ORIGINAL
Perfil del cuidador, carga familiar y severidad de la demencia en tres ámbitos diferentes: domicilio, centro de día y residencia de válidos1
Gómez-Busto, F.; Ruiz de Alegría, L.; Martín, A. B.; San Jorge, B. y Letona, J.*
Miembros del Foro de Geriatría «AGURE». * Técnico de la Subdirección de Calidad Asistencial. Osakidetza (Servicio Vasco de Salud). Ayuntamiento de Vitoria-Gasteiz.
1. P. E.: Algunos datos de este trabajo fueron parcialmente presentados en el XXI Congreso Nacional de la Sociedad Española de Geriatría y Gerontología (Salamanca, junio/1996) y en la Primera Conferencia Nacional de Alzheimer (Pamplona, noviembre 1997).
Correspondencia: Fernando Gómez-Busto. Residencia San Prudencio. Francia, 35. 01001 Vitoria-Gasteiz.
Recibido el 9-2-98; aceptado el 10-3-99.
RESUMEN
OBJETIVO: Estudiar el perfil de los cuidadores de ancianos con demencia, la carga familiar y la severidad de la enfermedad en tres ámbitos diferentes: Residencias de Válidos (RV) Centros de Atención Diurna (CAD) no psicogeriátricos y domicilio (CASA).
MATERIAL Y MÉTODOS: Incluimos 37 ancianos de CAD y 46 de RV con diagnóstico de demencia leve/moderada desde el punto de vista cognitivo (criterios del DSM III-r y puntuación del MiniExamen Cognoscitivo) y 45 diagnosticados de demencia en domicilio pertenecientes a AFADESVitoria.
Las variables analizadas fueron: parentesco, presencia de ayuda domiciliaria y sexo del cuidador. Edad, sexo, enfermedades asociadas, toma de medicamentos y alteraciones de conducta del paciente, carga familiar medida con la escala de Greene, severidad de la demencia por la escala de Blessed y la repercusión en la vida del cuidador. Tras la descripción de la muestra comparamos las diferentes puntuaciones en el total y por grupos, correlacionando posteriormente las escalas utilizadas.
RESULTADOS: El 77% de los cuidadores eran mujeres (hijas y esposas 43,6%). La mayor carga y severidad de demencia las encontramos en los grupos CAD y CASA respectivamente. Las diferencias entre ellos no fueron significativas pero ambos presentaron puntuaciones significativamente mayores (p< 0,0001) que el grupo de residencia. La vida del cuidador se veía afectada en ambos grupos, destacando en el de CAD la necesidad de descanso (67,5%), la alteración del tiempo libre (56,6%) y la depresión (45,6%). Las alteraciones de conducta que les preocupaban eran potencialmente tratables en 18 pacientes (CASA: 10; CAD: 7; RV: 1) pero sólo nueve (CASA: 5; CAD: 3; RV: 1) recibían tratamiento sintomático.
La correlación global encontrada entre las puntuaciones de carga y la severidad de la demencia (r= 0,43; p< 0,01) sólo se confirmó en el grupo CASA (r= 0,53; p< 0,01). La subescala de Blessed «Cambios de Personalidad y Conducta» fue la de mejor correlación global (r= 0,43; p< 0,001).
CONCLUSIONES: La carga familiar es mucho mayor entre los cuidadores de CASA y CAD.
La severidad de la demencia influye sólo de forma parcial y no uniforme en la carga familiar, sobre todo los cambios de personalidad y conducta. Estos cambios alteran la vida del cuidador y no siempre son tratados con la intensidad necesaria.
Palabras clave
Demencia. Severidad. Carga familiar. Cuidador.
Profile of care provider, family responsibility and severity of the dementia in three different environments: home, day care center and elderly residency for the self-capacitated
SUMMARY
OBJETIVE: Study the profile of the care workers of the elderly with dementia, the family responsibility and the severity of the disease in three different environments: Residence of the Self-Capacitated (SCR), Daytime Care Centers (DCS), and non-psychogeriatrics and home (CASA).
MATERIAL AND METHODS: We include 37 elderly from the DCS group and 46 from the SCR group with a diagnosis of mild/moderate dementia from the congnitive point of view (DSM III-r criteria and Cognitive MiniExam score) and 45 diagnosed of dementia at home belonging to the AFADES in Vitoria.
The variables analyzed were: relationship, presence of help in the home and sex of care provider, age, sex, associated diseases, medicine intake and alterations in behavior of the patient, family responsibility measured with the Greene scale, severity of the dementia by the Blessed scale and repercussion on the care provider''s life. After describing the sample, we compare the different scores in the total and by groups and then correlate the scales used.
RESULTS: 77% of the care providers were women (daughters and wives 43.6%). The greatest responsibility and severity of dementia were found in the DCS and CASA groups respectively. The differences between them were not significant but both presented significantly greater scores (p< 0.0001) than the residency group. The care provider''s life was affected in both groups, the following standing out in the DCS group: need to rest (67.5%), alteration of free time (56.6%), depression (45,6%). The behavior alterations that concerned them were potentially treatable in 18 patients (CASA: 10; DCS: 7; SCR: 1) but only 9 (CASA:5, DCS: 3, SCR: 1) received symptomatic treatment.
The global correlation found between the responsibility scores and the severity of the dementia (r= 0,43; p< 0.01) was only confirmed in the CASA group (r= 0.53; p< 0.01). The subscale of Blessed «changes in personality and behavior» had the greatest global correlation (r= 0.43; p< 0.001).
CONCLUSIONS: The family responsibility is much greater among the care providers of CASA and CDS. The severity of the dementia only has a partial and non-uniform influence on the family responsibility, above all in the personality and behavior changes. These changes alter the care provider''s life and are not always treated with the necessary intensity.
Key words
Dementia. Severity. Family burden. Care provider. Carer.
INTRODUCCION
La demencia es una enfermedad progresiva que, además de invalidar al paciente, proyecta sobre sus allegados la responsabilidad y el control de los cuidados que éste no es capaz de autoproporcionarse.
Históricamente Grad y Sainsbury (1) introdujeron en 1963 el término «carga» para referirse al impacto que produce el cuidado de familiares mentalmente enfermos en sus cuidadores. Esta «Carga del Cuidador» fue definida como «El conjunto de problemas de orden físico, psíquico, emocional, social o económico que pueden experimentar los cuidadores de adultos incapacitados» (2). Dadas las características de la demencia, los cuidadores de estos pacientes son especialmente susceptibles a los problemas anteriormente definidos como carga.
La carga se ha relacionado con factores objetivos y subjetivos. Algunos son dependientes del cuidador como su propia salud, el soporte familiar/social, la afectividad o la asunción de la enfermedad (3-8). Otros dependen del deterioro del paciente, entre los cuales se han citado el deterioro cognitivo (6, 9), la pérdida funcional para las actividades de la vida diaria (AVD) (6, 10), la severidad de la demencia (11) y los trastornos conductuales (11-15), aunque no existe unanimidad entre los trabajos consultados (4, 13, 16).
La carga sería por tanto, un fenómeno multicausal (4, 8, 17, 18) que no sigue un curso lineal con el desarrollo de la demencia (16) y señalado como factor de residencialización (3, 19) sobre todo cuando existen alteraciones de conducta (20, 21). Dado que estos trastornos ocurren principalmente en estadios no avanzados de la enfermedad (6, 21, 22) los cuidadores pueden padecer altos índices de carga durante muchos años. La incidencia de demencia en la población más envejecida dibuja un panorama alarmante para los próximos años (24, 25) que obliga a replantearse los recursos asistenciales necesarios y los criterios para su utilización.
Álava ha alcanzado en 1996 el índice de envejecimiento previsto para el año 2011 (23). En Vitoria, donde las instituciones cuentan con una importante red de plazas residenciales de válidos (RV) y centros de atención diurna (CAD) no psicogeriátricos, estamos observando un número cada vez mayor de pacientes con demencia, fundamentalmente en estadios no avanzados, con la consiguiente preocupación de familiares, profesionales y usuarios.
Para conocer mejor el problema en estos ámbitos asistenciales de la ciudad de Vitoria donde desarrollamos nuestra actividad profesional, quisimos estudiar el perfil de los familiares/cuidadores de ancianos diagnosticados de demencia en RV y CAD, la carga que soportan y su relación con el grado evolutivo de la enfermedad y compararlos con los de las familias que tienen a los ancianos con demencia en su domicilio.
SUJETOS, MATERIAL Y MÉTODOS
Diseño del estudio. El estudio diseñado es observacional, transversal cuya población de referencia eran los ancianos diagnosticados de demencia en tres niveles asistenciales: domicilio, CAD no psicogeriátricos y RV institucionales de la ciudad de Vitoria-Gasteiz.
Según los criterios de demencia del DSM-III-R (26), seleccionamos entre los usuarios de los CAD y RV institucionales de la ciudad, aquellos con demencia leve/moderada desde el punto de vista cognitivo (puntuaciones entre 14-23 del MiniExamen Cognoscitivo de Lobo) (27-29), excluyendo las demencias severas por ser escasas y poco representativas en estos ámbitos asistenciales. Utilizamos los criterios del DSM-III-R porque en la fecha de realización del estudio no disponíamos del DSM-IV.
El grupo de pacientes de domicilio (CASA) fue obtenido a través de la Asociación de Familiares de Enfermos de Alzheimer y Demencia Senil (AFADES) de Vitoria-Gasteiz. Esta asociación nos facilitó el acceso postal a sus usuarios negándonos el permiso para realizar un examen a los pacientes. Por ello, el criterio de inclusión en este grupo fue el diagnóstico de demencia realizado por un médico, que AFADES exige como requisito formal para pertenecer a la asociación. De este grupo fueron excluidos los usuarios de CAD en cualquiera de sus modalidades. Los exámenes y entrevistas con los familiares fueron realizadas por dos únicos investigadores. Todos los miembros de AFADES recibieron por correo un cuestionario idéntico al de los otros grupos. El estudio se desarrolló de enero a diciembre de 1995.
La información recogida sobre familiares y pacientes fue la siguiente:
Datos del cuidador habitual. Parentesco, edad y presencia de ayuda domiciliaria institucional.
Datos del paciente. Edad, sexo, enfermedades asociadas y toma de medicamentos.
Severidad de la demencia. Para medir la severidad de la demencia utilizamos la Escala de Demencia de Blessed (30-32), escala clásica de 22 ítems con la que obtenemos una puntuación global procedente de la exploración de tres apartados: actividades de la vida diaria, hábitos y cambios de personalidad.
Carga familiar. Fue medida con la Escala de Estrés Familiar de Greene (33). Se trata de una escala sencilla (Anexo 1) con 20 ítems que se puntúan con una subescala graduada de 0 (nada/nunca) a 4 (mucho/siempre) y una última pregunta abierta para señalar las alteraciones de conducta que más preocupan al cuidador. Las preguntas pueden ser contestadas por el familiar sin entrenamiento previo y está validada como instrumento de evaluación de la carga de familiares de ancianos dementes (34).
Alteraciones de conducta. Comparamos, en los tres grupos estudiados, las alteraciones de conducta señaladas por los familiares en el ítem 21 de la escala de Greene y comprobamos si había alguna alteración de conducta susceptible de tratamiento farmacológico (ansiedad, depresión, alteración del sueño, agitación, agresividad) que preocupase al cuidador sin el tratamiento sintomático correspondiente (ansiolíticos, antidepresivos, hipnóticos y/o neurolépticos).
Repercusión en la vida del cuidador. Para ayudar a comprender mejor la repercusión que la atención al familiar enfermo produce en el cuidador obtuvimos en cada grupo, los porcentajes de cuidadores que habían respondido con un 4 (mucho/siempre) en algunos de los ítems que estimamos más representativos en la escala de Greene: ítem 2 (alteración de la vida social), ítem 4 (alteración del tiempo libre), ítem 6 (sensación de abandono de los hijos), ítem 8 (sensación de abandono del esposo), ítem 9 (esperar más de los servicios públicos), ítem 14 (alteración del sueño), ítem 18 (sentirse deprimida) e ítem 20 (sentirse agotada).
Influencia de la Ayuda Domiciliaria Institucional (SAD)
Para valorar si los resultados anteriores podrían tener relación con la presencia de SAD, dividimos la muestra de ancianos de CASA y CAD en dos grupos uno con y otro sin SAD institucional, analizando las siguientes variables: número de casos atendidos, edad, puntuaciones medias totales de Carga y Severidad de la Demencia.
El análisis estadístico se realizó para un nivel de precisión del ± 5% con un nivel de confianza del 95%. Incluyó una descripción global y de cada uno de los grupos según las distintas variables analizadas. Realizamos un análisis de la varianza (ANOVA) para comparar las diferencias en el grado de carga familiar y la severidad de la demencia según la escala de Blessed entre los tres grupos aplicando posteriormente un test de comparaciones múltiples (Scheffé). La correlación entre la carga familiar y la escala de Blessed con sus distintas subescalas se realizó de forma global y en los tres grupos mediante el coeficiente de correlación de Spearman. Finalmente analizamos de manera separada la influencia de la ayuda domiciliaria (SAD) en los grupos CASA y CAD a través de un t-test. Para este trabajo se utilizó el paquete estadístico SSPS de la Unidad de Investigación de Osakidetza (Servicio Vasco de Salud).
Metodológicamente el acceso postal se ha utilizado como una forma sencilla de obtener información sobre Carga Familiar y las AVD de pacientes con demencia (5), habiéndose encontrado buena concordancia en la información cuando la fuente era el cuidador habitual del paciente (35).
En nuestro caso, la imposibilidad de haber podido examinar a los pacientes en domicilio establece un sesgo en la selección de los pacientes, ya que impide la inclusión por puntuación en el Miniexamen Cognoscitivo y obliga a aceptar sin revisión el diagnóstico de demencia certificado por un médico, que es el requisito exigido por AFADES para ser miembro de su asociación. Creemos que este sesgo, aunque real, no invalida el conjunto del trabajo realizado.
RESULTADOS
La población del estudio la componen 128 ancianos divididos en tres grupos:
Primer grupo: CASA compuesto por 45 ancianos que viven en su domicilio (16 V; 29 M) con una edad media de 76,6 ± 8,9 años. Segundo grupo: CAD con 37 usuarios de Centros de Atención Diurna (7 V; 30 M) con una media de 82 ± 5,6 años. Tercer grupo: RV, formado por 46 usuarios de residencias (13 V; 33 M) con una edad media de 85,3 ± 5,2 años.
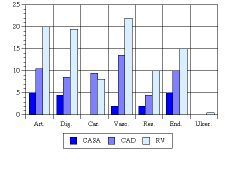
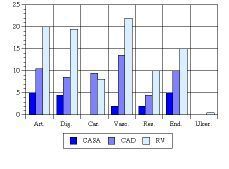
Enfermedades asociadas. En el grupo de CASA encontramos un menor número de enfermedades asociadas siendo en el conjunto de la muestra, la patología articular, digestiva y endocrina las más comunes. Las enfermedades vasculares fueron más numerosas en los grupos de RV y CAD (Fig. 1).
Figura 1. Patología asociada a la demencia.
Consumo de fármacos. El consumo de medicamentos en el grupo de CASA era claramente inferior, encontrando un 24% de ancianos que no recibía ningún tipo de medicación. La prescripción de los distintos grupos terapéuticos en la población estudiada se detalla en la figura 2.
Figura 2.Consumo de fármacos.
Alteraciones de conducta. Las alteraciones de conducta más preocupantes que los cuidadores reflejaron en la escala de Greene variaban según la ubicación estudiada. Así entre los 24 familiares (53%) que respondieron en el grupo CASA en ocho casos (30%) fue la ansiedad y la hiperactividad en cinco (21%). En el grupo CAD entre los 34 cuidadores (92%) que contestaron las más señaladas fueron el egoísmo y las alteraciones del sueño, con cuatro casos cada una (12%).
Entre los 30 que respondieron del grupo RV (65%) las más frecuentes fueron el autoritarismo (siete casos; 23%) y las fugas (cinco casos; 17%).
En el conjunto de la muestra encontramos 18 pacientes distintos (14%) (CASA: 10; CAD: 7; RV: 1) en que las alteraciones de conducta que más preocupaban al cuidador se encontraban entre las definidas previamente como «susceptibles de tratamiento farmacológico». De ellos el 50% de los casos de CASA (cinco casos) y el 57% de los de CAD (cuatro casos) no recibían medicación sintomática.
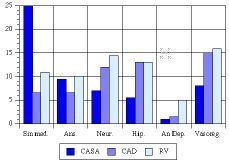
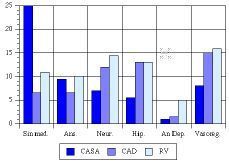
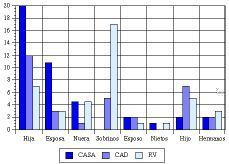
Cuidadores. Las «Hijas y Esposas» fueron los cuidadores más habituales en domicilio, mientras que en Atención Diurna lo fueron los «Hijos/as» y los «Sobrinos» en el grupo de residencia (Fig. 3). En conjunto el 77% de los cuidadores habituales eran mujeres.
Figura 3.Parentesco del cuidador habitual.
Presencia de Servicio de Ayuda Domiciliario (SAD). 18 usuarios de CAD (51%) y 24 del grupo CASA (49%) contaban con SAD institucional.
Repercusiones en la vida del cuidador habitual. Las disfunciones en la vida social, familiar y las quejas sobre la propia salud quedan reflejadas en la tabla I. La sensación de agotamiento, la alteración del tiempo libre y la depresión son las repercusiones más mencionadas, sobre todo en el grupo de Atención Diurna.
Tabla I. Repercusiones en la vida diaria del familiar/cuidador. | |||
| CASA(n= 45) | CAD (n= 37) | RV(n= 46) | |
| Alteración de la vida social | 24,4% | 32,4% | 6,5% |
| Alteración del tiempo libre | 37,7% | 56,6% | 2,1% |
| Abandono hijos | 8,85% | 18,9% | 6,5% |
| Abandono esposo | 11,1% | 13,5% | 0,0% |
| Espera más de los servicios públicos | 18,9% | 33,3% | 6,5% |
| Alteración del sueño | 17,7% | 35,1% | 4,3% |
| Depresión | 33,1% | 45,6% | 10,8% |
| Agotamiento | 46,6% | 67,5% | 22,2% |
Carga familiar y severidad de la demencia
Las puntuaciones de carga familiar y severidad de la demencia obtenidas mediante las escalas de Greene y de Blessed se representan en la tabla II. Las mayores puntuaciones corresponden a los grupos de CAD y CASA sin diferencias significativas entre ellos. Sin embargo, las puntuaciones de ambos grupos respecto al grupo de residencia son significativamente mayores (p< 0,0001).
Tabla II. Puntuaciones medias de las escalas de Greene y de Blessed en cada grupo. | ||
| Grupos | Carga familiar (Escala Greene) | Severidad de la demencia(Escala Blessed) |
| CASA | 41,6 * | 17,3 * |
| CAD | 44,9 * | 13,9 * |
| RV | 17,7 | 10,5 |
| * Diferencia de puntuación estadísticamente significativa (p< 0,0001) respecto a las puntuaciones del grupo de Residencia de Válidos (RV). | ||
En el conjunto de la muestra, encontramos correlación significativa entre carga y severidad de la demencia (r= 0,43; p< 0,001). Por grupos esta correlación sólo se confirmó en el grupo de CASA (r = 0,53; p< 0,001). El apartado de Blessed más uniformemente correlacionado con la carga fueron los «cambios de personalidad y conducta», con correlación estadísticamente significativa en el grupo de CASA (tabla III).
Tabla III. Correlación entre la escala Greene de Carga Familiar y la Escala de Demencia de Blessed. | ||||
| Puntuación Carga Familiar | BlessedPuntuación Total | BlessedSubescalaAVD | BlessedSubescala Hábitos | BlessedSubescala Personalidad |
| Muestra total | 0,43** | 0,28** | 0,24* | 0,43** |
| CASA | 0,53** | 0,36* | 0,49** | 0,42* |
| CAD | 0,19 | 0,19 | 0,08 | 0,30 (p= 0,07) |
| RV | 0,01 | 0,13 | 0,05 | 0,17 |
| * p= 0,05; ** p< 0,01. | ||||
Correlación entre carga familiar, demencia y ayuda a domicilio
No encontramos diferencias significativas en las puntuaciones de carga y severidad de la demencia en los grupos de CASA y CAD, con y sin SAD institucional (Fig. 4).
Figura 4. Representación de los grupos de CASA y Atención Diurna (CAD) con y sin Servicio de Ayuda Domiciliaria institucional (SAD).
La única diferencia entre ambos grupos era la edad, significativamente mayor en el grupo de CASA con SAD (edad= 80,54 años; DE: 6,9; p< 0,001) respecto a los ancianos de domicilio sin SAD (edad= 72,2 años; DE: 8, 9).
DISCUSION
El grupo de ancianos en domicilio constituía un grupo de menor edad y con menos enfermedades que los otros dos. Tanto la edad como las patologías asociadas se iban incrementando a medida que subía el nivel de institucionalización.
Los cuidadores habituales en domicilio son mayoritariamente hijas y esposas, mientras que en residencia son sobrinos, hijos y hermanos/as. Este dato no debe extrañar, ya que la soledad y la desmembración familiar son algunos de los motivos más comunes en las solicitudes de residencia de válidos (36, 37).
Las mayores puntuaciones de Carga Familiar en nuestra muestra correspondieron al grupo CAD. Dos tercios de los cuidadores de este grupo refieren agotamiento, casi la mitad está deprimida y con su tiempo libre disminuido y un tercio presenta alteraciones del sueño con desatención de sus cuidados familiares y su propia vida social. Esta situación no varía a pesar de contar con SAD institucional.
En un principio puede llamar la atención una repercusión tan severa cuando los pacientes están tantas horas fuera de casa. Sin embargo hay que recordar que existen factores como la propia organización familiar, la falta de autoestima o «el no poder controlar la situación» entre otros (38, 39), que pueden resultar más estresantes que los derivados del propio deterioro del paciente o de su cuidado.
Por otra parte el limitado número de plazas residenciales para estos pacientes hace que a menudo se vea el Centro de Atención Diurna como un recurso no idóneo y transitorio hasta la ansiada residencialización. Así parece desprenderse de la tabla I. cuando en el grupo de CAD un tercio espera más de los servicios públicos.
No encontramos diferencias significativas en la severidad de la demencia entre el grupo de CASA y CAD aunque las mayores puntuaciones en la escala de Blessed correspondieron al grupo de pacientes en domicilio. Seguramente el no haber podido excluir en la selección de este grupo las demencias severas desde el punto de vista cognitivo haya influido en este resultado. Aún admitiendo que en el domicilio, el familiar atiende demencias más severas y con altas puntuaciones de carga, la repercusión en la vida diaria del cuidador es menor que en el grupo de CAD, lo que parece indicar una mejor aceptación del problema. Zarit explica esta mayor tolerancia por una buena relación previa entre cuidador y paciente, buen soporte social y una mejor aceptación de la enfermedad (4). Estos factores unidos a un buen grado de control sobre el comportamiento del anciano harían aumentar el nivel de tolerancia retrasando la institucionalización, a pesar de asumir mayores cargas de cuidados (9, 11).
Sin embargo, el hecho de que en el grupo CASA de nuestro estudio un 19% de los cuidadores espere más de los servicios públicos unido a porcentajes de agotamiento del 46%, creemos que justifican plenamente los programas de estancias temporales en residencia como apoyo y descarga para estos cuidadores aunque, finalizada ésta, los niveles de carga puedan retornar a su situación basal. (40, 41).
Como era esperable, el nivel de carga en el grupo de residencia resultó significativamente inferior al de los otros dos grupos. Sin embargo, hay un 22% de familiares/cuidadores que, a pesar de tener a su familiar en un centro geriátrico, manifiesta agotamiento y necesidad de descanso. Creemos que puede corresponder a cónyuges en residencia junto al paciente demenciado y a familiares que visitan y participan en los cuidados del paciente institucionalizado y cuyo agotamiento, como cita Harper (5) está a menudo infravalorado. En cualquier caso, cuando la demencia afecta a un anciano previamente internado en residencia, la carga y las repercusiones originadas en la vida de sus familiares son claramente menores.
Globalmente no hemos hallado correlación significativa entre la edad y la carga familiar.
Los datos de nuestro trabajo reflejan una correlación global entre carga y severidad de la demencia, aunque la asociación encontrada no es uniforme en los tres grupos analizados, encontrando las mayores correlaciones en el grupo de CASA y en el apartado de «Cambios de personalidad y conducta». El sesgo de selección del grupo de pacientes en domicilio podría influir en estos datos.
Al comparar estos datos con los de otros autores encontramos que la severidad de la demencia se ha citado como un factor primario de estrés en el cuidador (11, 18), aunque autores como Zarit no lo corroboran (4). Algunos postulan que la carga se relaciona en primer lugar con la percepción que tiene el cuidador de los déficits del paciente y que estos déficits producirían carga en función del mecanismo anterior (10). Este mecanismo unido a otros factores subjetivos como la aceptación de la situación (7), la propia sensación de salud (12), el soporte familiar y social (4) o la relación afectiva con el paciente (42) etc., harían que la carga tenga una relación sólo parcial con la situación del paciente (6).
En nuestro estudio, de los tres apartados del Blessed (AVD, Hábitos y Cambios de Personalidad y Conducta) el tipo de deterioro mejor correlacionado con la carga fueron los «Cambios de Personalidad y Conducta». Este dato concuerda con los hallados por la mayoría de los autores consultados que señalan la presencia de alteraciones de la conducta como una de las circunstancias peor toleradas, que más carga produce y que más influyen en la solicitud de institucionalización (11-15).
El 77% de los cuidadores en nuestra muestra eran mujeres, coincidiendo con la mayoría de los trabajos revisados por Abengozar (43). Aunque aumenta el número de hombres que asumen el papel de cuidador principal (44), este hecho debe obligarnos a una reflexión sobre los roles estructuralmente establecidos en nuestra sociedad en la que la mujer asumiría el cuidado del esposo enfermo y en el caso contrario, este cuidado no pasaría muchas veces al marido sino a las hijas y nueras. Son además las que frecuentemente tienen que asumir la decisión, nada fácil a veces, del internamiento, sobre todo cuando concurren otras responsabilidades laborales y/o familiares (45). Por todo ello creemos muy importante promover entre los cuidadores en general (mayoritariamente mujeres actualmente), programas de formación para poder afrontar activamente la situación, comprender mejor la enfermedad, pudiendo planificar cuidados y descansos y sabiendo utilizar los recursos sociosanitarios existentes (43-49). En este apartado es de destacar la tarea que realizan las distintas asociaciones de familiares de Alzheimer en la formación, asesoramiento y ayuda a las familias afectadas.
En la población estudiada, el menor número de enfermedades asociadas encontrado en el grupo de CASA podría explicar la menor prescripción de fármacos encontrada en este grupo. Sin embargo, más de la mitad de las alteraciones de conducta que preocupaban al cuidador de domicilio y CAD eran susceptibles de tratamiento farmacológico y no recibían medicación sintomática, lo que, a nuestro juicio, es un déficit de atención al paciente y al cuidador.
Consideramos necesaria una mayor sensibilización de los profesionales sanitarios, sobre todo en Atención Primaria (18, 50), para acceder al problema de la demencia desde una perspectiva más amplia que la farmacológica, participando activamente en un abordaje pluridimensional del problema, colaborando con otros profesionales y evaluando de forma continua la repercusión de la enfermedad en el paciente y su entorno, sobre todo cuando el paciente está en casa y su cuidador es a su vez mayor y/o enfermo (51-55).
La carga familiar se ha relacionado con la necesidad de institucionalización a medio plazo (3, 13, 19), sobre todo si existen alteraciones conductuales.
En nuestro medio, para acceder a un centro geriátrico institucional se utiliza un baremo social que valora múltiples circunstancias personales y familiares, de vivienda, comunitarias y económicas. Junto a éstas se consideran otros factores como la autonomía del anciano, grado de demencia y patología asociada que, según la bibliografía consultada y los datos de nuestro estudio, tienen una relación sólo parcial con la carga del cuidador. Siempre se tiene en cuenta la situación familiar y la «presión» en la demanda, pero no se utiliza una medición sistemática y semiobjetiva de la carga familiar como la que puede dar el uso de una escala. Así, dos demencias en similar grado evolutivo pueden generar cargas familiares muy distintas y ser subsidiarias de recursos diferentes. Por eso, al igual que otros autores (56), pensamos que la medición de la Carga Familiar puede ser un instrumento complementario que puede ayudar a decidir el plan de cuidados o el recurso más idóneo, a realizar un seguimiento más objetivo y a facilitar un acceso a los servicios de forma más selectiva.
CONCLUSIONES
1. La atención al paciente demenciado genera una carga familiar significativamente menor en los ancianos residenciados.
2. Esta carga repercute de forma notable en la vida de los cuidadores, mayoritariamente hijas y esposas, de los ancianos en domicilio y atención diurna de nuestra muestra.
3. En los grupos estudiados la carga familiar se explica sólo de forma parcial y no uniforme por la severidad de la demencia, sobre todo por los «cambios de personalidad y conducta». Estos cambios alteran la vida del cuidador y no siempre son tratados con la intensidad necesaria.
BIBLIOGRAFIA
1.Grad J, Sainbury P. Mental illnessand the family. Lancet 1963;1:544-7.
2.George LK, Gwyter LP. Caregiver well-being: a multidimensional examination of family caregivers of demented adults. Gerontologist 1986;26: 253-9.
3.Cohen CA, Gold DP, Shulman KI, Wortley JT, McDonald G, Wargon M. Factors determining to institutionalize dementing individuals: a prospective study. Gerontologist 1993;33(6):714-20.
4.Zarit S, Reever K, Bach-Peterson. Relatives of impaired elderly: Correlates of feelings of burden. J Gerontol 1980;20(6):649-55.
5.Harper S, Lund D. Wives, husbands and daughters caring for institutionalized and non institutionalized dementia patients: toward a model of caregiver burden. Int J Aging Human Development 1990;30(4):241-62.
6.Teunisse S, Derix M, van Crevel H. Assessing the severity of dementia. Patient and caregiver. Arch Neurol 1991;48:274-7.
7.Lawton MP, Kleban MH, Moss M, Rovine M, Glicksman A. Measuring caregiving appraisal. J Gerontol 1989;44(3):61-71.
8.Stull D, Kosloski K, Kercher K. Caregiver burden and generic well-being: Opposite sides of the same coin? Gerontologist 1994;34(1):88-94.
9.Vera M, Boada M. Aspectos socioeconómicos de las demencias y la enfermedad de Alzheimer. En Medicine. 6ª edición (Número extraordinario Demencias) 1994;6:54-62.
10.Hadjistauropppoulos T, Taylor S, Tuokko H, Beattie BL. Neuropsychological deficits, caregivers'' perception of deficits and caregiving burden. J Am Geriatr Soc 1994;42:308-14.
11.Eagles JM, Craig A Rawllinson FO, et al. The psychological well-being of supporters of the demented elderly. Br J Psychiatry 1987;150:293-8.
12.Gerritsen JC, Van der Ende PC. The development of a care-giving burden scale. Age Aging 1994;23:483-91.
13.Mangone CA, Sanguinetti RM, Baumann PD, Gonzalez RC, Bozzola FG, Gorelick PB, et al. Influence of feelings of burden on the cargiver''s perception of the patient''s functional status. Dementia 1993;4(5): 287-93.
14.Semple SJ, Conflict in Alzheimer''s caregiving families: its dimensions and consequences. Gerontologist 1992;32:648-55.
15.Baumgarten M, Battista RN, Infante-Rivard C, Hanley JA, Becker R, Gauthier S. The psychological and physical health of family members caring for an elderly person with dementia. J Clin Epidemiol 1992;45: 61-70.
16.Vitaliano P, Young H, Russo J. Burden: a review of measures used among caregivers of individuals with dementia. Gerontologist 1991;31(1): 67-75.
17.Weiler PG, Chiriboga DA, Black SA. Comparison of mental status tests: implications for Alzheimer''s patientes and their caregivers. J Gerontol 1994;49(1):44-51.
18.García Tirado MC, Torío J. Repercusiones de la demencia en la familia y en el cuidador principal del paciente. Medifam 1996;6(1):47-55.
19.Potter JF. Comprehensive geriatric assessement in the out patient setting: population characteristics and factors influencing outcome. Exp Gerontol 1993;28:447-57.
20.Gilley DW, Wilson RS, Beckett LA, Evans DA. Psychotic symptoms and physically agressive behavior in Alzheimer''s disease. J Am Geriatr Soc 1997;45:1074-9.
21.Knopman DS, Kitto J, Beinard S, Heiring J. Longitudinal study of death and institutionalization in patients with primary degenerative dementia. J Am Geriatr Soc 1988;36:108-12.
22.Hornillos M, Martín B, Robledillo R. Demencia, manejo diagnóstico y terapéutico. Medicine 1995;6(8):3910-8.
23.Datos del Padrón de Álava, 1996. Diputación Foral de Álava.
24.Fernández de Gamarra JM, Padierna A. La atención psicogeriátrica en Euskadi hasta el año 2000. Estudios e Informes del Gobierno Vasco Nº 8. Servicio Central de publicaciones del Gobierno Vasco. Vitoria-Gasteiz; 1990.
25.Aevarsson O, Skoog I. A population-based study on the incidence of dementia disorders between 85 and 88 years of age. J Am Geriatr Soc 1996;44:1455-60.
26.American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. Revised 3ª ed. Washington DC. American Psychiatric Press; 1987.
27.Lobo A, Ezquerra J. El miniexamen cognoscitivo. Un test sencillo práctico para detectar alteraciones intelectivas en pacientes médicos. Actas Luso-Españolas Neurol Psiq 1979;3:189-202.
28.Hugues CP, Berg L, Danziger Wl, et al. A new clinical scale for the stating of dementia. Br J Psychiatry 1982;140(12):566-72.
29.Navarro JAG, García PG, Mora J, Pastor E, Gil Gregorio P. El test cognitivo del reloj: Utilidad para medir deterioro cognitivo y apraxia. Rev Esp Geriatr Gerontol 1995;30:27-31.
30.Blessed G, Tomlinson BE, Roth M. The association between quantitative measures of dementia and of senile change in the cerebral grey matter of elderly subjects. Br J Psychiatry 1968;114:797-811.
31.Martínez Parra C. Demencias. Medicine 1994;6(55):2437-50.
32.Israel L, Koazrevic D, Sartorius N. Source book of geriatric assessement. Dementia Scale. Vol 1. New York: Karger 1984:77-8.
33.Greene JG, Smith R, Gardiner M, Timbury GC. Measuring behavioural disturbance of elderly demented patients in the community and its effects on relatives: a factor analytic study. Age Aging 1982;11:121-6.
34.Israel L, Koazrevic D, Sartorius N. Source book of geriatric assessement. Relatives'' stress scale. Vol 1. New York: Karger 1984:229.
35.Ostybe T, Tyas S, McDowell I, Koval J. Reported activities of daily living: Agreement between elderly subjects with and without dementia and their caregivers. Age Aging 1997;26:99-106.
36.Rodríguez P. La residencia. Concepto, destinatarios y objetivos generales. En: Residencias para personas mayores. Manual de Orientación. Sociedad Española de Geriatría y Gerontología. Barcelona: SG Editores; 1995.
37.Eusko Jaurlaritza-Gobierno Vasco. Serie Estadísticas y Documentos de trabajo Nº 9. Ancianos en Residencias. Servicio Vitoria-Gasteiz. Central de Publicaciones del Gobierno Vasco 1985:100-6.
38.Pearlin LI, Mullan JT, Semple SJ, Skaff MM. Caregiving and the stress process: an overview of concepts and their measures. Gerontologist 1990;30:583-94.
39.Semple SJ. Conflict in Alzheimer''s caregiving families: its dimensions and consequences. Gerontologist 1992;32:648-55.
40.Rodríguez P. La residencia y su adecuación a las necesidades de las personas mayores. Rev Esp Geriatr Gerontol 1995;30(3):169-76.
41.Adler G, Ott L, Jellinski M, Moriemer J, Christensen R. Institutional respite care: benefits and risks for def senile change in the cerebral grey matter of elderly subjects. Br J Psychiatry 1968;114:797-811.
42.Jones DA, Peters TJ. Caring for elderly dependants: Effects on the carer''s quality of life. Age Aging 1992;21:421-8.
43.Abengozar MC, Serra E. Empleo de estrategias de afrontamiento en cuidadoras familiares de ancianos. Rev Esp Geriatr Gerontol 1997;32: 257-69.
44.Zunzunegui MV. La integración del cuidador principal en la atención socio-sanitaria a las personas mayores. Rev Gerontol 1996;3:141-2.
45.Colerick EJ, George LK. Predictors of institucionalisation among caregivers of patients with Alzheimer''s disease. J Am Geriatr Soc 1986;34: 493-8.
46.Haley WE, Levine EG, Brown SL, et al. Psychological, social and health consequences of caring for a relative with senile dementia. J Am Geriatr Soc 1987;35:405-11.
47.Nadal Álava S, Intxaurrondo Arrarás B, Barroso Benito A. La atención sociofamiliar desde un centro de día psicogeriátrico. Rev Esp Geriatr Gerontol 1996;31(NM1):45-50.
48.Bolger JP, Carpenter BD, Strauss ME. Behavior and affect in Alzheimer''s disease. En: Friedland RP, editor. Alzheimer''s disease update. Clinics in Geriatric Medicine 1994;10(2):315-37.
49.Hinrichsen GA, Niederehe G. Dementia management strategies and adjustement of family members of older patients. Gerontolgist 1994;34 (1):95-102.
50.Alessi CA. Managing the behavioral problems of dementia in the home. Clin Geriatr Med 1991;7:787-801.
51.Brown AR, Mulley GP. Injuries sustained by care givers of disabled elderly people. Age Aging 1997;26:21-3.
52.Schulz R, O''Brien AT, Bookwala J, Fleissner K. Psychiatric and physical morbidity effects of dementia caregiving: prevalence, correlates and causes. Gerontologist 1995;35:771-91.
53.McCurry SM, Teri L. Advanced planing for dementia caregivers. J Am Geriatr Soc 1997;45:1102-3.
54.Sloane PD, Barrick AL. Improving long-term care for persons with Alzheimer''s disease. J Am Geriatr Soc 1996;44:91-2.
55.Clipp EC, George LK. Psychotropic drug use among caregivers of patients with dementia. J Am Geriatr Soc 1990;38:227-35.
56.Rankin ED, Haut MW, Keefoveer RW, Franzen MD. The establishment of clinical cutoffs in measuring cargiver burden in dementia. Gerontologist 1994;34(6):828-32.
ANEXO 1. ESCALA DE ESTRÉS O CARGA FAMILIAR (J. C. GREENE)
Parentesco con la persona demenciada: ______________________________
Puntuación: *
Ítems 1-10: 0 = Nada; 1 = Algo; 2 = Moderadamente; 3 = Bastante; 4 = Mucho.
Ítems 11-20: 0 = Nunca; 1 = Rara vez; 2 = A veces; 3 = Frecuentemente; 4 = Siempre.
Poner en cada casilla la puntuación correspondiente:*
1. ¿Las actividades normales de la casa se han visto alteradas por la atención de su familiar?______
2. ¿Sus relaciones sociales (vida social) se han visto afectadas?______
3. ¿Su nivel económico se ha visto reducido por la necesidad de atender a su familiar enfermo?______
4. ¿Le resulta difícil poder salir un fin de semana por la necesidad de atender a su familiar?______
5. ¿Su propia salud se ha deteriorado por la atención de su familiar?______
6. ¿Ha dejado de atender a sus hijos (si los hay) por atender a su familiar?______
7. ¿Ha tenido que recibir menos visitas por atender a su familiar?______
8. ¿La relación con su esposo/a se ha visto alterada por atender a su familiar?______
9. ¿Piensa que necesitaría algo más de ayuda de los Servicios Públicos?______
10. ¿Su vida, de algún otro modo, se ha visto afectada por el cuidado de su familiar?
Si es así, indique en qué grado.______
11. ¿Se preocupa por los posibles accidentes que puedan ocurrirle a su familiar?______
12. ¿Se siente avergonzado por la conducta de su familiar?______
13. ¿Se siente enfadado y angustiado por la conducta de su familiar?______
14. ¿Su sueño es interrumpido por la conducta de su familiar?______
15. ¿Los niños (si los hay) se alteran por la conducta de su familiar?______
16. ¿Piensa que no va a poder manejarse mucho tiempo con la situación?______
17. ¿Piensa que no va a haber solución para el problema?______
18. ¿Se siente deprimido/a por la situación?______
19. ¿Se siente frustrado en ocasiones por la conducta de su familiar?______
20. ¿Siente que necesita un descanso?______
21. ¿Hay algo que le altere o afecte en particular de la conducta de su familiar?
Si es así, díganos qué y cuánto.______
a) _______________________________________________________________________
b) _______________________________________________________________________
c) _______________________________________________________________________