Los microorganismos multirresistentes (MMR) son causa importante de infección nosocomial, su manejo clínico-terapéutico es complicado y producen elevada morbimortalidad, con aumento de costes sanitarios asociados. En centros sanitarios de larga estancia (CSLE), la colonización/infección de sus residentes por MMR es cada vez mayor, pudiendo estos actuar como reservorios y vehículos para brotes de cepas resistentes en los hospitales de agudos. Los objetivos del estudio fueron determinar la prevalencia de portadores de MMR y detectar factores asociados al estado de portador.
Material y métodosEstudio de prevalencia de corte en 235 residentes de 2 CSLE en Las Palmas de Gran Canaria (Islas Canarias, España) entre octubre y noviembre del 2012. Se investigó la presencia de MMR en frotis nasal, faríngeo y rectal utilizando medios de cultivo selectivos. Se estudiaron los factores de riesgo asociados al estado de portador mediante análisis univariante y multivariante.
ResultadosEl 36,2% de residentes fueron portadores de al menos un MMR. El 26,6% fueron portadores de enterobacterias productoras de betalactamasa de espectro extendido y el 10,2% portadores de SARM. Los factores asociados significativamente con la colonización por MMR fueron: colonización-infección previa por MMR, ingreso hospitalario en los últimos 3 meses, infecciones de repetición del tracto urinario y enfermedad arterial periférica.
ConclusionesLa prevalencia de MMR en estos CSLE es mayor que la encontrada en la bibliografía, especialmente la de enterobacterias BLEE. Debido a la alta prevalencia de infección/colonización por MMR y los factores de riesgo asociados al estado de portador, es posible que los CSLE actúen de reservorio de MMR y además su diseminación se facilite con el traslado de estos pacientes a hospitales en episodios agudos.
Multidrug resistant organisms (MDRO) are an important cause of nosocomial infections, with complicated clinical-therapeutic management and elevated morbidity-mortality, and an increase in healthcare costs. In long term care facilities (LTCFs) colonization/infection by MDRO among residents is increasing, and they may act as reservoirs and vehicles for the dissemination and production of outbreaks by resistant strains in acute hospitals. This study aimed at determining the prevalence of carriers of some common MDRO, and identifying factors associated with carrier state.
Material and methodsA cross-sectional prevalence study was conducted on 235 residents in two LTCFs in the province of Las Palmas de Gran Canaria (Canary Islands, Spain) between October and November of 2012. The presence of MMR was investigated in nasal, pharyngeal and rectal swabs using selective media. Risk factors associated with carrier state were calculated using univariate and multivariate analysis.
ResultsMore than one-third (36.2%) of residents were found to be carriers of ≥ 1 distinct MDROs. More than one-quarter (26.6%) were carriers of ESBL producing Enterobacteriaceae, and 10.2% were MRSA carriers. Factors found to be associated with colonization by any MDRO were: prior colonization or infection by MDRO, hospitalization in the past 3 months, recurrent infections of the urinary tract, and peripheral arterial disease.
ConclusionsThe prevalence of MDRO in the LTCFs settings studied is greater than that found in the literature, and in particular ESBL producing Enterobacteriaceae. Due to the high prevalence of infection/colonization by MDRO, it is possible that residents of LTCFs could act as important reservoirs of MDRO, and facilitate their spread into the acute care setting.
Los microorganismos multirresistentes (MMR) provocan infecciones nosocomiales y tienen un manejo clínico-terapéutico complicado, sobre todo si afectan a pacientes con patologías de base. Las infecciones producidas por Staphylococcus aureus resistente a meticilina (SARM) y enterobacterias productoras de betalactamasa de espectro extendido (Ent-BLEE) representan el mayor problema al provocar un aumento de la morbimortalidad y el coste de los cuidados sanitarios1,2.
Los centros sanitarios de larga estancia (CSLE) son instituciones que proporcionan cuidados sanitarios a personas con grados variables de dependencia en las actividades básicas de la vida diaria, necesidades de curas complejas y estancias prolongadas3.
La presencia de factores de riesgo o comorbilidades en los pacientes de los CSLE los hace más susceptibles de estar colonizados por algún MMR4,5, aumentando el riesgo para desarrollar una infección6. Además, los pacientes colonizados-infectados en CSLE pueden actuar como reservorios y vehículos para la introducción de MMR en los hospitales de agudos, favoreciendo su diseminación y la producción de brotes nosocomiales7.
A pesar del aumento de traslados de residentes entre CSLE y hospitales de agudos, no hay muchos trabajos que estudien la interacción de cepas de MMR entre estos centros, ni hay protocolos consensuados entre ellos para el manejo de actuación ante portadores de MMR.
Planteamos el presente estudio para determinar la prevalencia de portadores de MMR en dos CSLE de Gran Canaria, así como para detectar factores asociados al estado de portador de MMR.
Material y métodoDiseño del estudioEstudio observacional descriptivo de prevalencia durante 7 semanas entre octubre y noviembre del 2012. Se tomaron muestras clínicas para investigación microbiológica e información epidemiológica de los pacientes mediante cuestionario elaborado ad hoc.
Población estudiada y características de los centros de larga estanciaSe estudió a 235 residentes de dos CSLE (Centro Socio-Sanitario El Sabinal y Hospital Dermatológico) en la provincia de Las Palmas de Gran Canaria. Los centros, con un total de 243 camas (189 y 54, respectivamente), están adscritos al área de atención especializada hospitalaria de un centro hospitalario de agudos de 498 camas (Complejo Hospitalario Universitario Insular Materno Infantil). Ambos centros se agrupan en la denominación «centro sociosanitario residencial de atención a personas mayores con dependencia» y atienden a 3 tipos de pacientes:
- –
Dependientes: alto grado de dependencia (grados ii-iii) y con importante requerimiento sanitario.
- –
Patología mental: personas con patología mental como motivo principal de ingreso.
- –
Sociosanitarios: pacientes de diferentes características, como convalecencias, postoperatorios largos, problemas sociales.
Los residentes, generalmente mayores de 50 años, están distribuidos por centros y por plantas atendiendo a la patología predominante.
En el momento del estudio no había implantada vigilancia activa para detección de portadores ni protocolos de aislamiento de forma rutinaria. El Servicio de Microbiología es común para estos CSLE y su hospital de referencia, aunque no comparten las políticas antibióticas. Los CSLE tienen disponible la gran mayoría de los antibióticos existentes, por lo que el traslado a hospital de referencia para tratamiento es excepcional.
Recogida de datosLa encuesta epidemiológica con los datos recogidos se muestra en la tabla 1.
Métodos microbiológicosSe recogieron 3 muestras de cada paciente: frotis nasal bilateral (235), faríngeo (228) y rectal (233).
Se usaron medios de cultivo selectivos para detección de SARM, Ent-BLEE, Acinetobacter baumannii (A. baumannii) multirresistente (AbMR), Stenotrophomonas maltophilia (Smal) y Pseudomonas aeruginosa productora de metalobetalactamasas (PaMBL).
Análisis estadísticoSe describieron las variables según su naturaleza (frecuencias, medias ± desviación estándar). Para determinar factores asociados a los estados de portador, se compararon las frecuencias mediante el test de la chi al cuadrado y las medias con test paramétricos o no paramétricos según la distribución de las variables continuas. Se utilizó la U de Mann-Whitney para comparar la duración del tiempo de ingreso entre los 2 grupos de pacientes (portadores y no portadores).
Además se realizó un análisis de regresión logística por pasos para determinar los factores que de forma independiente se asocian al estado de portador. Debido al escaso número de aislamientos de AbMR y Smal, no se realizó análisis multivariante para estos microorganismos. Se consideraron asociados los factores cuando p era<0,05.
ResultadosCaracterísticas generales de los residentes y factores asociados al estado de portadorEl 45,2% eran pacientes clasificados como sociosanitarios, el 23,8% mentales y el 31% dependientes. De ellos, el 65,4% eran mujeres, siendo la edad media 80,2 años (39-101) y el tiempo de ingreso medio de 62,8 meses (rango 1-447 meses). El 97,8% de los pacientes presentaban algún factor de riesgo, siendo los más prevalentes la demencia (65,5%) y la dependencia total (59,6%).
Resultados de prevalencia de portadoresDel total de residentes, 85 (36,2%) eran portadores de uno o más MMR; 13 de los residentes (5,5%) fueron portadores de 2 o más MMR distintos.
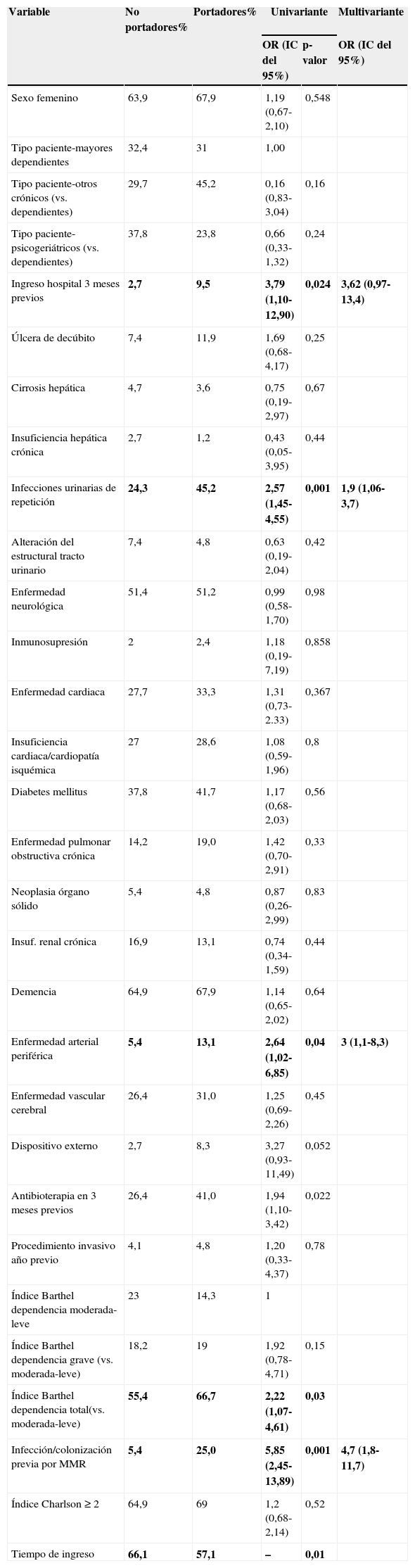
En las tablas 1 y 2 se exponen los resultados del análisis univariante y multivariante.
Análisis univariante y multivariante de los factores de riesgo asociados al estado de portador de los residentes con bacterias multirresistentes
| Variable | No portadores% | Portadores% | Univariante | Multivariante | |
|---|---|---|---|---|---|
| OR (IC del 95%) | p-valor | OR (IC del 95%) | |||
| Sexo femenino | 63,9 | 67,9 | 1,19 (0,67-2,10) | 0,548 | |
| Tipo paciente-mayores dependientes | 32,4 | 31 | 1,00 | ||
| Tipo paciente-otros crónicos (vs. dependientes) | 29,7 | 45,2 | 0,16 (0,83-3,04) | 0,16 | |
| Tipo paciente-psicogeriátricos (vs. dependientes) | 37,8 | 23,8 | 0,66 (0,33-1,32) | 0,24 | |
| Ingreso hospital 3 meses previos | 2,7 | 9,5 | 3,79 (1,10-12,90) | 0,024 | 3,62 (0,97-13,4) |
| Úlcera de decúbito | 7,4 | 11,9 | 1,69 (0,68-4,17) | 0,25 | |
| Cirrosis hepática | 4,7 | 3,6 | 0,75 (0,19-2,97) | 0,67 | |
| Insuficiencia hepática crónica | 2,7 | 1,2 | 0,43 (0,05-3,95) | 0,44 | |
| Infecciones urinarias de repetición | 24,3 | 45,2 | 2,57 (1,45-4,55) | 0,001 | 1,9 (1,06-3,7) |
| Alteración del estructural tracto urinario | 7,4 | 4,8 | 0,63 (0,19-2,04) | 0,42 | |
| Enfermedad neurológica | 51,4 | 51,2 | 0,99 (0,58-1,70) | 0,98 | |
| Inmunosupresión | 2 | 2,4 | 1,18 (0,19-7,19) | 0,858 | |
| Enfermedad cardiaca | 27,7 | 33,3 | 1,31 (0,73-2.33) | 0,367 | |
| Insuficiencia cardiaca/cardiopatía isquémica | 27 | 28,6 | 1,08 (0,59-1,96) | 0,8 | |
| Diabetes mellitus | 37,8 | 41,7 | 1,17 (0,68-2,03) | 0,56 | |
| Enfermedad pulmonar obstructiva crónica | 14,2 | 19,0 | 1,42 (0,70-2,91) | 0,33 | |
| Neoplasia órgano sólido | 5,4 | 4,8 | 0,87 (0,26-2,99) | 0,83 | |
| Insuf. renal crónica | 16,9 | 13,1 | 0,74 (0,34-1,59) | 0,44 | |
| Demencia | 64,9 | 67,9 | 1,14 (0,65-2,02) | 0,64 | |
| Enfermedad arterial periférica | 5,4 | 13,1 | 2,64 (1,02-6,85) | 0,04 | 3 (1,1-8,3) |
| Enfermedad vascular cerebral | 26,4 | 31,0 | 1,25 (0,69-2,26) | 0,45 | |
| Dispositivo externo | 2,7 | 8,3 | 3,27 (0,93-11,49) | 0,052 | |
| Antibioterapia en 3 meses previos | 26,4 | 41,0 | 1,94 (1,10-3,42) | 0,022 | |
| Procedimiento invasivo año previo | 4,1 | 4,8 | 1,20 (0,33-4,37) | 0,78 | |
| Índice Barthel dependencia moderada-leve | 23 | 14,3 | 1 | ||
| Índice Barthel dependencia grave (vs. moderada-leve) | 18,2 | 19 | 1,92 (0,78-4,71) | 0,15 | |
| Índice Barthel dependencia total(vs. moderada-leve) | 55,4 | 66,7 | 2,22 (1,07-4,61) | 0,03 | |
| Infección/colonización previa por MMR | 5,4 | 25,0 | 5,85 (2,45-13,89) | 0,001 | 4,7 (1,8-11,7) |
| Índice Charlson ≥2 | 64,9 | 69 | 1,2 (0,68-2,14) | 0,52 | |
| Tiempo de ingreso | 66,1 | 57,1 | – | 0,01 | |
En negrita se destacan aquellos resultados con significación estadística.
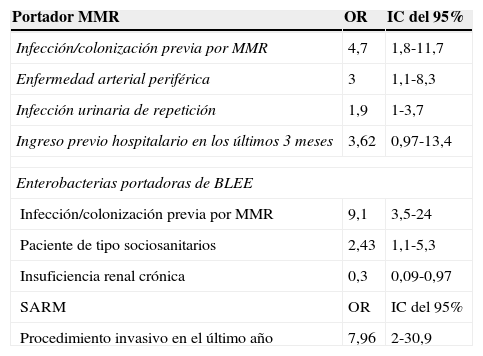
Análisis multivariante para MMR, enterobacterias BLEE y SARM
| Portador MMR | OR | IC del 95% |
|---|---|---|
| Infección/colonización previa por MMR | 4,7 | 1,8-11,7 |
| Enfermedad arterial periférica | 3 | 1,1-8,3 |
| Infección urinaria de repetición | 1,9 | 1-3,7 |
| Ingreso previo hospitalario en los últimos 3 meses | 3,62 | 0,97-13,4 |
| Enterobacterias portadoras de BLEE | ||
| Infección/colonización previa por MMR | 9,1 | 3,5-24 |
| Paciente de tipo sociosanitarios | 2,43 | 1,1-5,3 |
| Insuficiencia renal crónica | 0,3 | 0,09-0,97 |
| SARM | OR | IC del 95% |
| Procedimiento invasivo en el último año | 7,96 | 2-30,9 |
BLEE: betalactamasa de espectro extendido; MMR: microorganismo multirresistente; SARM: Staphylococcus aureus resistente a meticilina.
El ingreso hospitalario en los últimos 3 meses, aunque aumenta por 3,62 el riesgo de ser portador de MMR, no fue estadísticamente significativo en el análisis multivariante. El mayor tiempo medio de ingreso en CSLE fue significativo para los no portadores.
Prevalencia de portadores por microorganismo aisladoEl estado de portador de MMR fue del 10,2% para SARM, el 26,6% para Ent-BLEE (96,8% fueron Escherichia coli), el 3,8% para AbMR, el 2,5% para Smal: 6 (2,5%), y ninguno para PaMBL.
Prevalencia de portadores según área anatómicaEl 22,3% de los portadores lo eran en más de un área anatómica, siendo la mitad de ellos portadores de distintos MMR en cada área.
La localización de los distintos MMR fue la siguiente:
- –
SARM: el 83,3% nasal o nasal-faríngea y el 16,6% faríngea exclusivamente.
- –
Ent-BLEE: el 98,3% rectal o rectal más otra localización y el 1,7% (un paciente) faríngea exclusivamente.
- –
AbMR: el 66,6% rectal y el 33,3% faríngea.
- –
Smal: el 66,6% faríngea y el 33,3% rectal.
En este estudio, la prevalencia global de residentes colonizados es elevada, sobre todo por Ent-BLEE (26,6%) y SARM (10,2%). Esta alta prevalencia junto con el hecho de que hay residentes que son portadores de más de un MMR refuerza la teoría de que los CSLE pueden actuar como reservorio de estos.
Los principales factores asociados a la colonización por MMR en estos CSLE fueron: colonización-infección previa por un MMR, ingreso hospitalario en los últimos 3 meses, infecciones de repetición del tracto urinario y enfermedad arterial periférica.
Existen muy pocos estudios que reflejen datos de prevalencia de portadores de Ent-BLEE. Las cifras de los realizados en Europa se sitúan entre el 2,1 y el 6,8%8,9.
La prevalencia de SARM (10,2%) fue similar a la encontrada en estudios españoles en CSLE (10,6%-16,8%)10. Aunque esta resultó ser superior a la del hospital de referencia (2%), no se han demostrado casos de infecciones por SARM en nuestros CSLE, posiblemente por mayor riesgo de infección en portadores durante una agudización que durante su estancia en CSLE6.
El 16,6% de los portadores de SARM lo fueron exclusivamente en faringe, circunstancia que podría infradiagnosticarse en un cribado solo con frotis nasal y además podría favorecer el mantenimiento del reservorio de forma activa. En el caso de SARM, también el personal sanitario puede desempeñar un papel importante como reservorio en determinadas circunstancias11,12.
Aunque en algún estudio se describe que un alto porcentaje de residentes de CSLE que son ingresados en hospitales presentan colonización/infección por Acinetobacter spp.13, la prevalencia de Smal (2,5%) y A. baumannii (3,8%) de nuestros centros fue similar a la de otros CSLE europeos y no generaron infecciones clínicas.
Es posible que la elevada prevalencia de portadores de Ent-BLEE y SARM se deba al uso frecuente de betalactámicos y fluoroquinolonas en estos CSLE, y que la baja prevalencia de portadores de AbMR y Smal se deba a la poca presión antibiótica con carbapenemes.
El estado de portador de MMR es una condición difícilmente modificable. Solo en el caso del SARM se cuenta con un protocolo consensuado de descolonización, y a pesar de ello hay pacientes que se convierten en portadores persistentes. Los portadores de los otros MMR aquí mencionados suelen serlo durante semanas, meses e incluso años, sobre todo si la localización es intestinal. En los CSLE, la baja rotación de camas junto con estancias prolongadas puede propiciar la transmisión efectiva de cepas entre sus residentes, perpetuando y manteniendo un reservorio de MMR.
El intercambio de pacientes entre hospitales y CSLE desempeña un papel destacable en la epidemiología de los MMR14,15, ya que los portadores constituyen un riesgo en la introducción de MMR y producción de brotes intrahospitalarios. Por tanto, estos centros son fundamentales para prevenir la propagación de MMR y la adopción de medidas coordinadas con los hospitales parece un planteamiento prioritario en el control de la transmisión6.
Aún no se sabe demasiado sobre la epidemiología de MMR en los CSLE2, por ello sería conveniente estudiar la relación clonal de las cepas obtenidas en CSLE y hospitales.
Aunque los factores asociados al estado de portador de MMR resultaron no ser modificables, sí es posible realizar alguna intervención para disminuir la transmisión tanto dentro del CSLE como hacia los hospitales.
En CSLE sería recomendable implantar un programa de vigilancia activa de MMR mediante cribado al ingreso y periódico a residentes con características asociadas al estado de portador, así como censar a los portadores y hacerlo notar en la historia clínica, lo que resulta útil ante un traslado hospitalario y para orientar el tratamiento empírico ante una sospecha de infección en espera de resultados de cultivo. Igualmente se precisa reforzar las medidas básicas de higiene en el cuidado y el traslado de los residentes, aunque lo fundamental sería implantar una adecuada política antibiótica para disminuir la selección de cepas resistentes en el centro.
En hospitales de agudos sería aconsejable implantar o ampliar cribado de MMR al ingreso a pacientes procedentes de CSLE para detectar precozmente a los residentes portadores.
Debido a la alta prevalencia en estos CSLE de infección/colonización por MMR y la presencia de ciertos factores de riesgo asociados al estado de portador, es posible que los CSLE estén actuando de reservorio de MMR. Con el traslado de estos pacientes a hospitales en episodios agudos y su regreso al alta, se facilita la diseminación bidireccional de cepas multirresistentes, con la posibilidad de producción de brotes nosocomiales. Los CSLE se posicionan como un punto estratégico en el control de los MMR, por lo que sería recomendable adoptar medidas de vigilancia de MMR entre estos y hospitales, realizar un uso optimizado de los antibióticos a través de políticas antibióticas y potenciar estudios que demuestren la relación clonal de cepas multirresistentes aisladas en ambos tipos de centros.
El presente estudio tiene una serie de limitaciones. El diseño transversal no nos permite valorar la influencia de la estancia en el CSLE en el desarrollo de la colonización por MMR. No se ha valorado la evolución de un paciente colonizado hasta el estado de portador ni si la estancia en el hospital de agudos ha podido modificar esta condición. Por último, el estudio se focaliza en 2 de los 71 centros de larga estancia de Gran Canaria, desconocemos la prevalencia de portadores de MMR del resto de centros y si pueden ser similares a las encontradas en este estudio.
FinanciaciónEste proyecto ha sido subvencionado por el Colegio Oficial de Médicos de Las Palmas de Gran Canaria.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses
Al personal sanitario de los CLSE El Sabinal y Hospital Dermatológico: Miguel Lorenzo Riera, Jorge Luís Quintana Pérez, Rafael Sánchez Mora, Carmen Acosta Morales, Susana Dipersio Carreño, Juan Carlos Pérez Betancor y Antonio Soubhi Sarkiss Younis, que participaron en la recogida de datos epidemiológicos; Rosario Ojeda Nuez y Manuel Roger Arocha, que participaron en la identificación, conservación y transporte de las muestras, y al resto de personal sanitario que participó en la recogida de las muestras.