El objetivo del estudio es identificar los atributos físicos del síndrome de temor a caerse (STAC) en mayores con caídas previas.
MetodologíaEstudio observacional analítico sobre 183 sujetos mayores de 64años que hayan sufrido al menos una caída en el último año, captados desde la consulta de geriatría del Complejo Hospitalario Universitario de Albacete. De ellos, 140 cumplían criterios de STAC, y los otros 43 no (grupo control). Como covariables se recogieron datos sociodemográficos, antropométricos, de comorbilidad y fármacos, situación funcional, función física, fragilidad, estado cognitivo y afectivo. Se determinó la masa muscular mediante bioimpedanciometría (BIA) y densitometría (DXA), la fuerza prensora mediante dinamómetro digital de JAMAR, la fuerza extensora (1RM) de miembros inferiores, la potencia muscular de miembros inferiores mediante el instrumento T-Force, la variabilidad de la marcha con el instrumento Gait-Rite, las alteraciones posturales mediante posturografía. Se analizará si el STAC se asocia con alteraciones físicas ajustado por las covariables de estudio.
ResultadosEdad media 78,4 años, 147 mujeres. En 182 participantes se pudo realizar posturografía, en 146 se pudo determinar potencia muscular de piernas, en 117 se realizó DXA y en 165, BIA. El STAC se asoció a sexo femenino, estado de fragilidad, ánimo deprimido, riesgo social, fuerza y potencia muscular, función física, número de fármacos e hipotensión ortostática en la muestra global, pero al ajustar por sexo, solo la fragilidad, el ánimo deprimido y el consumo de fármacos se asociaron al STAC.
ConclusionesSe presenta el razonamiento, el diseño y la metodología del estudio FISTAC.
The aim of this study was to identify the physical determining factors of the Fear of Falling Syndrome (FoF) in older adults with a history of falls.
MethodsAn observational study was conducted on 183 subjects older than 64 years with a fall in the previous year, with data collected from the geriatrics outpatient clinic of the Complejo Hospitalario Universitario from Albacete, Spain. Sociodemographic and anthropometric data, as well as comorbidity, drugs usually taken, functional status, physical function, frailty, cognitive and affective status were collected. Muscle mass was measured using bioimpedancy meter (BIA), and densitometry (DXA), strength with digital hand-held JAMAR dynamometer and with a Leg-press machine, muscle potency with a T-Force instrument, gait variability with the Gait-Rite instrument, and postural stability with the Neurocom Balance Master posturograph were also determined. An analysis was performed to determine if the FoF is associated with physical impairments adjusted for the study covariates.
ResultsThe study included 140 subjects with FoF, and 43 without it. The mean age was 78.4 years, and 147 were women. Posturography could be measured in 182 participants, DXA in 117, BIA in 165, and muscle potency in 146. FoF was associated with female sex, frailty, depressed mood, social risk, muscle strength and power, physical function, number of drugs used, and orthostatic hypotension in the overall sample. After adjusting for sex, only frailty, depressed mood, and number of drugs remained associated.
ConclusionsRationale, design, and methods of the FISTAC study are presented.
Las caídas constituyen un hecho frecuente en la edad avanzada y suponen una de las principales causas de comorbilidad, dependencia, discapacidad y muerte en este grupo de población. Aproximadamente del 25 al 50% de los adultos con edad mayor o igual a 65años que viven en la comunidad se caen al menos una vez al año1. El 25% de los mayores que han sufrido una caída reconocen haber restringido su movilidad y tener dificultades para mantener la independencia en las actividades básicas (ABVD) e instrumentales de la vida diaria (AIVD), no siendo posible explicar este fenómeno solo por las lesiones psicológicas2,3. Una de las principales consecuencias de las caídas es el llamado síndrome de temor a caerse (STAC)4,5.
El STAC es la sensación que tiene una persona de que está en riesgo permanente de caerse, sin que necesariamente esté precedido por una caída6. Se ha identificado como un problema frecuente y relevante en ancianos, especialmente mujeres, siendo un causante de resultados adversos de salud, entre los que se han descrito reducciones en la actividad física, limitaciones para la realización de las ABVD, abandono de actividades sociales, presencia de futuras caídas y peor calidad de vida7-9. Un 60% de los sujetos con STAC refieren restricción moderada de la actividad física y un 15% restricción severa de la misma10-11. Se ha descrito una prevalencia entre el 20,8 y el 80% en ancianos de la comunidad, dependiendo de la edad, del sexo, del ámbito y de los condicionantes personales6,12-16, con una incidencia del 30% a los 3años en mujeres de este estrato etario13.
Entre los factores de riesgo para presentar este síndrome se han descrito la edad avanzada, el género femenino, la obesidad, la polifarmacia, la historia de caídas previas, alteraciones en el equilibrio, alteraciones visuales, la velocidad de marcha lenta, el empleo de ayudas técnicas para deambular, el mareo, el aislamiento social y numerosos factores psicosociales, entre los que destacan el deterioro cognitivo, la depresión, la falta de soporte emocional y la enfermedad psiquiátrica13-18. El 28,2% de los sujetos con STAC severo presentan síntomas de ansiedad, y el 26,1%, de depresión18.
Sin embargo, y a pesar de la clara relación con el equilibrio y el patrón de marcha, hasta ahora se ha investigado escasamente cuáles son las causas biomecánicas que contribuyen al desarrollo del STAC. Tradicionalmente, la causa de este síndrome se ha atribuido mayoritariamente a causas psicológicas tras una caída, pero podrían existir otros mecanismos fisiopatológicos biomecánicos que fueran los responsables gatillo, originando posteriormente una respuesta psicológica adaptativa que es la que ha sido principalmente estudiada hasta ahora. Solo un trabajo ha realizado una aproximación biomecánica a este problema, encontrando que los ancianos con STAC tenían una velocidad de la marcha menor comparados con el grupo control (80,9 vs 106,1), menor amplitud del paso (2,8 vs 2,6) y empleaban mayor el tiempo en realizar las pruebas (3,0 vs 1,9)19-22.
Dada las importantes consecuencias físicas, psicológicas y económicas asociadas al STAC, son necesarios estudios que nos expliquen su fisiopatología, variables físicas y psicológicas implicadas, y así establecer modelos de intervención para reducir sus consecuencias. Faltan estudios que analicen el patrón biomecánico y funcional completo de este síndrome mediante valoración del equilibrio, variabilidad del paso, masa, fuerza y potencia muscular, ajustando por covariables relevantes ya identificadas en la literatura médica23,24. La identificación de estos determinantes podría ayudar a elaborar intervenciones nutricionales, biomecánicas, de rehabilitación física o de adaptación psicológica que redujeran los efectos adversos de este síndrome, mayoritariamente la inmovilidad y el deterioro funcional.
Material y métodosObjetivosEl objetivo principal del estudio FISTAC es identificar los atributos físicos (biomecánicos, musculares y funcionales) del STAC en ancianos de la comunidad, ajustados por covariables sociodemográficas, psicológicas y de comorbilidad. Los objetivos secundarios son analizar la relación entre sarcopenia, test funcionales y de función física, fuerza y potencia musculares, variabilidad y velocidad de marcha, alteraciones posturales y del equilibrio, y fragilidad, con el STAC.
Diseño y sujetos de estudioEstudio observacional analítico en hombres y mujeres mayores de 64años de la comunidad del Área de Salud de Albacete y que hubieran sufrido una caída en el último año, captados en la Unidad de Caídas de Geriatría del Complejo Hospitalario Universitario de Albacete y que aceptaran participar en el estudio. La inclusión se realizó de manera consecutiva.
Tamaño muestralDada la escasez de estudios que habían estudiado este problema, el cálculo del tamaño muestral fue difícil. Nos basarnos en datos del trabajo de Austin et al.13, en el que, en una muestra de 418 ancianos con STAC y 865 sin este síndrome, describen que el 34,2% de aquellos con STAC presentaban problemas de equilibrio con los ojos abiertos frente al 21,8% en el grupo sin STAC, y que similarmente el 37,3% de aquellos con STAC y el 25,1% de aquellos sin STAC presentaban problemas de equilibrio con los ojos cerrados. Para nuestro estudio supusimos una proporción de problemas de equilibrio del 35% en el grupo con STAC y del 20% en el grupo sin STAC. Se asumió un nivel de riesgo de 0,05 y una potencia del 80%. Bajo estos supuestos, el valor de la n para cada grupo de estudio fue de 138 sujetos aplicando el programa Epidat, y al tratarse de un estudio transversal y no existir pérdidas, no se precisó estimar un aumento de la población total. Durante la fase de captación de participantes se realizó un análisis intermedio de los resultados que demostró que 138 sujetos en el grupo con STAC y 40 controles en el grupo sin STAC eran suficientes para encontrar diferencias debido a la elevada prevalencia de problemas de equilibrio en el grupo con STAC. El tamaño muestral final de la muestra resultó en 183 participantes: 140 del grupo con STAC y 43 del grupo sin STAC o control.
Variable principalLa principal variable del estudio fue la presencia o ausencia del STAC. La presencia de este síndrome se comprobó mediante el empleo de 3 preguntas validadas y aplicadas en estudios previos13,25-27. Cualquier respuesta afirmativa a estas 3 preguntas implicó que el sujeto presentaba el STAC.
- 1.
¿Tiene usted miedo a caerse?
- 2.
¿Ha dejado usted de hacer alguna tarea del hogar por miedo a caerse al hacerla?
- 3.
¿Ha dejado usted de hacer alguna actividad fuera de casa por miedo a caerse al hacerla?
Así mismo, la presencia y severidad del STAC se evaluó aplicando la escala Falls Eficacy Scale International (FES-I)28. Esta escala evalúa el nivel de preocupación del paciente sobre su miedo a caerse en varias actividades de la vida diaria. Se compone de 16 ítems que puntúan de 1 a 4, siendo 1 la ausencia de preocupación y 4 la preocupación máxima. La puntuación menor es 16 (ausencia de preocupación) y la máxima, 64 (máxima preocupación), siendo puntuaciones entre 16 y 19 una baja preocupación de caerse, entre 20 y 27 una preocupación moderada y puntuaciones mayores a 27 una alta preocupación de caerse29.
Covariables del estudioSe recogieron datos sociodemográficos como la edad, el sexo, el nivel educativo y la convivencia. El riesgo social se calculó mediante la escala sociofamiliar de Gijón abreviada y modificada30, que evalúa 3 dominios (situación familiar, relaciones y contactos sociales y apoyos de la red social), cada uno de ellos puntuando entre 1 y 5. Esta versión de Barcelona ha sido validada para la predicción del retorno al domicilio y del riesgo de institucionalización, con una puntuación máxima de 15 y mínima de 3. Menos de 8 puntos sugieren una situación social buena, con bajo riesgo de institucionalización; entre 8 y 9 puntos, una situación intermedia, y más de 10 puntos, un deterioro social severo con alto riesgo de institucionalización.
Se determinó la discapacidad para realizar las ABVD mediante el índice de Barthel31,32, y las AIVD mediante el índice de Lawton y Brody33,34. Se consideró discapacidad para realizar alguna ABVD cuando los sujetos puntuaron por debajo del máximo en alguna de las siguientes 5 obtenidas del índice de Barthel: baño, aseo, alimentación, uso del retrete, vestido o transferencias. El estado cognitivo se determinó mediante la herramienta Minimental State Examination35,36, considerando patológicas puntuaciones inferiores a 24 puntos. El estado afectivo se evaluó mediante la escala de depresión geriátrica (GDS) de Yesavage de 15 ítems37,38, y puntuaciones superiores a 5 hicieron sospechar estado depresivo. La comorbilidad se determinó mediante el índice de Charlson39, y puntuaciones superiores a 2 se consideraron sugestivas de alta comorbilidad. También se recogieron todas las enfermedades crónicas padecidas por el sujeto y se codificaron según CIE-10, así como el hábito tabáquico y el consumo de alcohol. Se recogió el número y el tipo de medicamentos empleados por el participante de manera habitual, utilizando la Clasificación Anatómico-Terapéutica.
Se evaluaron los criterios de fragilidad de Fried40: pérdida de peso no intencionada de 4,600kg o más, o igual o mayor del 5% del peso corporal en el último año. Debilidad medida por la fuerza prensora en el quintil inferior, ajustada por el sexo e índice de masa corporal. Baja energía y resistencia (cansancio autorreferido), identificado por 2 preguntas de la escala CES-D; ha demostrado estar asociado con el consumo máximo de oxígeno en pruebas de evaluación de ejercicio. Lentitud, medida mediante la velocidad para caminar 4,6m en el quintil inferior, ajustado al peso y altura. Bajo nivel de actividad física, en el quintil inferior, determinado mediante el instrumento Calcumed®. Se consideró que el paciente era frágil si presentaba 3 o más criterios, y prefrágil si tenía 1 o 2.
La función física se evaluó mediante el instrumento Short Physical Performance Battery (SPPB), que analiza 3 dominios: tiempo en caminar 4m a ritmo normal, equilibrio en bipedestación-tándem-semitándem y tiempo en levantarse 5 veces de una silla. Se consideró alterado cuando la puntuación fue inferior a 941.
La deambulación se valoró mediante la escala Functional Ambulation Classification (FAC)42, y además se recogió la necesidad de ayuda técnica (andador, bastón o silla de ruedas).
Como datos antropométricos se midieron el peso y la talla, se calculó el índice de masa corporal (IMC) y se midió el perímetro abdominal.
La marcha se evaluó mediante el instrumento GAIT Rite Portable Walkway System modelo 427P (CIR Systems, Inc, Franklin, NJ, EE.UU.), que determina velocidad de marcha, la amplitud y la anchura de paso, el porcentaje de tiempo en apoyo uni y bipodal, la variabilidad del paso y el balanceo. Se consideró que el sujeto presentaba problemas cuando los datos obtenidos se encontraban por debajo de los valores de referencia aportados por el equipamiento.
El equilibrio se analizó mediante el Posturógrafo Neurocom Balance Master-L (NeuroCom® International, Inc., Clackamas, EE.UU.), realizando los siguientes subtests: test de interacción sensorial en el equilibrio, alineación y desplazamiento del centro de gravedad, límites de la estabilidad, equilibrio unilateral, bipedestación desde la posición de sentado, giros rápidos, y subir y bajar escalón. Se consideró que el sujeto presenta problemas posturales o de equilibrio cuando el rendimiento en las pruebas estuvo por debajo de los valores de referencia del equipamiento.
La composición corporal se determinó con el bioimpedanciómetro (BIA) BC-418 Segmental Body Composition Tanita Instrument (Tanita, Tokyo, Japón), y con densitometría (DXA) Lunar Prodigy (GE Medical Systems, Madison, WI, EE.UU.). Se determinaron la masa magra y la masa libre de grasa totales y por segmentos corporales. Posteriormente se determinó la presencia de sarcopenia aplicando los criterios operacionales descritos en la literatura.
La fuerza muscular se determinó en 2 segmentos corporales. La fuerza prensora de mano dominante se midió con dinamómetro de JAMAR43, y el 1RM de extensión de miembros inferiores se midió con el equipamiento de prensa de piernas horizontal BH Exercycle X050 (Exercycle SL, Vitoria-Gasteiz, España). Los pacientes se sentaron en la prensa de piernas con las rodillas a 90° y las caderas flexionadas a 110° aproximadamente. La fuerza extensora de piernas se determinó empleando el protocolo 1RM, y se definió como la máxima carga que el participante podía desplazar a lo largo de todo el rango de movimiento una sola vez (Callahan, 2007). Sobre la prensa de piernas se instaló el dispositivo T-Force Dynamic Measurement System (Ergotech Consulting SL, Murcia, España) para poder determinar la potencia muscular. Se solicitó al participante que movilizara lo más rápidamente posible 3 veces cargas al 20, al 40, al 60 y al 80% y del 1RM, separadas por un descanso de 1min. Se recogieron la potencia más alta para cada carga, la potencia máxima y la potencia máxima media44.
Como cribado nutricional se empleó el Mini-Nutritional Assessment Short Form (MNA-SF)45.
La actividad física habitual se determinó mediante la herramienta Calcumed® (Calcumed)46. Este instrumento recoge, durante una semana habitual, las horas diarias de sueño, las de actividad física muy ligera (sentarse y permanecer de pie, conducir automóvil o camión, trabajo de laboratorio, escribir a máquina, tocar instrumentos musicales, coser o planchar), las de actividad física ligera (caminar en terreno plano 4 a 5km/h, trabajos de sastrería, reparaciones caseras, tareas eléctricas, trabajo de cocina, carpintería, lavar ropa a mano, ir de compras y traer poca mercancía, golf, navegación a vela, tenis de mesa o voleibol), las de actividad física moderada (caminar entre 5,5 y 6,5km/h, trabajos de albañilería, deshierbar, cargar y apilar fardos, fregar pisos, comprar y cargar muchas cosas, pasear en bicicleta, esquiar, jugar al tenis o bailar) y las de actividad física severa (trepar con carga, talar árboles, trabajar con pico y pala, baloncesto, natación, alpinismo o fútbol) y mediante algoritmo matemático calcula las kilocalorías de actividad física diaria habituales.
Fuentes de informaciónLa información la recogió el equipo investigador mediante entrevista directa única con el participante en la Unidad de Caídas de Geriatría del Complejo Hospitalario Universitario de Albacete. La información clínica se obtuvo del propio participante y del historial médico de los sujetos. Las pruebas de ejecución, la posturografía, la BIA, el Gait Rite y la medición de fuerza y potencia musculares fueron realizadas el mismo día de la entrevista por médicos geriatras, en la Unidad de Caídas de Geriatría del hospital. La DXA se realizó en días sucesivos en el Hospital Perpetuo Socorro, Servicio de Reumatología, por personal acreditado. A todos los participantes que dieron su consentimiento se les realizó una extracción sanguínea para la realización de analítica de rutina incluyendo hemograma, perfil bioquímico completo, hormonas tiroideas, hemoglobina glicada, velocidad de sedimentación globular (VSG) y proteína C reactiva (PCR).
Aspectos éticosLa investigación ha cumplido con la normativa de Helsinki referente al estudio con humanos. El estudio fue aprobado por el Comité Ético de Investigación Clínica del Área Sanitaria de Albacete y la Comisión de Investigación Clínica del Complejo Hospitalario Universitario de Albacete. Todos los participantes firmaron consentimiento informado previo a su inclusión en el estudio.
Análisis estadísticoLos resultados que se presentan en este artículo son la descripción de los primeros datos del estudio, y describen a la población participante. En primer lugar se realizó un análisis descriptivo de las características de los sujetos de la muestra mediante proporciones, medidas de tendencia central y medidas de dispersión, según la naturaleza de las variables.
En publicaciones posteriores realizaremos un análisis bivariante mediante chi cuadrado, t de Student o ANOVA cuando convenga entre las diferentes variables de control y el STAC. Se efectuará un análisis con pruebas no paramétricas cuando las variables no cumplan criterios de normalidad. Se realizará un análisis multivariante empleando técnicas de regresión lineal o logística para ajustar las asociaciones por las variables de confusión.
ResultadosSe incluyeron en el estudio 183 participantes: 140 con STAC y 43 sin STAC. En 182 participantes se pudo realizar posturografía, en 146 se pudo determinar potencia muscular de piernas, en 117 se realizó DXA y en 165, BIA.
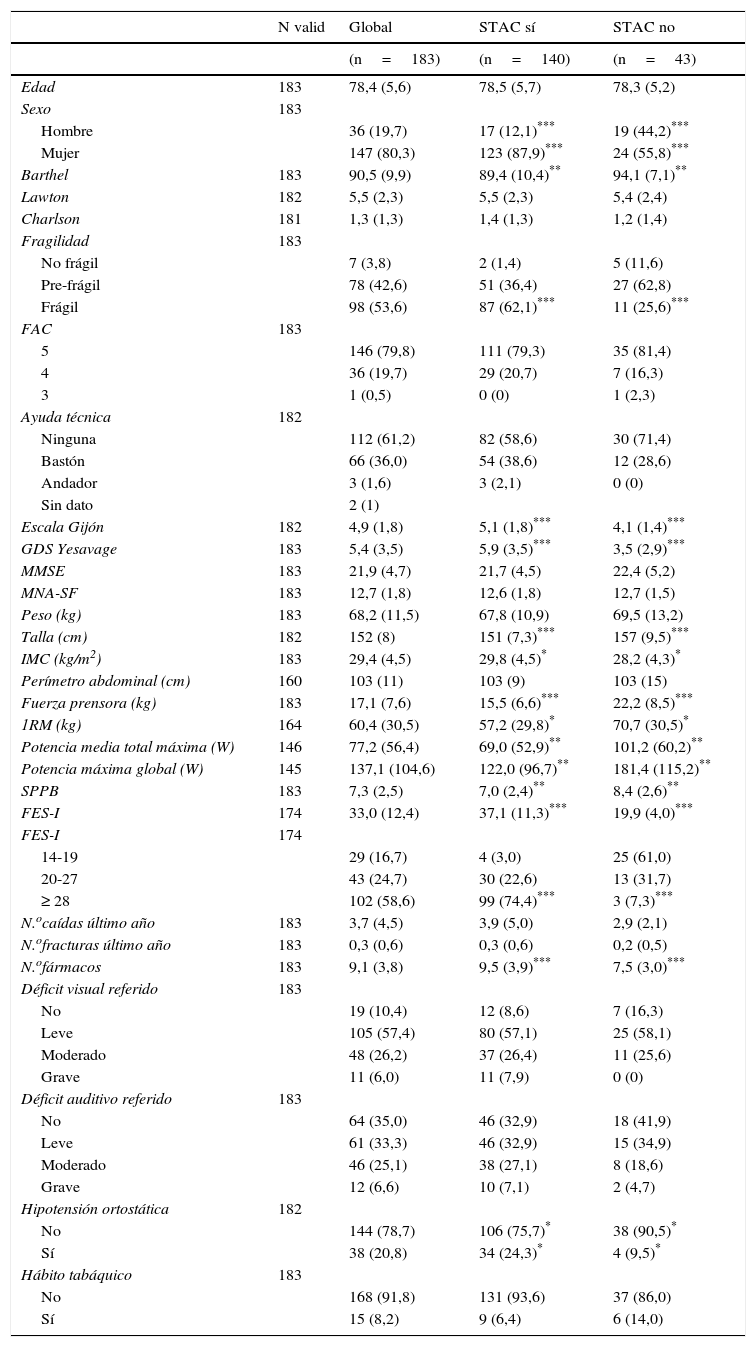
Las características basales de la muestra global, así como desglosadas según la presencia o ausencia de STAC, se muestran en la tabla 1. La muestra estuvo mayoritariamente compuesta por mujeres (80%), con una edad media de 78,4años.
Características basales de la muestra
| N valid | Global | STAC sí | STAC no | |
|---|---|---|---|---|
| (n=183) | (n=140) | (n=43) | ||
| Edad | 183 | 78,4 (5,6) | 78,5 (5,7) | 78,3 (5,2) |
| Sexo | 183 | |||
| Hombre | 36 (19,7) | 17 (12,1)*** | 19 (44,2)*** | |
| Mujer | 147 (80,3) | 123 (87,9)*** | 24 (55,8)*** | |
| Barthel | 183 | 90,5 (9,9) | 89,4 (10,4)** | 94,1 (7,1)** |
| Lawton | 182 | 5,5 (2,3) | 5,5 (2,3) | 5,4 (2,4) |
| Charlson | 181 | 1,3 (1,3) | 1,4 (1,3) | 1,2 (1,4) |
| Fragilidad | 183 | |||
| No frágil | 7 (3,8) | 2 (1,4) | 5 (11,6) | |
| Pre-frágil | 78 (42,6) | 51 (36,4) | 27 (62,8) | |
| Frágil | 98 (53,6) | 87 (62,1)*** | 11 (25,6)*** | |
| FAC | 183 | |||
| 5 | 146 (79,8) | 111 (79,3) | 35 (81,4) | |
| 4 | 36 (19,7) | 29 (20,7) | 7 (16,3) | |
| 3 | 1 (0,5) | 0 (0) | 1 (2,3) | |
| Ayuda técnica | 182 | |||
| Ninguna | 112 (61,2) | 82 (58,6) | 30 (71,4) | |
| Bastón | 66 (36,0) | 54 (38,6) | 12 (28,6) | |
| Andador | 3 (1,6) | 3 (2,1) | 0 (0) | |
| Sin dato | 2 (1) | |||
| Escala Gijón | 182 | 4,9 (1,8) | 5,1 (1,8)*** | 4,1 (1,4)*** |
| GDS Yesavage | 183 | 5,4 (3,5) | 5,9 (3,5)*** | 3,5 (2,9)*** |
| MMSE | 183 | 21,9 (4,7) | 21,7 (4,5) | 22,4 (5,2) |
| MNA-SF | 183 | 12,7 (1,8) | 12,6 (1,8) | 12,7 (1,5) |
| Peso (kg) | 183 | 68,2 (11,5) | 67,8 (10,9) | 69,5 (13,2) |
| Talla (cm) | 182 | 152 (8) | 151 (7,3)*** | 157 (9,5)*** |
| IMC (kg/m2) | 183 | 29,4 (4,5) | 29,8 (4,5)* | 28,2 (4,3)* |
| Perímetro abdominal (cm) | 160 | 103 (11) | 103 (9) | 103 (15) |
| Fuerza prensora (kg) | 183 | 17,1 (7,6) | 15,5 (6,6)*** | 22,2 (8,5)*** |
| 1RM (kg) | 164 | 60,4 (30,5) | 57,2 (29,8)* | 70,7 (30,5)* |
| Potencia media total máxima (W) | 146 | 77,2 (56,4) | 69,0 (52,9)** | 101,2 (60,2)** |
| Potencia máxima global (W) | 145 | 137,1 (104,6) | 122,0 (96,7)** | 181,4 (115,2)** |
| SPPB | 183 | 7,3 (2,5) | 7,0 (2,4)** | 8,4 (2,6)** |
| FES-I | 174 | 33,0 (12,4) | 37,1 (11,3)*** | 19,9 (4,0)*** |
| FES-I | 174 | |||
| 14-19 | 29 (16,7) | 4 (3,0) | 25 (61,0) | |
| 20-27 | 43 (24,7) | 30 (22,6) | 13 (31,7) | |
| ≥ 28 | 102 (58,6) | 99 (74,4)*** | 3 (7,3)*** | |
| N.ocaídas último año | 183 | 3,7 (4,5) | 3,9 (5,0) | 2,9 (2,1) |
| N.ofracturas último año | 183 | 0,3 (0,6) | 0,3 (0,6) | 0,2 (0,5) |
| N.ofármacos | 183 | 9,1 (3,8) | 9,5 (3,9)*** | 7,5 (3,0)*** |
| Déficit visual referido | 183 | |||
| No | 19 (10,4) | 12 (8,6) | 7 (16,3) | |
| Leve | 105 (57,4) | 80 (57,1) | 25 (58,1) | |
| Moderado | 48 (26,2) | 37 (26,4) | 11 (25,6) | |
| Grave | 11 (6,0) | 11 (7,9) | 0 (0) | |
| Déficit auditivo referido | 183 | |||
| No | 64 (35,0) | 46 (32,9) | 18 (41,9) | |
| Leve | 61 (33,3) | 46 (32,9) | 15 (34,9) | |
| Moderado | 46 (25,1) | 38 (27,1) | 8 (18,6) | |
| Grave | 12 (6,6) | 10 (7,1) | 2 (4,7) | |
| Hipotensión ortostática | 182 | |||
| No | 144 (78,7) | 106 (75,7)* | 38 (90,5)* | |
| Sí | 38 (20,8) | 34 (24,3)* | 4 (9,5)* | |
| Hábito tabáquico | 183 | |||
| No | 168 (91,8) | 131 (93,6) | 37 (86,0) | |
| Sí | 15 (8,2) | 9 (6,4) | 6 (14,0) |
FAC: Functional Ambulation Classification; FES-I: Falls Efficacy Scale International; GDS: escala de depresión geriátrica de Yesavage; IMC: índice de masa corporal; MMSE: Minimental State Examination; MNA-SF: Mini Nutritional Assessment Short Form; N valid: número de sujetos con datos válidos para cada variable; 1RM: una repetición máxima; SPPB: Short Physical Performance Battery; STAC: síndrome de temor a caerse.
De manera global se observa que los participantes con STAC fueron con mayor frecuencia mujeres, pero sin diferencias en la edad. Así mismo, los participantes con STAC presentaron puntuaciones superiores en el FES-I y en el GDS de Yesavage, menor fuerza y potencia muscular y función física, mayor discapacidad en ABVD, así como mayor riesgo social, mayor consumo de fármacos y una mayor prevalencia de hipotensión ortostática y fragilidad que aquellos sin STAC.
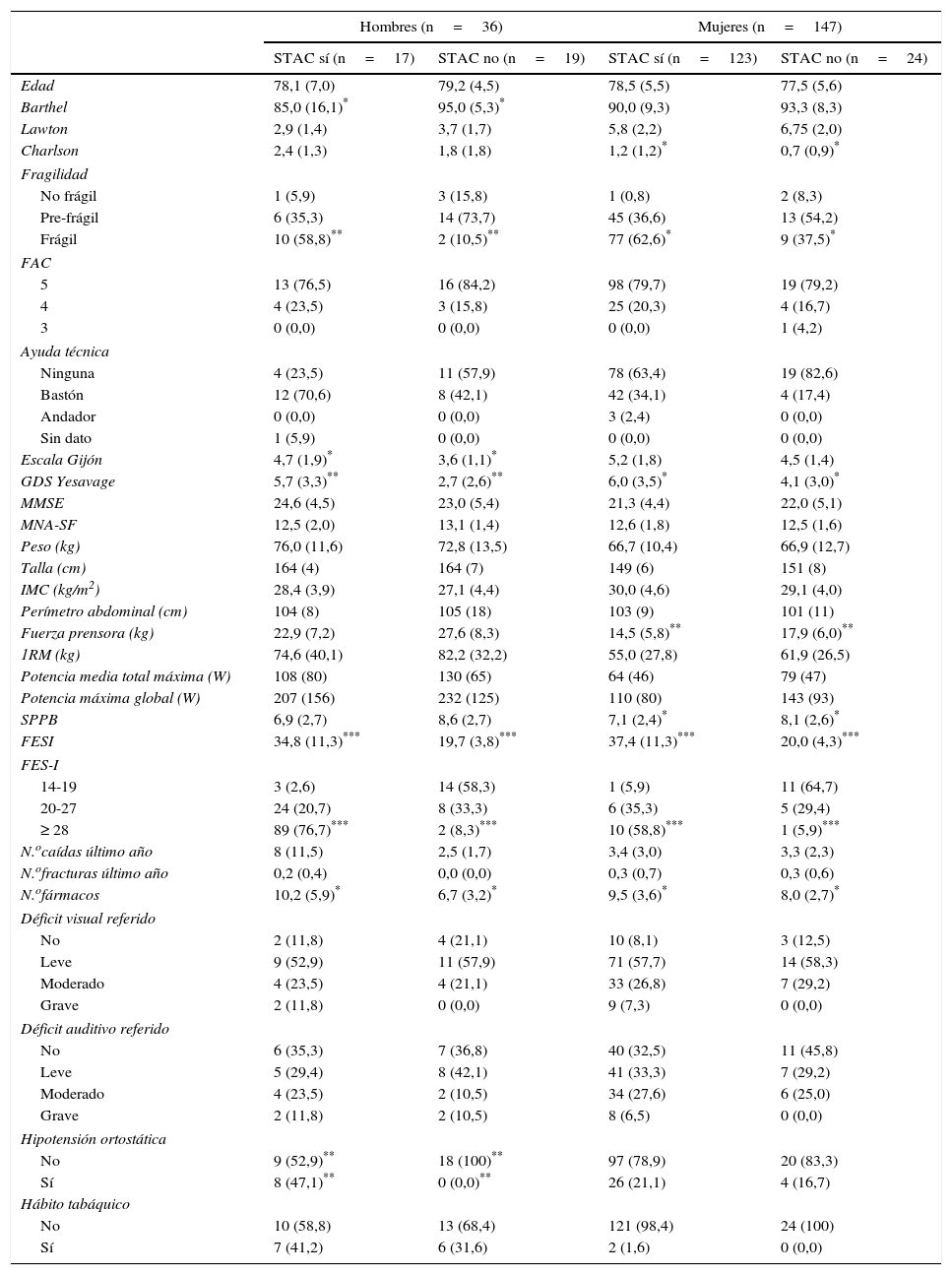
Debido a la importancia del género en su relación con el STAC, la tabla 2 presenta los mismos resultados descriptivos, pero diferenciando hombres y mujeres. Se comprueba que, al ajustar por género, solo la fragilidad, el GDS de Yesavage y el número de fármacos se asocian con STAC en ambos sexos. El Barthel, el riesgo social y la hipotensión ortostática lo hacen solamente en hombres, la fuerza prensora y el SPPB solo en mujeres, mientras que el resto de variables no presentan asociación al separar hombres y mujeres.
Características basales de la muestra por género
| Hombres (n=36) | Mujeres (n=147) | |||
|---|---|---|---|---|
| STAC sí (n=17) | STAC no (n=19) | STAC sí (n=123) | STAC no (n=24) | |
| Edad | 78,1 (7,0) | 79,2 (4,5) | 78,5 (5,5) | 77,5 (5,6) |
| Barthel | 85,0 (16,1)* | 95,0 (5,3)* | 90,0 (9,3) | 93,3 (8,3) |
| Lawton | 2,9 (1,4) | 3,7 (1,7) | 5,8 (2,2) | 6,75 (2,0) |
| Charlson | 2,4 (1,3) | 1,8 (1,8) | 1,2 (1,2)* | 0,7 (0,9)* |
| Fragilidad | ||||
| No frágil | 1 (5,9) | 3 (15,8) | 1 (0,8) | 2 (8,3) |
| Pre-frágil | 6 (35,3) | 14 (73,7) | 45 (36,6) | 13 (54,2) |
| Frágil | 10 (58,8)** | 2 (10,5)** | 77 (62,6)* | 9 (37,5)* |
| FAC | ||||
| 5 | 13 (76,5) | 16 (84,2) | 98 (79,7) | 19 (79,2) |
| 4 | 4 (23,5) | 3 (15,8) | 25 (20,3) | 4 (16,7) |
| 3 | 0 (0,0) | 0 (0,0) | 0 (0,0) | 1 (4,2) |
| Ayuda técnica | ||||
| Ninguna | 4 (23,5) | 11 (57,9) | 78 (63,4) | 19 (82,6) |
| Bastón | 12 (70,6) | 8 (42,1) | 42 (34,1) | 4 (17,4) |
| Andador | 0 (0,0) | 0 (0,0) | 3 (2,4) | 0 (0,0) |
| Sin dato | 1 (5,9) | 0 (0,0) | 0 (0,0) | 0 (0,0) |
| Escala Gijón | 4,7 (1,9)* | 3,6 (1,1)* | 5,2 (1,8) | 4,5 (1,4) |
| GDS Yesavage | 5,7 (3,3)** | 2,7 (2,6)** | 6,0 (3,5)* | 4,1 (3,0)* |
| MMSE | 24,6 (4,5) | 23,0 (5,4) | 21,3 (4,4) | 22,0 (5,1) |
| MNA-SF | 12,5 (2,0) | 13,1 (1,4) | 12,6 (1,8) | 12,5 (1,6) |
| Peso (kg) | 76,0 (11,6) | 72,8 (13,5) | 66,7 (10,4) | 66,9 (12,7) |
| Talla (cm) | 164 (4) | 164 (7) | 149 (6) | 151 (8) |
| IMC (kg/m2) | 28,4 (3,9) | 27,1 (4,4) | 30,0 (4,6) | 29,1 (4,0) |
| Perímetro abdominal (cm) | 104 (8) | 105 (18) | 103 (9) | 101 (11) |
| Fuerza prensora (kg) | 22,9 (7,2) | 27,6 (8,3) | 14,5 (5,8)** | 17,9 (6,0)** |
| 1RM (kg) | 74,6 (40,1) | 82,2 (32,2) | 55,0 (27,8) | 61,9 (26,5) |
| Potencia media total máxima (W) | 108 (80) | 130 (65) | 64 (46) | 79 (47) |
| Potencia máxima global (W) | 207 (156) | 232 (125) | 110 (80) | 143 (93) |
| SPPB | 6,9 (2,7) | 8,6 (2,7) | 7,1 (2,4)* | 8,1 (2,6)* |
| FESI | 34,8 (11,3)*** | 19,7 (3,8)*** | 37,4 (11,3)*** | 20,0 (4,3)*** |
| FES-I | ||||
| 14-19 | 3 (2,6) | 14 (58,3) | 1 (5,9) | 11 (64,7) |
| 20-27 | 24 (20,7) | 8 (33,3) | 6 (35,3) | 5 (29,4) |
| ≥ 28 | 89 (76,7)*** | 2 (8,3)*** | 10 (58,8)*** | 1 (5,9)*** |
| N.ocaídas último año | 8 (11,5) | 2,5 (1,7) | 3,4 (3,0) | 3,3 (2,3) |
| N.ofracturas último año | 0,2 (0,4) | 0,0 (0,0) | 0,3 (0,7) | 0,3 (0,6) |
| N.ofármacos | 10,2 (5,9)* | 6,7 (3,2)* | 9,5 (3,6)* | 8,0 (2,7)* |
| Déficit visual referido | ||||
| No | 2 (11,8) | 4 (21,1) | 10 (8,1) | 3 (12,5) |
| Leve | 9 (52,9) | 11 (57,9) | 71 (57,7) | 14 (58,3) |
| Moderado | 4 (23,5) | 4 (21,1) | 33 (26,8) | 7 (29,2) |
| Grave | 2 (11,8) | 0 (0,0) | 9 (7,3) | 0 (0,0) |
| Déficit auditivo referido | ||||
| No | 6 (35,3) | 7 (36,8) | 40 (32,5) | 11 (45,8) |
| Leve | 5 (29,4) | 8 (42,1) | 41 (33,3) | 7 (29,2) |
| Moderado | 4 (23,5) | 2 (10,5) | 34 (27,6) | 6 (25,0) |
| Grave | 2 (11,8) | 2 (10,5) | 8 (6,5) | 0 (0,0) |
| Hipotensión ortostática | ||||
| No | 9 (52,9)** | 18 (100)** | 97 (78,9) | 20 (83,3) |
| Sí | 8 (47,1)** | 0 (0,0)** | 26 (21,1) | 4 (16,7) |
| Hábito tabáquico | ||||
| No | 10 (58,8) | 13 (68,4) | 121 (98,4) | 24 (100) |
| Sí | 7 (41,2) | 6 (31,6) | 2 (1,6) | 0 (0,0) |
FAC: Functional Ambulation Classification; FES-I: Falls Efficacy Scale International; GDS: escala de depresión geriátrica de Yesavage; IMC: índice de masa corporal; MMSE: Minimental State Examination; MNA-SF: Mini Nutritional Assessment Short Form; 1RM: una repetición máxima; SPPB: Short Physical Performance Battery; STAC: síndrome de temor a caerse.
La primera conclusión parcial de nuestro trabajo es que el STAC se presenta mayoritariamente en mujeres, y que se asocia con fragilidad, consumo de fármacos y sintomatología depresiva tanto en hombres como en mujeres, existiendo asociación con otras variables según el sexo. En futuras publicaciones analizaremos de manera pormenorizada la asociación de este síndrome con otros factores como la marcha, el equilibrio, la fuerza y potencia muscular y la composición corporal, mediante Gait-Rite, posturografía, dinamometría, T-Force, DXA y BIA.
Aunque diferentes estudios han intentado determinar los factores asociados y causantes del STAC, incluyendo medidas de masa y fuerza muscular9,21,47, función física9,11,13,47,48, equilibrio mediante posturografía o cuestionarios10,13,20,47, alteraciones de la marcha con Gait-Rite o acelerómetros19,22, y alteraciones sensoriales49,50, pocos lo han analizado de manera conjunta como pretende hacer el estudio FISTAC. Una reciente revisión sistemática ha detectado que solo el sexo femenino, las medidas de función física y el uso de ayudas técnicas se asocian de manera robusta al STAC, mientras que la historia de caídas y la mala salud percibida lo hacen de manera menos robusta. En la misma revisión, la depresión, la ansiedad y el empleo de fármacos aportan resultados contradictorios51.
El STAC, presente en la mitad de los mayores que se caen y en muchos que nunca han presentado una caída, se asocia con ansiedad, pérdida de confianza y alteración en la percepción de que la persona puede caminar sin caerse. Sus consecuencias incluyen el abandono de actividades de la vida diaria y recreacionales, el aislamiento social, la fragilidad, el aumento en el riesgo de futuras caídas y la pérdida de calidad de vida. Actualmente el conocimiento del manejo clínico de esta entidad es limitado52 y los resultados de los metaanálisis son inconcluyentes53, estando en revisión si el tratamiento debe realizarse con medidas físicas (rehabilitación, terapia ocupacional, tai-chi o ejercicio entre otras)54-56, con terapias psicológicas tipo cognitivo-conductuales destinadas a mejorar la atención50,57,58, o con una mezcla de ambas. Es por ello que un adecuado conocimiento de los elementos asociados al STAC permitirá diseñar estrategias adecuadas para su tratamiento.
FinanciaciónEste artículo ha sido financiado por el proyecto PI12/02180 del Instituto de Salud CarlosIII, el Ministerio de Economía y Competitividad y el Fondo Europeo de Desarrollo Regional (Unión Europea).
Conflicto de interesesTodos los autores declaran que no existe conflicto de intereses.