INTRODUCCION
La prevalencia e incidencia del síncope se incrementa con la edad como consecuencia de los cambios fisiológicos que ocurren en los sistemas neurocardiovascular, endocrino y renal1,2. La multicausalidad y la combinación de una alta prevalencia de comorbilidad cardiovascular y cerebrovascular son las causas de la mayor susceptibilidad al síncope en este grupo etario2-22. Algunas causas comunes de síncope en el adulto mayor son el síndrome de hipersensibilidad del seno carotídeo, la hipotensión ortostática y el síncope vasovagal o mediado neuralmente1-3.
Los hechos fisiológicos que se ponen en marcha para responder a los cambios posturales son bien conocidos2,14,15,23. Al ponerse de pie, unos 300-800 ml de sangre se desplazan hacia el área abdominal y las extremidades inferiores. La disminución brusca del retorno venoso provoca que los baroceptores cardíacos, pulmonares, del seno carotídeo y del arco aórtico se activen y generen un aumento del flujo simpático. Esto lleva a una vasoconstricción de los vasos de capacitancia y arteriolas. Así, un individuo sano alcanza la estabilidad ortostática en menos de 60 s. Este mecanismo logra la adaptación en los primeros minutos en la posición vertical. Otra respuesta al ortostatismo es el bombeo de los músculos de las extremidades inferiores, que incrementan el retorno venoso. Las venas de los músculos esqueléticos poseen poca o nula inervación simpática; en consecuencia, el tono muscular durante el ortostatismo determina la capacidad venosa. La pérdida de alguno de estos mecanismos compensatorios a cualquier nivel determinará hipotensión arterial.
No hay duda del enorme valor de la historia clínica y del examen físico detallados, pero se ha sugerido la prueba de inclinación (PI) como estudio de provocación como parte de la investigación de síntomas vinculados con el ortostatismo, especialmente en pacientes sin hallazgos físicos objetivos ni evidencia de enfermedad cardíaca estructural. Sin embargo, aún hay controversia sobre su utilidad y capacidad diagnóstica, en particular en el adulto mayor, con síntomas menos específicos, como los mareos7,15,23.
A la vista de estos hechos, se planteó un estudio cuyo objetivo fue evaluar la utilidad de la PI en pacientes adultos mayores con síncope o presíncope de causa no aclarada, así como en pacientes con mareos y otros síntomas similares (inestabilidad, alteraciones del equilibrio). Secundariamente, se trató de establecer un patrón hemodinámico durante la PI para subclasificar a los pacientes en diferentes grupos.
MATERIAL Y MÉTODOS
Dada la importante controversia respecto al tratamiento de los trastornos posturales y síntomas relacionados, para el presente estudio se tomaron en cuenta las definiciones siguientes:
-- Mareos: sensación desagradable de inestabilidad, trastorno de la conciencia leve, que ocasiona incapacidad para mantener el equilibrio normal, relacionada con el ortostatismo (de pie o sentado) o cambios de posición.
-- Presíncope: trastorno grave de la conciencia, pero que no alcanza a la pérdida completa de ésta, con pérdida de la lucidez y del tono postural con rápida recuperación espontánea.
-- Síncope: pérdida breve, transitoria de la conciencia, y del tono postural con recuperación espontánea que puede ser más o menos prolongada.
Población de estudio
Se estudió de forma retrospectiva a 141 pacientes consecutivos, mayores de 60 años, sometidos a una PI, sin evidencia de cardiopatía estructural, enviados por síncope, presíncope, mareos y otros síntomas (caídas, síntomas neurovegetativos y vértigo) al Servicio de Arritmias del Centro de Asistencia del Sindicato Médico del Uruguay y del Hospital Británico de Montevideo. Se analizaron los informes de las PI realizadas desde el inicio de su funcionamiento hasta febrero de 2004.
Protocolo de la prueba de inclinación
La PI tiene 2 fases. En un primer momento se mantiene al paciente en reposo supino durante por lo menos 20 min. En la segunda fase, se inclina verticalmente al paciente en un ángulo de 75°, hasta desarrollar síntomas (reproducción de los episodios clínicos) o hasta que pasen 30 min (en la mayoría de los pacientes)5,14,17. Durante todo el procedimiento se vigiló el ritmo cardíaco con un monitor con registro, y la presión arterial se midió con un manguito presurizado cada 2 min. No se utilizaron fármacos para la provocación.
Masaje del seno carotídeo
Para completar el estudio, se realizó masaje del seno carotídeo a 66 (46,8%) de los 141 pacientes a partir del minuto 16 de iniciada la inclinación. El masaje se aplicó sobre la zona del máximo impulso carotídeo, medial al músculo esternocleidomastoideo, a nivel del borde superior del cartílago tiroideo. Se aplicó masaje durante 6 s, aproximadamente, del lado derecho y, dependiendo de la respuesta, se repitió del lado izquierdo. No se realizó si había historia previa de ateromatosis carotídea o de accidente vascular cerebral.
Se describieron los siguientes tipos de respuesta al masaje del seno carotídeo:
1. Cardioinhibitoria: consistente en asistolia de más de 3 s.
2. Vasodepresora: caída de la presión arterial sistólica igual o mayor a 50 mmHg.
3. Mixta: combinación de los 2 anteriores.
Cualquiera de las 3 respuestas fue encuadrada dentro del síndrome de hipersensibilidad del seno carotídeo.
Globalmente, según el tipo de comportamiento ante la PI, se establecieron los tipos siguientes de respuestas según criterio modificado de Lamarre-Cliché y Cusson2:
1. Respuesta normal: incremento de la frecuencia cardíaca de 10-20 lat/min, elevación de la presión arterial diastólica de 10 mmHg, y pequeñas variaciones de la presión arterial sistólica.
2. Respuesta disautonómica (hipotensión ortostática): disminución de la presión arterial sistólica de 20 mmHg o más, o de la presión arterial diastólica de 10 mmHg o más, pudiendo acompañarse de síntomas o no.
3. Síncope mediado neuralmente o reflejo vasovagal: caída repentina y significativa de la presión arterial asociada a bradicardia o asistolia, también de instalación brusca.
4. Respuesta anormal: respuestas hemodinámicas diferentes de las mencionadas arriba, algunas de ellas sintomáticas, consistentes en mareos o similares:
-- Hipertensión arterial exagerada durante la inclinación (presión arterial sistólica >= 170 mmHg o presión arterial diastólica = 100 mmHg durante la inclinación).
-- Frecuencia cardíaca anormal, bradicardia sinusal (menor o igual a 40-45 lat/min, con desaparición del incremento normal de la frecuencia) o taquicardia sinusal mayor de 120 lat/min (intolerancia ortostática o síndrome de taquicardia postural ortostática).
Análisis estadístico
Las variables categóricas nominales se expresaron en porcentaje y las ordinales, como mediana. Los datos continuos se expresaron como media y desviación estándar (DE). Para realizar comparaciones, se calcularon los intervalos de confianza (IC) del 95% de las diferencias entre medias o entre proporciones según correspondía, para un nivel de significación de p < 0,0524.
RESULTADOS
La edad media ± DE de la población fue de 74,0 ± 7,1 años con un intervalo entre 61 y 93 años, de la que 72 (51,1%) eran mujeres. De los 141 pacientes, 104 (73,8%) tenían historia de síncope. De los pacientes con síncope, 15 tenían historia de un episodio sincopal, y 89, 2 episodios o más. En cuanto a la comorbilidad relacionada, 10 pacientes eran portadores de marcapasos definitivo, 61 pacientes tenían historia de hipertensión arterial y 15 pacientes eran diabéticos (3 de tipo 1 y 12 de tipo 2). Además, 13 pacientes estaban diagnosticados de enfermedad de Parkinson y 2 más de enfermedad cerebelosa.
El tiempo de inclinación promedio fue de 21,1 ± 8,0 min; rango, 2-40 min. El tipo de respuesta durante la PI se distribuyó del modo siguiente:
-- Respuesta normal: 43 pacientes.
-- Respuesta disantonómica: 63 pacientes.
-- Síncope mediado neuralmente: 24 pacientes.
-- Respuesta anormal: 11 pacientes.
Atendiendo a criterios clínicos, 87 (61,7%) pacientes presentaron un patrón anormal bien definido con síntomas y 11 pacientes tuvieron una respuesta anormal, con un total de 98 casos (69,5%) de PI positivas. En la tabla 1 se muestran las características de cada grupo según el patrón de respuesta a la PI.
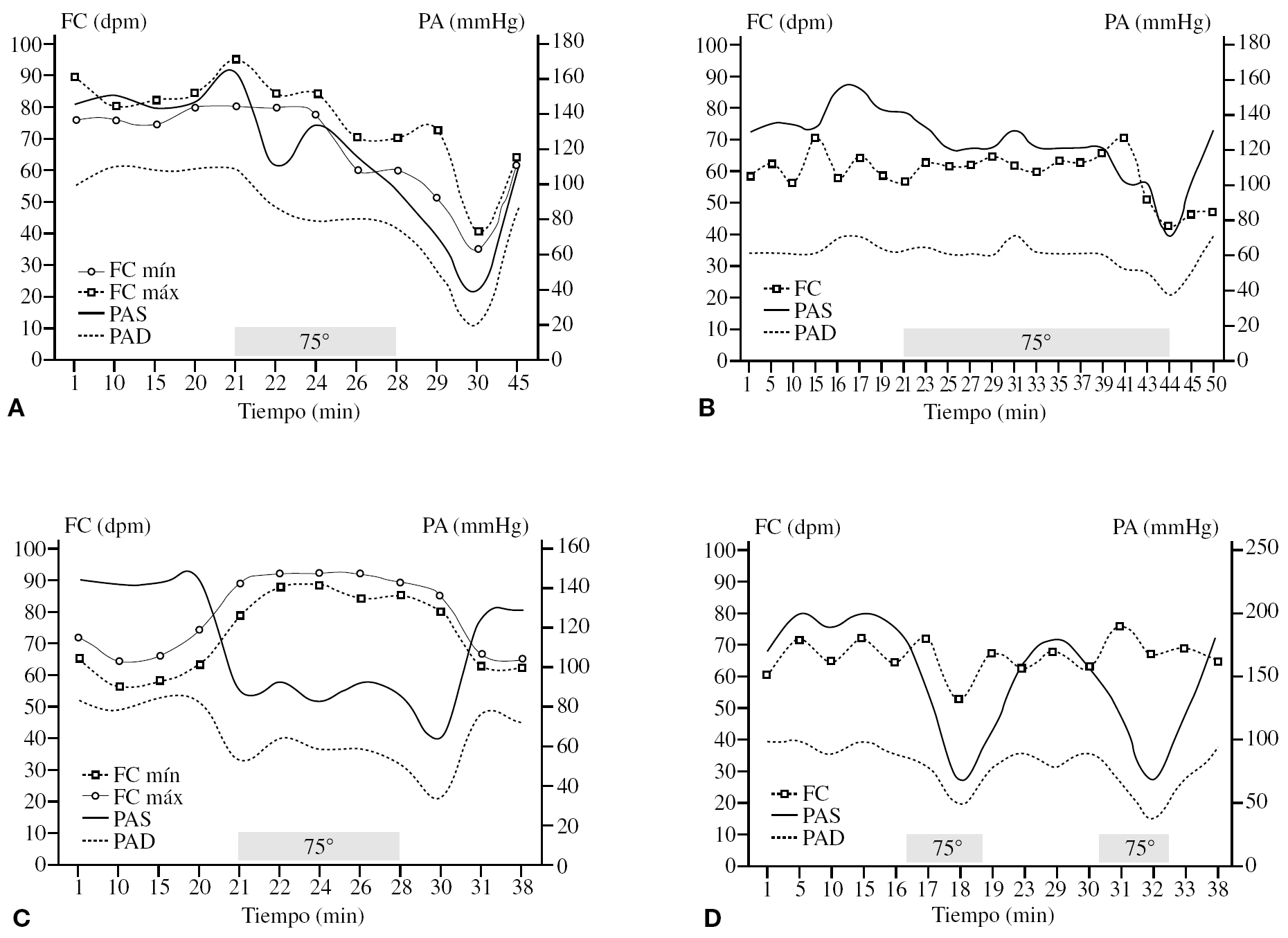
El grupo de pacientes con hipotensión ortostática era el que tenía más enfermedades preexistentes. Ningún paciente con síncope mediado neurológicamente tenía diabetes o enfermedad de Parkinson. En la figura 1 se muestran las respuestas características de hipotensión ortostática y síncope reflejo.
Figura 1.Patrones característicos del síncope reflejo (mediado neuralmente) y de la hipotensión ortostática. FC: frecuencia cardíaca; FC dpm: FC medida en despolarizaciones por minuto; FC máx: FC máxima; FC mín: FC mínima; PAD; presión arterial diastólica; PAS; presión arterial sistólica. Los rectángulos grises representan los períodos en que se desarrolla la prueba de inclinación.Las figuras A y B corresponden a 2 pacientes con respuesta refleja o mediada neuralmente. En A, mujer de 71 años, se observa un descenso progresivo de la presión arterial (PA), precedida por un ascenso inicial. La FC también aumenta al comienzo, para disminuir progresivamente en conjunto con la PA, ambas disminuyen incluso después de finalizada la prueba y solamente tras varios minutos la paciente se recupera. En B, varón de 83 años, el reflejo se desencadena más bruscamente tras un período de inclinación más largo, precedido por un aumento de la FC, para observar después bradicardia e hipotensión graves.Las figuras C y D son ejemplos de hipotensión ortostática. En ambos casos se observa una caída inmediata de la PA, apenas comenzada la inclinación. En C, varón de 75 años, se observa un aumento discreto de la FC que no compensa la caída de la presión. Al volver a 0°, se observa una recuperación rápida de la PA, así como un descenso discreto de la FC. En D, mujer de 68 años, se observa una caída inmediata de la PA al iniciar la inclinación, pero sin cambios en la FC, lo que sugiere una falla autonómica más grave que C. Al volver a 0°, se recupera. Se repite la prueba, en la que se reproducen los hallazgos (en el síncope reflejo o mediado neuralmente, no es posible lograr una respuesta tan reproducible como en la hipotensión ortostática).
La PI fue positiva por síntomas en 59 pacientes (41,8%): 36 presentaron mareos y 23, síncope o presíncope. Ochenta y dos pacientes no tuvieron síntomas durante la prueba. En 9 pacientes (11,0%) de este último grupo de asintomáticos, la PI se definió como anormal, y se observó:
-- Masaje del seno carotídeo anormal en 5 pacientes: 4 con respuesta cardioinhibitoria y una vasodepresora.
-- Taquicardia sinusal exagerada: un paciente.
-- Bradicardia sinusal: un paciente.
-- Hipertensión arterial grave: 2 pacientes.
En la tabla 2 se muestran las características clínicas del grupo de 37 pacientes sin historia de síncope en relación con la presencia o no de síntomas previos. En este grupo, de los 23 pacientes que consultaron por mareos ortostáticos o posturales, 16 (69,6%) obtuvieron una PI alterada: 10 casos con hipotensión ortostática, 3 desarrollaron síncope mediado neuralmente y 3, una respuesta anormal (un paciente presentó taquicardia sinusal exagerada y 2 pacientes presentaron un masaje del seno carotídeo anormal: uno con respuesta cardioinhibitoria y otro, vasodepresora). El resto de los pacientes (14/37), sin síntomas relacionados con el ortostatismo, presentaron una PI con patrón normal, salvo en el caso de un paciente portador de marcapasos definitivo y enfermedad de Parkinson que desarrolló hipotensión ortostática durante la prueba. Los pacientes con hipotensión ortostática desarrollaron con más frecuencia mareos durante la PI, a diferencia del grupo con síncope mediado neuralmente, como se muestra en la tabla 3.
Finalmente, en la figura 1 se muestran los 4 ejemplos más habituales de comportamiento hemodinámico.
Respuesta al masaje del seno carotídeo
Se realizó masaje del seno carotídeo durante la inclinación a 67/141 (47,5%) pacientes. La respuesta al masaje fue normal en 59,7% de los casos (40/67). En los 27 restantes, 7 pacientes desarrollaron síncope posmasaje, que se interpretó como mediado neuralmente. Los otros 20 no mostraron síntomas, pero 11 pacientes desarrollaron una respuesta vasodepresora; 7 pacientes una respuesta cardioinhibitoria y 2 pacientes una respuesta mixta (tabla 4). Los 7 pacientes con síncope posmasaje no se sometieron al resto del protocolo, a pesar de que presentaron una respuesta anormal al masaje. No se observaron complicaciones secundarias al masaje.
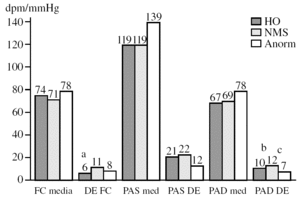
En la figura 2 se muestran de modo gráfico las cifras de frecuencia cardíaca, presión arterial sistólica y diastólica, así como su variabilidad estimada mediante la DE de sus valores, en los diferentes grupos. La variabilidad de la frecuencia cardíaca fue significativamente menor en el grupo de hipotensión ortostática frente al grupo de síncope mediado neuralmente. Otra variable que mostró diferencias estadísticamente significativas fue la DE de la presión arterial diastólica entre los 3 grupos. Los pacientes con síncope mediado neuralmente tenían una variabilidad mayor que los otros 2 grupos.
Figura 2.Valores medios y variabilidad de los principales parámetros hemodinámicos según el grupo diagnóstico. Anorm: respuesta anormal (n = 11); DE FC: desviación estándar de la media de la FC; FC: frecuencia cardíaca; FC dpm: FC medida en despolarizaciones por minuto; HO: hipotensión ortostática (n = 63); NMS: síncope mediado neuralmente (n = 24); PAD DE y PAS DE: desviación estándar de la presión arterial diastólica y la sistólica; PAD med y PAS med: presión arterial diastólica y sistólica medias (mmHg).a Diferencia en la variabilidad de la FC entre los grupos HO y NMS (intervalo de confianza [IC] del 95% de la diferencia, 6,38 a 3,22; p < 0,05).Diferencia en la variabilidad de la PAD entre los 3 grupos. Los pacientes con NMS tienen un valor mayor que los otros 2 grupos. HO frente a NMS (IC del 95% de la diferencia, 3,74 a 0,88; no significativa); b NMS frente a Anorm (IC del 95% de la diferencia, 2,95-7,57; p < 0,05); c HO frente a Anorm (IC del 95% de la diferencia, 1,66-4,25; p < 0,05).
Finalmente, se analizó la posible influencia de la ingesta de diversos fármacos en la sintomatología. De los 141 pacientes, 97 (68,8%) recibían medicación con efecto antihipertensivo. De ellos, 63 recibían un fármaco, 22 pacientes, 2, y 12 recibían 3 fármacos o más. De los pacientes que recibían 3 fármacos o más, 6 presentaron hipotensión ortostática durante la PI y un paciente desarrolló síncope mediado neuralmente.
Sin embargo, fue el grupo de pacientes con pruebas normales el que recibió fármacos hipotensores en mayor proporción (32/43; 74,4%), seguido por el grupo con hipotensión ortostática (44/63; 69,8%), aunque sin alcanzar diferencias estadísticamente significativas.
DISCUSION
El síncope, los vértigos, los mareos, el cansancio, la debilidad y las palpitaciones son síntomas comunes en pacientes añosos. El daño de los sistemas fisiológicos secundarios a la edad, a la presencia de comorbilidad y la ingesta de medicación concomitante (con la alteración de la regulación de la frecuencia cardíaca, de la presión arterial, la sensibilidad barorrefleja y del flujo sanguíneo cerebral) explican su alta incidencia1-23.
La PI explora la respuesta ortostática neurocardiovascular en un ambiente controlado. El ortostatismo pasivo que provoca la PI pone en marcha mecanismos de compensación donde el sistema nervioso simpático debe suplir la pérdida de la contracción muscular de las extremidades inferiores que ocurre durante la prueba2,12,14.
Según el Colegio Americano de Cardiología14, la PI se recomienda con evidencia clase I en:
1. Pacientes de alto riesgo (con cardiopatía estructural y función ventricular disminuida) con síncope recurrente o con un único episodio sincopal, tengan o no historia de síncope mediado neuralmente (vasovagal).
2. Pacientes con enfermedad cardíaca estructural, donde se han excluido otras causas del síncope por pruebas apropiadas.
3. Evaluación adicional en quienes se ha establecido una causa evidente (asistolia, bloqueo auriculoventricular), y en los que la demostración de susceptibilidad al síncope mediado neuralmente podría afectar a los planes de tratamiento.
4. Evaluación del síncope inducido o relacionado con el ejercicio.
Como evidencia clase II, se recomienda:
1. Distinción entre síncope convulsivo de convulsiones.
2. Evaluación de pacientes (especialmente ancianos) con caídas recurrentes inexplicadas.
3. Evaluar a pacientes con síncope inexplicado con neuropatías o disautonomías periféricas.
En cambio, no se menciona su empleo en pacientes con mareos ortostáticos. Sin embargo, en la práctica diaria, la PI se utiliza para investigar a pacientes con síncope u otros síntomas relacionados con el ortostatismo, con la identificación de respuestas hemodinámicas características, particularmente la hipotensión ortostática y el síncope mediado neuralmente1-23. Pero, aun así, hay una gran controversia sobre su valor diagnóstico25-39.
Las 2 formas más comunes, la hipotensión ortostática y el síncope mediado neuralmente, pueden diferenciarse fácilmente por la clínica, pero la PI es el método más eficaz para observarlos y evaluarlos. El síncope mediado neuralmente se observa en individuos relativamente más jóvenes y se caracteriza por una hipotensión de inicio brusco y retardado, secundaria a vasodilatación grave, asociada generalmente a bradicardia. En algunos pacientes está precedida por una activación simpática ortostática, que puede ser incluso excesiva. El mecanismo del síncope mediado neuralmente se inicia por la sobreestimulación de receptores cardiopulmonares que precipitan una brusca retirada del tono simpático12,14,23,39-41. El tratamiento del síncope mediado neuralmente dependerá de los factores desencadenantes (si los hay) y del tipo de episodios. En general, el pronóstico es excelente, sobre todo en los más jóvenes40,41. Si el paciente tiene pródromos, deberá acostarse inmediatamente. En otros pacientes, el uso de medicación y/o de marcapasos definitivo debe considerarse particularmente en aquellos con respuesta asistólica12-14,42-44.
El hecho de carecer de un patrón oro o gold standard para determinar el valor de la PI es una limitación importante. Varios autores, a partir de los criterios de la American Heart Asociation, establecieron que la PI tenía una «sensibilidad» promedio del 65%11,22. Pero en otras investigaciones, los resultados son variables. La «especificidad» para el síncope mediado neuralmente fue del 91%, sin utilizar fármacos provocadores18,45,46. Sin embargo, hay poca información en relación con el adulto mayor4,15,16,28. Otros investigadores han establecido que los resultados anormales de la PI se correlacionan bien con la presencia de enfermedades del sistema nervioso autónomo17,27,47,48.
En este trabajo, mediante la PI, se demostró que la hipotensión ortostática y el síncope mediado neuralmente eran causas probables de los síntomas. También se detectó hipersensibilidad del seno carotídeo en varios pacientes. Y se mostró que los individuos con síncope mediado neuralmente son más jóvenes y con menor morbilidad que los que desarrollaron hipotensión ortostática y, probablemente, un sistema nervioso autónomo preservado (tabla 1, fig. 2).
En este punto, dada su relevancia en la práctica clínica, conviene recordar la dificultad de evaluación y manejo de la hipotensión ortostática49-58. Ésta se caracteriza por una caída casi inmediata de la presión arterial, asociada a un aumento discreto e inapropiado de la frecuencia cardíaca durante el ortostatismo o la PI49. La hipotensión ortostática es muy frecuente, incluso en poblaciones sin síntomas50,51. En una población no seleccionada de pacientes añosos, la hipertensión fue el único factor predisponente para hipotensión ortostática, de tal modo que cuanto más alta sea la presión arterial sistólica supina basal, mayor resulta la caída postural52,53.
La hipotensión ortostática puede ser neurogénica, no neurogénica o iatrogénica49. La hipotensión ortostática neurogénica o insuficiencia autonómica es un trastorno en la neurotransmisión noradrenérgica, en la cual las fibras simpáticas posganglionares no liberan noradrenalina de modo apropiado. Estas alteraciones pueden estar provocadas por agentes farmacológicos o por lesiones que afectan a las vías autonómicas centrales y periféricas12. Puede ser primaria o secundaria. Hay 3 tipos de hipotensión neurogénica ortostática primaria54: a) falla autonómica pura, que refleja cambios degenerativos de las terminaciones nerviosas simpáticas periféricas; b) atrofia sistémica múltiple, que se caracteriza por disfunción autonómica, parkinsonismo y ataxia en cualquier combinación, y c) déficit de la enzima hidroxilasa de la betadopamina. Las secundarias se observan en la diabetes y otras enfermedades que causan polineuropatías, aunque la primera es, sin duda, la más frecuente e importante. En los pacientes con insuficiencia autonómica moderada a grave se observa, en general, hipertensión supina49,53,55-57.
La hipotensión ortostática puede cursar con pocos síntomas en algunos pacientes, pero en otros puede desarrollar morbilidad considerable. Los síntomas son compatibles o indican hipoperfusión cerebral (síncope, mareos, problemas visuales y dolor nucal), y la mayoría mejoran al adoptar el decúbito. Otros síntomas más inespecíficos, como el cansancio, son muy frecuentes, aunque los pacientes con atrofia sistémica múltiple tienen en general pocos síntomas57. La hipotensión ortostática puede contribuir a incapacidad grave y eventualmente a la muerte, sobre todo por el daño provocado por las caídas58,59. Todos los pacientes con hipotensión ortostática deberían evaluarse y tratarse completamente, sean sintomáticos o no60.
Finalmente, según los resultados de este trabajo, parece evidente la utilidad de realizar el masaje del seno carotídeo durante la PI19,29,31-35. Permite registrar los cambios de la presión arterial y las pausas en el electrocardiograma. Si bien esta técnica se puede realizar en el consultorio, durante la inclinación es de mucha mayor utilidad. La hipersensibilidad del seno carotídeo es una causa frecuente de síncope en el adulto mayor, pero el diagnóstico puede pasar inadvertido si el masaje del seno carotídeo no se realiza de rutina. Varios autores sugieren que debe realizarse tanto en la consulta como durante la PI19,61-63. La asociación de hipotensión ortostática e hipersensibilidad del seno carotídeo no es rara, y alcanza hasta el 50% de éstos62.
En nuestra opinión, el presente estudio aporta resultados interesantes y, sobre todo, de gran utilidad en la práctica clínica. Sin embargo, es adecuado mencionar varias limitaciones: se trata de un estudio descriptivo en el que no se ha empleado grupo control. El protocolo utilizado de la PI no fue idéntico en todos los pacientes (p. ej., la duración de la inclinación fue diferente). Tampoco se realizó masaje del seno carotídeo con el paciente en decúbito, ni tampoco a todos los pacientes que fueron inclinados. Los hallazgos de la PI no garantizan que el cambio postural sea la causa de síncope o mareos, ya que éstos pueden ser secundarios a otros mecanismos. Finalmente, debe evaluarse muy cuidadosamente una PI anormal sin reproducción de síntomas, en cuanto a su interpretación clínica.
En conclusión, en nuestro estudio, la PI fue de utilidad en adultos mayores con síncope, presíncope y mareos inducidos por el ortostatismo. Además, permitió observar e identificar patrones hemodinámicos que no pueden obtenerse de otro modo en una consulta habitual, por lo que se logra una mayor precisión diagnóstica. Los ancianos con este tipo de síntomas se beneficiarían de generalizar la técnica de PI64 en aras de mejorar su calidad de vida y prevenir riesgos adicionales.
Correspondencia: Dr. G. Vanerio.
Servicio de Electrofisiología Policlínico CASMU.
8 de Octubre, 3310, 2.º piso. 11600 Montevideo. Uruguay.
Correo electrónico: gabvaner@mednet.org.uy
Recibido el 25-10-2005; aceptado el 3-8-2006.