El síndrome paraneoplásico vascular acral (SPVA) engloba el fenómeno de Raynaud, gangrena o acrocianosis de los dedos. Es una entidad rara asociada a un proceso neoplásico avanzado, principalmente al adenocarcinoma de ovario y pulmón1–4. Su asociación con el cistoadenocarcinoma hepático no ha sido descrita hasta el momento.
Presentamos el caso de una mujer de 92 años que ingresa en la unidad de geriatría de agudos por edemas en extremidades inferiores y astenia, anorexia y pérdida de 5kg de peso en las últimas 3 semanas. Presentaba leve deterioro cognitivo y dependencia moderada para las actividades básicas de la vida diaria. Realizaba tratamiento con hierro oral por anemia ferropénica desde el año 2018, sin otros antecedentes patológicos de interés.
En la exploración física estaba normotensa y afebril. Desorientada en espacio y tiempo y con afectación del estado general. A la inspección abdominal se palpaba gran hepatomegalia no pétrea e indolora. En extremidades inferiores presentaba livedo reticularis proximal, edemas bilaterales hasta ingle de predominio derecho, signos de insuficiencia venosa y pulsos pedios conservados. No se palpaban adenopatías a nivel inguinal ni en el resto de territorios. Tampoco nódulos mamarios palpables. La analítica de urgencias únicamente mostró alteradas la creatinina sérica de 1,95mg/dl y la hemoglobina de 10g/l. Se le realizó un electrocardiograma que mostró fibrilación auricular a 75lpm no conocida. Una radiografía de tórax no mostró alteraciones y una eco-Doppler descartó trombosis venosa profunda en extremidades inferiores.
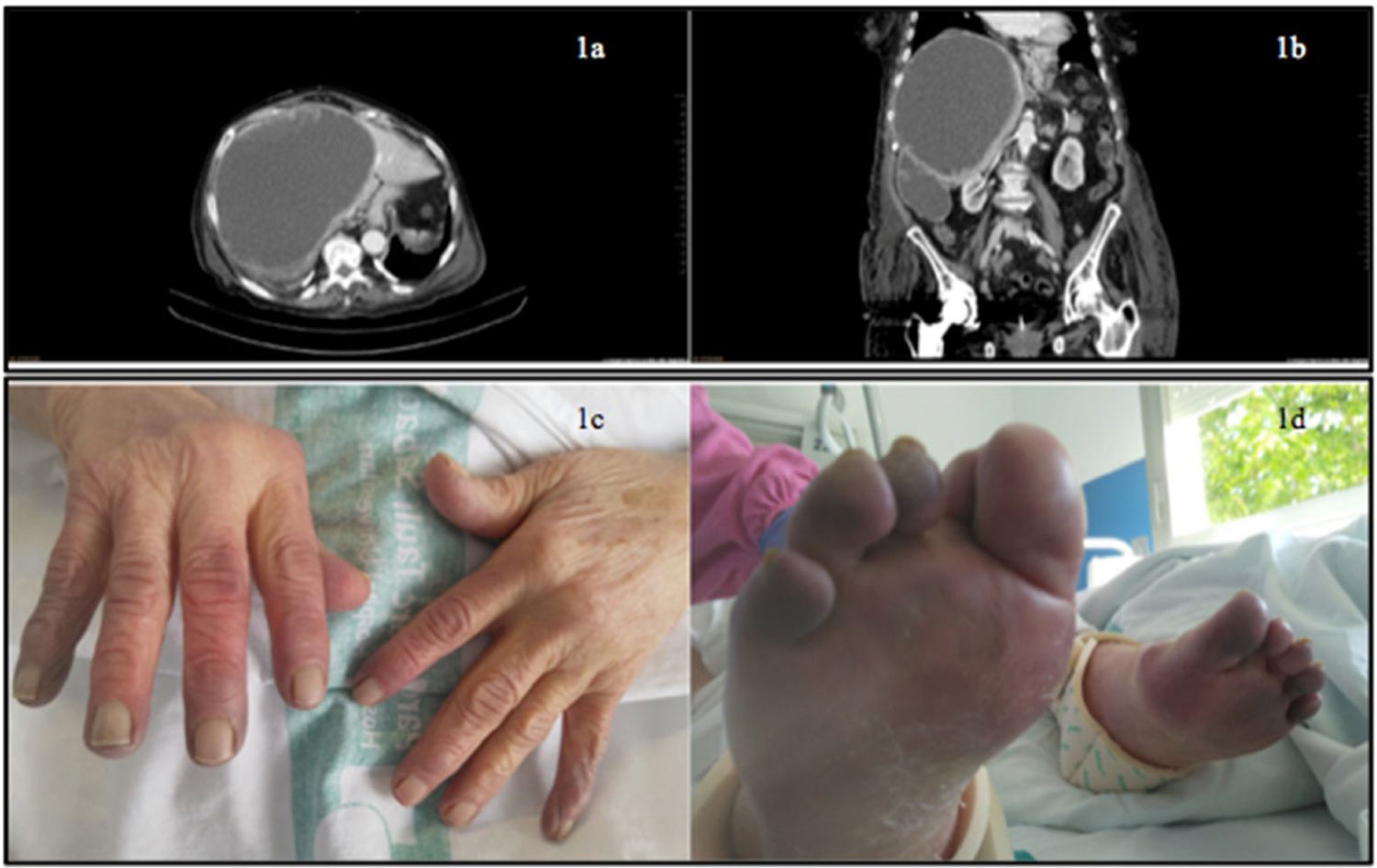
Una tomografía axial computarizada abdominal confirmó la presencia de una gran masa quística en lóbulo hepático derecho de 20cm con septos y nódulos en el interior y con aumento de la densidad mural. Aparece un defecto mural extrahepático basal con líquido adyacente y varios implantes peritoneales. Estos hallazgos radiológicos son compatibles con cistoadenocarcinoma hepático (figs. 1a y b).
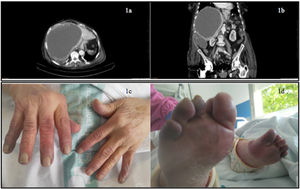
La paciente, en contexto de enfermedad neoplásica avanzada, sin causa obstructiva aparente, mantuvo ingesta nula sin responder a orexígenos ni a corticoesteroides. Empeoró su situación de debilidad de forma rápidamente progresiva. A los 4 días del ingreso presentó cianosis asimétrica y distal en los dedos de ambas manos y pies (figs. 1c y d) que cursaba con dolor urente y pulsos presentes. Fue orientado como síndrome paraneoplásico.
A la vez presentó gran empeoramiento analítico con mayor anemización (Hb 8,8g/l), insuficiencia renal (creatinina 3,07mg/dl), así como aumento de las enzimas hepáticas y de colestasis (AST 129U/l, ALT 79U/l, FA 680U/l y GGT 1.161U/l, BRT 1,6mg/dl). Se determinaron marcadores tumorales que mostraron elevación de los mismos CA 125 (168,0U/ml), CA19.9 (238,0U/ml) y CEA (7,1U/ml). Las serologías VHB y VHC, crioglobulinas, ANA y ANCA fueron negativos.
Por franco empeoramiento clínico se iniciaron medidas de bienestar y la paciente falleció a la semana del ingreso.
Los cistoadenomas y cistoadenocarcinomas hepáticos son neoplasias quísticas raras que se originan en el epitelio biliar y suponen menos del 5% de las neoplasias quísticas hepáticas. Son tumores de crecimiento lento, que se presentan inespecíficamente como masa abdominal, dolor en hipocondrio derecho, náuseas, vómitos, ictericia o más raramente como obstrucción biliar5. El cistoadenocarcinoma biliar intrahepático se caracteriza por ser un quiste único, grande, multilocular con septos internos y proyecciones papilares o nódulos murales5,6. Los marcadores tumorales, a pesar de encontrarse elevados, no sirven para distinguir entre ambos. El diagnóstico diferencial depende de los síntomas clínicos, hallazgos de laboratorio y resultados de imágenes6.
El SPVA es una entidad rara. En la mayoría de las ocasiones el SPVA suele anteceder al diagnóstico de neoplasia y plantea el diagnóstico diferencial del «síndrome del dedo azul»1. En pacientes con enfermedad neoplásica conocida debe sospecharse al aparecer acrocianosis y una vez se hayan descartado otras causas2,3. A favor del SPVA están la edad avanzada, la asimetría, la persistencia y la no degradación blanco-rojo-azul4.
Los mecanismos patogénicos son desconocidos. La invasión de nervios simpáticos, fenómenos tromboembólicos, sustancias vasoactivas segregadas por el tumor, hipercoagulabilidad, émbolos asépticos provocados por una endocarditis marántica, o bien algún mecanismo inmunológico se han descrito como posibles causas1–3. Por otro lado, se ha descrito la capacidad de los adenocarcinomas de liberar microvesículas procoagulantes producidas por las células tumorales productoras de tejido mucinoso4.
En nuestro caso clínico, sorprende lo avanzado de la neoplasia en el momento del diagnóstico y el rápido desenlace. Nos planteamos la posibilidad de la rotura del tumor como desencadenante del empeoramiento general y la aparición del SPVA en este contexto. La necropsia clínica hubiera sido interesante, pero desafortunadamente no fue posible.