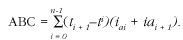20 a 22 de mayo de 2003. Málaga
El pronóstico en las enfermedades reumáticas
Correlación entre el BASDAI y otros parámetros de actividad de las espondioloartropatías (Spa) y la calidad de vida
V. Pérez-Guijo, M.C. Castro Villegas, G. Morote, M.D. Miranda, E. Muñoz, P. Font, M.J. De La Torre, M. López, M. Sánchez, J.C. Casasola y E. Collantes Estévez
Servicio de Reumatología. Hospital Universitario Reina Sofía. Córdoba. España. veropeg@hotmail.com
Introducción: El BASDAI (Bath Ankylosing Spondylitis Disease Activity Index) actualmente es el parámetro de actividad que se utiliza con mayor frecuencia en todo el mundo, sin embargo su relación con la calidad de vida se ha estudiado poco.
Objetivo: Correlacionar el BASDAI con otras medidas de actividad clínica y biológica de la enfermedad y con la calidad de vida.
Pacientes y métodos: Se incluyeron 44 pacientes con espondilitis anquilosante (EA) y 46 con espondiloartropatía indiferenciada (E. Indf.). A todos se les realizó evaluación de la actividad por el médico y por el paciente, BASFI (Bath Ankylosing Spondylitis Functional Index), SF-36 (Short form-36 Healt Survey), la velocidad de sedimentación globular (VSG) y la proteína C reactiva (PCR).
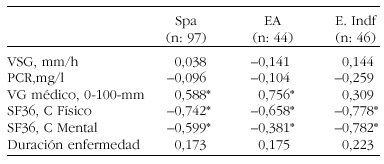
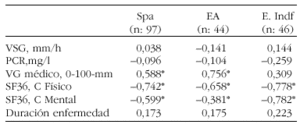
Resultados: Encontramos una correlación entre la valoración de la actividad de la enfermedad por el médico con el BASDAI y una correlación negativa con los valores físicos y mentales del SF36 en ambos grupos de pacientes, y en total de espondiloartropatías. Sin embargo observamos que valores bajos de BASDAI eran relacionados con valores más altos del componente físico y mental del SF36. No encontramos diferencias significativas en las otras variables.
Conclusión: EL BASDAI correlaciona significativamente la valoración de la actividad del médico, y el componente mental y físico del Sf36.
Diferencias en las características demográficas y clínicas de los pacientes con espondiloartropatía indiferenciada (Spa-I) y espondilitis anquilosante (EA)
V. Pérez-Guijo, M.C. Castro, G. Morote, D. Miranda, M.C. Muñoz-Villanueva, E. Muñoz, P. Font, M.J. De la Torre, M. López-Pardo, M. Sánchez, L.C. Casasola y E. Collantes
Hospital Universitario Reina Sofía. Córdoba. España.
Introducción: Las manifestaciones clínicas y radiológicas definen el diagnóstico de la EA, sin embargo las manifestaciones iniciales de ésta pueden ser consideradas al inicio como Spa-I.
Objetivo: Describir y comparar las características demográficas, clínicas y bioquímicas de una cohorte de pacientes con EA y Spa-I.
Pacientes y métodos: Estudio descriptivo, transversal y analítico en donde se incluyeron 90 pacientes que cumplían los criterios modificados de New Cork para EA y del ESSG para Spa-I (EA: 44 y Spa-I: 46) y que acudieron por primera vez a la consulta monográfica de espondiloartropatías (Spa); se realizó una evaluación clínica y radiológica que incluyó: historia familiar de Spa, manifestaciones extrarticulares, movilidad espinal, recuento articular, recuento de entesis, evaluación de la actividad por el médico y por el paciente, BASDAI, BASFI, estado de salud global por el paciente (EVA última semana), HAQ-Ea y SF-36, analítica con hemograma, VSG, PCR y determinación de HLAB27, y radiografía de caquis lumbar, cervical, sacroiliacas y cadera. Para el análisis estadístico se utilizó X2 para variables dicotómicas y prueba exacta de Fisher para variables continuas.
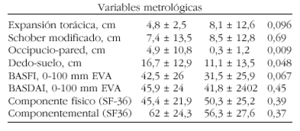
Resultados: En la siguiente tabla se presentan nuestros resultados en cada grupo. El porcentaje género masculino, tiempo de evolución y afectación axial evaluada por metrología fue mayor en el grupo de EA, la positividad a HLAB27 se encontró en el 90,3% del grupo de EA con el comparado con el 90,6% de las Spa-I, no se encontró diferencias estadísticamente significativas en el resto de variables evaluadas. Los valores se expresan en media ± DS.
Conclusiones: El tiempo de evolución de la enfermedad es el dato más importante entre ambos grupos, sin embargo se debe realizar un seguimiento prospectivo de estos enfermos para definir los factores que puedan influir sobre la diferenciación en algún tipo específico de Spa.
Relación entre la actividad clínica y biológica de las espondiloartropatías y la necesidad de AINE
V. Pérez-Guijo, M.C. Castro, G. Morote, M.D. Miranda, E. Muñoz, P. Font, M.J. De La Torre, M. López, M. Sánchez, J.C. Casasola y E. Collantes
Servicio de Reumatología. H. Universitario Reina Sofía. Córdoba. España.
Introducción: Los antinflamatorios no esteroideos (AINE) son la base del tratamiento de las espondiloartropatías (EA) disminuyendo la inflamación y el dolor, incluso se considera que puede retrasar la osificación de la columna lumbar. La necesidad subjetiva del paciente de tomar AINE ha sido valorado en algunos estudios, sin que se haya cuantificado su efecto.
Objetivo: Relacionar la necesidad de toma de AINE con la actividad clínica y biológica de la enfermedad.
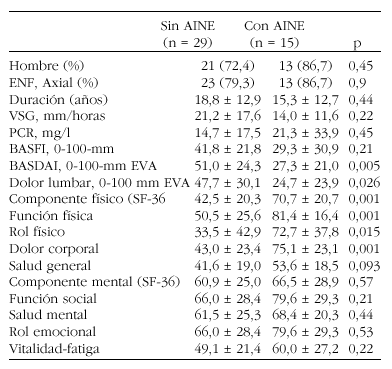
Pacientes y métodos: Estudio transversal y descriptivo en el que se incluyeron a 44 pacientes con EA en los cuales se registró la necesidad de toma de AINE diariamente en el mes precedente. A cada uno de ellos se evaluó parámetros clínicos y bioquímicas de actividad y de calidad de vida (BASDAI, BASFI, VSG, PCR, evaluación global de la actividad por el paciente) y el componente físico y mental del cuestionario SF-36.
Análisis estadístico: Los valores se representan en media y desviación estándar. T de student, U de Mann-Whitney y chi cuadrado.
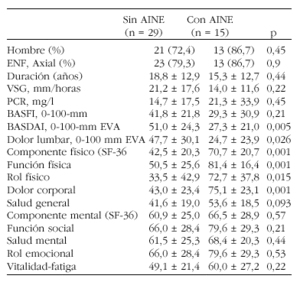
Resultados:
Conclusión: La necesidad subjetiva de ingesta diaria de Aines podría ser un parámetro de medida de la actividad de los enfermos con Eas.
Eficacia de las terapias biológicas en pacientes con espondiloartropatías atendidos en un Servicio de Reumatología de un hospital de tercer nivel
R. Ariza-Ariza, B. Hernández-Cruz, M. Sianes-Fernández y F. Navarro-Sarabia
Servicio de Reumatología. Hospital Universitario Virgen Macarena. Sevilla. España.
Objetivos: Conocer la eficacia de las terapias biológicas (TB) en pacientes con espondiloartropatias atendidos en la consulta de Reumatología del Hospital Universitario Virgen Macarena.
Diseño: Cohorte prospectiva desde noviembre del 2001 a Julio del 2003.
Pacientes y métodos: Durante el período de estudio, se incluyeron pacientes con diagnóstico de espondiloartropatía (criterios del Grupo Europeo para el estudio de Espondiloartropatias) que iniciaron TB, de acuerdo a los criterios consensuados por el grupo ASAS (Ankylosing Spondylitis Assessment Working Group). Se realizaron evaluaciones cada 4 meses. Se recogieron variables sociodemográficas y de la enfermedad. Como variables de respuesta se consideraron valoración global de la enfermedad por médico y paciente en escala visual analógica (EVA) de 0 a 100 (0 = muy bien, 100 = muy mal), valoración del dolor por el paciente en EVA de 0 a 100 (0 = no dolor, 100 = máximo dolor), índice de actividad BASDAI (de 0 a 100 de menor a mayor actividad), índice funcional BASFI (de 0 a 100, de mejor a peor función física), medidas metrológicas (Shober y expansión torácica en cms), VSG y PCR. Como medidas de desenlace se consideraron: mejoría del BASDAI > 50%, criterios de mejoría ASAS20 y remisión parcial definida por el grupo ASAS. Se realizó análisis estadístico descriptivo e inferencial.
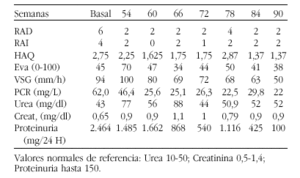
Resultados: Se incluyeron 12 pacientes, todos varones, con edad (promedio, DE) de 31,8, 10 años. Ocho pacientes recibieron infliximab y 4 etanercept. Se presentan los resultados de la evaluación basal y la primera visita de seguimiento (a los 4,4 meses en promedio). Entre la primera y la segunda visita encontramos diferencias estadísticamente significativas en las siguientes variables: EVA paciente (Mediana, rango: 53, 30-100 vs 22,5, 0-60, p = 0,027); EVA dolor (60, 40-87 vs 17,5, 0-68, p = 0,028); BASDAI (57,5, 31,5-82,5 vs 17,5, 13,5-65,2, p = 0,028); VSG (70,5, 6-177 vs 7, 1-89, p = 0,018); PCR (54,6, 5,8-175 vs 4,2, 3-123, p = 0,018). El BASFI descendió de forma clínicamente relevante pero las diferencias no alcanzaron significación estadística (60,5, 46,9-86,2 vs 17,6, 3,5-48,9, p = 0,068). Cuatro pacientes alcanzaron una mejoría del BASDAI > 50% (33,3% de los 12 pacientes y 66,7% de los pacientes con BASDAI evaluable en la segunda visita). Cuatro pacientes cumplieron los criterios de mejoría ASAS20 (33,3% de los 12 pacientes y 100% de los 4 que fueron evaluados en la segunda visita para todos los componentes de los criterios). Dos pacientes alcanzaron remisión parcial en la segunda visita.
Conclusiones: las TB produjeron mejoría clínica y estadísticamente significativa en los pacientes con espondiloartropatías de nuestro medio. El pequeño número de pacientes y el corto tiempo de seguimiento impiden valorar adecuadamente los criterios de respuesta BASDAI 50, ASAS20 y remisión parcial.
Eficacia de terapias biológicas en una cohorte de enfermos reumáticos atendidos en el Servicio de Reumatología de un hospital de tercer nivel
B. Hernández Cruz, M. Sianes Fernández, R. Ariza-Ariza, J.V. Montes de Oca, I. García Rodríguez, F.J. Toyos y F. Navarro Sarabia.
Servicio de Reumatología. Hospital Universitario Virgen Macarena. Sevilla. España.
Objetivos: Conocer la eficacia de las terapias biológicas (TB) en una cohorte de enfermos atendidos en consulta del Hospital Universitario Virgen Macarena.
Diseño: Cohorte prospectiva, desde diciembre de 1999 a septiembre del 2003.
Pacientes y métodos: Durante el período de estudio, se incluyeron todos los pacientes reumáticos según los criterios de clasificación correspondientes, que recibieron al menos una dosis de TB. Se definió eficacia como respuesta EULAR (o la equivalente de acuerdo con el diagnóstico). En la visita inicial se recogieron variables sociodemográficas y de la enfermedad reumática y en cada 8 semanas se recabaron datos específicos del tratamiento, de eficacia y seguridad. Se diseñó una base de datos para almacenar la información. El análisis estadístico fue descriptivo e inferencial. Los resultados de toxicidad se presentan en un trabajo aparte.
Resultados: Se incluyeron 92 pacientes que habían recibido al menos una dosis de TB, 57 mujeres y 35 hombres, con edad promedio 45,9 años (4,3-78,1), Los diagnósticos fueron: AR (n = 60, 65%), AIJ (12, 13%), EA (8, 9%), A-Ps (7, 8%), enfermedad de Still (3, 3%) y enfermedad de Crohn (2, 2%). Cincuenta y nueve pacientes (64%) realizaban tratamiento con Infliximab y 33 (36%) con Etanercept; la duración de la TB fue de 15,4 meses (0,5 46,3). Se obtuvo mejoría entre la evaluación basal y final en las siguientes variables (media (desviación estándar): articulaciones inflamadas 13,6 (± 9,9) basal vs 4,4 (± 5,9) final, p < 0,001; articulaciones dolorosas 15,6 (± 12,0) vs 5,6 (± 8,3), p = 0,001; HAQ 1,36 (± 0,72) vs 0,75 (± 0,67), p = 0,01; DAS28 6,5 (± 1,5) vs 4,2 (± 1,7), p < 0,0001; Escala visual análoga (EVA) de dolor (0 sin dolor-100 máximo dolor) 56,7 (± 25,6) vs 34,7 (± 26,7), p = 0,04; EVA de actividad (0 sin actividad-100 actividad máxima) 56,8 (± 23,9) vs 35,0 (± 25,5), p = 0,0006; VSG (mm/Hra) 66,7 (± 37,0) vs 32,9 (± 25,4), p = 0,0006; PCR (mg/L) 33,8 (± 34,6) vs 11,4 (± 13,6) p = 0,001. Se encontró remisión en 19,4%, respuesta parcial en 23,3% y la TB se suspendió en 6 pacientes por ineficacia. La mediana de supervivencia del tratamiento fue de 14 meses.
Discusión: Los resultados sugieren que los porcentajes de eficacia de los ensayos clínicos en enfermos en tratamiento con TB son similares a los que se pueden observar en una cohorte de pacientes de la práctica reumatológica habitual.
Frecuencia y tipo de eventos adversos en una cohorte de enfermos reumáticos en tratamiento con terapias biológicas
M. Sianes Fernández, B. Hernández Cruz, J.V. Montes de Oca, I. García Rodríguez, J. Toyos Saenz de Miera, R. Ariza Ariza y F. Navarro Sarabia
Servicio de Reumatología. Hospital Universitario Virgen Macarena. Sevilla. España.
Objetivos: Conocer la frecuencia y tipo de eventos adversos en pacientes reumáticos tratados con terapias biológicas (TB), en seguimiento en la consulta de un Hospital Universitario.
Diseño: Cohorte prospectiva desde diciembre de 1999 a septiembre del 2003.
Pacientes y métodos: Se incluyeron todos los pacientes reumáticos, según los criterios de clasificación correspondientes, que recibieron alguna TB. Se definió evento adverso (EA) como cualquier experiencia no deseable durante el seguimiento, relacionada o no con la TB y evento adverso grave (EAG) como aquel que requirió ingreso hospitalario, provocó la muerte del paciente, trajo como consecuencia una incapacidad permanente, o amenazó la vida. En la visita inicial se recogieron variables sociodemográficas y de la enfermedad reumática y, en cada visita, se tomaron datos específicos de los eventos adversos, de las interrupciones del tratamiento y de sus secuelas. Se diseñó una base de datos para recoger la información y se realizó análisis estadístico descriptivo, con cálculo de medidas de tendencia central y de dispersión.
Resultados: Se incluyeron 92 pacientes que habían recibido al menos una dosis de TB, 57 mujeres y 35 hombres, con edad promedio de 45,9 años (4,3-78,1 años). Los diagnósticos fueron: AR (n = 60; 65%), AIJ (12; 13%), espondilitis anquilosarte (8; 9%), artropatía psoriásica (7; 8%), enfermedad de Still (3; 3%) y enfermedad de Crohn (2; 2%). Cincuenta y nueve pacientes (64%) realizaban tratamiento con Infliximab y 33 (36%) con Etanercept. La media de duración de la TB fue de 15,4 meses (0,5-46,3 meses). El 73% de los pacientes tratados presentaron algún EA. De estos, el 88% fueron leves y el 12% graves. Los EA leves más frecuentes fueron: infección de vías respiratorias altas (15), cefalea (14), astenia y mialgias (7), eritema/urticaria (6), abscesos de partes blandas (5), herpes (5), dispepsia (5), micosis (4) e hipertransaminasemia (4). Los EA graves: 2 neumonías, una artritis séptica, un absceso en herida quirúrgica occipital, una pancreatitis, una enfermedad de Waldenstrom y 2 sepsis, una secundaria a neumonía nosocomial y otra sin foco primario. Las 2 septicemias fueron mortales. No se registraron más defunciones. Hubo 25 interrupciones de la terapia (27%); 16 temporales (11 por EA leve y 5 por EA grave) y 9 definitivas (5 por EA leves y 4 por EA graves). Previo al inicio de las terapias biológicas, se efectuó prueba de Mantoux en 76 pacientes, que fue positiva en 15 casos. En todos se descartó tuberculosis activa y se realizó quimioprofilaxis con INH 300 mg/día/6 meses.
Discusión: Tal como se describe en los ensayos clínicos y en algunas series, los eventos adversos más frecuentes fueron los infecciosos, que provocaron 2 éxitus. Hubo un caso de enfermedad linfoproliferativa (E. Waldenstrom). No hubo ningún caso de tuberculosis, suponemos que debido a la profilaxis realizada. En pocos pacientes los eventos adversos provocaron interrupción definitiva de la terapia (9 casos, 9,8%).
Experiencia de tratamiento con Etanercept en artritis. Posibilidad de reducción de dosis
S. Rodríguez Montero, M.L. Velloso, E. Rejón y J.L. Marenco
Servicio de Reumatología. Hospital Universitario de Valme. Sevilla. España.
Objetivos: Evaluar la eficacia y seguridad de Etanercept en pacientes con artropatía inflamatoria, prestando especial atención a las modificaciones en la dosis habitual que realizan los pacientes en base a su mejoría clínica.
Material y métodos: Actualmente 50 pacientes de nuestra área se encuentran en tratamiento con Etanercept. Seleccionamos los 25 que han iniciado tratamiento hace al menos un año, 23 AR, 2 APs. Se analiza mejoría mediante variación en el número de brotes, cuestionarios de salud, y modificaciones del tratamiento basal y de la dosis de Etanercept, así como incidencia de infecciones y otras complicaciones.
Resultados: Brotes el año anterior al tratamiento 61, durante el primer año de Etanercept 19. Tendencia a la mejoría en los cuestionarios de salud, 67% en mHAQ, 4 abandonos por ineficacia. 7 infecciones en el año pretratamiento, 18 en el año de tratamiento, la mayoría procesos banales de vías respiratorias altas e ITUS. 2 éxitus. 14 pacientes disminuyen el tratamiento concomitante, 3 utilizan Enbrel en monoterapia. 6 pacientes (24%) disminuyen la dosis establecida de Etanercept, hasta 1 dosis quincenal en 2 enfermos. Uno aumenta a 3 dosis semanales.
Conclusiones: Etanercept ha demostrado reducir el número de brotes de actividad de AR, y mejorar el mHAQ. El 24% de los pacientes consiguen mantener la enfermedad inactiva con dosis de Etanercept inferiores a las establecidas. No hemos encontrado en la bibliografía otras experiencias de tratamiento con dosis de Etanercept diferentes a las indicadas.
Mejoría de la eficacia clínica de Infliximab en pacientes con espondiloartropatías activas al cambiar el régimen de infusiones de 8 a 6 semanas
M.C. Muñoz-Villanueva1, E. Collantes1, J. Gratacós2, R. Sanmartí3, J.D. Cañete3, P. Zarco4, J.C. Torre-Alonso5 y C.M. González6
1Hospital Universitario Reina Sofía de Córdoba, 2Hospital Parc Taulí de Sabadell, 3Hospital Clínic de Barcelona, 4Fundación Hospital de Alcorcón, 5Hospital Monte Naranco de Oviedo, 6Hospital Gregorio Marañón de Madrid.
Objetivo: Evaluar la eficacia terapéutica de Infliximab administrado cada 6 semanas en pacientes con espondiloartropatías que no responden al régimen clásico de 5 mg/Kg cada 8 semanas.
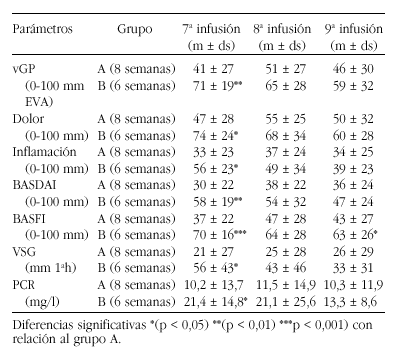
Pacientes y métodos: Tras la administración de 6 infusiones intravenosas de 5 mg/kg de peso de Infliximab (en las semanas 0, 2, 6, 14, 22 y 30), 26 pacientes con espondiloartropatía participantes en un estudio prospectivo multicéntrico fueron clasificados en 2 grupos de acuerdo con la evaluación de la eficacia terapéutica observada. Pacientes respondedores (grupo A): BASDAI, PCR y VSG similares o mejores que en la semana 6; y Pacientes no respondedores (grupo B): empeoramiento > 20% en BASDAI, PCR y/o VSG respecto a los valores de la semana 6. De acuerdo a estos criterios, los pacientes del Grupo A (n = 15) mantuvieron el régimen terapéutico de 5 mg/kg cada 8 semanas y los pacientes del Grupo B (n = 11) recibieron 5 mg/kg cada 6 semanas. En todos los pacientes, antes de cada infusión, se realizaron medidas de actividad de la enfermedad, incluyendo BASDAI, EVA del dolor (0-100 mm), inflamación (0-100 mm) como media de los 2 ítems del BASDAI relativos a la rigidez (intensidad y duración) y valoración global del paciente (vGP). La discapacidad funcional fue valorada con el BASFI; y como parámetros biológicos inflamatorios se analizaron VSG y PCR.
Resultados: Grupo A: 16 pacientes (11 hombres y 5 mujeres): 9 pacientes con espondilitis anquilosante, 2 con espondiloartropatía psoriásica, 3 con espondiloartropatía de enfermedad inflamatoria intestinal y 2 con espondiloartropatías indiferenciadas; edad media de 37 ± 11 años (Min-Max: 21-58) y una duración media de enfermedad de 12 ± 6 años (Min-Max: 3-24).
Grupo B: 12 pacientes (10 hombres y 2 mujeres): 11 pacientes con espondilitis anquilosante y 1 con espondiloartropatías indiferenciadas; edad media de 46 (9 años (Min-Max: 31-64) y una duración media de enfermedad de 21 ± 12 años (Min-Max: 7-44).
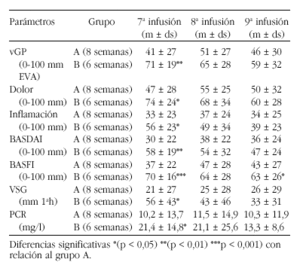
En la tabla se indican los valores medios de eficacia terapéutica obtenidos en cada grupo de pacientes. Las diferencias estadísticamente significativas observadas entre ambos grupos después de las primeras 6 infusiones, desaparecen tras la administración de 3 infusiones de Infliximab a intervalos regulares de 6 semanas en el grupo B y 8 semanas en el grupo A, excepto en los valores de BASFI, que aunque disminuyen, mantienen la diferencia.
Conclusión: Pacientes con espondiloartropatías activas persistentes que no responden a la pauta de 5 mg/Kg peso cada 8 semanas, mejoran su respuesta cuando se les acorta el tiempo entre infusiones y se les administra cada 6 semanas.
Utilización de recursos y costes en una muestra de enfermos con artritis reumatoide atendidos en un Hospital Universitario de tercer nivel
D. Ruiz Montesino, R. Ariza Ariza, B. Hernández Cruz y F. Navarro Sarabia
Servicio de Reumatología. Hospital Universitario Virgen Macarena. Sevilla. España.
Objetivos: Conocer la utilización de recursos de los pacientes con AR de nuestro hospital y estimar el coste de dichos recursos.
Material y métodos: Estudio prospectivo de una muestra aleatoria de pacientes con AR, con evaluaciones en la basal y a los 4 meses. Se recogieron variables demográficos y de la enfermedad. Los datos de utilización de recursos se obtuvieron de cuestionarios a los pacientes. La asignación de costes unitarios a los recursos consumidos se realizó a partir de diferentes fuentes: diario del paciente, Dirección-Gerencia del Hospital, Catálogo de precios oficiales de medicamentos, Encuesta Nacional de salarios, etc. Los costes se expresan en euros del 2002.
Resultados: Se incluyeron 41 pacientes, 35 mujeres (85,4%), con edad (X, DE) 55,4, 13,3 años y duración de la AR 9,9, 6,9 años. El 85% de los pacientes tomaron analgésicos (74% paracetamol). El 83% tomó AINE (47% indometacina). El 58% tomó corticoides (62% deflazacort). El 80% tomó un FARAL (64% metotrexato). La consulta más visitada fue la del médico de cabecera con una mediana por paciente de 4 (0-28) visitas. El coste total mediano por paciente fue de 1.971,18 euros (0-11.987). El coste directo mediano por paciente fue de 1.199,8 euros (0-11.015,34) y su componente principal fue el coste de los medicamentos. Los costes indirectos medianos fueron 0 euros (0-6.086), todos ellos debidos a pérdidas de productividad. El total de costes de los 41 pacientes durante 4 meses de seguimiento fue 142.290,7 euros.
Conclusión: El coste directo de la AR es nuestro medio, en un período corto de seguimiento fue importante y el precio de los medicamentos apareció como el principal componente del mismo. En este período, el coste indirecto resultó sustancialmente menor. Son necesarios estudios con mayor período de seguimiento para conocer el comportamiento de los costes directos e indirectos a largo plazo.
Consumo de antidepresivos y ansiolíticos en pacientes artrósicos
M.I. Tévar Sánchez, P. Ros Sánchez, P. Morales Garrido, A. Rueda Cid, P. Paule Sastre y D. Salvatierra Ríos
Hospital Clínico Universitario «San Cecilio» (Servicio de Reumatología). Granada. España.
Objetivos: Pretendemos valorar con este estudio, si el dolor crónico se asocia a un mayor número de trastornos de tipo ansioso-depresivo, y si por este motivo, un mayor consumo de AINE y analgésicos de base conllevan a una mayor ingesta de antidepresivos y ansiolíticos.
Material y métodos: Estudio transversal realizado con 74 pacientes, de los que 56 resultaron ser mujeres y 18 varones, con una edad media de 61 años. Todos ellos presentaban una artrosis generalizada de base. Se les interroga acerca de si han sido diagnosticados por el especialista de Salud Mental o médico de Atención Primaria, de cuadro ansioso-depresivo, así como de si toman o no tratamiento para ello, y cuánto tiempo llevan realizándolo. También se recoge si cumplen el tratamiento farmacológico indicado para su cuadro degenerativo articular, insistiendo en el principio activo, así como en el número de AINE y analgésicos que toman al día, junto con el adecuado cumplimiento de las medidas higiénico-sanitarias recomendadas en nuestra consulta (caminar diariamente, natación terapéutica, aplicación de calor local, tratamiento postural, etc.).
Resultados: De los 74 pacientes, el 29,7% (22 pacientes), presentan diagnóstico de depresión por el especialista de Salud Mental, y un 4,05% (7 pacientes), por su médico de Atención Primaria, con una media de evolución de su trastorno del comportamiento, de 3,43 años; el 14,86% (11 pacientes) toma tratamiento antidepresivo, y un 10,8% (8 pacientes) asocian además tratamiento ansiolítico, siendo el más prevalente el grupo de las benzodiacepinas. El 59,4% (44 pacientes), cumple adecuadamente el tratamiento de base de su artrosis, el 10,81% (8 pacientes) lo niega, y un 29,7% (22 pacientes) admite que sólo a veces. El 79,9% (54 pacientes), reconoce no adoptar en la vida diaria medidas higiénico-posturales. El 62,16% toma un solo AINE, siendo el más empleado el Ibuprofeno (37,84%). El 24,3% (18 pacientes) consume 2 AINE asociados, y un 27,02% (10 pacientes), no toman tratamiento antiinflamatorio. El 86,48% toman además tratamiento analgésico de base, siendo los más utilizados el Paracetamol (81,08%), seguido del Metamizol (21,62%). Sin analgesia se encuentran el 13,52% de los pacientes, mientras que el 24,72% incluyen 2 o más analgésicos en su tratamiento de fondo. El 37,83% incluye además algún miorrelajante en su amplio abanico terapéutico.
Conclusiones: Un considerable número de pacientes visitado en nuestras consultas de Reumatología que toman tratamiento antiinflamatorio y/o analgésico, asocia una terapia con antidepresivos y/o ansiolíticos. Existe un numeroso porcentaje de pacientes que a pesar de no recibir tratamiento, cuentan clínica compatible con cuadro ansioso-depresivo. La mayoría afirma cumplir correctamente el tratamiento farmacológico, obviando la importancia de las medidas higiénico-sanitarias que se les impulsa a adoptar en nuestro servicio. El Paracetamol es el analgésico más empleado. El ibuprofeno es el AINE que más consumen nuestros pacientes. Un porcentaje importante asocian 2 o más AINE.
Actividad asistencial de un consultor de reumatología en el área de urgencias de un hospital general
J.J. Pérez Venegas, J.J. Salaberri Maestrojuán, M. Páez-Camino Carrillo, Y. Grandal Delgado, I. Esteban Álvarez y L. Pérez Fontaiña*
Sección de Reumatología y *Servicio de Urgencias del Hospital General del SAS. Jerez de la Frontera. Cádiz. España.
Objetivos: evaluar la actividad asistencial realizada por un reumatólogo en el área de Urgencias; cuantificar el número de hospitalizaciones evitadas en pacientes con patología reumática subsidiaria de ingreso.
Material y métodos: Se realiza un análisis descriptivo retrospectivo de los pacientes atendidos con carácter urgente durante un período de 6 meses. Se recogen variables demográficas, motivos de consulta, diagnóstico y actitud final tomada con el paciente.
Resultados: Se atendieron un total de 85 pacientes, 52 mujeres (61,1%) y 33 varones (38,8%). El motivo más frecuente de consulta fue monoartritis por microcristales (22,3%), poliartritis (16,4%) y reumatismos de partes blandas (11,7%). Otros motivos de consulta fueron espondiloartropatía (8,5%), dolor axial con y sin radiculopatía (7,05%) y conectivopatías (5,8%). Cincuenta y dos pacientes presentaron afección potencialmente ingresable tras valoración por un generalista. De éstos, sólo ingresaron 10 enfermos (19,2%) tras una adecuada valoración por el reumatólogo. Se evitaron 42 ingresos.
Conclusiones: La afección por microcristales es la causa más frecuente de consultas en el área de Urgencias seguida por complicaciones en pacientes con afección inflamatoria articular y reumatismos de partes blandas. La atención adecuada de estos enfermos por un reumatólogo evita ingresos innecesarios, ahorra costes y proporciona una resolución inmediata de los problemas planteados por los enfermos.
Análisis descriptivo de las características clínico-analíticas, en una población de pacientes con conectivopatía indiferenciada (CI)
M. Romero*, M.A. Aguirre**, P. Font**, C. Fernández* y E. Collantes**
*Complejo Hospitalario de Jaén. **Hospital Universitario Reina Sofía de Córdoba. España.
Introducción: El término de CI fue utilizado por primera vez por LeRoy en 1980, al observar que hasta un 25% de los pacientes con conectivopatía presentaban en fases iniciales síntomas, signos y/o parámetros analíticos, sugestivos de enfermedad autoinmunitaria sistémica, pero sin cumplir criterios de clasificación para ninguna conectivopatía definida.
Objetivos: Describir las principales características clínicas y de laboratorio de una población de pacientes con conectivopatía indiferenciada.
Pacientes y métodos: Nuestra muestra está formada por 50 pacientes con CI, 45 mujeres y 5 varones. La edad media de los pacientes es de 38 ± 15,9 años. Los datos fueron codificados, introducidos y analizados en el programa SPSS® versión 11.0 para Windows.
Resultados:
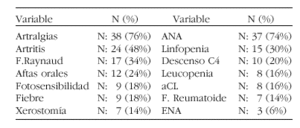
Conclusiones: Las manifestaciones clínicas más frecuentes de los pacientes con CI, son las osteoarticulares, artralgias y artritis, seguidas del F. de Raynaud, aftas orales, sensibilidad y fiebre. En cuanto a los parámetros analíticos que presentan los pacientes con CI, destacan la presencia de ANA, linfopenia y leucopenia. Resultados semejantes a los nuestros fueron observados en otras series publicadas sobre conectivopatías indiferenciadas.
Implicaciones de la actividad en las lesiones crónicas del lupus eritematoso sistémico
C. Díaz Cobos, M. Grana, E. de Ramón Garrido, J. Villar Jiménez, A. Muñoz Morente, M.T. Camps García, M. Muñoz Roca, P. Navas Sánchez, J. Martínez González y C. Juárez Fernández
Unidad de Enfermedades Autoinmunes Sistémicas. Servicio de Medicina Interna. Hospital Regional Carlos Haya. Málaga. España.
Introducción: Se considera que la lesión tisular derivada de la actividad inmunológica del lupus eritematoso sistémico (LES), junto con la debida a su tratamiento, son responsables de la lesión orgánica establecida, medida fundamental del resultado de la enfermedad. Conocer la responsabilidad de ambos factores puede guiar al clínico en la toma de decisiones de tratamiento.
Objetivos: Evaluar la influencia que la carga total de actividad de la enfermedad y el tratamiento tienen sobre el desarrollo de la lesión tisular establecida en el LES.
Métodos: Cohorte de inicio de 75 pacientes lúpicos (4 o más criterios ACR) seguida en un centro de referencia. La información fue recogida por los clínicos que atendieron a los pacientes en el momento de su asistencia a consulta u hospitalización. La actividad se midió con los índices LAI y SLEDAI, calculando las áreas bajo la curva (ABC) de actividad con el paso del tiempo, como medida de la actividad acumulada durante el período del estudio, con la fórmula:
. La lesión orgánica se determinó mediante el índice SLICC/ACR-DI.
Resultados: La mediana de seguimiento de la cohorte fue de 51 meses (P25-P75: 24-83 meses). El ABC-SLEDAI correlacionó con el índice SLICC/ACR-DI, explicando casi el 25% de su variabilidad (r2 = 0,249; F = 24,1; 1 g.l.; p < 0,001). El ABC-LAI también lo hizo, pero explicaba un porcentaje menor de su variabilidad (r2 = 0,197; F = 17,9; 1 g.l.; p < 0,001). En el modelo de ANCOVA que incluía las variables ABC-SLEDAI, sexo, tiempo de evolución de la enfermedad, dosis de prednisona y ciclofosfamida totales y edad al diagnóstico, sólo esta última (F = 6,2; 1 g.l; p = 0,015) y el ABC-SLEDAI (F = 33,2; 1 g.l.; p < 0,001) mostraron significación, explicando un 32,4% de la variabilidad del SLICC/ACR-DI; no había efecto de interacción entre estas variables.
Conclusiones: La actividad de la enfermedad es responsable de una cuarta parte de la cuantía de la lesión orgánica establecida en los pacientes con LES. Una edad al diagnóstico de la enfermedad más avanzada también significa mayor lesión orgánica.
Índice de lesión orgánica en el LES. Evolución en un año
I. Ureña Garnica, V. Gonzalez Marí, I. Coca Prieto, R. García Portales, M.L. Villalón Guerrero, J. Aguilar del Rey, M. Haro Liger, A. Fernández Nebro y J. Rodríguez Andreu
Sección de Reumatología. Hospital Clínico Universitario Virgen de la Victoria. Málaga. España.
Objetivo: Evaluar la modificación del Índice de Lesión Orgánica (SLICC) en pacientes con lupus tras un año de seguimiento.
Métodos: Análisis longitudinal de 2 cortes transversales separados entre sí por un año. Seleccionamos consecutivamente a los pacientes y se clasificaron como LES según la ACR en consulta de EAS. Se recogieron las principales variables demográficas y el índice de actividad SLEDAI de los pacientes. Medimos el daño crónico acumulado mediante SLICC/ACR al comienzo del estudio (corte 1o) y 1 año más tarde (corte 2o).
Resultados: Se incluyeron inicialmente 99 pacientes, aunque a sólo 91 se les hizo también el 2o corte. La edad media de los pacientes fue de 38 ± 11,95 años (17-70), el 93,9% (93) son mujeres y el 6,1% (6) varones, la edad media en el comienzo de los síntomas del LES fue de 29,6 ± 11,4 años (8-63) y la edad al diagnóstico 33 ± 12 años (12-65). El tiempo de evolución medio de la enfermedad 9,64 ± 7,76 años (1-46) y el tiempo de instauración del LES de 3,43 ± 6,41 años (0-40).
Al comienzo del estudio la mayoría de los pacientes no presentaba ninguna lesión orgánica irreversible (47,5%), 27 (27,3%) solo había sufrido una, 11 (11,1%) 2 y 14 (14,1%) 3 o más. La puntuación SLICC permaneció estable en 90 (90%), mientras que en el resto aumentó 1 punto. El ítem que se modificó con más frecuencia (2%) fue el aplastamiento vertebral osteoporótico y en 1% los siguientes: ACV, neuropatía, valvulopatía, pericarditis crónica, síndrome, postrombótico y úlcera cutánea crónica.
Hallamos correlación entre SLICC y la edad al diagnóstico de LES (p = 0,05), edad al protocolo (p = 0,01) y tiempo de evolución del LES (p = 0,05). No hallamos correlación entre SLICC con el tiempo de instauración LES, edad al comienzo de la enfermedad, dosis de prednisona en los últimos 6 meses, ni con la puntuación de SLEDAI en el momento del protocolo.
Conclusión: El daño crónico acumulado tras un año en la evolución de los pacientes con LES es mínimo.
«Fenómenos migrañosos» en el lupus eritematoso sistémico (LES): resultados preliminares de un estudio de casos y controles
E. Molero Campos, V. González Mari, A. Cañete, I. Ureña, M.L. Villalón, R. García Portales, M. Haro, J. Aguilar, A. Fernández Nebro y J. Rodríguez Andreu
Sección de Reumatología. Hospital Clínico Universitario Virgen de la Victoria. Málaga. España.
Introducción: Muchos pacientes con lupus sufren trastornos sensoriales transitorios similares al aura migrañosa durante fases activas de la enfermedad que no siempre están relacionadas con la presencia de migraña.
Objetivo: Valorar la prevalencia de los «fenómenos migrañosos» (FM) en el nuestra población de LES.
Material y método: Estudio de casos y controles. Casos: pacientes con LES según la ACR incluidos consecutivamente de nuestra consulta de EAS. Controles: personas sin lupus del entorno social de los pacientes, no emparentados con ellos y de su misma edad y sexo. A todos los sujetos se les pasó un cuestionario encaminado a obtener información sobre la presencia y características de FM y cefalea, particularmente migraña.
Resultados: Hasta ahora hemos incluido 60 pacientes (90% mujeres) y 19 controles (83% mujeres) con una edad de 42,5 ± 12,6 y 37,3 ± 12,8 años, respectivamente (0,256). No hemos hallado diferencias entre casos y controles en lo referente a los antecedentes personales (62% vs 74%) o familiares (50% vs 32%) de migraña, ni a la presencia y características de FM (69% vs 53%) en presencia (53% vs 47%) o ausencia (16% vs 5%) de cefalea. El 51% de los pacientes relacionan subjetivamente los FM con el lupus por coincidencia temporal (51%) o por coincidencia con la actividad (18%). Los pacientes con FM tienen un SLICC más alto que los demás (1,36 ± 1,58 vs 0,43 ± 0,51; 0,011). Los FM más comunes en todos los individuos (> 50%) fueron los mareos, acúfenos, parestesias en extremidades, súbita tristeza y bradipsiquia. También fueron bastante comunes (40-50%) los fosfenos, la afasia motora y la necesidad imperiosa de tomar algo dulce. Ajustando las características clínicas a un patrón estereotipado de cefaleas comunes hallamos las siguientes diferencias entre casos y controles: migraña (75% vs 41%; 0,034), cefalea tensional (17% vs 8%; 0,479), cefalea en piquetazo (6% vs 33%; 0,028) y cluster (3% vs 17%; 0,085).
Conclusión: Los FM con o sin cefalea son muy comunes. Aunque este estudio está inconcluso, no parece que los pacientes con lupus, de forma global, difieran mucho de la población general en la prevalencia de FM.
Neoplasias durante el seguimiento de una cohorte de pacientes con lupus eritematoso sistémico (LES)
I. Coca, V. González Mari, R. García Portales, I. Ureña, J. Aguilar, M. Haro, A. Fernández Nebro y J. Rodríguez Andreu
Sección de Reumatología. Hospital Clínico Universitario Virgen de la Victoria. Málaga. España.
Objetivo: Conocer la incidencia de tumores en nuestros pacientes con LES.
Material y método: Recogida de los casos acumulados de tumores benignos y malignos acaecidos en una cohorte dinámica de 144 pacientes con LES seguidos ambispectivamente desde enero de 1990 a octubre de 2003 en nuestra consulta de EAS, lo que ha supuesto un total de 1.035 pacientes-año en riesgo. Todos cumplen los criterios de clasificación de LES según la ACR.
Resultados: Se han incluido 133 mujeres y 11 varones con LES con una edad media en el momento de 41 ± 13 años (21-74) y un tiempo de evolución del lupus de 7 ± 5 años (0-24). Hemos hallado 14 tumores en 11 (9,2%) pacientes, 6 de ellos malignos (3 in situ). En 2 casos el cáncer fue previo al lupus (32 y 37 meses de antelación). Tres (2,5%) pacientes sufrieron 2 tumores, aunque el segundo siempre fue benigno (meningioma, cistadenoma seroso de ovario y mioma uterino). Entre los tumores malignos se registraron 3 (50%) adenocarcinomas de mama y 3 (50%) carcinomas (2 CIN III y 1 carcinoma transicional papilar de vejiga). Durante los 13 años de seguimiento se diagnosticaron 4 cánceres después del diagnóstico de LES [Incidencia acumulada = 0,0277 (IC 95%: 0,0048-0,0642); Tasa de incidencia = 0,0038 casos por paciente-año (IC 95%: 0,0009-0,0546)]. El tratamiento del tumor principal en los 11 pacientes fue cirugía en 8 (80%), quimioterapia en 2 (20%) y radioterapia en 1 (10%). Ningún paciente ha fallecido por neoplasia. La paciente que se le diagnosticó cáncer de mama antes del LES presenta actualmente metástasis a distancia por adenoca de mama. La paciente con un carcinoma transicional de vejiga, falleció por fallo cardíaco agudo secundario a valvulopatía lúpica. Los restantes enfermos siguen vivos y sólo la paciente con adenoca de mama previo al LES tiene metástasis. Las pacientes con cáncer tiene más edad que las demás (53 ± 9 vs 40 ± 11; 0,055) y fueron diagnosticados de LES más tarde (47 ± 7 vs 31 ± 11; 0,027).
Conclusiones: El cáncer parece una afección infrecuente entre los pacientes con LES. La mayoría de los casos suceden entre las pacientes con mayor edad y que fueron diagnosticadas de lupus más tarde.
Estudio comparativo de una serie de pacientes con síndrome antifosfolípido primario y secundario
M.A. Aguirre, M.D. Miranda, I. Gomez, R. Roldán y E. Collantes
Servicio Reumatología. Hospital Reina Sofía. Córdoba. España.
Objetivo: Comparar las características demográficas, clínicas y serológicas de una serie de pacientes con síndrome antifosfolípido primario y secundario.
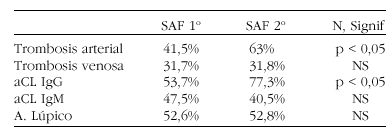
Pacientes y métodos: Incluimos 87 pacientes (15 varones y 72 mujeres), diagnosticados de síndrome antifosfolípido (SAF) según los criterios de Sapporo (1999). Presentaban SAF primario (SAF 1o) 41 pacientes y SAF secundario (SAF 2a) 46 pacientes. Se compararon las características clínicas y serológicas.
Resultados: No hubo diferencias significativas en cuanto a la edad entre SAF primario y secundario (41,7 ± 13 versus 42,6 ± 17 años), ni en cuanto a su distribución por sexos (80,5% mujeres en SAF 1o vs 84,8% en SAF 2o)
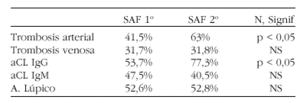
En la siguiente tabla destacamos las principales características clínicas y serológicas.
Otras características como la trombopenia fue mas frecuente en el SAF 2o frente al SAF 1o (31,7% vs 10,3%, p < 0,05)
Conclusión: No observamos diferencias significativas en cuanto a la edad y sexo entre SAF1o y SAF2o. La prevalencia de trombosis arterial, anticuerpos anticardiolipina IgG positivos y trombopenia fue superior en el grupo de SAF 2o frente al SAF 1o.
Distribución de anticuerpos anticardiolipina (aCL) y anticoagulante lúpico (AL) en una serie de pacientes con síndrome antifosfolípido
M.A. Aguirre, M.D. Miranda, I. Gómez, R. Roldán y E. Collantes
Servicio Reumatología. Hospital Reina Sofía. Córdoba. España.
Objetivo: Analizar la asociación entre el anticoagulante lúpico (AL) e isotipos de anticuerpos anticardiolipina (aCL) y las manifestaciones clínicas en una serie de pacientes con síndrome antifosfolípido (SAF).
Pacientes y métodos: Incluimos 87 pacientes (15 varones, 72 mujeres) de 42,2 ± 15,1 años, diagnosticados de SAF, (41 pacientes con SAF primario y 46 con SAF secundario). Se determinaron los aCL, isotipos IgG e IgM y el AL. Estudiamos las posibles asociaciones mediante chi cuadrado o test de Fisher.
Resultados: Presentaron trombosis arterial el 52,9% de los pacientes, trombosis venosa el 31,8% y pérdidas fetales el 44,8%. En cuanto a las características serológicas: el 65,8% de los pacientes presentaba aCL IgG positivo, el 43,9% aCL IgM positivo y el 52,7% AL positivo. Otras características observadas fueron trombopenia en el 21,3% de los pacientes, úlceras cutáneas en el 11,3%, epilepsia en el 9,3% y anemia hemolítica en el 8,2%.
Observamos asociación estadísticamente significativa entre trombosis arterial y aCL IgG positivo y entre trombopenia y aCL IgG. Las pérdidas fetales se asociaron de forma significativa con la presencia de aCL IgM (p < 0,05) (*estudio realizado sólo en mujeres con embarazos).
No se demostró ninguna otra asociación significativa.
Conclusión: El aCL isotipo IgG es el anticuerpo más prevalente entre nuestros pacientes con APS. Observamos asociación entre la presencia de aCL IgG con trombosis arterial y trombopenia. Las pérdidas fetales se asociaron a presencia de aCL IgM.
«Registrolesaf». Resultados iniciales del primer registro nacional de lupus eritematoso sistémico y síndrome antifosfolipídico primario
A. Fernández Nebro, E. de Ramón Garrido, L. Micó Giner, B. Hernández Cruz, A. Naranjo Hernández, N. Ortego Centeno, M.A. Aguirre Zamorano, J.J. Pérez Venegas, M. Haro Liger, M.T. Camps García,F. Medrano González y F. Ramírez Lafita, ALDEC, ALA, ALUJA, ACLEG
Registrolesaf
Introducción: Registrolesaf es un registro nacional de pacientes con lupus eritematoso sistémico (LES) y síndrome antifosfolipídico primario (SAP) a través de Internet donde pueden incluir información como usuarios los médicos y las asociaciones de pacientes.
Objetivos: Descripción de la serie de pacientes registrados en Registrolesaf.
Métodos: Aquellos que se inscriben como usuarios a través de la página www.registrolesaf.com, reciben confirmación de su clave y password por parte del administrador del registro, que también se encarga de controlar la idoneidad de la información introducida sobre los pacientes (pueden registrarse pacientes individuales o enviarse un fichero de base de datos con todo ellos) y los posibles duplicados, comunicándose con los usuarios por vía telefónica o mediante el correo electrónico. La información del registro se encuentra disponible como datos agregados en la página web y se actualiza automáticamente cuando algún usuario introduce nuevos datos.
Resultados: Hasta finales de septiembre 2003, se han inscrito como usuarios 13 médicos y 9 asociaciones y se han registrado 821 pacientes confirmados (781 LES y 40 SAP) de 6 comunidades autónomas. El 91,4% de los pacientes con LES son mujeres y el 8,6% varones. Entre los pacientes con SAP hay un 72,5% de mujeres y un 27,5% de varones. La edad media de los pacientes con LES es de 43,36 ± 14,3 años y la de los pacientes con SAFP 43,1 ± 17,9 años. El tiempo de evolución del lupus es de 11,2 ± 7,2 años para el LES y de 4,3 ± 3,7 años para el SAP.
Conclusiones: El registro de pacientes con LES y SAP a través de Internet es operativo y puede suponer un instrumento eficiente para el conocimiento de la prevalencia de ambas enfermedades en nuestro país.
Lupus eritematoso sistémico (LES) en pacientes con antecedentes de exposición laboral a sílice (EXLS)
J. Sánchez Román, F.J. García Hernández, C. Ocaña Medina, L. Mateos Romero, A. Arias Zambrano, J. Molinillo López, R. González León y Ingeborg Wichmann
Unidad de Colagenosis y Servicio de Inmunología del Hospital Universitario Virgen del Rocío. Sevilla. España.
Objetivo: valorar las características diferenciales de los pacientes con LES con antecedentes de ExLS.
Pacientes:
Grupo A (GA): 25 pacientes (4% del total de 615 de nuestra serie con LES) con antecedentes de ExLS. Representan el 18% de una cohorte de 140 individuos con ExLS (inhalación de polvo de una fábrica de detergente) seguida durante más de 20 años.
Grupo C (GC) de control: los 615 pacientes con LES, resto de nuestra serie, sin ExLS.
Resultados: En el GA, el tiempo medio ExLS fue de 6 años, con una latencia media de 17 hasta la aparición de los primeros síntomas. La edad de comienzo de la sintomatología autoinmunitaria fue mas tardía en él (37,5 vs 30 años; p = 0,002) con un predominio femenino ligeramente mayor (100 vs 87%; p = NS).
En GA fueron significativamente más frecuentes la afectación articular (96 vs 80%; p = 0,03) y pulmonar (56 vs 27%; p = 0,003), el fenómeno de Raynaud (52 vs 25%; p = 0,004), el síndrome seco (92 vs 22,8%; p < 0,001) y la croglobulinemia (44 vs 17%; p = 0,004),
En el GC lo fueron la afectación renal global (35 vs 12%; p = 0,017), la proteinuria (27 vs 8%; p = 0,02), las alteraciones del sedimento urinario (27 vs 4%; p = 0,009), la trombopenia (25 vs 8%; p = 0,03) y la presencia de anticuerpos anti-DNAn (53 vs 24%; p = 0,004).
Conclusiones: los pacientes con LES y antecedentes de ExLS presentan algunas características epidemiológicas, clínicas y analíticas diferentes de las observadas en los que carecen de dichos antecedentes.
Evaluación de dislipidemia en pacientes con lupus eritematoso sistémico (LES)
D. Bustamante Malaver
Universidad Nacional Mayor de San Marcos. Lima. Perú.
Objetivo: Describir las alteraciones del perfil de lípidos en pacientes con lupus eritematoso sistémico (LES).
Material y métodos: Estudio descriptivo, corte transversal. Se incluyeron 25 pacientes con diagnóstico de LES por criterios ACR, evaluados en el Hospital Arzobispo Loayza 2002-2003 de Lima (Perú). Se procedió a evaluación clínica y determinación del perfil lipídico. Se hizo búsqueda de posibles factores de riesgo relacionados a hipercolesterolemia. Se procedió a realizar estadística descriptiva de tendencia central y dispersión; se calcularon los índices de correlación entre dislipidemias y las variables de interés.
Resultados: La edad promedio fue 30 años: el 86% pacientes de sexo femenino, 24% de sexo masculino. El tiempo de evolución fue: 2,4 años al momento de la evaluación; 30 (66%) presentaron actividad; 22 (49%) daño acumulado (SLICC > L):3,1, en los últimos 3 meses el 97,8% recibió esteroides, el 25% recibió antimaláricos y 60,2% ciclofosfamida. Se documentó que el 82% presentó dislipidemia, anormalidad de uno de los lípidos: 12 (26,7%), seguidos de hipercolesterolemia >= 200 mg/dl (27%), hipertrigliceridemia >= 200 mg/dl (27%), LDL >= 130 mg/dl (23%), VLDL >= 33 mg/dl (23%). En relación con otros factores de riesgo se encontró enfermedad activa en 64%, HTAS 36%, AHF de enfermedad coronaria 29%, uso de bloqueadores beta 24%, obesidad 22%, uso de diuréticos tiacidas 20%, síndrome nefrótico 18%, desnutrición 9%, IRC 4%. Las pruebas de correlación no mostraron significancia estadística.
Conclusiones: Este estudio demuestra que las dislipidemias se presentan en > 80% de los pacientes. Asimismo la elevada frecuencia de hipercolesterolemia con niveles elevados de colesterol-LDL e hipertrigliceridemia, están asociados a mayor riesgo de infarto de miocardio agudo. Se deberá ampliar este estudio para demostrar si realmente existe asociación entre las variables estudiadas.
Bosentán en el tratamiento de úlceras digitales (UD) en tres casos de esclerosis sistémica (ES) y uno de dermatomiositis (DM)
C. Ocaña Medina, F.J. García Hernández, L. Mateos Romero, A. Arias Zambrano, R. González León, J. Molinillo López, A. Martínez y J. Sánchez Román
Unidad de Colagenosis e Hipertensión Pulmonar del Hospital Universitario Virgen del Rocío. Sevilla. España.
Objetivo: Aportar nuestra experiencia con bosentán (bloqueante dual de receptores de endotelina) en el tratamiento de UD de 3 pacientes con ES y uno con DM, independientemente de la coexistencia de hipertensión arterial pulmonar (HAP).
Pacientes: Caso 1. Mujer de 49 años. ES de larga evolución, con esclerosis generalizada, fenómeno de Raynaud (FR) y UD que evolucionan a necrosis con necesidad de amputación de varias falanges. La respuesta a tratamientos habituales (calcioantagonistas, pentoxifilina, antiagregantes, misoprostol, prostaciclina endovenosa) fue poco eficaz. Debido a la presencia de HAP, se inicia tratamiento con bosentán (125 mg/12 horas) con curación de las UD y reducción de los episodios vasospásticos.
Caso 2. Varón de 15 años. ES con afectación cutánea predominante (FR, UD), sin HAP. Mala respuesta a tratamientos convencionales. Con bosentán (125 mg/12 h) iniciado en marzo de 2003 se controla por completo la sintomatología isquémica llamativamente la articular y la infiltración cutánea.
Caso 3. Varón de 8 años. ES (características semejantes a las del caso 2, sin HAP). El fracaso terapéutico previo justificó el ensayo con bosentán (62,5 mg/12 horas), a partir de mayo de 2003, con buena respuesta (desaparición del FR y curación de las UD).
Caso 4. Mujer de 47 años. DM, con afectación cutánea predominante (intolerancia a corticosteroides e inmunosupresores y buena respuesta a inmunoglobulinas). En septiembre de 2003 se inicia tratamiento con bosentán (125 mg/12 h) debido a HAP leve-moderada y UD, observándose una buena respuesta para estas últimas.
Conclusiones: Bosentán se comporta como un agente de gran eficacia en el tratamiento de las úlceras cutáneas de la ES que no han respondido a otros tratamientos.
Tratamiento combinado con sildenafilo y prostanoides en pacientes con hipertensión arterial pulmonar (HTAP) primaria o asociada a enfermedades sistémicas
C. Ocaña Medina, F.J. García Hernández, L. Mateos Romero, R. González León, A. Arias Zambrano, J. Molinillo López, A. Martínez, R. Otero Candelera, A. Bautista Lorite y J. Sánchez Román
Unidad de Colagenosis e Hipertensión Pulmonar del Hospital Universitario Virgen del Rocío. Sevilla. España.
Objetivo: Describir nuestra experiencia con el tratamiento combinado con prostanoides y sildenafilo en pacientes con HTAP (primaria o asociada a procesos sistémicos) con mala respuesta a monoterapia con prostanoides.
Pacientes y métodos: Valoración de la respuesta clínica y ecocardiográfica en 5 pacientes (4 mujeres y un varón) con HTAP, de una cohorte de 38.
Resultados: El tiempo medio entre diagnóstico de HTAP e inicio de sildenafilo fue 20,6 meses (rango 1-43). El tiempo medio de tratamiento con sildenafilo fue 12 meses (rango 2-17). La dosis de sildenafilo alcanzada osciló entre 150 y 350 mg/día. Se asoció inicialmente a epoprostenol en 4 pacientes, y a treprostinil en 2. Posteriormente, un paciente pasó de epoprostenol a treprostinil, y otro de treprostinil a epoprostenol. En 5 pacientes (83%) se comprobó mejoría de clase funcional (paso de clase III-IV a I-II), aumento en la distancia caminada en 6 minutos (incremento medio del 44%), con reducción mantenida de la presión arterial pulmonar (PAP) sistólica en 4 de ellos (descenso medio del 23%). La asociación de sildenafilo a treprostinil mantuvo la eficacia clínica de la asociación a epoprostenol en un paciente, aunque se elevó la PAP, mientras en otro no evitó el cambio por epoprostenol; en ambos se asoció, finalmente, bosentan (triple terapia), y el último paciente falleció. El único efecto secundario de sildenafilo fue cefalea.
Conclusiones: Nuestra experiencia avala la utilidad del sildenafilo en el tratamiento combinado con prostanoides de la HTAP.
Características de la tuberculosis (TBC) en pacientes con lupus eritematoso sistémico (LES)
L. Mateos Romero, F.J. García Hernández, C. Ocaña Medina, A. Arias Zambrano, J. Molinillo López, R. González León y J. Sánchez Román
Unidad de Colagenosis e Hipertensión Pulmonar del Hospital Universitario Virgen del Rocío. Sevilla. España.
Introducción: La TBC es una enfermedad de amplia difusión. La forma de presentación ha experimentado un cambio significativo, aumentando los cuadros extrapulmonares debido a la inmunodepresión producida por el VIH, el envejecimiento, las enfermedades crónicas, y los tratamientos inmunosupresores.
Objetivo: Valorar las características clínicas, afección asociada y evolución de 11 pacientes con TBC de nuestra serie de 615 pacientes con LES.
Pacientes y método: Se revisó la historia clínica de los 11 pacientes (9 mujeres y 2 varones, edad media 35 años). De los 11 pacientes, 3 tenían síndrome de Sjögren secundario y una síndrome de superposición lupus-esclerosis sistémica.
Resultados: El órgano más afectado fue el pulmón en 9 pacientes (81%), seguido de los ganglios (27%) y hueso (27%). En 6 enfermos la TBC fue exclusivamente pulmonar (54%), en 2 sólo ósea (18%), y en el resto (27%) afectó a más de un órgano (en 3 pacientes quedaron afectados 3 órganos). Una paciente presentó una TBC multirresistente y multivisceral: absceso de músculo iliopsoas, ganglios, hueso (espondilitis tuberculosa) y pulmón. En el momento del diagnóstico una paciente estaba en tratamiento con antipalúdicos y no había recibido tratamiento con esteroides ni con inmunosupresores, el resto lo habían recibido o lo estaban tomando. Fallecieron 4 enfermos. Tres por sepsis con fallo multiorgánico (patrón miliar) y otro por diseminación broncogénica.
Conclusiones: Aunque la infección bacteriana en pacientes con LES es causa frecuente de morbimortalidad, la TBC es relativamente infrecuente (1,79% en nuestra serie), pero supone una alta mortalidad (36,36%), en especial en las diseminaciones hematógenas.
Tratamiento de la hipertensión arterial pulmonar (HTAP) con administración subcutánea continua de teprostinil
F.J. García Hernández, C. Ocaña Medina, L. Mateos Romero, R. González León, A. Arias Zambrano, J. Molinillo López, A. Martínez, R. Otero Candelera, A. Bautista Lorite y J. Sánchez Román
Unidad de Colagenosis e Hipertensión Pulmonar del Hospital Universitario Virgen del Rocío. Sevilla. España.
Objetivo: Describir la experiencia con treprostinil (análogo subcutáneo de la prostaciclina) en una unidad especializada en el estudio y tratamiento de la HTAP.
Método: Valoración de la repuesta clínica y ecocardiográfica de 6 pacientes con HTAP (5 mujeres y un varón), de una cohorte de 30.
Resultados: La edad media fue de 34 años (rango 26 a 47), el tiempo transcurrido desde el diagnóstico fue 27 meses (rango 1 a 57) y el tiempo de tratamiento con treprostinil, de 7 meses (rango 1 a 11). En 3 pacientes se indicó treprostinil como sustituto de epoprostenol IV tras normalizarse la capacidad funcional y la presión arterial pulmonar (PAP); en 1 por pérdida reiterada del catéter; en 1 como tratamiento inicial (clase funcional II) y en otro tras estabilización hemodinámica y mejoría de capacidad funcional con epoprostenol y sildenafilo (clase II, previa de IV). Se asoció sildenafilo en 2 pacientes. Se obtuvo respuesta favorable en 5 casos (mantenimiento de la mejoría alcanzada con epoprostenol en 4 pacientes, y mejoría como tratamiento inicial en uno; en éste, tras un período de 6 meses, se sustituyó treprostinil por bosentán por mejoría hemodinámica y funcional encontrándose en ese momento en clase I). En el paciente restante, cuyas alteraciones se normalizaron con epoprostenol, se tuvo que reanudar dicho tratamiento por deterioro clínico (clase IV) y hemodinámico por el que fallece.
Conclusiones: En nuestra experiencia, treprostinil representa una opción terapéutica adecuada en la HTAP.
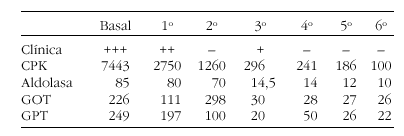
Tratamiento con inmunoglobulinas intravenosas en dermatomisitis
M. D. Toledo, I. Macías, D. Soria, F. Medina y S. García
Hospital Puerta del Mar. Cádiz. España.
Introducción: Durante la última década ha experimentado un notable incremento el uso de las inmunoglobulinas intravenosas (IgIV) por su eficacia y seguridad que sólo se ve limitado prácticamente por su elevado coste.
Material y método: Presentamos una paciente de 47 años diagnosticada de dermatomiositis en 2001 y como antecedentes refería HTA y EPOC. Se inició tratamiento con prednisona 1 mg/Kg/d presentando recaídas frecuentes, por lo que se optó por el empleo simultáneo de fármacos citostáticos, utilizando como primera opción azatioprina y posteriormente metotrexato sin respuesta alguna. Nos encontramos con un caso de dermatomiositis refrataria a la terapia convencional.
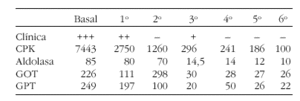
Resultados: Empleamos tratamiento con IgIV a dosis de 1 g/Kg/d durante 2 días consecutivos y luego mensualmente. Se utilizó como control de la respuesta al tratamiento parámetros clínicos y determinaciones seriadas de enzimas musculares.
Conclusiones: 1) Las IgIV pueden ser eficaces para el tratamiento de la dermatomiositis refrataria; 2) la dosis y periodicidad óptimas debe ajustarse a la respuesta de cada paciente, según el grado de metabolización y producción endógena de Ig G; 3) los efectos secundarios observados fueron de carácter leve (mialgias, náuseas, hipotensión), y 4) las aplicaciones terapéuticas potenciales de las IgIV son múltiples, aunque en la mayoría de los casos se precisan más estudios que incluyan un número suficiente de enfermos antes de recomendar su uso rutinario.
Úlcera corneal en el síndrome de Sjögren
I. Pérez, M. Llanes, F. García, D. Soria, D. Toledo, N. Chozas, F. Medina Varo y S. García Pérez
Hospital Puerta del Mar. Cádiz. España.
Introducción: Presentamos un caso clínico de un paciente diagnosticado de síndrome de Sjögren primario que acudió a urgencias por queratoconjuntivitis bilateral.
Caso clínico: Paciente de 44 años que acude a urgencias por intenso dolor ocular, objetivándose inyección conjuntival además de un úlcera central y otra marginal de aspecto autoinmune y sobreinfectada. Se inicia tratamiento con corticoides, metotrexato y antibióticos. A los 4 días presentó perforación a partir de la úlcera marginal. Se decidió realizar injerto con multicapa de membrana amniótica. Con la sospecha de posible enfermedad autoinmunitaria, se consulta con el servicio de Reumatología, que ante la sospecha de un síndrome de Sjögren primario solicita gammagrafía de parótidas donde se observa hallazgos de sd seco en glándulas salivares mayores, confirmándose además por hialografía de ectasias en el conducto de Stenon. En el estudio inmunológico aparecen ANA + con patrón moteado 1/640 con especificidad Ro y La +.
Conclusión: Inicialmente el cuadro fue enfocado como rosácea con afectación ocular por lo que fue tratado con tatraciclinas sin ninguna respuesta. Una vez llegado al diagnóstico de síndrome de Sjögren se inicia tratamiento combinado con corticoides a altas dosis y metotrexato respondiendo parcialmente, por lo que se pasó a tratamiento con ciclosporina con mejoría progresiva de la sintomatología ocular.
Afectación del sistema nervioso periférico en el síndrome de Sjögren. A propósito de un caso
M. Romero, C. García y C. Crisostomo
Complejo Hospitalario «Ciudad de Jaén». Jaén. España.
Introducción: Las complicaciones neurológicas del síndrome de Sjögren (SS) afectan principalmente al sistema nervioso periférico (SNP).
Caso clínico: Mujer de 69 años de edad, sin antecedentes de interés, que ingresa en el servicio de neurología de nuestro hospital con un cuadro de pérdida de fuerza en extremidad superior derecha, seguido a los pocos días de alteraciones en la marcha e inestabilidad severa. Somos consultados por analítica ANA 1280 patrón homogéneo. La enferma refería xerostomía de varios años de evolución, sin otros datos sugestivos de colagenosis. La exploración neurológica mostraba paresia del territorio de nervio radial derecho, arreflexia global, déficit de la sensibilidad posicional en pies, sensibilidad vibratoria abolida en miembros superiores e inferiores, Romberg positivo y reflejos plantares flexores. Se realizó biopsia de las glándulas salivares menores que mostró un infiltrado linfocitario compatible con el diagnóstico de SS.
La paciente se trató con prednisona 60 mg/d durante 2 meses con escasa respuesta clínica, por lo que se decidió asociar Ciclofosfamida, a dosis de 1 gr IV mensual durante 6 meses. La respuesta clínica a final del tratamiento fue satisfactoria, con recuperación completa de la fuerza en MSD, y mejoría significativa de la inestabilidad en la marcha. Asimismo se pudieron disminuir la dosis de corticoides a 15 mg de prednisona al día.
Discusión: La afectación de SNP en el SS varia según los estudios entre un 10 a un 30%. Se pueden presentar distintas formas clínicas: neuropatía sensitiva del trigémino, neuropatía simétrica distal sensitiva o sensitivo-motora y neuropatía autonómica. Habitualmente las manifestaciones clínicas son leves o subclínicas, siendo la afectación severa rara. No se han encontrado diferencias analíticas entre los pacientes con y sin afectación del SNP. En ocasiones, como en el caso descrito, la afectación neurológica puede ser la primera manifestación de la enfermedad, por lo que el SS debe tenerse en cuenta en el estudio de las neuropatías periféricas. El tratamiento de las manifestaciones neurológicas severas del SS sólo con corticoides puede ser insuficiente, en estos casos la combinación de corticoides e inmunosupresores, como la Ciclofosfamida o el Clorambucil, puede ser necesaria.
Dos casos de síndrome antifosfolípido catastrófico
F. Jaén, M.J. Pérez, P. Macías, N. Navarrete, R. Cáliz, A. García, M.A. Ferrer, M.A. Guzmán y J. Jiménez
Servicio de Medicina Interna, Sección de Reumatología del Hospital Universitario Virgen de las Nieves de Granada. Granada. España.
Introducción: El síndrome antifosfolípido catastrófico (SAFC), es una vasculopatía aguda diseminada que se presenta como una disfunción orgánica múltiple rápidamente progresiva. Es una rara complicación del síndrome antifosfolípido (SAF), en torno al 0,8%, y con mal pronóstico en la mitad de los casos. Puede aparecer en el embarazo, cirugía, infección, o tras suspensión de anticoagulación. A continuación presentamos 2 mujeres con SAFC.
Caso 1: Mujer de 20 años de edad, con antecedentes de anemia hemolítica autoinmunitaria. Ingresa en el hospital por infección respiratoria, que en menos de 24 horas requirió su traslado a UCI por shock cardiogénico, insuficiencia renal aguda, trombosis de vena femoral, isquemia arterial distal de 4o y 5o metatarsianos de pie derecho, y tromboembolismo pulmonar. Se trató con corticoesteroides a dosis altas, anticoagulación y antibioterapia intensiva. Encontrándose en la actualidad con tratamiento anticoagulante oral y sin evidenciarse recidiva de enfermedad trombótica en 17 meses de seguimiento.
Caso 2: Mujer de 31 años de edad, con antecedentes de SAF 2o a LES. Ingresa en el hospital por cefalea y diplopía secundarias a hipertensión intracraneal con trombosis de senos venosos. En pocos días se detecta trombopenia debida a necrosis medular con coagulación masiva. La paciente se trató con derivación lumboperitoneal, inmunoglobulinas, anticoagulación y corticoesteroides. La evolución clínica y analítica fue favorable, sin evidencia de nueva afectación neurológica tras 17 meses de seguimiento.
Conclusión: El SAFC tiene múltiples manifestaciones clínicas, siendo una de las más características la necrosis medular, como ocurrió en el segundo caso. Se desarrolla en un corto período de tiempo, a lo largo de días, y suele comprometer en su evolución la vida del paciente. A veces puede ser una forma de debut del síndrome antifosfolípido, como en la primera paciente. Entre los factores desencadenantes están las infecciones (29%), como en nuestro primer caso, y la suspensión de anticoagulación (9%), como en el segundo. El pronóstico es infausto en la mitad de los enfermos. Por tanto un precoz diagnóstico y tratamiento, pueden mejorar la supervivencia como ocurrió en nuestros pacientes.
Evaluación de densidad mineral ósea en pacientes con lupus eritematoso sistémico (LES)
D. Bustamante Malaver
Universidad Nacional Mayor de San Marcos. Lima. Perú.
Objetivo: Evaluar la densidad mineral ósea en pacientes con lupus eritematoso sistémico (LES).
Material y métodos: Es un estudio descriptivo, prospectivo, se realizó seguimiento de pacientes en el Hospital Arzobispo Loayza de Lima (Perú) durante los años 2002-2003. Se seleccionó para el estudio a 20 pacientes que cumplían los criterios para LES por el ACR a los cuales se les practicó densitometría ósea (DEXA). Las pacientes fueron clasificadas según déficit de DMO de acuerdo a los criterios de la OMS. Se realizó utilizando los paquetes estadísticos EPI-Info versión: 6.0 y SPSS versión 7.5 for Windows.
Resultados: La edad (media DS) fue 33,23 ± 16,44 años; todos los pacientes consumieron corticoides. Los hallazgos fueron: 15 casos (76,7%) con disminución de masa ósea, de los cuales en (23,3%) tuvieron osteoporosis y 10 (53,4%) osteopenia. Determinándose finalmente asociación entre DMO disminuida y las dosis acumulada de prednisona (p = 0,05), y un estado hipoestrogénico (p = 0,02).
Conclusiones: Las pacientes lúpicas presentaban una alta frecuencia de masa ósea disminuida, la cual se asocia a la dosis acumulada de prednisona y a un estado hipoestrogénico. El compromiso nefrológico fue significativamente más frecuente en pacientes con DMO disminuida.
Manifestaciones clínicas, hematológicas e inmunológicas en paciente con lupus eritematoso sistémico
D. Bustamante Malaver
Universidad Nacional Mayor de San Marcos. Lima. Perú.
Objetivo: Determinar las manifestaciones hematológicas e inmunológicas en pacientes con diagnóstico de lupus eritematoso sistémico (LES).
Material y métodos: Estudio descriptivo, observacional, de 15 pacientes con diagnóstico de LES, según los criterios de la ACR, estudio que comprendió durante el año 2002 en el Hospital Arzobispo Loayza de Lima (Perú).
Resultados: Se estudió 15 pacientes, 11 del sexo femenino y 4 del sexo masculino, cuya edad promedio fue 24,6 ± 2,7 años. El rango de hospitalización fue 18,5 días. La incidencia de la enfermedad estuvo entre 4,8 a 10,5 por 100,000; la incidencia promedio fue 5,6. Las manifestaciones clínicas encontradas fueron: poliartralgias, 73%; rash malar, 53%; fiebre: 47%; otras manifestaciones fueron: disminución del apetito, anemia, pleuritis, etc. La anemia de cualquier etiología estuvo presente en un 77%; leucopenia, 26%; linfopenia, 72,2% y trombocitopenia, 13,3%. Dos pacientes tuvieron anemia hemolítica autoinmune (AHAI) y 1 púrpura trombocitopénica idiopática (PTI). La determinación inmunológica, los anticuerpos antinucleares (ANA) más frecuente: patrón periférico, 60%; patrón moteado, 27% y patrón mixto, 6,6%; Fenómeno LE, 70%; C3 y C4 disminuidos se evidenció en un 73%. El tratamiento se utilizó Prednisona y Metotrexate. Tuvieron evolución favorable: 73% de los pacientes; evolución regular, 20%, y sólo 1 falleció por una complicación renal severa.
Conclusiones: La alteración hematológica de mayor frecuencia en pacientes con LES fue la anemia en 77%, seguido de la linfopenia 72,2%, leucopenia 26%. Los ANA de predominio patrón periférico fue evidenciado como característica, a esto se agrega el fenómeno LE, y de actividad lúpica.
Nefropatía lúpica: correlación de hallazgos clínico patológica
D. Bustamante Malaver e I. Núñez
Universidad Nacional Mayor de San Marcos. Lima. Perú.
Objetivo: El lupus eritematoso sistémico (LES) es el prototipo de enfermedad humana mediada por complejos inmunitarios que provocan daño glomerular e intersticial. Se evalúa pacientes con nefropatía lúpica y la correlación de hallazgos clínico, laboratorio e histopatológico.
Material y métodos: Es un estudio retrospectivo, descriptivo que se realiza en el Hospital Arzobispo Loayza de Lima (Perú) durante los años 2002-2003. Se analizaron a 30 pacientes con LES (criterios ACR), nefropatía con diagnóstico histopatológico por biopsia renal (microscopia óptica, electrónica e IF). En total 23 fueron mujeres y 7 varones, cuya edad (p): 26,6 años. Se correlacionó el tipo de nefropatía lúpica (clasificación de la OMS), y exámenes de laboratorio al momento de biopsia. Se empleó el análisis estadístico de regresión logística multinominal, considerando un grado de significancia de p = 0,10.
Resultados: Se tuvo de la clase II (6), clase IV (18) y clase V (6) pacientes respectivamente. Sólo 2 presentaron nefritis clase III (uremia y creatininemia elevada, clearance de creatinina bajo, sedimento activo y proteinuria no nefrótica); por lo que se excluyó del análisis estadístico. La prevalencia de HTA fue superior en la clase IV (18 pacientes) en relación con la clase V (6 pacientes) (RR = 12) (p = 0,085), no presentándose este signo en la clase II (6 pacientes). Uremia elevada se asoció a nefritis tipo IV (RR = 285) (p = 0,08), perteneciendo a este tipo todos los pacientes con creatininemia elevada y clearance de creatinina disminuido. Proteinuria de rango nefrótico se observó en clase IV y V. C3 bajo se asoció a nefritis tipo IV (RR = 2,5) (p = 0,07). Sedimiento patológico se relacionó con nefritis tipo IV con relación al tipo V (RR = 14) (p = 0,085). La prevalencia de positividad para un anti DNA fue menor en la clase V con respecto a la clase IV y II (p = 0,045). No se encontró asociación de FAN y niveles disminuidos de C4 con algún tipo de nefritis.
Conclusiones: Se evidencia que existe una asociación entre nefritis tipo IV e HTA, uremia y creatininemia elevada, clearance de cretinina y C3 disminuidos. La nefritis tipo II no presentó proteinuria de rango nefrótico. Asimismo la determinación del tipo histológico es un evento definitivo en la selección del tratamiento de nefritis lúpica.
Neuropatía periférica en lupus eritematoso
D. Bustamante Malaver y I. Nuñez
Universidad Nacional Mayor de San Marcos. Lima. Perú.
Objetivo: Determinar la prevalencia de neuropatía periférica en un grupo de pacientes con LES, definir sus características e investigar las posibles asociaciones existentes con parámetros clínico-analíticos de la enfermedad.
Material y métodos: Es un estudio prospectivo, observacional. Se diagnosticaron 12 pacientes con LES, durante los 2002-2003, en el Instituto de Ciencias Neurológicas (INCN) de Lima (Perú). La determinación fue mediante un examen clínico, test de laboratorio, y estudio neurofisiológico. Se utilizaron las pruebas del chi Cuadrado, T de Student y ANOVA, con significación estadística p < 0,05.
Resultados: El estudio neurofisiológico demostró neuropatía periférica en un 50% de los pacientes, en su mayoría asintomáticos (75%) y con exploración neurológica normal (81,2%). El tipo de neuropatía más frecuente fue la polineuropatía (37,5%) de predominio sensitivo motor simétrica axonal, seguida de la mononeuropatía aislada (6,2%) y la mononeuritis múltiple (6,2%). Ningún parámetro clínico o analítico se asoció significativamente con neuropatía periférica.
Conclusiones: La elevada frecuencia de neuropatía periférica subclínica en los pacientes con LES y la ausencia de parámetros clínicos asociados a ésta hace necesaria e imperiosa la práctica de un estudio neurofisiológico en estos pacientes para detectar su presencia y establecer con exactitud la extensión de la enfermedad. El presente estudio es el primer estudio realizado en el Perú, el cual servirá para posteriores estudios en poblaciones más grandes en nuestro país.
Presentación seudoneumonica de una hemorragia alveolar en paciente afecta de LES
M.J. Pérez Galán, M.C. Ramirez Barberena,A. García Sánchez, R. Cáliz Cáliz, A. Ferrer González, J.L. Casals Sánchez y M.A. Guzmán Úbeda
Hospital virgen de las nieves. S. Reumatología. Granada. España.
Introducción: La hemorragia alveolar es una complicación pulmonar, potencialmente mortal y poco frecuente del LES. Habitualmente se presenta con disnea, hemoptisis e infiltrados alveolares difusos en la Rx de tórax.
Descripción del caso: Mujer de 38 años, afecta de LES desde hace 10. Ingresa por un cuadro de 48 horas de evolución consistente en disnea, tos, hemoptisis y fiebre de 39 °C. Exploración: palidez mucocutánea, taquipnea (28 rpm), TA 120/60, FC 96 lpm, ACR: hipoventilación basal derecha. Analítica: Hb 8,2 g/dl, leucocitos 2760, plaquetas 114.000, VSG 87, PCR 24,7 mg/dl, proteinuria en 24 horas 1200 mg/dl. Gasometría arterial: ligera hipoxemia. Anti-DNA nativo 487 UI/ml, descenso de C3 y C4. Rx de tórax: Condensación basal derecha. TAC torácico: Condensaciones alveolares parcheadas en ambos hemitórax, con ocupación de todo el LID. Exploración funcional respiratoria: aumento de la DLCO. Broncoscopia: Sangrado activo en LID procedente de alveolos, sin evidencia de infección pulmonar. Cultivos de BAL negativos. Se trata a la paciente con bolos IV de ciclofosfamida y metilprednisolona, con remisión completa del cuadro.
Conclusión: Presentamos un caso de hemorragia alveolar cuya forma de inicio simula una neumonía basal derecha y que coincide en el tiempo con la aparición de proteinuria, elevación de los anticuerpos anti-DNA nativo y descenso del complemento. La aparición de esta complicación en pacientes con LES debe considerarse siempre ante la presencia de síntomas respiratorios con condensaciones pulmonares y anemia. Asimismo es de destacar la frecuente coincidencia de esta complicación con la afectación de otros órganos diana.
Síndrome nefrótico en esclerodermia
M.L. Velloso, S. Rodríguez Montero, E. Rejón, L. Mayordomo y J.L. Marenco
Servicio de Reumatología. Hospital Universitario de Valme. Sevilla. España.
Introducción: La afectación renal es infrecuente en esclerodermia, a diferencia de otras colagenosis. La aparición de síndrome nefrótico se ha relacionado con el uso de fármacos, especialmente la D-Penicilamina. Presentamos un caso de síndrome nefrótico producido por una glomerulonefritis, descrito de forma excepcional en la literatura.
Caso clínico: Mujer de 51 años diagnosticada de esclerodermia 10 años antes, debutado con esclerosis cutánea, Raynaud y neumopatía intersticial severa. Recibió tratamiento con D-penicilamina al inicio con buena respuesta, posteriormente fue tratada con ciclofosfamida durante 3 años, apareciendo cistitis hemorrágica.
A los 8 años de evolución aparece síndrome nefrótico, sin cambios activos del sedimento, hipertensión o insuficiencia renal. Entre los datos analíticos destacamos ANA positivo > 1/320 patrón moteado con anti-DNA negativo ENA negativo.
Inicialmente se objetiva respuesta a IECA, reapareciendo posteriormente proteinuria masiva y edemas generalizados. Se practica biopsia renal que muestra cambios característicos de una glomerulonefritis membranosa. El cuadro ha respondido a prednisona en dosis altas junto a IECA, conservando función renal adecuada y sin aparición de hipertensión.
Discusión: Presentamos una forma excepcional de nefropatía en un paciente con esclerodermia, la glomerulonefritis membranosa primaria, no relacionada con fármacos se ha descrito en contados casos en la literatura. Su asociación al tratamiento con D-penicilamina es muy conocida, circunstancia que descartamos en este caso dado el tiempo transcurrido, superior a 6 años. Por otra parte los datos clínicos ni el perfil de anticuerpos permiten sospechar un cuadro de solapamiento.
Espondiloartropatías más frecuentes: estudio de 4 años en el Hospital de la Fuerza Aérea del Perú
D. Bustamante Malaver, J. Angulo Solimano
Universidad Nacional Mayor De San Marcos. Lima. Perú.
Objetivo: Describir las afecciones más frecuentes por grupo etario, de las diferentes espondiloartropatías que han sido atendidos en nuestro servicio durante 4 años.
Métodos: Es un estudio retrospectivo, descriptivo, realizado en el Servicio de Reumatología del Hospital Central de la Fuerza Aérea de Lima (Perú), durante 4 años (1999-2002). Se revisaron las historias clínicas de los pacientes, habiéndose atendido 248 pacientes, de los cuales 112 fueron varones (45%) y 136 fueron mujeres (55%); la afección más frecuente fue la espondiloartropatía indiferenciada (EAI): 54 (22%), artritis psoriásica (ApS): 98 (15%); artritis reactiva (Are): 33 (13%); artritis asociada a Enteropatías: 25 (10%) respectivamente. El grupo etario donde se presentó más predominante fue 50-a 60 años: 64 casos (26%), seguido del grupo etario de 40 a 49 años: 44 (28%), siendo el menos frecuente 10-20 años (5%). Para el análisis estadístico se utilizó el programa EPI-INFO 6 Versión 6.04 de la OMS y CDC.
Conclusiones: La afección más frecuente fue la EAI, predominando el grupo etario de 40 a 60 años de edad, que concuerda con la estadística mundial por ser una afección inflamatoria multisistémica, su reconocimiento precoz es importante en el tratamiento y pronóstico. Es la primera casuística realizada en nuestro hospital.
Relación entre la presencia de sacroileitis y HLAB 27 en una serie de 123 pacientes con artritis psoriásica
G. Morote, M.D. López, M.C. Castro, V. Pérez, M.D. Miranda y E. Collantes
Servicio de Reumatología. Hospital Universitario Reina Sofía. Córdoba. España.
Introducción: La artritis psoriásica es una enfermedad osteoarticular inflamatoria asociada a psoriasis con ausencia de factor reumatoide que actualmente se incluye dentro del grupo de las espondiliartropatías. Se ha demostrado una asociación entre los alelos del HLA B13, B17 con las formas clínicas oligoarticulares, Cw6 con la forma clínica poliarticular, y el HLA B27 con la variante espondilítica. La relación del antígeno HLA B27 más claramente establecida dentro de la artritis psoriásica es con la sacroileitis radiológica, especialmente con la forma bilateral.
Objetivos: Nuestro objetivo fue evaluar el porcentaje de HLA B 27 y determinar la relación con la presencia o no de sacroileitis.
Material y método: Estudio descriptivo retrospectivo observacional en el que se determinó el HLA B 27 y se evaluaron las radiografías PA de sacroilíacas de 123 pacientes con artritis psoriásica diagnosticadas según los criterios de Moll y Wright.
Los datos fueron procesados y analizados con el programa SPSS 8.0.
Resultados: Los resultados obtenidos se muestran en la siguiente tabla:
Conclusiones: Sólo el 15,2% de los casos con sacroileitis eran B27 positivos, sin que se pueda demostrar una relación estadísticamente significativa entre la presencia de sacroileitis y B27. El 93,5% de los pacientes sin sacroileitis eran B27 negativo: resulta una asociación estadísticamente significativa (p < 0,05) entre la ausencia de sacroileitis y el B27 negativo.
Evolución de los pacientes tratados con infliximab en nuestra consulta. Valoración de eficacia y seguridad
V. González Mari, R. García Portales, M. Haro Liger, J. Aguilar del Rey, A. Fernández Nebro y J. Rodríguez Andreu
Sección de Reumatología. Hospital Universitario Virgen de la Victoria. Málaga. España.
Objetivo: Valoración de la eficacia y seguridad del tratamiento con Infliximab, administrado en nuestra consulta a pacientes con artritis reumatoidea (AR) y espondilitis anquilosante (EA) a dosis de 3 mg/kg y 5 mg/kg, respectivamente, según calendario recomendado (0, 2, 6 y posteriormente 8 semanas).
Métodos: Estudio observacional retrospectivo. Se incluyeron en el estudio todos los pacientes tratados con Infliximab en el período 2002-2003. La evaluación de respuesta a tratamiento en pacientes diagnosticados de AR, se llevó a cabo utilizando DAS28 previamente a cada infusión (EULAR, 1996). En pacientes con EA se utilizó el cuestionario autoaplicado, BASDAI, recomendado por el grupo ASAS para medir actividad de enfermedad. Se registraron los acontecimientos adversos en ambos grupos de pacientes.
Resultados: 22 pacientes con AR, con una media de edad de 53,90 + 9,9 años. 86,4% mujeres y el 13,6% hombres. La media de años desde el inicio de la enfermedad es de 14,63 + 8,3 años. Media de DAS28 al inicio y al final del estudio descendió desde 4,82 (2,05-7,10) a 3,90 (1,85-5,72). La media del valor HAQ descendió de 1,5 a 0,9. 7 pacientes, 6 hombres y 1 mujer, con EA, con edad media de 45,57 + 8,77 años. Media de años de evolución de la enfermedad es de 13,14 + 7,38 años. El valor medio de BASDAI descendió desde 58,50 (26,50-76,66) a 41,26 (26,75-51,83). 17 pacientes sufrieron acontecimientos adversos, aunque sólo en un caso se registró como grave y 5 pacientes sufrieron reacción infusional. 10 pacientes (34,48%) del total (AR y EA) refirieron pérdida de eficacia de 2 a 4 semanas antes de la siguiente infusión.
Conclusiones: Respuesta precoz y progresiva en ambos grupos de pacientes, con acontecimientos adversos leves en la mayoría de los casos. Destaca el alto porcentaje de pacientes con pérdida de eficacia de forma precoz, por lo que podría plantearse la necesidad de reevaluar dosis y/o intervalos infusionales.
Efectos adversos en el tratamiento con infliximab: 1 año de seguimiento
P. Caricol, M. Romero, T. García, A. Álvarez de Cienfuegos, J. Salvatierra y D. Salvatierra
Servicio de Reumatología. Hospital Universitario San Cecilio. Granada. España.
Objetivo: Evaluar los efectos adversos que han aparecido en el último año en 30 pacientes tratados con infliximab en nuestro servicio.
Métodos: Se han recogido los efectos adversos durante la infusión y seguimiento de los pacientes en tratamiento con infliximab entre abril de 2002 y abril de 2003.
Resultados: De 30 pacientes en tratamiento con infliximab por diferentes afecciones (22 artritis reumatoide, 2 artritis psoriásicas y 6 espondilitis anquilosante) se han encontrado 10 efectos adversos.
Durante la infusión aparecieron 3, consistentes en: tiritona y malestar general; dolor torácico y abdominal tipo cólico con flushing facial; y edematización generalizada. Estos efectos cedieron al interrumpir la perfusión.
El resto de efectos adversos aparecieron durante el seguimiento y fueron: infecciones (1 neumonía, 2 casos de TBC pulmonar y 1 mastitis infecciosa); plexopatía; y 1 caso de tumor (ampuloma), con desenlace de muerte.
Conclusiones:
Los efectos adversos más frecuentes encontrados fueron infecciones, tal y como describe la literatura médica.
La mayoría de efectos adversos fueron leves, salvo los 2 casos de infección tuberculosa.
Es necesario evaluar a largo plazo las consecuencias del bloqueo de TNF en cuanto a la aparición de neoplasias, pues cabe la duda si el caso de tumor encontrado en nuestra serie fue coincidencia en el tiempo o predisposición por la terapia.
Son conocidos los efectos adversos neurológicos ocasionados con este tipo de terapia; no hemos encontrado recogido en la literatura la existencia de plexopatía, aunque sí de polineuropatía periférica.
Tratamiento con infliximab en paciente con enfermedad de Behçet (EB) y afectación ocular y neurológica grave
F.J. García Hernández, C. Ocaña Medina, L. Mateos Romero, R. González León, J. Molinillo López, A. Arias Zambrano y J. Sánchez Román
Unidad de Colagenosis. Hospital Universitario «Virgen del Rocío». Sevilla. España.
Introducción: El tratamiento anti-TNF se ha utilizado con éxito en la enfermedad de Behçet (EB) con aftas, uveítis o colitis. Se comunicó su utilidad en un caso con afección neurológica recalcitrante, pero el seguimiento fue breve.
Objetivo: Describir nuestra experiencia con infliximab en una paciente con EB y afección ocular y neurológica graves y resistentes.
Caso clínico: Mujer de 24 años diagnosticada de EB en 1995 (aftosis orogenital, eritema nodoso, artritis y uveítis posterior). Había requerido ciclosporina (CsA) e interferón por uveítis. En mayo de 1998 desarrolló hemihipoestesia e inestabilidad, autolimitados, con resonancia magnética (RM) normal y SPECT con defectos focales. En enero de 2000 ingresó por meningitis linfocitaria y uveítis posterior, resueltos tras asociar glucocorticoides (GC) a la CsA. Un mes después ingresó por fiebre, aftas orales, síndrome meníngeo, paresia de nervios craneales III y VI izquierdos, vértigo, y hemiparesia con hemihipoestesia derechas. Se comprobó pleocitosis polimorfonuclear en líquido cefalorraquídeo y se descartó infección. En la RM había lesiones vasculíticas bulboprotuberanciales. Evolucionó al coma a pesar de recibir GC, y mejoró con ciclofosfamida (CF). Los brotes neurológicos y oculares se sucedieron, a pesar de recibir GC, CF, clorambucil (CB), CsA y tacrolimus en diferentes combinaciones. En febrero de 2002 se inició infliximab (3 mg/kg) asociado a GC, CB (suspendidos tras respuesta favorable) y MTX. Tras 9 meses de remisión completa recurrieron los síntomas neurológicos, que se controlaron con asociación de GC, CF, infliximab (5 mg/kg mensualmente) y micofenolato de mofetilo. En agosto de 2003, un nuevo brote de hemiparesia derecha e inestabilidad se controló al reiniciar GC.
Conclusión: Infliximab resultó insuficiente para controlar a largo plazo a esta paciente con EB y afección neurológica y ocular graves y resistentes a otros tratamientos.
¿Es posible reducir la dosis de etanarcept y mantener en remisión la enfermedad reumática?
B. Hernández-Cruz, R. Ariza-Ariza, M. Sianes-Fernández, I. Ríos, J. Toyos y F. Navarro.
Servicio de Reumatología Hospital Universitario Virgen Macarena. Sevilla. España.
Objetivo: Evaluar si es posible reducir el número de inyecciones semanales de etanercept tras remisión.
Diseño: Serie de casos prospectiva.
Remisión: respuesta ACR70, reactantes de fase aguda normales. Análisis estadístico descriptivo.
Resultados: Caso 1. Varón de 11 años, con artritis idiopática juvenil oligoarticular (AIJ-O) desde los 4, en tratamiento con MTX (20 mg/sem), Cy-A (3 mg/Kg), PDN (30 mg/día), AINE más analgesia, con mala respuesta, persistiendo con actividad. En junio de 2001 tenía: 4 articulaciones inflamadas (NAI), 4 articulaciones dolorosas (NAD), HAQ = 2, RM de 30 min, escala visual análoga (EVA) de dolor de 72 mm (0 sin dolor-100 máximo dolor) y EVA de salud global de 90 (0 salud óptima-100 peor salud), VSG 95 mm/Hra y PCR 56 mg/L, se inició etanercept 12,5 mg SC/ 2 en semana y se suspendió Cy-A. En diciembre de 2001 se consiguió remisión con NAI 1, NAD 0, HAQ 0, RM 0, EVAdolor 0, EVAsalud 2, VSG 10 y PCR 3, se suspendió analgesia, MTX, PDN y AINE, progresivamente. En febrero de 2003 se redujo la dosis de etanercept a 12,5 mg SC/sem, continúa en remisión (septiembre de 2003).
Caso 2. Varón de 10 años, con AIJ poliarticular, ANA+ y uveitis grave desde los 18 meses de edad, en tratamiento con MTX (20 mg/sem), CyA (3mg/Kg/día), PDN (60 mg/día), AINE más analgesia, con mala respuesta. En mayo de 2001 por NAI 4, NAD 4, HAQ 0,25, RM 0, EVAdolor 45, EVAsalud 62, VSG 118 y PCR 101 mg/L, se agregó etanercept 12,5 mg SC 2 días en semana. Se obtuvo remisión en diciembre de 2001 y se suspendió MTX. Después se redujo la dosis de etanercept a una inyección semanal. Cursó con recaída (uveitis y artritis) y se incrementó la dosis de etanercept a 12,5 mg/SC dos en semana; nuevamente en remisión, se reduce la dosis de CyA (2 mg/Kg/día) y PDN (7,5 mg/día) hasta la última consulta (agosto 2003). Existe otro caso similar a éste.
Caso 3. Mujer de 9 años, con AIJ-O desde los 5 años, en tratamiento con MTX (15 mg/sem), Cy-A (100 mg/día) y DFZ (9 mg/día), AINE más analgesia; con artritis en rodillas, pese a infiltraciones repetidas. En mayo de 2001 por NAI 3, NAD 4, HAQ 0,75, RM 0, EVAdolor 75, EVAsalud 65, VSG 23, y PCR 3,5 se añadió etanercept (12,5 mg/SC 2 en semana) y se suspendió Cy-A. Mejoró y se retiró PDN y MTX, siguió con etanercept en monoterapia y desde enero de 2002 con remisión. En junio de 2003 se redujo la dosis de a 12,5 mg/ semana y continúa en remisión (septiembre de 2003).
Caso 4. Varón de 13 años, con AIJ-O a los 11 años, en tratamiento con MTX 15 mg/semana, naproxeno 500 mg/12 hrs más analgesia. Se inició etanercept en enero de 2001 por NAI 2, NAD 2, EVAdolor 80 mm, VSG 71 mmH, PCR 9,4, hizo remisión tras 3 meses y se suspendió analgesia, AINE y MTX. En julio se redujo etanercept a 25 mg/sem, manteniéndose en remisión (septiembre de 2003).
Caso 5. Mujer de 73 años de edad, con AR clásica del adulto tratada con MTX 20 mg/semana, cloroquina (250 mg/día), salazopirina (2g/día) y azatioprina (2,5 mg/Kg/día) con mala respuesta. En enero de 2001 inició etanercept 25 mg/SC 2 en semana por NAI 18, NAD 18, con buena respuesta. En junio de 2002 se disminuyó la dosis a 25 mg/SC cada 2 semanas. En octubre de 2002 debido a NAI 8, NAD 7, EVAdolor 15, EVAsalud 64, HAQ 0,777, VSG 30mm/Hra, PCR 2,8 mg/dl se incrementó la dosis a 25 mg/SC 2 días en semana, con remisión total en 2 meses y sostenida hasta la última consulta. Existen otros 3 casos similares a éste. Las principales medidas de desenlace de cada caso se muestran en la tabla.
Conclusiones: Los datos sugieren que en algunos casos seleccionados es posible retirar FAME asociados con etanercept y mantener remisión. En formas de AIJ-O se consigue reducir la pauta de administración del fármaco y mantener remisión sostenida. Se requieren ensayos clínicos para identificar los casos susceptibles y si hay remisión tras suspensión de tratamiento.
Masa ósea y variables relacionadas en una muestra poblacional de la zona norte de Granada
A. Romero Pérez, M.A. Rivas Castro y B. Durán Carranza
Hospital General Básico de Baza. Baza. Granada. España.
Objetivo: Comparar variables relacionadas con masa ósea entre 2 grupos de pacientes (normopénicos y con osteoporosis densitométrica).
Metodología: Seleccionamos mujeres posmenopáusicas (rango 55-80 años) a las que se les realizó determinación de masa ósea por densitómetro de calcáneo (PIXI). A través de una encuesta personal que recoge datos de variables de interés en relación con masa ósea se establecen 2 grupos homogéneos de 50 pacientes (normopenicas y con osteoporosis densitométrica).
Resultados: Variables de riesgo en ambos grupos.
Conclusiones: 1) La presencia de fractura previa por trauma leve después de los 45 años es el factor de riesgo que tiene el factor predictivo más alto para la existencia de osteo-
porosis, seguida del déficit precoz de estrógenos (natural o yatrógeno), alcanzando ambos significación estadística. 2) No existen diferencias intergrupales entre variables dietéticas, consumo de lácteos, café y del uso de tóxicos (alcohol y tabaco); es reseñable el bajo consumo de tóxicos en nuestra población de estudio. 3) Presentar un historial de fracturas por fragilidad en familiares directos, un uso continuado de terapia corticoidea y una baja estatura y peso se asocia con osteoporosis, sin embargo tal diferencia no alcanza significación estadística en nuestro estudio.
Utilidad de la radiología simple en la estimación de pérdida de masa ósea
A. Romero Pérez, A. Rivas Velasco, V. Ramírez Tabernero y N. Mawas
Hospital General Básico de Baza. Baza. Granada. España.
Introducción: La determinación de masa ósea por absorciometría radiológica de doble energía (DEXA) es el método estándar de elección; su alta precisión, la capacidad para medir cualquier área del esqueleto y su baja dosis de radiación expuesta lo convierte en el idóneo. A pesar de los esfuerzos de los sistemas de salud pública, el elevado coste de la técnica, limita todavía hoy su uso clínico y la accesibilidad para muchos de los pacientes. Las técnicas radiológicas convencionales siguen siendo las más usadas por el clínico para el acercamiento en la estimación de la masa ósea.
Objetivo: Comparar datos estimativos de masa ósea por análisis de radiología con valores densitométricos con absorciometría dual de rayos X.
Material y métodos: seleccionamos 104 pacientes con diferentes signos de pérdida de masa ósea en raquis (osteopénia radiológica, acuñamientos vertebrales, refuerzo aparente del contorno vertebral y aumento de trabeculación vertical) que han acudido a nuestra consulta durante 2002, a los que se realiza determinación de masa ósea por densitómetro de calcáneo (PIXI) el mismo día de la visita. Consideramos criterios de exclusión (existencia de antecedentes de fracturas vertebrales traumáticas, criterios de Scheuerman radiológicos, hemangiomas vertebrales y displasias en raquis). Aplicamos estadística para relacionar las diferentes variables con los valores de masa ósea.
Resultados: Un 65% de pacientes presentan osteoporosis densitométrica. En relación con los diferentes signos de déficit de masa ósea: sólo el 40% de los que presentan solamente osteopenia tienen osteoporosis; los que aúnan osteopenia + refuerzo cortical presentan osteoporosis en el 65% de casos, mientras que osteopenia + acuñamiento alcanzan el 83%. Los pacientes que reúnen osteopenia + acuñamiento + refuerzo cortical tienen osteoporosis densitométrica en el 91% de los casos.
Conclusiones: 1) Reunir varios signos de déficit de masa ósea en radiología simple de raquis, tiene un valor predictivo alto para presentar osteoporosis densitométrica, sobre todo cuando existen asociados acuñamientos y osteopenia. 2) La presencia de osteopenia radiológica aislada no se correlaciona adecuadamente con existencia de osteoporosis, deben inducir confusión el grado de obesidad del paciente y el régimen radiológico de la determinación. 3) Establecer diagnóstico de osteoporosis en un paciente con varios signos asociados de pérdida de masa ósea en raquis asocia un bajo error que podría cuestionar la realización de una densitometría como prueba de certeza diagnóstica. 4) La radiología simple en raquis puede ser un método útil para estimar de forma grosera el estadio de masa ósea cuando no se tiene accesibilidad a una densitometría.
Calidad de vida en osteoporosis posmenopáusica. Estudio preliminar
D. Mendoza Mendoza, R. Ariza Ariza, M.J. Montoya García y F. Navarro Sarabia
Hospital Universitario Virgen Macarena. Sevilla. España.
Introducción: La evaluación de la calidad de vida relacionada con la salud (CVRS) es de gran importancia tanto para valorar el impacto de una enfermedad como medida de desenlace en enfermedades crónicas. La osteoporosis (OP) es una enfermedad prevalente que en el caso de asociarse a fracturas ocasiona gran discapacidad.
Objetivos: Evaluar la CVRS en un grupo de pacientes con OP posmenopaúsica comparándola con los valores de referencia publicados para su edad. Evaluar el impacto de las fracturas vertebrales prevalentes en la CVRS.
Material y métodos: Se seleccionaron 40 pacientes con OP posmenopaúsica definida como T score < 2,5 en densitometría ósea de columna lumbar y cuello femoral (densitómetro Hologic QDR-1000). Presentaban fracturas vertebrales 18 pacientes y 22 no presentaban fracturas medidas por RX centrada en D4-L4. La CVRS se evaluó mediante el SF-36, como cuestionario genérico y el OPTQoL como cuestionario específico para OP. Se excluyeron pacientes con afección inflamatoria del aparato locomotor.
Resultados: La edad media fue de 67,5 (42-81) años aunque las pacientes con fracturas tenían edad superior, 70,32 años frente a 64,06 (p < 0,05). Mayoritariamente tenían nivel de estudios básicos (86%) y realizaban una actividad física leve o sedentaria (75%). La CVRS en el grupo de 40 pacientes, medida con SF-36,comparada con los de su grupo de referencia de la población española, se vio afectada en el área física, dominios de función física, rol físico y dolor (p = 0,0001). Entre los 2 subgrupos, con y sin fracturas, se obtuvo resultado similar al del grupo total, comparado con la población de referencia (p = 0,0001) y se obtuvieron peores índices en el subgrupo con fracturas vertebrales en los dominios del área física tanto en el SF-36 como en el OPTQol aunque la diferencia no fue estadísticamente significativa.
Conclusiones: Las mujeres con OP tienen peor calidad de vida comparadas con la población de referencia independientemente de que tengan fracturas o no. El hecho de tener fracturas no empeora significativamente la CVRS.
Fractura vertebral como primera manifestación clínica de un S. de Cushing
E. Rejón, L. Mayordomo, P. González, S. Rodríguez Montero, M.L. Velloso y J.L. Marenco de la Fuente
Sección de Reumatología. Hospital Universitario de Valme. Sevilla. España.
Introducción: Una de las manifestaciones más comunes del S. de Cushing es la osteoporosis. Pero es excepcional que la primera manifestación de la enfermedad sea una fractura vertebral. En la revisión bibliográfica realizada hemos encontrado 8 casos de fracturas múltiples asociadas a adenoma suprarrarrenal y algo mas frecuente cuando el hipercorticalismo es ACTH dependiente.
Material: Presentamos el caso de una mujer de 27 años, que al final de su primer embarazo presenta dolor lumbar mecánico intenso. En Rx posteriores Fractura T12-L1.
La paciente carece de antecedentes de interés. El estudio del protocolo para fractura vertebral es normal salvo una PTH elevada con calcio y fósforo normales.
El cortisol plasmático era normal.
No presentaba ningún otro síntoma de S. de Cushing.
Una ganancia excesiva de peso con distribución centrípeta de la grasa orienta el diagnóstico.
Se detectó en TAC abdominal un adenoma suprarrenal
Conclusiones: Debemos pensar en el S. de Cushing como causa de fractura vertebral.
Ante la normalidad de las pruebas del estudio de primera línea de una fractura vertebral debe solicitarse un cortisol urinario.
Enfermedad celíaca en la artritis reumatoide (AR)
M. Llanes, I. Pérez, D. Toledo, F. García, D. Soria, N. Chozas, F. Medina y S. García
Hospital Puerta del Mar. Cádiz. España.
Introducción: La enfermedad celíaca es un trastorno que se caracteriza por malabsorción, una estructura anormal del intestino delgado e intolerancia al gluten, una proteína del trigo y sus derivados.
Caso clínico: Varón de 51 años diagnosticado desde 1985 de AR tratado actualmente con metotrexato que presenta desde hace 2 años diarreas sin productos patológicos asociados a dolor cólico abdominal y meteorismo. A la clínica se suma pérdida de peso no cuantificada así como lesiones cutáneas eritemato-descamativas en el dorso de las manos, codos y rodillas. En la exploración abdominal destaca dolor a la palpación de epigastrio e hipocondrio izquierdo. En aparato locomotor presenta limitación de la movilidad cervical con sinovitis en carpos, rodillas y tobillos. En la analítica: hemoglobina 10,6 con patrón ferropénico, PCR 2,8. Test de D-xilosa 39. Test de D-xilosa en orina 6 g/5 horas. Anticuerpos antigliadina Ig A 64. Endoscopia digestiva alta: erosiones fibrinoides en la mucosa astral. Anatomía patológica: biopsia yeyunal con aplanamiento de las vellosidades con infiltrado inflamatorio.
Discusión: La enfermedad celíaca es una entidad a tener en cuenta en pacientes con procesos crónicos como la AR que presentan diarreas de larga evolución.
La alfa-1-antitripsina en la evaluación de la actividad biológica de la artritis reumatoide
A. Álvarez de Cienfuegos, J. Salvatierra, M. Romero,P. Caricol, A. Rodríguez y D. Salvatierra
Hospital Universitario San Cecilio. Granada. España.
Objetivos: Estudiar la posible asociación existente entre los valores de la alfa-1-antitripsina y la actividad biológica de la artritis reumatoide (AR).
Material y métodos: Seleccionamos aleatoriamente 70 casos de AR de ambos sexos y edades comprendidas entre 40 y 80 años, 16 en estadio funcional I de Steinbrocker, 19 en estadio funcional II, 19 en estadio funcional III, 16 en estadio funcional IV, en donde 40 eran inactivas y 30 activas. Y 70 controles en edades similares. Se les determino la VSG (1a hora) por el método clásico de Westergreen y la PCR y la alfa-1-antitripsina mediante técnicas nefelométricas.
Resultados: La VSG (1a hora) en las formas inactivas fue de 19,5 ± 14 mm y en las activas 45 ± 19 mm, con diferencia estadísticamente significativa (p < 0,01). La PCR fue en las formas inactivas de 0,99 ± 0,8 mg/dl y en las activas de 4,8 ± 3,9 mg/dl con diferencia estadísticamente significativa (p < 0,001). La alfa-1-antitripsina fue en las formas inactivas de 173 ± 32 mg/dl y en las activas de 213 ± 44 mg/dl con diferencia estadísticamente significativa (p < 0,001). La VSG en controles fue de 11 ± 3 mm, la PCR de 0,5 ± 0,2 mg/dl y la alfa-1-antitripsina de 159 ± 27 mg/dl.
Conclusiones: En los datos obtenidos existe una buena correlación estadística con p < 0,001, para los valores de la alfa-1-antitripsina tanto en las formas activas como inactivas de la AR. Siendo un parámetro analítico de interés en la evaluación de la actividad biológica de la enfermedad.
Afectación de la columna cervical en la artritis reumatoide. Estudio descriptivo de pacientes de una consulta externa de reumatología
V. González Mari, M. Rodríguez Pérez, E. Cuesta Narváez y G. Jiménez Núñez
Sección de Reumatología. Hospital Regional «Carlos Haya». Málaga. España.
Introducción: La afectación de la columna cervical en artritis reumatoide (AR) es frecuente (15-88%), pudiendo variar desde formas asintomáticas con importantes cambios radiológicos hasta dolor severo, invalidez e incluso manifestaciones neurológicas graves y muerte por compresión medular.
Objetivo: Estudio descriptivo de afectación de columna cervical en pacientes con AR, en nuestra consulta externa de Reumatología.
Material y método: Se revisaron 110 historias clínicas de pacientes vistos en nuestra consulta, hasta mayo de 2001, de las que se incluyeron 94 historias de pacientes que cumplían criterios de la ARA (1988) para ser diagnosticados de AR. Se registraron síntomas o signos neurológicos que pudieran relacionarse con afección en columna cervical, así como el estudio diagnóstico realizado (Rx simple, dinámica, TAC y/o RMN) y el tratamiento aplicado en cada caso.
Resultados: El grupo estaba compuesto por 68 mujeres (72,3%) y 26 varones (27,7%), con edad media de 63,5 años (30-96). Tiempo medio de evolución de la enfermedad de 20,3 años (0-41). El FR fue positivo en el 76,6% de los casos. 76 pacientes (80,9%) presentaron síntomas neurológicos (cefalea en 24,5%, cervicalgia en 74,5% y s. Vertiginoso en 18,1%) y 7 pacientes (7,4%) signos neurológicos (ataxia un 6,4% y afectación de esfínteres un 1,1%). No se encontró ningún caso de disartria, disfagia u odinofagia por posible afectación de otros pares craneales. Se realizó estudio radiológico simple a 48 pacientes (51%) y estudio dinámico a 31 (33%). En 38 pacientes (40,4%) hubo hallazgos patológicos en columna cervical, siendo en 8 (8,5%) compatibles con subluxación cervical. Realizadas RMN en 5 pacientes (5,3%), se confirmó el diagnóstico en 2 pacientes (2,1%).
Conclusión: Existe una gran prevalencia de síntomas neurológicos en pacientes afectos de AR, que en un alto porcentaje van a corresponder a afección banal, pero también nos pueden orientar hacia una anomalía estructural seria, como luxaciones cervicales, que podrían llegar a poner en peligro la vida de los pacientes.
Demanda de consulta reumatológica por otras especialidades en pacientes hospitalizados
M. Romero, P. Caricol, A. Álvarez de Cienfuegos, T. García, J. Salvatierra y D. Salvatierra
Servicio de Reumatología. Hospital Universitario San Cecilio. Granada. España.
Objetivo: Analizar qué especialidades son las que más demandan nuestra asistencia y los motivos de consulta.
Material y métodos: Revisión de las interconsultas hospitalarias realizadas en los 3 últimos meses a nuestro servicio.
Resultados: El total de interconsultas recibidas en el período de junio-agosto de 2003 (ambos inclusive) fue de 50, que clasificadas en especialidades resultan: 21 de Neurología (42%); 12 de Neumología (24%); 6 de Cardiología (12%); 6 de Dermatología (12%); y 5 miscelánea - M. Interna, ORL y UCI - (10%).
Los motivos más frecuentes de consulta agrupados en síndromes reumatológicos fueron 50% por afección degenerativa-mecánica, sobre todo síndrome artrósico; 20% por reumatismo inflamatorio, destacando gota y artritis psoriásica; 15% por afección del metabolismo óseo mineral, fundamentalmente osteoporosis con aplastamientos vertebrales; 10% por reumatismo de partes blandas, y un 5% en el que se descartó causa reumatológica.
Conclusiones:
La causa más frecuente de consulta fue la afección degenerativa.
Las especialidades que consultaron con mayor frecuencia fueron Neurología y Neumología, quizás porque la corticoterapia utilizada en dichas especialidades, junto con otros factores de riesgo que suelen presentar sus pacientes (dislipemia, obesidad, hiperuricemia, edad avanzada, inmovilización) influyan en la descompensación y/o aparición de afección osteoarticular.
Camptocormia, una entidad clínica poco frecuente
M.A. Doña Naranjo, M. Riesco Díaz y C. Vargas Lebrón
Unidad de Reumatología. Hospital Juan Ramón Jiménez. Huelva. España.
Introducción: La camptocormia es un cuadro clínico caracterizado por cifosis progresiva del raquis lumbar que incrementa durante la marcha y desaparece durante el decúbito supino.
Caso clínico: Mujer de 82 años con antecedentes personales de fractura de cadera derecha, apendicectomía, intervenida de mamas, de riñón derecho (litiasis) y de cataratas, acude a consulta por notar en los últimos años impotencia progresiva para caminar, debido a incapacidad de mantener el tronco erguido, con caída del mismo hacia adelante y abajo. A la exploración en bipedestación se objetiva buena movilidad de raquis, pero tras unos segundos experimenta caída progresiva del tronco, con cifosis lumbar llamativa (se muestra imagen). En decúbito supino desaparece totalmente la cifosis lumbar. La exploración por neurólogo descartó enfermedades neurológicas como posible causa. El estudio analítico sólo evidenció hipotiroidismo subclínico con anti-tioperoxidasa positivos. Las radiografías y RNM de raquis sólo mostraron cambios degenerativos. El estudio electromiográfico de musculatura paravertebral fue normal. En la TAC de columna lumbar (se muestra) se apreciaba hipodensidad manifiesta de la musculatura paravertebral como hallazgo típico de este trastorno.
Discusión: La camptocormia se debe a claudicación de la musculatura paravertebral dorsolumbar y puede ser primaria o asociarse a trastornos psiquiátricos, enfermedad de Parkinson, tratamiento con ácido valproico y enfermedades neuromusculares y metabólicas (entre ellas el hipotiroidismo). Hay que pensar en ella ante todo paciente con la postura típica, sobre todo en mujeres mayores. Muchos casos responden a los corticoides.
Utilidad de la gammagrafía con galio-67 en el diagnóstico de la sarcoidosis. A propósito de un caso
M.A. Doña Naranjo, M. Riesco Díaz y C. Vargas Lebrón
Unidad de Reumatología. Hospital Juan Ramón Jiménez. Huelva. España.
Introducción: La sarcoidosis es una enfermedad granulomatosa multisistémica de etiología desconocida. En ocasiones se presentan problemas diagnósticos cuando no se presenta con un cuadro típico.
Caso clínico: Mujer de 28 años sin antecedentes personales de interés derivada por oftalmología para estudio de uveítis bilateral anterior y posterior. El estudio completo siguiendo el protocolo habitual de uveítis fue negativo, incluyendo TAC de tórax, no habiendo alteraciones clínicas ni analíticas sugestivas de enfermedad sistémica o reumática asociada. Dieciocho meses más tarde acude de nuevo a consulta con cuadro compatible con periartritis en rodilla izquierda (rubefacción, tumefacción periarticular leve y gran dolor y limitación de movilidad, sin evidenciarse derrame articular) que se resuelve con AINE. Un nuevo estudio analítico y radiológico no evidenció nada nuevo. Se solicitó gammagrafía con galio-67 hallándose un patrón de captación «lambda» y «panda» fuertemente sugestivo de sarcoidosis.
Discusión: La gammagrafía con galio-67, a pesar de su limitada sensibilidad y especificidad, es una herramienta útil en el diagnóstico de la sarcoidosis, especialmente en casos con estudio radiológico pulmonar normal y en manifestaciones extratorácicas aisladas como es nuestro caso.
Fiebre de origen desconocido como forma de presentación de arteritis de Takayasu de inicio tardío
M.A. Doña Naranjo, M. Riesco Díaz y C. Vargas Lebrón
Unidad de Reumatología. Hospital Juan Ramón Jiménez. Huelva. España.
Introducción: La arteritis de Takayasu (AT) es una vasculitis crónica de etiología desconocida, que afecta principalmente a la aorta y sus ramas principales. Afecta principalmente a mujeres jóvenes de países asiáticos. Raramente se presenta como fiebre de origen desconocido (FOD).
Caso clínico: Paciente de 57 años, con antecedentes personales de hipertensión arterial, que acude a consulta de reumatología por cuadro clínico compatible con fibromialgia, cefalea tensional y trastorno depresivo crónico de 10 años de evolución. Presentaba además dolor y síntomas de claudicación en miembro superior derecho, y fenómeno de Raynaud. Hospitalizada 5 años antes por fiebre prolongada y artromialgias, realizándose estudio de FOD, que resultó negativo salvo VSG muy elevada. En ese ingreso un TAC de tórax mostró aneurisma de la aorta ascendente. La paciente recordaba que durante el ingreso no le podían tomar la TA en el brazo derecho. En la exploración física destacaba asimetría de TA en brazos, ausencia de pulso radial derecho y soplos arteriales en subclavias, axilares y en toda la aorta. En la analítica destacaba una VSG muy elevada. La biopsia de arteria temporal fue normal. Se realizó angio-resonancia de la aorta evidenciándose estenosis de toda la aorta y todas sus ramas, siendo esto compatible con arteritis de Takayasu.
Discusión: La AT aun siendo muy rara en nuestro medio debemos tenerla presente ante todo cuadro de FOD, soplos arteriales y VSG elevada. En ocasiones su diferenciación de la arteritis de la temporal puede ser muy difícil.
Artritis por antitiroideos
M. Riesco Díaz, M.A. Doña Naranjo y C. Vargas Lebrón
Unidad de Reumatología. Hospital Juan Ramón Jiménez. Huelva. España.
Introducción: Las tionamidas son un grupo de fármacos que disminuyen la síntesis de hormonas tiroideas, ampliamente utilizados en el tratamiento de la enfermedad de Graves Basedow y otros estados hipertiroideos. Entre sus reacciones adversas destacan fiebre, urticaria, artralgias, leucopenia, agranulocitosis y más raramente artritis. Presentamos un caso de artritis por Carbimazol que cedió rápidamente tras la supresión del fármaco.
Caso clínico: Mujer de 60 años con antecedentes de asma bronquial en tratamiento con corticoides y agonistas B2 inhalados, enviada por su médico a consulta de medicina interna por presentar palpitaciones, temblores, sudoración y sensación disneica diagnosticándose de bocio nodular hiperfuncionante tras realizar gammagrafía y ecografía de tiroides, con T4 libre de 2,63 ng/dl y TSH de 0,01 microUI/ml; se inicia tratamiento con Carbimazol, 5 mg 3 veces al día.
A las 6 semanas de iniciar el tratamiento es atendida en nuestra consulta por presentar artritis aditiva de carpos, MCFs e IFPs de ambas manos, de predominio en la derecha, de 9 días de evolucion, objetivandose artritis de carpo derecho, 1a y 2a MCFs derechas y 2a y 4a IFPs izquierdas. Análisis: VSG: 46, hemograma normal Bioquímica normal, salvo colesterol de 255 mg/dl con LDL de 179 mg/dl PCR: 3,2 mg/dl Factor reumatoide negativo. Proteinograma con aumento de alfa 2 globulina ANA, DNA negativos. Radiografía de manos sin alteraciones salvo ligero aumento de partes blandas en articulaciones afectas. Ante la sospecha clínica de artritis por carbimazol, se aconseja la supresión del fármaco, mejorando al día siguiente de la artritis, quedando asintomática a las 3 semanas.
Síndrome antisintetasa y virus de la hepatitis C
M. Riesco Díaz, M.A. Doña Naranjo y C. Vargas Lebrón
Unidad de Reumatología. Hospital Juan Ramón Jiménez. Huelva. España.
Introducción: El virus de la hepatitis C (VHC) se ha relacionado con manifestaciones extrahepáticas autoinmunitarias en numerosos estudios. Sin embargo la asociación de VHC y miopatía inflamatoria, se ha descrito mas raramente y de forma ocasional con anti Jo-1 y afectación intersticial pulmonar (síndrome antisintetasa). Presentamos un nuevo caso de esta asociación y se discuten aspectos clínicos y de tratamiento.
Caso clínico: Mujer de 62 años con antecedentes de nefrolitiasis, TBC renal, HTA, angor, histerectomía, cirugía por S túnel carpiano, HDA por ulcus duodenal que precisó transfusión sanguínea y hepatitis crónica por VHC tratada con interferón durante 6 meses en 1995; diagnosticada de fibrosis pulmonar por S de Neumología, 10 meses antes de acudir a nuestra consulta, donde refiere historia de poliartritis simétrica de pequeñas y grandes articulaciones, fenómeno de Raynaud, perdida de fuerza, disnea de esfuerzo y fiebre ocasional. Destaca en la exploración leve eritema en dorso de MCFs e IFPs de manos, poliartritis con escasa sinovitis en carpos, MCFs e IFs de manos, codos y hombros, crepitantes secos en bases pulmonares, hepatomegalia de 1 cm. y debilidad muscular proximal. Los análisis mostraron elevación de enzimas musculares; hormonas tiroideas normales; ANA + 1/80, anti Ro +; anti Jo-1 positivo; crioglobulinas negativas. Rx de tórax: patrón de fibrosis en parénquima pulmonar. PFR: patrón restrictivo moderado. RMN de músculos proximales de M Inferiores con ligeros signos de edema. EMG-ENG: proceso miopático de predominio proximal y signos incipientes de polineuropatia. Biopsia muscular: datos de miopatía inflamatoria. La paciente respondió al tratamiento con corticoides y Cyclosporina A normalizándose la fuerza y enzimas musculares, sin deterioro de la función hepática ni renal.
Síndrome de Fitz-Hugh-Curtis en paciente con artritis psoriásica
G. Díaz Cordobés, J.M. Martos, F.G. Jiménez, S.A. Sánchez y M.V. Irigoyen
Sección de Reumatología. Hospital Carlos Haya. Málaga. España.
Caso clínico: Mujer de 31 años con AP de artritis psoriásica, con sacroileitis, B27 positivo, uveitis de repetición y lesiones ungueales psoriásicas en tratamiento con indomentacina y metotrexate (17,5 mg/sem). Portadora de DIU desde 3 meses antes. AF: hermano con espondilitis y hermana con hepatitis tóxica a sulfasalazina. La paciente acude a consulta por presentar dolor difuso, más intenso en fosa ilíaca izquierda, de 3 semanas de evolución, con náuseas, sensación de plenitud abdominal, astenia, hiporexia, pérdida de peso y cuadro febril de hasta 39° C. Hábito intestinal estreñido con uso d laxantes y actualmente con heces duras y restos de sangre en una ocasión. A la exploración destaca abdomen distendido, doloroso a la palpación, con signos de irritación peritoneal, así como dolor a la movilización de hombros, caderas, carpos, tobillo y rodilla derechos, con aumento de temperatura en esta última. En exploraciones complementarias se detecta HB 8,2 plaquetas 833.000, ligera leucocitosis con neutrofilia, VSG 102 y PCR 204,4. En TAC abdominal se aprecia distensión clónica y líquido libre peritoneal. Se descarta inicialmente tratamiento quirúrgico y ante la sospecha de megacolon tóxico se instaura tratamiento con antibióticos y corticoides con evidente mejoría. Con el fin de descartar EIIC se realiza colonoscopia que resulta normal. Ante la presencia de dolor y distensión abdominal se consulta con ginecología que retira DIU, mejorando solo de forma parcial su estado general y continúa aún con cierto dolor abdominal, motivo por el que se consulta de nuevo con cirugía digestiva que establece el diagnóstico de síndrome de Fitz-Hugh-Curtis (perihepatitis por peritonitis secundaria a EPI, por presencia de DIU en paciente inmunodeprimida). Se mantiene tratamiento antibiótico al alta hasta completar 5 semanas, tras lo cual la paciente quedó completamente asintomática.
La enfermería en reumatología (mapa de competencias)
A. Mateo Augusto
Unidad de Reumatología. Hospital Universitario Puerta del Mar. Cádiz. España.
Objetivos: Utilidad de un mapa de competencias en la oferta enfermera a pacientes con procesos reumáticos.
Material y métodos: Confección de un mapa de competencias mediante la utilización de apoyo bibliográfico adaptado a las condiciones de un Servicio de Reumatología hospitalario.
Resultados: El mapa de competencias oferta a la población cuidados y atención soportados por los siguientes aspectos: a) Ciudadana/o: ofertar una atención individualizada, accesible a todos, humanizada y de alta calidad; b) Desarrollo tecnológico: mayor organización, adecuada prestación y mejor atención, y c) Desarrollo profesional: líderes del cambio, gestores de nuestro tiempo, agentes motivadores, facilitadotes y autónomos
Discusión: Con la implementación del mapa de competencias ofertaremos, a los ciudadanos, una atención sanitaria de calidad integral, centrada en sus necesidades y expectativas. Desarrollando el mapa de competencias nuestra práctica clínica estará orientada a los resultados y estos a la calidad, que a su vez tiene como objetivo una utilización más eficiente de los recursos. Con el mapa de competencias viene el desarrollo profesional y con este una mayor autonomía profesional y de gestión.
Artropatía neuropática idiopática del codo
S. Niño Bernal, J. Pérez Venegas, J. Salaberri Maestrojuan, M. Paez Camino e Y. Grandal Delgado
Sección de Reumatología. Hospital de Jerez. Cádiz. España.
Introducción: La artropatía de Charcot idiopática del codo es extremadamente rara. En una revisión de MEDLINE (1966-2002), hemos encontrado sólo 2 casos.
Objetivo: Describir un caso de artropatía de Charcot de codo en el que no se ha encontrado ninguna etiología.
Material y métodos: Paciente de 48 años que consulta por presentar marcado aumento de volumen con enrojecimiento y elevación de la temperatura local a nivel del codo izquierdo desde las 2 últimas semanas, sin acompañarse de fiebre ni afectación del estado general, y pérdida de volumen de la musculatura interósea de la mano izquierda. Desde hace años aumento de volumen de dicha articulación con dificultad para su extensión completa, pero sin presentar dolor. La exploración general no mostró alteraciones y la articular puso de manifiesto un déficit de extensión del codo izquierdo de 40°, y aumento de su volumen.
La analítica fue normal y el estudio microbiológico de muestras sanguíneas en busca de micobacterias, hongos, y bacterias piógenas y no piógenas, resultó negativo. La serología para sífilis y brucelosis resultó negativa. La prueba de Mantoux fue positiva.
La radiografía de tórax fue normal. La radiografía de codos mostraba desestructuración severa del codo izquierdo con osteolisis y calcificación de partes blandas sugerentes de neuroartropatía. Una RMN y TAC helicoidal de codos y RMN de columna cervicodorsal revelaron alteraciones compatibles con neuroartropatía en codo izquierdo, sin evidenciarse hallazgos de siringomielia en la columna cervicodorsal. Se realizó una biopsia del codo, no observándose signos de inflamación específica ni elementos neoplásicos malignos. Tanto una tinción de Zielh-Nielsen como los estudios microbiológicos que se realizaron a la muestra resultaron negativos.
Conclusión: Nos encontramos ante un paciente con hallazgos clínicos, radiológicos y anatomopatológicos compatibles con artropatía de Charcot, en el cual se han descartado razonablemente las causas que con más frecuencia la originan.
Infiltración epidural en pacientes con lumbocitalgia resistente al tratamiento conservador
L. Mayordomo, E. Rejón, P. González Moreno, S. Rodríguez Montero, M.L. Velloso y J.L. Marenco
Servicio de Reumatología. Hospital Universitario de Valme. Sevilla. España.
Objetivos: Evaluar la respuesta al tratamiento con infiltraciones epidurales en pacientes con lumbalgia/lumbocitalgia resistente a tratamiento conservador (farmacológico/fisioterápico) habitual.
Material y métodos: Se estudiaron 50 pacientes ingresados por lumbociatalgia resistente a tratamiento habitual. El tiempo medio de evolución de la clínica fue de 5 meses. Los diagnósticos más frecuentes fueron hernia discal lumbar (88%) casos, estenosis de canal lumbar (6%) y osteoporosis con fracturas vertebrales. La media de edad fue 53 años (20-80). En 32 de los casos se realizó al menos una infiltración epidural con esteroide depot y anestésico local (bupivacaina 0,125%). Se evaluó la respuesta por el cambio en la EAV dolor antes, 2 y 6 meses después de realizar la infiltración epidural. Se consideró mejoría la disminución >= 3 puntos en la EAV dolor. Se considero fracaso la mejoría < 3 puntos en EAV o la necesidad de tratamiento quirúrgico. Las complicaciones fueron punción dural en 2 de los casos y reacción vasovagal en 1 caso.
Resultados: De los 32 pacientes en que se realizó infiltración epidural mejoraron 18 (56%). En 14 de los pacientes la mejoría fue menor de 3 puntos y en 8 de estos fue necesario el tratamiento quirúrgico.
Conclusiones: La infiltración epidural puede proporcionar mejoría adicional en pacientes con lumbociatalgia resistente a tratamiento conservador. La presencia de complicaciones es poco frecuente.
Miositis traumática de psoas ilíaco
S. Rodríguez Montero, M.L. Velloso, E. Rejón, L. Mayordomo y J.L. Marenco
Servicio de Reumatología. Hospital Universitario de Valme. Sevilla. España.
Introducción: Presentamos el caso de un paciente que desarrolla clínica de afectación del músculo psoasilíaco tras antecedente traumático, descartándose origen infeccioso.
Caso clínico: Varón de 28 años que 48 horas después de haber trabajado con un martillo percutor apoyado en flanco abdominal derecho presenta impotencia funcional proximal en MID, y sensación distérmica. En la exploración destaca intenso dolor y limitación de cadera derecha para la flexión, así como en vacío y fosa ilíaca derechos. El estudio analítico revela leucocitosis 14500 (77% neutrófilos), PCR 27 y VSG 37 que se normalizan en una semana. Análisis microbiológicos negativos. TAC y ecografía abdominales normales. En RMN se aprecia edema y engrosamiento de psoasilíaco derecho sin imagen de absceso. Normalización en la RMN de control (1 semana después) con gadolinio. Respuesta satisfactoria a AINES y glucocorticoides a bajas dosis, siendo alta con el diagnóstico de miositis traumática de psoasilíaco.
Discusión: El origen en la afección del psoas es en la mayoría de los casos un proceso infeccioso de procedencia hematógena, o bien osifluente desde la columna vertebral. Estamos sin embargo, ante un caso en el que, descartado el origen séptico, las características lesionales y el antecedente traumático apuntan hacia una causa física. No hemos encontrado antecedentes similares en la bibliografía.
Parámetros de daño radiológico y calcificaciones en osteoartrosis de manos
D. Bustamante Malaver y I. Núñez
Universidad Nacional Mayor de San Marcos. Lima. Perú.
Objetivo: Valorar si las calcificaciones están vinculadas con un mayor daño radiológico y existen diferencias cuando se presenta clínicamente como osteoartrosis nodular (OAN). Se evaluó también si la edad se relaciona con los índices de daño evolutivo radiológico.
Métodos: Estudio prospectivo realizado en el Hospital San Juan, año 2003 en Lima (Perú). Se evaluaron las calcificaciones en OA de manos en 49 radiografías AP convencionales. Se aplicó la escala de Kellgren y Lawrence modificada para evaluar daño radiológico, datos que fueron confrontados con presencia de nódulos de Heberden, Bouchard y edad de los pacientes. Los parámetros radiológicos fueron: K1 = sin daño radiológico; K: presencia de osteofitos; K3: 2 y/o esclerosis subcondral, y/o quistes, y/o pinzamiento articular; K4 = K3 más deformidad. Estos datos fueron correlacionados mediante el test de Student con (p < 0,01) cuyo análisis estadístico demostró no ser significativo.
Resultados: El 60,7% de las radiografías evidenciaban calcificaciones (31/49). De los pacientes con calcificaciones, 19% (6/31) correspondían al K 1-2, y 80% (25/31) al K 3-4. En ausencia de calcificaciones, 20% (4/20) eran K 1-2 y 80% (16/20) eran K 3-4. La distribución de la población no mostró una diferencia significativa según la escala radiológica utilizada y la presencia o no de calcificaciones. De los pacientes con calcificaciones y K 1-2 (6/31) 3 eran OAN (50%), y de los K 3-4 (25/31) 21 eran OAN (84%). Del grupo sin calcificaciones y K 1-2 (4/20): 1 era OAN(25%), y de los K 3-4 (16/20): 14 eran OAN (87,5%). El análisis estadístico demostró ser no significativo. Se evaluó la relación de la edad y los índices de daño radiológico. Del grupo con calcificaciones y K 1-2 la medida de edad fue de 50,2 años, y del grupo K3-4 fue de 59,3 años. En ausencia de calcificaciones y K1-2, la medida de edad fue de 56,2 años y con K 3-4 de 62,3 años.
Conclusiones: Este estudio demuestra que la presencia de calcificaciones no se vincula con mayor daño radiológico o con la forma nodular de la enfermedad. Pacientes con menor edad presentaban menor daño radiológico (K1-2); que los pacientes con mayor daño radiológico (K3-4) y mayor edad independientemente de la presencia de calcificaciones.
Artritis séptica debida a Salmonella: a propósito de un caso clínico
G. Morote, M.C. Castro, V. Pérez, M.D. Miranda,J.A. Carrasco, M.C. Villanueva, M.A. Aguirre, M.D. López, F.G. Martínez y E. Collantes
Servicio de Reumatología. Hospital Universitario Reina Sofía. Córdoba. España.
Introducción: Las infecciones articulares por Salmonella son poco frecuentes y típico de niños y adolescentes. Aunque es bien conocida su relación con hemoglobinopatías (como la drepanocitosis) es menos conocida su asociación con leucemias y linfomas.
Objetivos: Describir un caso clínico de síndrome febril en paciente oncológico que presentó artritis de rodilla derecha.
Caso clínico: Paciente varón de 77 años de edad hipertenso y diagnosticado de leucemia mieloide crónica, que acude a urgencias por dolor en rodilla derecha con inflamación e hipertermia local. En consulta de urgencias se evacuó 75 cc de líquido articular de aspecto inflamatorio y se le dio de alta. A las 24 horas acude de nuevo a urgencias por reaparición de los síntomas y fiebre de hasta 39° por lo que ingresó en nuestro hospital con el diagnóstico de síndrome febril agudo en paciente oncológico. A la exploración física llamaba la atención los signos inflamatorios de rodilla derecha, siendo el resto de la exploración normal. Se encontraba febril y con buenas tensiones. Analíticamente presentaba 47.000 leucocitos (91% neutrófilos, 3% linfocitos) Hb 9,9, HTC 28%, VCM 98, 50000 plaquetas, VSG 134, glucosa 137, LDH 533, PCR 287, FR 31. Los hemocultivos resultaron negativos y el estudio del líquido sinovial demostró 64000 leucocitos por microlitro (8% linfocitos, 92% PMFN), glucosa 6, proteínas 3800 gr/dl, cultivándose salmonella enterítidis en 3 ocasiones. Se instauró tratamiento antibiótico con ceftazidima 2 gr iv/12h y ciprofloxacino 500 mg vía oral durante 30 días intentándose en 2 ocasiones lavados articulares siendo imposible por importante empastación articular y hemartros. La evolución fue favorable, sin que hayan quedado secuelas.
Conclusiones: La artritis séptica debida a Salmonella es poco frecuente y se da especialmente en niños, siendo excepcional su aislamiento en adultos y puede ser la manifestación inicial o mayor de una salmonellosis; suele ser monoarticular con predilección por las rodillas y las caderas. Se han descrito las asociaciones entre infección por Salmonella y el lupus eritematoso sistémico, hepatopatías y hemoglobinopatías, siendo poco conocida su relación con enfermedades linfoproliferativas.
Artritis sépticas no tuberculosas. Descripción de una serie de 63 años
G. Morote, M.C. Muñoz-Villanueva, C. Castro, A. Escudero, M.D. Miranda y E. Collantes
Servicio de Reumatología. Hospital Universitario Reina Sofía. Córdoba. España.
Introducción: La artritis séptica es la consecuencia de la entrada en la articulación de gérmenes patógenos, provocando daño e inflamación de las estructuras articulares en breve período de tiempo: de ahí la importancia del conocimiento de esta afección, de su urgente identificación y tratamiento.
Objetivos: Es nuestro objetivo describir 63 casos de artritis sépticas descritos y confirmados en nuestro hospital desde 1996 hasta 2002.
Material y método: Estudio descriptivo retrospectivo. Se incluyeron los casos en los que se pudo confirmar la sospecha diagnóstica mediante la identificación del germen en el líquido sinovial. También se seleccionaron aquellos casos en los que, a pesar de no identificarse el germen en el líquido sinovial, éste tenía características de séptico y hubo buena respuesta al tratamiento antibiótico o quirúrgico.
Se analizó el diagnóstico de sospecha al ingreso, el número de articulaciones afectadas, el germen causal, la presencia de lesiones cutáneas, fiebre, la positividad del líquido sinovial, ganmagrafía y hemocultivos en los casos en los que se realizaron, y la presencia de factores de riesgos y predisponentes. También se observó su distribución en el tiempo.
Resultados: Se incluyeron 63 casos procedentes de los Servicios de Medicina Interna, Reumatología, Infecciosos, Pediatría, y Traumatología: 32 mujeres y 31 varones, con edad media de 49 ± 26 años. El diagnóstico de sospecha fue correcto en 37 casos. La localización más frecuente fue en la rodilla (37 casos), hombro (6), cadera (6), pie (5), mano (3) y codo (3). Fueron monoarticulares 59. Se analizaron 49 líquidos sinoviales resultando positivos 42. Hubo 17 enfermos diabéticos, 7 pacientes tenían artritis reumatoide y 6 otro tipo de enfermedad reumática. En 18 casos existía una infección concomitante (1 infección intestinal, 7 urinarias, 3 respiratorias, 5 cutáneas y 2 casos de osteomielitis), 3 pacientes sufrían insuficiencia renal, 7 algún tipo de neoplasia y 3 inmunosupresión. Hubo 3 casos de SIDA, 4 de alcoholismo y 2 de ADVP. En 11 casos se produjo previamente lesión de la articulación, en 7 casos se había realizado artrocentesis y/o infiltración articular, 6 tenían antecedentes de intervención quirúrgica de la articulación y 3 sufrieron herida penetrante en ésta.
Los gérmenes aislados fueron S. aureus en 27 ocasiones, Brucella (3), Salmonella (3), S. Epidermidis (3), S. agalactiae (2), otros estreptococos (2) y en una ocasión Corynebacterium, E. coli, gonococo, H. parainfluenza, N. meningítidis, S. mitis, S. pneumonie y S. viridans. En el año 1996 se diagnosticaron 5 casos de artrtis sépticas, en 1997 se diagnosticaron 7, en 1998 se diagnosticaron 6, 14 en 1999, 15 en 2000, 7 en el 2001 y 5 en 2002, según los datos del Servicio de documentación.
Conclusiones: El 46,8% de los casos se presentaron en los años 1999 y 2000. No hubo diferencia en cuanto al sexo. El germen más frecuente fue S. aureus seguido de Brucella, S. epidermiidis y Salmonella. La localización más frecuente fue la rodilla. El 93% fueron monoarticulares. El factor predisponente más importante fue la coexistencia de infección y diabetes y el factor de riesgo, la artrocentesis previa.
Espondilodiscitis dorsal de origen urinario en paciente con artritis reumatoide
M.D. Miranda, M.C. Castro, G. Morote, Pérez-Guijo,M.A. Caracuel, F.G. Martínez y E. Collantes
Hospital Universitario Reina Sofía. Córdoba. España.
Introducción: La espondilodiscitis es una inflamación conjunta del disco y cuerpo vertebral. Se produce con más frecuencia en la quinta y sexta década de la vida, aunque también es muy frecuente en niños, ancianos y sujetos inmunodeprimidos. El origen suele ser por diseminación hematógena desde un foco infeccioso distante, por contigüidad o por implantación directa traumática. La localización más frecuente en la espondilodiscitis piógena es la lumbar, seguida de la cervical y, en tercer lugar, la dorsal. Presentamos el caso de una espondilodiscitis con afectación dorsal alta.
Caso clínico: Varón de 66 años con antecedentes personales de artritis reumatoide seropositiva de 20 años de evolución, en tratamiento actual con Metotrexate 10 mg/sem. Ingresa por dorsalgia continua, no irradiada, que mejoraba parcialmente con reposo y aumentaba con la maniobra de Valsalva, y fiebre de 38 °C de un mes de evolución, presentando en las 24 horas previas al ingreso empeoramiento de su estado general con sudoración y escalofríos. Un mes antes había tenido un ingreso hospitalario por pielonefritis aguda, siendo dado de alta con antibioterapia oral. En la exploración destacaba dolor a la palpación de raquis dorsal a nivel D4-D5, con PPR derecha positiva. La analítica general de sangre fue normal, excepto una ligera leucocitosis con predominio de PMN, creatinina de 3,2, VSG de 60mm/hora y PCR 336,7. En el análisis de orina presentaba proteinuria, leucocituria y abundantes bacterias en el sedimento. Mantoux, serología completa y urocultivo negativos. Se obtuvieron 3 hemocultivos positivos para E. Coli. Ecocardiograma normal. En gammagrafía ósea se observó refuerzo del trazador en columna dorsal, sugestiva de proceso inflamatorio. Se le realizó una RNM de columna dorsal, diagnosticándose de espondilodiscitis del disco D4-D5 con afectación de los cuerpos vertebrales y partes blandas. Se instauró tratamiento antibiótico con buena respuesta.
Conclusión: La espondilodiscitis es una complicación poco frecuente en pacientes con Artritis Reumatoide. En este paciente, el antecedente infeccioso previo y el tratamiento con corticoides favoreció la diseminación hematógena y la afectación del disco, siendo además una localización poco habitual como se ha comentado anteriormente, por lo cual consideramos interesante la presentación del caso.
Artritis sépticas no tuberculosas en niños: descripción de una serie de 11 casos
G. Morote, R. Roldán, V. Pérez, M.C. Castro, M.D. Miranda, J.A. Carrasco y E. Collantes
Servicio de Reumatología. Hospital Universitario Reina Sofía. Córdoba. España.
Introducción: La artritis séptica se producen como consecuencia de la colonización de una articulación por un germen patógeno que provoca una reacción inflamatoria y destrucción de las estructuras articulares: de ahí la importancia de su rápida identificación y tratamiento. En la mayoría de los casos los gérmenes alcanzan la cavidad articular por diseminación hematógena a partir de un foco infeccioso distante. La localización más habitual es monoarticular de cadera y rodilla. Tradicionalmente el germen más frecuentemente implicados en relación con la edad son: S. Aureus para niños mayores de 2 años, en menores de 2 H. influenza, y streptococo agalactiae para neonatos y lactantes (hasta 6 meses).
Objetivos: Describir los casos de artritis sépticas en niños diagnosticados en nuestro hospital entre los años 1997 y 2002.
Material y método: Estudio descriptivo retrospectivo en el que se revisaron las historias de los pacientes ingresados con la sospecha de artritis séptica y se seleccionaron las de aquéllos en los que, siendo menores de 18 años, se confirmó el diagnóstico de sospecha mediante el aislamiento del germen en el líquido sinovial. Se analizó el género, la edad, la distribución en el tiempo, el agente causal, el cultivo del líquido articular, hemocultivos y gammagrafía en los casos en los que se realizaron y la presencia de factores de riesgo. Los datos fueron analizados y procesados con el programa SPSS 11.0.
Resultados: Se obtuvieron 14 casos, seleccionándose 11 en virtud del la positividad del cultivo del líquido sinovial, 7 de ellos de género masculino, con edad media de 6,09 ± 4,88 todas ellas monoarticulares. De las 6 gammagrafías con tecnecio realizadas, 4 resultaron positivias, y de los 5 hemocultivos realizados, sólo uno fue positivo. En 2 casos existían antecedentes de infección: una respiratoria y 2 cutáneas.
Conclusiones: En nuestra serie, al igual que en otras, el 100% fueron monoarticulares, siendo la rodilla la articulación más frecuentemente afectada y el germen más habitual S. Aureus (cocos grammpositivos en general). De los 3 casos por S. agalactiae, 2 fueron en neonatos. Es de destacar en nuestra serie la escasa sensibilidad de los hemocultivos y la gran sensibilidad, aunque pobre especificidad, de la gammagrafía.
Los años en los que se diagnosticaron más casos fueron 1999 y 2001, sin que hayamos encontrado causa que lo explique.
Neoplasia retroperitoneal como causa de lumbalgia crónica
M.D. Miranda, M.C. Castro, G. Morote, Pérez-Guijo,M.A. Caracuel y F.G. Martínez y E. Collantes
Hospital Universitario Reina Sofía. Córdoba. España.
Introducción: La lumbalgia es un síntoma que puede ser secundario a afecciones de muy diversa etiología, gravedad y repercusión. El 90% de las lumbalgias responden a una alteración mecánica de las estructuras vertebrales. No hay que olvidar, sin embargo, que el 10% de las lumbalgias son secundarias a afección no mecánica de la columna vertebral o afección no vertebral.
Caso clínico: Presentamos el caso de un varón de 62 años con antecedentes de cordectomía izquierda por carcinoma epidermoide de cuerda vocal en 1994, con bordes de resección libres, en remisión desde entonces. Consulta por lumbalgia mixta de 3 meses de evolución irradiada a columna dorsal y cervical, de ritmo constante y sin respuesta a AINEs- analgésicos, junto con pérdida de peso de 5-8 Kg en el último mes. En analítica general de sangre y orina no se detectan alteraciones, excepto VSG de 55 y PCR de 17. En los estudios radiológicos no se aprecian alteraciones. Se realiza RNM y gammagrafía ósea que resultaron normales. Dada la escasa respuesta al tratamiento se realiza TAC abdominal en el que se observan masa adenopática retroperitoneal de significado patológico. Se realiza rastreo de neoplasia primaria (TAC torácico y cervical y estudio digestivo) sin objetivarse lesión aparente, por lo que se realiza biopsia de adenopatía que se informa como metástasis de carcinoma epidermoide moderadamente diferenciado. El paciente fue trasladado al S. de Oncología para iniciar tratamiento con el diagnóstico de metástasis ganglionares de carcinoma epidermoide de origen desconocido.
Conclusión: El interés del grupo de las lumbalgias secundarias a afección visceral intraabdominal (dolor referido) es evidente, ya que aunque corresponde a un pequeño grupo dentro de las lumbalgias, puede ser síntoma de una enfermedad de base de carácter grave, por lo que siempre debe valorarse el contexto del enfermo y tenerse en cuenta en el diagnóstico diferencial.
Resolución de proteinuria en un caso de amiloidosis secundaria (AS) a artritis reumatoide (AR) tratada con infliximab
M.C. Castro Villegas, R. Roldán, Pérez-Guijo, G. Morote,D. Miranda, A. Escudero, M.A. Caracuel y E. Collantes
Hospital Universitario Reina Sofía. Córdoba. España.
Introducción: La causa más frecuente de AS son las enfermedades inflamatorias crónicas y, entre ellas, la más común la AR. Esta complicación empeora el pronóstico de la AR por afectación de órganos vitales y la muerte con frecuencia se deriva del fallo renal. Algunos trabajos recientes muestran la posible utilidad de infliximab en esta afección.
Material y métodos: Se trata de una mujer de 59 años con AR de 7 años de evolución, refractaria a múltiples FARAL (HCQ, MTX, leflunomida) diagnosticada de AS mediante biopsia renal. Se inicia tratamiento con infliximab 3 mg/kg de peso a dosis estándar (0, 2, 6 y después cada 8 semanas), durante un año. Se midieron variables clínicas y biológicas de actividad en cada infusión (recuentos articulares, HAQ, valoración de la enfermedad mediante EVA, VSG y PCR) así como función renal (urea, creatinina y proteinuria 24 horas). Dado que se observó mejoría clínica de la actividad clínica pero no analítica ni reducción de la proteinuria se plantea continuar tratamiento a igual dosis cada 6 semanas.
Resultados:
A partir de la semana 54 la pauta de administración es cada 6 semanas. Durante el primer año de tratamiento se observa mejoría clínica, no así en los parámetros analíticos. La función renal se mantuvo normal y la proteinuria se redujo discretamente. Al acortar el tiempo entre infusiones se produce un descenso importante tanto de la VSG y la PCR como de la proteinuria, aunque en la semana 78 se produce un aumento transitorio de ésta en relación con una infección urinaria.
Conclusiones: Nuestros resultados sugieren que el tratamiento con infliximab, al controlar la actividad inflamatoria, puede reducir el depósito de amiloide y ser útil en el tratamiento de la amiloidosis asociada a enfermedades inflamatorias crónicas, aunque se necesitan estudios controlados randomizados con seguimiento a largo plazo para establecer conclusiones más sólidas.
Eritema nososo como única manifestación de un síndrome de Budd-Chiari asociado a síndrome hipereosinofílico (SHE)
M.C. Castro Villegas*, V. Pérez-Guijo*, G. Morote*, D. Miranda*, R. Roldán*, M.A. Caracuel*, F.G. Martínez*, E. Collantes* y M.D. Sánchez-Tembleque**
*Servicio de Reumatología, **Aparato Digestivo. Hospital Universitario Reina Sofía. Córdoba. España.
Caso clínico: Mujer de 27 años que consulta por cuadro de 1 mes de evolución de lesiones en piernas compatibles con eritema nodoso y signos inflamatorios en tobillo izquierdo. Como único antecedente presenta la ingesta en 2 ocasiones de un compuesto de levonorgestrel («píldora del día después»), hacía 7 meses y un mes antes. No fiebre ni otra sintomatología. A la exploración sólo destacaba lesiones violáceas residuales en piernas y sinovitis de tobillo, detectándose una hepatomegalia indolora. Analíticamente presentaba una leucocitosis severa (26500/mm3 a expensas de eosinófilos (14400/mm3 = 54%) y función hepática alterada (elevación de transaminasas y enzimas de colestasis y ATP 68%). Se determinó VSG, PCR, FR, Mantoux, Serología completa, incluyendo parásitos, Ig y complemento y autoanticuerpos que fueron todos normales o negativos, salvo una determinación de anticardiolipinas positivo IgG (45,7), IgM negativo y anticoagulante lúpico negativo, pero este valor se negativizó en una segunda determinación. El estudio hematológico mostró eosinófilos cloro-naftol-esterasa negativo (reactivos, no patológicos). Un TAC toracoabdominal evidenció hepatomegalia y múltiples áreas parcheadas de baja densidad en ambos lóbulos hepáticos. La biopsia hepática mostró necrosis pericentral en las zonas 2 y 3 del lobulillo, fibrosis y trombosis venular pericentral, con aislados eosinófilos sinusoidales. La eco-doppler y angioRNM hepática confirmaron ausencia de flujo en v. suprahepáticas, compatible con un síndrome de Budd-Chiari (SBC). Se inicia tratamiento con anticoagulación con HBPM y corticoides, recuperándose la función hepática y el recuento de eosinófilos.
Discusión: Sólo existen en la bibliografía 3 referencias que describen la asociación del SBC con el SHE. El SHE se asocia a múltiples procesos, la mayoría de los casos se relaciona con reacciones adversas a fármacos o otros desórdenes inmunológicos, aunque hay que descartar infecciones, parasitosis y neoplasias. El SBC resulta de la obstrucción del flujo sanguíneo de las v. suprahepáticas. La causa más frecuente es la trombosis, comúnmente secundaria a un estado protrombótico: policitemia vera, trombocitemia esencial, hemoglobinuria paroxística nocturna y otros estados de hipercoagulabilidad (anticoagulante lúpico, déficit de antitrombina III, proteína S o proteína C), anticonceptivos orales, embarazo y posparto inmediato y tumores; o por membranas congénitas o adquiridas en la luz. En el caso que se presenta, la toma de gestágenos a altas dosis puede haber favorecido una hipercoagulabilidad, y justificar la eosinofilia por un fenómeno de hipersensibilidad. El síndrome antifosfolípido no puede considerarse ya que no cumple criterios de diagnóstico. Por tanto, se trata de 3 síndromes clínicos (eritema nodoso, obstrucción VSH e hipereosinofilia) desencadenados por un único factor (ingesta de progestágenos orales).
Monoartritis séptica por actinomices en paciente sometido a limpieza dentaria A. Romero Pérez, P. Paule Sastre, M. Megía y D. Salvatierra Ríos
Hospital Universitario San Cecilio. Granada. España.
Introducción: La infección por actinomices es muy rara en nuestro medio; bacilo anaerobio-grampositivo, forma parte de la flora bacteriana habitual en la cavidad oral. Determinadas circunstancias que alteran la barrera mucosa y su potencial de oxidoreducción favorecen su proliferación y propagación. Las extracciones dentarias, pequeños traumatismos, uso de palillos dentales etc., son situaciones condicionantes. Las formas de infección osteoarticular descritas por este bacilo (artritis y osteomielitis), suelen circunscribirse a regiones orocervicofaciales afectando a mandíbulas y vértebras.
Presentación del caso: Varón sano de 54 años, sometido a limpieza dentaria las 48 horas previas, ingresa por un cuadro brusco de monoartritis febril en su rodilla derecha, con severidad de signos inflamatorios y gran elevación de reactantes (VSG > 100, PCR29 mg/dl, plaquetas 870.000). F. reumatoide, ANAS, ENAS, hemocultivos, serologías, frotis faríngeo y uretral: negativos. Liq. Sinovial: células: 27.000.000, 95% PMN, pH y glucosa muy bajos. Negatividad de la tinción Gram y ausencia de microcristales. En los cultivos seriados del líquido sinovial se observan formas bacilares agrupadas en empalizada que crecen en medios anaerobios y que se identifican como actinomices. La realización de Rx tórax, ecografía abdominal y gammagrafía ósea nos descartó presencia de otros posibles focos infectivos de actinomicosis (cervicofacial, torácica y abdominal). La respuesta terapéutica fue muy favorable a tratamiento con altas dosis de penicilina parenteral.
Conclusiones:
1) La etiología infecciosa de una monoartritis debe considerarse ante una clínica muy sugerente, a pesar de la negatividad del Gram.
2) En un huésped sano (inmunocompetente, sin focos infectivos larvados), la puerta de entrada del germen, siempre está presente en la epidemiología de toda artritis séptica.
3) La artritis séptica por actinomices en un área extracervicofacial es un hallazgo excepcional, raramente descrito en la bibliografía.
4) La diseminación a distancia por vía hematógena que utilizó en nuestro caso el germen difiere de la propagación por continuidad habitualmente descrita.
5) La presencia de gérmenes anaerobios en un líquido sinovial, obliga a descartar una puerta de entrada periodontal.
Artritis secundaria a Coxiella burnetti
J.M. Martos, G. Díaz Cordobés, F.G. Jiménez, S.A. Sánchez y M.V. Irigoyen
Introducción: La artritis reactiva sólo ha sido descrita en muy pocas ocasiones de forma secundaria a la infecciones por coxiellas.
Objetivo: Describimos un caso de artritis reactiva tras una infección por Coxiella burnetti.
Caso clínico: Mujer de 42 años, sin antecedentes de interés, que acude urgencias por fiebre de 39 °C acompañada de malestar general, artromialgias generalizadas y escalofríos de 24 horas de evolución. Refería tos, dolor centrotorácico de características pleuríticas y expectoración verdosa desde 2 semanas antes. Se realizó Rx de tórax no encontrándose hallazgos significativos, siendo diagnosticada de infección respiratoria de vías altas y tratada ambulatoriamente con amoxicilina-clavulámico durante 10 días. Ante la persistencia de fiebre a pesar de los antibióticos, su médico le prescribe cefonicida im. durante 6 días y al 4o día la fiebre desaparece pero se deriva a MI ante la persistencia de los síntomas respiratorios, aparición de artritis en MMII a las 48 horas de finalizar la antibioterapia y alteraciones analíticas (leucocitosis con desviación izquierda, elevación de VSG y GGT, con serología negativa para toxoplasma, CMV, brucela mellitensis y tifus). Ante la objetivación de artritis en tobillos, se prescribe indometacina 150 mg diarios y valoración por Reumatología. La paciente presentó serología positiva a Coxiella burnetti y artritis de tobillos, por lo que se comenzó tratamiento con doxiciclina por sospecha de fiebre Q confirmada con la cuadruplicación del título de anticuerpos Ig M a las 4 semanas.
Osteomielitis aguda por Streptococo pyogenes
A. Romero Pérez, M. Reyes Rodríguez y B. Durán Carranza
Hospital General Básico de Baza. Baza. Granada. España.
Introducción: La osteomielielitis aguda (OMA) es una infección del tejido óseo producida generalmente por microorganismos patógenos llegados por vía hematógena desde un foco infectivo distante (heridas, amigdalitis, otitis, caries, etc). Otros mecanismos menos frecuentes son la inoculación directa (punción, traumatismo o cirugía) y la continuidad de un proceso infeccioso (artritis infecciosa). El germen causal más frecuente es el Staphylococo (76% casos), bacterias Gram negativas Haemophylos y Streptococos, también se incluyen.
Presentación del caso: Escolar sano hiperactivo de 12 años tratado con vendaje compresivo por esguince de tobillo después de realizar actividad deportiva, acude nuevamente tras 5 días de reposo al S. de Urgencias con clínica febril, dolor intenso, tumefacción y enrojecimiento del dorso del pie; ingresa en pediatría con diagnóstico inicial de celulitis infecciosa bajo tratamiento intravenoso empírico. La evolución del cuadro no es muy favorable, se mantiene la clínica febril, persistiendo la tumefacción y el dolor en la zona pedia del pie. Analíticas presentadas: hemograma infeccioso (> 16.000 leucos (95% PMN), PCR > 29 mg/dL, elevaciones progresivas del ASLO desde 500 UI hasta las 2400 UI, frotis faríngeo negativo; hemocultivos seriados: aislamiento de Streptococo pyogenes.
Con estos datos, nos planteamos diversos diagnósticos diferenciales que incluyen: tarsitis y/o tenosinovitis infecciosas de origen séptico o reactivo postestreptocócico y osteomielitis. Por ello se solicitan ecografías y resonancia magnética nuclear (RMN) en la que se confirman múltiples focos de intensa inflamación y edema óseo en metatarsianos y tarso, extendido a partes blandas y a vaina de extensores; todo ello compatible con proceso osteomielítico. El abordaje quirúrgico consigue una descomprensión intraósea, favorece la penetrabilidad antibiótica. El cuadro evoluciona espectacularmente, continuándose pautas con penicilina oral ambulatoria.
Conclusiones: 1) En toda OMA debe considerarse la extensión por continuidad como posible mecanismo etiopatogénico, aún siendo la vía hematógena la más frecuente; 2) en un cuadro agudo inflamatorio osteoarticular, un ascenso del ASLO obliga a plantearse posibilidad de etiológica reactiva al estreptococo A (Pyogenes) que puede localizarse en un foco diferente al faringoamigdalar como en nuestro caso (estreptodermia), y 3) la realización de la RMN fue de gran utilidad en nuestro caso, siendo determinante para realizar el diagnóstico de certeza de forma precoz, su extensión y progresión hacia áreas contiguas y su valoración para una actuación quirúrgica como tratamiento coadyuvante.
Artritis séptica poliarticular por neumococo
D. Bustamante, F. Castro, L. Silva del Águila y J. Angulo HCFAP. Medicina- Reumatología. Universidad Nacional Mayor de San Marcos. Lima. Perú.
Introducción: Quince por ciento de las artritis sépticas tienen presentación poliarticular: Staphylococcus aureus (80%), Streptoccocus Sp (10%-20% principalmente Pneumococcus) son los causales frecuentes.
Caso: BSE, mujer, de 71 años. Antecedentes: bronquiectasias, (secuela de TBC?), gonartrosis severa, desnutrida. TE: 10 días: fiebre, deshidratación moderada, deterioro del sensorio, oliguria, rigidez de nuca. Tumefacción en cara interna de brazo y antebrazo (rubor), hombro derecho, muñeca izquierda, tobillo derecho y rodillas. Cianosis de pies. Artrocentesis en hombro derecho (5 cc) y rodilla izquierda (3 cc) liquido purulento. Abundantes Polimorfonucleares, diplococos Gram (+). Cultivo: Streptoccocus neumoniae. Leucocitosis 10,200; Ab: 23; Sg: 74; U: 102; Cr 1,8. Leucocituria. LCR: Cristal de Roca. Drenaje quirúrgico: rodilla izquierda: 90 cc; rodilla derecha: 100 cc, hombro derecho: 30 cc. Lavado articular. Clindamicina 600 mgc/8 h, Cefipime 1 grc/12 h, Inotrópicos. Complicaciones: Atelectasia de pulmón izquierdo. Fallece 3 días después.
Comentario: Presentación inusual de artritis séptica. Factores predisponentes: edad avanzada, desnutrición, bronquiectasias infectadas y gonartrosis severa.
Fiebre y exantema en paciente diagnosticado de LES. Sindrome hemofagocítico
F. García Guzmán, M. Llanes, I. Pérez, N. Chozas y S. García
Hospital Universitario Puerta del Mar. Cádiz. España.
Caso clínico: Paciente de 19 años de edad con antecedentes de LES, con afectación cutánea y articular que ingresa por fiebre de 39 °C y exantema que persisten desde hace una semana. EF: Lesiones eritematosas en cara interna de mejillas, velo del paladar, lengua aframbuesada, REG, y resto por aparatos normal. PC: Serología de virus exantemáticos, salmonella, ritkettsia y enterovirus fue negativa. Química sanguínea: Triglicéridos (260), GOT (100), GPT (103), fibrinógeno (150). Hematimetría: Leucocitos (1850), con (720) linfocitos y (950) neutrófilos. Plaquetas (43000), actividad de protrombina (70%).
Comentario: Se inicia tratamiento con bolos de 6-metilprednisolona, y posteriormente con prednisona a dosis de 1,5 mg/kg/día y Ciclosporina A 3,5 mg/kg/día. La evolución del paciente fue excelente con desaparición de la fiebre y el exantema a las 24 horas de iniciar el primer bolo. A esto, le siguió una mejoría paulatina de los parámetros analíticos y mejoría del estado general. Se trata de un síndrome a veces infradiagnosticado relacionado con la toma de ciertos fármacos y infecciones virales como desencadenante, que conlleva una mortalidad alta si no se diagnostica y se trata correctamente desde un principio. Su aparición también es característica en la artritis idiopática juvenil y en la enfermedad de Still del adulto.
Diagnóstico de hipofosfatasia del adulto de forma casual ante una gonalgia bilateral
F. García Guzmán, I. Perez, M. Llanes, D. Toledo, D. Soria, F. Medina y S. García
Enfermedad metabólica ósea. Hospital Universitario Puerta del Mar. Cádiz. España.
Introducción: No existe tratamiento curativo de la enfermedad. Nosotros mejoramos drásticamente la clínica dolorosa y la capacidad funcional con pamidronato.
Caso clínico: Paciente de 49 años de edad, sin antecedentes de interés, salvo haber sido diagnosticado de alopecia areata, recibiendo tratamiento con dosis intermedias de prednisona durante 15 años. Ingresó por presentar desde hacia 4 meses dolor en ambas rodillas de carácter mecánico y gran incapacidad funcional. La exploración demostró dolor a la movilización de las rodillas sin objetivarse artritis. En las pruebas analíticas sanguíneas y de orina, destacó la existencia de una fosfatasa alcalina sérica, a niveles de 20 UI/I. Entre las pruebas de imagen, destacó la existencia en la radiología simple de líneas de Milkman-Luser y en el estudio de extensión solicitando una gammagrafía ósea, además había deposito patológico del radiotrazador en cabezas humerales, tarsos, 1as MTFs y las rodillas. La RMN de las rodillas nos condujo a una osteonecrosis aséptica bilateral de estas. En la densitometría ósea de antebrazo con DEXA, resultó en valores de T-Score de 2,8 DS.
Comentario: Se trata de un paciente con osteoporosis y osteonecrosis aséptica de rodillas secundaria a la toma crónica de corticoides, que además, presenta datos analíticos y radiológicos concluyentes con una hipofosfatasia del adulto. No es necesario realizar consejo genético. La forma connatal es incompatible con la vida y la forma infantil conlleva a limitaciones importantes. Pamidronato parece ser una droga efectiva para mejorar la clínica dolorosa y funcional en este tipo de pacientes.