Expresión de CD69 en linfocitos de sangre periférica de pacientes con artritis reumatoide
Isidoro González-Álvaro, Ana M. Ortiz, Carmen Domínguez-Jiménez, Rosario García-Vicuña y Armando Laffon
Servicio de Reumatología. Hospital Universitario de la Princesa. Madrid. España.
CD69 es una molécula que se expresa en la membrana de linfocitos activados, y es especialmente abundante en linfocitos sinoviales de pacientes con artritis reumatoide (AR). Aunque se desconoce su ligando, CD69 parece desempeñar un papel relevante en los contactos intercelulares con células macrofágicas, induciendo en éstas la producción de factor de necrosis tumoral (TNF), interleucina (IL) 1 y metaloproteasas.
Objetivo: Estudiar la expresión de CD69 en linfocitos de sangre periférica (LSP) de donantes sanos (DS) y pacientes con AR. Analizar la posible relación de dicho marcador con parámetros clínicos de la enfermedad.
Pacientes y métodos: Se estudió a 50 pacientes con AR con una edad media de 69 ± 2 años, un 76% mujeres y un 80% seropositivos, y 30 DS con una edad media de 26 ± 7 años, un 72% mujeres. La expresión de CD69 se cuantificó mediante citometría de flujo, determinándose el porcentaje de células positivas (consideradas aquellas con una intensidad de fluorescencia mayor que la del 99% de las células teñidas con el control negativo) y la intensidad relativa de fluorescencia. En los pacientes con AR se recogieron los siguientes datos en el momento de la extracción de la muestra: número de articulaciones dolorosas y tumefactas (recuento de 28 articulaciones), valoración global de la enfermedad por el paciente y velocidad de sedimentación globular (VSG), calculándose con ellos el DAS28. También se recogieron la duración de la enfermedad y los fármacos antirreumáticos de acción lenta (FARAL) prescritos durante la evolución de la AR. Los datos se presentan como media ± desviación estándar. Para el análisis de los datos se utilizaron los test de la t de Student y de correlación de Pearson.
Resultados: El porcentaje de LSP que expresaban CD69 en los pacientes con AR fue significativamente mayor (12,6 ± 1,3%) que en los DS (8,2 ± 0,8%; p < 0,05), diferencias que fueron más marcadas al analizar la intensidad de expresión de dicha molécula (AR, 28,3 ± 3 frente a 14 ± 2 en DS; p < 0,01). El porcentaje de LSP CD69 positivos fue significativamente mayor en pacientes con actividad de la enfermedad alta (DAS28 > 3,1) que en los que tenían baja o nula actividad (11,4 ± 6 frente a 6,6 ± 5; p < 0,05). Además se observó correlación entre los valores de expresión de CD69 y la duración de la enfermedad (r = 0,55; p < 0,001), así como con el número de FARAL usados (r = 0,5; p < 0,002).
Conclusión: La expresión de CD69 en linfocitos de pacientes con AR podría desempeñar un papel en la patogenia de la enfermedad, ya que se asocia con la duración y la actividad inflamatoria de la misma.
Deteccion de altos valores séricos de IL-15 en pacientes con artritis reumatoide
Isidoro González-Álvaro, Ana M. Ortiz, Rosario García-Vicuña, Alejandro Balsaa, Dora Pascual-Salcedob y Armando Laffon
Servicio de Reumatología. Hospital de la Princesa. aServicios de Reumatología e bInmunología. Hospital La Paz. Madrid. España.
Objetivo: Estudiar los valores séricos de interleucina (IL) 15 en donantes sanos (DS) y en pacientes con enfermedades reumáticas autoinmunes.
Pacientes y métodos: Se estudió a 30 DS (edad media, 26 ± 7 años), 50 pacientes con artritis reumatoide (AR; 30 de larga evolución [65 ± 1 años] y 20 de reciente comienzo [< 1 año; 61 ± 1 años]), 30 pacientes con lupus eritematoso sistémico (LES) (26 ± 7 años) y 30 con espondiloartropatía seronegativa (ESN; 50 ± 14 años). En los pacientes con AR se recogieron los siguientes datos clínicos en el momento de la extracción: duración de la enfermedad, fármacos antirreumáticos de acción lenta (FARAL) prescritos y datos necesarios para calcular el DAS28. Los valores de IL-15 se determinaron por ELISA. Se analizaron las diferencias entre grupos mediante el test de Kruskall-Wallis, seguido del test de Mann-Whitney con corrección de Bonferroni y la asociación entre valores de IL-15 y las diferentes variables mediante el test de correlación de Spearmann. Los datos se expresan como media ± desviación estándar.
Resultados: Los pacientes con AR presentaron valores de IL-15 significativamente mayores (224 ± 313 pg/ml; p < 0,0001) que los de pacientes con LES (26 ± 37 pg/ml), ESN (22 ± 32 pg/ml) y DS (23 ± 26 pg/ml). Entre los pacientes con AR, los valores de IL-15 fueron significativamente mayores en pacientes de larga evolución que en los de reciente comienzo (326 ± 68 frente a 80 ± 131 pg/ml; p = 0,004). No se observó asociación entre los valores de IL-15 y los diferentes parámetros clínicos estudiados, salvo una discreta correlación con el número de FARAL prescritos a lo largo de su evolución (r = 0,3; p < 0,05).
Conclusión: Los valores séricos de IL-15 elevados son un dato característico de una subpoblación de pacientes con AR. Dado que es independiente de la actividad de la enfermedad, y parece asociarse con el número de FARAL prescritos, podría ser un marcador de mal pronóstico.
Efecto de diferentes fármacos modificadores de la artritis reumatoide en la producción de TNF inducida por linfocitos activados con IL-15: correlación con la expresión de CD69 e ICAM-1 en estas células
Ana M. Ortiza, Isidoro González-Álvaroa, Carmen Domíngueza, Fredeswinda I. Romerob y Armando Laffona
aServicio de Reumatología. Hospital Universitario de La Princesa. bDepartamento Médico. Aventis Pharma, S.A. Madrid. España.
Introducción: Los contactos intercelulares entre linfocitos activados y macrófagos inducen la producción de factor de necrosis tumoral (TNF), interleucina (IL) 1 y metaloproteasas. Se han propuesto diferentes glucoproteínas de membrana (entre ellas CD69 e ICAM-1) como mediadoras de estas interacciones.
Objetivos: Estudiar el efecto de diferentes fármacos modificadores de la artritis reumatoide (AR) sobre el modelo de producción de TNF inducida por contactos intercelulares entre células de estirpe macrofágica, THP-1 y linfocitos de sangre periférica (LSP) activados con IL-15.
Métodos: Los LSP fueron estimulados con IL-15 (50 ng/ml) durante 16 h en presencia o no de los siguientes fármacos: A77-1726, metabolito activo de la leflunomida (10 y 100 µM), ciclosporina A (CsA; 0,1 y 1 µg/ml), metotrexato (MTX; 50 µg/ml), micofenolato (1.000 nM), sulfasalacina (SSC; 100 µg/ml) y aurotiomalato (SO; 1 µg/ml). Después se determinó la expresión de CD69, ICAM-1 y CD40L, mediante citometría de flujo, en una fracción de estos LSP. El resto se lavó dos veces con medio y se coincubaron con células THP-1 (10 LSP: 1 THP-1; concentración: 106 LSP/ml). En algunas condiciones, las células se separaron mediante una membrana que permitía el paso de mediadores solubles pero no de células (poro de 0,4 µ). Se determinó la producción de TNF en los sobrenadantes, recogidos a las 24 h de cultivo, mediante ELISA (R&D Systems). El análisis estadístico se llevó a cabo mediante los test de Wilcoxon y de correlación de Pearson. Los datos se presentan como media ± error estándar.
Resultados: IL-15 incrementó la expresión de CD69 e ICAM-1 en LSP, pero no indujo la expresión de CD40L. Dichos LSP activados indujeron, en células THP-1, la producción de TNF (4.131 ± 936 pg/ml; n = 10), que fue prácticamente abolida al separar las células con la membrana de 0,4 µ (793 ± 318 pg/ml; n = 10). A77-1726 y CsA inhibieron el efecto de IL-15 sobre la expresión de CD69 (62 ± 5% y 65 ± 4%, respectivamente; n = 10; p < 0,01) e ICAM-1 (94 ± 33% y 95 ± 67%; n = 8; p < 0,01 y p = 0,06). La combinación de ambos fármacos, a una concentración 10 veces menor que la usada en monoterapia, produjo un efecto sinérgico en la inhibición de la expresión de ambas moléculas (65 ± 10,5 para CD69 y 144 ± 73% para ICAM-1 [n = 10 y n = 8, respectivamente]; p < 0,001 respecto al estímulo con IL-15). El tratamiento de los LSP con A77-1726 y CsA disminuyó la producción de TNF en un 28 ± 9 y un 64 ± 9%, respectivamente (n = 10; p < 0,05 respecto al estímulo con IL-15). El resto de los fármacos no mostró efectos significativos sobre la expresión de CD69 ni sobre la producción de TNF. Cuando se consideraron todos los datos en conjunto (n = 70), se observó una correlación significativa entre la expresión de CD69 en LSP y la producción de TNF (r = 0,63; p < 0,0001).
Conclusión: Los linfocitos, que expresan CD69 e ICAM-1, parecen desempeñar un papel importante en la perpetuación de la sinovitis reumatoide al mediar la producción de TNF. La inhibición de la expresión de CD69 e ICAM-1 podría ser un mecanismo de acción adicional de leflunomida y ciclosporina A en esta enfermedad.
Eficacia y seguridad de la combinación de infliximab y leflunomida con o sin metotrexato en diferentes enfermedades reumáticas
Ana M. Ortiz, en representación del Grupo para el Estudio de la Terapia Combinada con Infliximab y Leflunomida en el Tratamiento de la Artritis Reumatoide
Hospital Universitario de la Princesa. Madrid. España.
Las directrices actuales para el empleo de infliximab (I) en la artritis reumatoide (AR) recomiendan su combinación con metotrexato (M). En ocasiones el M no es bien tolerado o no se consigue un adecuado control con la combinación I + M. En estos casos una opción puede ser la combinación de leflunomida (L) con I, con o sin M.
Objetivo: Examinar la eficacia y la seguridad de la combinación de I y L, con o sin M.
Métodos: Estudio observacional, multicéntrico de pacientes en seguimiento protocolizado por la administración de I que, en algún momento de su evolución, lo han recibido en combinación con L. Se consideró visita basal la del inicio del tratamiento con ambos fármacos. Se recogieron los datos demográficos de los pacientes y en cada visita: rigidez matutina (RM), número de articulaciones dolorosas (NAD) e inflamadas (NAI), escala visual analógica de dolor (EVA-D), valoración de la actividad de la enfermedad por el paciente (VEP) y el médico (VEM), el HAQ, la velocidad de sedimentación globular (VSG) y la proteína C reactiva (PCR) y efectos adversos. Se calculó el DAS28 en cada visita y se aplicaron los criterios de respuesta de la EULAR. El análisis estadístico se realizó mediante el test de la t de Student para datos apareados (última visita recogida visita inicial) y test exacto de Fisher. Los datos se expresan como media ± desviación estándar.
Resultados: En total, 45 pacientes recibieron I + L en un total de 5 centros, durante una media de 8,5 ± 6,4 meses, 24 (53%) de los cuales recibieron I + L + M. El 78% fueron mujeres, la edad fue de 56,8 ± 13,8 años y la duración de la enfermedad, de 141,2 ± 122,6 meses. Un total de 41 pacientes padecía AR, tres, artropatía psoriásica y uno, espondiloartropatía asociada con enfermedad de Crohn. El 50% de los pacientes había sido tratado previamente con cuatro o más fármacos modificadores de la enfermedad. El DAS28 pasó de 5,7 ± 1,2 a 4,2 ± 1,3 (p = 0); el HAQ de 1,4 ± 0,8 a 1 ± 0,7 (p = 0,002); la RM de 59 ± 12 a 25 ± 44 min (p = 0,01); el NAD de 11 ± 8 a 5 ± 55 (p = 0); el NAI de 10 ± 6 a 4 ± 4 (p = 0); la EVA-D de 63 ± 2 a 37 ± 26 mm (p = 0,001); la VEP de 54 ± 24 a 39 ± 21 mm (p = 0,008); la VEM de 3 ± 1 a 2 ± 1 (p = 0); la VSG de 45 ± 22 a 35 ± 3 mmHg (p = 0,008), y la PCR de 3 ± 4,2 a 0,9 ± 1,3 mg/dl (p = 0,001). Siete pacientes (15%) alcanzaron una buena respuesta, 18 (40%) una respuesta moderada y 15 (33%) no obtuvieron respuesta según criterios de la EULAR. Tres pacientes experimentaron reacciones durante la infusión de I y tres, después. En 3 pacientes se elevaron las transaminasas. Se registraron 23 infecciones, en 11 pacientes diferentes, dos de las cuales resultaron en la muerte del paciente, en ambos casos, con importante enfermedad de base y pertenecientes al grupo de doble terapia.
Conclusión: La combinación de interferón (INF) y LEF con o sin M puede resultar de utilidad en pacientes con poliartritis graves con actividad inflamatoria mantenida a pesar de tratamiento convencional. En vista de los efectos adversos encontrados, el tratamiento debería evitarse en pacientes con comorbilidades graves o llevar a cabo cribado de infecciones de forma exhaustiva mientras se mantenga el tratamiento con dicha combinación.
Nuevos usos terapéuticos de infliximab: descripción de 4 casos en diferentes enfermedades inflamatorias
R. del Castillo, A. Humbría, J. Aspaa, E. Tomero, A. Ruiz Zorrilla, A. Laffón y R. García de Vicuña
Servicios de Reumatología y aNeumología. Hospital de la Princesa. Madrid. España.
Introducción: En la actualidad, las indicaciones aprobadas del infliximab (I) se limitan a la artritis reumatoide refractaria y a la enfermedad de Crohn fistulizante. En otras enfermedades inflamatorias de baja prevalencia son difíciles los ensayos clínicos controlados, por lo que creemos justificada la comunicación de casos individuales.
Caso 1: Mujer de 32 años con síndrome de SAPHO de 5 años de evolución, con intolerancia a salazopirina, hepatotoxicidad por metotrexato y necesidad de altas dosis de butazolidina. Ante la actividad clínica (BASDAI 92,5; proteína C reactiva [PCR] 1 mg/dl) y discapacidad importantes (BASFI 66,2) se inició tratamiento con I hace un año, estableciéndose la pauta de mantenimiento en 5 mg/kg/6 semanas. La mejoría de la clínica axial, articular periférica y de osteítis ha sido muy notable (BASDAI 16, BASFI 24, PCR 0,19 mg/dl) y la paciente no precisa antiinflamatorios no esteroideos (AINE) ni analgésicos. Sin embargo, la evolución de la psoriasis pustulosa ha sido desfavorable, refractaria a múltiples terapias, lo que ha obligado a añadir tratamiento con ciclosporina A.
Caso 2: Mujer de 52 años con sarcoidosis pulmonar desde 1988, evolución a fibrosis pulmonar y deterioro rápidamente progresivo en los últimos 2 años, refractario a metotrexato y a azatioprina, con requerimientos de oxígeno domiciliario de 24 h y altas dosis de 6 metil-prednisolona (6-MP; hasta 200 mg/día). La paciente presentaba insuficiencia respiratoria global con PCR de 2,6 mg/dl y se encontraba en clase funcional IV/IV de la NYHA, por lo que fue incluida en un programa de trasplante pulmonar. Hace 9 meses se añadió tratamiento con I. La paciente refirió mejoría clínica desde la segunda infusión y en la actualidad no presenta disnea de reposo, prescinde del oxígeno durante 3-5 h diurnas (incluso en actividad) y ha mejorado la clase funcional a III/IV. Las gasometrías son similares a las previas, pero con una reducción de esteroides a 25 mg de prednisona/día. La PCR y la velocidad de sedimentación globular (VSG) se han normalizado. Se mantienen inalterados los parámetros de restricción con una mejoría discreta y progresiva en el componente obstructivo.
Caso 3: Mujer de 37 años con enfermedad de Still del adulto de un año de evolución sin respuesta clínica al metotrexato (25 mg/semana) y esteroides (1 mg/kg/día). Presentaba poliartritis, fiebre y exantema cutáneo, con VSG de 90 mm y PCR de 5 mg/dl. Se inició tratamiento con I a dosis de 3 mg/kg, pero requirió aumento a 4 mg/8 semanas desde la cuarta infusión para conseguir control de la enfermedad cutánea y articular. Tras 6 meses desde el inicio de la terapia, presenta VSG de 22 y PCR de 0,99 mg/dl.
Caso 4: Varón de 55 años con diagnóstico de pioderma gangrenoso que afectaba a los miembros inferiores y la región peneana, refractario a ciclosporina A, retinoides orales y corticoides sistémicos e intralesionales. Sigue tratamiento con I desde hace 18 meses con dosis de mantenimiento de 4,5 mg/kg. Desde las primeras infusiones desaparecieron las lesiones en los miembros in feriores y se mantienen en fase residual las genitales. La PCR inicial de 4 mg/dl ha descendido hasta 0,5 mg/dl y no ha precisado ninguna otra medicación concomitante.
Conclusiones: I puede ser una alternativa terapéutica válida en muchas enfermedades sistémicas inflamatorias, especialmente en los casos graves, hasta que estudios multicéntricos controlados avalen su verdadera eficacia.
Tratamiento con infliximab en la enfermedad de Still del adulto refractaria: presentación de dos casos
T. Cobo, G. Bonilla, A. García Aparicio, A. Hernández, E. de Miguel y E. Martín Mola
Servicio de Reumatología. Hospital Universitario La Paz. Madrid. España.
Introducción: El tratamiento convencional de la enfermedad de Still del adulto se basa inicialmente en el uso de antiinflamatorios no esteroideos (AINE) y corticoides, y si éstos no son efectivos se añaden FAME. Presentamos nuestra experiencia en 2 casos de enfermedad de Still del adulto que mantenían una elevada actividad clínica y analítica de la enfermedad a pesar del tratamiento convencional, por lo que se planteó la terapia antifactor de necrosis tumoral (TNF) α como alternativa.
Presentación clínica: Dos mujeres diagnosticadas de enfermedad de Still del adulto refractaria a tratamiento con AINE, corticoides, metotrexato y sales de oro, y una evolución de la enfermedad de 3 y 6 años, respectivamente, iniciaron tratamiento con infliximab durante un período de 19 y 4 meses cada una. Las dos pacientes habían presentado un brote de la enfermedad con afección sistémica (fiebre, exantema) y articular antes del tratamiento con infliximab. La dosis utilizada fue de 5 mg/kg, siguiendo la pauta establecida para los pacientes diagnosticados de artritis reumatoide, a las semanas 0, 2, 6, y cada 8 semanas, con valoración clínica y analítica previa a todas las infusiones. La evolución global de ambas pacientes ha sido favorable.
Conclusión: El tratamiento con infliximab puede ser una alternativa en la enfermedad de Still refractaria, aunque son necesarios más estudios para definir mejor el efecto y la dosis eficaz en esta enfermedad.
Actuación de enfermería en un hospital de día de reumatología: manejo de infliximab
M. Andrea García Palao, Eva Martínez Fernández, Jenny de la Torre Aboki y Josefa Martínez Cutanda
Hospital General Universitario de Alicante. España.
Ante la reciente utilización de infliximab, se pretende dar a conocer el papel de la enfermería en una unidad de hospital de día de reumatología.
Objetivos: Poner de manifiesto el trabajo de la enfermera durante la estancia del paciente en hospital de día de reumatología. Enumerar los efectos adversos más frecuentes relacionados con el tratamiento con infliximab. Conocer las normas de actuación de enfermería ante la aparición de efectos adversos durante el tratamiento.
Material y métodos: Diseño: estudio descriptivo. Ámbito de estudio: hospital de día de reumatología. Población de estudio: 103 pacientes con artritis reumatoide (AR), espondilitis anquilosante (EA) y AP refractaria al tratamiento habitual y que están o han estado en tratamiento con infliximab en el Hospital General Universitario de Alicante. Procedimiento: describir la actuación de enfermería durante todo el proceso de atención al paciente en tratamiento con infliximab.
Resultados: Elaboración de una guía para la práctica clínica orientada al manejo de infliximab. En los 802 tratamientos administrados se produjeron:
Efectos adversos durante la infusión en un 22% de los casos (enrojecimiento facial, sensación de opresión torácica o disnea, fiebre, urticaria, hipertensión, sofocos).
Efectos adversos postinfusión: reacciones vegetativas (6,8%), reacciones cutáneas (6,8%), infecciones (8,2%), reacciones endocrinas (6,8%), reacciones hepáticas (4,1%), trastornos psicológicos (1,4%). El tratamiento se suspendió en un 23% de los casos, por ineficacia o por repetición de efectos adversos.
Conclusión: Dar a conocer la experiencia de una unidad de reumatología con más de 800 tratamientos administrados puede ser de utilidad para:
Mostrar los principales efectos adversos registrados tras la administración de infliximab y manejo por enfermería.
Establecer conexiones entre los profesionales de enfermería con experiencia en este campo para unificar criterios de actuación, administración y manejo de infliximab.
Animar a otras unidades de reumatología, reticentes al empleo de este fármaco por temor a sus efectos adversos, a la utilización controlada del mismo.
Estudio de las uveítis del Hospital de Móstoles en los últimos 4 años
R. Miguélez Sánchez, D. Díaz-Valle y J. Usón Jaeguer
Unidad de Uveítis. Hospital General de Móstoles. Madrid. España.
Introducción/propósito: Recoger la experiencia de 4-5 años de funcionamiento de la unidad de uveítis en nuestro hospital, estudiando el patrón de afección ocular y la asociación con enfermedades sistémicas.
Métodos: Se estudió a pacientes con uveítis procedentes de las consultas externas de la Unidad de Uveítis del Hospital de Móstoles, excluyendo sida, y se realizó una exploración oftalmológica y pruebas complementarias concretas, basadas en la anamnesis y el patrón de afección ocular («aproximación a medida»).
Resultados: Se analizaron 129 uveítis. La distribución entre sexos fue del 54% varones y el 46% mujeres. Se observó un claro predominio de las uveítis anteriores (66%), respecto de las intermedias (10%) y posteriores (15%). Un 9% tuvo panuveítis. Se alcanzó el diagnóstico etiológico en un 64% de los casos. La etiología en las formas anteriores varía según el sexo: en varones predominan las espondiloartropatías (34%) y en las mujeres, las formas idiopáticas (27%). En las formas intermedias predomina claramente la forma idiopática de pars planitis con un 62%, y en las formas posteriores, la toxoplasmosis con un 40%.
Conclusiones: Las uveítis anteriores suponen más de un 65% del total de uveítis, siendo la más frecuente la uveítis anterior aguda recidivante unilateral, existiendo una mayor asociación con enfermedades sistémicas como las espondiloartropatías.
En nuestra serie hemos llegado al diagnóstico etiológico en un 64% de los casos con tan sólo una o dos pruebas, y es fundamental la colaboración entre oftalmólogo y reumatólogo.
La sulfasalazina mejora el número de brotes de uveítis anterior aguda. Seguimiento durante un año
Ángel García Aparicioa, Santiago Muñoz Fernándeza, Gema Bonillaa, Tatiana Coboa, Manuel Pomboa, Armell Slinckerb, Ventura Hidalgob y Emilio Martín Molaa
Servicios de aReumatología y bOftalmología. Hospital Universitario La Paz. Madrid. España.
Objetivo: Evaluar la eficacia de la sulfasalazina (SSZ) en la prevención de brotes recurrentes de uveítis anterior aguda (UAA).
Metodos: Durante un período de 2 años estudiamos a pacientes con los siguientes criterios de inclusión: a) haber tenido tres o más brotes de UAA en el año previo; b) uveítis recurrente en los últimos 3 meses. Excluimos las uveítis con etilogía infecciosa o relacionadas con neoplasias. También fueron excluidos los pacientes con contraindicaciones a la SSZ. Los criterios de respuesta fueron definidos como la ausencia de síntomas y la presencia de una exploración oftalmológica normal. Comparamos el número de brotes durante un año con pacientes sin SSZ de similares características en el año previo.
Resultados: En total 394 pacientes con uveítis fueron evaluados durante el período de estudio y 10 pacientes cumplían los criterios de inclusión. El número medio de brotes en el año previo al tratamiento con SSZ fue 3,4 (DE, 0,52), que fue significativamente disminuido a 0,9 (DE, 1,1) durante el año de tratamiento (p = 0,0007).
Conclusión: El tratamiento con SSZ reduce el número de brotes durante un año en pacientes con UAA recurrente.
Asociación de la enfermedad de Paget con el desarrollo de neoplasias malignas (distintas del sarcoma óseo). Estudio en dos áreas sanitarias de Madrid
A. Díaz-Oca, R. Mazzucchelli, F.J. Quirós, P. Zarco, M. Picazoa, A.M. Ruiz-Zorrillaa, S. Castañedaa y R. Miguélezb
aServicio de Reumatología. Fundación Hospital de Alcorcón. bHospital General de Móstoles. Hospital Universitario La Princesa. Madrid. España.
Objetivos: Comprobar la mayor frecuencia de neoplasias malignas distintas del sarcoma óseo con respecto a una población de control.
Pacientes y métodos: Estudio observacional comparativo de casos y controles a partir de todos los pacientes con enfermedad de Paget con < 85 años recogidos de las bases de datos de dos centros hospitalarios. Por cada caso se ha tomado un control del mismo sexo y la misma edad con el diagnóstico de artrosis y/o tendinitis del manguito de los rotadores. Se examinaron las historias clínicas de todos estos pacientes en busca de la presencia, en cualquier momento de su vida, de una neoplasia maligna diferente de neoplasia ósea maligna. Se calculó la fuerza de la asociación mediante la odds ratio (OR) y el cálculo del intervalo de confianza, para neoplasia y presencia o no de enfermedad de Paget, realizando una estratificación por sexos.
Resultados: Se analizó un total de 207 casos de enfermedad de Paget, con sus correspondientes controles. En el grupo de los casos la media de edad fue de 71,73 años (DE, 10,04); en el grupo control fue de 70,91 (DE, 10). En total 191 (46%) eran varones y 218 (54%), mujeres. En el grupo de los casos encontramos 33 neoplasias (15,9%): tres carcinomas de mama, ocho adenocarcinomas de próstata, siete adenocarcinomas de colon, un carcinoma de endometrio, seis epiteliomas basocelulares, un linfoma, una leucemia linfocítica crónica, cuatro neoplasias vesicales, un adenocarcinoma gástrico y un adenocarcinoma de la ampolla de Vater. En el grupo control se encontraron 18 neoplasias (8,9%), cuatro adenocarcinoma de próstata, un carcinoma de mama, tres adenocarcinoma de colon, un epitelioma basocelular y dos linfomas. La OR para enfermedad de Paget y neoplasia fue de 1,939 (1,053-3,570). En el análisis estratificado por sexos, en los varones la OR fue de 1,502 (0,704-3,204) y en las mujeres, 3,571 (1,136-11,224), para intervalos de confianza del 95%. No se observaron diferencias significativas respecto a la frecuencia en los diferentes tipos tumorales, con incremento paralelo de acuerdo con la edad.
Conclusiones: Los resultados de este estudio sugieren que los pacientes diagnosticados de enfermedad de Paget tienen una mayor frecuencia de neoplasias malignas distintas del osteosarcoma. No es posible explicar las diferencias observadas en este estudio en función de la distribución por sexos o por edad.
¿Es más frecuente el cáncer en los pacientes con artritis reumatoide que en la población general?
L. Enrique Júdez, L. Carmona, C. Vadillo, E. Loza, y Grupo EMECAR
Reumatología. Hospital Clínico San Carlos. Madrid. España.
Objetivo: Estimar la prevalencia de cáncer en artritis reumatoide (AR) y compararla con la prevalencia en la población general.
Pacientes y métodos: Un total de 788 pacientes con AR seleccionados por muestreo probabilístico de 34 servicios clínicos de 12 comunidades autónomas de España en 1999 (cohorte EMECAR: un 72% mujeres, con una edad media de 61 ± 13 años y una duración de la AR de 10 ± 7 años). Se estimó la prevalencia de cáncer en esta población y en la población general (datos obtenidos del estudio EPISER), estandarizando por sexo y edad. Se consideró que era cáncer prevalente todo proceso tumoral diagnosticado en los últimos 5 años.
Resultados: Se identificaron 21 casos de cáncer (19 tumores sólidos y dos neoplasias hematológicas) en 21 pacientes con AR (11 varones, con una edad media de 70 años). Por tumores, los más frecuentes fueron el de piel no melanocítico (n = 6) y el de pulmón (n = 5), seguidos del de mama (n = 3) y vejiga (n = 2). La prevalencia de cáncer en pacientes con AR, estandarizando por edad y sexo fue del 1,9 frente al 1,1% en la población general (riesgo relativo [RR], 1,72; intervalo de confianza [IC] del 95%, 1,37-2,23). En la población general de referencia no se identificó ningún caso de cáncer de piel o de pulmón, por lo que no se pudo calcular el RR. No hubo diferencias entre la frecuencia en pacientes con AR y en la población general de cáncer de mama (RR, 0,95; IC del 95%, 0,62-1,48) o linfoma (RR, 0,98; IC del 95%, 0,73-1,41). La mediana del tiempo transcurrido desde el inicio de la AR hasta el diagnóstico del cáncer fue de 8,5 años (P25-75 = 5-14). Los pacientes con AR y cáncer eran mayores (72 [68-76] frente a 61 [60-62] años) y con mayor tiempo de evolución de la AR (16 [11-22] frente a 9,8 [9-10] años) que los pacientes con AR sin cáncer.
Conclusión: La prevalencia de cáncer en pacientes con AR es mayor que en la población general. Es probable que algunos tipos específicos de cáncer, como el de pulmón y el de piel no melanocítico, sean más frecuentes en la AR.
Plexopatía braquial en una paciente con carcinoma de mama
M. Akasbia, M. Alcalde, L. El Ouaamari y O. Sánchez Pernaute
Servicios de Reumatología y aMedicina Interna Fundación Jiménez Díaz. Madrid. España.
Introducción: La plexopatía braquial se expresa clínicamente como una cervicobraquialgia, por lo que los pacientes son referidos ocasionalmente a las consultas de reumatología. El estudio electromiográfico es clave para realizar el diagnóstico. En pacientes oncológicos, la plexopatía puede aparecer en relación con infiltración tumoral o ser inducida por radioterapia. A su vez, entre las plexopatías neoplásicas, lo más frecuente es la afección del vértice pulmonar superior (síndrome de Pancoast).
Presentación clínica: Mujer de 57 años diagnosticada de carcinoma ductal infiltrante de mama derecha en 1984. Inicialmente recibió tratamiento con cirugía y radioterapia (< 6.000 cGy). En 1990 sufre una recidiva local tratada con cirugía y quimioterapia (seis ciclos de CMF). En 1996 se objetiva progresión cutánea y se instaura tratamiento con tamoxifeno. En diciembre de 2000 se sustituye el tamoxifeno por anastrozol. Enfermedad actual: dolor cervical que se irradia a la región proximal de MSD, de predominio nocturno, que coincidió con el cambio de tratamiento antiestrogénico. De forma aditiva, nota pérdida de fuerza en la mano y disminución de la sensibilidad en el borde cubital del antebrazo y la mano. En las últimas semanas se añade disminución de la apertura del ojo derecho sin alteraciones en el campo visual y anhidrosis en la hemicara derecha. En la exploración se objetiva enoftalmos y miosis derechos; ligero aumento del perímetro de MSD; movilidad cervical y del hombro conservada; leve atrofia de musculatura distal en MSD, con pérdida de fuerza en los extensores del carpo y de los dedos; disminución de la sensibilidad en el cuarto y el quinto dedos de la mano derecha. Mediante electromiografía se detectan signos de afección neurógena periférica distal en los nervios mediano y cubital compatibles con radiculopatía D1. Con la sospecha clínica de plexopatía braquial inferior asociada con síndrome de Horner se realizan tomografía axial computarizada (TAC) torácica y resonancia magnética nuclear (RMN) de cuello y plexo braquial sin evidencia de lesiones focales. La paciente es valorada por el servicio de oncología, que diagnostica progresión local de la enfermedad por a parición de nódulos subcutáneos y retracción de la piel en el área de la mastectomía con elevación de los marcadores tumorales. Se instaura tratamiento quimioterápico.
Discusión y conclusiones: El cáncer de mama es probablemente el tumor relacionado con más frecuencia con la aparición de plexopatía braquial. El diagnóstico diferencial entre plexopatía neoplásica (PBN) y plexopatía inducida por radiación (PBR) es, en muchas ocasiones, difícil. Son datos sugestivos de PBN el dolor intenso, la afección del plexo braquial inferior (C8-D1), la aparición de síndrome de Horner y el empleo de dosis bajas de radiación (< 6.000 cGy). Por el contrario, la afección del plexo superior (C5-C6), el predominio de la debilidad frente al dolor, la aparición de linfedema y algunos datos electromiográficos, como las características fasciculaciones y mioquimias, son típicos de la PBR. La mayoría de los datos de la paciente que presentamos orientan a PBN, probablemente por infiltración celular del plexo, ya que las técnicas de imagen son negativas. En estos casos, el diagnóstico definitivo se lleva a cabo mediante biopsia del plexo braquial. En nuestra paciente, se consideró suficiente la aparición de lesiones cutáneas sugestivas de progresión local y el aumento de los marcadores tumorales para reiniciar el tratamiento quimioterápico.
Masa paravertebral en una paciente ANA+ con Raynaud y parotiditis
M. Alcalde, L. El Ouaamari, M. Akasbi, O. Sánchez Pernaute y C. Acebes
Servicio de Reumatología. Fundación Jiménez Díaz. Madrid.España
Introducción: Hasta un 4% de las esclerodermias se presentan en pacientes con enfermedad tumoral. Presentamos un caso en que los síntomas de una enfermedad del tejido conectivo precedieron en 2 años a la aparición de una lesión tumoral infrecuente.
Caso clínico: Mujer de 62 años con fenómeno de Raynaud de 2 años de evolución y episodios de tumefacción parotídea bilateral, con dolor lumbar de ritmo mecánico. Tumefacción parotídea derecha y crepitantes en el hemitórax derecho; sin adenopatías ni esclerodactilia. La radiografía simple fue normal, así como el hemograma, la bioquímica plasmática y la inmunoelectroforesis proteica en sangre y orina. La tomografía axial computarizada (TAC) toracoabdominopélvica evidenció un infiltrado pulmonar intersticial en el lóbulo inferior derecho y una masa que afectaba a la curva diafragmática izquierda con probable infiltración de la vértebra dorsal. La resonancia magnética de la columna dorsal puso de manifiesto una masa paraórtica, que se extendía hasta los cuerpos vertebrales D9, 10 y 11, infiltrando los forámenes neurales y el espacio parasagital izquierdo. La punción-aspiración con aguja fina (PAAF) de la parótida derecha no resultó diagnóstica de SS. La prueba de Schirmer resultó patológica en los dos ojos. La espirometría fue normal, con difusión pulmonar disminuida y disminución del tono del esfínter esofágico inferior. Inmunoglobulinas y complemento normales; AAN positivo a título 1/1.280 con patrón nucleolar, anti-ENAS negativos y anti-Scl-70 positivo. El diagnóstico fue de linfoma no hodgkiniano de tipo B de alto grado extranodal y esclerosis sistémica progresiva. Tras terapia anti-CD20 se objetiva una llamativa mejora de la manometría esofágica, así como disminución de crisis de Raynaud y de tumefacción parotídea.
Discusión: La fase temprana de la esclerodermia se asocia con una alteración inmunológica mediada por células T. Se discute la posible asociación entre ambas enfermedades y el papel que la terapia anti-CD20 podría tener en el futuro de la esclerodermia.
Osteoporosis en el puerperio: una complicación poco frecuente pero potencialmente grave. A propósito de un caso
L. El Ouaamari, M. Akasbi, M. Alcalde, C. Acebes y O. Sánchez Pernaute
Servicio de Reumatología. Fundación Jiménez Díaz. Madrid. España.
Introducción: La caída en la densidad mineral ósea durante el embarazo y el puerperio es transitoria, pero si concurren otros factores de riesgo puede producirse una osteoporosis vertebral grave.
Caso clínico: Mujer de 28 años que 15 días después del parto sufre una trombosis venosa profunda (TVP) en el miembro inferior izquierdo y es tratada con dicumarínicos y enoxaparina durante 3 meses. Dos semanas tras iniciar el tratamiento, comienza a sentir dolor en la charnela dorsolumbar y consulta al concluir el mismo. En la radiografía simple y en las imágenes de resonancia magnética nuclear (RMN) se observan múltiples aplastamientos vertebrales dorsolumbares; en la densitometría se obtienen rangos de osteopenia, y existe elevación de marcadores de remodelado óseo; las demás pruebas complementarias para descartar procesos malignos u otras causas de osteoporosis secundarias son negativas. La paciente es diagnosticada de osteoporosis con fracturas vertebrales múltiples y tratada con alendronato.
Discusión: El puerperio, el reposo y la heparina de bajo peso molecular (aunque en menor medida que la no fraccionada) son factores de riesgo de osteoporosis en este caso. Nuestra paciente presenta cifras densitométricas de osteopenia asociadas con complicaciones, posiblemente secundarias a una pérdida acelerada de densidad mineral ósea. Se recomienda realizar densitometrías a las mujeres que en el embarazo o el puerperio sean tratadas con heparinas de bajo peso molecular más de 10 o 12 semanas.
Conclusiones: El puerperio es un período de riesgo, por lo que hay que evitar factores sobreañadidos o realizar tratamiento preventivo.
Lipodistrofia y necrosis ósea avascular en pacientes con infeccion por el VIH
R. Mazzucchelli, I. O'Mullonya, N. Crespíb, J. Quirós, A. Díaz Oca y P. Zarco
Unidad de Reumatología de la Fundación Hospital Alcorcón. Madrid. aUnidad de Rehabilitación de la Fundación Hospital Alcorcón. bCentro de Salud Granero Vicedo. Alcorcón. Madrid. España.
Introducción: Los inhibidores de la proteasa (IP) del VIH en combinación con otros tratamientos antirretrovirales se han asociado con el desarrollo de necrosis ósea avascular (NOA). Por otra parte, estos fármacos están asociados con un síndrome de lipodistrofia periférica o general, hiperlipemia y resistencia a la insulina. Presentamos a 3 pacientes con infección por el VIH y NOA en diferentes localizaciones, dos de los cuales presentaban también un cuadro de lipodistrofia.
Caso 1: Varón de 32 años, diagnosticado mediante radiografía y resonancia magnética nuclear (RMN) de NOA de cadera derecha y hombro izquierdo en octubre de 2002. La historia, en relación con la infección por el VIH, se caracteriza por infección por el VIH conocida desde 1992, varias infecciones oportunistas y linfoma no hodgkiniano en sistema nervioso central (SNC), en estadio C2. Recibió tratamiento con quimioterapia, radioterapia y esteroides. En el momento actual recibe tratamiento antirretroviral de gran actividad que incluye IP. Además tiene historia de importante ingesta etílica. Con el tratamiento antirretroviral desarrolló un cuadro de lipodistrofia periférica.
Caso 2: Varón de 39 años, diagnosticado de NOA de cadera izquierda en octubre de 2002. La historia, en relación con la infección por el VIH, se caracteriza por tuberculosis pulmonar, infección por el VHC y varias infecciones oportunistas (estadio C3). No tiene historia de tratamiento esteroideo. Desde 1998 se encuentra en tratamiento antirretroviral de gran actividad que incluye IP. Además tiene historia de importante ingesta etílica. Con el tratamiento antirretroviral desarrolló un cuadro de lipodistrofia generalizada.
Caso 3: Varón de 41 años, diagnosticado de NOA (radiografía y RMN) de las dos caderas en mayo de 2002. La infección por el VIH es diagnosticada también en ese momento. Como factores de riesgo para NOA el paciente tiene historia de ingesta etílica elevada y consumo de tabaco.
Comentario: Presentamos a 3 pacientes con infección por el VIH y NOA que, además de existir varios factores predisponentes para esta afección, dos de ellos presentan lipodistrofia asociada con el tratamiento antirretroviral, que puede estar implicado como factor de riesgo para el desarrollo de NOA, a través de la alteración en el metabolismo lipídico.
Monoartritis aguda sobre nódulos de Heberden en mujer posmenopáusica como forma de presentación de la gota: presentación de un caso
I. O'Mullony, P. Zarcoa, R. Mazzucchelia, F.J. Quirósa y A. Díaz-Ocaa
Servicio de Rehabilitación. aServicio de Reumatología. Fundación Hospital Alcorcón. Madrid. España.
Introducción: La artritis gotosa se caracteriza por la aparición de ataques agudos de inflamación, habitualmente monoarticular. Las articulaciones que más se ven afectadas son las periféricas de los miembros inferiores, y de ellas la que lo hace con más frecuencia es la primera metatarsofalángica; le siguen en frecuencia los tobillos, los talones, las rodillas, las muñecas, las manos y los codos. Es más frecuente en el varón, con un pico de edad de 50 años; la incidencia en mujeres es excepcional por debajo de esta edad. La presencia de lesión tisular en las articulaciones, como ocurre en la artrosis, puede predisponer al depósito de cristales de urato. Se han descrito episodios de inflamación gotosa aguda sobre nódulos de Heberden, aunque esta asociación es más frecuente en pacientes que reciben tratamiento diurético. Presentamos un caso clínico de forma de presentación atípica de artritis gotosa, con afección inicial de interfalángicas distales (IFD) de los dedos de las manos.
Presentación clínica: Mujer de 80 años de edad con historia de dolor mecánico y deformidad progresiva de IFD de manos de 15-20 años de evolución. Acude a la consulta por un cuadro de inflamación aguda en IFD del tercer dedo de mano derecha de dos meses de evolución. Entre los antecedentes personales presenta hiperuricemia, probablemente secundaria al tratamiento con diuréticos tiacídicos por hipertensión arterial. En la exploración física destaca deformidad de IFD del segundo, tercero, cuarto y quinto dedos de ambas manos, con crepitación a la movilización y tumefacción, eritema y aumento del calor local en IFD del tercer dedo de la mano derecha. Pruebas complementarias: ácido úrico, 7,6 mg/dl; velocidad de sedimentación globular (VSG), 21; proteína C reactiva (PCR), 8,4; creatinina, 1,16 mg/dl. El hemograma y el resto de los parámetros de bioquímica general no presentan alteraciones. La radiografía de las manos presenta signos degenerativos en IFD y en la trapeciometacarpiana, de manera bilateral, artropatía destructiva con erosiones marginales y subluxación de IFD del segundo y tercer dedos de la mano derecha.
Se realizó artrocentesis de la articulación afectada, y se obtuvo 0,1 ml de líquido sinovial serohemático en el que se observó la presencia de abundantes cristales de urato monosódico intra y extraarticulares mediante el microscopio con luz polarizada. La paciente fue diagnosticada de poliartrosis primaria y monoartritis aguda por cristales de urato en IFD del tercer dedo de mano derecha.
Conclusiones: El diagnóstico de artritis gotosa se debe plantear ante un episodio de inflamación aguda sobre nódulos degenerativos en IFD de los dedos de las manos en una mujer posmenopáusica.
Características de la incapacidad permanente en el proyecto ITME-98
G. Candelas, C. Lajas, M. Blanco, L. Abasolo, C. Vadillo, C. Hernández y J.A. Jover
Hospital Clínico San Carlos. Madrid. España.
La incapacidad permanente (IP) es la situación del trabajador que, después de haber sido dado de alta médicamente, presenta reducciones anatómicas o funcionales graves, susceptibles de determinación objetiva y previsiblemente definitivas, que disminuyen o anulan su capacidad laboral. La solicitud de IP se realiza a través de un informe de propuesta de invalidez en cualquier momento de la incapacidad temporal (IT) del paciente o de forma obligatoria cuando el paciente lleva 18 meses de IT por el mismo proceso.
Objetivo: Exponer las características de la IP en el proyecto ITME-98.
Material y métodos: Aleatorización prospectiva de pacientes con nueva ITME del Área 7 en dos grupos. Por un lado, intervención: programa ITME-98, y por otro, control: asistencia habitual. Los datos referentes a los procesos de IP se obtuvieron tras la revisión de los expedientes de la inspección médica del Área 7 y de datos aportados por el INSS.
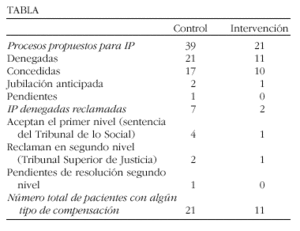
Resultados: A los 2 años del estudio se solicitaron, en total, 60 procesos de IP. La evolución de dichos procesos se expone en la siguiente tabla:
Las causas por las que se solicitaron procesos de IP fueron, por orden de frecuencia, la enfermedad lumbar (43,3%); la afección de rodilla (18,3%); la enfermedad cervical (15%) y las enfermedades inflamatorias (sobre todo artritis reumatoide [AR]; 10%). Las causas más frecuentes por las que se concedieron IP fueron los trastornos de la columna lumbar (57,6%), seguidos la AR (11,5%) y los trastornos de la rodilla y cadera, así como la enfermedad cervical (7,6%). La mayoría de las IP concedidas fueron totales (74%) y tan sólo en un pequeño porcentaje (25,9%) fueron absolutas.
Conclusiones: De los 60 procesos propuestos para IP, 32 recibieron algún tipo de compensación (21 en el grupo control y 11 en el de intervención). La causa más frecuente por la que se solicitaron y se concedieron IP fueron los trastornos de la columna dorsolumbar. La AR fue una causa frecuente de concesión de IP. La mayoría de IP concedidas fueron totales.
Ensayo clínico aleatorizado abierto de descompresión quirúrgica frente a infiltración local con esteroide en el síndrome del túnel del carpo. Extensión a dos años de seguimiento
D. Ly Pena, J. L. Andreub, G. de Blasc y A. Sánchez-Olasod
aCentro de Salud Castillo de Uclés. bServicio de Reumatología. Clínica Puerta de Hierro. cServicio de Neurofisiología Clínica. Hospital Ramón y Cajal. dServicio de Cirugía Plástica. Hospital Ramón y Cajal. Madrid. Madrid.
Objetivo: El objetivo del ensayo clínico fue comparar la descompresión quirúrgica con la infiltración local con esteroide en el tratamiento del síndrome del túnel del carpo (STC) sin afección motriz clínicamente aparente y con un seguimiento de 2 años.
Métodos: Se trata de un ensayo clínico prospectivo, aleatorizado, controlado y abierto. Se seleccionó a pacientes con síntomas sugestivos de STC de al menos 3 meses de evolución. Se excluyeron aquellos carpos con afección motriz clínicamente aparente, entendiendo como tal la atrofia tenar o la debilidad muscular clínicamente aparente. Se confirmó la presencia de STC mediante EMG-ENG. Los carpos en los que se confirmó la presencia de STC fueron aleatorizados a recibir infiltración local o descompresión quirúrgica mediante la técnica de incisión corta. Las variables de desenlace evaluadas fueron las parestesias nocturnas, el dolor y el impacto funcional medio mediante escalas visuales analógicas (EVA) en tiempos de 0, 3, 6, 12 y 24 meses. La significación estadística se estableció mediante la prueba de la t de Student, la prueba de la U de Mann-Whitney y la prueba de Wilcoxon. El estudio fue aprobado por el comité de ética del centro, y todos los pacientes firmaron el consentimiento informado.
Resultados: Ciento veintitrés pacientes fueron aptos para el ensayo. El EMG-ENG confirmó STC en 181 carpos de 102 pacientes. Un total de 119 carpos han completado el seguimiento de 2 años, con una edad media de 52,99 años, una proporción mujer/varón de 110/9 y un tiempo medio de evolución de los síntomas de 36,79 meses (el 43% de los carpos presentaba síntomas de menos de un año de duración). Sesenta carpos recibieron infiltración y 59 fueron descomprimidos quirúrgicamente. No había diferencias significativas entre ambos grupos en cuanto a duración de los síntomas, edad, sexo o gravedad del STC. La evolución de la EVA de dolor se presenta en la siguiente tabla:
Conclusiones: Tanto la infiltración como la descompresión quirúrgica son procedimientos eficaces en el control de la cirugía en las evaluaciones a 12 y 24 meses, aunque la relevancia clínica de dichas diferencias parece escasa.
Cambios electrocardiográficos inducidos por tratamiento con cloroquina en pacientes con LES Y AR
R. Almodóvar, B.E. Joven, R. Salgueroa, I. Sáncheza, A. Lloveta y P.E. Carreira
Servicio de Reumatología y aCardiología. Hospital 12 de Octubre. Madrid. España.
La cloroquina (CL) es ampliamente utilizada en pacientes con artritis reumatoide (AR) y lupus eritematoso sistémico (LES). Su principal efecto secundario es la retinopatía, mientras que la toxicidad cardíaca raramente se ha considerado. Sin embargo, puede producir alteraciones en la conducción y cardiopatía hipertrófica y/o restrictiva, quizá con más frecuencia de lo esperado. La incidencia y los posibles factores asociados con el desarrollo de cardiotoxicidad son desconocidos.
Objetivos: Encontrar cambios electrocardiográficos, que podrían ser factores predictivos de cardiotoxicidad en pacientes con AR y LES tratados con CL.
Material y métodos: Se estudió a 25 pacientes tratados crónicamente con CL, con un electrocardiograma (ECG) correctamente calibrado previo al inicio del tratamiento y otro obtenido prospectivamente. Se recogieron los años de evolución de la enfermedad, el tiempo de tratamiento con CL, la dosis acumulada, las medicaciones concomitantes y la historia de la enfermedad cardíaca. Se excluyó a los pacientes con marcapasos, fibrilación auricular o que tomaran otros fármacos que alteren la conducción cardíaca, así como los que recibían tratamiento con hidroxicloroquina. Los tiempos de conducción del ECG en milisegundos (duración de la onda P, PR, QRS, QT corregido o QTc y deflexión intrinsecoide de la onda P y del QRS) se midieron pre y post-CL, de forma ciega por dos cardiólogos (R.S. e I.S). Se usó el test de la t de Student para comparar las medias de los tiempos de conducción pre y post-CL y para analizar la influencia de la dosis acumulada.
Resultados: Tras excluir a los pacientes previamente definidos, se incluyó a 20 pacientes (un varón, 19 mujeres, 14 con AR y seis con LES, con una edad media de 60 ± 12 años). La dosis acumulada de CL fue de 498,9 ± 332 g (45-1.186 g) en un período de 2-17 años. Tras el tratamiento con CL se observó un incremento significativo de la duración de la onda P (96 ± 12 frente a 106 ± 13; p = 0,01), intervalo PR (147 ± 22 frente a 156 ± 16; p = 0,03), intervalo QRS (81 ± 10 frente a 95 ± 20; p = 0,001), deflexión intrinsecoide del QRS (30 ± 9 frente a 37 ± 8; p = 0,009), intervalo QT (372 ± 25 frente a 407 ± 28; p = 0,00002) e intervalo QTc (430 ± 36 frente a 462 ± 28; p = 0,0004). La dosis acumulada no se relacionó con ninguno de los tiempos electrocardiográficos.
Conclusión: El tratamiento crónico con CL en pacientes con AR y LES induce un incremento de los tiempos de conducción intraventricular y repolarización, sin relación con la dosis acumulada del fármaco, como reflejo probablemente del depósito intramiocárdico de CL. Son necesarios más estudios para establecer la historia natural de los cambios electrocardiográficos inducidos por la CL y para encontrar marcadores que detecten, de forma temprana, la expresión clínica de la toxicidad cardíaca por cloroquina.
Comunicaciones Orales
Infliximab en la práctica clínica diaria: dosis requeridas para alcanzar efectividad en artritis reumatoides no seleccionadas
E. Tomero, R. del Castillo, A. Ortiz Garcia, M. Picazo, A. Laffón y R. García de Vicuña
Hospital de la Princesa. Madrid. España.
Objetivos: Investigar la efectividad del infliximab (I) en pacientes con artritis reumatoide (AR) en la práctica clínica habitual, y analizar los requerimientos de aumento de dosis de mantenimiento respecto a las recomendadas en la ficha técnica del producto (seleccionadas en condiciones de ensayos clínicos) para alcanzar un control satisfactorio de la enfermedad.
Pacientes y métodos: Seguimiento prospectivo de 45 pacientes con AR en los que se indicó I por actividad persistente de la enfermedad, a pesar de terapia previa, con una media de 3,8 ± 1,2 FAMES. En cada infusión se evaluó el índice de actividad DAS28 y de funcionalidad HAQ y se registraron los efectos adversos. Se evaluó la efectividad a los 12 meses según criterios de respuesta EULAR y ACR 20, 50 y 70. Se administraron las dosis estándar de 3 mg/kg en las semanas 0, 2, 6 y 14, y se modificaron las dosis subsiguientes así como los intervalos entre dosis cuando el médico responsable lo consideró clínicamente apropiado.
Resultados: Se trató a 45 pacientes (un 90% mujeres) con una edad media de 56,7 (30-83) años y un tiempo de evolución medio de la AR de 11,1 ± 7,6 años, con un DAS28 inicial de 6,7 ± 0,9 y un índice HAQ de 1,7 ± 0,4. Tras un año de seguimiento, la actividad de la enfermedad evaluada por DAS28 fue < 3,2 (buen control) en el 12,5% de los pacientes; de 3,2-5,1 (control moderado) en el 70,8%, y superior a 5,1 (mal control) en el 16,6%. Un 19% de los pacientes cumplía criterios de respuesta satisfactoria EULAR (DAS28 < 3,2 y disminución > 1,2 respecto a DAS inicial). Un 79% alcanzó respuesta ACR 20, un 45,8% ACR 50 y un 12,5% cumplía criterios ACR 70. El incremento de dosis (4-6 mg/kg) se requirió desde la semana 22 en el 29,4% de los pacientes, y a los 12 meses la dosis se había incrementado en el 69,2% de la población estudiada, con requerimientos de > 5 mg/kg en un 29,4%. La duración del efecto beneficioso de I fue de menos de 8 semanas en el 34,6% de los casos, lo que condujo a una reducción del intervalo entre dosis a 6 semanas en el 15,3% de las AR y a 7 semanas en el 19,2%. Un subgrupo (26,9%) necesitó aumento tanto de la dosis como de la frecuencia de las infusiones. Los efectos adversos más relevantes consistieron en 26 infecciones respiratorias (dos graves), una tuberculosis miliar, 11 infecciones urinarias (dos graves), cinco herpes simple y dos zoster, una tenosinovitis séptica, y siete pacientes presentaron reacciones a la infusión (tres graves), pero que no han obligado a la suspensión del tratamiento. Ocho pacientes abandonaron el tratamiento: cuatro por infecciones relevantes repetidas, dos por decisión propia, uno a criterio de su médico por remisión completa y uno por ineficacia.
Conclusiones: El tratamiento con infliximab de la AR refractaria en la práctica clínica diaria evidencia una efectividad y una seguridad comparables a las alcanzadas en el contexto de ensayos clínicos; no obstante, en nuestra experiencia, el esquema terapéutico recomendado en cuanto a dosis e intervalos de infusión resulta adecuado sólo en alrededor de un tercio de los pacientes. Estos datos demuestran la importancia de la adecuación de la dosis en cada paciente y refuerzan la demanda de una reevaluación en la ficha técnica del producto.
Mejoría de la supervivencia con el tratamiento con leflunomida mediante la adición de metotrexato
F. Pérez Ruiz
Hospital de Cruces. Vizcaya. España.
Introducción: La adición de leflunomida (LEF) a metotrexato ha demostrado tener eficacia en ensayos en artritis reumatoide (AR), pero en la práctica clínica invertir el diseño (cambiar a LEF y escalar metotrexato, en caso necesario, controlando, además, otros factores de hepatotoxicidad) podría ser más práctico.
Método: diseño prospectivo, en pacientes con AR activa, que inician LEF. Medidas de desenlace: respuesta DAS28. Medidas secundarias: reducción de la dosis de corticoides y del MHAQ. Indicación de adición de metotrexato a LEF: a los 3 meses si hay mala respuesta o DAS28 > 5,10; a partir de los 3 meses, cualquier ausencia de respuesta DAS28 respecto a parámetros basales. Estrategia terapéutica: LEF 20 mg/día, añadiendo metotrexato, 2,5 mg/cada semana, 2 semanas, y 2,5 mg/2 semanas hasta respuesta, toxicidad o dosis máxima tolerada previamente. Medicación concomitante para evitar hepatotoxicidad: ácido fólico, 5 mg/semana, cambio de antiinflamatorios no esteroideos (AINE) en pacientes tratados con AINE arilacéticos. Análisis por intención de tratar.
Resultados: De 71 pacientes que iniciaron tratamiento con LEF entre enero de 2001 y julio de 2002, 43 (60%) habían recibido otros DMARD, incluyendo metotrexato (dosis media 16,5 ± 3,6 mg/semana; rango, 10-25). En los primeros 21 meses de seguimiento sólo 20/71 (28%) requirieron tratamiento combinado LEF-metotrexato (dosis de metotrexato 9,2 ± 1,8; rango, 7,5-12,5). La tasa de respuesta DAS28 fue mayor en pacientes cuyo primer DMARD era LEF (26/28 frente a 34/43; p = 0,048) y la necesidad de añadir metotrexato, asimismo, mayor en los que habían tomado otros DMARD (18/43 frente a 2/28; p = 0,003). En el grupo con combinación, a los 3 meses, 15/16 evidenciaban respuesta DAS28; a los 6 meses, 11/14 mantenían respuesta; a los 9 meses, 7/9, y a los 12 meses 4/6. Ningún paciente suspendió el tratamiento por efecto adverso; dos lo suspendieron por ineficacia. Se observó elevación de GPT/GOT mayor de 1,2 VSN en 3/16 pacientes (18%), autolimitada y menor de 2 VSN, que no requirió la suspensión del tratamiento.
Conclusiones: La inversión de la estrategia de combinación LEF-metotrexato, junto con otras medidas para evitar hepatotoxicidad, parece conseguir una alta tasa de respuestas DAS28 con escasa toxicidad, al evitar la combinación en la mitad de los pacientes con fracaso del metotrexato y reducir la dosis de combinación en un 40% respecto a la previa.
Influencia de la edad de inicio de los síntomas en la expresión clínica y la supervivencia de los pacientes con esclerosis sistémica
B. Joven, R. Almodóvar, F.J. Gómez-Reinoa y P.E.E. Carreira
Servicio de Reumatología y aUnidad de Reumatología Pediátrica. Hospital 12 de Ocubre. Madrid. España.
Objetivos: Analizar la influencia de la edad de inicio de los síntomas en las características clínicas, la mortalidad y la supervivencia de los pacientes con esclerosis sistémica (SS) seguidos en un hospital universitario durante un período de 25 años (1976-2001).
Material y métodos: Se incluyó a 110 pacientes (13 varones y 97 mujeres) con SS, que se dividieron en dos grupos: con inicio de los síntomas < 20 años (SS juvenil) o > 20 años (SS adultos). De las historias clínicas se recogieron los datos demográficos (edad, sexo, años de seguimiento y muerte), clínicos (afección cutánea, pulmonar, cardíaca, renal, muscular, articular, gastrointestinal y velocidad de sedimentación globular [VSG]), serológicos (ANA, a-Scl70, a-RNP, FR, ACL), tratamientos usados, mortalidad y causa de la muerte. Se utilizó la odds ratio (OR) con un intervalo de confianza (IC) del 95% para medir la fuerza de asociación entre variables; el test de la t de Student para analizar la influencia de la edad de inicio en cada variable, y las curvas de Kaplan-Meier para el estudio de la supervivencia.
Resultados: En 11 pacientes (2 varones y 9 mujeres) el inicio fue juvenil y en 99 (11 varones y 88 mujeres) en la edad adulta. En el grupo de SS juvenil, 8 (73%) tenían afección limitada; uno (9%), difusa, y dos (18%), overlap. En el grupo de SS adultos, 55 (56%) tenían SS limitada; 30 (30%), difusa, y 14 (14%), overlap. La edad media de inicio de los síntomas fue de 13 ± 4 años en el grupo juvenil y de 49 ± 16 años en el grupo de adultos. La edad de diagnóstico fue de 24 ± 8 y de 53 ± 17 años, respectivamente. Los jóvenes tendían a tener más necrosis cutánea (OR = 0,2; IC del 95%, 0,075-1,1; p = 0,08) y afección tiroidea (OR = 0,12; IC del 95%, 0,018-0,9; p = 0,06), mientras que los adultos presentaban más artritis (OR = 3,4; IC del 95%, 0,9-13,8; p = 0,06) y afección esofágica (OR = 4,7; IC del 95%, 1,1-18,9; p = 0,02) y se trataban más con D-PNC (OR = 1,3; IC del 95%, 1,1-1,4; p = 0,06). La edad estaba asociada con el RNP (p = 0,03) y con el uso de inhibidores de la enzima conversiva de la angiotensina (IECA) (p = 0,03) y PG (p = 0,004). Fallecieron 25 pacientes (24%), uno del grupo SS juvenil y 24 del grupo SS adultos. La mortalidad estaba asociada con SS difusa (p = 0,004) en el grupo juvenil y con necrosis cutánea (OR = 1,2; IC del 95%, 0,9-1,6; p = 0,03), fibrosis pulmonar (OR = 1,3; IC del 95%, 0,9-2; p = 0,03), HTP (OR = 0,2; IC del 95%, 0,1-0,5; p = 0,001), uso de CFM (OR = 13; IC del 95%, 1,3-123; p = 0,01) e IECA (OR = 1,2; IC del 95%, 0,9-1,6; p = 0,04) en el grupo de adultos. La supervivencia a los 5, 10 y 20 años era del 90% en los pacientes jóvenes y del 85, el 65 y el 54% en el grupo de adultos, sin diferencias estadísticas entre los grupos.
Conclusión: Los pacientes con inicio juvenil tienden a presentar más necrosis cutánea y enfermedad tiroidea, y menos afección esofágica y artritis que el grupo de inicio adulto. Probablemente como resultado de una afección menos grave nuestros pacientes con SS juvenil necesitan menos D-PNC, IECA y PG.
Depresión en artritis reumatoide: prevalencia y asociación con factores pronósticos de la artritis reumatoide
C. Vadillo, L. Carmona, E. Júdez, E. Loza, y Grupo EMECAR
Hospital Clínico San Carlos. Madrid. España.
Objetivo: Estimar la prevalencia de depresión en la artritis reumatoide (AR), frente a la población general, y evaluar su asociación con variables de actividad y progresión de la enfermedad.
Pacientes y métodos: En total 788 pacientes con AR seleccionados por muestreo probabilístico de 34 servicios clínicos de 12 comunidades autónomas en 1999 (cohorte EMECAR: 72% mujeres; edad media, 61 ± 13; duración de la AR, 10 ± 7 años). Se estimó la prevalencia de depresión en esta cohorte y en la población general (datos obtenidos del estudio EPISER), estandarizando por edad y sexo. Se analizó la asociación de depresión prevalente con variables sociodemográficas (edad y sexo), de actividad de la AR (número de articulaciones dolorosas e inflamadas, velocidad de sedimentación globular [VSG], proteína C reactiva [PCR], DAS28, enfermedad extraarticular), y de progresión (HAQ, número de cirugías ortopédicas, Larsen, número de fármacos modificadores de la enfermedad [FME] utilizados, duración de la AR e incapacidad laboral permanente) y número de comorbilidades, mediante el test de la χ2, el de la t de Student o el de Mann-Whitney.
Resultados: Se identificaron 110 casos de depresión (96 mujeres; edad media, 61 años). La depresión se diagnosticó con posterioridad al inicio de la AR en 55 casos (70,5%). La prevalencia de depresión en pacientes con AR es del 14,3% (intervalo de confianza [IC] del 95%, 11,8-16,8). Estandarizando por edad y sexo con la población española, la prevalencia estimada es del 9,4%, con un riesgo relativo (RR) frente a la población general de 3,33 (IC del 95%, 3,11-4,10). Los pacientes con depresión presentaban significativamente más articulaciones dolorosas (7,3 ± 6,7 frente a 5 ± 6,3; p < 0,001) y tumefactas (5,9 ± 5,1 frente a 3,9 ± 4,5; p < 0,0001), tenían un peor HAQ (1,8 ± 0,4 frente a 1,6 ± 0,4; p < 0,001) y DAS28 (4,8 ± 1,37 frente a 4,01 ± 1,4; p < 0,0001), más comorbilidades (dos [P25-75 = 1-2] frente a una [P25-75= 1-2]; p = 0,01) y habían sido tratados con más FME (dos [P25-75 = 1-3] frente a una [P25-75 = 0-2]; p = 0,01) que los no deprimidos. No se encontró asociación con las otras variables estudiadas. El 30,6% de los pacientes con AR y depresión se encontraba sin medicación antidepresiva.
Conclusión: La prevalencia de depresión en pacientes con AR es significativamente mayor que en la población general y se asocia sobre todo con la actividad de la AR, pero no con su progresión. Deberían investigarse las causas por las que los pacientes con AR y depresión estén sin tratamiento antidepresivo.