11 y 13 de diciembre de 2003
Ilustre Colegio Oficial de Médicos de Madrid
Santa Isabel, 51. Madrid.
Sesión de Pósters
Morfea generalizada con evolución a esclerosis sistémica de inicio infantil. A propósito de un caso
S. Rodríguez Rubio, P. García de la Peña Lefebvre, M. Valero Expósito, P. Zurita Prada y M.L. Gámir Gámir
Unidad de Reumatología Infantil. Servicio de Reumatología. Hospital Universitario Ramón y Cajal. Madrid. España.
Introducción: La esclerosis sistémica (ES) es una enfemedad multiorgánica que se caracteriza por la presencia de fibrosis en la piel y en múltiples órganos internos como los pulmones, los riñones y el tubo digestivo. Su incidencia en la edad adulta es baja, y su inicio en la edad pediátrica es una rareza.
Presentación clínica: Niña de 8 años de edad, que en septiembre de 1998 inicia cuadro de fiebre intermitente, astenia y esclerosis cutánea, que afectaba prácticamente a todas las áreas corporales, sin otra sintomatología acompañante. A la exploración física presentaba poliadenopatías, hepato-esplenomegalia, esclerosis cutánea, (skin score de 36/51), esclerodactilia y retracciones tendinosas en las manos. Las pruebas inmunológicas desvelaron la presencia de un déficit selectivo de IgA, y los AAN, Scl70 y anticentrómero eran negativos. TACAR, PFR, ecocardiograma, esofagograma, capilaroscopia y serie ósea sin hallazgos significativos. Biopsia cutánea compatible con morfea generalizada. Con este diagnóstico se inició tratamiento con corticoides a dosis altas, con buena respuesta inicial.
Durante los 4 años siguientes al diagnóstico presentó un empeoramiento progresivo, por lo que recibió tratamiento con diversos fármacos (hidroxicloroquina, ciclosporina, metotrexato y D-penicilamina), con mejoría parcial de la sintomatología. En octubre de 2002 inició cuadro de disnea progresiva con restricción e hipoxemia graves, objetivándose en el TACAR hallazgos compatibles con neumonitis intersticial inflamatoria y bronquiolitis obliterante con neumonía organizada. Se inicia tratamiento con bolos de metilprednisolona y pulsos de ciclofosfamida con buena tolerancia y respuesta clínica hasta la actualidad.
Conclusiones: Describimos un nuevo caso de ES cutánea difusa (EScd) de inicio infantil, diagnosticada inicialmente de morfea generalizada. Nuestro caso destaca por presentar una forma atípica tanto en su comienzo como en su evolución.
Bursitis séptica trocantérea por Escherichia coli.
A propósito de un caso
C.O. Sánchez, A. Bardal, J.L. Morell, J. Rubio, N. Vázquez y C. Díaz Miguel
Servicio de Reumatología. Hospital Ramón y Cajal. Madrid. España.
Introducción: La bursitis séptica se presenta con mayor frecuencia en varones jóvenes que sufren un traumatismo único o repetido. La interrupción de la barrera cutánea es la principal puerta de entrada; Staphylococcus aureus es el germen más frecuente y la localización más habitual es la bolsa olecraniana. Los hemocultivos son positivos en menos del 5%. Describimos el caso de una paciente diagnosticada de bursitis séptica de carácterísticas atípicas.
Presentación clínica: Mujer de 80 años, que consulta por fiebre de 39 °C y dolor en región trocantérea izquierda de aparición brusca, sin traumatismo previo, sin irradiación, de características inflamatorias, con gran impotencia funcional y afectación del estado general. Antecedentes personales: diabetes tipo 2, pancreatitis aguda, colecistectomía, colangitis aguda secundaria a coledocolitiasis y fractura de fémur izquierdo con osteosíntesis con clavo gamma. Exploración física: región trocantérea izquierda con aumento de tamaño y temperatura, tumefacta y fluctuante; el resto fue normal. Pruebas complementarias: hemograma, bioquímica con amilasa, hemostasia, gasometría venosa y orina elemental, sin alteraciones salvo leucocitos, 13.000 (neutrófilos, 11.000 y linfocitos, 1.300) y fibrinógeno, 948,9. Radiografía de tórax y ecografía abdominal normales. En la radiografía de caderas se observó osteosíntesis de cadera izquierda sin signos de deterioro, y aumento de partes blandas en región trocantérea izquierda, por lo que se realizó punción local con extracción de 60 ml de líquido de características sépticas, con 82.000 leucocitos, 81.600 neutrófilos; glu, 124; PT, 2,9, y tinción con bacilos gramnegativos, procensándolo para cultivo. Ecografía de cadera izquierda: resto de colección drenada en región trocantérea izquierda y superficialmente, en situación posterior y sin comunicación con articulación coxofemoral.
Evolución: Se inicia tratamiento analgésico, antiinflamatorio y antibiótico intravenoso empírico con amikacina y piperacilina-tazobactam. Hemocultivos: Escherichia coli en 2/2, y cultivo de líquido articular con E. coli. Se realizaron ecografías y punciones repetidas de la bolsa trocantérea, hasta la resolución del cuadro y obtención de cultivos estériles, entonces se suspendió el tratamiento antibiótico (3 semanas). Se consultó con el servicio de gastroenterología y se descartó un foco intrabdominal como origen de la infección. En la gammagrafía ósea con doble trazador se observó un depósito focal de galio en trocánter mayor izquierdo compatible con bursitis, y actividad osteogénica en tercio medio del fémur izquierdo que podría corresponder a movilización del clavo intramedular, se realizó bursectomía y retirada de clavo gamma. La evolución del cuadro fue satisfactoria, asintomática al alta, con normalización de parámetros analíticos y cultivos estériles, y con diagnóstico de bacteriemia y bursitis séptica pertrocantérea izquierda por E. coli con bursectomía y retirada de clavo gamma.
Conclusiones: La bursitis séptica es una infección aguda de la bursa sinovial en cualquiera de sus localizaciones, y es una entidad frecuente en consulta de reumatología, por lo que debemos sospechar esta entidad aun en casos atípicos, como es el descrito, e incluirlo en el diagnóstico diferencial de pacientes con clínica sugestiva de infección y sintomatología articular, independientemente de su forma de presentación y características.
Artritis idiopática juvenil oligoarticular y uveítis anterior crónica
C.O. Sánchez, S. Rodríguez, N. Vázquez, A. Bardal, P. Zurita y M.L. Gámir
Servicio de Reumatología. Hospital Ramón y Cajal. Madrid. España.
Objetivo: La artritis idiopática juvenil (AIJ) es la enfermedad reumatológica más frecuente en la infancia, y una de las principales causas de invalidez a esa edad.
La uveítis anterior crónica (UAC), es una seria complicación extraarticular que ocurre de manera característica en la AIJ, y constituye uno de los principales factores de morbilidad en estos pacientes. Nuestro objetivo es analizar la frecuencia de UAC en pacientes con AIJ de inicio oligoarticular, los posibles factores predictivos de su desarrollo, así como sus características clínicas y evolutivas.
Métodos: Realizamos un estudio descriptivo de los pacientes que presentaron UAC en un grupo de 223 niños diagnosticados de AIJ en nuestro hospital en el período comprendido entre marzo de 1978 y marzo de 2003, con un tiempo mínimo de evolución de la enfermedad de 6 meses.
Resultados: De 223 pacientes diagnosticados de AIJ (96 niños y 127 niñas), 96 correspondían al grupo de inicio oligoarticular, según la clasificación de Durban (18 niños y 78 niñas), con una edad media al comienzo de la enfermedad de 5,16 años y un tiempo medio de evolución de 16,5 años. Dentro de este grupo, 17 pacientes (todas niñas) presentaron UAC, lo que supone una prevalencia del 17,7% del total de AIJ oligoarticular, y se contabilizaron un total de 28 ojos afectados. Los 17 pacientes presentaban un factor reumatoide (FR) negativo, y 15 de ellos tenían anticuerpos antinucleares (ANA) positivos. En 14 de estos pacientes se había realizado tipificación HLA-DR, y en 6 casos se objetivó positividad para DR-5. En este grupo, la edad media al comienzo de la afectación articular fue de 2,83 años, la edad media al diagnóstico de la afectación ocular de 7,66 años y el tiempo medio transcurrido entre el comienzo de los síntomas articulares y la afectación ocular fue de 6,25 años. En 4 casos, el diagnóstico de UAC precedió al de AIJ. En el 76% de los casos aparecieron complicaciones (sinequias, 58,2%; cataratas, 64,7%; queratopatía en banda, 17,64%; glaucoma, 23,52%, y ceguera, 29,41%). Recibieron tratamiento inmunosupresor un 35%, y precisó cirugía ocular también un 35% de pacientes. Otros 5 pacientes diagnosticados de AIJ presentaron UAC (2 con artritis psoriásica, 2 con artritis-entesitis y 1 con AIJ de inicio poliarticular).
Conclusiones: La UAC aparece fundamentalmente en niñas con AIJ de inicio oligoarticular temprano. Se caracterizan por la ausencia de FR, ANA positivos en la mayoría de los casos, y una alta prevalencia de HLA-DR 5, como posibles factores predictivos del desarrollo de UAC. Un alto porcentaje de pacientes presentan complicaciones oftalmológicas en algún momento de la evolución de la enfermedad. La UAC constituye una grave complicación de la AIJ que ensombrece el pronóstico de la enfermedad. Es necesaria una exploración oftalmológica periódica para diagnosticar de forma temprana la afectación ocular en este grupo de pacientes, así como la instauración de un tratamiento adecuado para evitar el desarrollo de complicaciones.
Análisis del dolor en los miembros superiores en pacientes en situación de incapacidad temporal
P. Colladoa, P. Richia, M. Revengab, F.J. Bachillerb, G. Candelasc, M. Blancoc, C. Hernándezc, M. Crespoa y J.A. Joverc
aHospital Severo Ochoa. Madrid. bHospital Ramón y Cajal. Madrid. cHospital Clínico San Carlos. Madrid. España.
Objetivo: Describir las características generales y laborales de una serie de pacientes en situación de incapacidad temporal (IT) por dolor en miembros superiores de origen musculoesquelético (ME) no traumático.
Métodos: Este análisis descriptivo, limitado a pacientes con IT que afecta a miembros superiores (MMSS) pertenecientes a las áreas sanitarias 4, 7 y 9 de Madrid, forma parte de un estudio de intervención, prospectivo de 2 años de duración que evalúa eficacia de un programa específico de reincorporación laboral (programa IT-ME). Se analizaron variables sociodemográficas, variables laborales y variable diagnóstica (causa responsable de la IT) según los códigos CIE-9MC. Se utilizó la media la desviación estándar (DE) o la mediana (rango, P25-P75) para las variables continuas que cumplían o no el supuesto de normalidad, y el porcentaje para las variables cualitativas. El programa estadístico utilizado fue Stata 7.0
Resultados: Un total de 13.077 pacientes con IT fueron incluidos en el programa IT-ME. La incidencia de trastornos de MMSS fue del 0,2% por trabajador activo y año. Se incluyeron 1.214 pacientes con dolor en MMSS, donde 545 pacientes constituyeron el grupo de estudio para el presente análisis. Dentro de los trastornos de MMSS causantes de IT-ME, más de la mitad de los pacientes (50,64%) presentaban enfermedades que afectaban al hombro, el diagnóstico más frecuente (código 726.1) fue el síndrome de la vaina de los músculos rotadores del brazo. Se observó un predominio del sexo femenino en el síndrome del túnel del carpo (STC). El rango de la edad en la primera visita fue de 30-52 años, y algo menor en los pacientes con patología de la muñeca-mano. La mayoría de los pacientes tenían un nivel de estudios bajo-medio y pertenecían al Régimen General. Los trabajadores de servicios y los trabajadores no cualificados constituían el tipo de ocupación laboral más frecuente (aproximadamente, 40%) entre estos pacientes.
Conclusiones: El dolor en los MMSS es un síntoma común en la población trabajadora y es una causa frecuente de IT-ME. El código 726.1 representa el diagnóstico más frecuente de IT por hombro doloroso. Los factores sociolaborales deben ser recogidos y valorados en pacientes con IT. Este trabajo constituye una información previa al estudio que se desarrolla sobre el tratamiento de dichos trastornos en pacientes discapacitados temporalmente.
Dolor musculoesquelético agudo en la infancia
P. Collado, C. Calvo, A. Siles, R. Díaz y M. Crespo
Unidad de Reumatología Pediátrica. Hospital Severo Ochoa. Madrid. España.
Introducción: El dolor musculoesquelético (DME) es una patología que afecta a un 7-15% de los niños en edad escolar.
Objetivos: Conocer las características clínicas y la aproximación diagnóstica de los pacientes remitidos por DME agudo a una consulta hospitalaria conjunta de pediatría general y reumatología.
Métodos: Evaluamos retrospectivamente a todos los niños de 2-15 años atendidos en la consulta como nuevos, en un período de 6 meses. Se analizaron edad, sexo, características clínicas, tratamiento previo recibido y exploraciones complementarias.
Resultados: Presentaron patología reumatológica 40 (2,2%) pacientes de los 1.824 atendidos durante el período de estudio, 15 (0,8%) consultaron por DME. Se excluyeron 2 casos (uno atribuible a una artritis idiopática juvenil y uno a una artritis reactiva por Yersinia). De los 13 restantes, más de la mitad eran varones, la edad media fue de 9,15 4,19 años, y el 62,3% eran mayores de 8 años. El tiempo de evolución hasta acudir a nuestra consulta fue variable, con una media de 10,6 meses. Las localizaciones más frecuentes fueron las rodillas (50%), los tobillos (18,7%), la región lumbar (18%), las caderas (6%) y los talones (6%).
Se establecieron 5 grupos etiológicos: dolor postraumático (n = 1), osteocondritis (n = 2), dolor mecánico (n = 2), artralgias inespecíficas (n = 7) y dolor difuso pendiente de filiar (n = 1). Tres pacientes presentaban otra sintomatología asociada (cefalea, mareos y dolor abdominal recurrente). Un 77% había recibido antiinflamatorios no esteroideos (AINE). Las exploraciones complementarias fueron siempre normales.
Conclusion: El DME agudo es una entidad relativamente frecuente, casi siempre de etiología benigna y, por lo común, para establecer su diagnóstico sólo se requiere una anamnesis detallada y una exploración física sistemática.
Hepatitis C aguda durante el tratamiento con infliximab
A.F. Cruz Valenciano, M. Jiménez Palop, F.M. Cabero del Pozo, E. Naredo Sánchez, P. Collado y M. Crespo Echeverria
Hospital Severo Ochoa. Leganés. Madrid. España.
Objetivo: Comunicar el primer caso de hepatitis C aguda durante el tratamiento con infliximab.
Caso clínico: Se describe la infección aguda por virus C en un paciente varón de 28 años, sin prácticas de riesgo, con artritis crónica juvenil (ACJ) desde los 1,5 años de edad, con evolución a poliartritis crónica seronegativa, que precisó múltiples FAME y esteroides, sin control de la enfermedad. Se inició tratamiento con infliximab en marzo de 2000, con serología negativa para el virus C, y con una excelente respuesta. En la semana 66 de tratamiento, en la analítica de control, se objetivó un aumento de las transaminasas, con posterior seroconversión y PCR positiva para el virus C. El paciente estaba clínicamente asintomático, se suspendió metotrexato e infliximab. Se trató con interferón a-2B con excelente respuesta. A los 3 meses, las transaminasas eran normales y a los 6 la carga viral negativa.
Discusión: Se discuten las posibilidades de transmisión del virus y el curso clínico: 1) infección nosocomial: condiciones de una unidad de hospital de día como vía de transmisión; 2) infliximab como vía directa de transmisión, y 3) influencia del infliximab en el desarrollo y gravedad de las infecciones por virus C, tanto agudas como crónicas.
Conclusiones: Hasta en un 30% de casos de infección por virus C no se llega a saber la vía de contagio. Nuestro paciente estaría en este grupo, ya que el estudio epidemiológico realizado al personal y pacientes del hospital de día ha sido negativo. Por la tecnología de fabricación del infliximab se descarta que ésta pueda ser la vía de contagio. El tratamiento con infliximab no parece aumentar la incidencia de infección por virus C, ni empeorar el pronóstico de la infección crónica, como sí lo hace con otras infecciones bacterianas. Nuestro caso presentó una evolución clínica muy favorable, con curación completa a los 6 meses, por lo que creemos que infliximab tampoco influye en el curso de la infección aguda por virus C.
Enfermedades reumatológicas asociadas a déficit congénitos del complemento. Descripción de 3 casos
R. Almodóvar, P. Zarco, R. Mazzucchelli y F.J. Quirós
Unidad de Reumatología. Fundación Hospital de Alcorcón. Madrid. España.
Introducción: El sistema del complemento participa tanto en la respuesta inmune innata como en la adaptativa. El déficit de los componentes iniciales de la vía clásica C1, C4 o C2 predispone, en pacientes homocigotos, al desarrollo de infecciones y enfermedades autoinmunes, como el lupus eritematoso sistémico (LES), con una prevalencia de enfermedad del 90, 75 y 10-30%, respectivamente. El déficit de C3, que se asocia a infecciones, glomerulonefritis, vasculitis y LES, se da con menor frecuencia. Un dato característico en todos estos pacientes que desarrollan LES es que los títulos de ANA suelen ser bajos o indetectables. Una hipótesis que podría explicar el origen es la de un aclaramiento defectuoso de células apoptóticas que contienen AutoAg; contra las cuales el organismo produce autoanticuerpos, que serían los responsables de los trastornos autoinmunes.
Método: Revisión de la bibliografía (MEDLINE y Pubmed), se utilizaron como palabras clave «complement deficiency and rheumatic syndromes», y revisión de otros artículos referenciados.
Casos clínicos: Se describen 3 casos:
Caso 1: mujer de 38 años con hipertensión arterial (HTA), que consultó por cuadro de mialgias en extremidades, sin datos clínicos de conectivopatía. En las pruebas analíticas destacaban unos ANA a título de 1/160 y un marcado déficit de C4 < 1,28 mg/dl; con resto de parámetros normales.
Caso 2: mujer de 82 años hipertensa, asmática y diagnosticada, en nuestra unidad, de enfermedad por depósito de microcristales de pirofosfato. En las analíticas, presentaba un déficit mantenido de C4 3,24 mg/dl, sin otro dato acompañante.
Caso 3: mujer de 63 años con AP de HTA y poliartritis seronegativa no erosiva desde 1999, tratada con esteroides y metotrexato. En julio de 2000 acude a la consulta para seguimiento, refería parestesias en manos y pies. En las pruebas complementarias destacaba un déficit mantenido de C1q, C4 y C3, y crioglobulinas positivas. Toda la inmunología y las serologías para VHB y VHC eran negativas. Se realizó un EMG con datos de multineuropatía axonal de predominio sensitivo. En junio de 2002 se detectó anemia normo-normo (Hb, 10,5 g/dl) y proteinuria de 2,1 g/24 h, se realizó Bx renal con el diagnóstico de GN membranoproliferativa (GNMP) tipo I. En octubre de 2003 se detectó leucopenia y trombopenia leves, junto con un deterioro de la función renal (CCr, 47,9 ml/min); en una segunda Bx renal, se confirmó la GNMP tipo I. Estamos ante un déficit del complemento con desarrollo secundario de un posible LES.
Conclusión: Debemos tener presente esta entidad en pacientes con una hipocomplementemia mantenida, con el fin de establecer un diagnóstico correcto y seguir una actitud terapéutica adecuada.
Eficacia del tratamiento con infliximab en el linfedema asociado a espondilitis anquilosante
R. Almodóvar, P. Zarco, R. Mazzucchelli y F.J. Quirós
Unidad de Reumatología. Fundación Hospital Alcorcón. Madrid. España.
Introducción: El linfedema es una manifestación extraarticular poco frecuente en la artritis reumatoide (AR), artritis crónica juvenil (ACJ) y bastante inusual en la artritis psoriásica (APs). La etiología es desconocida. Se han descrito diferentes hipótesis sobre la patogenia, en pacientes con AR: linfangitis, obstrucción linfática, incremento de la permeabilidad capilar, fibrinólisis anormal u otros trastornos relacionados con la función y estructura linfática. El tratamiento del linfedema es poco eficaz y suele limitarse a tratamiento sintomático. Respecto a la terapia anti-TNF con infliximab, hay poca información sobre su beneficio en las manifestaciones extraarticulares de la espondilitis anquilosante (EA).
Caso clínico: Varón de 58 años de edad, con antecedentes de ulcus gástrico, trombosis venosa del sistema nervioso central (SNC) y osteoporosis secundaria; con clínica compatible de EA desde los 15 años de edad; el diagnóstico se estableció en 1996. Inicialmente fue tratado con antiinflamatorios no esteroideos (AINE) y esteroides. En 1998 desarrolló un edema indoloro del MSD, se realizó una gammagrafía linfática que demostró un retraso en el drenaje linfático, compatible con linfedema. En mayo de 1999, se inició tratamiento con salazopirina, con mejoría de la clínica articular, pero con persistencia del linfedema y elevación de los reactantes de fase aguda (RFA). En septiembre de 2000, se añadió metotrexato a dosis de 10 mg/semana, sin mejoría. En marzo de 2001, se suspendieron las terapias previas y se inició tratamiento con infliximab a dosis de 5 mg/kg de peso y se repitieron las mismas dosis a las 2, 4 y 8 semanas. A las 2 semanas, el paciente experimentó mejoría clínica y normalización de los RFA, y a las 12 semanas el linfedema había desaparecido completamente. El tratamiento con infliximab se mantuvo durante 1 año, y se suspendió porque el paciente se encontraba asintomático. Actualmente ha sido necesario reiniciarlo, por actividad a nivel del esqueleto axial.
Conclusión: El interés del caso reside en ser la comunicación del primer caso de linfedema asociado a EA tratado con éxito con infliximab. Por tanto, la terapia anti-TNF puede ser considerada para el tratamiento de manifestaciones extraarticulares de la EA, incluyendo el linfedema.
Linfoma óseo primario y artritis reumatoide. Primer caso descrito
R. Almodóvar, P. Zarco, R. Mazzucchelli y F.J. Quirós
Unidad de Reumatología. Fundación Hospital Alcorcón. Madrid. España.
Introducción: Los pacientes con artritis reumatoide (AR) tienen un mayor riesgo para el desarrollo de linfomas malignos, probablemente por el uso de las terapias inmunosupresoras y por el virus de Epstein-Barr. El linfoma óseo primario es más frecuente en varones, aparece en la edad adulta y se localiza principalmente a nivel del ilíaco, vértebras, escápula y huesos largos, como el fémur y la tibia. La supervivencia a los 10 años es del 60-80%. En la bibliografía no hay casos descritos de linfoma óseo primario en pacientes con artritis reumatoide.
Caso clínico: Mujer de 43 años de edad, diagnosticada en 1999 de artritis reumatoide seropositiva erosiva, que ha seguido tratamiento con aurotiomalato hasta marzo de 2000, en que se sustituyó por metotrexato (12,5 mg/semana) y prednisona (10 mg/día), terapia que mantiene hasta el momento actual. En junio de 2003, se objetiva una tumoración dolorosa de crecimiento progresivo en metáfisis proximal de la región pretibial izquierda, de un mes de evolución. En las pruebas de imagen (radiografía y resonancia magnética nuclear [RMN]), se observa una tumoración no expansiva de la mitad superior de tibia y peroné, con áreas de engrosamiento cortical e infiltración no destructiva, con afectación del tibial anterior y posterior y paquetes neurovasculares. Se realizó una Bx ósea, con el diagnóstico anatomopatológico de linfoma óseo B de células grandes con alto índice proliferativo. La tomografía axial computarizada (TAC) toraco-abdómino-pélvica, la gammagrafía ósea y la Bx de médula ósea fueron normales. La paciente ha recibido tratamiento quimioterápico con el esquema CHOP + rituximab (6 ciclos) y radioterapia secuencial posterior. En la RMN de control de octubre de 2003 se apreció una clara disminución de la afectación de partes blandas, pero no hay cambios significativos a nivel óseo, a excepción de la afectación peronea, que ha aumentado.
Conclusión: Presentamos el primer caso descrito en la bibliografía de asociación de linfoma óseo primario y artritis reumatoide.
Tratamiento con tiazidas: ¿desencadenante o causante de hiperparatiroidismo primario?
R. Almodóvar, P. Zarco, R. Mazzucchelli y F.J. Quirós
Unidad de Reumatología. Fundación Hospital Alcorcón. Madrid. España.
Introducción: Las tiazidas pueden provocar hipercalcemia, a través de 2 mecanismos: 1) directamente, aumentando la reabsorción tubular de calcio renal, y 2) de forma indirecta, estimulando la secreción de paratirina (PTH) o potenciando su acción periférica ósea.
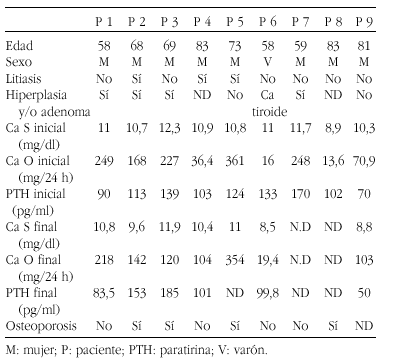
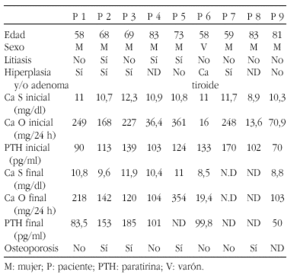
Método: Se revisaron todos los pacientes diagnosticados de hiperparatiroidismo primario (HPT primario) (n = 25) en nuestra unidad en los últimos 6 años, y se encontraron 9 en tratamiento con tiazidas previamente al diagnóstico.
Resultados: Los resultados están reflejados en la siguiente tabla:
Conclusión: En 2 de nuestros pacientes, el tratamiento con tiazidas parece ser el causante del HPT primario; mientras que en el resto de pacientes, actuarían como un factor precipitante. Basándonos en esto, se deberían controlar los valores de calcemia y de PTH antes y durante el tratamiento, para detectar precozmente los casos de HPT, por las consecuencias óseas.
Bursitis múltiple como única manifestación de brucelosis crónica
A. Lafuente, F.J. Quirós, R. Almodóvar, R. Mazzuchelli y P. Zarco
Unidad de Reumatología. Fundación Hospital Alcorcón. Madrid. España.
Introducción: La brucelosis es una enfermedad todavía relativamente frecuente en España, a pesar de los controles veterinarios. Se caracteriza por su gran polimorfismo clínico. Lo más frecuente es que produzca un cuadro febril prolongado, aunque también puede producir infección crónica localizada en diferentes órganos. Pueden aparecer manifestaciones osteoarticulares en 1/3 pacientes, preferentemente espondilodiscitis, sacroiliitis, osteomielitis o artritis periférica en grandes articulaciones. La bursitis es una manifestación rara de la brucelosis (< 1% de las manifestaciones osteoarticulares), generalmente de localización en bursa olecraniana y prepatelear, y se suele resolver sin secuelas después del tratamiento médico.
Caso clínico: Presentamos el caso de un varón de 60 años, sin antecedentes personales de interés, que refería desde hacía 2 años dolor y tumefacción en región extensora de ambos codos y de rodillas, sin otros síntomas acompañantes. Al inicio tuvo un cuadro seudogripal con febrícula y mialgias autolimitado, de 15 días de evolución. En la exploración física destacaban unos grandes higromas fríos olecranianos y prerrotulianos bilaterales, con mayor contenido en olécranon izquierdo y rodilla derecha. No había signos de sinovitis ni derrame articular. También presentaba una tenosinovitis de extensores del carpo derecho. La analítica básica sanguínea fue normal, sin elevación de reactantes de fase aguda. Se realizó una punción aspiración del líquido sinovial (LS) de las bolsas olecraniana izquierda y prerrotuliana derecha, y en el análisis de éstas se objetivaron datos de escasa inflamación (bursa olecraniana: glucosa, 97 mg/dl; prot., 2,6 g/dl; leucocitos, 4.350; bursa prepatelar: glucosa, 83; prot., 3,2; leucocitos, 1.070). En el cultivo de los LS creció Brucella spp. El rosa de bengala fue positivo, con un test de Coombs (Brucella) de 1/2 560 y los hemocultivos fueron negativos. La gammagrafía ósea fue normal. El paciente fue tratado con doxiciclina 200 mg/12 h y rifampicina 900 mg al día durante 12 semanas, con mejoría progresiva y desaparición completa de la inflamación de las bursas. Los títulos de Coombs a Brucella se redujeron a 1/640.
Conclusiones: La bursitis es una manifestación muy poco frecuente en la brucelosis. El paciente que aquí presentamos tenía una bursitis en 4 localizaciones como única manifestación de una brucelosis crónica. Este caso ilustra la necesidad de realizar cultivo de los LS de forma sistemática, aunque sus características sean mecánicas o escasamente inflamatorias.
Mieloma múltiple no secretor. Dificultad diagnóstica
A. Lafuente, F.J. Quirós, R. Almodóvar, R. Mazzuchelli y P. Zarco
Unidad de Reumatología. Fundación Hospital Alcorcón. Madrid. España.
Introducción: El mieloma múltiple (MM) no secretor afecta a menos del 1% de los pacientes con mieloma, y se caracteriza porque sintetiza pero no secreta componente monoclonal o proteína M, por lo que no aparece en sangre ni en orina. A veces, tampoco se identifica proteína M en las propias células plasmáticas. La clínica y el tratamiento son similares a los del mieloma múltiple y la supervivencia es incluso más prolongada.
Caso clínico: Mujer de 47 años, sin antecedentes personales de interés, que refiere, desde hace un año, dolor de características mecánicas en toda la región axial y en el extremo distal del esternón, que mejoró inicialmente con tratamiento antiinflamatorio y rehabilitación. Desde hace 5 meses el dolor es más intenso en la región dorsal y esternal, con mala respuesta al tratamiento analgésico. No refería otra sintomatología. La exploración física general y del aparato locomotor fue normal. El hemograma, la bioquímica y la orina elemental fueron normales; VSG,10; proteína C reactiva, 4,3 mg/l; IgG, 332 mg/dl; IgM < 16,80 mg/dl; Ig A, 8 mg/dl; proteinograma en sangre y orina sin pico monoclonal. En la radiografía de columna dorsolumbar se apreció pequeño acuñamiento anterior en D7, D11 y D12. Densitometría ósea normal. Gammagrafia ósea (GGO): aumento de captación en esternón, arcos costales y uniones costovertebrales. Tomografía axial computarizada (TAC) toracoabdominal con múltiples lesiones osteolíticas que afectan a columna dorsal inferior, con rotura de cortical en varios arcos costales posteriores y cuerpo de esternón. Se realizó punción-aspiración de hueso esternal con citología positiva para células malignas compatible con células plasmáticas. La biopsia-aspirado de médula ósea de cresta ilíaca presentó infiltración de células plasmáticas del 22%. En la citometría de flujo de la médula ósea se encontró una expansión clonal de células con fenotipo compatible con células plasmáticas (CD38+, CD 138+, CD56+, CD45, CD 19, CD117, kappa+). Con el diagnóstico de MM no secretor se inició tratamiento con quimioterapia con mejoría clínica del dolor.
Conclusiones: El mieloma múltiple no secretor plantea un problema diagnóstico debido a la escasa expresión analítica. La hipogammaglobulinemia se encuentra hasta en el 16% de los pacientes con mieloma. No hay que olvidar la posibilidad de MM no secretor ante lesiones osteolíticas sin componente monoclonal. Es necesario realizar una biopsia de médula ósea para confirmar el diagnóstico.
Evaluación de la vía clínica «tratamiento de las artropatías inflamatorias con infliximab»
M.R. González-Crespo, B. Joven, R. Almodóvar, P. Fernández Dapica, P. Carreira, J. Amado, M.J. Carballo, M. Rodríguez Díaz e I. Mateo
Hospital 12 de Octubre. Madrid. España.
Objetivos: Evaluar la implantación de la vía clínica de «tratamiento de las artropatías inflamatorias con infliximab».
Material y métodos: Se realizó e implantó la vía clínica mediante la metodología habitual. Se eligió este proceso por su prevalencia, coste, curso clínico predecible y por la existencia de recomendaciones de la Sociedad Española de Reumatología (SER) para esta terapia. Se evaluaron los resultados de cumplimiento, clínicos y de satisfacción.
Resultados: La vía clínica consta de 9 documentos: criterios de inclusión, exclusión y alta, matriz temporal, valoración médica y de enfermería, verificación médica y de enfermería, efectos secundarios, herramientas de evaluación clínica, otros indicadores, hoja informativa y cuestionario de satisfacción. Este último incluye 2 escalas de 1-10 sobre satisfacción con la atención y la información recibida, 2 preguntas categóricas sobre si volvería a ingresar en el servicio y si lo recomendaría a otros pacientes, y texto libre para sugerencias. Durante 2002 se incluyeron 39 mujeres y 19 varones que recibían tratamiento con infliximab (37 artritis reumatoide, 11 espondilitis anquilosante, 7 psoriasis, 2 Behçet y un paciente con artritis reactiva), con una edad media de 47 ± 14 años, un tiempo medio de evolución hasta el tratamiento de 11 ± 7 años. Se excluyeron 2 pacientes de la vía por suspensión previa del tratamiento. El 95% de los pacientes rellenaron los cuestionarios de satisfacción. Al inicio el DAS28 fue 6,9 ± 1,8 y el HAQ 1,5 ± 0,7, ambos parámetros mejoraron significativamente (DAS final 4,4 ± 1,9, p < 0,001, y HAQ final 1,06 ± 0,7, p < 0,001) en una media de 1,6 años de tratamiento. Presentaron efectos adverosos 28 pacientes (46%), 6 de ellos graves (5 infecciones y una trombopenia). Dos murieron. En la encuesta de satisfacción el 93% puntuó la atención recibida 9 (media, 9,6 [3-10]), el 83% puntuó la información recibida 9 (media, 9,3 [2-10]) y el 100% ingresaría en el mismo servicio y lo recomendaría. Las sugerencias fueron: instalar una televisión (3 pacientes), mejorar el aire acondicionado en verano (3), aumentar la comodidad de los sillones (2), cambiar el horario (1) y que todo estaba bien (10).
Conclusión: La vía clínica en este proceso se puede aplicar en todos los pacientes, disminuye su variabilidad y facilita la evaluación y el control sistemático de resultados clínicos de eficacia y seguridad, así como la satisfacción. El DAS28 y el HAQ mejoran significativamente con el tratamiento. En el 10% de los casos se producen efectos adversos graves. Más del 83% de los pacientes estaba muy satisfecho con la atención global recibida. Las sugerencias de los pacientes se refieren a datos no médicos del proceso.
¿Conocen los pacientes la enfermedad de la osteoporosis?
M. Noheda Recuencoa, E. García Díaza, A.A. Pérez Mateob, S. García Pérezb y R. Virués Fornella
aEnfermería de Reumatología. Fundación Hospital Alcorcón. Madrid. España. bEnfermería de Reumatología. Hospital Universitario Puerta del Mar. Cádiz. España.
Introducción: La osteoporosis es una enfermedad sistémica caracterizada por una disminución de la masa ósea y un deterioro de la arquitectura microscópica del tejido óseo, que lleva a un incremento de la fragilidad y el consecuente aumento de la susceptibilidad para fracturas óseas. No tiene un comienzo bien definido y, hasta hace poco, el primer signo visible de la enfermedad acostumbraba ser una fractura de cadera, de muñeca o de los cuerpos vertebrales, que originaba dolor o deformidad. Debido al aumento de la demanda en las consultas de reumatología por este tipo de enfermedad reumática, la unidad de enfermería cree necesario que la sociedad en general tome conciencia del riesgo de sufrir osteoporosis, y de la importancia de su prevención y detección precoz.
Objetivo: Valorar los conocimientos que tienen la población de la enfermedad conocida como osteoporosis.
Material y métodos: Análisis prospectivo, con una muestra de 50 pacientes pertenecientes al Área 8 de Salud de la Comunidad Autónoma de Madrid, que acuden a la consulta de enfermería con diagnóstico probable de osteoporosis, desde el 1 de septiembre al 31 de octubre de 2003. Se utilizó un cuestionario de 19 ítems con los que se valoraron los conocimientos, hábitos y estilo de vida, alimentación, ejercicio que realiza, factores favorecedores de la osteoporosis y medidas de prevención que la población tiene sobre la enfermedad.
Resultados: Se valoró una muestra de 50 pacientes con una media de edad de 66 años y una proporción de mujer/varón de 6/1. El 71% de los pacientes definen la osteoporosis como una enfermedad relacionada con el desgaste de huesos. El 85% de los pacientes acuden a la consulta por dolor, mientras que el 15% restante lo hace por otros motivos. Un 15% la consideran una enfermedad no curable y, mayoritariamente, la relacionan con el sexo femenino. Un 69% si cree que exista una predisposición genética, de los que el 85% tiene familiares con antecedentes de fracturas óseas. El 98% considera que no consume la cantidad de calcio suficiente al día, y sólo un 2% es capaz de nombrar 3 alimentos, además de leche y derivados, que sean ricos en calcio. Un 57% considera importante realizar ejercicio como medida de prevención, el 85% considera el consumo de tabaco perjudicial para la osteoporosis y el 100% cree que el consumo elevado de alcohol es un factor de riesgo. Ninguno de los pacientes encuestados se había realizado una densitometría y el 99% cree que se la deberíamos hacer en otras zonas de su cuerpo, el motivo por el que lo solicitan en un 100% es, por ser la zona más dolorida.
Conclusión: Actualmente, la osteoporosis es poco conocida por nuestra población. La información recibida por parte del personal sanitario es prácticamente inexistente, y los pacientes acuden a la consulta mayoritariamente por dolor. En la consulta de enfermería, tras la realización de los cuestionarios, se les informa de la enfermedad de la osteoporosis, las medidas de prevención y los riesgos que conlleva dicha enfermedad.
La enfermería en reumatología. Mapa de competencias
A.A. Pérez Mateoa, R. Virués Fornellb, S. García Péreza, M. Noheda Recuencob y E. García Díazb
aEnfermería de Reumatología. Hospital Universitario Puerta del Mar. Cádiz. España. bEnfermería de Reumatología. Fundación Hospital Alcorcón. Madrid. España.
Objetivo: El objetivo principal de la elaboración e implantación del Mapa de Competencias es la plena integración de la enfermería en el equipo multidisciplinar. Una vez implementado el mapa de competencias, la enfermería puede proporcionar con mayor garantía cuidados de calidad, individualizados, continuos y constantes, basados en las necesidades del paciente y su familia. Si ofertamos cuidados de calidad, aumentamos el grado de satisfacción del paciente y su familia
Métodos: Para desarrollar el mapa de competencias en enfermería nos basamos en 3 puntos importantes: a) ¿de dónde venimos?: estructuras (antiguas, enormes y concentradas), cultura (la salud no tiene precio), organización (rígida y jerarquizada); ¿adónde vamos?: ciudadana/o (atención individualizada, accesible a todos, humanizada y de alta calidad), tecnologías (mayor organización prestación, relación y atención), enfermeras/os (líderes del cambio, gestores de nuestro tiempo, agentes motivadores, facilitadores y autónomos), y c) salud laboral: singularidad (no nos gusta sentirnos masa), seguridad (puesto de trabajo), conectividad (sentirse orgulloso de ser enfermera/o).
Resultados: Una vez implantado el mapa de competencias, la enfermería puede desarrollar sus conocimientos, habilidades y actitudes con mayor garantía, y sus cuidados irán dirigidos hacia el tratamiento físico, psicológico, educacional y de coordinación.
Conclusiones:
Con la implementación del mapa de competencias ofertaremos a los ciudadanos una atención sanitaria de calidad integral, centrada en sus necesidades y expectativas.
Con el desarrollo del mapa de competencias nuestra práctica clínica estará orientada a los resultados y éstos, a la calidad, que a su vez tiene como objetivo una utilización más eficiente de los recursos.
Con el mapa de competencias viene el desarrollo profesional, y con éste una mayor autonomía profesional y de gestión.
Incapacidad laboral producida por gota: descripción y resultados de un programa de intervención específico
P. Macarrón, M. Blanco, L. Abásolo, C. Lajas, L. Carmona y J.A. Jover
Hospital Clínico San Carlos. Madrid. España.
Introducción: La gota es una enfermedad musculoesquelética frecuente que, aun teniendo un tratamiento efectivo, es una causa importante de absentismo laboral recidivante por discapacidad aguda (IT).
Objetivos: Analizar la incidencia y características de discapacidad aguda para el trabajo debida a la gota, en la población urbana de 3 áreas sanitarias de Madrid, y la eficacia clínica y económica de un programa asistencial específico de vuelta al trabajo llevado a cabo por reumatólogos.
Material y métodos: Estudio prospectivo, aleatorizado y controlado, de 2 años de duración. Se seleccionaron todos los episodios de baja de nuevo comienzo producidos por gota a lo largo de un año, en la población activa de las áreas sanitarias 4, 7 y 9 de Madrid. Los pacientes se aleatorizaron en 2 grupos: a) grupo de intervención (GI), que siguió el programa de vuelta al trabajo atendido por reumatólogos, y b) grupo control (GC), que siguió el esquema asistencial habitual: tratamiento por su médico de atención primaria y, eventualmente, por especialistas. La intervención consistió en atención médica precoz, educación del paciente, prevención secundaria y control administrativo. Los pacientes incluidos se siguieron posteriormente durante un año y se contabilizaron y trataron sucesivos episodios de IT evitando cruces entre los grupos de control e intervención. Las variables medidas fueron: incidencia anual de IT por 105 trabajadores activos (TA), duración media del episodio de IT, número de recidivas por paciente, total de días de IT, eficacia (porcentaje de días de IT ahorrados en la intervención), ahorro en pago de compensaciones de IT.
Resultados: La población total de las 3 áreas fue 1.386.000 habitantes, con 610.000 TA. Los pacientes con gota representaron el 2,43% de todos los pacientes y el 2,8% de todos los episodios de ITME no traumática. Se incluyeron 318 pacientes con gota (151 en el GC y 167 en el GI) que presentaron un total de 460 episodios de IT, de ellos 371 episodios en el primer año y 89 en el segundo, con una incidencia anual de 60,8 episodios de IT por cada 105 TA. El 96,2% de los pacientes fueron varones, con una edad media de 48,1 ± 9,2 años. El 52% eran trabajadores manuales, el 25% administrativos o técnicos y el 19% trabajaban en servicios; no se encontraron diferencias sociodemográficas entre los 2 grupos. En el GI, el 22,75% de los pacientes tuvieron más de un episodio de IT (media, 1,38 episodios/paciente), frente al 33,7% de los pacientes del GC (media, 1,50 episodios/paciente) (p < 0,05). La duración media del episodio de IT fue menor en el grupo de intervención (12,03 ± 42,5 días; mediana: 8; p25-p75: 5-12 días) que en el control (19,23 ± 21,08 días; mediana: 8; p25-p75: 5-12) (p < 0,005), con un ahorro de 1.648 días de IT, y una eficacia del programa del 36,9%, y un ahorro en compensaciones de IT de 74.285 euros en 2 años.
Conclusiones: La gota es una causa frecuente de IT recidivante que, no obstante, tiene un tratamiento fácil y eficaz. La aplicación de un programa de intervención basado, no sólo en el diagnóstico adecuado y tratamiento precoz, sino también en educación del paciente y aplicación medidas de prevención secundaria, logra reducir significativamente los episodios de IT, los días totales de baja y los costes económicos.
Estenosis aórtica reversible en un caso de síndrome catastrófico antifosfolípido y Behçet
F.J. Olmedo Garzón, C. Hernández García, R. Méndez Fernández, S. Ochagavia Cámara y R. Andino, J.A. Jover Jover y M. Serrano
Hospital Clínico de San Carlos. Madrid. España.
Introducción: El síndrome catastrófico antifosfolípido (SCA) asociado a Behçet es muy raro. El inicio más frecuente del SCA es un órgano abdominal. Presentamos un caso de estas características con estenosis de aorta abdominal que revertió varios meses después de haber superado el SCA.
Caso clínico: Mujer de 56 años, que presenta desde hace 14 años oligoartritis, fiebre, aftas orales y úlceras genitales recidivantes, ACA+, trombosis venosa y TEP, durante los últimos 12 años ha seguido tratamiento anticoagulante e inmunosupresor. Hipertensión arterial (HTA) monorrena en los últimos años. Angina intestinal con aortografía abdominal en marzo de 2002, con 50-60% de estenosis de aorta abdominal, arteria renal derecha filiforme, riñón derecho no funcionante y troncos celíaco y mesentérico superior ocluidos y recanalizados. La paciente fue ingresada e intervenida de resección intestinal por necrosis mesentérica. Además, durante el ingreso presentó shock séptico, candidiasis esofágica, infección urinaria, infarto lacunar cerebral, trombosis arteria subclavia derecha, distrés respiratorio del adulto y síndrome de intestino corto. Fue dada de alta en julio de 2002 con tratamiento dietético, colestiramina, antihipertensivos, anticoagulación (INR 3,5), suplementos de potasio, B12 parenteral, diltiazem y prednisona 12,5 mg/día, con buena recuperación clínica, y desaparición de la estenosis aórtica en octubre 2002.
Conclusiones: Aunque falte la histología intestinal, no creemos que la estenosis aórtica se deba a vasculitis, dado que durante su ingreso la PCR y la haptoglobina fueron normales, no presentó actividad clínica de Behcet durante el año 2002, la imagen aortográfica no fue de vasculitis y, por último, la estenosis aórtica revertió al tratarse con dosis de glucocorticoides de reemplazamiento hormonal. Una estenosis de vaso grande quizás favorezca trombosis de vasos más pequeños subsidiarios en pacientes predispuestos a oclusiones vasculares, como en el SCA, y quizás pueda contribuir a la clínica del SCA con más frecuencia de la reconocida, y a lo mejor pasan desapercibidas durante el embate clínico del SCA, en ausencia de clínica previa de isquemia. Parece razonable argumentar que la superación de la «tormenta procoagulativa» del SCA y el tratamiento agresivo de la HTA y de la anticoagulación, contribuyeron a la resolución de la estenosis de la aorta.
Estudio de la masa ósea en una cohorte de artritis de reciente comienzo
M. Ibáñez, J.A. García Vadillo, M. Quintana, M. Picazo, A. Ruiz, S. Castañeda e I. González Álvaro
Servicio de Reumatología. Hospital Universitario de la Princesa. Madrid. España.
Introducción: Los enfermos de artritis reumatoide (AR) tienen mayor prevalencia de osteoporosis que la población general (20 y 35%). Sin embargo, los factores relacionados con este hallazgo no están determinados. Por este motivo, hemos iniciado un estudio prospectivo para determinar la evolución de la masa ósea en pacientes con artritis de reciente comienzo (ARC).
Pacientes y métodos: En la primera visita de nuestra consulta de ARC, se realizaron densitometrías de columna lumbar y cadera (Hologic QDR 4500 Elite) a 61 pacientes. El protocolo del estudio recoge diferentes variables sociodemográficas, etiológicas, terapéuticas, analíticas, de actividad de la enfermedad (DAS28) y capacidad funcional (HAQ). El 70,5% de los pacientes eran mujeres, la edad media fue de 53 ± 15 años; las mujeres fueron más jóvenes (49 ± 2 frente a 61 ± 3 años; p = 0,006). La duración media de la enfermedad fue de 8 ± 6 meses; respecto al diagnóstico, el 46% cumplía criterios de AR, el 38% no estaba filiado en la primera visita, y el 16% presentaba conectivopatías o espondiloartropatías. El estudio estadístico se realizó con el programa Stata 7 (Stata Corporation®, Texas, USA), y se utilizaron los test de Mann-Whitney y de Kruskall-Wallis para las variables continuas con distribución no normal, y los test de la t de Student o ANOVA si la distribución era normal. Para el análisis de variables discretas se utilizó el test de la *2.
Resultados: El 6,5% de los pacientes presentaban osteoporosis y el 49,2% osteopenia. No se observaron diferencias en la presencia de osteoporosis u osteopenia por sexo ni diagnóstico. Tampoco se observó asociación entre la densidad mineral ósea (DMO), el DAS28, el HAQ ni el tratamiento corticoideo. Un 32,8% de los pacientes presentaban una Z < 1. Los pacientes que recibían fármacos modificadores de la enfermedad tenían un valor de Z en cadera menor que los que no los tomaban (0,54 ± 0,69 frente a 0,03 ± 0,97; p = 0,046).
Conclusión: Un tercio de los pacientes con ARC presentaron reducción de la masa ósea respecto a los controles de su edad desde el principio de la enfermedad e independientemente del diagnóstico
Correlación clínico-electrofisiológica en el tratamiento del síndrome del túnel del carpo. Evaluación a un año de tratamiento
D. Ly Pena, J.L. Andreub, G. de Blasc y A. Sánchez-Olasod
aCentro de Salud Gandhi. Madrid. bServicio de Reumatología. Clínica Puerta de Hierro. Madrid. cServicio de Neurofisiología Clínica. Hospital Ramón y Cajal. Madrid. dServicio de Cirugía Plástica. Hospital Ramón y Cajal. Madrid. España.
Objetivo: Comprobar si la mejoría clínica observada en el tratamiento del síndrome del tunel del carpo (STC), tanto con un tratamiento médico con infiltraciones locales de corticoides (grupo I) como mediante la cirugía descompresiva (grupo C), se correlaciona o no con una mejoría en los parámetros electrofisiológicos, en la evaluación a un año de tratamiento.
Métodos: Ensayo clínico, aleatorizado y abierto. Eran elegibles para el ensayo los pacientes con síntomas sugestivos de STC de al menos 3 meses de evolución. Los carpos con afectación motora clínicamente aparente (atrofia tenar o debilidad muscular) fueron excluidos. Se confirmó la presencia de STC mediante ENG del nervio mediano. Los carpos en los que se confirmó la presencia de STC fueron aleatorizados a recibir infiltración local o descompresión quirúrgica. La evaluación subjetiva de los síntomas se realizó mediante escalas visuales-analógicas (EVA) para los dominios parestesias nocturnas, dolor e incapacidad funcional. Al año del tratamiento asignado, se repitió el ENG, y los siguientes parámetros de éste se compararon con valores basales: latencia motora (LM), amplitud motora (AM), velocidad de conducción sensitiva (VCS) y amplitud sensitiva (AS). La significación estadística se estableció mediante la prueba de la t de Student, la prueba U de Mann-Whitney y la prueba de Wilcoxon.
Resultados: El estudio se inició con 163 carpos; 80 fueron asignados aleatoriamente al grupo C y 83 al grupo I. Ambos grupos eran homogéneos en cuanto a duración de los síntomas, edad, sexo o afectación ENG. Al año, completaron la revisión 90 carpos (45 del grupo C y 50 del grupo I). Aunque la mejoría clínica fue manifiesta al año de tratamiento en ambos grupos, la t de Student para datos apareados demostró mejorías significativas en 3 de los 4 parámetros estudiados del grupo C (AM, VCS y AS, pero no en LM). No hubo cambios significativos en ninguno de los 4 parámetros ENG del grupo I a pesar de que éstos también mejoraron significativamente sus valores en las EVA.
Conclusiones: Los carpos tratados quirúrgicamente mejoran sus valores ENG al año del tratamiento. No es así en los carpos infiltrados, aunque éstos también mejoren sus valores en las EVA.
Vasculitis retiniana bilateral como forma de inicio de un neurolupus
J.R. Miguélez Sánchez, D. Díaz Valle, J. Usón Jaeger y M. Cruz Fernández-Espartero
Unidad de Uveítis. Hospital de Móstoles. Móstoles. Madrid. España.
Introducción: El lupus eritematoso sistémico (LES) es una enfermedad multisistémica de patogenia autoinmune que se diagnostica mediante una combinación de criterios clínicos y de laboratorio. La afectación intraocular en el LES es infrecuente, pero puede suponer el inicio de la enfermedad.
Caso clínico: Mujer de 48 años dignosticada de vasculitis retiniana idiopática bilateral de varios meses de evolución, que es remitida a la unidad de uveítis para evaluación sistémica. Desde hacía varias semanas, la paciente tenía parestesias en miembros inferiores, fotosensibilidad y artralgias inflamatorias de pequeñas articulaciones con rigidez. La exploración oftalmológica reveló una vitritis moderada bilateral con áreas extensas de periflebitis en ambos ojos y una importante exudación en la angiografía fluoresceínica. La analítica realizada mostró positividad para los anticuerpos ANA, anti-ADN y anti-Sm. Se realizó una resonancia magnética (RM) cerebral y medular, que fue compatible con lesiones de vasculitis en el sistema nervioso central (SNC) características de neurolupus.
Conclusiones: La vasculitis retiniana puede suponer la forma de inicio de un LES. La colaboración del oftalmólogo y del reumatólogo permitirá elevar la rentabilidad diagnóstica en los casos de pacientes con inflamación intraocular inexplicada, lo que evitará la realización de pruebas complementarias innecesarias.
Derivación a reumatología desde atención primaria y especializada en el área sanitaria 8-Móstoles
J. Usona, R. Mígueleza, M. Reinab, C. Fernández-Bordoya y M.C. Fernández-Esparteroa
aUnidad de Reumatología. Hospital de Móstoles. Móstoles. Madrid. bMedicina familiar y Comunitaria. Hospital de Móstoles. Móstoles. Madrid. España.
Introducción: El área sanitaria de Móstoles cubre a 208.000 habitantes censados y dispone de 2 reumatólogos a tiempo completo para cubrir el hospital (consulta hospitalaria, urgencias, hospitalización, hospital de día, partes interconsulta) y una consulta en el ambulatorio de atención especializada (CAE). Se atiende aproximadamente a 120 pacientes nuevos por mes en la CAE.
Objetivo: Conocer cómo y por qué los médicos de atención primaria (AP) y especializada (AE) derivan a CAE de reumatología.
Material y métodos: Durante los meses de octubre, noviembre y diciembre de 2002, de todos los pacientes nuevos remitidos a la consulta de reumatología desde AP y AE se valoró la existencia o no del parte de interconsulta (PIC), la cumplimentación del PIC, el motivo de consulta y si los pacientes aportaban o no las pruebas complementarias oportunas en la primera visita. Se consideró un PIC bien cumplimentado si informaba de los antecedentes, medicamentos actuales prescritos, motivo de la derivación y sospecha diagnostica. El PIC se consideró regular cumplimentado si sólo presentaba algún antecedente, motivo de derivación y/o sospecha clínica, y el mal cumplimentado si no aportaba ningún dato de interés.
Resultados: De los 377 nuevos pacientes atendidos en el último trimestre de 2002, el 20% fue visitado sin PIC. El 57% fue remitido desde AP y el 43% desde AE, y las derivaciones desde traumatología y cirugía ortopédica (TCO) fueron las más frecuentes en este grupo (64%). Los 3 motivos de consulta más frecuentes fueron: poliartralgias, lumbalgia y estudio de osteoporosis. Tan sólo el 35 y el 26% de los pacientes derivados de AP y TCO, respectivamente, aportaron pruebas complementarias, como radiografías y analítica. La cumplimentación del PIC fue correcta (buena) en tan sólo el 20 y el 1% de los pacientes derivados de AP y TCO, respectivamente.
Conclusión: La derivación de los pacientes nuevos a la CAE de reumatología necesita mejorarse. Los médicos de atención primaria y especializada deben mejorar la cumplimentación del parte de interconsulta y los pacientes deben aportar las pruebas complementarias.
Comunicaciones Orales
Tratamiento con infliximab de la amiloidosis secundaria en artritis crónicas: seguimiento prospectivo de 2 años
M. Picazoa, E. Tomerob, I. González-Álvaroa, A. Ruiz Zorrillaa, R. Gómez-Gila, A. Laffóna y R. García-Vicuñaa
aServicio de Reumatología. Hospital de la Princesa. Madrid. España. bServicio de Reumatología. Hospital General de Segovia. Segovia. España.
Introducción: Las artropatías inflamatorias crónicas son actualmente la primera causa de amiloidosis secundaria (AA). Sólo el control de la actividad inflamatoria puede mejorar el pronóstico. El comportamiento paralelo de la proteína sérica amiloide A (SAA) y de la proteína C reactiva (PCR), ambas inducidas por citocinas proinflamatorias, sugiere que el descenso de sus concentraciones, mediante bloqueo del TNF-*, podría detener la progresión de la AA al disminuir la oferta del precursor de amiloide AA.
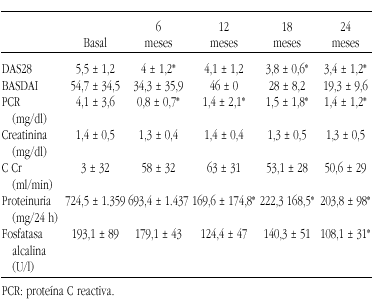
Objetivos: Evaluación prospectiva de la efectividad y seguridad de infliximab en una cohorte de pacientes con AA en artropatías inflamatorias crónicas tras 2 años de seguimiento.
Métodos: Se administró infliximab a 13 pacientes (7 artritis reumatoide, 3 artritis psoriásica y 3 espondilitis anquilosante), según las pautas establecidas para cada enfermedad. El análisis estadístico comparativo de los parámetros de eficacia clínica y analítica se realizó a los 0, 6, 12, 18 y 24 meses mediante el test estadístico de Mann Whitney para variables de distribución no normal, y ANOVA Bonferroni para las de distribución normal.
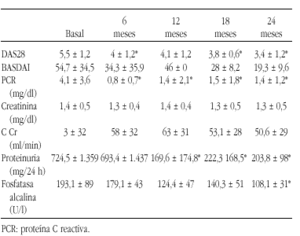
Resultados: Los 13 pacientes (69,23% mujeres, edad media 56 ± 11 años, tiempo medio de enfermedad de base 19 ± 10 meses) habían recibido previamente una media de 3,77 ± 1,3 fármacos modificadores de la enfermedad. El tiempo medio de diagnóstico de AA fue 53,7 ± 39,9 meses; 11 de ellos tenían afectación visceral (2 hepática, 7 renal, 1 vesical/intestinal y 1 polineuropatía). Un 53,8% había recibido clorambucil (4 suspendidos por ineficacia y 3 por toxicidad medular). Las principales variables de eficacia clínica se recogen en la siguiente tabla:
Se detectaron 17 efectos adversos en 10 pacientes: 2 infecciones respiratorias, 2 infecciones urinarias, 2 pielonefritis, 2 herpes simple, 1 sinusitis maxilar, 4 infecciones cutáneas, 1 onicomicosis, 1 fallecimiento por endocarditis, 1 fractura cervical y 1 reacción cutánea durante la infusión.
Conclusiones: Infliximab mejora los parámetros de actividad clínica en artropatías inflamatorias refractarias con AA y detiene el deterioro de la afectación renal. El control de la respuesta inflamatoria de fase aguda, como traduce el descenso de las concentraciones de PCR, podría estar en relación con la disminución de la producción de SAA, precursora de los depósitos de amilode.
Gestión de una consulta de enfermería para terapias de larga acción en pacientes reumatológicos
M.C. Herrero Manso, M.R. González-Crespo, M.P. Fernández-Dapica e I. Mateo Bernardo
Servicio Reumatología. Hospital 12 de Octubre. Madrid. España.
Objetivo: Gestionar e implantar una consulta de enfermería para pacientes ambulatorios en tratamiento con fármacos modificadores de enfermedad (FAME) en un servicio de reumatología.
Métodos: Se realizaron varias reuniones entre los médicos y la enfermera del servicio para la instauración de un proceso de gestión de una consulta de enfermería para pacientes reumatológicos en tratamiento con FAME, gestionada por la enfermera y con la participación de los médicos. Se analizaron los resultados en un período de un año.
Pasos del proceso:
1. Indicación de la terapia por parte del médico.
2. Primera visita en la consulta de enfermería: a) información verbal y escrita al paciente sobre el fármaco, forma de administración, dosis y efectos secundarios, y b) inclusión en base de datos específica, con nombre, número de historia, médico, terapia y diagnóstico.
3. Indicación por parte de la enfermera de la pauta para la realización de análisis de control: a) reparto de volantes para la realización de análisis, y b) llamada del paciente a la enfermera para conocer los resultados, el tratamiento a seguir y la cita para el próximo control.
4. Valoración de resultados: a) clasificación, primera revisión y distribución de éstos en el casillero de cada médico, los cuales indican la pauta del tratamiento y la frecuencia del análisis; b) valoración por parte de la enfermera de la severidad de las alteraciones; c) comunicación al médico de las alteraciones que considere relevantes, y d) aviso al paciente sobre modificaciones del tratamiento o pruebas complementarias a realizar.
5. Registro en la agenda de enfermería y en un dietario y cita para nuevo control.
6. Administración de primeras dosis de fármacos (sales de oro, etanercept) e instrucción al paciente en la autoadministración de algunas terapias (etanercept).
7. Consultas extraordinarias a la enfermera sobre efectos adversos y reagudización de la enfermedad: a) modificación del tratamiento si fuera necesario, y b) adelanto de la cita si procede.
8. Actualización periódica de la base de datos sobre las suspensiones o cambios de terapias.
9. Programa de educación sanitaria como complemento de la consulta de terapias.
Resultados: Datos en un año (octubre 2002-octubre 2003): número de pacientes con FAME: 875 (MTX 344, combinada 155, azatioprina 117, salazopirina 95, oro 72, leflunomida 57, penicilamina 7, ciclosporina 6, clorambucil 4, ciclofosfamida 4, otras 14); número de controles/año: 4.324.
Incidencia de la incapacidad temporal debida a enfermedad musculoesquelética inflamatoria en la población laboral activa de madrid
M. Blanco, P. Macarrón, C. Lajas, L. Abásolo, L. Carmona, E. Pato y M. Salido
Hospital Clínico San Carlos. Madrid. España.
Introducción: Las enfermedades musculoesqueléticas (EME) constituyen una causa importante de baja laboral (IT) y discapacidad a corto y largo plazo, con un impacto económico considerable. Las EME inflamatorias, como artritis reumatoide (AR), espondiloartropatías seronegativas (ES) y enfermedades del tejido conectivo (ETC), aun teniendo una prevalencia baja en la población general, tienen un curso clínico progresivo que afecta de forma negativa a la función y a la calidad y esperanza de vida, con una gravedad potencial y un riesgo alto de discapacidad aguda y a largo plazo. Otras enfermedades inflamatorias leves, como las artritis microcristalinas (AM) o las artritis de origen no filiado (ANF), tienen una incidencia de IT laboral más alta pero con menos riesgo de discapacidad permanente.
Objetivo: Describir la incidencia de los episodios de IT producidos por EME inflamatorias en una población urbana, y compararla con la incidencia producida por EME no inflamatorias.
Material y métodos: Estudio de cohorte prospectivo, de 2 años. Se seleccionaron todos los pacientes con episodios de IT de causa musculoesquelética (ITME) de origen no traumático y no quirúrgico ocurridos durante un año, y que se siguieron durante otro año más en 3 áreas de salud de la Comunidad de Madrid. Se contabilizaron los episodios sucesivos de ITME del mismo paciente durante el período del estudio. Los episodios de ITME se identificaron desde los partes de baja de las diferentes inspecciones. Como EME inflamatoria se incluyeron los siguientes diagnósticos: AR, ES, ETC, AM y ANF. La incidencia anual de episodios se expresa en número de episodios de IT por 105 trabajadores activos.
Resultados: La población total de las 3 áreas de salud era de 1.386.000 personas, con 610.000 trabajadores activos. No se encontraron diferencias significativas en el número de ITME entre las distintas áreas. Durante el período de estudio se incluyeron 13.111 pacientes, con un total de 16.337 episodios de ITME: 14.502 (88,7%) en el primer año (incidencia anual de ITME: 2.377,4/105 trabajadores activos), y 1.835 (11,3%) en el segundo. Las EME no inflamatorias afectaron a 12.205 personas y causaron 15.137 episodios de IT: 13.473 en el primer año (incidencia anual: 2.208,7/105) y 1.664 en el segundo. Las EME inflamatorias afectaron a 906 pacientes, con un total de 1.200 (7%) episodios de IT: 1.029 en el primer año (incidencia anual: 168,7/105) y 171 recidivas en el segundo. La principal causa de IT recidivante entre las EME inflamatorias fueron las AM, con una media de 1,46 episodios/paciente (p < 0,05), seguido por la AR (1,34). La distribución de los episodios de las ITME inflamatorias fue: AR, 6%; ES, 6%; ETC, 3%; AM, 38%, y ANF, 47%. La incidencia anual de IT por diagnósticos fue: AR, 7,7/105; ES, 9,8/105; ETC, 4,4/105; AM, 60,8/105; ANF, 86/105.
Conclusiones: Las EME inflamatorias causaron el 7% del total de los episodios anuales de ITME, y las no inflamatorias el 93%. Las EME inflamatorias crónicas severas sólo representaron 15% de todos los episodios totales de EME inflamatorias. Las principales causas de los procesos de ITME inflamatoria fueron la ANF (47%) y la AM (38%). La principal causa de IT recidivante entre las ITME inflamatorias fueron las AM con una media de 1,46 episodios/paciente. La incidencia anual de ITME inflamatoria fue de 168,7/105 trabajadores activos, y la incidencia por diagnósticos fue: AR, 7,7; ES, 9,8; ETC, 4,4; AM, 60,8, y ANF, 86. En resumen, hubo 2,3 episodios de ITME por 100 trabajadores activos en un año, de los cuales sólo 0,16 episodios eran debidos a ITME inflamatoria.
Estudio densitométrico de la osteoporosis yuxtaarticular en una cohorte de artritis de reciente comienzo (ARC)
R. Gómez, S. Castañeda, M. Quintana, A.M. Ortiz, J.A. García Vadillo, A. Laffón e I. González Álvaro
Servicio de Reumatología. Hospital Universitario de la Princesa. Madrid. España.
Introducción: La osteoporosis yuxtaarticular es un hallazgo característico y temprano de la artritis reumatoide (AR). Sin embargo, los estudios densitométricos al respecto son escasos.
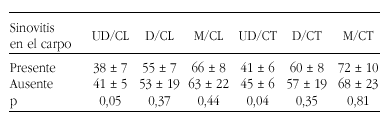
Pacientes y métodos: Se realizaron densitometrías de columna lumbar, cadera y antebrazo no dominante (Hologic QDR 4500 Elite) a 61 pacientes en la primera visita de nuestra consulta de ARC. La edad media fue de 53 ± 15 años y la duración media de la enfermedad, de 8 ± 6 meses. El 70,5% eran mujeres, y respecto al diagnóstico, el 46% cumplía criterios de AR, el 38% no estaba filiado en la primera visita, y el 16% restante presentaba conectivopatías o espondiloartropatías. Para evaluar el efecto local de la sinovitis, se crearon 6 variables que relacionaban la densidad mineral ósea (DMO) en las 3 regiones del antebrazo (ultradistal [UD], distal [D] y media [M]) con la de columna lumbar (CL) y cadera total (CT). Las diferencias entre los pacientes que tenían o no sinovitis en el carpo se analizaron con el programa Stata 7 (Stata Corporation®, Texas, USA), utilizando los test de la t de Student o la U de Mann-Whitney según la distribución de las variables. Los datos se muestran como media ± desviación típica.
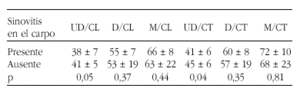
Resultados: En los pacientes con sinovitis en carpo, se detectó una tendencia a una menor Z en las regiones UD y D, pero no en M. Ésta fue más evidente y significativa en la región UD cuando se analizaron las nuevas variables definidas:
No se observaron diferencias significativas entre pacientes con sinovitis de carpo y diagnóstico de AR (n = 7) con relación a otras enfermedades (n = 7) (UD/CL, 35 ± 7 frente a 40 ± 7; p = 0,12).
Conclusión: Se confirma la presencia de una menor DMO yuxtaarticular en presencia de sinovitis (región UD de radio). Sería necesario ampliar el estudio a un mayor número de pacientes para determinar si este hallazgo es más marcado en casos con AR.
Estudio preliminar para determinar el papel de los anticuerpos antipéptido cíclico citrulinado en el pronóstico de la artritis reumatoide
J.A. Martíneza, M. Alcaldea, C. Serranob, O. Sánchez-Pernautea, C. Acebesa y G. Herrero-Beaumonta
aServicio de Reumatología. Fundación Jiménez Díaz. Madrid. bServicio de Inmunología. Fundación Jiménez Díaz. Madrid. España.
Introducción: Los anticuerpos antipéptido cíclico citrulinado (Ac anti-CCP) parecen constituir uno de los marcadores más específicos para el diagnóstico de artritis reumatoide (AR). La precocidad en su aparición les confiere un alto valor predictivo en los casos de sinovitis precoz, y algunos estudios sugieren su asociación con formas erosivas. Se desconoce, sin embargo, su sensibilidad al cambio y la relevancia clínica de su titulación.
Objetivos: En una primera aproximación a la capacidad de los Ac anti-CCP de predecir el curso evolutivo o de constituir un índice de actividad en la artritis reumatoide, hemos realizado una comparación entre variables clínicas, evolutivas y analíticas y la titulación de Ac anti-CCP en una cohorte de pacientes con AR.
Métodos: Estudio transversal en el que se incluyeron 35 pacientes diagnosticados de AR (criterios ACR). Se registraron datos demográficos, manifestaciones extraarticulares, curso de la enfermedad, presencia y título de FR y ANA, VSG, PCR y aparición de anemia en el primer año de enfermedad. La valoración radiológica se realizó según el método de Van der Heijde. Los pacientes se clasificaron en 3 grupos basados en el tiempo de evolución de la enfermedad. Los Ac anti-CCP se determinaron mediante enzimoinmunoanálisis en el suero de los 35 pacientes, en 10 voluntarios sanos y en 5 pacientes con diferentes enfermedades autoinmunes. El análisis de los datos se realizó con el programa estadístico SPSS.
Resultados: El 74% (n = 26) de los pacientes fueron anti-CCP +, de los que el 86% (n = 30) anti-CCP y/o FR +. Hubo buena correlación entre la presencia de anti-CCP y FR (p < 0,01). La presencia o ausencia de anti-CCP no se asoció a diferencias entre los distintos parámetros clínicos, incluyendo el tiempo de evolución de la enfermedad. Sin embargo, las formas erosivas de la enfermedad mostraron títulos significativamente más elevados de anti-CCP que las formas no erosivas (155 25 Ul/ml frente a 113 UI/ml 22; p < 0,005).
Conclusión: En nuestra muestra existió una alta correlación entre FR y Ac anti-CCP, con una mayor especificidad de los Ac anti-CCP para el diagnóstico de AR. La presencia o ausencia de anti-CCP no permitió discriminar formas clínicas de la enfermedad, aunque la asociación observada entre el título de anti-CCP y la presencia de erosiones sugiere que los valores de estos anticuerpos podrían emplearse como marcador pronóstico de la enfermedad.