La meralgia parestésica es un síndrome de dolor y disestesia en la región anterolateral del muslo originada por el atrapamiento o la lesión del nervio femorocutáneo lateral. No disponemos todavía de evidencia sobre cuál debe ser su manejo clínico o su mejor forma de tratamiento. El propósito de este trabajo es presentar un caso y revisar la bibliografía.
MétodoSe presenta un caso personal de diagnóstico complejo y demorado. Se realiza una búsqueda sobre la meralgia parestésica desde 1970 a 2014, usando las bases de PubMed, CINAHL y Proquest.
ResultadoEl conocimiento anatómico es básico para prevenir la lesión nerviosa durante la cirugía. El diagnóstico puede ser muy complejo, y precisa un alto índice de sospecha y un adecuado estudio diferencial de otros procesos osteomusculares. El tratamiento quirúrgico parece ser la opción más eficaz, pero es todavía controvertido.
ConclusiónLa neurectomía laparoscópica es una opción segura, eficaz y permanente para tratar la meralgia parestésica refractaria a otros tratamientos conservadores.
Meralgia paresthetica is a syndrome of pain and dysesthesia in the anterolateral thigh caused by entrapment or lateral femoral cutaneous nerve injury. We have no evidence yet of which must be the clinical management or the best form of treatment. The aim of this paper is to present a case and review of the literature.
MethodsA personal case of complex and delayed diagnosis is presented. Search on meralgia paresthetica is done between 1970-2014 using PubMed, CINAHL, and Proquest databases.
ResultsAnatomical knowledge is essential to prevent nerve injury during surgery. The diagnosis can be very complex and requires a high index of suspicion and an adequate differential study of other musculoskeletal processes. Surgical treatment appears to be the most effective option but it is still controversial.
ConclusionLaparoscopic neurectomy is a safe, effective and permanent option to treat meralgia paresthetica refractory to other conservative treatments.
La meralgia parestésica o mononeuropatía del femorocutáneo lateral (MP) es una afección rara y poco conocida por los cirujanos. Se caracterizada por dolor y parestesias sobre la zona anterolateral del muslo, y su incidencia en EE. UU. ha sido cifrada por van Slobbe en un 4.3 por cada 10000 habitantes/año1. Sin embargo, esta condición puede ser mucho más frecuente si consideramos que es infravalorada y confundida con otras afecciones lumbares. El nervio femorocutáneo lateral (NFCL) es puramente sensorial, discurre lateral al músculo psoas y alcanza el ligamento inguinal cerca de la espina ilíaca anterosuperior (EIAS) para después pasar a la pierna, donde transcurre superficial hasta alcanzar la rodilla. Aunque se han descrito múltiples etiologías, podemos considerar dos grandes formas, una idiopática (metabólica o mecánica) y otra iatrogénica (trauma o cirugía). La forma idiopática no tiene predominancia por sexo, aparece en la edad media de la vida, aunque se ha reportado en cualquier grupo de edad, y afecta típicamente de forma unilateral (20% bilateral). También se ha publicado una posible forma familiar1–4.
El diagnóstico debe hacerse de forma clínica. El dolor típico es urente (como quemazón u hormigueo en la cara anterior del muslo) y se acompaña de cambios sensoriales en dicha zona. Este dolor aumenta cuando el paciente está parado de pie y al caminar. Deben excluirse otros procesos, como lesiones de la articulación sacroilíaca, alteraciones de cadera o columna, radiculopatías y espondilolistesis, metástasis en la cresta ilíaca, apendicitis y hernia discal lumbar. La historia clínica, por tanto, es fundamental para orientar el diagnóstico, y debe completarse con una detallada exploración física por dermatomas. En la MP los reflejos y la fuerza muscular deben estar conservados. Una electromiografía y los potenciales provocados nos ayudaran después a confirmar la lesión4–6.
El tratamiento inicial de la MP debe ser conservador. Muchos casos pueden beneficiarse de la eliminación de los factores que conllevan la compresión del nervio (obesidad, ropa, cinturones, posturas defectuosas, etc.) y de una fisioterapia/rehabilitación. Cuando con estas medidas no es suficiente se puede recurrir a las infiltraciones y bloqueos, pero suelen ser una solución temporal, y al final los pacientes intratables deben ser evaluados para cirugía7–11.
El objetivo de este trabajo es presentar un nuevo caso de MP: la descripción de la técnica de neurectomía laparoscópica totalmente extraperitoneal y realizar una actualización del tema, remarcando sus puntos de interés para los cirujanos.
Material y métodosCaso clínicoVarón de 55 años de edad, sin antecedentes de interés hasta que en el año 2006 se le realizó una coronariografía por punción en muslo derecho. A partir de entonces el paciente inició dolor incapacitante sobre ingle y muslo. El dolor se agudizaba con la bipedestación prolongada. Durante 5 años fue tratado de forma conservadora por múltiples especialistas, como anestesistas/unidades del dolor (fármacos para el dolor neuropático como antiinflamatorios, analgésicos, corticoides, benzodiacepinas, mórficos, etc.), fisioterapeutas (masajes, calor local, descargas, etc.), traumatólogos (infiltraciones de aductor, pubis, piramidal, columna, cordón escrotal, trocánter, isquion, etc.), urólogos y neurólogos, sin conseguir mejoría clínica.
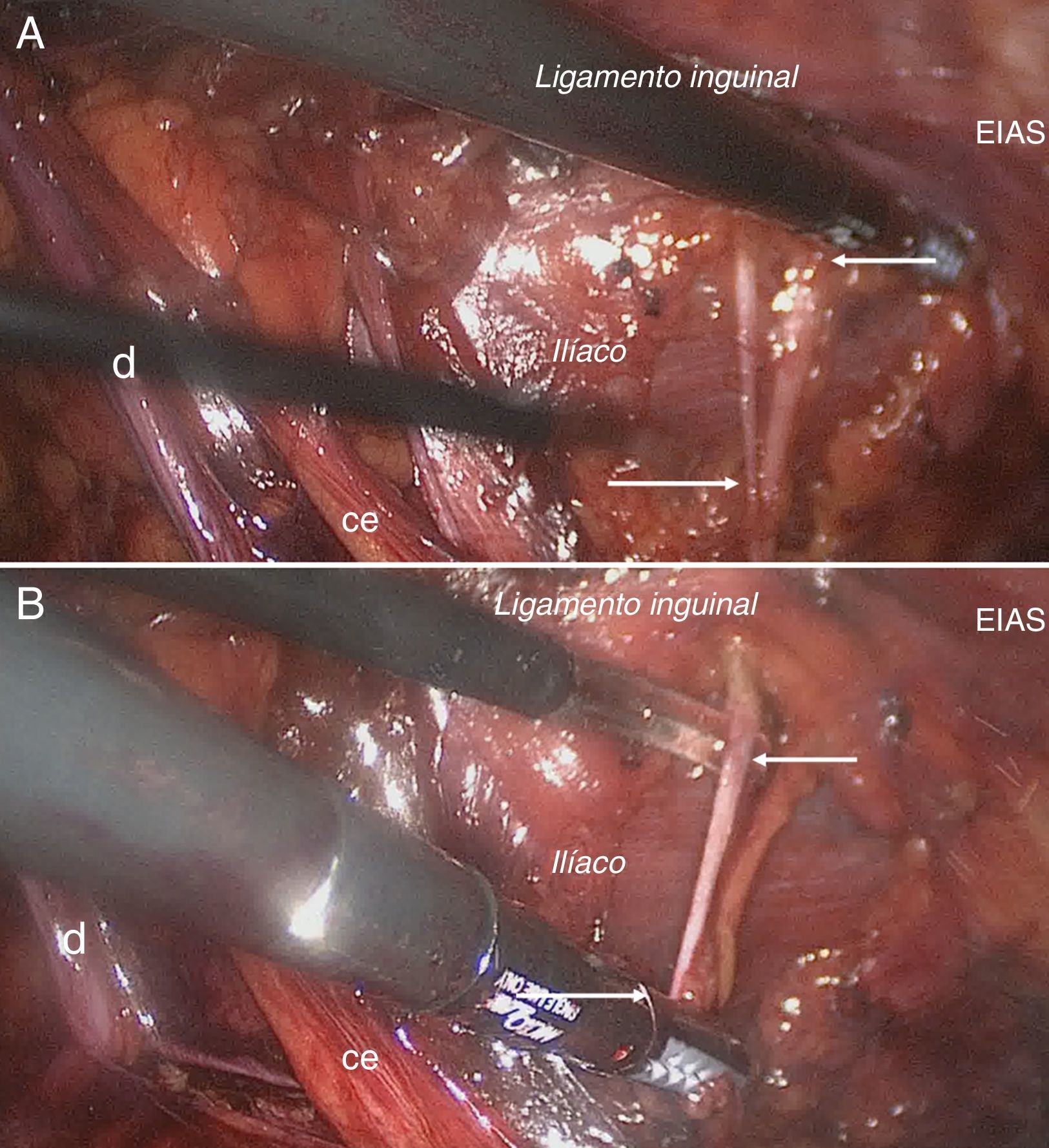
En el año 2010 se le diagnosticó una posible hernia inguinal oculta como causa del dolor (ecografía no concluyente), y fue intervenido mediante hernioplastia anterior con malla tipo tapón (polipropileno de alta densidad). El dolor no desapareció. Como técnicas de estudio se realizaron ecografías, tomografías, resonancias, gammagrafía y electromiografía, sin llegar a un diagnóstico claro. Además, se le realizaron diversos bloqueos anestésicos de los nervios periféricos, aparte de radiofrecuencias del genitofemoral, ganglio dorsal espinal, simpático cervical, toracolumbar, sacro, del nervio femoral y del abdominogenital. En el año 2012 se le aconsejó realizar una triple neurectomía, que se llevó a cabo sin que resultara eficaz para controlar el dolor sobre el muslo. Ante la persistencia de los síntomas, que llegaron a limitar de manera completa su calidad de vida (perdió su trabajo), fue enviado a nuestra Unidad para su valoración. El dolor se registró como 9 en una escala de 0 a 10. Tras una nueva historia, se realizó una nueva electromiografía, que mostraba una ausencia de potenciales sensitivos del NFCL derecho y un bloqueo selectivo del NFCL, que resultó positivo con una eliminación inmediata del dolor, que duró 40min. Los resultados apoyaban una posible lesión de este nervio, y se planteó realizar una laparoscopia para neurectomía extraperitoneal de dicho nervio. El paciente no presentó complicaciones y fue dado de alta a las 24h. A los 6 meses, aunque con alguna molestia (escala visual analógica de 1) y entumecimiento, no necesitó tratamiento médico analgésico, y ahora realiza ejercicio con normalidad (fig. 1).
Técnica quirúrgicaLa técnica anestésica es una general con infusión de propofol, remifentanil y sufentanil. La técnica de abordaje es la habitual para tratar la hernia inguinal por laparoscopia totalmente extraperitoneal, mediante trocar balón de distensión y trocares auxiliares de trabajo sobre la línea media (2 de 5mm). Se explora el espacio inguinal y se accede al anillo inguinal interno, donde se visualiza la malla implantada. Primero se localiza el nervio genitofemoral, que se visualiza paralelo y lateral a los vasos ilíacos, sobre el músculo psoas, hasta alcanzar el anillo inguinal interno, donde es atrapado en una zona de fibrosis. Antes de proceder a su sección, se diseca todo su trayecto y después se extrae un segmento de 3-4cm para estudio histológico. Después se localiza el NFCL sobre el músculo ilíaco, se diseca su trayecto desde el ligamento inguinal hasta el borde lateral del psoas y se reseca (fig. 2) (en ambos casos, la histología confirma fibras nerviosas). Se retiran los trocares bajo visión directa y se concluye la intervención.
Revisión bibliográficaComo método de investigación se realizó una búsqueda en PubMed, CINAHL y Proquest. Como palabras clave se utilizaron los términos meralgia paresthetica, lateral femorocutaneous nerve, femorocutaneous neuropathy y femorocutaneous entrapment. Se contempló como años de estudio el intervalo de 1970 a 2014. La mayoría de los artículos analizados fueron observacionales. La única revisión en Cochrane destacó la ausencia de estudios aleatorizados y de evidencias sobre su diagnóstico y tratamiento.
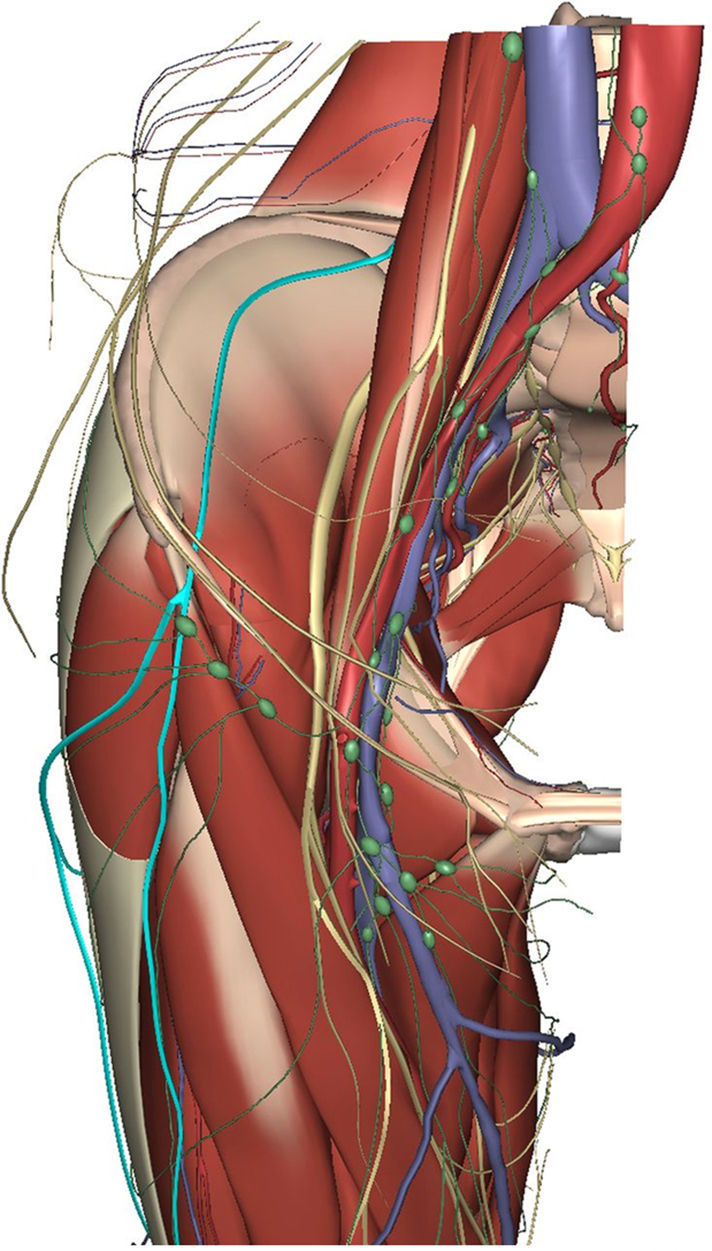
Anatomía clínicaLos cirujanos deberían conocer el trayecto del nervio femorocutáneo para poder evitar su lesión inadvertida durante una intervención quirúrgica, sea por abordaje abierto o laparoscópico. El NFC es un nervio sensitivo que se origina en las raíces L2-L3 y aparece en el borde lateral del psoas mayor. Desde el borde externo de este músculo emerge para cruzar la parte anteroinferior del músculo cuadrado lumbar, cruza el ilíaco en dirección mediolateral hasta la escotadura interespinosa (o innominada), entre este músculo y la aponeurosis lumboilíaca (o fascia ilíaca), en general por debajo de la arteria circunfleja ilíaca profunda, cerca del tracto iliopúbico. La fascia ilíaca está cubierta por la lámina abdominopelviana en el hombre (Chifflet) y la iliogenital en la mujer (Koch). Ambas delimitan con la fascia ilíaca el espacio retroparietal posterior, que es la vía de abordaje preperitoneal. Sale de la pelvis habitualmente por debajo del ligamento inguinal. Los estudios de Majkrzak indican que el nervio se sitúa hasta 3cm medial a la EIAS y a 1.5cm profundo al ligamento inguinal («zona de peligro anatómico»), y su punto más frecuente es a 1.25cm de la EIAS, según Ray et al. Esta distancia parece que podría ser menor en los casos de MP idiopática (media de 0.52cm). Pero no debemos olvidar que hasta en un 18% puede pasar lateral a la EIAS. En el muslo, perfora el tabique de la fascia lata y uno o dos traveses de dedo por debajo de la EIAS rodea el borde interno del sartorio o lo atraviesa, único o dividido, para colocarse entre el músculo y la fascia lata. Termina originando 2 ramas: 1) una glútea o posterior que se dirige al trocánter mayor y piel de la región glútea, y 2) una crural o anterior que se subdivide llegando hasta la rótula e inervando la cara anterolateral del muslo entre el músculo y la fascia lata, en un trayecto de longitud de unos 10cm (fig. 1)12–14. Las variaciones más comunes de este nervio son: a) división en la pelvis (a nivel preperitoneal); b) ausencia de la rama glútea; c) originarse del nervio crural (femoral); d) que siga el trayecto del nervio crural, o e) que esté ausente y sea suplido por el nervio genitofemoral.
SeguimientoLos controles del paciente se realizaron de forma física y fueron recogidos en una base de datos informatizada, a los 7 días y 1, 3, 6 y 12 meses. Los parámetros intrahospitalarios evaluados fueron el tiempo quirúrgico, la morbilidad y la estancia hospitalaria. El dolor se cuantificaba según una escala visual analógica, entre 0 y 10 (en la que 0 supone una total ausencia de dolor, y 10, el máximo posible). Durante el seguimiento se evaluaron también la necesidad de tratamiento analgésico y la actividad física habitual.
DiscusiónLa MP es un raro padecimiento originado por la lesión del NFCL. Fue descrita por primera vez en 1878 por Bernhardt, y el término fue acuñado por Roth en 1895, por lo que también se la conoce como «síndrome de Bernhardt-Roth o meralgia parestésica de Roth»15,16. Su etiología es muy variada, ya que dicho nervio puede verse afectado a cualquier nivel de su trayecto, desde su origen en la segunda raíz lumbar hasta su terminación sobre la cara anteroexterna del muslo. La variabilidad anatómica de su trayecto es tan elevada, además, que hace que su identificación y preservación durante una disección quirúrgica pueda ser realmente difícil12–14,17. La llegada de la laparoscopia ha incrementado la incidencia de la MP derivada no solo de la disección quirúrgica sino también de la colocación de los trocares y de otras maniobras como el uso de dispositivos de fijación (tackers). Según Stark et al., la reparación de una hernia inguinal mediante abordaje laparoscópico ha quintuplicado su incidencia respecto al abordaje abierto18. Entre las causas documentadas de lesión del NFCL figuran las lesiones discales, compresión por el ligamento inguinal (obesos y embarazadas), fracturas, hematomas, abscesos o tumores cerca de la EIAS, obtención de injertos de cresta ilíaca, cirugías tanto por vía abierta como por abordaje laparoscópico (apendicectomía, colecistectomía, histerectomía, hernioplastia, linfadenectomías ilioinguinales, etc.), heridas sobre la cara externa del muslo, por compresión externa (fajas o corsés muy ajustados), por distensión (obesidad, embarazos o pérdida de peso considerable) y por montar en bicicleta19–24.
¿Cómo hacer el diagnóstico de meralgia parestésica?El diagnóstico de la MP debe ser fundamentalmente clínico, basado en las características del dolor, que empeora típicamente al permanecer de pie, y en la demostración de alteración sensorial, parestesias o hipersensibilidad, sobre la región anterolateral del muslo. En ocasiones se puede encontrar un punto gatillo al golpear el nervio cerca del ligamento inguinal, y se reproducen los síntomas. La presencia de signos motores, como la debilidad del cuádriceps o del iliopsoas, nos debe remitir a otras etiologías como la neuropatía femoral o radiculopatía lumbar. Nouraei et al. han demostrado que los síntomas pueden reproducirse con la compresión de la pelvis, test que puede alcanzar una sensibilidad del 95% y una especificidad del 93.3% para la MP25. Las pruebas complementarias son útiles para facilitar un diagnóstico diferencial y plantear el origen topográfico y etiológico de la lesión. Los estudios neurofisiológicos, como los de potenciales evocados y de conducción, pueden alcanzar una sensibilidad del 81% y del 65%, respectivamente. Un bloqueo anestésico con respuesta temporal refuerza aún más la confianza en el diagnóstico clínico4–6. Nuestro caso fue erróneamente diagnosticado con patología osteomuscular, y su retraso derivó en múltiples pruebas y tratamientos que complicaron su manejo posterior. Este retraso diagnóstico, en nuestro medio, podría estar relacionado con un pobre conocimiento de esta entidad por parte de muchos médicos y cirujanos.
¿Cómo manejar al paciente con meralgia parestésica?La forma espontánea puede ser secundaria a un trastorno funcional de la columna lumbar o la pelvis. Suele explicarse como un pinzamiento resultado de un aumento de la presión debido al espasmo de los músculos que subyacen al ligamento, es decir, sobre el músculo psoas ilíaco y tensor de la fascia lata. Los espasmos o aumentos de la tensión del psoas y el ilíaco son una afección muy frecuente, causada por puntos gatillo musculares en disfunciones de la unión toracolumbar, la unión lumbosacra, la cadera e incluso el cóccix. De ahí que si normalizamos la función de la región lumbar y pélvica, y relajamos los músculos psoas ilíaco y tensor de la fascia lata, podríamos llegar a mejorar esta afección.
Inicialmente siempre debemos plantear medidas conservadoras que pueden llegar a ser efectivas en ciertos casos, como corregir la postura de la cadera para evitar una extensión excesiva, evitar prendas apretadas en las caderas, corregir una dismetría de miembros inferiores, la inactivación de los puntos gatillo del sartorio, psoas ilíaco y tensor de la fascia lata, fortalecer los músculos abdominales, etc. Houle ha documentado el posible beneficio del manejo quiropráctico combinando movilización pélvica, terapia miofascial, masajes transversos de fricción y ejercicios de resistencia8. En los casos en que no hay respuesta y los síntomas se hacen más severos se puede intentar la neuromodulación por radiofrecuencia pulsada o la infiltración perineural con lidocaína y prednisona, que puede realizarse bajo control anatómico o guiado por ecográfica. Tagliafico et al. refieren una eficacia para controlar el dolor del 80% a las 2 semanas de la punción26–28.
Si las medidas conservadoras fracasan, se puede plantear la cirugía, pero no existe acuerdo ni respecto a la técnica (¿neurectomía o neurolisis?) ni respecto a la vía de abordaje (¿anterior o laparoscopia?).
(1) Se han descrito dos tipos de técnicas quirúrgicas, la neurolisis y la resección del nervio, cada una de ellas con sus ventajas y sus inconvenientes. La neurolisis (liberación del nervio del ligamento inguinal y transposición medial) ha demostrado ser eficaz para controlar el dolor en la MP un 60-95% de las veces, pero tiene como principales inconvenientes la posible presencia de un neuroma, las variaciones anatómicas en el trayecto del nervio, una inadecuada descompresión y una posible recurrencia de los síntomas. Para mejorar los resultados de la neurolisis necesitamos mejorar el diagnóstico y asegurar la liberación completa del nervio a nivel de la fascia ilíaca, ligamento inguinal y sobre el muslo. La neurectomía se considera la mejor opción si el nervio está muy dañado o están afectadas múltiples ramas. La posibilidad de recurrencia también parece ser menor, si el nervio es bien localizado. De nuevo, la variación en su trayecto debe tenerse en mente antes de diseñar el abordaje quirúrgico. Las complicaciones atribuidas a esta opción son una anestesia permanente sobre la cara anterior del muslo, probable restricción motora, infección local, sangrado y persistencia del dolor. Los pacientes deben ser advertidos de estas posibilidades en el trascurso del consentimiento informado sobre sus opciones terapéuticas29–31. Algunos autores han sugerido utilizar la neurolisis como un tratamiento previo a la resección6. Emamhadi, en un estudio comparativo prospectivo, concluye que la resección es superior a la neurolisis. Esta segunda opción no es permanente, y el dolor recurre en todos los pacientes dentro de los 9 meses después del tratamiento10.
(2) La cirugía abierta supone un acceso anterior mediante una pequeña incisión infrainguinal, centrada sobre la EIAS, localizando el nervio y dividiendo el ligamento inguinal si es preciso. Pero la gran variabilidad en el trayecto del nervio respecto a la EIAS puede hacer dificultosa esta opción. En 2011, Bhardwaj y Lloyd propusieron el abordaje laparoscópico como una solución para evitar dicho problema32. Este abordaje puede realizarse de forma ambulatoria, y resulta fácil de aprender para aquellos cirujanos con experiencia en el tratamiento laparoscópico de la hernia inguinal. Nosotros lo hemos confirmado con este segundo caso que se presenta en la bibliografía y primero que se documenta de forma completa, ya que el publicado por Bhardwaj no incluye la descripción del caso clínico. Dada la complejidad de este por varias cirugías previas, planteamos el abordaje laparoscópico por permitirnos una magnífica visualización y exposición del nervio en su recorrido extraperitoneal y asegurar su sección antes de su bifurcación, cubriendo así casi todo el espectro de sus posibles lesiones33.
En conclusión:
- 1.
Un adecuado entrenamiento quirúrgico debe contemplar unos conocimientos precisos sobre la disposición anatómica del NFCL, para evitar su lesión durante la cirugía.
- 2.
El abordaje laparoscópico de las hernias inguinales aumenta el riesgo de lesión del NFCL. La «zona de peligro anatómico» debe ser recordada antes de la disección o el grapado.
- 3.
El diagnóstico clínico precisa un alto índice de sospecha. Su manejo debería realizarse en unidades especializadas.
- 4.
La neurectomía laparoscópica es una opción segura y eficaz para tratar la MP refractaria a otros tratamientos conservadores.
El autor declara no tener ningún conflicto de intereses.
Al Dr. Erwin Koch Odstrcil, profesor titular, cátedra de Anatomía de la Facultad de Ciencias de la Salud, UNSTA. Miembro emérito de la Sociedad de Cirujanos de Tucumán (Argentina). Gracias, amigo, por tus ilustraciones y consejos.