El conocimiento de la anatomía de los tendones flexores es importante para el tratamiento de las lesiones de estas estructuras y su pronóstico. Es imprescindible tener un buen fundamento de las estructuras de los tendones y su relación con la patogénesis de las lesiones y su reparación. El aporte vascular es un punto crítico en la reparación de los tendones flexores. Los tendones flexores extrínsecos se mantienen aplicados sobre el esqueleto de los dedos por un sistema de poleas osteofibrosas que dirigen los tendones en el sistema poliarticular sobre el que actúan. Además, están rodeados de unas vainas sinoviales que permiten su deslizamiento y los nutren, junto con los mesotendones y vínculas.
Anatomy of the flexor tendons is important for the treatment and prognosis of flexor tendon injuries. It is imperative to have a good knowledge of the structure of the tendons in relation to the pathogenesis of injuries and repair, and in particular their blood supply. The extrinsic flexor tendons of the fingers and the thumb have fibrous sheaths and a system of pulleys to apply and conduct the tendons to the polyarticular chain on which they work. Slipping of the tendons and their vascularisation is facilitated by the synovial sheaths, mesotendons and vincula tendinums.
Los tendones flexores extrínsecos de los dedos trifalángicos y del pulgar presentan unas vainas fibrosas con un sistema de poleas para aplicar y dirigir el aparato tendinoso hacia la cadena poliarticular sobre la que actúan. Para facilitar el deslizamiento de los tendones y su vascularización se disponen vainas sinoviales, mesotendones y vínculas.
Los mecanismos normales de deslizamiento de los tendones varían de acuerdo con las zonas anatómicas consideradas. En las zonas con recorrido rectilíneo los tendones se encuentran rodeados y fijados por un tejido especializado laxo y elástico denominado paratenon, como ocurre en las caras anteriores y posteriores del antebrazo y la muñeca. Cuando un tendón sigue un recorrido curvo o gira sobre una prominencia osteoligamentosa se encuentra rodeado por una delgada membrana sinovial, con sus capas visceral y parietal presentando el llamado mesotenon, cuya función es fijarlo y servirle de portavasos para su irrigación1.
Sistema de poleas de los dedos trifalángicos y del pulgarEstá representado por el túnel carpiano, el túnel palmar de los tendones flexores y las vainas fibrosas digitales.
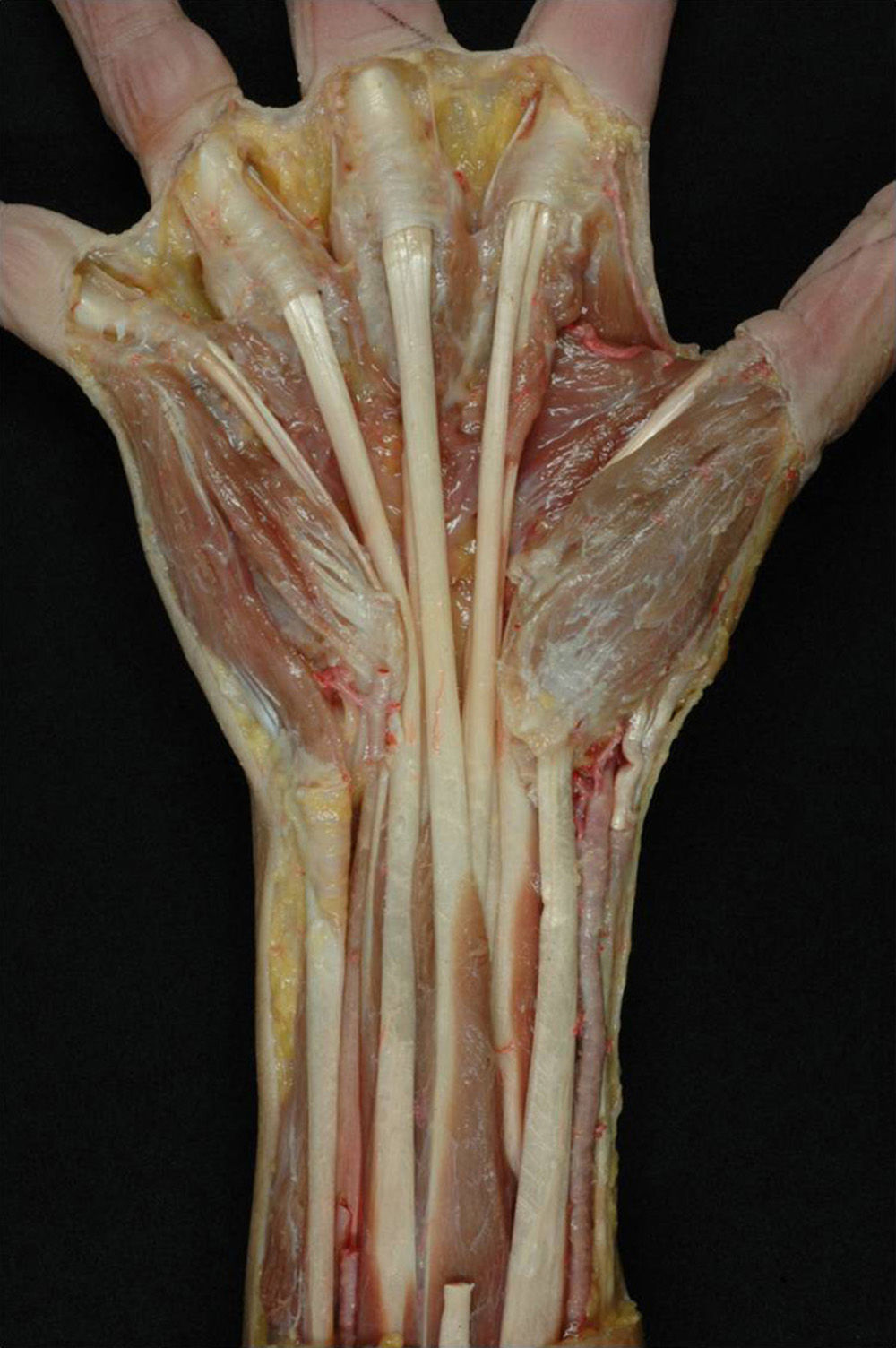
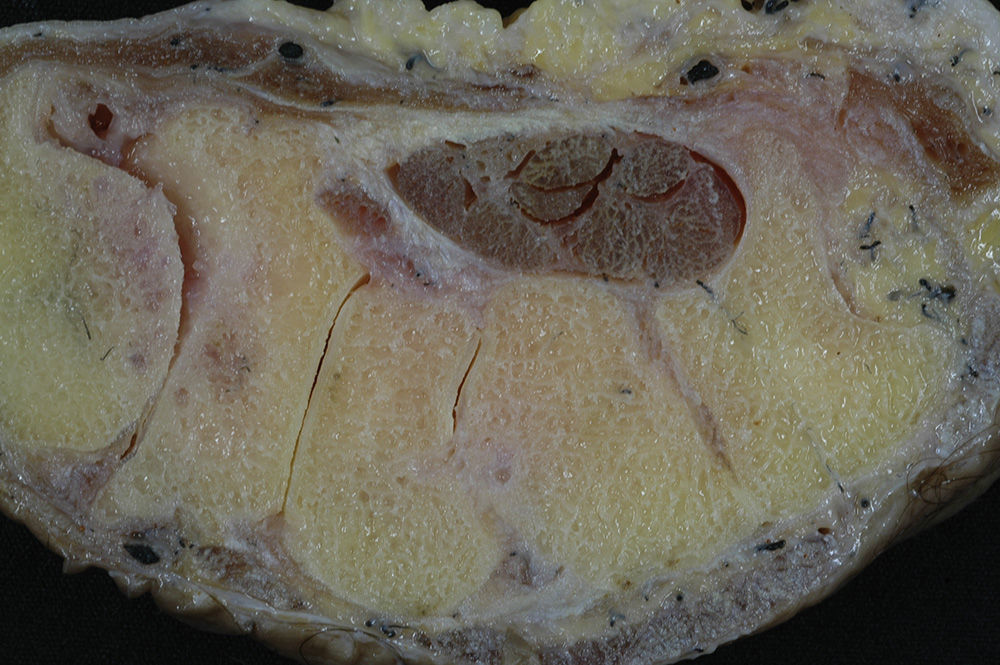
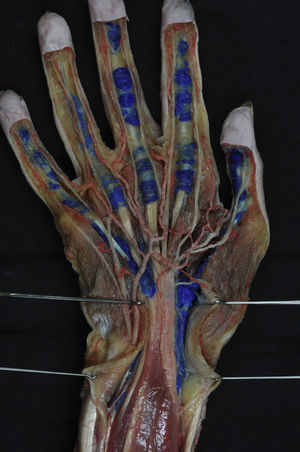
Túnel carpianoMantiene retenidos los flexores de los dedos trifalángicos sobre la línea media del carpo para que posteriormente se dirijan hacia los dedos correspondientes (fig. 1). La apófisis unciforme estará en contacto y servirá como zona de reflexión para los tendones más mediales durante la flexión de los dedos con desviación cubital y flexión de la muñeca2 (fig. 2).
En el lado radial, el tendón del flexor largo del pulgar entra en contacto con las paredes óseas del escafoides y el trapecio, siendo una zona de fricción importante por la gran angulación de este tendón en su recorrido (fig. 2).
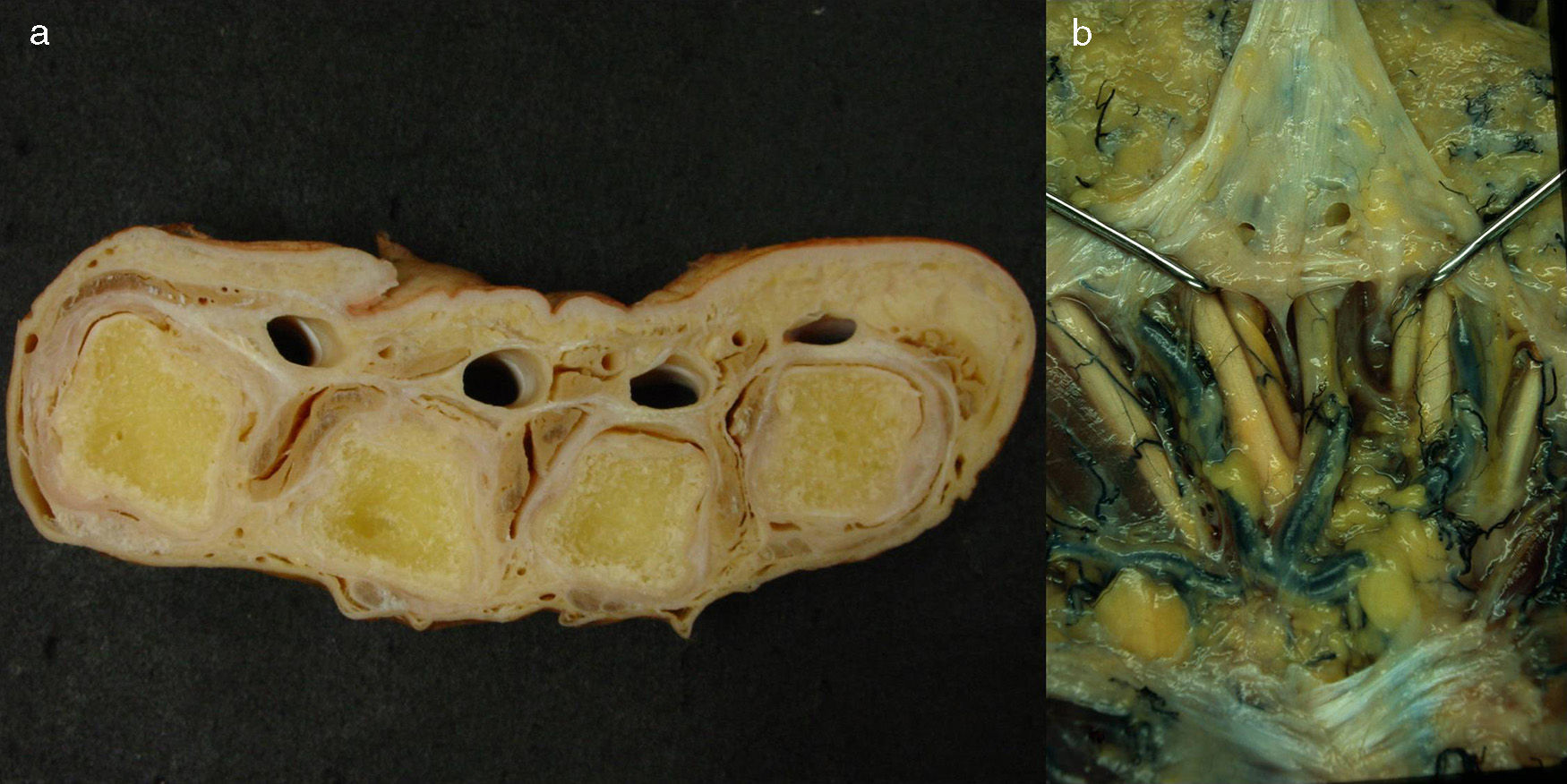
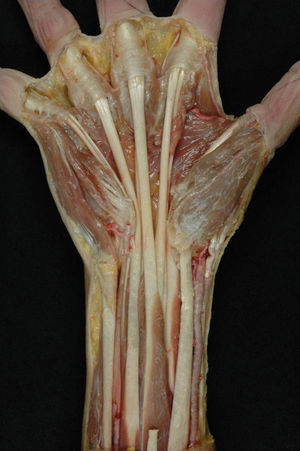
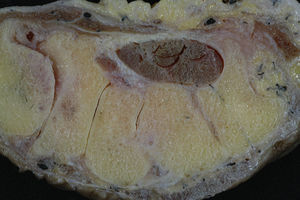
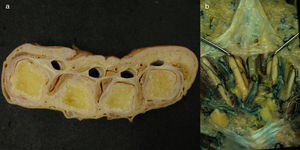
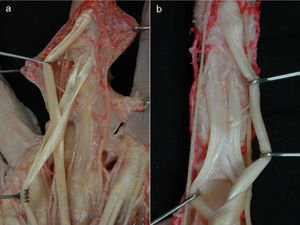
Túnel palmar de los tendones flexoresSe encuentran en el tercio distal de la zona metacarpiana de los dedos trifalángicos. Están limitados lateral y medialmente por los tabiques paratendinosos verticales (septos de Legueu-Juvara), volarmente por las bandas pretendinosas y las fibras transversales de la aponeurosis palmar media, y dorsalmente por la aponeurosis palmar profunda o interósea (fig. 3a y b). Su límite proximal es poco definido, mientras que distalmente se encuentra en el límite de la vaina fibrosa digital. Es importante su conocimiento y sus relaciones, pues nos ayudarán a localizar los tendones flexores contenidos en su interior (túneles fibrosos de retención de Zancolli) y localizar los músculos lumbricales y estructuras vasculonerviosas digitales comunes discurriendo entre túneles vecinos3,4.
a) Corte transversal de la mano a nivel de las cabezas de los metacarpianos donde se muestran los túneles de retención, habiéndose extraído los tendones flexores de su interior. b) Preparación anatómica de la palma de la mano rechazando la aponeurosis palmar hacia distal para destacar los tabiques sagitales paratendinosos de Legueu-Juvara.
A nivel del pulgar no se conoce este sistema tan peculiar.
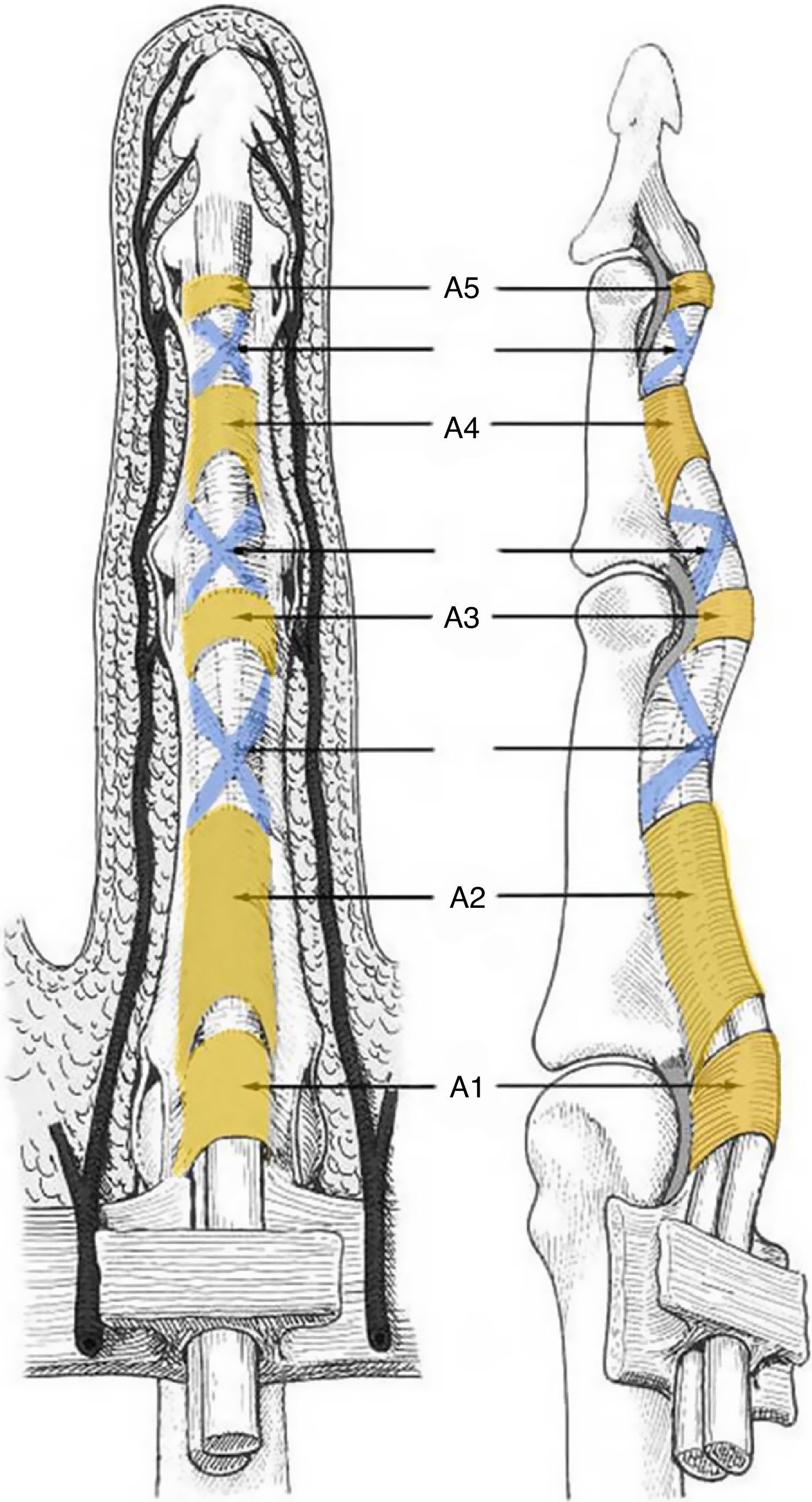
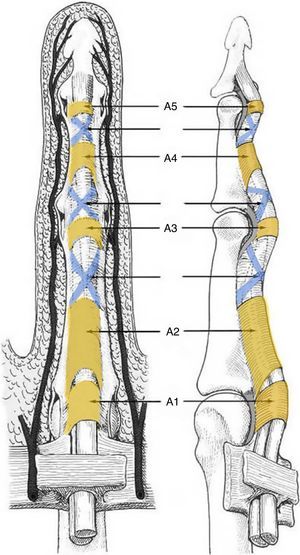
Vainas fibrosas digitalesEn los dedos trifalángicos se extienden desde la cabeza de los metacarpianos hasta la base de las falanges distales. Se describen por su aspecto y función 5 poleas anulares (A1, A2, A3, A4 y A5), que son gruesas y actúan evitando la producción de luxación palmar de los tendones flexores («cuerda de arco»), y 3 poleas cruciformes (C1, C2 y C3), más finas y cuya función es permitir que la vaina fibrosa se acomode a la flexión digital favoreciendo la aproximación de las poleas anulares entre sí5,6 (fig. 4).
Se fijan en las crestas laterales de la falange proximal y media y en las placas palmares de las articulaciones digitales.
Esquemáticamente:
- -
Polea A1: 10mm de longitud, extendiéndose desde 5mm proximal a la articulación metacarpofalángica hasta la base de la falange proximal.
- -
Polea A2: 20mm de longitud y gruesa. Separada por 2mm de la A1. Se origina en la zona proximal de la falange proximal.
- -
Polea C1: 4mm de longitud. Distal a la A2. Localizada en la zona distal de la falange proximal.
- -
Polea A3: 3mm de longitud. Localizada a nivel de la articulación interfalángica proximal.
- -
Polea C2: 3mm de longitud. Localizada en la base de la falange media.
- -
Polea A4: 12mm de longitud y gruesa. Se localiza en la zona media de la falange media.
- -
Polea C3: solo presenta una banda oblicua. Distal a la A4. Es muy corta.
- -
Polea A5: Localizada a nivel de la articulación interfalángica distal.
Hay que resaltar que las poleas A2 y A4 son las más importantes funcional y clínicamente, debiendo preservarse o reconstruirse siempre que se pueda para evitar la luxación palmar de los tendones flexores y evitar comprometer su función.
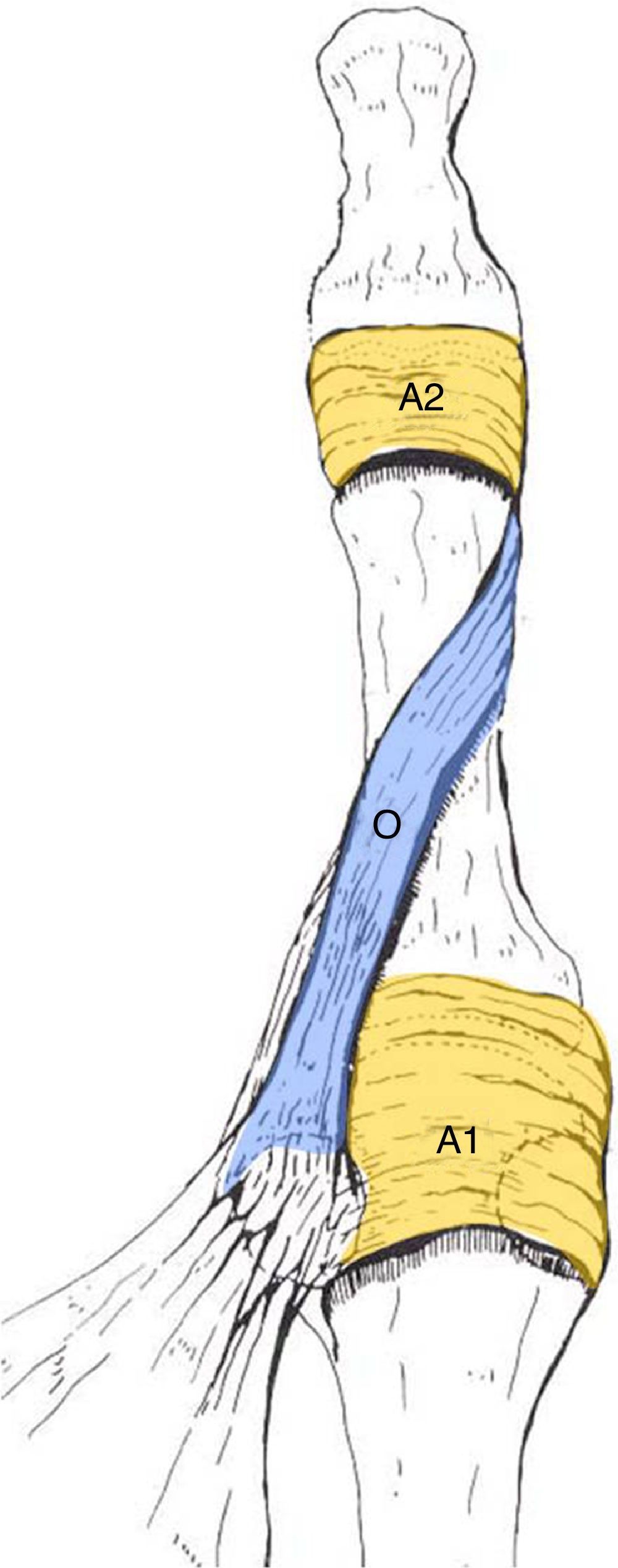
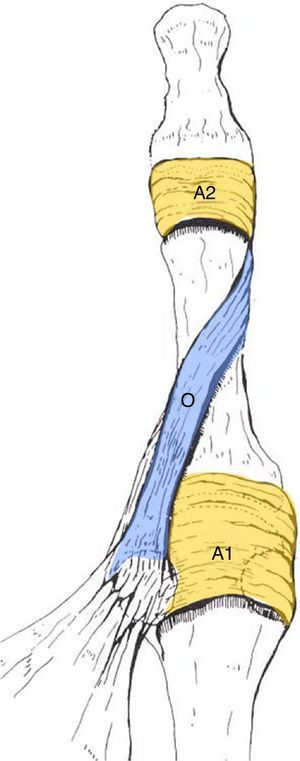
En el pulgar la vaina fibrosa está formada por 3 poleas, 2 anulares (A1 y A2) y una oblicua (fig. 5).
- -
Polea A1 o proximal: localizada a nivel de la articulación metacarpofalángica, fijándose en la placa palmar y la base de la falange proximal.
- -
Polea oblicua: a nivel de la diáfisis de la falange proximal, dirigiéndose de forma cruzada en dirección distal y radial (parece como si sus fibras se continuasen con el tendón de inserción del aductor del pulgar). Mide unos 8 a 11mm de longitud.
- -
Polea A2 o distal: localizada a nivel de la articulación IF, cerca de la inserción tendinosa del flexor pollicis longus. Se fija a la placa palmar y mide unos 10mm de longitud.
Funcionalmente en el pulgar la polea más importante es la oblicua.
En el interior de la vaina fibrosa se encuentra la vaina sinovial formada por 2 capas: una interna, visceral o epitenon, que rodea al tendón, y otra externa o parietal, que tapiza el interior de la vaina fibrosa. Ambas forman una cavidad cerrada con líquido sinovial en su interior. La existencia de mesotendones permite la entrada de pequeños vasos en el interior de los tendones7,8.
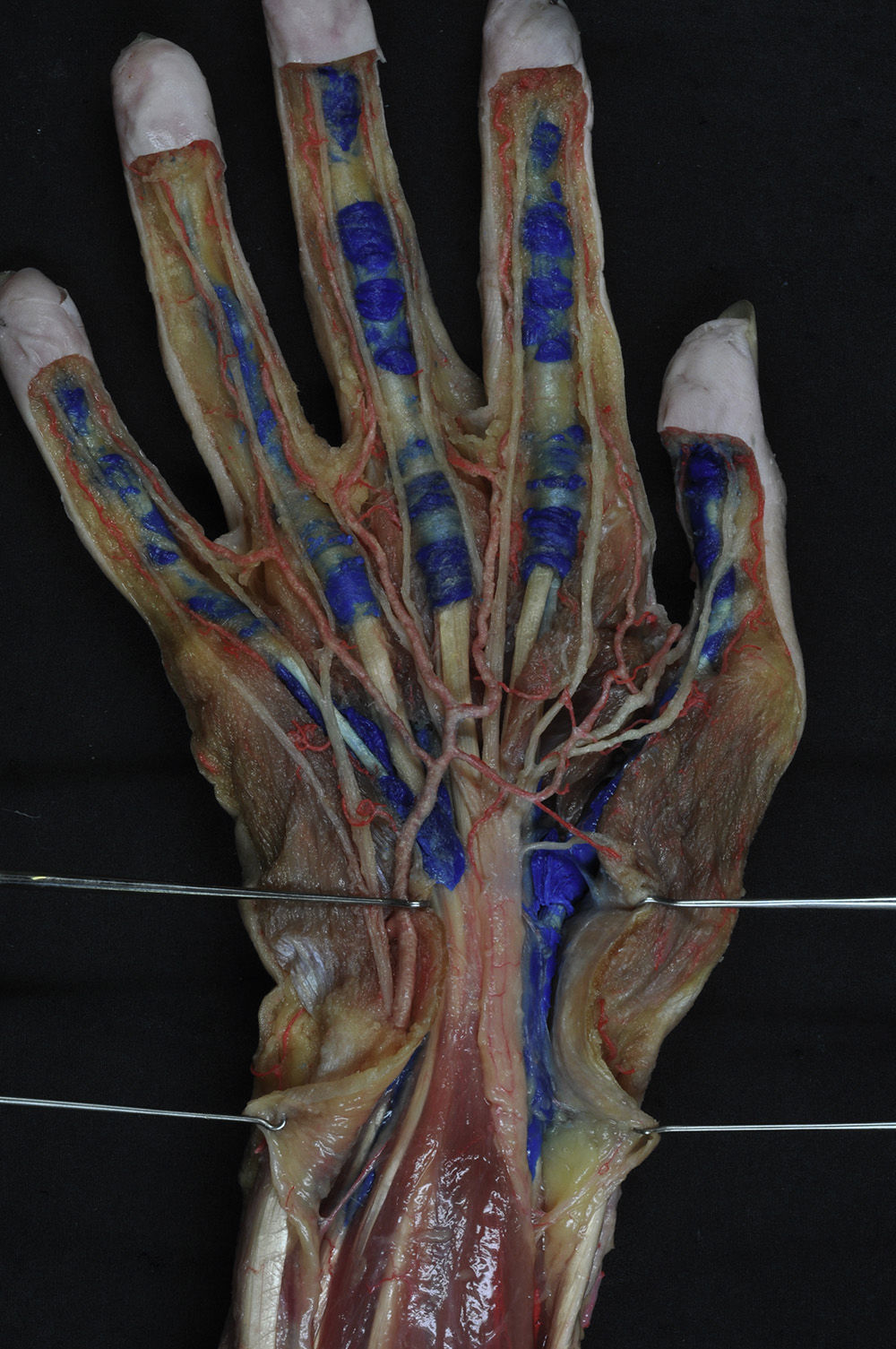
Se distinguen 2 tipos de vainas sinoviales (fig. 6):
- -
Dos digitocarpianas: radial y cubital. Corresponden a las vainas sinoviales de los dedos pulgar y meñique, respectivamente, que se extienden hasta el túnel carpiano. La vaina o «bursa» cubital engloba, a nivel del túnel carpiano, al resto de los tendones flexores superficiales y profundos. Pueden existir múltiples variantes anatómicas e, incluso, comunicaciones entre ellas.
- -
Tres digitales: correspondientes a los dedos índice, medio y anular. Estas comienzan a nivel del cuello del metacarpiano y terminan más allá de la articulación interfalángica distal, en los límites de las vainas fibrosas.
La existencia de la vaina sinovial desempeña un papel importante en la cicatrización de las lesiones tendinosas, condicionando, junto con otros factores, el pronóstico y el resultado.
La división del sistema flexor en zonas horizontales, tal como propuso Verdan9, así como las diferentes modificaciones realizadas, se basa en el nivel de lesión tendinosa y en las características de los tejidos circundantes según la anatomía topográfica (zona con existencia de vainas fibrosas o no, coexistencia de 2 tendones en una sola vaina fibrosa, etc.).
La Federación Internacional de Sociedades de Cirugía de la Mano considera 7 zonas de división10 (fig. 7):
- -
En los dedos trifalángicos:
- •
Zona I: segmento del flexor profundo que va desde la inserción distal del flexor superficial hasta su inserción en la falange distal.
- •
Zona II: desde el pliegue de flexión palmar distal hasta la inserción del flexor superficial. Coexisten en una vaina fibrosa los 2 flexores. Denominada «tierra de nadie» o «no man's land» por Bunnell.
- •
Zona III: desde el borde distal del retináculo flexor hasta el pliegue palmar distal (inicio de la vaina digital fibrosa).
- •
Zona IV: zona bajo el retináculo flexor.
- •
Zona V: zona entre la unión miotendinosa y el borde superior del retináculo flexor.
- •
- -
En el pulgar:
- •
Zona I: segmento distal a la polea oblicua.
- •
Zona II: segmento comprendido entre el borde proximal de la polea A1 y el borde distal de la polea oblicua.
- •
Zona III: segmento situado en la eminencia tenar entre el límite distal del retináculo flexor y el proximal de la polea A1.
- •
Zona IV y zona V: igual que en los dedos trifalángicos.
- •
El nivel en que se lesionan los tendones y su relación con las estructuras vecinas, especialmente la vaina de los flexores, es importante en el tratamiento a realizar, el pronóstico y los resultados. La situación de la herida cutánea no tiene valor en sí misma, sino que es el nivel en que se produce la sección del tendón el que cuenta, dependiendo este de la posición de los dedos en el momento de producirse la herida. La estandarización de los niveles lesionales según la división del sistema flexor en zonas horizontales debe realizarse en el quirófano con los dedos y la mano de forma plana sobre la mesa operatoria.
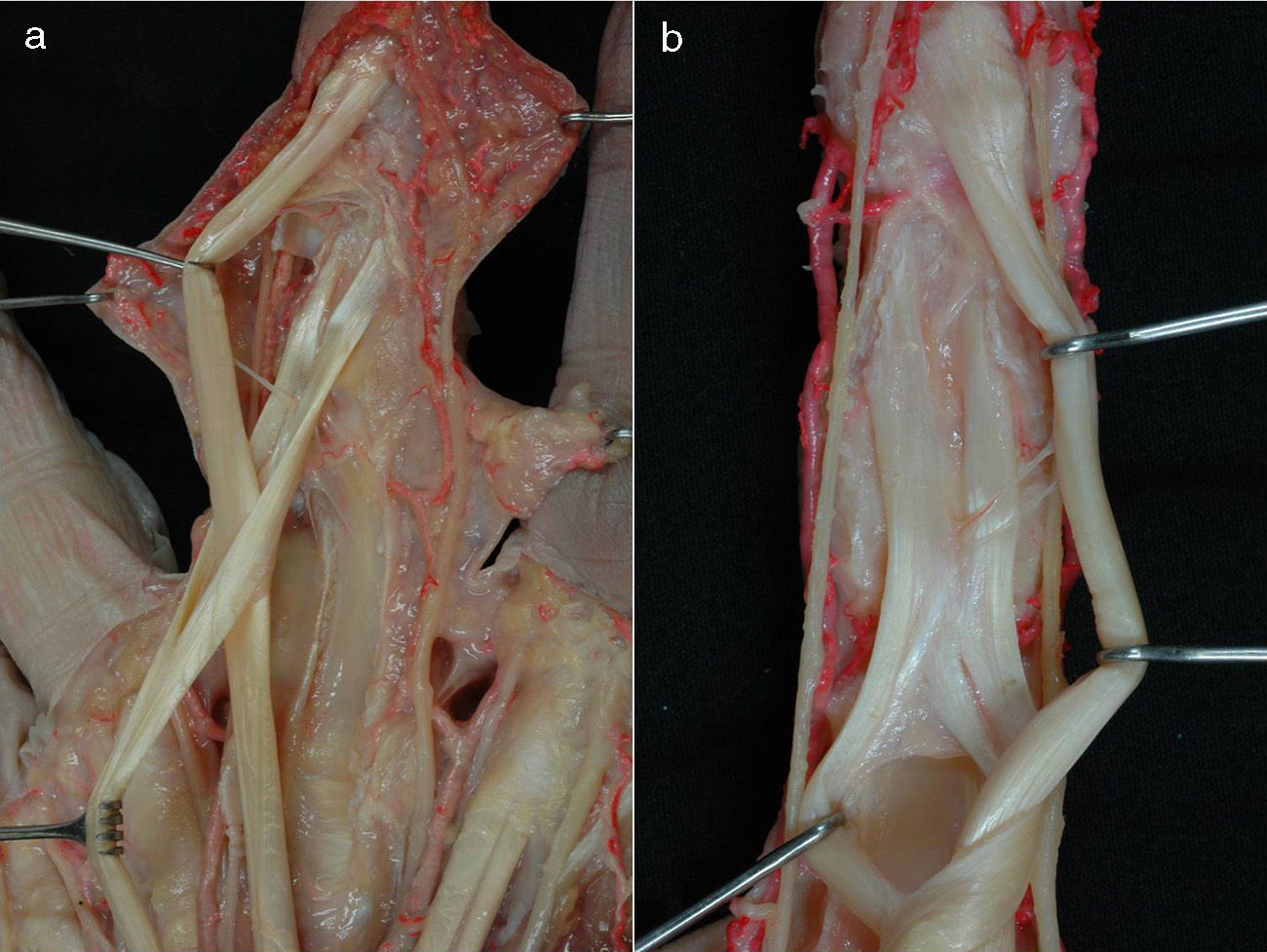
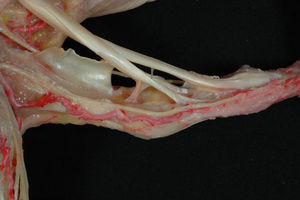
En la parte proximal de los dedos trifalángicos, los 2 tendones flexores discurren longitudinalmente uno encima del otro, y el tendón del FDS es el que tiene una posición más palmar. Al llegar a la falange proximal, el tendón superficial se bifurca en 2 bandeletas que se separan y se disponen a ambos lados del tendón del FDP y posteriormente se vuelven a unir bajo este tendón profundo, describiéndose como decusación de los tendones flexores (fig. 8a). Al insertarse en el tercio proximal de la falange media, las lengüetas del FDS forman un entrecruzamiento de fibras conocido como quiasma de Camper (fig. 8a y b). A partir de este punto, el tendón del flexor profundo es el único que sigue recorriendo el dedo hasta alcanzar su inserción en el tercio proximal de la falange distal, que se efectúa mediante un tendón ancho y aplanado que se dispone en forma de abanico. En la porción distal del tendón del FDP existe superficialmente una hendidura longitudinal que insinúa una subdivisión en 2 mitades antes de su inserción ósea2,11,12.
a) Imagen anatómica de la decusación de los tendones flexor superficial y flexor profundo. Apréciese la disposición de la víncula larga y la víncula corta del flexor profundo. b) Preparación anatómica del quiasma de Camper donde también se pueden apreciar la víncula larga del flexor profundo.
El aporte vascular de los tendones puede tener distintas procedencias dependiendo de la localización anatómica.
- -
Las vainas musculotendinosas reciben su vascularización a través de vasos segmentarios que penetran por su cara profunda. Por mesotendones laxos. Una vez llegan al tendón se distribuyen en ramas distales y proximales que discurren por el paratendón y epitendón. Esta disposición se aprecia fácilmente a nivel del antebrazo y en la parte proximal de la mano13,14.
- -
Las porciones tendinosas reciben su aporte vascular dependiendo de si son extrasinoviales o intrasinoviales.
- •
Si son extrasinoviales los vasos llegan a través de mesotendones formando una serie de arcos, condicionando una vascularización segmentaria. El flexor profundo de los dedos muestra esta disposición cuando está en la zona distal de la mano.
- •
Si son intrasinoviales la vascularización dependerá de pequeños vasos que penetran a través de condensaciones del mesotendón localizadas y que comunican con pequeños vasos intratendinosos.
- •
En los dedos trifalángicos se describe un sistema de vínculas características derivado de pequeños vasos provenientes de las arterias comunicantes transversas, ramos de la arteria digital. Se define una víncula corta y otra larga para cada uno de los tendones flexores profundo y superficial. Este sistema vincular se localiza en el canal digital, penetrando por la porción dorsal de los tendones. Los mesos largos nacen a nivel de las articulaciones interfalángicas, y los cortos, cerca de la inserción tendinosa, en la falange correspondiente, debiendo resaltar que el aporte sanguíneo de la cara ventral es relativamente pobre, siendo esta zona más avascular (figs. 8a y 9). Asimismo, son relativamente avasculares las porciones que quedan bajo las poleas principales de la vaina fibrosa15.
La nutrición de los tendones intrasinoviales depende no solo de la vascularización descrita, sino también, y principalmente, de la difusión de nutrientes a través del líquido sinovial.
- -
Las uniones osteotendinosas reciben aporte sanguíneo a través de los pequeños vasos periósticos a nivel de la zona denominada entesis.
Desde todos estos posibles puntos la vascularización tendinosa extrafascicular puede comunicar con la intrafascicular de manera bastante uniforme en toda la longitud del tendón, pero el principal aporte será el proveniente de los mesotendones y las vínculas.
La vascularización de los tendones extensores no difiere de las de los tendones flexores a nivel del antebrazo y la mano. En los dedos, el aparato extensor se vasculariza a través del paratendón, proviniendo los vasos de los mesotendones que se localizan en la cara profunda de esta lámina tendinoaponeurótica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.