Artículo
Fisioterapia en la enfermedad de Alzheimer
Physiotherapy in Alzeimer''s disease
E. García Díez1
J. M. Vela Romero2
Correspondencia:
Enrique García Díez
Ramón y Cajal, 36 - 1.º B
50004 Zaragoza
e-mail: egardiez@posta.unizar.es
1 Profesor asociado E. U. Ciencias de la Salud de Zaragoza. Fisioterapeuta del Centro de Minusválidos Psíquicos del Gobierno de Aragón.
2 Profesor asociado E. U. Ciencias de la Salud de Zaragoza. Fisioterapeuta Hospital «San Juan de Dios» de Zaragoza.
RESUMEN
En este artículo presentamos una propuesta de protocolo de fisioterapia para tratar a personas con enfermedad de Alzheimer (EA).
Este protocolo se basa en las tres fases de evolución clínica de dicha enfermedad, y se compone de estrategias terapéuticas como la cinesiterapia, hidroterapia, estimulación psicomotriz, termo y crioterapia, ultrasonoterapia, fisioterapia respiratoria, etc.
Concluimos que la fisioterapia puede ayudar a paliar el deterioro de estas personas, a mejorar sus síntomas y a favorecer cierta calidad de vida.
PALABRAS CLAVE
Fisioterapia; Enfermedad de Alzheimer; Demencia; Geriatría.
ABSTRACT
In this article we presented a proposal of protocol of physiotherapy in order to try people with Alzheimer''s Disease.
This protocol is based on the three phases of clinical evolution of this illness, and it''s made up of therapeutic strategies like the kinesitherapy, hydrotherapy, psycho-motor stimulation, thermotherapy, cryotherapy, ultrasounds, respiratory physiotherapy...
We concluded that the physiotherapy could help to palliate the deterioration of these people with Alzheimer''s Disease, to improve their symptoms and to favor their quality of life.
KEY WORDS
Physiotherapy; Alzheimer''s Disease; Dementia; Geriatrics.
DEMENCIA
Tradicionalmente, el término demencia se ha definido en relación a «una disminución global y progresiva de todas las facultades intelectuales, suficiente para repercutir en la vida social y profesional, de etiología múltiple y pronóstico grave, debido al carácter irreversible del proceso» (1).
En un cuadro de demencia encontramos un deterioro progresivo y global de las capacidades intelectuales, de manera que se ve afectada la vida laboral, social, profesional y familiar del sujeto que la padece. Además, se involucran aspectos como la memoria, capacidad de enjuiciamiento, razonamiento abstracto, aprendizaje, aptitudes perceptivas, orientación, lenguaje y praxias, así como alteraciones y cambios en la personalidad y en la conducta. La etiología es variada; así, hallamos demencias como manifestación principal de una enfermedad del sistema nervioso (como ocurre en la enfermedad de Pick o en la enfermedad de Alzheimer); en otros casos se presenta como un síntoma más que se asocia con otras patologías del SNC (enfermedades cerebrovasculares, hipoxia, síndromes postraumáticos hidrocefalia, tumores, hematomas subdurales, enfermedades degenerativas, y un largo etcétera de patologías infecciosas o desmielinizantes); por último, encontramos también enfermedades sistémicas que se asocian con demencia (patología endocrina, hepática tóxica, etc.) (2).
ENFERMEDAD DE ALZHEIMER
Junto con las demencias de tipo vascular, la enfermedad de Alzheimer (EA) es la más frecuente de las causas de demencia, con una incidencia aproximada del 50%, frente al 25% de las causas vasculares y al 13% de casos en los que coexisten con otras patologías (2).
Se trata de un proceso degenerativo caracterizado por un deterioro progresivo de las funciones intelectuales sin que coexista cualquier otro tipo de patología neurológica o sistémica que curse también con demencia. El inicio es insidioso, con agravación uniformemente progresiva. La mayoría de los casos comienzan entre los 50 y 60 años, afecta a ambos sexos por igual y la incidencia de esta enfermedad (y de las demencias en general) se incrementa exponencialmente con la edad a partir de los 40 años (1).
La etiología es desconocida, si bien se barajan diversas hipótesis: la genética, la infecciosa y la tóxica:
-- Hipótesis genética: en un 40% de casos existen antecedentes familiares: se propone una posible alteración del gen codificador de la proteína amiloide beta en el cromosoma 21 (2).
-- Hipótesis infecciosa: realmente no se ha podido demostrar que la EA sea contagiosa.
-- Hipótesis tóxica: se ha encontrado cierta cantidad de aluminio y de silicio al analizar las lesiones cerebrales de estos pacientes, pero aún no se ha demostrado nada fiable acerca de la influencia de la ingestión de éstos o de otros agentes.
Según P. Thomas (1), el más innegable factor de riesgo de la enfermedad de Alzheimer es la edad.
Por otra parte, este mismo autor demuestra que existe un aumento de riesgo de padecer esta enfermedad en personas que presentan antecedentes familiares de demencia tipo Alzheimer. También se habla de posibles antecedentes de traumatismos craneales en individuos que sufren este padecimiento, pero este dato también ha sido desmentido.
Selmes (3) nos aporta una serie de factores que, sin ser causa de la enfermedad, sí que nos vienen a explicar la involución o proceso de degeneración de las células cerebrales:
-- Alteraciones vasculares: una menor irrigación cerebral por causa de procesos ateroesclerótico se ha observado en pacientes con EA.
-- Alteraciones metabólicas: si se reduce el aporte sanguíneo al cerebro, a éste llega menos oxígeno y glucosa, que son elementos indispensables para el funcionamiento neuronal.
-- Los neurotransmisores: se ha detectado una disminución de la concentración de acetilcolina y de la enzima colinacetiltransferasa (necesaria para la síntesis de acetilcolina) y una pérdida de neuronas colinérgicas.
-- La vulnerabilidad celular: parece ser que existen células cerebrales «más frágiles», más vulnerables a la involución.
Evolución clínica de la enfermedad de Alzheimer
La enfermedad de Alzheimer se manifiesta más frecuentemente a partir de los 65 años de edad, si bien puede aparecer en edades más jóvenes: a los 40 ó 45 años; en estos casos, más raros, el paciente suele fallecer a los dos o tres años. En los casos de más edad, la evolución se prolonga hasta unos diez años, aproximadamente. Es importante indicar que la causa del fallecimiento de estas personas no es propiamente la enfermedad de Alzheimer, sino alguna patología asociada, como neumonía, fallos cardiorrespiratorios, etc.
Se han descrito tres fases (4) que caracterizan la evolución de la EA. Obviamente, esta evolución se puede complicar si coexisten otras patologías frecuentes en sujetos de edad avanzada: problemas reumáticos, afecciones vasculares...
Síntomas previos al diagnóstico
Es lo que primero percibe la familia: se trata de «cambios de actitud y comportamiento» de la persona:
-- Parece que cambia su carácter, incluso en público.
-- Está más torpe de lo habitual.
-- Presenta confusión mental, con olvidos y fallos de memoria.
-- Está más miedoso e injustificadamente preocupado de lo habitual.
-- Trata de disimular para que los demás no noten sus fallos.
-- Se siente inseguro, diferente, pero trata de aparentar normalidad.
Estas primeras manifestaciones producen preocupación en la familia, y también en el sujeto que las sufre, y suelen originar la primera visita a la consulta del neurólogo y/o del psiquiatra. Todavía no se trata de síntomas relevantes para el fisioterapeuta.
Fase inicial
Aparecen síntomas que ya indican un diagnóstico evidente de EA:
-- La persona olvida algunas cosas, e incluso es consciente de esos fallos de memoria, lo cual le produce angustia y tristeza.
-- Su vocabulario empieza a disminuir.
-- Manifiesta ciertas dificultades a la hora de realizar actividades de la vida diaria, profesionales o habituales que normalmente realizaba mecánicamente: cocinar, conducir... Esta «torpeza» le produce igualmente angustia, tristeza y disminución de su autoestima.
-- Comienza a fallar su estructuración espacio-temporal: el día en que vive, su ciudad, su casa... Tiene miedo a perderse.
-- Cambios en el carácter: se vuelve más irritable y nervioso, con frecuentes cambios de humor, desconfiados y con frecuentes cuadros depresivos.
Indicar que, en esta fase, el paciente de EA aún puede hacer una vida más o menos independiente, e incluso «normal». Es en este momento cuando la familia, al darse cuenta de estas anomalías de comportamiento, suele acudir al especialista (psiquiatra, neurólogo) que diagnostica la enfermedad y que prescribe la medicación correcta. También es fundamental que la familia recabe información para planificar el futuro del paciente.
Segunda fase
En esta etapa se produce un agravamiento de los problemas que se manifestaron en la fase inicial:
-- Los olvidos se refieren ya a los sucesos recientes, incluso cotidianos (lo que ha comido, lo que hace...); sitúa vagamente los acontecimientos pasados (fechas señaladas, etc.).
-- Agnosia: no reconoce ni las cosas ni a las personas próximas.
-- Además de verse reducido su vocabulario, la capacidad para decir frases con cierta lógica disminuye igualmente. Puede leer determinados anuncios, rótulos, pero no siempre interpreta el mensaje.
-- Tiene gran dificultad para realizar las actividades de la vida diaria: para vestirse, para lavarse, para manejar los cubiertos en las comidas.
-- En cuanto al carácter, puede tener reacciones extrañas o exageradas: muy violento e iracundo, o muy dócil y sumiso; incluso se aprecian cambios radicales respecto de su forma de ser habitual antes de la enfermedad.
-- Suelen tener alucinaciones (ve cosas inexistentes, oye voces...).
-- Con frecuencia sufren mioclonos (sacudidas bruscas, sustos) y distonías que se manifiestan en malas actitudes posturales.
-- Tiene una errónea percepción del espacio: es fácil que se pierda; camina de un lado a otro, sin rumbo, e incluso durante horas. No reconoce lugares y tiempos. Presenta asimismo dificultad para superar escalones o para percibir la profundidad de un agujero. Esta imposibilidad de situarse en el espacio y de captar adecuadamente las distancias le puede producir miedo e inseguridad.
-- Pese a todos los síntomas previos, su capacidad afectiva permanece (aunque presente alguna alteración). Como muy bien dice Elorriaga del Hierro (4): «La afectividad es el lazo que le une a la vida». Con otras palabras, es importante que el enfermo se sienta querido.
Esta es una fase de gran dificultad para la familia, que tiene que adaptarse a esta nueva situación, a la forma de ser del enfermo, a sus dificultades y a las muchas atenciones que precisan estas personas. A veces se aprecian períodos «de latencia» en los que da la impresión de que el deterioro se frena y que los síntomas se estabilizan en su evolución (a veces, debido a la medicación), pero igualmente puede tener agravamientos más bruscos de los diversos síntomas.
Tercera fase
Este período suele desembocar en el fallecimiento del enfermo. El cerebro está muy deteriorado, el paciente termina postrado en cama o silla de ruedas y la involución progresa hasta el desenlace final.
-- La agnosia es extrema. Conoce muy poco, si bien percibe el cariño de quien la cuida y le quiere.
-- Afasia: aumenta la incapacidad para comunicarse, si bien comprende todo aquello que se acompañe de afecto.
-- Apraxia; apenas pueden realizar actividades: tragan con dificultad los alimentos (triturados), no controlan esfínteres ni pueden manipular.
-- Permanecen encamados o confinados en silla de ruedas. Esto conlleva riesgo de aparición de úlceras por decúbito.
-- Pueden aparecer problemas respiratorios (dificultad para expulsar secreciones) o gastro-intestinales.
-- La referencia espacio-temporal está muy disminuida.
-- Pasividad, e incluso apatía, unido esto a los problemas de la inmovilidad; a veces aparecen también dolores de tipo articular.
TRATAMIENTO FISIOTERAPÉUTICO DE LA ENFERMEDAD DE ALZHEIMER
La Confederación Mundial de Fisioterapia (WCTP), junto con la Organización Mundial de la Salud (OMS), elaboró hace unos años un proyecto en el que se reflejó el papel de la fisioterapia en un campo tan importante y cada vez más extenso como el de la tercera edad.
A partir de las conclusiones de dicho trabajo conjunto (5), y dada la relación entre la enfermedad de Alzheimer y la edad avanzada de las personas que la padecen, podemos definir los servicios que presta el fisioterapeuta a estos pacientes de esta manera:
Para proporcionar una fisioterapia eficaz a las personas con enfermedad de Alzheimer, el fisioterapeuta necesita unos conocimientos y técnicas relacionados con la prevención, el alivio y el tratamiento de los trastornos del movimiento que requieren estas personas, pero también debe tener una comprensión clara de las consecuencias psicológicas, sociales y ambientales del proceso de la enfermedad. Los fisioterapeutas colaboran con otros miembros del equipo multidisciplinario en una labor consultiva, educacional para el asesoramiento para los pacientes, familiares-cuidadores y personal del servicio sanitario y social.
Así, a partir de estas indicaciones que la OMS y la WCPT nos proponen respecto a la asistencia a los sujetos de tercera edad (en los que incluimos a los enfermos de Alzheimer), vamos a analizar los objetivos generales del tratamiento fisioterapéutico:
-- Procurar que el paciente con EA mantenga, el máximo tiempo posible, una calidad de vida independiente: saludable y físicamente activa, pero controlada.
-- Retardar la evolución de la enfermedad, potenciando el correcto funcionamiento del aparato locomotor, del sistema cardiorrespiratorio y de las capacidades psicomotrices.
-- Prevención de problemas que se asocian a la evolución de la EA: obstrucciones respiratorias, inmovilidad articular, ulceraciones por encamamiento prolongado.
-- Orientación a los familiares y/o cuidadores sobre aspectos sanitarios, así como prevención de lesiones producidas por el manejo de estos pacientes.
Algunas consideraciones previas
1. Posibles contraindicaciones: no recomendamos aplicar electroterapia a enfermos con Alzheimer debido a sus alteraciones sensitivas; también seremos cautos al aplicar las diversas formas de crio o termoterapia: infrarrojos, hidrotermoterapia... Asimismo, si existe patología reumática o cardiovascular asociada, habrá que ser muy precavido con el masaje, la hidroterapia y la cinesiterapia.
2. Factores que pueden complicar el tratamiento: en relación con lo comentado en el párrafo anterior, existen situaciones que podrían agudizar los síntomas del sujeto, y que deberemos evitar (6): angustia, cansancio, disnea, dolor, intolerancia al esfuerzo (hipertensión), déficits visuales o auditivos que dificultan la realización de actividades, hipo o hipersensibilidad cutánea, nivel mental e incapacidad física general (7).
3. Colaboración: es mínima en el caso del paciente, pero es fundamental la participación de la familia (o de los cuidadores) siguiendo las pautas que indique el fisioterapeuta (paseos, relajación en el baño, etc.).
4. Temporalidad: es importante que la sesión de fisioterapia sea a la misma hora cada día, sin una duración excesiva y que tenga una distribución de actividades con pocas variaciones de un día a otro.
5. Evaluación previa: imprescindible antes de plantear la terapia.
TRATAMIENTO DE FISIOTERAPIA
FASE INICIAL
En esta etapa, que es en la que se suele diagnosticar la enfermedad, aún no se manifiestan graves problemas que requieran el tratamiento fisioterapéutico; aún no hay dificultades motrices ni graves alteraciones cardiorrespiratorias.
Objetivos específicos en esta fase
-- Prevenir que las dificultades de movilidad, de desplazamiento y de desorientación que sufrirá el paciente se retarden.
-- Que el enfermo mantenga una vida lo más independiente posible.
-- Procurar que los déficits sean lo menos invalidantes posible.
-- Prevención de complicaciones asociadas: cardiovasculares, respiratorias.
Tratamiento
Relajación. El paciente es consciente de sus olvidos y alteraciones, lo cual le produce ansiedad y angustia. Por esto proponemos trabajar la relajación de diversas maneras:
-- En función del grado de colaboración del paciente, las técnicas habituales de Jacobson (por medio de contracciones isométricas de los distintos grupos musculares del cuerpo), Schultz («entrenamiento autógeno») o Le Huche (relajación «con ojos abiertos», que combina las anteriores) pueden ser eficaces.Además, las técnicas de Jacobson y Le Huche, al utilizar contracciones musculares, puede prevenir la mioatrofia.
-- Masaje: Cosgray (8) lo recomienda incluso para tratar la depresión de los pacientes con EA. Interesante aplicarlo lento y semiprofundo, buscando un efecto sedante.
-- La musicoterapia: Lord y Garner (9) han demostrado el valor terapéutico de la música en un estudio realizado en personas con Alzheimer a las que se les ponía música de su juventud durante las sesiones de recreo, actividades, etc. Estas personas estaban más alegres y con un estado de alerta mayor que los pacientes en los que no se aplicó esto. Además, si se pone música durante la sesión de fisioterapia, podemos aprovechar los ritmos para nuestros ejercicios.
-- La hidroterapia: tanto la inmersión en piscina como la natación suave o la hidrocinesiterapia, además de sensación relajante, sirve de estímulo extero y propioceptivo, lo cual podría prevenir o disminuir las dificultades de estructuración de esquema corporal, equilibrio y desorientación espacial que empiezan a manifestarse en esta primera fase. Incluso se puede completar con ejercicios con balones, flotadores para, además, potenciar la movilidad y funcionalidad de las extremidades.
-- Si no contamos con la colaboración del paciente debido a que está sedado con medicación, con cinesiterapia activa-asistida podemos coadyuvar a que se relaje de una forma «más natural».
Potenciar la movilidad: como medio de prevención de atrofias y limitaciones mio-articulares, y para preservar la independencia del paciente. En este caso proponemos:
-- Bicicleta ergométrica, trabajando con suavidad, con el fin de favorecer la función cardiorrespiratoria, la movilidad articular, la coordinación y la resistencia al esfuerzo.
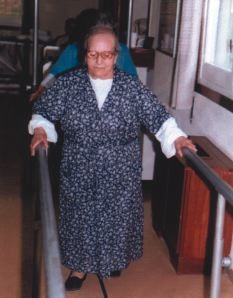
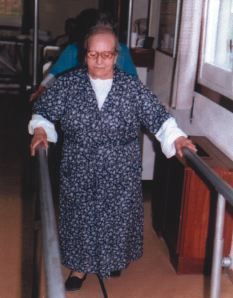
-- Potenciar y entrenar la deambulación (Fig. 1): si es posible, paseos al aire libre, en un entorno tranquilo y con control de esfuerzo.
Figura 1.Entrenamiento de la deambulación.
-- Gimnasia de mantenimiento y actividad física en general. Interesante realizar esto en grupos, por medio de actividades jugadas (10) empleando, por ejemplo, balones, globos, aros, etc. De esta manera podemos trabajar la coordinación y la organización espacial. Si, además, realizamos estas actividades con ritmos o música, ayudamos a mejorar la estructuración temporal del paciente. Se podría completar con los ya citados juegos en piscina de hidroterapia (con balones, flotadores).
Coordinación psicomotriz: la conseguiremos realizando los ejercicios comentados anteriormente de forma activa.
Fisioterapia respiratoria: en esta fase planteamos un enfoque de tratamiento preventivo o de mantenimiento (11), cuyo éxito dependerá del grado de colaboración (psíquica) del paciente:
-- Relajación y toma de consciencia postural.
-- Adquisición de hábitos posturales que mejoren la función respiratoria.
-- Toma de consciencia respiratoria y entrenamiento de la respiración nasal (muchos ancianos pierden este hábito).
-- Realización de movimientos de flexibilización torácica correctamente coordinados con la respiración: inspiración-extensión y espiración-flexión; además, el sujeto puede ayudarse acompañando con movimientos de extremidades superiores.
-- Aprendizaje y entrenamiento de la respiración diafragmática y del control espiratorio abdominal.
-- Empleo del espirómetro no sólo como medio de exploración de la capacidad espiratoria, sino como entrenamiento feed-back de la propia espiración.
SEGUNDA FASE
En esta segunda etapa se profundizará en el tratamiento iniciado en la fase anterior, si bien contaremos con el hándicap de que la colaboración del paciente será menor debido a su deterioro psíquico.
Objetivos específicos en esta fase
-- Mantener las máximas capacidades posibles de movilidad, desplazamiento e independencia en actividades básicas.
-- Prevención de las alteraciones cardiocirculatorias.
-- Prevenir las complicaciones de carácter respiratorio (bronconeumonías, síndromes obstructivos).
Tratamiento
Relajación: ya no sólo relajación desde el punto de vista psicológico (por la angustia y depresión que sufren estos pacientes), sino desde el punto de vista tónico, puesto que son frecuentes las contracturas extrapiramidales (1) producidas como efecto secundario de los fármacos. Las técnicas que emplearemos podrán ser:
-- Masaje, buscando efecto sedativo.
-- Hidroterapia: inmersión muy controlada en piscina, donde, además, podemos movilizar de forma activa o pasiva.
-- Cinesiterapia: activa o pasiva, de extremidades e incluso de tronco para, así, prevenir posibles distonías y desajustes posturales.
Tratamiento postural: en principio, enseñaremos al paciente y a los familiares y/o cuidadores las posturas más adecuadas en sedestación, en la cama, a la hora de hacer las actividades cotidianas, con vistas a evitar las posiciones viciosas y actitudes distónicas. Siempre y cuando el paciente colabore, trabajaremos:
-- Ejercicios flexibilizantes de columna y tórax: con el sujeto sentado, para mayor seguridad, se movilizará en flexo-extensión, rotaciones e inclinaciones, con un adecuado acompañamiento respiratorio.
-- Potenciación muscular: sobre todo de los músculos posteriores y de los músculos abdominales; estos ejercicios serán suaves, sin provocar excesivo esfuerzo ni agotamiento, y por poco tiempo.
-- Autocorrección de columna: bien en decúbito supino (con miembros inferiores en flexión) o sentado con la espalda apoyada en la pared: que el paciente realice autoelongaciones de su raquis, acompasando con la respiración.
-- Estiramientos activos: también podemos recurrir a los movimientos optokinéticos para guiar esos enderezamientos de columna.
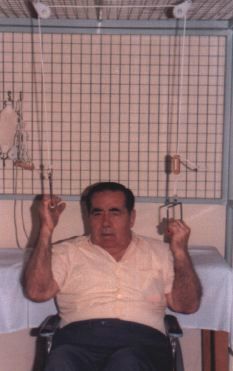
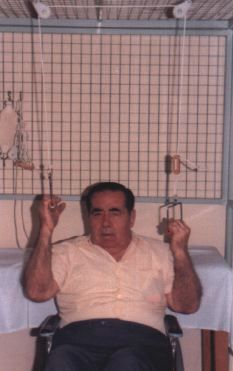
Movilidad: se movilizarán todas las articulaciones de las extremidades en sus diferentes ejes de movilidad; en manos, propondremos actividades de destreza manipulativa con aros, pelotas y mesas canadienses (Fig. 2). Si colabora el sujeto, los autopasivos con sistemas cuerda-polea pueden ser útiles (Fig. 3).
Figura 2.Trabajo de destreza manipulativa en mesa canadiense.
Figura 3.Cinesiterapia autopasiva con sistema cuerda-polea.
En cuanto a los ejercicios de columna, éstos serán muy suaves en cuanto a su ejecución. Si es posible, se trabajará de forma activa, aunque sea asistida, o por medio de actividades funcionales como el pedaleo, la marcha o bien ejecutando actividades de la vida diaria.
Con este trabajo no sólo preservaremos la movilidad y funcionalidad músculo-articular, sino se favorecerá la correcta función cardiovascular. Según Gorman(12), «el ejercicio favorece la movilidad, previene caídas, incrementa el flujo sanguíneo cerebral y la cognición y disminuye el dolor».
Equilibración y reeducación de la marcha: para prevenir el déficit de equilibrio que pueden tener estos pacientes, podemos emplear las típicas plataformas de propiocepción (tipo Freedman o Bohler) si las tolera el paciente anciano.
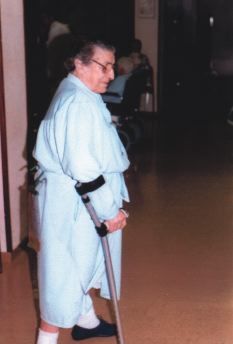
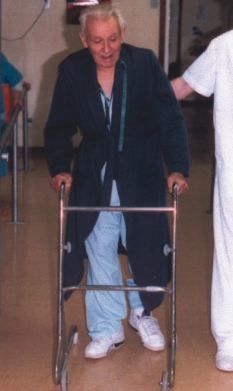
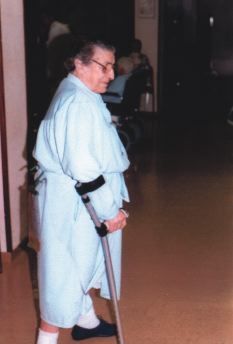
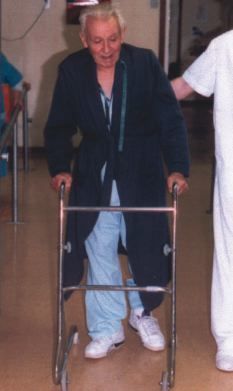
Respecto de la marcha, importante reentrenarla por medio de paseos, rampa, escaleras, deambulando sobre terrenos estables, incluso con apoyo de ayudas técnicas(13) como bastones o andadores (Figs. 4 y 5), retrasando todo lo posible que el paciente quede confinado en silla de ruedas.
Figura 4.Ayuda técnica para la deambulación: bastón inglés.
Figura 5.Ayuda técnica para la deambulación: andador.
Coordinación psicomotriz y perceptivo-motriz: que se podrá trabajar por medio de las pautas descritas en los apartados anteriores.
Tratamiento del dolor: además de la función de prevención del dolor que tiene el ejercicio (12), si se precisa hacer este tratamiento, se recomienda el uso de ultrasonoterapia (incluso sonoforesis de algún analgésico) y termoterapia o crioterapia con temperatura controlada; no hay que olvidar los frecuentes problemas sensitivos de las personas con Alzheimer avanzado, por lo que no recomendamos el empleo de electroterapia analgésica.
Fisioterapia respiratoria: para prevenir las complicaciones respiratorias. Importante trabajar con el paciente en espacios bien ventilados y con cierto grado de humedad. La pauta a seguir (14) puede ser la siguiente:
-- Toma de conciencia postural y relajación.
-- Toma de conciencia respiratoria (inspiración nasal, espiración bucal, ritmo respiratorio...) y reeducación de la respiración.
-- Coordinación de la respiración con movimientos de flexibilización torácica: la inspiración se acompaña de extensión, y la espiración se realiza durante los movimientos de flexión. Además, los ejercicios de cintura escapular favorecen esa flexibilización.
En función del grado de demencia que presente, si no puede colaborar satisfactoriamente, habrá que recurrir los ejercicios que presentamos a continuación:
-- Ejercicios de tos dirigida, para que sea eficaz, productiva y sin irritación glótica.
-- Práctica de la respiración diafragmática y potenciación muscular.
-- Práctica de la espiración abdominal libre o con asistencia de presiones manuales en abdomen y tórax inferior, así como por medio de cinchas abdominales.
-- Drenaje postural: recomendamos emplear las posiciones en decúbito supino, prono y laterales, junto con la llamada posición «de cochero», por ser éstas las mejor toleradas por los ancianos.
-- Maniobras de drenaje: por medio de clappin, vibratorios, taponteo, y combinando estas técnicas con las posiciones de drenaje.
TERCERA FASE
Aunque el desenlace de esta última etapa es fatal, el fisioterapeuta puede colaborar con su trabajo para que la vida postrera del enfermo de Alzheimer sea de la mayor calidad posible.
La situación que encontraremos es de un paciente encamado, muy deteriorado orgánica y psíquicamente, y con poca capacidad de colaboración voluntaria en las sesiones de tratamiento.
Objetivos específicos en la tercera fase
-- Prevención-tratamiento de las complicaciones propias del encamamiento: cardiorrespiratoria, cutáneas, inmovilidad.
-- Mantenimiento de la movilidad articular y del tono muscular.
Tratamiento
Cuidados posturales del encamado: en este apartado colaboraremos con el personal de enfermería para así orientar a auxiliares y/o familiares sobre las pautas de cambios posturales en la cama: alternando los decúbitos supino y laterales (incluso prono, si lo tolera), poniendo al paciente en sedestación al menos durante una hora diaria, y con vendajes preventivos en calcáneos. Ésta será la mejor manera de prevenir las peligrosas úlceras de decúbito.
Ozonoterapia: precisamente para el tratamiento de las úlceras.
Masaje tonificante: para mantener la turgencia de los tejidos cutáneos, especialmente en las zonas de la piel con prominencias óseas o sometidas a apoyo continuo en la cama; recomendamos emplear cremas hidratantes o aceites con esencias (romero, eucalipto).
Cinesiterapia: en esta fase será predominantemente pasiva y suave, aunque si el enfermo de Alzheimer puede colaborar, se procurará realizar de manera activa asistida.
Se trata de mantener el recorrido articular (sin forzar en exceso si existe contractura extrapiramidal, rigidez cápsulo-ligamentaria o afección reumática subyacente), así como favorecer la función circulatoria para mantener el trofismo de los tejidos muscular y articulares. Si hay dolor, dejaremos de movilizar, y en sucesivas sesiones aplicaremos termoterapia infrarroja o crioterapia (lo que mejor tolere el paciente) previamente a la movilización.
Fisioterapia respiratoria: aprovecharemos los cambios posturales en (cama y en sedestación) para el tratamiento de drenaje postural.
-- Clapping y masaje vibratorio, siempre durante la espiración, ayudarán al paciente a expulsar sus secreciones.
-- Respiración naso-diafragmática.
-- Espiración asistida, por medio de presiones manuales suaves en abdomen y tórax inferior durante la espiración.
CONCLUSIONES
-- Los fisioterapeutas debemos poner nuestros conocimientos y profesionalidad al servicio de los enfermos de Alzheimer, de sus familiares y de los equipos multiprofesionales que les atienden.
-- Es importante la exploración previa y la evaluación de la situación funcional del paciente para una mejor planificación del tratamiento fisioterapéutico del enfermo de Alzheimer.
-- La fisioterapia puede aportar, y mucho, a frenar el deterioro de estas personas y a la mejora de sus condiciones de vida.
-- Como dijo alguien: «La fisioterapia no da más años a la vida, pero sí que da más vida a los años».
BIBLIOGRAFÍA
01. Thomas P, Pesce A, et al. ABC de Enfermedad de Alzheimer. Barcelona: Ed. Masson; 1990.
02. Latorre P, Kulisevsky J, et al. Esquemas clínico-visuales en Neurología. Barcelona: Ed. Doyma; 1990.
03. Selmes J. Vivir con... la enfermedad de Alzheimer. Madrid: Ed. Meditor SL; 1990.
04. Díaz M, Doménech N, et al. En casa tenemos un enfermo de Alzheimer. Bilbao: Asociación de Familiares de Enfermos de Alzheimer en Bizkaia: 5.ª ed; 1996.
05. Sutcliffe B. El papel de la fisioterapia en la tercera edad. Colección Rehabilitación (INSERSO). Madrid; 1992.
06. Parreño JR, et al. Tercera edad sana. Colección Rehabilitación (INSERSO). Madrid; 1990.
07. Parreño JR. Rehabilitación de la demencia senil. Rev Esp Geriatr y Gerontol 1989;24(Supl 1):82-92.
08. Cosgray RE, Hanna V. Physiological causes of depression in the elderly. Perspect Psichiatric Care 1993;29(1):26-8.
09. Lord TR, Garner JE. Effects of music on Alzheimer patients. Percept Mat Skills 1993;76(2):451-5.
10. Febrer de los Ríos A, Soler A. Cuerpo, dinamismo y vejez. Barcelona: Ed. Inde; 1989.
11. Mercado M. Manual de fisioterapia respiratoria. Madrid: Olalla ed; 1996.
12. Gorman WF. Bening aging or Alzheimer disease? J Okla State Med Assoc 1995;88(9):383-91.
13. Pérez AI, Uyá R. Ayudas técnicas y personas mayores. Fisioterapia 1999:21(monog 1):53-61.
14. Honorato-Ferrero MD. Fisioterapia respiratoria en geriatría. Fisioterpia 1992;14(2):79-87.