Paciente B.A. de 40 años de edad, sexo masculino, albañil, residente en Deraux, sudoeste de la Provincia de Buenos Aires.
Ingresó en la Unidad 17 del Hospital Francisco Javier Muñiz el 31/03/2004 por presentar fiebre y cefalea frontoparietal de 20 días de evolución. Tres semanas antes de su internación se le había efectuado un estudio serológico para VIH que resultó positivo. Además refirió astenia y pérdida de peso de 10kg en los últimos dos meses y odinofagia en las dos semanas previas a su ingreso. El examen físico mostró un paciente adelgazado, con palidez de piel y mucosas, lúcido, orientado en tiempo y espacio, Glasgow 15/15, tensión arterial 110/60 mmHg, frecuencia cardíaca 85 latidos por minuto, frecuencia respiratoria 16 respiraciones por minuto y temperatura axilar 38,3°C.
Se encontraron los siguientes hallazgos clínicos: una lesión vegetante, de 3 x 4mm de diámetro en el pilar posterior derecho del istmo de las fauces, adenomegalias cervicales de más de 20mm de diámetro, duras y no adheridas a planos superficiales ni profundos, hepatomegalia de dos traveses de dedo por debajo del reborde costal, de borde romo y consistencia dura, esplenomegalia pequeña, cicatriz paraumbilical derecha (colecistectomía efectuada 6 años antes), probable onicomicosis distal subungueal universal de ambos pies y signos compatibles con tinea pedis crónica escamosa bilateral. La semiología de los aparatos respiratorio y cardiovascular no acusó hallazgos patológicos y no se encontraron ni signos meníngeos ni de foco neurológico.
Pese a estos hallazgos, debido a su condición de VIH-seropositivo y a la persistencia de la fiebre y la cefalea durante más de una semana, se dispuso efectuarle estudios para descartar criptococosis meníngea.
Radiografía de tórax: aumento del tamaño del hilio pulmonar derecho.
Ecografía abdominal: hepatomegalia con moderado aumento de la ecogenicidad, vesícula biliar ausente, esplenomegalia de 142mm, homogénea.
Tomografía computarizada de encéfalo: no se encontraron masas ocupantes ni dilatación de los ventrículos cerebrales.
Pruebas de laboratorio: eritrosedimentación 129mm en la 1ª hora; hematíes 3,1x106/μl, hematocrito 26,1%, hemoglobina 9,1g/dl; plaquetas 89.000/μl, leucocitos 1.900/μl (neutrófilos 77%; eosinófilos 6,6%; basófilos 1%; linfocitos 12,4%; monocitos 3%); glucemia 85mg/dl, uremia 39mg/dl, creatininemia 1,01mg/dl, colesterolemia total 105mg/dl; bilirrubina total 0,46mg/dl; bilirrubina directa 0,10mg/dl; TGO 27U/ml; TGP 37U/ml; fosfatasa alcalina 344U/ml.
Recuento de subpoblaciones linfocitarias: células CD4 21/μl (6,1%) y células CD8 568/μl (47%); carga viral para VIH 1/2>500.000 copias de ARN/ml; > 5,7 log10.
Punción lumbar: presión apertura 30cm de agua.
Estudio de LCR: proteínas 0,40g/l, glucosa 30mg/dl, células 10/μl (100% mononucleares).
Examen con tinta china del sedimento: no se observaron hongos.
En los medios de cultivo de agar miel de Sabouraud, agar semillas de girasol y agar infusión de cerebro y corazón con antibióticos, incubados a 28 y 35°C, creció Cryptococcus sp., que posteriormente fue identificado como Cryptococcus neoformans.
La antigenorraquia para antígeno capsular de C. neoformans (prueba de aglutinación de partículas de látex) fue positiva 1/10; la antigenemia por el mismo método, positiva 1/5.000.
Los hemocultivos de dos muestras, por el método de lisis-centrifugación, fueron positivos para Cryptococcus sp., cuya identificación mostró que se trataba de C. neoformans.
Examen de fondo de ojos: exudado algodonoso en el humor vítreo del ojo izquierdo (ligera disminución de la agudeza visual).
Se le efectuó un estudio histopatológico de la lesión de la mucosa faríngea que presentó una respuesta inflamatoria incaracterística con levaduras capsuladas compatibles con Cryptococcus sp.
Fue tratado con anfotericina B desoxicolato en dosis crecientes desde 0,3mg/kg hasta 0,7mg/kg por día, durante 3 semanas. Debido al incremento de su anemia, a la aparición de flebitis y a la mejoría de la cefalea se interrumpió el tratamiento con anfotericina B y se le indicó fluconazol por vía oral a razón de 400mg cada 12h, durante 2 meses.
A los 3 meses de haber sido internado fue dado de alta con buena respuesta clínica, aumentó de peso, mejoró la anemia, desaparecieron la cefalea y la odinofagia y no se visualizaba la lesión faríngea. Presentó dos muestras de LCR con cultivos micológicos negativos.
Inició tratamiento antirretroviral con 3 TC, D4T y efavirenz en junio de 2004, además continuó con profilaxis para neumocistosis (cotrimoxazol, 800/160mg diarios) y para criptococosis (fluconazol 200mg/día).
En julio de 2004 padeció una infección por herpes zóster abdominal que respondió al aciclovir (800mg/5 veces al día, durante una semana).
En septiembre de 2004 presentó un nódulo subángulo maxilar izquierdo, de 3cm de diámetro, ligeramente fluctuante. Se obtuvo por punción un material necrótico cuyo examen microscópico acusó la presencia de levaduras capsuladas. Los cultivos en agar glucosado de Sabouraud y agar infusión de cerebro y corazón presentaron el desarrollo de escasas colonias de C. neoformans. El proceso remitió espontáneamente en 2 meses. El recuento de células CD4 fue de 190/μl (12%).
El 21 de junio de 2005 se suspendieron las profilaxis secundarias, incluyendo el fluconazol, por haber presentado dos recuentos de células CD4 superiores a los 200/μl [290/μl (14%) y 294/μl (13%)]. La carga viral para VIH 1/2 fue de < 50 copias/ml, < 1,7 log10.
La antigenorraquia para antígeno capsular de C. neoformans había descendido a 1/100 y el fondo de ojos no mostraba exudados.
En abril de 2007 presentó una lesión nodular, fluctuante, de 3cm de diámetro en el hueco supraclavicular izquierdo. Se obtuvieron 4ml de secreción purulenta por punción y los estudios microbiológicos fueron negativos. El recuento de células CD4 subió a 331/μl (18%). Los hemocultivos y los cultivos de LCR dieron resultados negativos. Se le indicó un tratamiento oral y el nódulo desapareció en 45 días. La antigenemia para C. neoformans producía aglutinación sólo con suero puro.
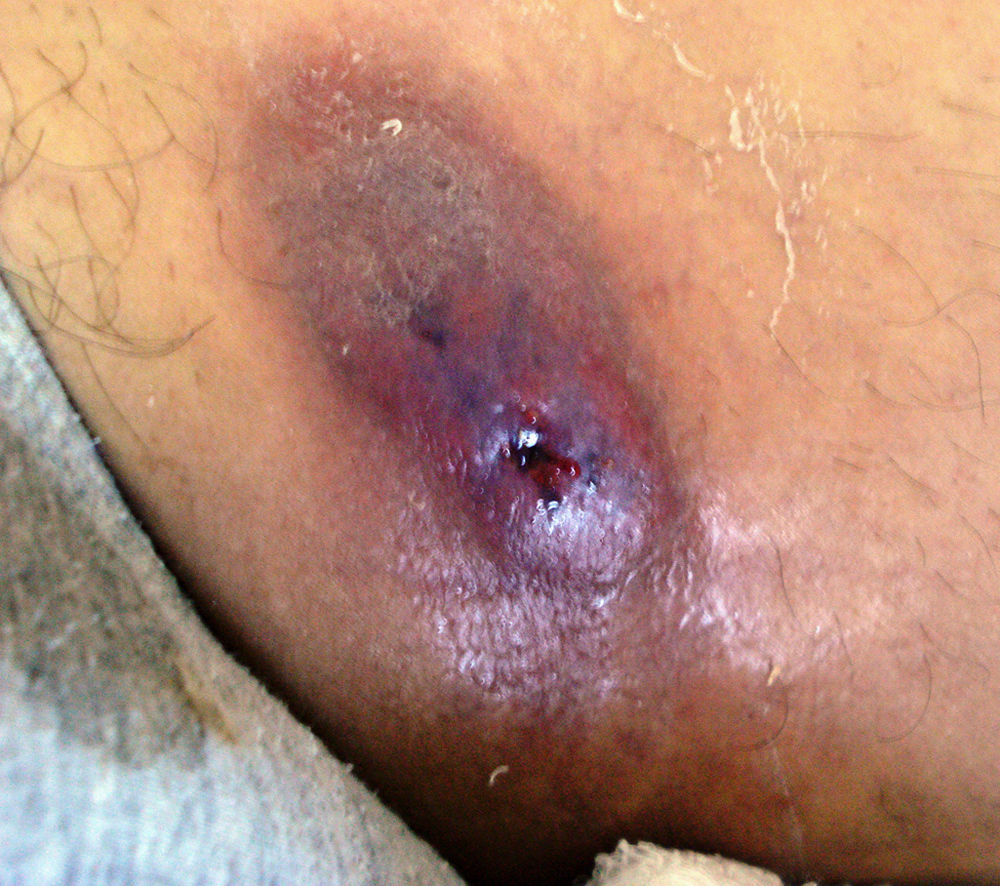
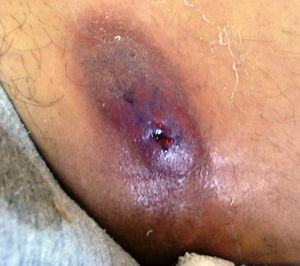
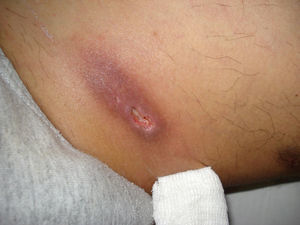
El 22 de septiembre de 2010 volvió a consultar a la Unidad de Micología por presentar un nódulo doloroso, de 4cm de diámetro, que había evolucionado hacia goma, se ulceró en forma parcial y daba salida a un material purulento, se situaba en el muslo izquierdo y dificultaba la marcha por dolor (fig. 1).
La última carga viral (12/01/10) presentó < 50 copias/ml y el recuento de células CD4 fue de 440/μl (22%).
Se le efectuó una punción con aspiración del nódulo, que dio salida a un material purulento, y se efectuaron escarificaciones de los bordes de la herida.
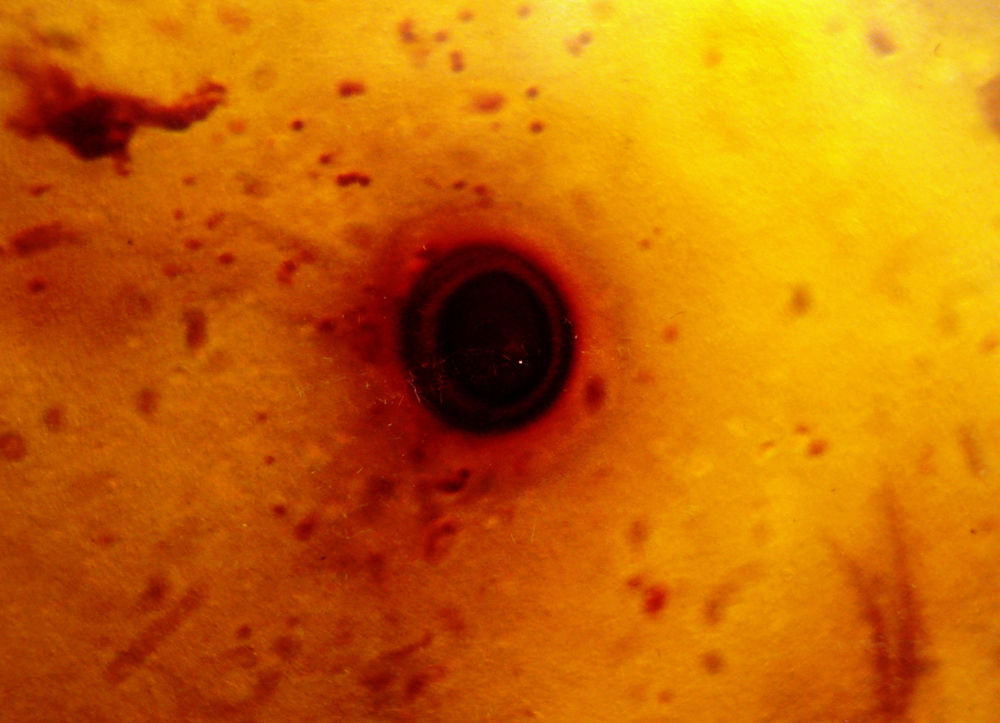
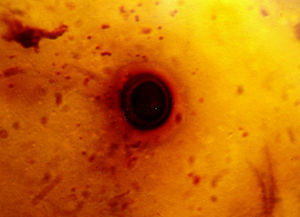
El examen microscópico de las preparaciones al estado fresco y después de las coloraciones de Gram, Ziehl-Neelsen y Giemsa de las muestras obtenidas, mostró la presencia de una reacción inflamatoria intensa, con polimorfonucleares neutrófilos, piocitos, linfocitos y macrófagos. En la coloración de Giemsa se vieron elementos levaduriformes esféricos de 10μm de diámetro, sin blastoconidios y con cápsula estrecha (fig. 2). Los cultivos para hongos y bacterias no presentaron desarrollo. Se tomaron dos muestras para hemocultivos por lisis-centrifugación, que no presentaron desarrollo de hongos.
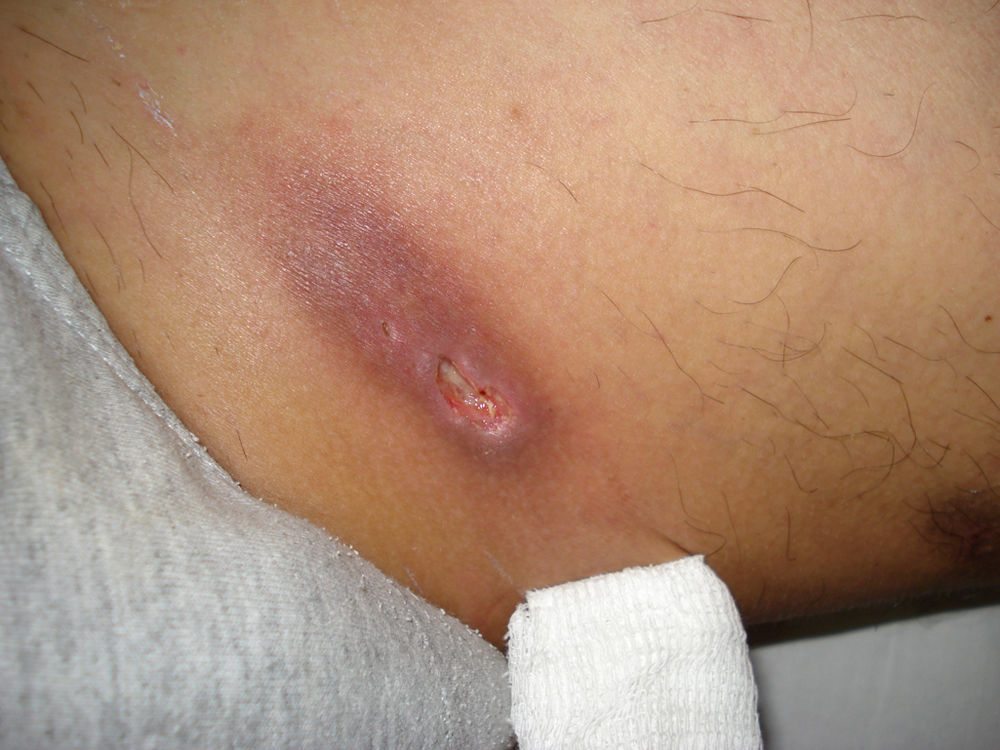
Se le indicó un tratamiento por vía oral que en 15 días redujo el tamaño de la lesión en un 70% (fig. 3).
- 1.
¿Cuál puede ser el problema que aqueja a este paciente?
- 2.
¿Qué tratamiento le hubiese indicado Ud.?
- 3.
¿Qué otras manifestaciones clínicas puede producir esta complicación?
- 4.
¿Cuál puede ser la causa de la tricitopenia que tuvo este enfermo en la fase grave de su criptococosis y qué pediría Ud. para establecer la razón de este problema?
- 5.
¿Considera que este paciente recibió el mejor tratamiento disponible para su criptococosis meníngea? ¿Qué otra medida debió aplicarse además del tratamiento antifúngico?
- 6.
¿Cuál es el pronóstico de este caso?
- 1.
Dado que este paciente presentó una infección por VIH muy avanzada, con recuentos de células CD4 muy bajos y una criptococosis diseminada muy grave y que con la terapéutica antirretroviral experimentó una rápida mejoría, con elevación de los recuentos de células CD4 y marcado descenso de la carga viral para VIH, lo más probable es que padezca un síndrome inflamatorio de reconstitución inmune. Este cuadro clínico fue detectado aun antes de la aplicación sistemática de la terapéutica antirretroviral de gran actividad (TARGA); el primer paciente padecía una infección por Mycobacterium avium y recibió AZT. En la actualidad este cuadro clínico puede presentarse bajo dos formas. En los pacientes que tienen una infección clínicamente latente, ésta por lo habitual es ignorada y se hace manifiesta cuando el enfermo comienza a mejorar su sistema inmune debido a la acción de la TARGA. En estos casos la aparición es temprana, las lesiones muestran la presencia del agente causal y los cultivos son positivos. La otra forma de aparición es más tardía, por lo habitual se manifiesta entre los seis meses y el año de haber iniciado la TARGA, la infección original suele estar controlada, pero pueden quedar microorganismos muertos en las lesiones viejas o restos de antígenos. En los pacientes que presentan o sufrieron criptococosis las formas precoces se presentan como meningitis y las más tardías como meningitis, linfadenitis o nódulos cutáneos.
Este paciente es un ejemplo típico de presentación tardía. El primer episodio sucedió cuando había mejorado de su cuadro inicial de meningoencefalitis por C. neoformans y había cumplido los primeros meses de la TARGA. En esta oportunidad el ganglio submaxilar aún presentaba levaduras capsuladas de Cryptococcus. En los dos episodios siguientes, cuando su sistema inmune estaba más recuperado, las levaduras ya no eran viables. Éstas, sin embargo, pueden seguir actuando como antígenos y estimular de esta forma la reacción inflamatoria. No hay evidencias hasta el presente de que esta respuesta inmune e inflamatoria se dirija contra algún antígeno en particular. La causa más probable en este paciente de la presentación del síndrome inflamatorio de reconstitución inmune fue la rapidez con que se produjo el ascenso de los recuentos de células CD4 y el descenso de la carga viral.
En muchos casos la reacción inflamatoria es más leve que en el paciente que presentamos y puede llegar a pasar inadvertida.
- 2.
El síndrome inflamatorio de reconstitución inmune suele mejorar con la administración de antiinflamatorios no esteroideos. Si éstos no fuesen efectivos, se indica metilprednisona en dosis de 0,5 a 1mg/kg/día y se baja la dosis en forma rápida y gradual.
Como la administración de corticosteroides es un arma de doble filo, se aconseja mantener las profilaxis antimicrobianas habituales en estos enfermos (por ejemplo, cotrimoxazol para la neumocistosis) o reimplantarlas si éstas hubiesen sido interrumpidas.
En este paciente indicamos 40mg/día de metilprednisona (0,7mg/kg/día) y fluconazol 400mg/día. A los cinco días la dosis de metilprednisona se bajó a 20mg/día por un lapso de 1 semana y siguió con 10mg/día durante 7 días más. El fluconazol fue interrumpido a los dos meses.
- 3.
El síndrome inflamatorio de reconstitución inmune en pacientes VIH-seropositivos con criptococosis suele presentarse como una meningoencefalitis, fiebre y poliadenopatías o nódulos cutáneos.
En el primer caso los pacientes presentan cefalea, vómitos, fotofobia, convulsiones o alteraciones del sensorio. El LCR suele mostrar hiperproteinorraquia, leve hipoglucorraquia y pleocitosis linfocitaria. En los casos tempranos, tanto la preparación con tinta china como los cultivos del líquido suelen mostrar Cryptococcus, en tanto que en los casos tardíos, los cultivos son negativos y el hongo puede ser visto o no en el examen microscópico del sedimento.
En los cuadros de linfadenitis y en los nódulos cutáneos, las levaduras capsuladas de Cryptococcus que suelen verse en el examen microscópico directo muestran, por lo general, signos de estar alteradas (pérdida de la cápsula, deformación, ausencia de blastoconidios, etc.), y los cultivos no presentan desarrollo de hongos.
Es lo que sucedió en este paciente en las dos últimas oportunidades en que presentó este cuadro, y en ambas requirió la administración de antiinflamatorios potentes.
- 4.
En una infección por VIH tan avanzada como la que este paciente tuvo, las causas de tricitopenia son varias. El propio VIH puede ser el responsable, así como la toxicidad medular de alguno de los medicamentos empleados (ejemplo: cotrimoxazol, ganciclovir, AZT, etc.), las infecciones diseminadas por Mycobacterium avium-intracelulare, el CMV y algunas micosis sistémicas como la histoplasmosis y la criptococosis. Siempre debe efectuarse una punción de médula ósea, con estudio hematológico y exámenes microbiológicos para establecer la causa. En este caso el mielocultivo fue positivo para C. neoformans y la función de la médula ósea se recuperó con el tratamiento antifúngico.
- 5.
Este enfermo no recibió el tratamiento de elección (5-fluorocitosina) para una criptococosis meníngea por dos razones: la 5-fluorocitosina está contraindicada en los pacientes con citopenia, porque ésta puede empeorar y, además, dicho antifúngico no está disponible en la mayoría de los países de América Latina. Por este motivo en nuestro medio se utiliza actualmente la asociación de anfotericina B (0,7mg/kg/día) con fluconazol (400mg/12h), como tratamiento inicial.
En 2004 sólo se indicaba anfotericina B a razón de 0,7mg/kg/día. En general, la mejoría, tanto clínica como microbiológica, con estos tratamientos es más lenta y a las dos o tres semanas de tratamiento la mayor parte de los pacientes presentan aún cultivos de LCR positivos para C. neoformans.
Como este enfermo tenía una presión de apertura en la punción lumbar de 30cm de agua, se aconseja efectuar punciones lumbares evacuatorias en forma diaria hasta mantener la presión de apertura por debajo de los 25cm de agua.
- 6.
En general, el pronóstico es bueno, aunque la sintomatología de los casos en que las meninges están afectadas puede ser muy grave. En nuestro paciente, con lesiones en la hipodermis o los ganglios linfáticos, la evolución suele ser buena, como lo demuestran la remisión de los episodios que sufrió con anterioridad.
Lo que llama la atención en este paciente es la reiteración del síndrome.
1. Hirsch H, Kaufman G, Sende P, Battgay M. Immune reconstitution in HIV-infected patients. Clin Infect Dis. 2004;38:1156–66.
2. Negroni R. Micosis asociadas al SIDA. En: Benetucci J, (editor). SIDA y enfermedades asociadas. Tomo 1. 3.a ed. FUNDAI: Buenos Aires; 2008. p. 325–52.
3. Pomerantz RJ. Immune reconstitution syndrome in AIDS. AIDS Patient Care STDS. 2004;17:99–101.
4. Siddiqui S, Polis MA. Síndrome inflamatorio de reconstitución inmune. En: Benetucci J, (editor). Sida y enfermedades asociadas. Tomo 2. 3.aed. FUNDAI: Buenos Aires. 2008. p. 833–52.
5. Sungkanuparph S, Filler SG, Chetchotisard P. Cryptococcal immune restoration inflammatory syndrome alter antiretroviral therapy in AIDS patients with cryptococcal meningitis: A prospective multicenter study. Clin Infect Dis. 2009;49:931–34.