Introducción: el síndrome de apnea-hipopnea del sueño (sahs) es junto con el insomnio el trastorno nocturno más frecuente, con una prevalencia de entre el 2 y 4% en la población adulta.
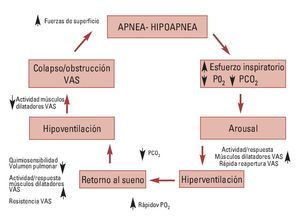
Consiste en la aparición de episodios repetidos de pausas respiratorias anormales durante el sueño, como consecuencia de una alteración anatómico-funcional de la vía aérea superior (VAS) que conduce a su colapso. Esto origina una ausencia (apnea) o disminución (hipopnea) del flujo de aire dentro de los pulmones, acompañado de despertares transitorios (arousal) durante el sueño.
Tanto las apneas como las hipoapneas pueden ser: centrales, obstructivas y mixtas.
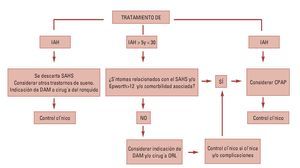
La severidad de la apnea se determina a través del «Índice de Apnea-Hipoapnea» (IAH). La Academia Americana de Medicina del Sueño define el SAHS como un IAH > 5 asociado a síntomas y signos clínicos relevantes.
Los principales factoras de riesgo son: sexo con una mayor prevalencia en hombres y mujeres post-menopáusicas; edad muchos estudios demuestran mayor prevalencia en personas de edad avanzada y obesidad presente entre el 60-90 % de los pacientes.
También influyen: enfermedades (trastornos endocrinos y metabólicos, como diabetes, acromegalia o hipotiroidismo), tóxicos y fármacos (alcohol, tabaco, fármacos sedantes, hipnóticos y barbitúricos), posición (decúbito supino), factores genéticos como malformaciones maxilofaciales (retrognacia/micrognacia mandibular, síndrome de Pierre Robin, síndrome Prader Willi, acondroplastia) y obstrucción de las VAS (a nivel de la cavidad nasal, nasofaringe, orofaringe, hipofaringe, laringe, como pólipos, tumores, quistes, desviación septal, hipertrofia de cornetes, amígdalas hipertróficas, paladar blando alargado, macroglosia, edema/parálisis de cuerdas bucales...).
El SAHS se caracteriza por una tríada de síntomas presentes simultáneamente en casi todos los enfermos: apneas repetidas que afectan a la calidad del sueño, y ronquidos síntoma común a todos los pacientes que sufren el síndrome (sin embargo no todas las personas que roncan presentan apnea obstructiva del sueño), y somnolencia diurna, síntoma cardinal y más frecuente.
Los episodios repetidos y reiterados durante la noche, día tras día y durante años acaban produciendo complicaciones. A nivel cardiorespiratorio son las de mayor relevancia por la elevada morbilidad que conllevan. La exposición recurrente a fenómenos apneicos desarrolla unos cambios hemodinámicos que intensifican el riesgo de que estos pacientes presenten: hipertensión arterial, hipertensión pulmonar, arritmias cardiacas, enfermedad coronaria, cor pulmonare. Puede afirmarse que en estos pacientes durante la noche no se produce un adecuado reposo cardiovascular, sino que están sometidos a una sobrecarga hemodinámica que acaba desarrollando alteraciones cardiacas y vasculares (Roger, 1994) presentando mayor riesgo de sufrir un infarto de miocardio o un infarto vascular cerebral en relación con el resto de la población (Buezo, 1997).
A nivel neuropsicológico destacan la somnolencia diurna, irritabilidad, cefaleas matinales, cambios en la personalidad, impotencia sexual, pérdida de memoria y en general, deterioro de la capacidad intelectual derivadas de la interrupción repetida del sueño.
Así como a nivel cerebrovascular.
El diagnóstico se basa en las características clínicas asociadas a la demostración objetiva de un trastorno respiratorio durante el sueño. La prueba reina para establecer un diagnóstico definitivo es la polisomnografia nocturna complementándose con otros métodos importantes como el IAH, la Escala de Somnolencia de Epworth o la Rx lateral de cráneo, siempre partiendo de una adecuada y completa historia clínica y exploración física.
El odontólogo tiene un papel muy importante en el diagnóstico, ya que en una simple exploración rutinaria puede observar muchas de las alteraciones anatómicas de las VAS características, siendo las más frecuentes la retrognacia mandibular, el paladar blando alargado o la hipertrofia amigdalar. El médico también puede requerir su colaboración para la valoración cefalométrica de una telerradiografía lateral, la evaluación de las estructuras esqueléticas antes de la cirugía ortognática o la determinación de la eficacia de los dispositivos intraorales.
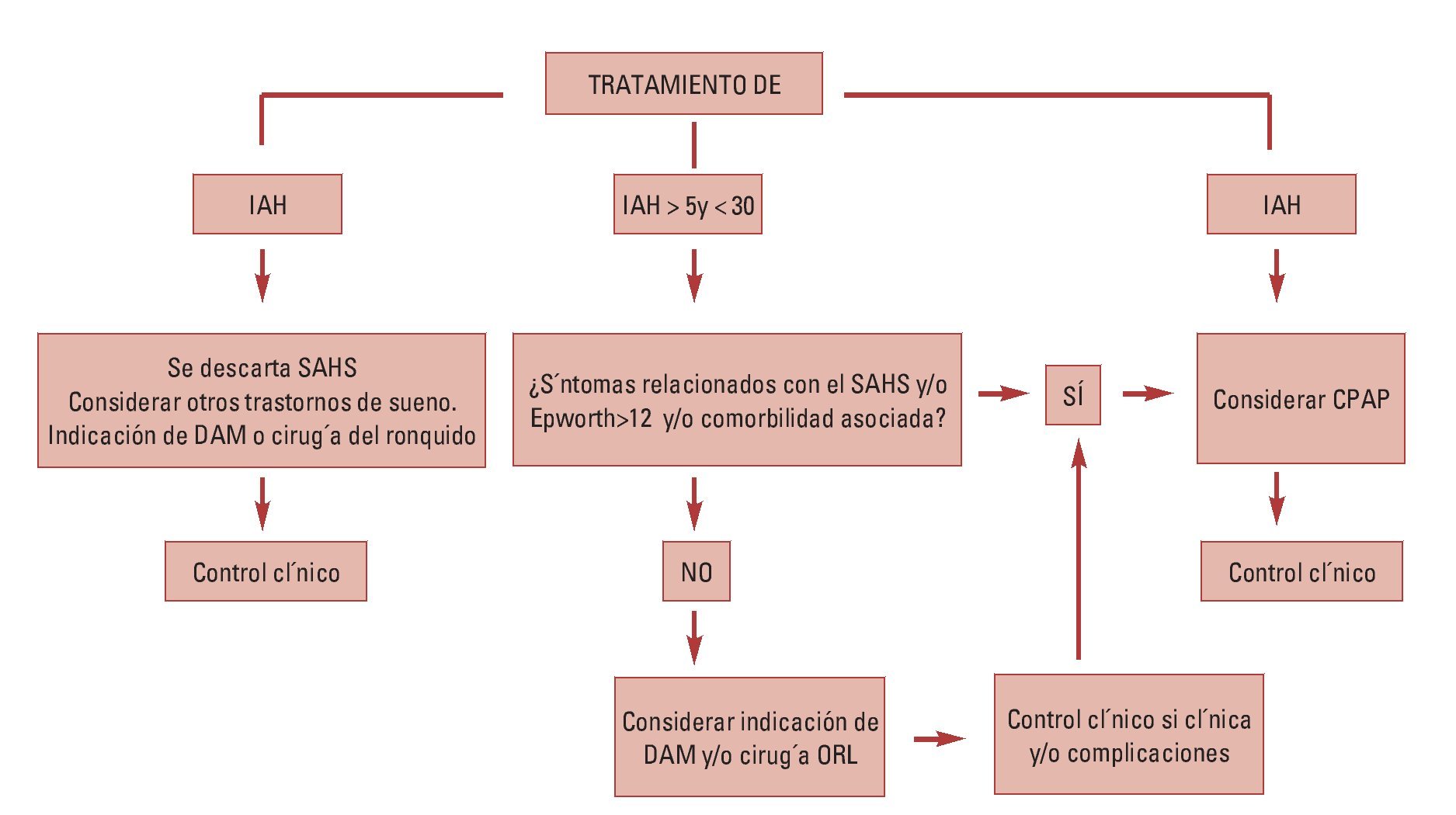
El tratamiento del SAHS debe ser multifactorial y requiere de un equipo multidisciplario, existiendo diferentes alternativas terapéuticas, desde medidas generales, como dieta, práctica de deporte, una buena higiene del sueño buscando la regularidad en los hábitos y los horarios y la supresión, al menos a partir de cierta hora de la tarde de alcohol y fármacos hipnóticos o sedantes, evitando también la posición supina durante el sueño. Tratamiento con presión continua positiva (CPAP) basado en un dispositivo de alta presión que libera un flujo intenso y continuo de aire a través de una mascarilla nasal que el paciente lleva mientras duerme manteniendo la columna aérea faríngea abierta. A pesar de ser el tratamiento más eficaz, la colaboración del paciente suele ser pobre por el ruido que produce el compresor de aire y el malestar asociado al uso de la mascarilla. Tratamiento farmacológico con acetato de medroxiprogesterona, la almitrina, la protriptilina y la teofilina aunque su eficacia parece muy escasa. Tratamiento quirúrgico indicado en pacientes con una alteración anatómica específica o como tratamiento de segunda línea en pacientes que no toleran o rechazan el CPAP.
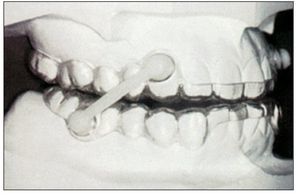
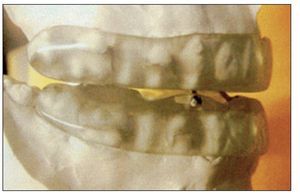
Los aparatos intraorales, cuya utilización en este tipo de patologías surgió en la década de 1980, adquiriendo un gran protagonismo en los últimos años debido a la falta de tolerancia y aceptación por parte del paciente del tratamiento con CPAP y puesto que su coste no es elevado, no requieren intervención quirúrgica, son cómodos de usar, su colocación es sencilla y presentan una correcta estética. Son definidos por la Asociación Americana de Alteraciones del Sueño (ASDA) como: «dispositivos que se introducen en la boca para modificar la posición de la mandíbula, lengua y otras estructuras de soporte de la vía aérea superior para el tratamiento del ronquido y/o apnea obstructiva del sueño». Se consideran como una alternativa de primera elección en roncopatías, pacientes con SAHS leve-moderado y pacientes con síndrome de resistencia aumentada de las vías aéreas superiores (SRAVAS). Y como segunda elección en pacientes que no responden o rechazan los CPAP, pacientes con riesgo quirúrgico elevado y aquellos con una respuesta deficiente al tratamiento quirúrgico. Sin embargo no se recomienda su uso en presencia de patología de la ATM, alteraciones dentales que impidan la adecuada fijación del aparato, pacientes con obesidad mórbida y/o SAOS grave, además de pacientes con protrusiva deficiente (escaso avance mandibular) y/o gran sobremordida (Rodríguez Lozano, 2008)
Según su mecanismo de acción se pueden clasificar en: aparatología de reposicionamiento anterior de la lengua (TDR), aparatología de elevación del velo del paladar y reposicionamiento de la úvula (ASPL) y aparatologia de reposicionamiento anterior de mandibula (MAD) que representa el grupo más amplio y comúnmente usado de los dispositivos existentes en la actualidad. Aunque se pueden encontrar en el mercado más de 50 tipos, los MAD, en sus 2 versiones (avance fijo y avance regulable), son los realmente eficaces en el manejo de los problemas obstructivos de las VAS.
Los MAD realizan un movimiento anterior e inferior de la mandíbula generando variaciones anatómicas de las VAS que consiguen incrementar el área faríngea. Este movimiento estabiliza y fija la mandíbula y el hueso hioides, impidiendo la posterorrotacion de estas estructuras durante el decúbito, evitando la ocupación de la vía aérea (Johal, 2007; Lasserson, 2007). Aunque su mayor efecto aparece en la zona velofaríngea, tiene repercusiones en todos los segmentos faríngeos.
Figura 1
Figura 2
Estos dispositivos han demostrado su eficacia en el tratamiento del ronquido con una eliminación del mismo en aproximadamente el 50 % de los casos, así como una mejora en la calidad del sueño. Los registros polisomnográficos confirman los beneficios percibidos por el paciente, con reducción de la frecuencia e intensidad del ronquido, apneas y número de arousal.
Los MAD también han demostrado una mejora en los niveles de saturación de oxígeno entre el 25-75 % de los pacientes. Algunos estudios reflejan un descenso mínimo de la tensión arterial (Macmahou, 1990). Sin embargo, se desconocen los efectos a nivel general sobre el sistema cardiovascular. También se ha demostrado una disminución en la somnolencia diurna con una mejora de la memoria, el estado de ánimo y la concentración. Existen resultados contradictorios en cuanto al efecto de los MAD en el funcionamiento neuropsicológico, ya que algunos estudios aseguran mejoras (Bornes y Naismith, 2004) y sin embargo otros afirman que no existen cambios significativos (Chan, 2007).
Se han descrito algunos predictores de resultados favorables en el tratamiento con MAD de tipo antropomórfico como sexo femenino, edad temprana, bajos índices de peso o masa muscular, menor circunferencia del cuello, bajos niveles iniciales de IAH, posición para dormir (decúbito supino), así como situación conyugal, ausencia en el consumo de sustancias estimulantes, como alcohol o cafeína, y motivación y tolerancia del paciente (Padma Ariga, 2007).
En cuanto a predictores cefalométricos destacan la existencia de un paladar blando corto, una menor distancia entre hueso hioides y plano mandibular, un menor ángulo SNB y un mayor ángulo SNA. Actualmente no existe una manera fiable de identificar con certeza los pacientes que responderán positivamente al tratamiento con MAD. En un futuro la reconstrucción tridimensional de imágenes puede resultar útil para predecir cambios en el tamaño de las vías respiratorias y la posición de la lengua con cada uno de los aparatos bucales (Padma Ariga, 2007) .Los resultados obtenidos en un estudio realizado por Johal, y cols. sugieren que la nasofaringoscopia nocturna puede ser útil para mejorar los resultados en el tratamiento con dispositivos orales (Chan, 2008).
Avanzar la mandíbula 50-75% de la protrusión máxima tiene como consecuencia la tensión de los tejidos del sistema masticatorio. Además de protruir la mandíbula, el solo hecho de llevar un aparato en la boca puede crear molestias. Según estudios consultados (Eveloff, 1994 y Walker Eulgstrom, 2002) una media del 47 % de los pacientes refiere algún efecto adverso, pero en general de carácter leve y temporal. Se recomienda realizar controles regulares para comprobar el ajuste del MAD, la oclusión, el estado de la ATM y de los músculos masticatorios. Los efectos adversos de mayor o menor frecuencia son: dolor o sensibilidad dental, xerostomía, excesiva salivación, dolor o disfunción muscular o mandibular, cambios oclusales, dolor articular, irritación gingival y ruidos.
Alteraciones de la ATM: los estudios refieren una incidencia de dolor articular del 9 %. La mayoría de los pacientes refieren el dolor durante los primeros 120 min de quitarse la férula y/o los primeros días de tratamiento y se va solucionando con el tiempo. Algunos estudios (Clarck, 1993) sugieren una remodelación de la ATM, pero resultó poco fiable, ya que se realizó en animales que portaban la férula 24 h al día. En estudios posteriores (De Almeida, 2002) no se observó ninguna remodelación. Este mismo autor considera que los pacientes que presentan una sobremordida superior a 9 mm tienen mayor riesgo de dolor o disfunción de la ATM. Por lo tanto, se concluye que existe una controversia al considerar la etiología del dolor articular. Además, pocos estudios hablan de ruidos y tampoco hay evidencia de que la MAD mejore o empeore la relación cóndilo-disco de la ATM.
Alteraciones de los músculos masticatorios: se ha descrito dolor miofascial y disconfort o dolor de los músculos masticatorios con una incidencia del 17 %. Este síntoma dura desde minutos hasta unas horas después de quitarse la MAD y va desapareciendo a lo largo de las primeras semanas de tratamiento.
Alteraciones dento-periodontales: uno de los efectos adversos más preocupantes del uso de MAD es el cambio de la oclusión con una incidencia del 18 %. Estos cambios pueden ser reversibles o irreversibles. Los cambios oclusales que se han observado con mayor frecuencia son: disminución del resalte asociado a una labioinclinación de los incisivos inferiores y una linguoinclinación de los incisivos superiores, a un aumento de la longitud de la mandíbula, un cambio en sentido anterior de la posición de la mandíbula y a una mesializacion de los primeros molares inferiores. Otro cambio irreversible es una disminución de la sobremordida relacionado con un aumento del tercio inferior. También se ha observado mordida abierta posterior. No se ha encontrado ninguna relación entre los cambios oclusales con las clases de Angle, ni con el grado de protrusión, ni con el grado de aumento de la dimensión vertical, ni con las visitas realizadas para ajustar la férula. Tampoco se han relacionado con la edad, sexo, tiempo de tratamiento, oclusión o patrón dentofacial esquelético. Se cree que en general los cambios oclusales son debidos a la presión hacia delante de incisivos inferiores y hacia atrás de los incisivos superiores, observándose durante los primeros 2 años de tratamiento (Pantin, 1994).
También se cree que son debidos a la falta de reposición de la mandíbula el día después del uso, más que al resultado de cambios irreversibles de la oclusión causados por la férula durante la noche (Pantin, 1999).
Para minimizar los cambios oclusales irreversibles se recomienda que sólo se use la férula por la noche y que cubra todos los dientes y en los casos de ronquido que se use las mínimas horas posibles durante el sueño.
También se ha descrito dolor o sensibilidad dental con un rango del 27 %, y que en general tiende a mejorar con el tiempo. En un estudio (Bloch, 2000) que compararon 2 tipos de MAD (Monoblock o Herbst) no encontraron ninguna diferencia entre ambas férulas con relación a la sensibilidad dental. Esto hace pensar que la sensibilidad dental es producida básicamente por el uso de una férula.
Alteraciones orales: uno de los efectos adversos mas referidos es la alteración de la secreción salival, ya sea por exceso o por sensación de boca seca. En la mayoría de los casos era leve y tolerable, y desaparecía en pocas semanas.
Se piensa que el aumento de salivación es producido básicamente por el uso de una férula oral mientras que la disminución de la misma parece que puede ser debida al aumento de la dimensión vertical y a la dificultad de sellar la boca con los labios además de una reducción fisiológica de secreción salival por la noche.
Otro efecto adverso descrito es la irritación gingival con un rango de 4 % hasta el 22 %. También se han descrito lesiones temporales en la mucosa oral debido a traumatismos de la unión del tubo con la férula Herbst y debido a una reacción alérgica de los materiales.
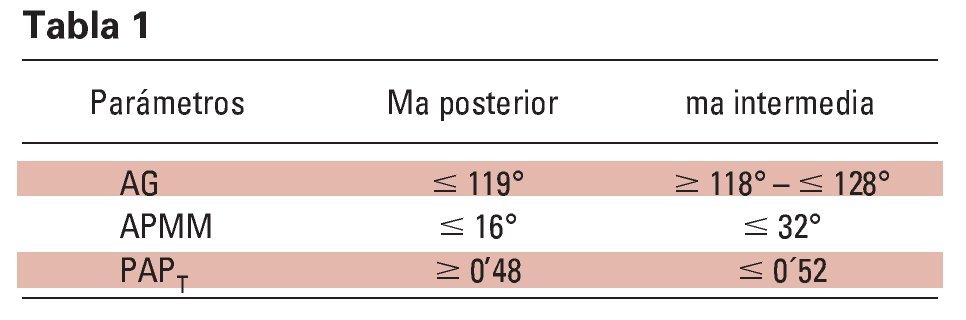
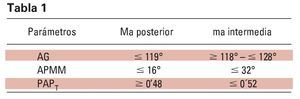
Un estudio realizado por Monteith y cols. en 2002 concluyó que el análisis cefalométrico puede ayudar a los facultativos a identificar a los pacientes con apnea que podrían desarrollar cambios irreversibles en la oclusión como consecuencia de llevar un MAD. En él se hizo evidente que existían 2 patrones de separación interoclusal claramente diferenciados: mordida abierta posterior con un fuerte contacto incisal y mordida abierta intermedia en la región de PM Y 1er M. En este estudio se determino que al analizar 3 valores ángulo goniaco (AG), el ángulo formado entre los planos maxilar y mandibular (APMM) y el ángulo formado entre la vertical pterigoidea y el plano de Fk (PAPT)- sería posible determinar no sólo si podrían tener riesgo de sufrir una disrupción oclusal al llevar un MAD, sino también el tipo de patrón de separación oclusal que tendría posibilidad de aparecer. Los resultados obtenidos fueron (tabla 1):
Las causas de abandono que refieren los pacientes son muy variadas pero la principal razón es la presencia de efectos adversos como el disconfort, el dolor articular o los cambios oclusales. La segunda razón por orden de importancia es la nula o poca efectividad o la preferencia por otro tipo de tratamiento como CPAP o cirugía.
Poco se sabe de la relación entre el diseño y los resultados clínicos obtenidos, sin embargo, la personalización de estos dispositivos a las características propias e individuales de cada paciente, generalmente lleva a pensar que tendrán mejor retención y proporcionaran mayores niveles de confort y eficacia (Chan, 2008).
La fabricación de la mayoría de los dispositivos requiere la toma de impresiones de ambas arcadas dentarias, un registro de cera de oclusión, montaje en articulador y colaboración de un laboratorio de prótesis dental habituado a la fabricación de este tipo de aparatos.
El resto de los dispositivos, mayoritariamente los de avance mandibular requiere la toma de un registro de cera o silicona de la protrusión mandibular deseada, transferencia al articulador y fase final de laboratorio.
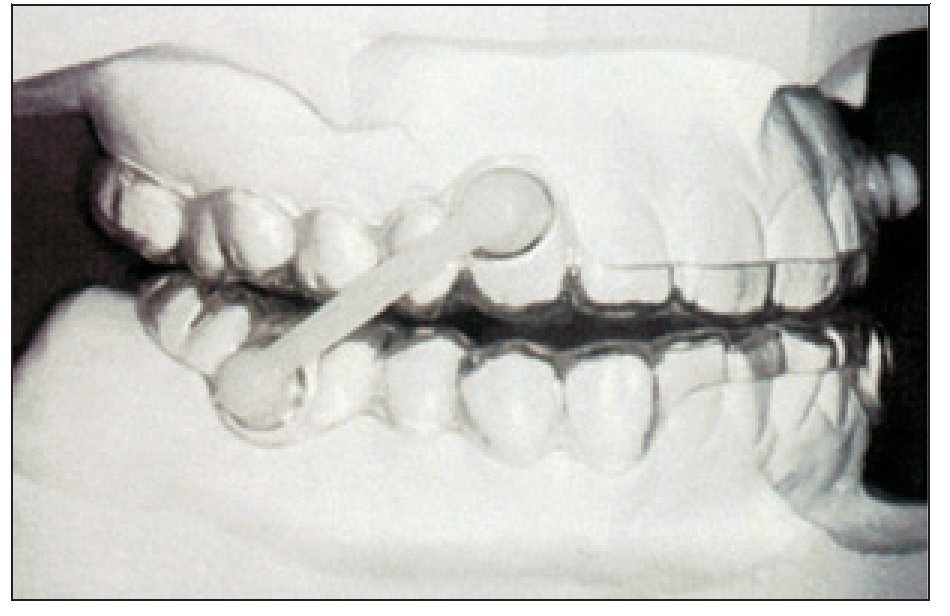
Para el registro de la protrusión, una posibilidad es usar el «registro de mordida de George», consistente en una horquilla que se desplaza libremente dentro de un sistema de fijación calibrado, permitiéndonos calcular el máximo grado de protrusión del paciente, y poder adaptarlo a la protrusiva que deseamos obtener y fijarlo.
La mayoría de autores sugieren que los valores de protrusiva oscilan entre el 50-75 % según el paciente, para que sea eficaz sin causar problemas en la ATM. Según Clark y cols. cuando la protrusión es menor del 75 % la terapia no es efectiva.
La distancia de protrusión final representa un delicado equilibrio entre los efectos secundarios y la eficacia (Macías Escalada, 2002).
Conclusiones
El SAHS es un problema de salud pública importante por su elevada prevalencia y morbilidad, comprometiendo la calidad de vida del paciente tanto en el ámbito familiar como en el social y laboral.
El SAHS requiere de un equipo multidisciplinario para su diagnóstico y tratamiento. El odontólogo puede intervenir tanto en el diagnóstico, pudiendo ser el primero en sospechar esta patología con una simple exploración rutinaria, como en el tratamiento mediante la confección, ajuste y control de los aparatos intraorales.
Los odontólogos no están familiarizados con esta patología, debiendo aumentar sus conocimientos en este campo.
Los dispositivos de avance mandibular (MAD) son el grupo más amplio y comúnmente usado dentro de los diferentes tipos de dispositivos intraorales que existen.
Los MAD pueden ser considerados como un tratamiento de primera elección para pacientes con roncopatías y/o SAHS leve-moderado, ya que su eficacia y tolerancia han quedado demostradas tras muchos años de investigación.
Se han descrito gran variedad de efectos adversos que varían en porcentaje y trascendencia. En general son efectos leves, que mejoran con el tiempo y que en la mayoría de los casos no conducen al abandono del tratamiento por parte del paciente.
Las investigaciones futuras deberían centrarse en determinar la influencia del diseño de los aparatos en los resultados clínicos, al desarrollo de un método fiable para identificar aquellos pacientes que tienen más probabilidades de lograr una respuesta favorable al tratamiento y la identificación de aquellos factores que predisponen a largo plazo la aparición de efectos adversos durante el tratamiento con MAD.
Correspondencia : Universidad Complutense de Odontología, Dpto Estomatología I (Prótesis Bucofacial).
Irene Navarro Sánchez,
e-mail (airinyns@hotmail.com)