¿ Introducción
Con base en su etimología, el término adenocarcinoma implica a una neoplasia epitelial maligna que forma glándulas; sin embargo, hay algunos adenocarcinomas formados por papilas, túbulos, láminas, etc. En la región sinonasal, los adenocarcinomas son raros, sin embargo es importante conocer los diferentes tipos histológicos ya que su comportamiento biológico es variable, desde lesiones que presentan un índice de recurrencia muy bajo hasta otras que son muy agresivas y que rápidamente provocan la muerte de quienes los padecen.
Las cavidades nasales están separadas en la línea media por el septum nasal. El techo de la cavidad nasal está formado por la placa cribiforme y el piso es el paladar duro. La pared nasal lateral contiene los ostium maxilares y etmoidales además de tres a cuatro cornetes. Estos son pequeñas proyecciones óseas y de tejido vascularizado en forma de tirabuzón, se unen a la pared nasal anteriormente y tienen un borde libre posterior.
Con excepción del receso olfatorio que está revestido por mucosa de tipo olfatorio, la cavidad nasal y los senos paranasales están revestidas por mucosa Schneideriana, que consiste en epitelio cilíndrico ciliado pseudoestratificado con células caliciformes en cantidad variable. La lámina propia en los senos paranasales, especialmente en el antro maxilar, es laxa y bien vascularizada, con glándulas seromucosas que drenan sus secreciones hacia la cavidad nasal a través de un pequeño conducto revestido por epitelio cúbico simple. La cantidad de células caliciformes y de glándulas seromucosas es variable. De estas estructuras histológicas derivan los adenocarcinomas sinonasales.
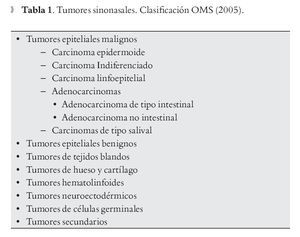
Según la más reciente Clasificación de la Organización Mundial de la Salud de los tumores sinonasales publicada en 2005,1 los adenocarcinomas pertenecen al grupo de tumores epiteliales malignos, en el que también están incluidos los carcinomas epidermoides o escamosos, los tumores más frecuentes en esta localización (Tabla 1).
Los adenocarcinomas sinonasales (AS) ocupan el tercer lugar en frecuencia, después del carcinoma epidermoide y de los linfomas con respecto a todas las neoplasias originadas en la nariz y senos paranasales, lo que equivale a un porcentaje que varía de 10% a 20% de las neoplasias malignas sinonasales. Son tumores que predominan en varones que están entre la sexta y séptima décadas de la vida. La mortalidad global es de 60%, aunque ésta depende del tipo histológico de que se trate.2,3
Los AS se clasifican en dos grandes grupos: los que son semejantes a los que surgen en las glándulas salivales y los no salivales. Los primeros corresponden al grupo más numeroso; equivalen a 4% a 8% de todas las neoplasias del tracto sinonasal. Se originan de las glándulas submucosas seromucosas. Se han descrito carcinomas adenoideo quísticos, carcinomas de células acinares, carcinoma polimorfo de bajo grado, carcinoma epitelial-mioepitelial y carcinoma mucoepidermoide; en todos ellos el fenotipo histológico es semejante a su contraparte originada en las glándulas salivales. Su pronóstico depende del tipo histológico y del estadio clínico en que se encuentre el paciente.4,5
Los AS no salivales (ASNS) son el grupo menos numeroso de adenocarcinomas y a su vez se dividen en intestinales y no intestinales. Los primeros ocupan 72% de los ASNS y tienen una sobrevida global a cinco años de 72%. Los no intestinales representan 28% y su sobrevida a cinco años depende de si son de alto grado (20%) o de bajo grado (100%).6
Adenocarcinomas de Tipo Intestinal: La mayoría de los ASNS de este tipo, se consideran de tipo ocupacional. Desde 1960 se observó que la aparición de estas neoplasias era frecuente en pacientes que se dedicaban a la carpintería o a curtir pieles. En la actualidad, se considera que las personas que desarrollan estas actividades tienen un riesgo de de presentar este tipo de tumores de 70 a 500 veces más que los individuos que no tienen este riesgo profesional. Se sabe que partículas desprendidas de maderas duras como ébano, caoba o cedro de 5 µm o mayores, están en relación con este tipo de neoplasias. También influyen el tiempo de exposición a las mismas que oscila entre cinco y 55 años y existe un periodo de latencia que varía de siete a 69 años.7
Otros factores que probablemente también son carcinogénicos son la irritación mecánica del polvo sobre la mucosa, substancias químicas propias de la madera tales como alcaloides, saponinas, resinas o taninos; o bien productos químicos aplicados extrínsecamente a los árboles, entre los que se encuentran pesticidas, flavonoides, alcaloides o quinonas.7
Un menor número de AS de tipo intestinal se considera esporádico, es decir no tienen relación con la ocupación del paciente. Existen algunas diferencias entre estos dos grupos: los ocupacionales, por razones obvias, predominan en varones con una frecuencia de 85% a 90%, mientras que la mitad de los esporádicos aparecen en mujeres. En cuanto a la localización, 40% de los ocupacionales se originan del seno etmoidal, 27% en la cavidad nasal y 20% del antro maxilar; en cambio de 20% a 50% de los esporádicos surgen en el seno maxilar. Quizá la diferencia más importante es la sobrevida: en los ocupacionales la mitad de los pacientes están vivos después de cinco años; pero en los esporádicos solamente de 20% a 40% lo hacen.7
Los AS de tipo intestinal son neoplasias local-mente agresivas, los síntomas más comunes son: obstrucción nasal unilateral, epistaxis, rinorrea hialina, dolor facial, deformación facial, proptosis, alteraciones visuales y síntomas neurológicos; todos ellos dependen de los sitios invadidos por el tumor.3
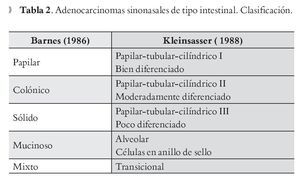
Se han propuesto dos clasificaciones histológicas para los AS intestinales. La de Barnes8 los divide en cinco tipos: 1) papilar, 2) colónico, 3) sólido, 4) coloide y 5) mixto. La de Kleinsasser9 los divide en cuatro categorías: de células papilares-tubulares y cilíndricas grado I a III (bien, moderadamente y poco diferenciado), el caliciforme alveolar, el de células en anillo de sello y el transicional. Ambas son aceptables, pero la de Barnes es más simple (Tabla 2).
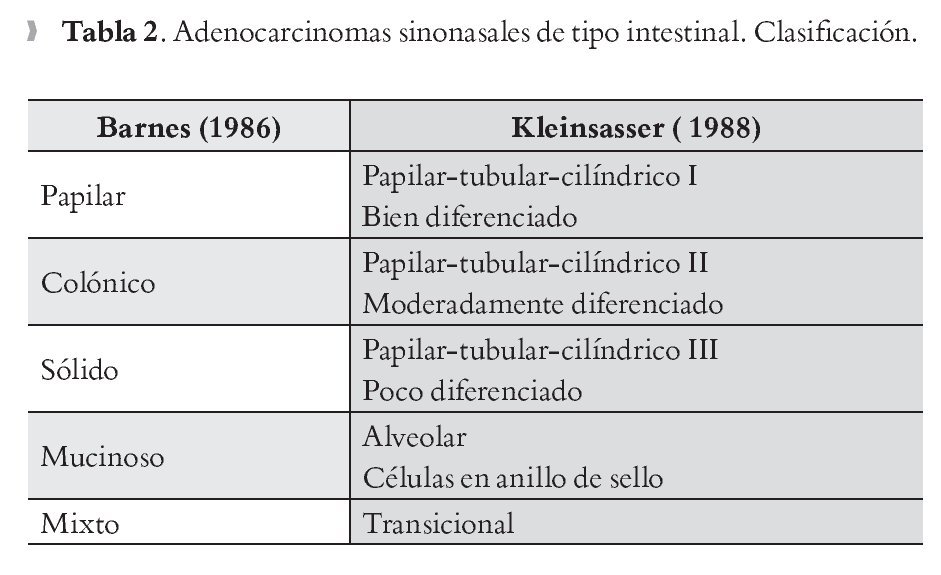
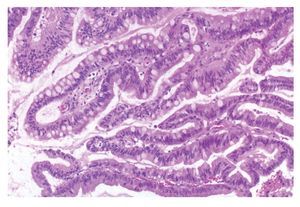
El AS intestinal de tipo papilar corresponde a 18% de los casos. Desde el punto de vista histológico está formado predominantemente por papilas con escasas estructuras glandulares o túbulos; presenta atipia citológica mínima y muy escasas figuras de mitosis (Figura 1).
¿Figura 1. AS intestinal de tipo papilar. Papilas revestidas por células epiteliales, con algunas células caliciformes, sin atipia celular o nuclear. HE 100 aumentos.
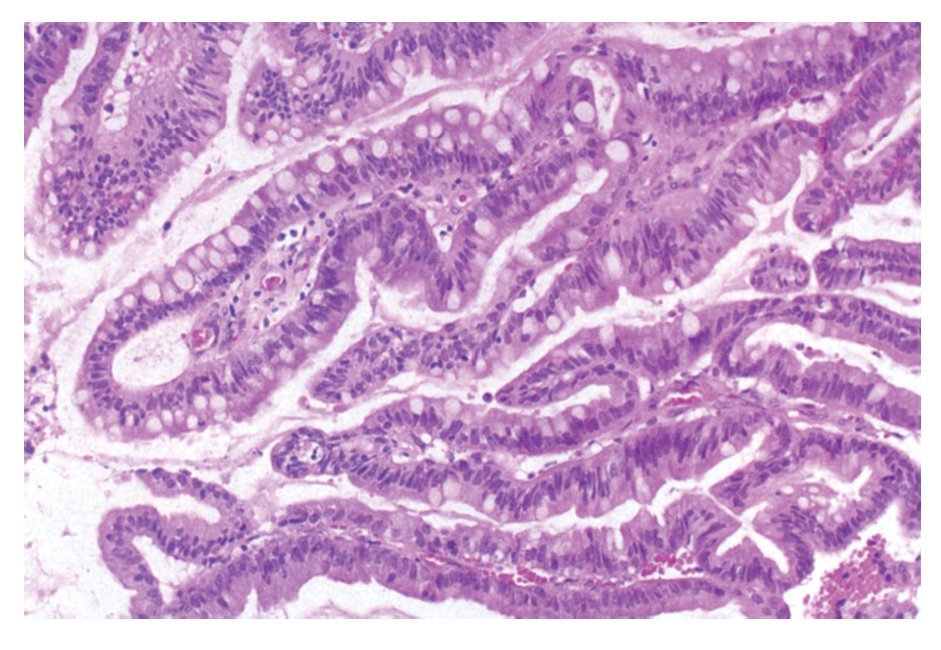
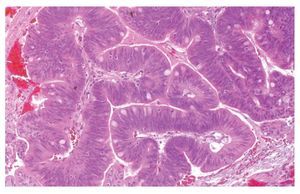
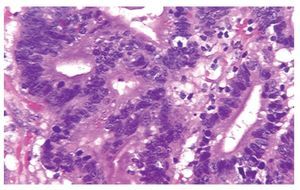
El AS intestinal de tipo colónico representa aproximadamente 40%, histológicamente muestra una arquitectura predominantemente túbulo-glandular, escasas papilas; las células son cilíndricas y presentan pleomorfismo nuclear y mitosis atípicas (Figura 2).
¿Figura 2. AS intestinal de tipo colónico. Glándulas revestidas por células neoplásicas pleomórficas y estratificadas.HE 400 aumentos.
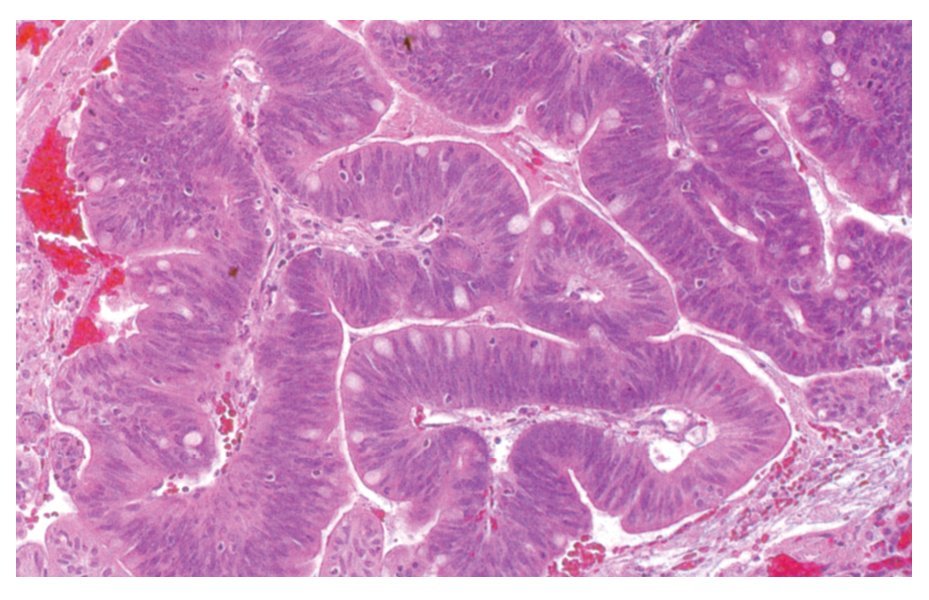
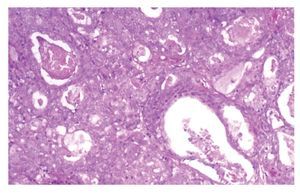
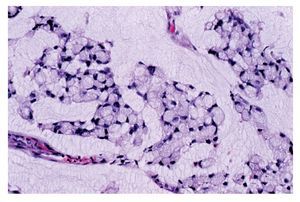
El AS intestinal de tipo sólido ocupa 20% de los casos; al microscopio está compuesto por láminas o trabéculas de células con túbulos aislados; las células son cúbicas con pleomorfismo nuclear, núcleos vesiculosos con nucléolos prominentes y numerosas mitosis atípicas (Figura 3).
¿Figura 3. AS intestinal tipo sólido. Láminas de células pleomórficas con núcleos vesiculosos con nucléolos prominentes. HE 100 aumentos.
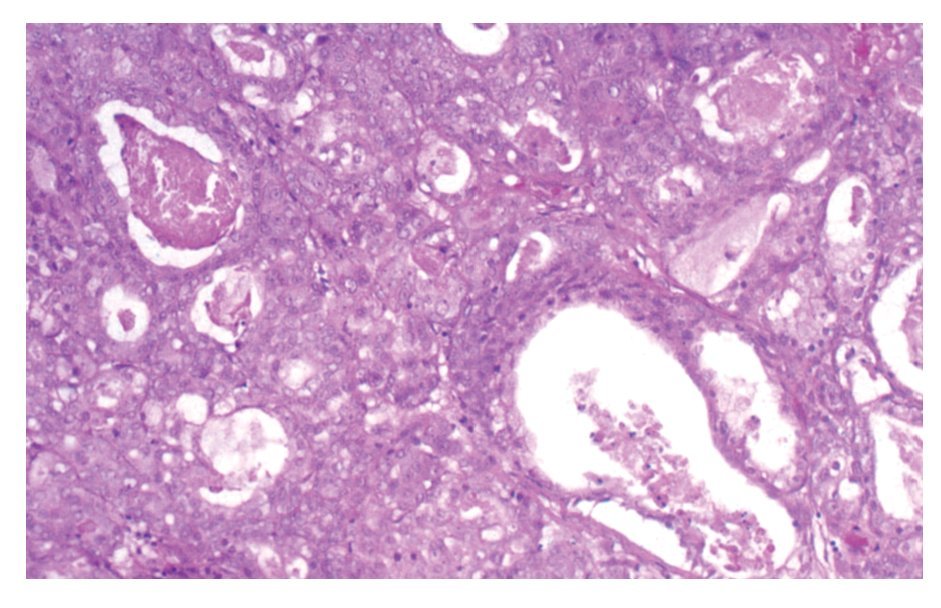
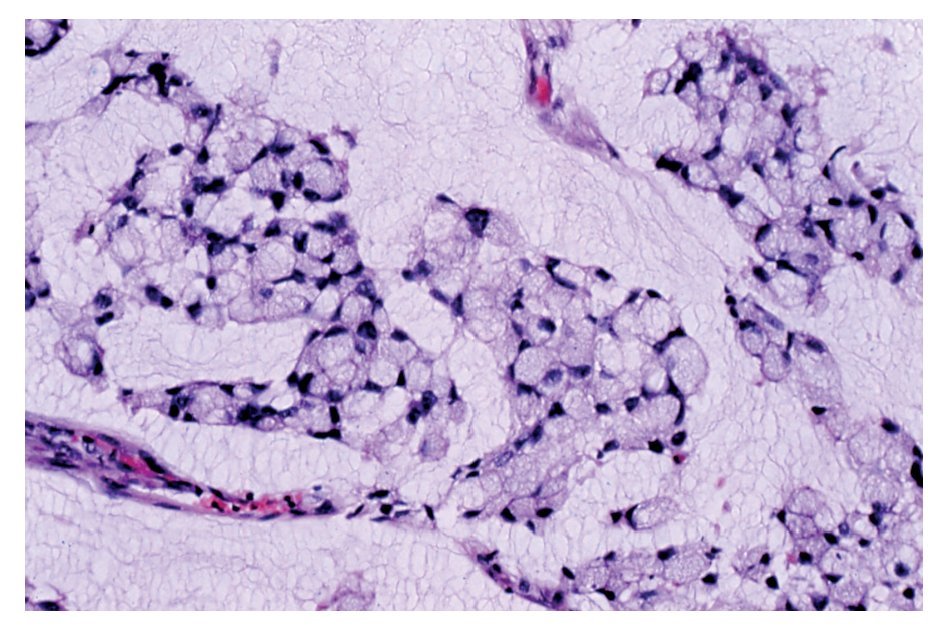
Tal como sucede en los adenocarcinomas colónicos, algunos AS intestinales están formados predominantemente por moco y se clasifican como de tipo mucinoso. Este grupo incluye a dos patrones de crecimiento. El primero está formado por glándulas y células en anillo de sello con mucina intracelular. El segundo patrón está formado por glándulas distendidas por moco y acúmulos extensos de mucina extracelular separados por septos de tejido fibroconectivo, lo que crea estructuras que recuerdan a los alvéolos (Figura 4). El AS intestinal de tipo mixto está formado por una mezcla de dos o más patrones.
¿Figura 4. AS intestinal tipo mucinoso. Células en anillo de sello con mucina intracelular.HE 100 aumentos.
Independientemente del patrón de crecimiento que adopten, los AS de tipo intestinal tienen semejanzas fenotípicas e inmunohistoquímicas con el epitelio del intestino. Desde el punto de vista ultraestructural, se han identificado células de Paneth, células absortivas, células caliciformes y células argentafines. Con inmunohistoquímica se ha probado la producción de hormonas, tales como colecistoquinina, serotonina, gastrina y somatostatina; además las células neoplásicas expresan villina, CDX2 y MUC2, todos ellos marcadores característicos del epitelio intestinal.4,10
Parece ser que la inhalación de partículas de madera o de cuero, provoca inicialmente hiperplasia de células caliciformes del epitelio respiratorio; posteriormente, los factores carcinógenos persistentes activan al gen CDX-2 que interviene en las etapas tempranas de la diferenciación intestinal, que juega un papel fundamental en la proliferación y diferenciación de epitelio intestinal,11 lo que provoca la metaplasia intestinal del epitelio hiperplásico. Al inactivarse los genes p14 y p16 y con las mutaciones del gen p53 el epitelio metaplásico se transforma en adenocarcinoma de tipo intestinal.10
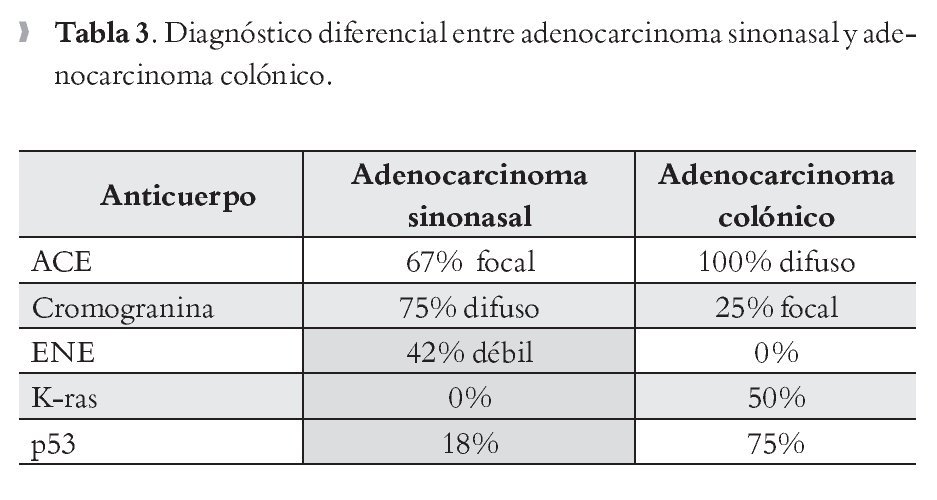
Con respecto a los datos de inmunohistoquímica, al ser carcinomas, los AS de tipo intestinal expresan marcadores epiteliales tales como pancitoqueratinas, antígeno de membrana epitelial y Leu-M1. Además la mayoría (73% a 86%), expresan positividad para CK 20, inmunomarcador del epitelio digestivo y CK 7 (88% a 100%) antígeno expresado en el epitelio respiratorio. Con respecto a los marcadores neuroendocrinos, aproximadamente 75% de los casos presentan positividad para cromogranina y sinaptofisina. Otros marcadores positivos en estos tumores son las claudinas y el antígeno de glóbulos de grasa de leche humana.3-10
Hay relativamente pocos estudios que señalen los cambios genéticos de los AS de tipo intestinal. Se han descrito mutaciones de TP 53 en 18% a 44% de los casos y de K-RAS en aproximadamente 15%. Otras alteraciones genéticas incluyen pérdida de la heterocigocidad en 17p13 y 9q21 y la metilación de p14 y p16.12,13
Con respecto al comportamiento biológico de estas neoplasias, más de la mitad de los casos recurren (53%); en promedio 8% provocan metástasis en ganglios linfáticos cervicales con oscilaciones que van de cero a 20%. Aproximadamente 13% (0-29%) de los casos presentan metástasis sistémicas y en general 60% de los casos mueren como consecuencia de la enfermedad.3
Se han señalado algunos factores que influyen en el pronóstico de la enfermedad, como son: tipo histológico, etapa clínica en la que se encuentre el paciente al momento del diagnóstico y si se extirpó por completo la neoplasia, es decir, sin los márgenes quirúrgicos están libres de lesión. Los cambios en la biología molecular de mal pronóstico son la sobreexpresión de p53, la mutación de H-ras. Con inmunohistoquímica la positividad para cromogranina y C-erb-B2 también son marcadores de pronóstico desfavorable.14
Con respecto al tipo histológico, la sobrevida a tres años para las diferentes variedades de AS de tipo intestinal es la siguiente: papilar 82%, colónico 54%, sólido 36%, mucinoso de tipo alveolar 48%, mucinoso de células en anillo de sello 0% y mixto 71%.15
El diagnóstico diferencial de los AS de tipo intestinal se debe hacer con AS no intestinales y con metástasis sinonasales de carcinomas gastrointestinales; el primero se discutirá más adelante.
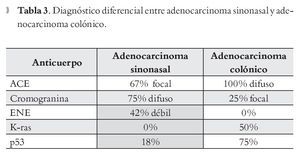
Las metástasis en la región sinonasal son raras, sin embargo más de la mitad de los casos provienen del riñón (52%); el pulmón provoca 12%, la mama 9.7% y los tumores gastrointestinales 6%; de los últimos 40% provienen del estómago y colon respectivamente y 20% de carcinomas rectales.16 Una de las bases para establecer el diagnóstico diferencial es el cuadro clínico ya que generalmente los pacientes con carcinomas gastrointestinales presentan manifestaciones propias del tumor primario antes de presentan manifestaciones tales como obstrucción nasal, epistaxis, rinorrea, etc. Con respecto a la localización son más frecuentes en el antro maxilar, seguidas por los senos frontales y en tercer lugar se encuentran las fosas nasales. Desde el punto de vista microscópico son indistinguibles, por lo que el diagnóstico diferencial lo establece la inmunohistoquímica. En ambos tumores son positivos los marcadores de diferenciación colónica tales como la CK 20, CDX-2, la villina y MUC-2, por lo que éstos no son útiles para establecer este diagnóstico. Un inmunorreactante muy útil es la CK 7, marcador de epitelio respiratorio, que es positivo en un alto porcentaje de casos sinonasales (88% a 100%).17 Otros inmunorreactantes útiles para estos propósitos son: ACE, cromogranina, enolasa neurona específica, K-ras y p53 (Tabla 3).
Adenocarcinomas no Intestinales de Alto Grado: Estos AS, representan 20% de los ASNS. Al igual que los de tipo intestinal, predominan en varones que cursan la sexta década de la vida, con promedio de 59 años. Se originan más frecuentemente en el antro maxilar. Al ser tumores de comportamiento biológico agresivo, además de obstrucción nasal y epistaxis se asocian a dolor facial y proptosis por la facilidad con la que invaden la órbita; además tienen un curso clínico rápido, ya que los síntomas en promedio tienen una duración de dos meses y medio, con variaciones que van desde dos semanas hasta cinco años. Su sobrevida promedio es de 20% a tres años.
Desde el punto de vista microscópico son tumores invasores, que presentan un patrón de crecimiento predominantemente sólido; pero también pueden mostrar glándulas o papilas. Presentan pleomorfismo celular, mitosis atípicas y necrosis. Con inmunohistoquímica conservan la positividad para CK7 (Figura 5).3
¿Figura 5. AS no intestinal de alto grado. Glándulas con pleomorfismo celular. HE 400 aumentos.
El diagnóstico diferencial debe establecerse con el AS de tipo intestinal predominantemente el tipo colónico; aunque ambos son positivos para CK 7, el de tipo intestinal presenta además, positividad para CK2, CK20, villina y MUC-2.10,17,18
Adenocarcinomas no Intestinales de Bajo Grado: Con respecto a los AS no intestinales de bajo grado, antes se les agrupaba junto con los adenomas. En 1982 apareció la primera publicación en la que se les denominó adenocarcinomas de bajo grado; en 1985 se les incluyó dentro del grupo de hamartomas, lo que denota su comportamiento biológico poco agresivo. También en ese año se atribuyó su origen en los conductos terminales, y en 1988 se les aplicó un término descriptivo tal como adenocarcinomas papilarestubulares- cilíndricos. Hasta 2005 se les caracterizó claramente como un grupo independiente dentro de la clasificación de la OMS.5
Igual que sucede con los otros tipos de AS no salivales, los no intestinales de bajo grado predominan en sujetos de sexo masculino; la edad en la que en promedio se presentan es 54 años, ligeramente menor que los de alto grado y rango entre nueve y 80 años. A diferencia de los de alto grado, se presentan más frecuentemente en la cavidad nasal, después en el seno etmoidal y en tercer lugar en el antro maxilar. Los síntomas más importantes son epistaxis y obstrucción nasal, con duración promedio de 5.5 meses, que puede variar de dos meses a cinco años. Recientemente se ha descrito que el hamartoma epitelial respiratorio puede ser una lesión que preceda a este tipo de tumor.5-19
Los hamartomas epiteliales respiratorios se describieron en 1995 como lesiones no neoplásicas de tipo hamartomatoso que se presentan en varones dentro de la sexta década de la vida. Son lesiones polipoides que se localizan predominantemente en la porción posterior del septum nasal. Desde el punto de vista histológico, están formados por la invaginación del epitelio respiratorio hacia la lámina propia de la mucosa respiratoria, de manera que se forman glándulas revestidas por epitelio cilíndrico ciliado pseudoestratificado dispuestas en un estroma laxo y edematoso. Desde el punto de vista inmunohistoquímico conservan la positividad para CK 7 propia del epitelio sinonasal así como la positividad para p63 en las células mioepiteliales que revisten a las glándulas. En 2006 se demostraron en ellos, alteraciones en genes supresores de neoplasias, por lo que ahora se consideran lesiones neoplásicas.20 Se ha demostrado que hasta en 19% de los AS no intestinales de bajo grado hay hamartomas epiteliales respiratorios residuales por lo que se ha supuesto que son lesiones precursora de AS de bajo grado.5
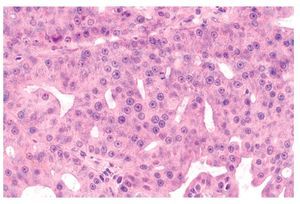
Observados al microscopio, los AS no intestinales de bajo grado son lesiones circunscritas, no encapsuladas, que están formadas por papilas, glándulas, túbulos o estructuras quísticas. La característica microscópica que los distingue es que no presentan plemorofismo celular o nuclear, mitosis atípicas ni necrosis (Figura 6). Entre sus características inmunohistoquímicas, destacan: son positivos para CK 7 y otros marcadores de células epiteliales tales como AE1/AE3 y CAM 5.2, también son positivos para PS-100; sin embrago, a diferencia de los AS de tipo intestinal son negativos para marcadores neuroendocrinos. Como las glándulas neoplásicas carecen de células mioepiteliales que los sustenten, se pierde la positividad para p63.3,4
¿Figura 6. Adenocarcinoma no intestinal de bajo grado. Túbulos células homogéneas sin atipia ni mitosis. HE 100 aumentos.
Dado que los AS no intestinales de bajo grado carecen de pleomorfismo, mitosis atípicas y necrosis; los datos microscópicos útiles para hacer el diagnóstico consisten en que presentan patrón de crecimiento complejo, sin cápsula, invaden la submucosa y carecen de células mioepiteliales o basales.
En 2005, el Dr. Mario Armando Luna clasificó a los AS no intestinales en tres grupos: no especificados, de tipo túbulo-papilar y seromucosos. Los dos primeros se originan en el epitelio superficial y los terceros de las glándulas seromucosas propias de esta región.4
AS no intestinales de bajo grado no especificados (NOS): Este grupo fue descrito en 1982.21 En promedio se presenta en individuos de 54 años, sin claro predominio de algún sexo. Se localizan predominantemente en la nariz y están formados por glándulas revestidas por una monocapa de células monótonas. Su dato distintivo es la presencia de glándulas. Conservan su positividad para CK 7.
AS no intestinal de bajo grado de tipo seromucoso: Descrito en 200322 como un tumor predominantemente originado en los cornetes medios; en 75% de los casos se presenta en varones con edad promedio de 56 años. Tiene un patrón de crecimiento variable ya que puede formar túbulos, quistes o presentar áreas cribiformes; todas estas estructuras presentan un revestimiento de una sola capa de células neoplásicas. El dato distintivo es la presencia de quistes. Al igual que otros AS son positivos para CK 7.4-22
AS no intestinal de bajo grado de tipo túbulo-papilar: Descrito como una entidad clínico-patológica en 2003;23 al igual que los NOS, se presentan principalmente en las cavidades nasales tanto de varones como de mujeres en la sexta década de la vida. Están formados por túbulos o papilas revestidos por una o dos capas de células neoplásicas. Se distinguen por que presentan microquistes con mucina que corresponden a luces intracitoplásmicas. También reaccionan positivamente para CK 7.4,23
La importancia de distinguir entre los tres tipos de AS no intestinales estriba en que, aunque las tres variedades recurren en porcentajes que van de 20 a 33% de los casos, hasta la fecha, los túbulo-papilares no se asocian a metástasis o a muerte consecutiva a la neoplasia; sin embargo las dos variedades restantes: el NOS y el seromucoso presentan metástasis en 4% de los casos y muerte debida al tumor en 9% y 4% respectivamente.4
Correspondencia: Dra. Minerva Lazos-Ochoa.
Servicio de Patología Hospital
General de México. Dr. Balmis No. 148 Col. Doctores C.P. 06426 México D.F.
Correo electrónico:minervalao@yahoo.com.mx