Describir los resultados neonatales y las complicaciones maternas en pacientes que presentaron abruptio placentae en el HGO del IMIEM.
MétodoSe realizó un estudio retrospectivo, transversal y descriptivo.
ResultadosLa edad promedio del grupo de estudio estuvo entre 21 y 35 años (61.6%), el 20.9% fueron mujeres mayores de 35 años, el 17.4% menores de 20 años, el 33.7% eran primigestas y el 66.3% multigestas
Entre los principales factores de riesgo el 34.6% presentó cuadros hipertensivos del embarazo, seguido por la rotura prematura de membranas con un 22.1%.
De los síntomas que las llevaron al hospital, el sangrado transvaginal fue el predominante con un 25.6%, hipertonía uterina un 22.1-10.5% de las pacientes ingresaron sin cuadro clínico de desprendimiento prematuro de placenta normoinserta.
Las complicaciones que se presentaron fueron: choque hipovolémico el 15.1%, útero de Couvelaire el 8.1%, atonía uterina el 5.8%, y el 69.8% de las pacientes evolucionaron sin complicaciones; al 1.2% se les realizó histerectomía obstétrica.
La vía de nacimiento fue en su mayoría abdominal con un 97.7-2.3% por vía vaginal.
La tasa de mortalidad perinatal fue del 10.5%, de esta el 8.1% fueron muertes fetales.
Se reportaron 2 muertes maternas cuya causa directa de la muerte no fue el desprendimiento prematuro de placenta normoinserta sino complicaciones debidas a preeclampsia-eclampsia.
ConclusionesEl abruptio placentae es una catástrofe obstétrica que conlleva un alto riesgo materno-fetal, el diagnóstico y la interrupción oportuna del embarazo disminuyen de forma importante la morbilidad perinatal.
To describe neonatal outcomes and maternal complications in patients who presented with placental abruption (abruptio placentae) in 2012 at the IMIEM.
MethodThis is a retrospective, cross-sectional and descriptive study.
ResultsThe mean age of the study group was between 21 and 35 years (61.6%), with 20.9% older 35 years, 17.4% under the age 20 years, and with 33.7% primigravida and 66.3% multiparous.
Among the main risk factors, 34.6% had hypertension of pregnancy, followed by premature rupture of membranes in 22.1%
The symptoms that led to admission were transvaginal bleeding with 25.6%, uterine hypertonia 22.1%, and 10.5% of the patients were admitted without any symptomatology.
The complications that arose were: 15.1% hypovolaemic shock, 8.1% Couvelaire uterus, 5.8% uterine atony, and 69.8% of patients progressed without complications. An obstetric hysterectomy was performed on 1.2%.
The birth route was mostly abdominal with 97.7% and 2.3% vaginal.
The perinatal mortality rate was 10.5%, with 8.1% foetal deaths.
There were 2 maternal deaths, whose direct cause of death was not due to placental abruption, but to complications due to pre-eclampsia-eclampsia.
ConclusionsPlacental abruption is a catastrophe obstetric event that carries a high maternal-foetal risk, but the diagnosis and the timely termination of pregnancy significantly decrease the perinatal morbidity.
El desprendimiento prematuro de placenta normoinserta (DPPNI) o «abruptio placentae» se define como la separación parcial o completa de una placenta normalmente adherida antes del parto o después de la semana 20 del embarazo. Ocurre en el 0.5-2% de todos los nacimientos, y de estos, el 50% de los casos se acompaña de embarazos con síndrome hipertensivo, puede causar morbilidad grave, como coagulación intravascular diseminada, insuficiencia renal, transfusiones masivas e histerectomía. Por lo regular todas las complicaciones maternas graves del DPPNI son consecuencia de la hipovolemia, y de la enfermedad de base asociada al desprendimiento. La tasa de mortalidad materna es aproximadamente del 1%1.
La mayoría de las pérdidas fetales se deben a la muerte intrauterina antes del ingreso, mientras que las muertes neonatales están principalmente relacionadas con la prematuridad. La tasa de mortalidad perinatal ocurre en un 20-35%.
Con respecto a la etiología, la mayoría de los casos son multifactoriales y no se determina la causa predisponente, sin embargo se plantea la posibilidad de un mecanismo isquémico a nivel decidual como factor involucrado, asociado con diversas enfermedades, siendo la más común la enfermedad hipertensiva inducida por el embarazo presente en el 2.5-17% de los casos. Existe evidencia de la persistencia de endotelio en las arterias espirales en lugar del trofoblasto como en la gestación normal; esto dificulta la dilatación vascular y por lo tanto la circulación en el espacio intervelloso2.
Los hallazgos en un metaanálisis refieren que después del primer episodio de «abruptio placentae» existe una recurrencia del 10-17%, y después de 2 episodios la recurrencia es mayor al 20%; la rotura prematura de membranas y sobre todo cuando se produce de forma brusca provocando cambios de presión intrauterina favorecerían el desprendimiento; el traumatismo abdominal grave constituye el 1-5% de todas las causas y especialmente se refiere a: trauma directo (accidentes de tránsito, caídas violentas, etc.); otras causas menos frecuentes son: sobredistensión uterina, leiomiomas o malformaciones uterinas3, consumo de cocaína y tabaquismo, iatrogenias4, desnutrición, trombofilias, aumento de la edad materna y multiparidad5.
El inicio de su fisiopatología es una hemorragia en la decidua basal; en muchos casos la fuente del sangrado es un pequeño vaso arterial que se rompe debido a una alteración patológica de este, pero en otros casos, la hemorragia se inicia a partir de un vaso feto-placentario. El resultado es que la decidua se diseca progresivamente por el hematoma formado, quedando una fina capa de esta en contacto con la cara materna de la placenta y el resto permanece unida al miometrio6.
Un aspecto muy interesante es la alta tasa de sufrimiento fetal, aun a pesar de pequeños desprendimientos. La lesión de los vasos placentarios y deciduales pueden poner en marcha la síntesis de sustancias que aumentan la contracción uterina, en especial las prostaglandinas, lo que condicionaría un incremento de la actividad uterina con el aumento del número, intensidad y duración de las contracciones uterinas, así como del tono uterino, que cuando sobrepasa los 15mmHg provoca disminución del intercambio gaseoso y consecuentemente sufrimiento fetal7.
Existen varios mecanismos fisiopatológicos, quizás el más importante sea la rotura por lesión (isquemia) de los vasos sanguíneos de la decidua basal, produciéndose extravasación sanguínea y formación del hematoma, el cual al crecer producirá mayor separación de la masa placentaria y aumentará los desgarros vasculares, llevándolo a extravasación sanguínea.
Otro mecanismo podría ser la elevación brusca de la presión venosa de los vasos uterinos, transmitida al espacio intervelloso, produciendo congestión del lecho venoso, rotura vascular, hemorragia y finalmente separación placentaria8.
La anatomía patológica cursa con la presencia de un coágulo retroplacentario, que es el hallazgo principal; este coágulo oscuro está adherido firmemente junto con zonas de infartos hemorrágicos agudos en los cotiledones de alrededor. A nivel microscópico se observan hematomas en el área decidual con zonas de necrosis focal junto con infartos hemorrágicos. Ocasionalmente existen zonas de arteriolitis degenerativa e infartos organizados con presencia de restos de fibrina en los espacios intervellosos. La alteración más frecuente es la presencia de trombosis de las pequeñas venas retroplacentarias. La infiltración hemorrágica hacia el miometrio que puede incluir el peritoneo se denomina útero de Couvelaire9. En el 65% de las ocasiones se puede apreciar pérdida hemática por genitales10. Además se destaca la presencia de vellosidades edematosas con roturas vasculares, en la decidua se observan zonas de necrosis y fenómenos trombóticos secundarios a lesiones degenerativas de la íntima de las arterias11.
En lo correspondiente a la clasificación, se encuentran la de Page y la de Sher, la tríada clínica fundamental es el dolor abdominal, la hemorragia genital y la hipertonía uterina. En el cuadro clásico, propio de la segunda mitad del embarazo, el motivo de consulta es el dolor abdominal, de comienzo brusco, intenso y localizado en la zona de desprendimiento, que se generaliza a medida que aumenta la dinámica uterina y se expande el hematoma retroplacentario.
La hemorragia genital es el síntoma más frecuente, (presente en el 78% de los casos) roja oscura, sin coágulos, posterior a la presencia del dolor; el sangrado es de inicio súbito y cuantía variable (lo que no guarda necesariamente relación con la gravedad del cuadro)12. Existe compromiso del estado general, palidez y taquicardia, pero las cifras de presión pueden aparentar normalidad si existe enfermedad hipertensiva inducida por el embarazo8. El diagnóstico por lo regular es urgente y está fundamentado en el aspecto clínico.
Con respecto a los hallazgos de laboratorio, se puede encontrar: hematocrito normal o disminuido, alteración en plaquetas, protrombina, tiempo de tromboplastina parcial y fibrinógeno; la elevación de dímero D tiene una especificidad del 93% y un valor predictivo del 91%.
El ultrasonido es útil en el 30-50% de los casos, se observa una placenta más gruesa debido a que el sangrado tiene igual ecogenicidad que la placenta y desprendimientos antiguos13.
Entre las complicaciones, cuando el desprendimiento no es diagnosticado y tratado a tiempo podría llevar a complicaciones maternas y fetales; entre las primeras (las maternas) se encuentran: choque hemorrágico, coagulación intravascular diseminada8 e isquemia renal; entre las fetales están: hipoxia, anemia, retraso del crecimiento intrauterino en casos de DPPNI crónicos o formación de hematomas retroplacentarios, aumento de la incidencia de anomalías (en especial del sistema nervioso central) y muerte fetal. La mortalidad fetal ocurre en 4 de 1,000 desprendimientos prematuros y constituye el 15% de la mortalidad perinatal total, cuyas causas son: asfixia, prematuridad y anemia severa14.
Con respecto a otras complicaciones, se pueden presentar: choque hipovolémico en el 5-15%15,16, útero de Couvelaire, coagulación intravascular diseminada en el 10% de los casos14 y por último la necrosis isquémica de órganos distales, que consiste en una complicación severa para la madre y se debe a la hipovolemia, afecta a riñones, suprarrenales, hipófisis (síndrome de Sheehan o necrosis hipofisaria) e hígado8.
El manejo dependerá del compromiso fetal (feto vivo o muerto), edad gestacional y del grado de compromiso hemodinámico materno, la conducta más adecuada sería una cesárea de urgencia, independientemente de la edad gestacional15.
JustificaciónEl DPPNI junto a la placenta previa constituye la principal causa de sangrado durante la segunda mitad de la gestación. Por tal motivo es de suma importancia el diagnóstico precoz, para evitar el aumento de la morbimortalidad materna y perinatal, asociada a esta entidad.
Es importante identificar los factores de riesgo presentes y los mecanismos fisiopatológicos del desprendimiento placentario, para actuar oportunamente y evitar sus complicaciones.
Objetivo generalIdentificar la morbimortalidad materna y resultados perinatales en mujeres embarazadas con diagnóstico de DPPNI.
MétodoSe realizó un estudio descriptivo, observacional, retrospectivo y transversal durante un año en los expedientes de pacientes con diagnóstico de abruptio placentae del Hospital de Ginecología y Obstetricia del Instituto Materno Infantil del Estado de México.
La información fue recogida de los expedientes clínicos; se incluyeron mujeres de 14 a 45 años de edad, con más de 20 semanas de gestación, que presentaron sangrado transvaginal con diagnóstico confirmado de DPPNI, excluyendo a pacientes con gestación menor de 20 semanas. Se recopilaron los factores de riesgo, signos y síntomas al ingreso, diferentes grados de desprendimiento así como las consecuencias maternas y fetales. Se utilizó el software SPSSv.15 para Windows.
ResultadosCon respecto al grupo de estudio, se encontró que la edad mínima fue de 15 años y la máxima de 41, con una media de 25.9 años; el grupo de edad más afectado fue el de 20-35 con un 61.6% (53), respecto a la vía de resolución del embarazo el 97.7% fue por cesárea, y solo 2 casos que representan el 2.3% fue por parto vaginal.
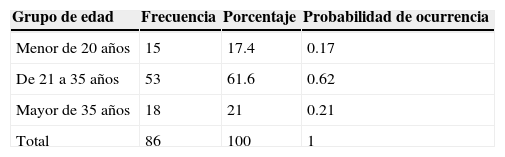
En lo correspondiente a la probabilidad de ocurrencia del DPPNI, se observa que una paciente que se encuentre entre el grupo de edad de 20-35 años tiene la probabilidad de 0.62 (6.2%) de cursar con esta alteración (tabla 1).
El 98.8% de las pacientes negó consumo de alcohol o tabaco, solo el 1.2% reconoció el consumo de tabaco.
Con respecto a los antecedentes ginecoobstétricos, el 33.7% fueron primigestas y el 66.3% multigestas, por lo tanto, la probabilidad de ocurrencia del DPPNI de una paciente primigesta es de 0.34 (34%) y de una multigesta es de 0.66 (66%).
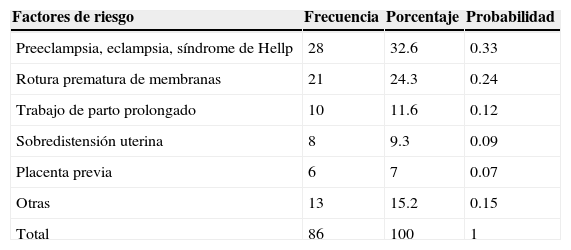
Entre los principales factores de riesgo se encontró que el 32.6% se asociaba a cuadros hipertensivos, el 24.3% a la rotura prematura de membranas, el 11.6% con trabajo de parto prolongado y el resto con otras alteraciones concurrentes entre las que se encuentran formas clínicas de sobredistensión uterina como embarazo gemelar o polihidramnios, placenta previa, antecedente de desprendimiento placentario, iatrogenia en el 3.5% de los casos, malformaciones o tumoraciones uterinas, corioamnioitis, antecedente de traumatismos y diabetes gestacional (tabla 2). La probabilidad de ocurrencia de «abruptio placentae» con la enfermedad hipertensiva del embarazo es de 0.33 (33%).
Factores de riesgo
| Factores de riesgo | Frecuencia | Porcentaje | Probabilidad |
|---|---|---|---|
| Preeclampsia, eclampsia, síndrome de Hellp | 28 | 32.6 | 0.33 |
| Rotura prematura de membranas | 21 | 24.3 | 0.24 |
| Trabajo de parto prolongado | 10 | 11.6 | 0.12 |
| Sobredistensión uterina | 8 | 9.3 | 0.09 |
| Placenta previa | 6 | 7 | 0.07 |
| Otras | 13 | 15.2 | 0.15 |
| Total | 86 | 100 | 1 |
Fuente: Archivo clínico HGO del IMIEM.
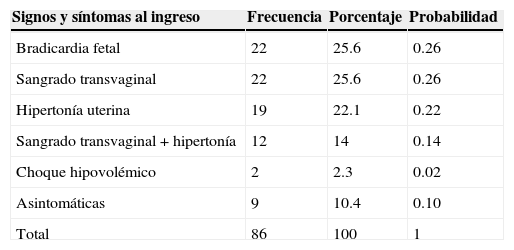
Entre los hallazgos encontrados en el momento de la revisión en el servicio de urgencias, se encontraron: datos de compromiso fetal manifestado como bradicardia fetal y sangrado transvaginal en el 25.6% respectivamente, hipertonía uterina en el 22.1%, sangrado+hipertonía en 12 mujeres correspondiente al 14% del total, el 10.5% de las pacientes ingresaron asintomáticas (tabla 3). Lo anterior indica que la probabilidad de que se presente bradicardia fetal o sangrado transvaginal en una paciente con «abruptio placentae» es del 26% (0.26).
Signos y síntomas
| Signos y síntomas al ingreso | Frecuencia | Porcentaje | Probabilidad |
|---|---|---|---|
| Bradicardia fetal | 22 | 25.6 | 0.26 |
| Sangrado transvaginal | 22 | 25.6 | 0.26 |
| Hipertonía uterina | 19 | 22.1 | 0.22 |
| Sangrado transvaginal+hipertonía | 12 | 14 | 0.14 |
| Choque hipovolémico | 2 | 2.3 | 0.02 |
| Asintomáticas | 9 | 10.4 | 0.10 |
| Total | 86 | 100 | 1 |
Fuente: Archivo clínico HGO del IMIEM.
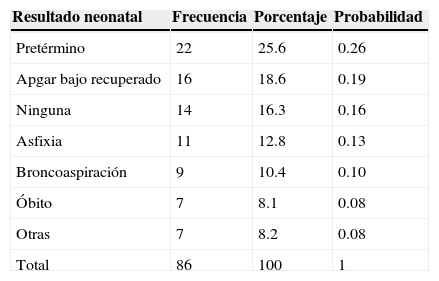
En lo correspondiente a los resultados neonatales obtenidos (tabla 4), el 25.6% tuvieron una edad gestacional menor a 37 semanas, el 18.6% presentaron Apgar bajo recuperado, el 12.8% cursaron con datos de asfixia, la broncoaspiración se encontró en el 10.4%, el 8.1% de los productos fueron óbitos, en el 16.3% no hubo ninguna complicación; otras con el 8.2%, entre las que se encontraron: Apgar bajo no recuperado, retraso en el crecimiento intrauterino y anemia. La mayor probabilidad de que ocurra parto pretérmino en este grupo de estudio es de 0.26 (26%).
Resultados neonatales
| Resultado neonatal | Frecuencia | Porcentaje | Probabilidad |
|---|---|---|---|
| Pretérmino | 22 | 25.6 | 0.26 |
| Apgar bajo recuperado | 16 | 18.6 | 0.19 |
| Ninguna | 14 | 16.3 | 0.16 |
| Asfixia | 11 | 12.8 | 0.13 |
| Broncoaspiración | 9 | 10.4 | 0.10 |
| Óbito | 7 | 8.1 | 0.08 |
| Otras | 7 | 8.2 | 0.08 |
| Total | 86 | 100 | 1 |
Fuente: Archivo clínico HGO del IMIEM.
Se observó que de los 79 recién nacidos vivos, el 64% obtuvo un Apgar mayor de 7/min, y el 27.9% un puntaje inferior a 7; posteriormente, en la evaluación a los 5min el 84.9% obtuvo un puntaje mayor a 7 y el 7% menor a 7.
Con respecto al peso del recién nacido, el 52.3% tuvieron un peso mayor a 2,500g y el 47.7% se encontraba con peso menor a 2,500g.
El porcentaje de muertes perinatales en los productos del grupo de estudio fue del 10.5% de los cuales 7 productos fueron óbitos y 2 fallecieron dentro de los primeros 7 días de vida extrauterina.
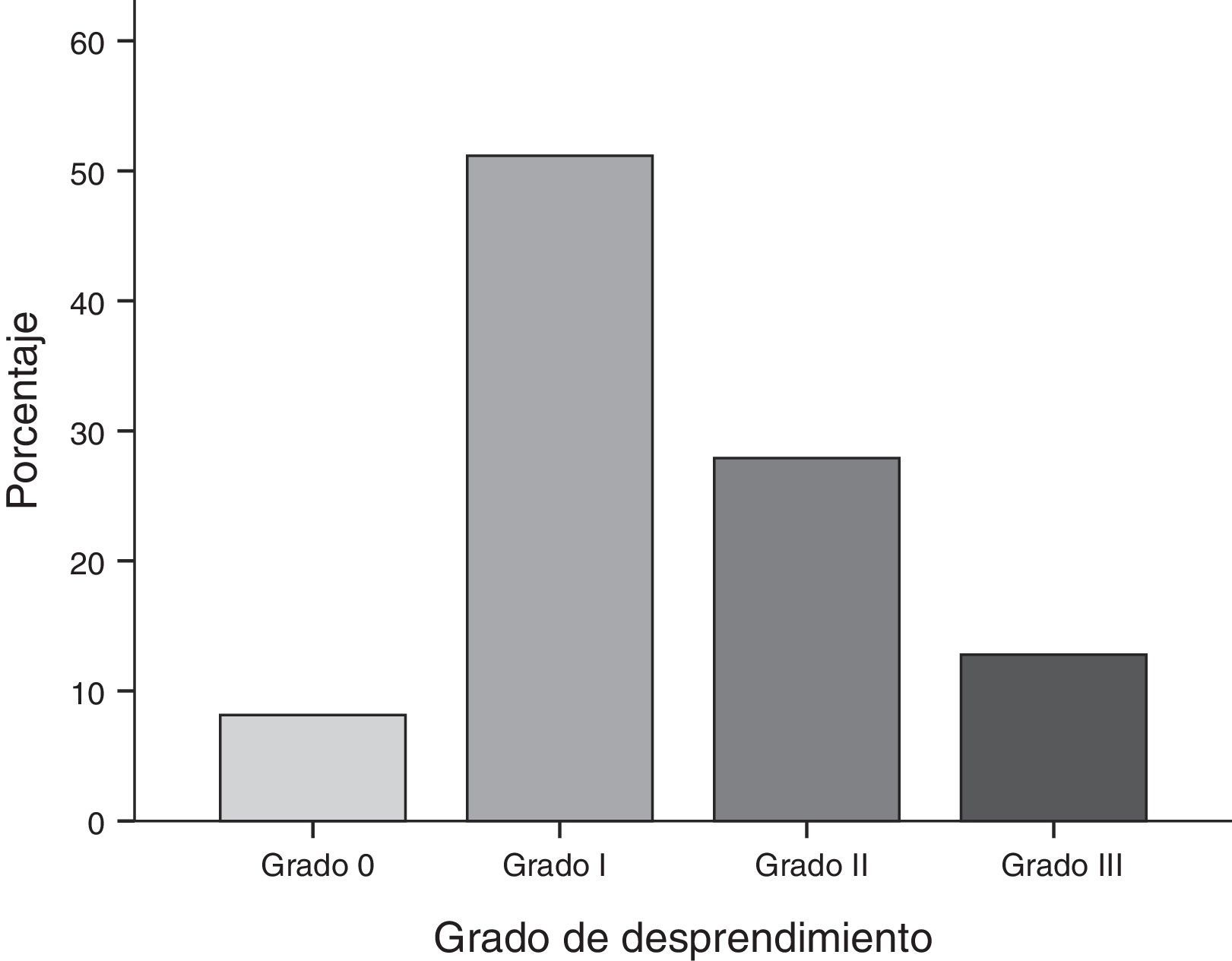
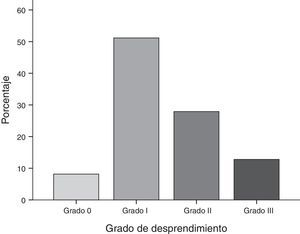
Con respecto a los grados de desprendimiento placentario de acuerdo a la clasificación de Page se observó que el 51.2% presentaron desprendimiento grado i, el 27.9% grado ii, el 12.8% grado iii y el 8.1% grado 0 (fig. 1).
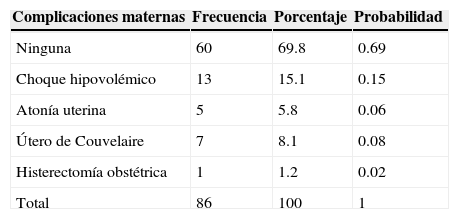
La tabla 5 muestra que el 69.8% de las pacientes cursaron sin complicaciones; las complicaciones que se presentaron fueron: choque hipovolémico con un 15.1%, útero de Couvelaire un 8.1%, atonía uterina un 5.8%, y en un 1.2% de los casos se realizó histerectomía obstétrica; no se documentaron casos de coagulación intravascular diseminada. En cuanto a la probabilidad de que una paciente presente complicaciones en este grupo de estudio, es de 0.31 (31%).
La mortalidad materna en el grupo de estudio fue del 2.3% del total de pacientes con diagnóstico confirmado de DPPNI.
Con respecto a la necesidad de ingreso a unidad de cuidados intensivos el 9.3% de las pacientes requirieron envío a UTIA, y el 90.7% permanecieron en observación en el área de recuperación de la unidad tocoquirúrgica.
DiscusiónEl documento emitido por la ACOG en 2006 refiere que el desprendimiento prematuro de placenta complica el 1% de los embarazos.
En el año de estudio ocurrieron 10,556 nacimientos en el Hospital de Ginecología y Obstetricia del Instituto Materno Infantil del Estado de México, de los cuales 86 pacientes presentaron DPPNI, con una frecuencia del 0.81%, a diferencia de Sarwar et al.17 que reporta una prevalencia de hasta el 4.4%; tasas similares se han observado en estudios de Medio oriente.
En México, West refiere que la edad materna mayor de 35 años presenta un riesgo significativo para abruptio placentae, en este estudio se encontró mayor incidencia en el grupo de 20-35 años (61.6%)con una media de 25.9 años. En Asia, Hossain et al.18 reporta asociación de desprendimiento de placenta con la gran multiparidad, y se refiere al estado nutricional deficiente como factor de riesgo importante; en este estudio se observó que el 79.1% de las pacientes provenían de un estrato socioeconómico bajo, sin embargo, el porcentaje de desnutrición fue del 22.1%. Un bajo porcentaje de las pacientes (1.2%) confirmó el consumo de alcohol y tabaco antes y durante la gestación.
Entre los factores de riesgo asociados se observó mayor incidencia cuando la madre cursaba con cuadros hipertensivos del embarazo, (32.6%), seguido por la rotura prematura de membranas con un 22.1%. Toivonen et al.19 informaron de una tasa de desprendimiento recurrente del 11,9% en mujeres con historia previa de abruptio placentae, en comparación con este estudio donde solo el 4.7% tuvo antecedente de DDPNI en el embarazo previo.
El sangrado transvaginal (25.6%) fue encontrado como la manifestación clínica más común al ingreso al servicio de urgencias, seguida de la hipertonía uterina en el 22.1% de los casos. En el 25.6% de las pacientes se encontró repercusión en el estado fetal como bradicardia fetal.
En la mayoría de las pacientes la vía de resolución del embarazo fue la cesárea (97.7%), y solo el 2.3% tuvieron un parto vaginal, en un estudio realizado en Pakistán (Hossain et al.18), en 81 pacientes con DPPNI se observaron tasas de cesárea del 45% y de parto vaginal del 55% con elevada tasa de mortalidad perinatal (67%).
La mortalidad perinatal ha sido fuertemente asociada con DPPNI tanto en la literatura local como en la internacional. Un estudio internacional (Annanth et al.20), encontró que la mortalidad perinatal era alrededor del 59%, todo lo contrario de este estudio en el que se encontró un total de 9 muertes (10.5%) de las cuales 7 fueron óbitos y 2 por complicaciones asociadas a prematuridad.
Con respecto a los grados de desprendimiento placentario, de acuerdo a la clasificación de Page se observó que el 51.2% presentaron desprendimiento grado i, el 27.9% grado ii, el 12.8% grado iii y el 8.1% grado 0.
El 69.8 de las pacientes no tuvieron ninguna complicación asociada al DPPNI, y entre las complicaciones que se presentaron estuvieron: choque hipovolémico con un 15.1%, útero de Couvelaire un 8.1%, atonía uterina un 5.8%, y en un 1.2% de los casos se realizó histerectomía obstétrica; el 9.3% de las pacientes requirieron ingreso a la unidad de terapia intensiva.
Se documentaron 2 muertes maternas (2.3%), las cuales presentaron DPPNI, sin embargo la muerte fue debida a complicaciones asociadas a estados hipertensivos del embarazo, una de ellas al ingreso a la unidad hospitalaria con eclampsia, daño cerebral, hemorragia obstétrica y óbito, y otra con preeclampsia severa y edema agudo de pulmón.
ConclusionesLa incidencia de presentación en el Hospital de Ginecología y Obstetricia del Instituto Materno Infantil del Estado de México fue del 0.81%.
Los estados hipertensivos del embarazo son el principal factor asociado a DPPNI.
La mortalidad perinatal está determinada por la gravedad del desprendimiento y la edad gestacional en la que ocurre.
El diagnóstico precoz y la resolución inmediata del embarazo son determinantes en el resultado neonatal.
SugerenciasEn mujeres con antecedente de DPPNI, considerar el nacimiento del producto entre las 34 a 37 semanas de gestación, una vez que la madurez de los pulmones del feto haya sido documentada.
Toda paciente con diagnóstico o sospecha de DPPNI debe ser manejada en una unidad de tercer nivel de atención, con personal idóneo y tecnología apropiada, siempre teniendo en mente la alta posibilidad de hemorragia posparto.
El manejo debe estar encaminado a prevenir la morbimortalidad materno perinatal.
FinanciamientoNo se recibió patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.