Los trastornos del sueño constituyen un grupo numeroso y heterogéneo de procesos. A nivel mundial se estima que la prevalencia de trastornos del sueño oscila entre 35 y 45% de la población adulta mayor de 18 años. Estudios previos realizados en la Cd de México han demostrado una somnolencia excesiva diurna en el 18%, de los cuales 19% fueron mujeres y 17% hombres por lo que el objetivo de este proyecto es detectar en una población adulta del valle de Toluca, el riesgo de somnolencia.
MétodosSe empleó un instrumento validado: escala de somnolencia de Epworth que tiene por objeto evaluar la magnitud de la somnolencia diurna frente a ocho situaciones de la vida diaria.
ResultadosDe los 227 sujetos analizados, se encontró que 76 de ellos (33.4%): 44 hombres (19.4% del total) y 27 mujeres (11.9% del total) tenían somnolencia excesiva. Se dividió a la población en dos grupos: mayores o iguales a 50 años de edad y 49 años o menos. Al comparar el riesgo Hombre-Mujer se encontró un valor de O.R. de 4.1 en los hombres de 50 años o más, mientras que en el género femenino fue de 1.0. Al establecer una separación con los sujetos que tenían entre 9 y 11 puntos de la escala de Epworth, se demostró que el riesgo seguía siendo elevado en OR=4.0
ConclusionesEn la población estudiada el género masculino tiene un riesgo cuatro veces mayor que la mujer de presentar somnolencia excesiva diurna.
Sleep disorders constitute a large and heterogeneous group of processes. It is estimated that the overall prevalence of sleep disorders is between 35%-45% of the adult population over 18 years old. Previous studies in Mexico City have shown excessive day time sleepiness in 18% of the population (19% in females and 17% in males). The aim of this study is to determine the risk of drowsiness in an adult population of Toluca valley.
MethodThe Epworth sleepiness scale, a validated instrument for assessing the magnitude of daytime sleepiness, was used to compare to eight situations of daily life.
ResultsOf the 227 subjects analyzed, it was found that 76 (33.4%) of them: 44 males (19.4% of total) and 27 females (11.9% of total) had excessive sleepiness. The population was divided into two groups: those greater than or equal to 50 years of age and 49 years or less. Comparing the male-female risk, an OR value of 4.1 was found in males 50 years and over, while in females it was 1.0. When the subjects who had between 9 and 11 points on the Epworth scale were separated, it still showed an OR=4.0.
ConclusionsIn the population studied, males have a four times greater risk than females of presenting with excessive daytime drowsiness.
Los trastornos del sueño constituyen un grupo muy numeroso y heterogéneo de procesos. La clasificación se ha ido modificando en este inicio del siglo xxi y agrupa más de 90 patologías. A nivel mundial se estima que la prevalencia de trastornos del sueño oscila entre 35 y 45% de la población adulta mayor de 18 años. Se ha considerado que en México la prevalencia sea similar a la internacional por lo que alrededor de 1 de cada 3 mexicanos tiene algún trastorno del sueño y la mayor parte de ellos, no recibe tratamiento médico ya sea por desconocimiento de estos problemas por parte del personal de salud o por insuficientes centros de atención de los mismos. Los diagnósticos más frecuentes son la somnolencia excesiva diurna por insuficiencia crónica del sueño o bien por la presencia del síndrome de apnea obstructiva del sueño (SAOS), el segundo diagnóstico más frecuente es el insomnio y posteriormente las alteraciones del ritmo circadiano del sueño y las parasomnias1–3. De acuerdo a la clasificación de los trastornos del sueño-vigilia del DSM V se han agrupado en 10 trastornos o grupos de trastornos:
- 1.
Trastornos de insomnio
- 2.
Trastornos de hipersomnolencia
- 3.
Narcolepsia
- 4.
Trastornos relacionados con la respiración
- 5.
Trastornos del ritmo circadiano
- 6.
Trastornos conductuales del sueño REM
- 7.
Trastornos del despertar del sueño No-REM
- 8.
Trastornos de pesadillas
- 9.
Síndrome de piernas inquietas
- 10.
Trastornos del sueño inducidos por substancias o medicamentos
En resumen el dormir es un estado fisiológico y recurrente que se caracteriza por:
- a)
Disminución de la sensibilidad a los estímulos externos y relativa inmovilidad.
- b)
Cubre una actividad cerebral organizada, compleja y heterogénea.
- c)
Sus funciones reparadoras parecen ser numerosas y variadas.
- d)
Estar en aquel reposo que consiste en la inacción o suspensión de los sentidos y de todo movimiento voluntario.
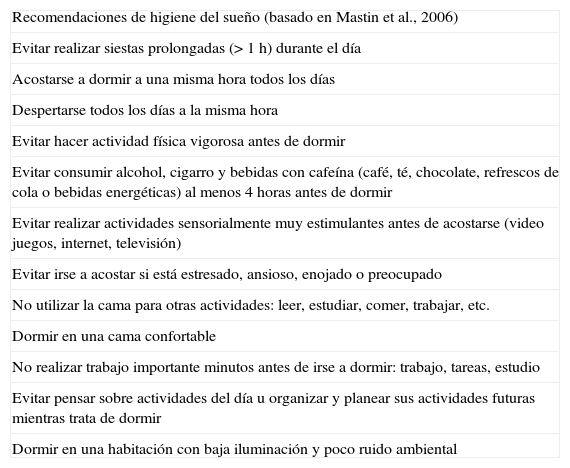
La mejor manera de tener un sueño normal y evitar el presentar alguna de las alteraciones englobada en los trastornos del sueño-vigila, es con una higiene adecuada del dormir, por lo que las medidas de higiene del sueño son una serie de recomendaciones acerca de conductas y hábitos deseables, así como modificaciones de las condiciones ambientales y otros factores relacionados, encaminados a mejorar la calidad del sueño de las personas que ya padecen de un trastorno del sueño como el insomnio, o que pueden emplearse como medidas para prevenir una alteración del sueño. Aunque no existe un consenso mundial acerca de cuáles deben ser estas medidas de higiene del sueño y algunas de estas medidas se traslapan con algunas formas de tratamiento conductual no farmacológico, de forma general podemos considerar las siguientes4–8:
| Recomendaciones de higiene del sueño (basado en Mastin et al., 2006) |
| Evitar realizar siestas prolongadas (>1 h) durante el día |
| Acostarse a dormir a una misma hora todos los días |
| Despertarse todos los días a la misma hora |
| Evitar hacer actividad física vigorosa antes de dormir |
| Evitar consumir alcohol, cigarro y bebidas con cafeína (café, té, chocolate, refrescos de cola o bebidas energéticas) al menos 4 horas antes de dormir |
| Evitar realizar actividades sensorialmente muy estimulantes antes de acostarse (video juegos, internet, televisión) |
| Evitar irse a acostar si está estresado, ansioso, enojado o preocupado |
| No utilizar la cama para otras actividades: leer, estudiar, comer, trabajar, etc. |
| Dormir en una cama confortable |
| No realizar trabajo importante minutos antes de irse a dormir: trabajo, tareas, estudio |
| Evitar pensar sobre actividades del día u organizar y planear sus actividades futuras mientras trata de dormir |
| Dormir en una habitación con baja iluminación y poco ruido ambiental |
La eficacia de las medidas de higiene del sueño como tratamiento de entidades como el insomnio se ha demostrado en algunos estudios en los que se observa un efecto positivo al acortar su latencia y mejorar su calidad en pacientes con insomnio. Sin embargo, debido a que aún no se cuenta con evidencia suficiente, la Academia Americana de Medicina del Sueño, aun no la recomienda como medida única para el manejo del insomnio, pero si como una importante medida adyuvante en su manejo. Sin embargo, más allá de sus efectos terapéuticos, en el futuro valdrá la pena estudiar el papel de dichas medidas en la prevención de futuros trastornos del sueño y por ende en sus consecuencias. Por el momento la evaluación de los hábitos de higiene del sueño en las personas, por ejemplo, mediante el índice de higiene del sueño, predice o refleja de forma excelente su calidad, por lo que es muy utilizada en los estudios clínicos9–15.
La higiene del sueño estudia, entre otros aspectos, el efecto que ejercen determinados factores ambientales (luz, ruido, temperatura, etc.) y factores relacionados con la salud (nutrición, práctica de ejercicio físico y consumo de determinadas sustancias) sobre la calidad del sueño. Se conoce, por ejemplo, que la exposición al ruido o las temperaturas extremas provocan efectos negativos sobre la arquitectura del sueño. El tipo de nutrición tiene también efectos sobre su calidad; por ejemplo, la vitamina B, el calcio y el triptófano favorecen el sueño El consumo excesivo de alcohol, cafeína y nicotina altera también la arquitectura del sueño; lo mismo sucede con muchos de los hipnóticos, por ejemplo, los barbitúricos y las benzodiacepinas4,10,16.
En la vida moderna (sobre todo en poblaciones urbanas) el papel del sueño ha quedado relegado y el tiempo destinado a dormir ha ido disminuyendo a lo largo de los años. Para muchos, en el fondo el periodo de sueño es visto como una pérdida de tiempo (especialmente entre los jóvenes). Es común que estos consuman diversas sustancias (café, bebidas energéticas, tabaco, alcohol, etc.) que de una u otra forma afectan la fisiología del sueño normal. Esto, aunado a una serie de malos hábitos de sueño (consumir café, alcohol o fumar por la noche, horarios de sueño irregulares, malos hábitos dietéticos, sedentarismo, estudiar durante la madrugada, uso nocturno de dispositivos tecnológicos, etc.), se ha reflejado en que un gran porcentaje de jóvenes en todo el mundo refieran una mala calidad del sueño. Hoy sabemos que las consecuencias de una mala calidad del sueño van más allá de un simple malestar, somnolencia o bajo rendimiento escolar; la hipertensión, la obesidad, la diabetes, diversas enfermedades cardio y cerebrovasculares, depresión, etc., son solo algunas de las patologías que a largo plazo se observan con mayor frecuencia en personas con trastornos del sueño. La importancia de la atención a los trastornos del sueño que sufren los jóvenes radica en que la mayor parte de estos trastornos ocurren como consecuencia de factores externos o malos hábitos, que por lo tanto son potencialmente modificables.
El insomnio es el trastorno del sueño con mayor prevalencia en la población en general y es comúnmente encontrado en la práctica médica. Está definido como la percepción subjetiva de dificultad para iniciar el sueño, duración, consolidación o calidad, que ocurre a pesar de oportunidad adecuada para dormir y que resulta en cierta forma de desbalance durante el día. El insomnio es primariamente diagnosticado en la evaluación clínica por medio de la historia del sueño con detallada historia médica en especial de sustancias que ingiere y posterior valoración psiquiátrica17. La historia clínica ayuda a establecer el tipo y la evaluación del insomnio, factores contribuyentes e identificación de co-morbilidades médicas, sustancias y/o condiciones psiquiátricas.
Instrumentos que son útiles para la evaluación y el diagnóstico diferencial del insomnio incluyen cuestionarios autorrealizados, registros de sueño en casa, listas de síntomas, pruebas de valoración psicológica y entrevistas al compañero de cama.
Síndrome de apnea obstructiva del sueñoEsta entidad es la que ha fijado la atención de la comunidad médica en los trastornos del sueño ya que ha representado un verdadero problema de salud pública y ha generado la creación de empresas destinadas a venta de equipo para contrarrestarla. La Academia Americana de Medicina del Sueño define al SAOS como una enfermedad que se caracteriza por episodios repetitivos de obstrucción total (apnea) o parcial (hipopnea) de la vía aérea superior durante el dormir. Esos eventos a menudo ocasionan disminución de la saturación sanguínea de oxígeno y normalmente terminan en un breve despertar (alertamiento o microdespertar).
Por definición, los eventos de apnea e hipopnea tienen una duración mínima de 10 segundos, aunque la mayoría tienen duración entre 10 y 30 segundos y de vez en cuando pueden prolongarse por más de un minuto. Los eventos respiratorios (apneas o hipopneas) pueden ocurrir en cualquier etapa del sueño; sin embargo, son más frecuentes en sueño de movimientos oculares rápidos (MOR) y en las etapas N1 y N2 de sueño No MOR18. El SAOS se ha definido en resumen como un cuadro de somnolencia excesiva diurna, trastornos cognitivo-conductuales, respiratorios, cardiacos, metabólicos o inflamatorios secundarios a episodios repetidos de obstrucción de la vía respiratoria superior durante el sueño. Es un problema de salud pública no solo por su elevada prevalencia, sino también por los diversos daños a la salud que ocasiona ya que asocia a una mala calidad de vida, accidentes vehiculares, accidentes laborales y domésticos, síntomas depresivos y de ansiedad, además de enfermedades cardiovasculares, lo que ha obligado al médico a identificar a los pacientes subsidiarios de tratamiento19. El SAOS acompaña a la epidemia actual de obesidad y tiene gran impacto sobre los sistemas de salud. En los Estados Unidos de Norteamérica se gastan 3.4 billones de dólares anuales solo en servicios médicos para atención del SAOS, además origina pérdidas indirectas por ausentismo laboral y accidentes20–23.
En varios estudios a nivel internacional se ha descrito una prevalencia del 3% en mujeres y 4% en hombres a nivel mundial. En Latinoamérica los síntomas relacionados al SAOS en personas mayores de 40 años son frecuentes; la prevalencia de ronquido habitual es del 60%, de somnolencia excesiva diurna es de 16% y de apneas observadas durante el sueño de 12%19,24,. En la Ciudad de México, a través de cuestionario y poligrafía respiratoria se estimó una prevalencia de SAOS de 2.2% en mujeres y 4.4% en hombres25.
Las características craneofaciales propias de cada etnia o grupo racial confieren diferentes riesgos de desarrollar SAOS. En Estados Unidos, la prevalencia de SAOS entre la población latina es mayor (hasta 16%) en comparación con la raza aria y similar a la que presentan los afroamericanos. Las alteraciones anatómicas craneofaciales como retrognatia, micrognatia, macroglosia y paladar ojival que acompañan a problemas congénitos como la trisomía 21, síndrome de Prader-Willi, síndrome de Crouzón, síndrome de Marfán y secuencia de Pierre-Robin confieren una estrechez intrínseca a la faringe favoreciendo el colapso23,25. La diabetes mellitus tipo 2, la acromegalia, el hipotiroidismo, el síndrome de Cushing y el hiperandrogenismo son las endocrinopatías que se asocian al desarrollo de SAOS21,25.
La relación entre SAOS y la obesidad es probablemente un importante factor mediador en la investigación emergente que une SAOS y otras enfermedades crónicas, como la enfermedad cardiovascular (ECV) y diabetes mellitus, en todos los grupos de edad. La comprensión de este vínculo puede aumentar las posibilidades para el desarrollo de intervenciones de tratamiento eficaces para SAOS y la obesidad. La evidencia reciente, ha sugerido que la presencia de una alteración en el sueño puede afectar a la respuesta a la actividad física/ejercicio, ya sea aguda o crónica. Esto puede tener implicaciones no solo en cuanto a la efectividad de la actividad física/ejercicio como una intervención, sino que también puede ayudar a servir como una herramienta de pronóstico para la identificación de las personas en mayor riesgo de SAOS u otras afecciones crónicas.
Los trastornos del sueño son ahora considerados un problema de salud pública por:
- -
efectos nocivos a corto y largo plazo
- -
afectan individuos de todas las edades
- -
incrementan el riesgo de sufrir accidentes vehiculares y laborales
- -
presentar daño cardiovascular, deterioro cognitivo, obesidad, diabetes mellitus y mala calidad de vida
En México en la segunda década del siglo xxi, existe aún retraso considerable en la formación de recursos humanos especializados en el área, y no se ha formalizado ni acreditado la especialidad en Medicina del Dormir, y la agenda contempla en los años venideros: el elevar el interés y el conocimiento sobre los trastornos del dormir en la población, el personal de salud y las instancias gubernamentales e incrementar los proyectos de investigación sobre los trastornos del dormir, así como fomentar un programa de prevención y atención de los trastornos del dormir. Estudios previos realizados en la Cd de México han demostrado una prevalencia de insomnio crónico en el 35% de los sujetos estudiados en las clínicas del sueño del INER o del Hospital General de México, correspondiendo el 42% a las mujeres y el 26% a los hombres, una prevalencia de SAOS de 3.2%, una somnolencia excesiva diurna en el 18% de los cuales 19% fueron mujeres y 17% hombres y un uso de sedantes para dormir en el 5.8% de las poblaciones estudiadas, por lo que el objetivo de este proyecto es mediante la aplicación del cuestionario validado de Epworth detectar en una población adulta del valle de Toluca, el riesgo de somnolencia y con ello la presencia de algún factor de riesgo que lleve a un posterior trastorno del sueño.
MétodosSe empleó un instrumento validado que es la escala de somnolencia de Epworth que consta de un formato breve, distingue los trastornos del dormir caracterizados por somnolencia excesiva y tiene por objeto evaluar la magnitud de la somnolencia diurna frente a 8 situaciones de la vida diaria, otorgando puntaje de 0 a 3 para cada una de ellas. A diferencia de los sanos que obtienen un puntaje menor a 10, los pacientes tienen habitualmente puntajes sobre 12. Previa autorización en la hoja de consentimiento informado se procedió a aplicar la escala a una población de 228 participantes en el estudio.
ResultadosSe analizaron 228 encuestas, 1 fue descartada por llenado incompleto. De ellos, 95 fueron mujeres y 132 hombres, lo que corresponde a los 227 sujetos estudiados, 41.8% género femenino y 58.2% género masculino. La edad promedio fue de 34.5±15.5 años con un rango de 11-76 años.
De los 227 sujetos analizados, se encontró que 76 de ellos (33.4%):44 hombres (19.4% del total) y 27 (11.9% del total) mujeres tenían somnolencia excesiva.
Se dividió a la población en dos grupos por la mayor frecuencia de alteraciones del sueño-vigilia en mayores o iguales a 50 años de edad y 49 años o menos.
Al comparar el riesgo Hombre-Mujer se encontró un valor de odds ratio (OR) de 4.1 en los hombres de 50 años o más, mientras que en el género femenino fue de 1.0. Al establecer una separación con los sujetos que tenían entre 9 y 12 puntos de la escala de Epworth que para algunos autores son indicativos de algún grado de somnolencia, se demostró que el riesgo seguía siendo elevado en 4.0. Por otro lado al estudiar el comportamiento de la población como riesgo relativo (RR) se encontró una valor de 1.2 para el género masculino y de 1.5 para el género femenino.
No se encontraron diferencias en cuanto a medidas antropométricas en la población estudiada en lo referente a género que fuesen significativas. Tampoco se encontraron diferencias significativas al realizar la división de grupos entre somnolencia evidente y tendencia a somnolencia.
DiscusiónLa prevalencia de somnolencia diurna 33.4%, encontrada a través de la escala de Epworth fue similar a la reportada en otros estudios en población mexicana, así en el estudio que se llevó a cabo en personal de Hospital General de Cuautitlán “Gral. José Vicente Villada” se encontró una prevalencia de 32.9%24,25. Lo que llama la atención es que tanto en este estudio del Hospital General de Cuautitlán como en el estudio PLATINO que fue diseñado para búsqueda de EPOC la mayoría de los sujetos que presentaban el problema pertenecían al género femenino, probablemente porque en los dos casos el número total de sujetos eran de predominio femenino, en nuestro estudio, se tuvo una mayor participación del género masculino y se reporta un riesgo mucho más elevado para la presencia de somnolencia excesiva diurna, lo que va más acorde con los estudios de SAOS en donde la mayor parte de los sujetos pertenecen al género masculino.
La altura de la Cd de Toluca pudiera ser otro factor importante a tomar en cuenta ya que el valle está a 2,680 msnm (metros sobre el nivel del mar) y esto es un factor de hipoxia al estar por encima de los 2,500 msnm, y tener una presión de oxigeno de alrededor de 106mm de Hg en el aire que entra en el movimiento de la inspiración a nivel de la tráquea, contra 150mm de Hg en los sujetos que viven a nivel del mar, ya que la presión barométrica en el valle de Toluca es de alrededor de 550mm de Hg contra 760mm de Hg a nivel del mar. Esto da una mayor facilidad para la hipoxia en el estado del dormir y si a esto se agrega el ser del género masculino se tendrá una mayor tendencia a presentar somnolencia en el día como consecuencia de una masa tisular en términos generales, muy probablemente en especial en el cuello y lo anterior llevará a una mala higiene del sueño y a los resultados obtenidos. Sin embargo, serán necesarios un mayor número de estudios para poder corroborar estos datos.
FinanciamientoNo se recibió patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.