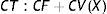El presente artículo de revisión expone aspectos fundamentales de la estructura de los costos unitarios hospitalarios para el desarrollo de sistemas de información de costos y gestión hospitalaria, siendo su objetivo prioritario la búsqueda de la optimización de los recursos hospitalarios desde un punto de vista económico-social. Se realizó un análisis teórico-bibliográfico de los sistemas análisis de costos hospitalarios, topdown y bottom-up, útiles en la asignación de los costos hospitalarios totales a cada servicio clínico. El análisis económico en atención en salud se divide en: análisis de minimización de costos, análisis de costo-beneficio, análisis costo-efectividad y análisis costo-utilidad. Se concluye sobre la necesidad de fortalecer el cálculo, desglose y sistemas de información de costos para su adecuada implementación, asegurando la confiabilidad, pertinencia y oportunidad de los resultados generados por dichos sistemas, tipos y análisis de costos para su uso efectivo para la gestión hospitalaria.
The present paper presents the fundamental aspects of hospital unit cost structure aimed at the development of cost information and hospital management systems, to optimise hospital resources from a socio-economic perspective. Cost analysis for hospitals is a topic that has attracted considerable interest in recent years. A theoretical-bibliographic analysis of hospital costs, top down and bottom-up, is useful in the allocation of total hospital costs for each clinical service performed. Economic analysis for healthcare is divided into cost-minimisation analysis, cost benefit analysis, cost-effectiveness analysis, and cost-utility analysis. It was concluded that for its implementation and effective use in hospital management, the calculation, breakdown and cost information systems need to be strengthened, thus, guaranteeing reliability, relevance and timeliness of the results generated by these systems, types and cost analysis.
El análisis de costos en los hospitales es un tema que ha suscitado un gran interés en los últimos años1. Las condiciones del entorno económico y social han impulsado importantes cambios en la organización y gestión hospitalaria, siendo su objetivo prioritario en la actualidad la búsqueda de la eficiencia2. El crecimiento del gasto sanitario público y la demanda generalizada de las instituciones sanitarias los coloca lejos de prestar sus servicios con la eficiencia deseable por lo que se exige un cambio en la concepción de la información de costos3. Se hace necesario evolucionar a sistemas de información económica que permitan saber no solamente cuánto se gasta, sino también cómo se invierten los recursos para determinar la eficiencia de los distintos procesos hospitalarios4,5. En este sentido, el análisis de costos ofrece grandes posibilidades a la gestión hospitalaria, llegando a convertirse en una importante herramienta para la toma de decisiones2. Este tipo de análisis permite conocer el costo y la productividad de los servicios en que está estructurado el hospital, identificar áreas de ineficiencia económica dentro del hospital o incluso dentro de las propias secciones y, por tanto, valorar la eficiencia de la gestión hospitalaria en general6. Adicionalmente, permite efectuar comparaciones entre distintos centros hospitalarios o entre secciones de los mismos7. No obstante, para poder efectuar comparaciones entre centros y explicar las diferencias en los resultados se necesitan unos criterios homologados de imputación de los distintos conceptos de costos a los servicios finales8. El gran problema a la hora de efectuar este tipo de análisis radica en la inexistencia de tales criterios, una problemática acentuada en la comparación de secciones concretas de diferentes hospitales, como es el caso de las enfermedades recurrentes.
Existe una gran variabilidad de la información generada que merma la utilidad de la gestión interna, ya que las memorias de actividades de los diversos hospitales son difícilmente comparables, con la única utilidad de analizar la evolución de las cifras a lo largo del tiempo9. La única forma de llegar a un modelo de costos unitarios de los servicios elaborados por el hospital que permita la comparación es la utilización de un sistema homologado.
Así, se describe el funcionamiento de los mismos dentro del hospital y se propone un método de imputación de las distintas fuentes de costos a los productos elaborados en su interior, concluyendo con una serie de recomendaciones sobre la aplicación de la dirección en los hospitales10. Los 4 métodos más frecuentemente utilizados para análisis económico en atención en salud, son: Análisis de minimización de costos, análisis de costo-beneficio, análisis costo-efectividad y análisis costo-utilidad11.
Estructura de los costos unitarios hospitalariosLas reformas a los sistemas de salud o la necesidad de mejorar la eficiencia implican cambios en el financiamiento de los hospitales: se transita de una transferencia presupuestal por capítulo de gasto a pago por servicio, generalmente prospectivo. Comúnmente por la misma forma de presupuestar a los hospitales públicos, estos no generan información necesaria para calcular costos hospitalarios ni tarifas: no se cuenta con estado de resultados, balance general, ni facturas por paciente. La falta de información hace que el cálculo de los costos se realice con un enfoque ad hoc, dependiendo la información disponible, por lo que el análisis de experiencias puede ser muy ilustrativo. Los costos hospitalarios cuando únicamente se cuenta con información agregada del hospital (presupuesto global y actividad hospitalaria) y cómo usando esos datos se pueden definir tarifas de reembolso por diagnóstico por hospital7. Existen tipos de cálculo de costos hospitalarios y tarifas de reembolso en un sistema que se describen en la tabla 1.
Tipos de cálculo de costos hospitalarios y tarifas de reembolso en un sistema hospitalario
| Descripción | |
|---|---|
| Costo unitario | • Es el costo de cada una de las acciones realizadas a un paciente• Son los costos variables y fijos (directos e indirectos) |
| Número de acciones | • Es el número de veces que un paciente consume recursos de salud• La multiplicación de los costos unitarios por el número de acciones proporciona el costo total en el hospital |
| Agregación en todo el sistema (o grupo de hospitales) | • Es el costo promedio de atención de un caso en el sistema y permite definir las tarifas de reembolso |
Seis son los pasos a seguir para calcular costos hospitalarios: 1) Asignar a las diferentes unidades como «unidades de apoyo» o «unidades productoras», 2) De los presupuestos o costos totales se deducen aquellos que no están relacionados con cuidado médico, como conferencias, publicaciones, etc., 3) Identificar los presupuestos o gastos de personal, materiales y suministros (sin medicamentos recetados al paciente), obra e infraestructura, servicios generales, financieros y todos los demás de cada unidad. Estos son los costos directos. 4) Los costos directos de las unidades de apoyo se prorratean entre las unidades productoras, 5) Los costos totales de las unidades productoras se calculan como la suma del costo directo más el costo prorrateado que le corresponde a la unidad, 6) El cálculo del costo promedio consiste en dividir el costo total entre la actividad de la unidad productora.
Se puede hacer una regresión en la cual la variable dependiente es el presupuesto global del hospital (del cual se deducen los gastos no relacionados con el cuidado médico y los medicamentos recetados a los pacientes), y las variables independientes son los indicadores de la actividad hospitalaria en un factor común (por ejemplo, días de estancia)12.
Los coeficientes de la regresión son los precios (o costos) de los servicios de cada una de las actividades productoras. Después de haber calculado el costo unitario de las acciones, se calcula el número de acciones.
Sistemas de análisis de costos hospitalariosEn la literatura anglosajona se definen 2 tipos de sistema de análisis de costos hospitalarios: topdown y bottom-up13. El primero, cuya traducción libre sería «método de análisis descendente» consiste en la asignación de una parte de los costos hospitalarios totales a cada servicio clínico14,15.
Este enfoque retrospectivo no permite conocer el costo por paciente, enfermedad ni procedimiento. El bottom-up que traduciremos como «método de análisis ascendente» suele ser el de elección para la mayoría de las evaluaciones económicas publicadas10,16. Los costos son registrados a determinado nivel de objeto de costo (paciente, servicio, etc.). Este método puede usarse tanto retrospectivamente, utilizando historias clínicas o bases de datos, como prospectivamente, registrando los consumos de cada paciente. Permite conocer el costo por paciente, enfermedad o procedimiento17.
Debido a la dificultad en adscribir los costos indirectos a cada paciente se han propuesto diferentes factores de imputación (proxies) para repartirlos de forma reproducible17,18. Entre estos se han usado los grupos relacionados de diagnósticos, los índices de gravedad y los sistemas de actividades. En nuestro país el mayor esfuerzo en este campo fue la implantación de la contabilidad analítica, que se desarrolló en los años noventa a través del proyecto SIGNO. Este modelo de análisis de costos puede aplicarse de 3 formas distintas configurando 3 tipos diferentes de análisis de los costos hospitalarios19: la contabilidad por centros de costo, el costo por grupos relacionados de diagnósticos y el coste medio por proceso.
Centro de costoEs la unidad mínima de gestión que se caracteriza por tener una actividad homogénea, un único responsable, una ubicación física, unos objetivos propios, una responsabilidad definida y un código identificativo20. Los centros de costo pueden clasificarse en: finales, si son responsables de la atención al alta, o intermedios si sirven de soporte o prestan atención en parte del proceso asistencial21. Los centros de costos en los hospitales, de acuerdo a las actividades desarrolladas, se clasifican en: centros de costos productivos, de apoyo y administrativos1. En contabilidad de costos, generalmente se les denomina sectores finales, intermedios y generales para realizar la asignación y acumulación de costos, a fin de obtener el costo unitario de los productos obtenidos, ya sean estos bienes o servicios22,23.
En sentido, el costo total de un centro de costo, durante un determinado período de tiempo, es la suma de todos los costos directos e indirectos atribuibles al objeto de costo, es decir a todos los pacientes adscritos al centro de costo durante el período estudiado5.
Tipos de costosExisten diversas clasificaciones en función de la perspectiva que se adopte para su análisis (economía de la salud, contabilidad analítica). En economía de la salud los costos directos son todos los bienes, servicios y otros recursos consumidos para la provisión de una intervención sobre la salud (tabla 2), mientras que los costos indirectos son las pérdidas de productividad en una economía nacional como resultado de la ausencia de un trabajador debido a una enfermedad24–26.
Costo por protocolo de atención y análisis de expedientes clínicos
| Descripción | Factores clave de éxito | |
|---|---|---|
| Protocolo de atención | Es un protocolo de atención en el hospital o en el sistema | • Que sea aceptado por la comunidad de médicos en los hospitales que serán sujeto de cálculo de costos• Que defina con claridad los medicamentos y acciones para un caso estándar• Que el caso estándar (superficie corporal, complicaciones y mortalidad durante el tratamiento) se calcule con base en datos estadísticos |
| Análisis de expedientes clínicos | Se analizan las acciones que les son realizadas a todos los pacientes en un hospital | • Que el hospital tenga buenos estándares de atención• Un buen registro de los expedientes médicos, si son electrónicos mejor• Que defina con claridad los medicamentos y acciones de todos los casos así como otra información necesaria para definir casos estándar |
En contabilidad analítica se emplea la misma terminología pero con otros significados. En este artículo solo desarrollaremos la terminología con los significados propios uno de cuyos conceptos es el objetivo del costo27: a) Costos directos, pueden ser asignados de forma inequívoca al objetivo del coste; por ejemplo, el consumo de antibióticos en un paciente concreto. b) Costos indirectos, precisan de criterios de reparto subjetivos para poder ser asignados; por ejemplo, el consumo eléctrico en unidad de cuidados intensivos. Dado que por definición son difíciles de relacionar con el objeto del coste (paciente) cualquier método para hacer tendrá mayor o menor grado de arbitrariedad14.
Para este fin ha sido propuesto el método activity based cost en el que estos se relacionan con las actividades relevantes (cost drivers). Sin embargo, su utilidad en los servicios clínicos no ha sido demostrada17.
El otro concepto es el volumen de actividad: a) Costo fijo, componente independiente de la cantidad producida; incluye variables como los costes de personal. b) Costo variable, componente que depende de la cantidad producida; incluiría el coste de material fungible. c) Costo total, conjunto de gastos necesarios para la producción con una utilidad económica de un volumen determinado de producto o servicio.
donde CT es el costo total, CF el costo fijo, CV el costo variable y X el volumen de producción.Tipos de análisis de costos hospitalariosLos 4 métodos más frecuentemente utilizados para análisis económico en atención en salud28 son: análisis de minimización de costos, análisis de costo-beneficio, análisis costo-efectividad y análisis costo-utilidad27–30.
Análisis de la minimización de costosEl análisis de minimización de costos compara exclusivamente los costos de 2 intervenciones alternativas bajo el supuesto de que ambas proveen un nivel de beneficio equivalente31. Este tipo de análisis está indicado para comparar opciones terapéuticas que no han demostrado diferencias en cuanto a eficacia en una misma indicación pero se asocian a un consumo de recursos diferente32.
Un ejemplo son enfermedades de ceguera; actualmente, hay una escasez mundial de tejido trasplantable y se espera que la demanda aumente aún más con poblaciones que envejecen. Se están desarrollando alternativas de ingeniería de tejidos, sin embargo, el costo de estas construcciones puede perjudicar su uso generalizado. Se realizó un análisis de minimización de costos comparando construcciones de ingeniería tisular en el tejido donante adquirido en los bancos de ojos para la queratoplastia endotelial. Tanto los costos de inversión inicial como los costos recurrentes fueron considerados en el análisis para llegar a un costo final de tejido por trasplante33. La evidencia del grado de similitud en términos de efectividad puede provenir de datos primarios del mismo estudio o secundarios provenientes de un metaanálisis. En la práctica existen pocos análisis de minimización de costos dada la dificultad de que 2 intervenciones provean exactamente los mismos beneficios16.
La minimización de los costos involucra la determinación de vías de tratamiento requerido para dar un servicio con el resultado benéfico para el paciente. Este tipo de análisis es uno de los más comunes en la literatura de inmunología. El objetivo de este tipo de análisis es encontrar la manera menos costosa de alcanzar un resultado34. Aunque los médicos son responsables de los costos del cuidado de la salud, con frecuencia desconocen el costo específico o los cargos asociados a cada una de sus intervenciones.
Por otro lado, se ha demostrado que programas de educación continua y capacitación se asocian a una reducción en los gastos mensuales de medicamentos sin afectar la calidad del cuidado, aunque estas conductas pierden efectividad en el corto plazo; parece ser que el extraordinario esfuerzo realizado por los representantes de la industria farmacéutica es el factor del regreso al uso de elementos de alto costo. De ahí que se recomienda establecer programas de educación continua y no intermitente, que tengan como objetivo principal crear conciencia en el cuerpo médico acerca de la importancia de cuidar los limitados recursos disponibles; aunque, como se ha observado, las actividades de minimización de los costos tengan una fuerte oposición en cualquier sistema rígido que implante arbitrariamente restricciones en el uso de equipos o medicamentos11.
Existen múltiples ejemplos de minimización de los costos34. Uno frecuentemente utilizado es comparar los costos con la utilización de empaques de una sola dosis o la utilización de empaques de múltiples dosis, porque el costo de preparación y elaboración de una dosis unitaria tomada de una preparación multidosis puede ser más económico que el precio de adquisición de una dosis unitaria, de ahí el principal potencial de ahorro en los costos35,36.
A pesar del uso frecuente de este tipo de análisis de costos como referente para la compra de medicamentos, por sus ventajas financieras, los análisis de costos de las intervenciones médicas requieren de una cuidadosa evaluación de los resultados del paciente y la presencia e intensidad de los efectos colaterales37. Por otra parte, las decisiones basadas en los costos de adquisición de los medicamentos, sin considerar los costos de personal, podrían fallar en alcanzar los ahorros en los costos deseados.
Análisis de costo-beneficioLos análisis de costo-beneficio requieren que las consecuencias de la intervención a evaluar sean expresadas en términos monetarios, lo que permite al analista hacer comparaciones directas entre distintas alternativas por medio de la ganancia monetaria neta o razón de costo-beneficio. El hecho de que tanto los beneficios como los costos estén expresados en una misma unidad facilita que los resultados finales sean analizados no solo en el ámbito de la salud, sino también en comparación a otros programas de impacto social38. En términos generales existen 3 métodos para asignar un valor monetario a beneficios en salud: capital humano, preferencias reveladas y disposición de pago o valoraciones de contingencia39.
Cuando se utiliza el método de capital humano, los beneficios se cuantifican con relación al cambio o mejora de la capacidad en la productividad de los individuos medida por ingresos económicos asociados a esa productividad. Por otra parte, los estudios de preferencias reveladas buscan inferir la valoración de la salud a partir de las decisiones que toman los individuos en la práctica. Por ejemplo, se puede determinar la equivalencia entre el valor asociado al riesgo de tener enfermedades pulmonares como es el caso de asma40. Finalmente, en las valoraciones de contingencia, los individuos deben responder cuánto están dispuestos a gastar para obtener un determinado beneficio en salud o evitar los costos de una determinada enfermedad33.
En este tipo de análisis, la intervención específica o el programa terapéutico son identificados junto con los recursos consumidos y los beneficios obtenidos de la intervención. Un valor monetario es asignado a los recursos y beneficios, y el beneficio neto (beneficio total–costo total) o la relación de costo-beneficio es calculada. Los beneficios pueden resultar de diferentes formas: 1) Disminución del fármaco utilizado, 2) disminución de la incidencia de efectos adversos y 3) disminución de la utilización de recursos para el manejo de los efectos colaterales16.
La asignación del valor monetario de los beneficios no es sencilla de aplicar, ya que puede verse afectada dependiendo de las expectativas de quien analice la información43. Por una parte, como se asume que el ser humano tiene un flujo de actividad productiva durante el tiempo, los beneficios de una intervención pueden ser medidos en términos del potencial de interrupción de la actividad productiva; puesto en otros términos, se podría indagar a los pacientes acerca de cuánto estarían dispuestos a invertir para evitar las consecuencias de una enfermedad41. El principal inconveniente de los análisis costo-beneficio está en la dificultad de asignar un valor monetario al efecto terapéutico deseado y el desconocimiento de los efectos secundarios del medicamento. Con frecuencia se asume erróneamente que el valor de evitar un efecto secundario no deseado es igual al valor de obtener el efecto previsto del medicamento42.
Los análisis costo-beneficio permiten a los administradores del sistema de salud decidir entre diferentes tipos de programas con resultados no relacionados cuando se tiene limitación de recursos.
Análisis de costo-efectividadEn los análisis de costo-efectividad los beneficios de las estrategias a evaluar no son equivalentes y son medidos en unidades naturales de morbilidad, mortalidad o calidad de vida43,44. Dentro de las unidades más frecuentemente utilizadas están las muertes evitadas, los años de vida ganados, cambios en unidades de presión arterial o colesterol, cambios en escalas de dolor o cambios en escalas de calidad de vida relacionada con la salud44. Los análisis de costo-efectividad tienen la limitante de ser unidimensionales, es decir, evalúan solo una dimensión de los beneficios. Esto no solo dificulta el proceso de elección del outcome a evaluar, ya que se debe tratar de elegir al más representativo de la intervención, sino que además limita las posibilidades de comparación entre distintas intervenciones45.
Este tipo de análisis expresa el costo de una intervención en unidades de éxito o efecto (por ejemplo: costo por paciente libre de una complicación postoperatoria). Este tipo de análisis se encuentra más frecuentemente dada la dificultad para convertir los resultados en valores monetarios46,47. Para desarrollar un análisis de costo-efectividad es esencial definir las medidas de la efectividad48. En razón a que los ensayos clínicos son la mejor fuente de datos en relación a la eficacia y la presencia de efectos colaterales se ha sugerido que cuando este tipo de estudios se realicen para los nuevos medicamentos y procedimientos médicos se deberían incluir análisis de costo-efectividad49.
En países como Australia, las autoridades reguladoras requieren de este tipo de análisis antes de permitir el lanzamiento de nuevas medicaciones o procedimientos médicos al mercado50.
Análisis de costo-UtilidadEl análisis de costo-utilidad es multidimensional ya que considera como beneficio una unidad común que tiene en cuanta tanto la calidad de vida como la cantidad o largo de vida obtenidos como consecuencia de una intervención. Esta característica permite comparar entre sí distintas intervenciones para diversos problemas de salud. Las unidades más conocidas y utilizadas para medir beneficios en los análisis de costo-utilidad son los años de vida ajustados por calidad (AVAC o QALY)14, los años de vida ajustados por discapacidad y los años saludables equivalentes51.
En los análisis de costo-utilidad, los beneficios de la atención en salud son establecidos en términos del número de años con calidad de vida (QALY), un índice complejo que mide el número de años adicionales de vida obtenidos por una intervención médica y ajustados a la calidad de vida durante esos años.
La construcción de medidas genéricas de outcomes como los QALY requiere que la valoración de beneficios esté expresada en preferencias por estar en un estado de salud y no en otro52. Este valor, que puede ser asignado a través de mediciones hechas a un individuo o a la sociedad en su conjunto, tiene su origen en la noción de «utilidad esperada» de la ciencia económica. Las utilidades pueden ser medidas de forma directa utilizando las técnicas de «standard-gamble», time trade off, o indirectamente utilizando una encuesta como la EQ-5D. Son similares a los análisis de costo-efectividad, pero en estos la medición de efectividad incluye las preferencias del paciente y la satisfacción en relación con la calidad de vida, expresando el resultado en términos de calidad de años de vida (QALY).
En los análisis de costo-utilidad, el resultado de un procedimiento se expresa como una evaluación subjetiva del bienestar en diferentes condiciones de salud («utilidad»). La utilidad es un valor asignado al estado de salud usando una escala en donde 1 corresponde a alivio completo y 0 representa la muerte17,28.
Existen 3 métodos para obtener el valor de la utilidad en los análisis de costo-utilidad: 1) El juicio del analista, 2) El valor de la literatura médica y 3) El valor de las mediciones en cohortes de pacientes11. El juicio de analista es el método más simple pero se asocia a importante variabilidad entre los individuos.
ConclusiónSe concluye sobre la necesidad de fortalecer el cálculo, desglose y sistemas de los costos unitarios hospitalarios para su implementación, asegurando la confiabilidad, pertinencia y oportunidad de los resultados generados por dichos sistemas. Cabe resaltar que los costos hospitalarios constituyen una metodología específica, diseñada a partir del tipo de prestación de servicio de salud; además debemos destacar que el problema de la determinación de los costos en el sector salud, ya sea público o privado, radica, principalmente, en: 1) un bajo consumo de costos directos por cada servicio prestado u objeto de costo como los días de cama, horas de quirófano, costo por tipo de examen de laboratorio, así como costo por el uso de equipo médico; 2) La alta incidencia de los costos indirectos aplicados a la prestación de los servicios; 3) La gran variedad y complejidad de servicios prestados por las instituciones de salud. Asimismo, radica en la utilización y elección de los 4 tipos de métodos más frecuentemente utilizados en el análisis de costos para su uso efectivo en la gestión hospitalaria.
FinanciaciónNo se recibió patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.