Presentamos un caso de coroidopatía lúpica bilateral en paciente femenino de 22 años de edad con diagnóstico de lupus eritematoso sistémico, diagnosticado desde hace 6 años, manejada con micofenolato mofetilo y prednisona que suspendió 4 meses previos a la presentación de síntomas oculares. La paciente a su ingreso hospitalario mostró datos de actividad lúpica, refiriendo visión borrosa. Se diagnosticó coroidopatía lúpica en base a hallazgos fluorangiográficos y de tomografía de coherencia óptica de mácula, encontrando retardo en llenado de fase coroidea con zonas de fuga tardía en vasculatura coroidea, así como despegamiento del epitelio pigmentario de la retina. La paciente reinició manejo sistémico a base de prednisona y ciclofosfamida, con mejoría en agudeza visual. Alrededor de un tercio de pacientes con lupus eritematoso sistémico tienen afectación a nivel oftálmico que va desde la manifestación más frecuente que es el síndrome de ojo seco, hasta aquellas que afectan severamente la visión, entre ellas, la coroidopatía lúpica, la cual se presenta raramente en el lupus eritematoso sistémico y se ha reportado en únicamente alrededor de 40 pacientes en la literatura.
We report a case of bilateral choroidopathy in a 22-year-old woman with systemic lupus erythematosus diagnosed 6 years previously, and treated with mycophenolate mofetil and prednisone that ceased 4 months before ocular signs. She was admitted at a tertiary hospital center showing signs of lupus activity, and she referred blurred visión. Lupus choroidopathy was established as diagnosis, according to findings on fluorescein angiography as well as those on optical coherence tomography of macula, showing delay of choroidal filling and retinal pigment epithelial detachment. Systemic management was administered to the patient consisting of prednisone and cyclophosphamide, with visual acuity improvement. About one-third of patients suffering from systemic lupus erythematosus have ocular involvement, from the most frequent manifestation wich is keratoconjunctivitis sicca, to those that severely affect visión, such as lupus choroidopathy. This entity is rarely seen in systemic lupus erythematosus and only about 40 patients are found in the literature.
El lupus eritematoso sistémico (LES) fue descrito por primera vez en 1833 por Cazenave y Schedel; el primer reporte de actividad de LES a nivel oftalmológico se realizó en 19291. Es una enfermedad compleja del tejido conectivo formadora de autoanticuerpos y complejos inmunes que generan respuesta inflamatoria con activación de complemento, involucrando múltiples órganos1,2. La afectación ocular se relaciona con actividad sistémica y puede preceder a otros síntomas, presentando posibles cuadros de: miositis, paniculitis, madarosis, cicatrización palpebral, síndrome de ojo seco, queratitis ulcerativa periférica, epiescleritis, escleritis, iridociclitis, microangiopatía retiniana, vasculitis, enfermedad vaso-oclusiva, coroidopatía, neuritis óptica, neuropatía óptica isquémica, quiasmopatía1–4.
La coroidopatía lúpica con desprendimiento seroso de la retina o del epitelio pigmentario de la retina (EPR) es rara y se observa usualmente en pacientes afectados severamente o hipertensos5. Depósitos de complejos inmunes en la coriocapilar y la presencia de autoanticuerpos dirigidos contra el EPR con fuga subsecuente de líquido al espacio subretiniano son implicados en la patogénesis de la coroidopatía lúpica5–7.
Presentación del casoSe presenta un caso de paciente con diagnóstico establecido de LES, enviado de hospital de segundo nivel a este hospital de referencia.
Femenino de 22 años de edad, con diagnóstico de LES en octubre de 2009 en base a manifestaciones renales (síndrome nefrótico, con biopsia renal clase iv, índice de actividad 7/24 y cronicidad 2/12), manifestaciones mucocutáneas, anti-ADN 821, ANA 184, C3 18, C4 6.3. Con recaídas a nivel renal en diciembre de 2011, 2013 y febrero de 2015, siendo tratada con ciclofosfamida en 2011 y pulsos de metilprednisolona en todas las ocasiones de reactivación con buena respuesta. Posteriormente sin datos de actividad de la enfermedad, manejada con micofenolato 2g/día y prednisona 5mg/día.
El tratamiento fue suspendido por la paciente en mayo de 2015, para buscar manejo con medicina alternativa. En julio del presente año inició con malestar general, fatiga y edema hasta llegar a anasarca por lo que acudió a hospital de segundo nivel donde se diagnosticó actividad de nefritis lúpica, con aumento de creatinina hasta 4.7mg/dl, comenzando tratamiento con metilprednisolona y ciclofosfamida con lo que tuvo mejoría, siendo egresada en agosto 2015; sin embargo, comenzó con visión borrosa en ambos ojos posterior a su egreso, fue valorada por oftalmología de hospital de segundo nivel quien determinó vasculitis retiniana ameritando tratamiento con metilprednisolona y ciclofosfamida nuevamente. Fue enviada a este hospital de referencia por probable vasculitis retiniana y mala respuesta terapéutica.
Ingresó a hospitalización a cargo de servicio de Reumatología el 26 de agosto de 2015 con datos de actividad de la enfermedad: hipertensión arterial (130/80mmHg), síndrome de derrame pleural derecho, edema en miembros pélvicos, presencia de cilindros granulares en examen general de orina, leucoeritrocituria, proteinuria, anemia y trombocitopenia; neurológicamente integra, sin caída de cabello a la maniobra intencionada, con eritema malar, sin úlceras orales, cuello sin adenopatías, ruidos cardiacos sin alteraciones, abdomen con ascitis sin organomegalias, extremidades sin datos de sinovitis.
Biopsia renal realizada en agosto 2015: glomerulonefritis lúpica difusa con proliferación extracapilar activa y cambios membranosos acentuados clase iv-g (a/c)+v (isn/rps), cambios degenerativos focales del epitelio tubular, fibrosis intersticial grado ii. La lesión clase iv con índice de actividad 17/24 y de cronicidad 7/12, de mal pronóstico renal.
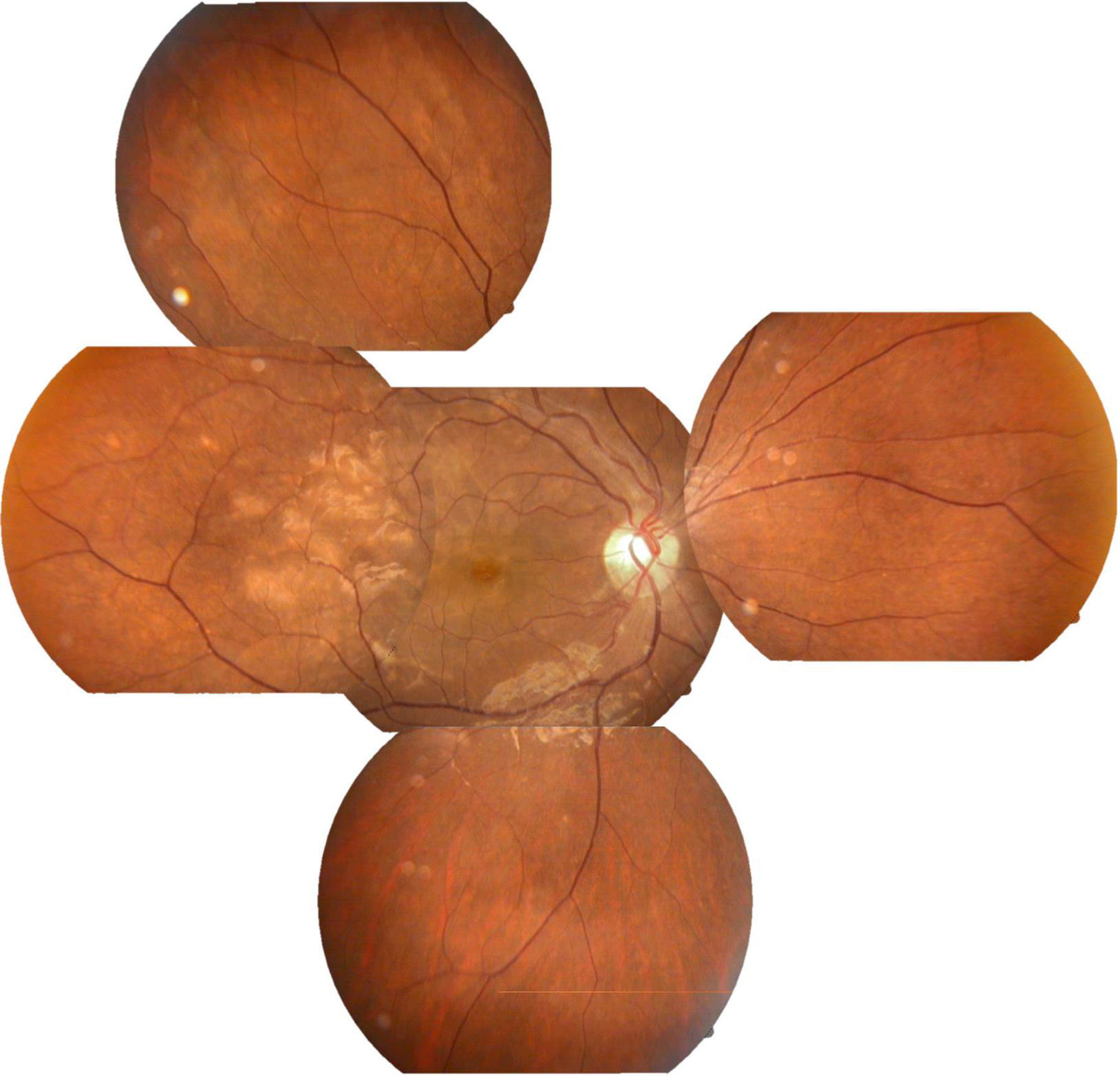
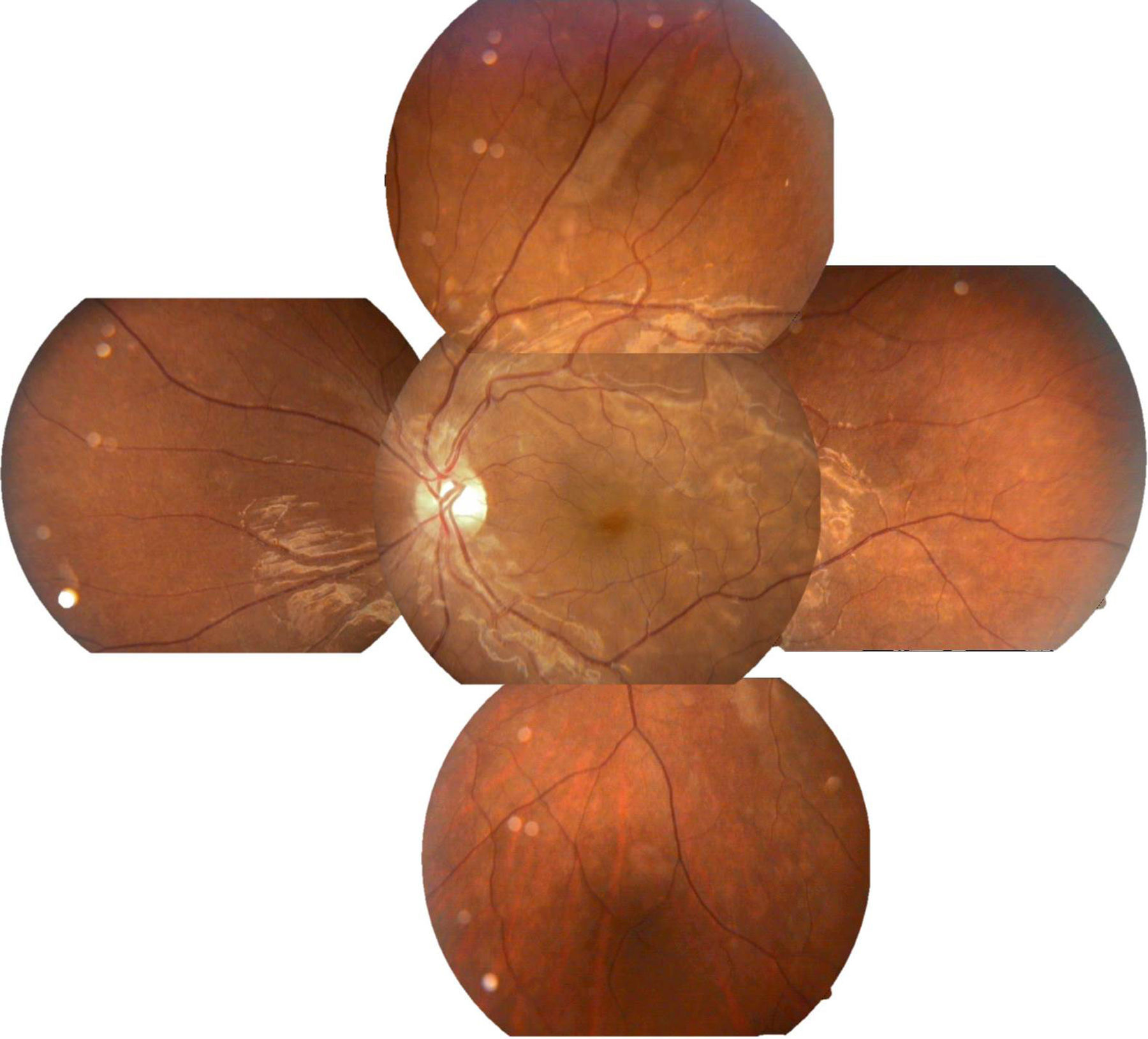
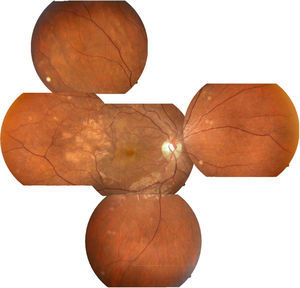
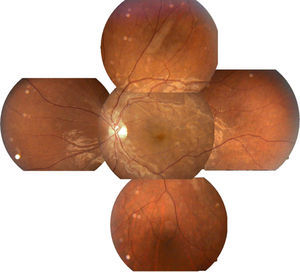
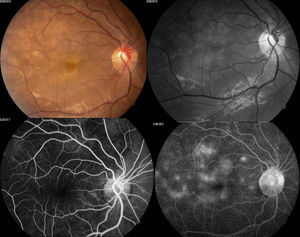
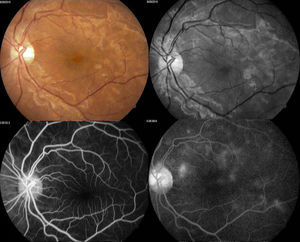
Se solicitó interconsulta al servicio de Oftalmología, refiriendo la paciente visión borrosa sin alguna otra sintomatología a nivel oftalmológico, encontrando a la exploración física oftalmológica: capacidad visual de ambos ojos 20/40, párpados y anexos sin alteraciones, segmento anterior sin alteraciones, presión intraocular de 12 y 13mmHg ojo derecho e izquierdo respectivamente con tonometría de Goldman; fondo de ojo bajo midriasis medicamentosa con cambios de coloración subretinianos hipopigmentados en forma de parches en región temporal a la mácula de ambos ojos, sobre trayectos de arcadas vasculares temporales y parcialmente sobre arcadas vasculares nasales, resto del polo posterior sin alteración (figs. 1 y 2.).
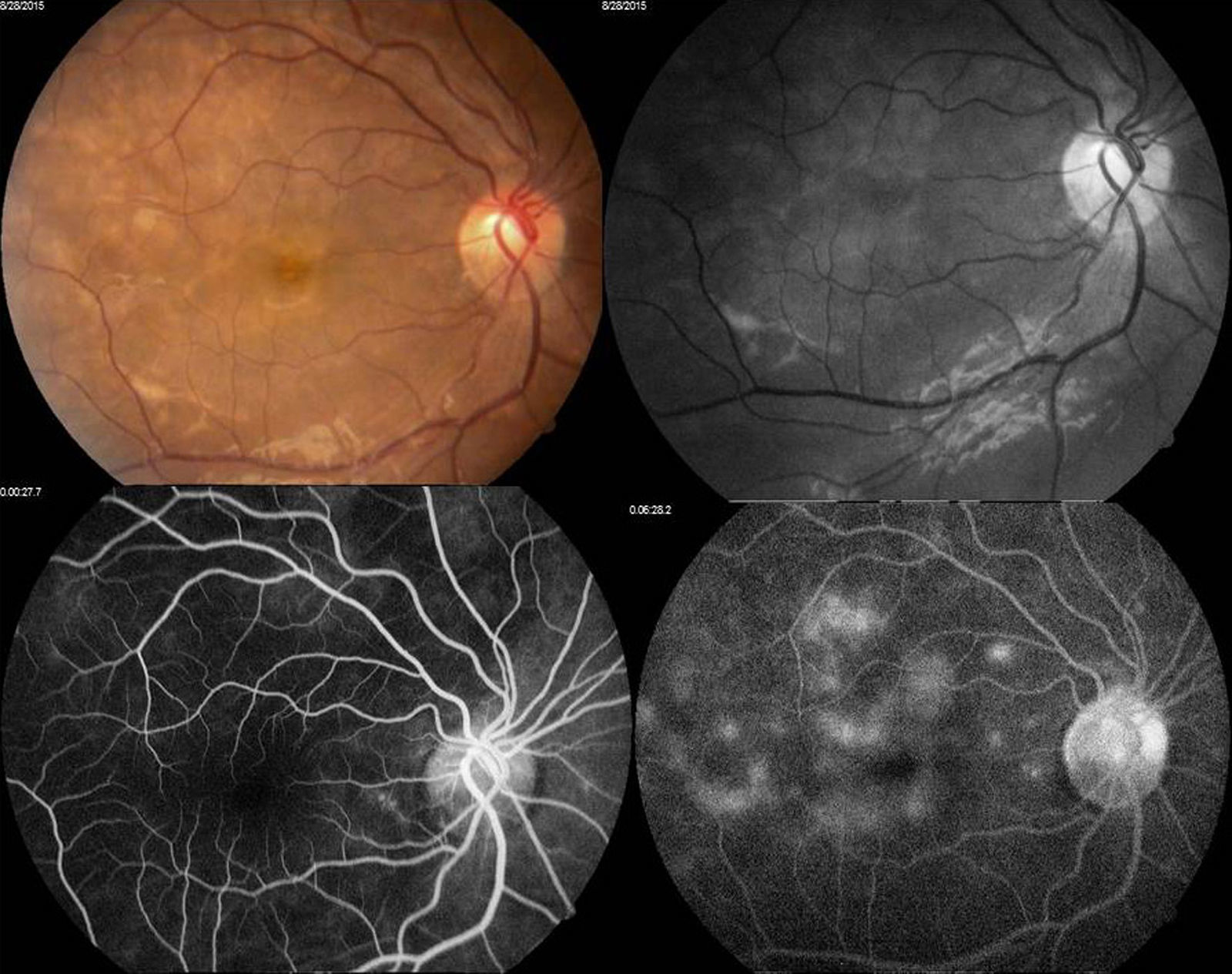
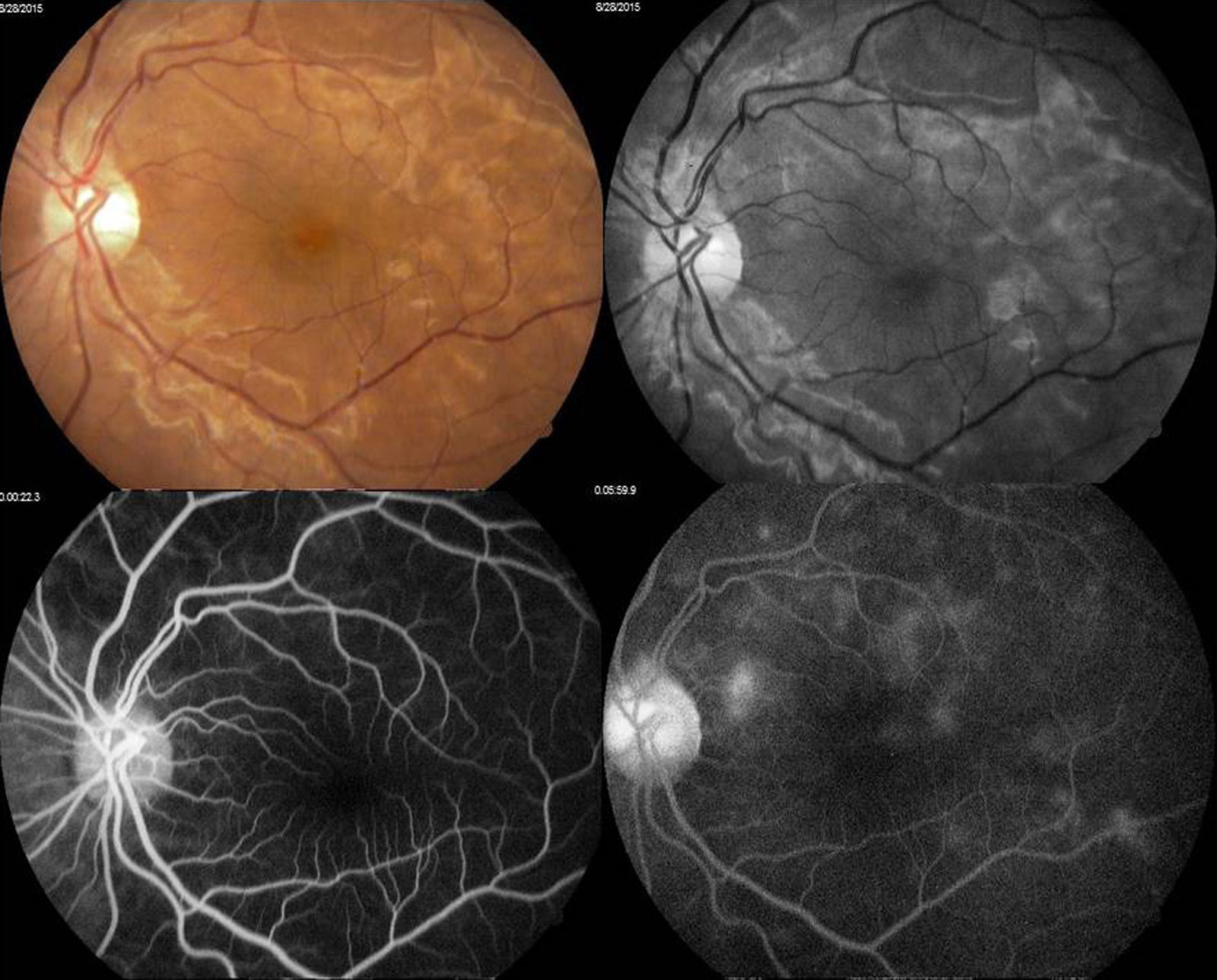
Se decidió realizar fluorangiografía, retiniana encontrando ambos ojos con retardo en el llenado de flush coroideo (22seg), se observó hiperfluorescencias tardías por fuga por dentro de arcadas temporales irregulares en vascularización coroidea, con hipofluorescencias correspondientes a infartos coroideos (figs. 3 y 4).
Arriba a la derecha imagen clínica con lesiones descritas ya previamente; arriba a la izquierda fotografía aneritra de polo posterior de ojo derecho donde se hacen evidentes los parches subretinianos correspondientes a isquemia; abajo a la derecha, fotografía de fluorangiografía en fase arteriovenosa tardía con llenado irregular de vasos coroideos, parches con hipofluorescencias irregulares correspondientes a infartos; abajo a la izquierda, fotografía de fluorangiografía en fase de recirculación con hiperfluorescencias correspondientes a zonas de fuga de líquido irregulares.
Arriba a la derecha imagen clínica con lesiones descritas ya previamente; arriba a la izquierda fotografía aneritra de polo posterior de ojo izquierdo donde se hacen evidentes los parches subretinianos correspondientes a isquemia; abajo a la derecha, fotografía de fluorangiografía en fase arteriovenosa media con llenado irregular de vasos coroideos, parches con hipofluorescencias irregulares correspondientes a infartos; abajo a la izquierda, fotografía de fluorangiografía en fase de recirculación con hiperfluorescencias correspondientes a zonas de fuga de líquido irregulares.
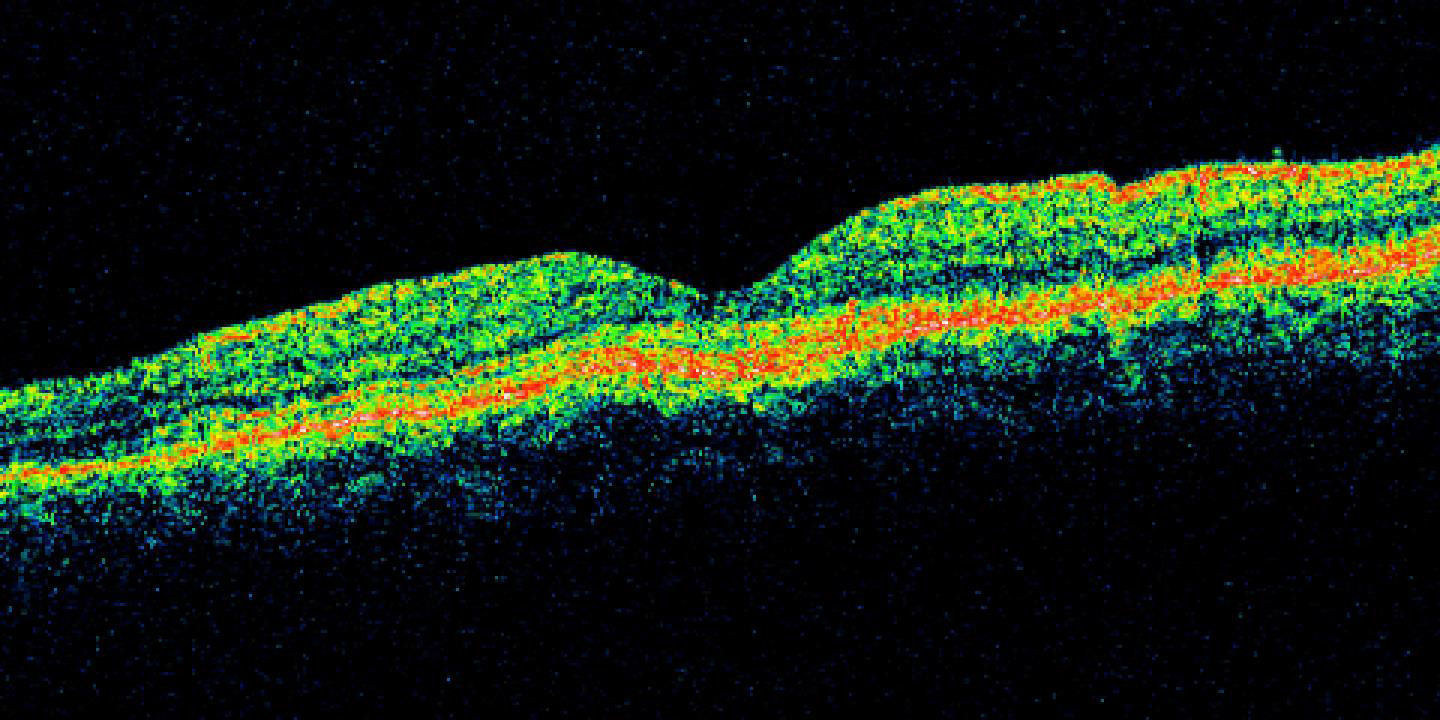
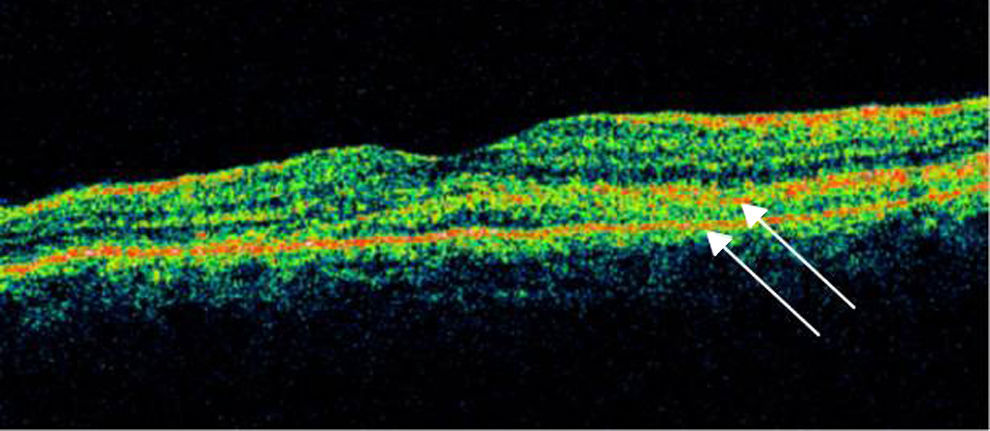
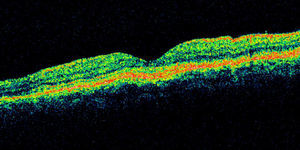
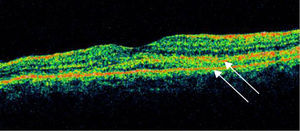
Se realizó tomografía de coherencia óptica (Stratus, Carl Zeiss) de mácula, ojo derecho (fig. 5) con 186micras de grosor central, resto sin alteración, ojo izquierdo (fig. 6) con 324micras de grosor central, con imagen de doble línea de hiperreflectividad correspondiente a despegamiento del EPR irregular.
Se concluyó diagnóstico de coroidopatía lúpica, no encontrando hallazgos de vasculitis retiniana, por lo que no ameritó manejo específico por Oftalmología. La paciente continuó tratamiento a base de prednisona 30mg/24h vía oral, furosemida 40mg/12h vía oral, telmisartán 40mg/24h vía oral, amlodipino 10mg/24h vía oral. Se decide su egreso, quedando pendiente tercer ciclo de ciclofosfamida, así como seguimiento por consulta externa de Reumatología. Sin embargo, la paciente no acudió nuevamente debido a falta de vigencia de derechos institucionales.
DiscusiónLa coriorretinopatía es un desorden que se presenta raramente en pacientes con LES; desde 1968 solo se han reportado 44 casos asociados a coroidopatía lúpica, incluyendo aquellos que no presentan alteraciones visuales y que solo muestran alteraciones en estudios de fluorangiografía y angiografía con verde indocianina1,3,8–10. La afectación de la agudeza visual de la paciente concuerda con lo reportado por Nguyen et al., donde el 64% de los casos tuvieron agudeza visual de 20/40, pudiendo presentar involucro bilateral en alrededor del 68% de los casos5,9.
La presencia de esta entidad es indicativa de actividad del LES, observando hasta un 64% de ellos con nefropatía, hasta un 36% con involucro de sistema nervioso central y la mitad de los pacientes con hipertensión arterial sistémica8,9.
El examen clínico puede ser suficiente para realizar el diagnóstico, encontrando parches subretinianos hipopigmentados generados por la isquemia coroidea1,5, demostrados por estudios de imagen. Se han descrito células inflamatorias como linfocitos T CD4+ y macrófagos, depósitos inmunes y fracciones de complemento en vasos y membrana basal de la coroides en pacientes con LES, así como en la coroides de modelos murinos de LES; por otro lado, se cree que existe daño mediado por anticuerpos dirigidos contra el EPR6,10. La oclusión de coriocapilares o arteriolas precapilares es causante de desprendimientos serosos, con daño al EPR y a sus uniones estrechas, permitiendo así el paso de líquido al espacio subretiniano, tal como lo presenta el estudio fluorangiográfico y tomográfico de la paciente6.
En general, se ha comparado el complejo de la membrana Bruch-EPR a la estructura glomerular, por lo que se ha propuesto investigar intencionadamente daño a coroides con angiografía con verde indocianina en pacientes con LES que aún no presentan afectación renal, como factor indirecto temprano de involucro renal; más aún, en aquellos pacientes que no presentan alteraciones en sedimento urinario ni proteinuria, pero sí datos angiográficos de involucro coroideo, poder tomar la decisión de someterlos o no a biopsia renal10. No contamos con angiografía de verde indocianina en este hospital de referencia, la cual permitiría evaluar aún mejor la vasculatura coroidea, esperando encontrar llenado irregular y retardo del mismo, con áreas hipofluorescentes focales en fases tempranas e hiperfluorescencias en fase tardía5, por lo que se tomaron las características fluorangiográficas para el diagnóstico de la paciente, con estrecha correlación del grado de la lesión renal reportado en la biopsia.
El diagnóstico de coroidopatía lúpica obliga a administrar tratamiento sistémico inmunosupresor agresivo11, ya que constituye un factor de riesgo para morbilidad sistémica y oftálmológica3,7. Es importante la comunicación estrecha con Reumatología para alertar del manejo requerido, siendo los esteroides los que clásicamente logran la completa recuperación visual en estos pacientes3,9.
Se debe diferenciar de la coroidopatía serosa inducida por esteroides, ya que se puede confundir con dicha enfermedad y, al recomendar la suspensión de los mismos, empeorar el cuadro9.
Por otro lado, la presencia de retinopatía lúpica, que se asocia hasta en un 29% de pacientes con actividad de LES y se correlaciona mayormente con involucro de sistema nervioso central3, así como retinopatía hipertensiva, retinopatía de Purtscher, entre otras manifestaciones, pueden constituir factores distractores para el diagnóstico de la coroidopatía lúpica8. Resaltar que la coroidopatía lúpica no requiere manejo específico por Oftalmología, a diferencia, por ejemplo, de casos que se presentan con retinopatía de Purtscher asociada a LES, donde los antiangiogénicos intravítreos y la fotocoagulación retiniana con láser son requeridos para evitar complicaciones devastadoras oculares12.
ConclusionesLa presencia de manifestaciones oftalmológicas en pacientes con LES puede constituir un marcador de actividad de la enfermedad, entre ellas, la coroidopatía lúpica destaca al relacionarse mayormente con afectación renal, constituyendo un factor pronóstico de gravedad para la función y la vida. Se deberán realizar estudios con mayor número de pacientes para búsqueda intencionada de la enfermedad, la cual probablemente esté subdiagnosticada y por ello la baja incidencia reportada en la literatura.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.