Introducción
La lepra es una infección granulomatosa crónica causada por el bacilo Mycobacterium leprae que afecta piel, nervios periféricos, membranas mucosas y estructuras oculares (1). La presentación clínica de la infección se clasifica en tres grandes grupos, dependiendo primordialmente de la respuesta inmunológica desencadenada por el agente infeccioso. La lepra lepromatosa o nodular afecta la inmunidad celular, se caracteriza por ser contagiosa y por una infiltración extensa de los tejidos por parte del bacilo, lo cual origina una reacción granulomatosa. Este tipo de lepra constituye 60% de los casos en México (2). En el extremo opuesto se encuentra la lepra tuberculoide en donde la inmunidad celular está intacta, se encuentran pocos bacilos, no es muy contagiosa y aparecen lesiones en forma de placas con centros atróficos. Un tercer tipo es la lepra limítrofe con manifestaciones combinadas de ambos grupos (3).
La Organización Mundial de la Salud informó 213 000 casos en el mundo en 2008 (4). La prevalencia a nivel mundial ha disminuido en 90%, de 21.1 por cada 10 000 habitantes a menos de uno por cada 10 000 en 2000, según cifras de la propia OMS. México es considerado una zona endémica; las estadísticas informan sobre un total de 901 casos, con una prevalencia de 0.067 por cada 10 000 mexicanos, en las que el estado de Michoacán posee la mayoría de los casos (5).
Las manifestaciones oculares de la lepra se reportan en un rango que va de 10% a 90% de los pacientes con la enfermedad (6,7). Alrededor de 40% presentan complicaciones oculares que amenazan la visión como queratitis, iritis, lagoftalmos y glaucoma secundario (6). Es así, que cerca de 7% de los pacientes con lepra se encuentran visualmente discapacitados (8). A pesar de la alta frecuencia de las manifestaciones oftalmológicas, los síntomas oculares como motivo de consulta y primera manifestación de la infección por M. leprae han sido poco reportados. Esto se debe probablemente a la naturaleza rara de la enfermedad que hace que las manifestaciones oculares y perioculares de la lepra, como cicatrización corneal, uveítis y anormalidades del párpado, pasen desapercibidas o se diagnostiquen equivocadamente por el médico oftalmólogo (9).
La córnea es la estructura ocular más comúnmente afectada por la lepra, seguida por el iris (9). La hipoestesia corneal causada por la invasión de las terminaciones del nervio ciliar predispone a una disfunción de la película lagrimal con subsecuente aparición de queratitis punteada superficial. Ésta constituye la manifestación corneal más frecuente (10). También se ha referido la presencia de nervios corneales engrosados, queratitis estromal, intersticial o nodular, pannus y queratitis por exposición (11). Chaudhry y colaboradores demostraron la formación de lepromas en el estroma corneal superficial compuestos por macrófagos con bacilos fagocitados (9). La invasión del iris y del cuerpo ciliar causa episodios agudos de uveítis recurrente que resultan en iritis crónica (12). La inflamación intraocular crónica se acompaña de la formación de lepromas o perlas en el estroma del iris, patognomónicos de lepra; usualmente están asociados a zonas de atrofia (12). Se ha informado la presencia de uveítis hasta en 7%, secundaria tanto a la invasión directa del bacilo en la cámara anterior como a una reacción de hipersensibilidad tipo II que produce una respuesta inflamatoria local (13). Las complicaciones asociadas a iritis crónica como cataratas, glaucoma y edema macular son consideradas como las causas más frecuentes de ceguera en el paciente con lepra (12,14).
Los anexos oculares también se afectan con frecuencia, típicamente con el desarrollo de madarosis de cejas y pestañas (15). Se ha descrito la presencia de lagoftalmos hasta en 11% de los pacientes (16) e incluso comunicaciones de lagoftalmos bilateral (17). De igual manera, el bacilo afecta la función de la vía lagrimal y se manifiesta como dacriocistitis o dacrioadenitis (11). También el ectropión paralítico y la ptosis, han sido descritos y explicados como consecuencia de la disfunción del tercer par craneal o de una infiltración directa del bacilo en el párpado (18).
A continuación comunicamos el caso de un paciente con lepra, cuyo primer motivo de consulta fue ojo rojo, disminución de la visión y sensación de cuerpo extraño. Se explica el abordaje diagnóstico y terapéutico así como la respuesta al tratamiento.
Informe del caso
Hombre de 57 años de edad que acudió a consulta por ojo rojo, sensación de cuerpo extraño y disminución progresiva de la agudeza visual durante 14 años. El paciente vive en el medio rural y es poco cooperador para detallar su historia clínica. Sólo refierió artralgias generalizadas de moderada intensidad asociadas a restricción de la movilidad articular y pérdida de peso no cuantificada en los últimos tres años.
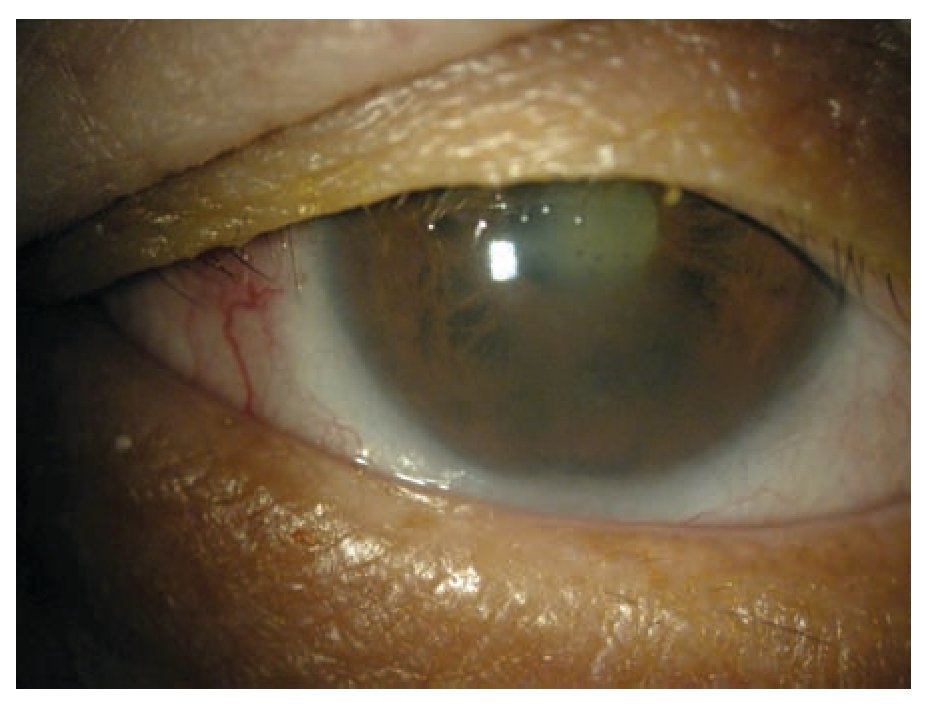
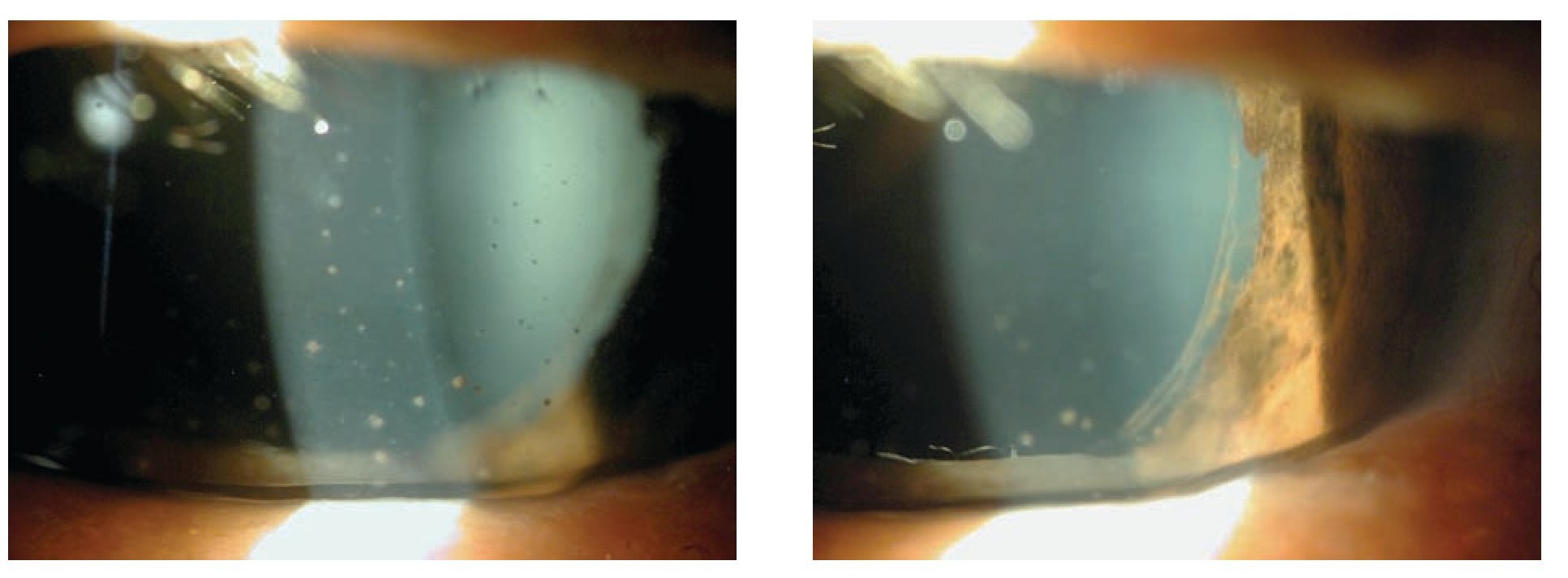
En la exploración oftalmológica, la agudeza visual sin corrección fue de cuenta dedos en OD y 20/50 en OS. Ambos ojos no refractables. A la biomicroscopía se apreció pérdida de la estructura marginal palpebral con disminución del número de glándulas de Meibomio, además de pupilas irregulares, arreflécticas de 4 mm en OD y 6 mm en OS. El esfínter pupilar demostraba áreas de atrofia difusas. Se documentó una disminución del menisco lagrimal, queratitis punteada superficial moderada y una opacidad corneal estromal inferior en OS que abarcaba el eje visual. Se observó edema escleral nodular y leve dilatación del plexo vascular epiescleral profundo en ambos ojos sin evidencia de vasos ocluidos o zonas de necrosis (Figura 1). La cámara anterior con flare 3+ y celularidad 2+, precipitados retroqueráticos gruesos (en grasa de carnero) y reacción fibrinoide densa. Se observan nódulos de Busacca en ambos ojos, así como atrofia del esfínter pupilar y sinequias posteriores extensas. Se aprecia catarata con esclerosis nuclear de 2+ OU (Figura 2). Presión intraocular y fundoscopía dentro de límites normales OU.
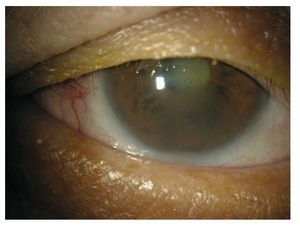
Figura 1. Pérdida de la estructura del margen palpebral, madarosis de pestañas, disminución del menisco lagrimal, opacidad corneal paracentral inferior. Edema escleral nodular.
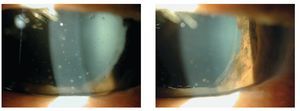
Figura 2. Precipitados retroqueraticos gruesos, celularidad 3+, flare 4+, reacción fibrinoide. Sinequias posteriores, zonas de atrofia difusas de esfínter pupilar.
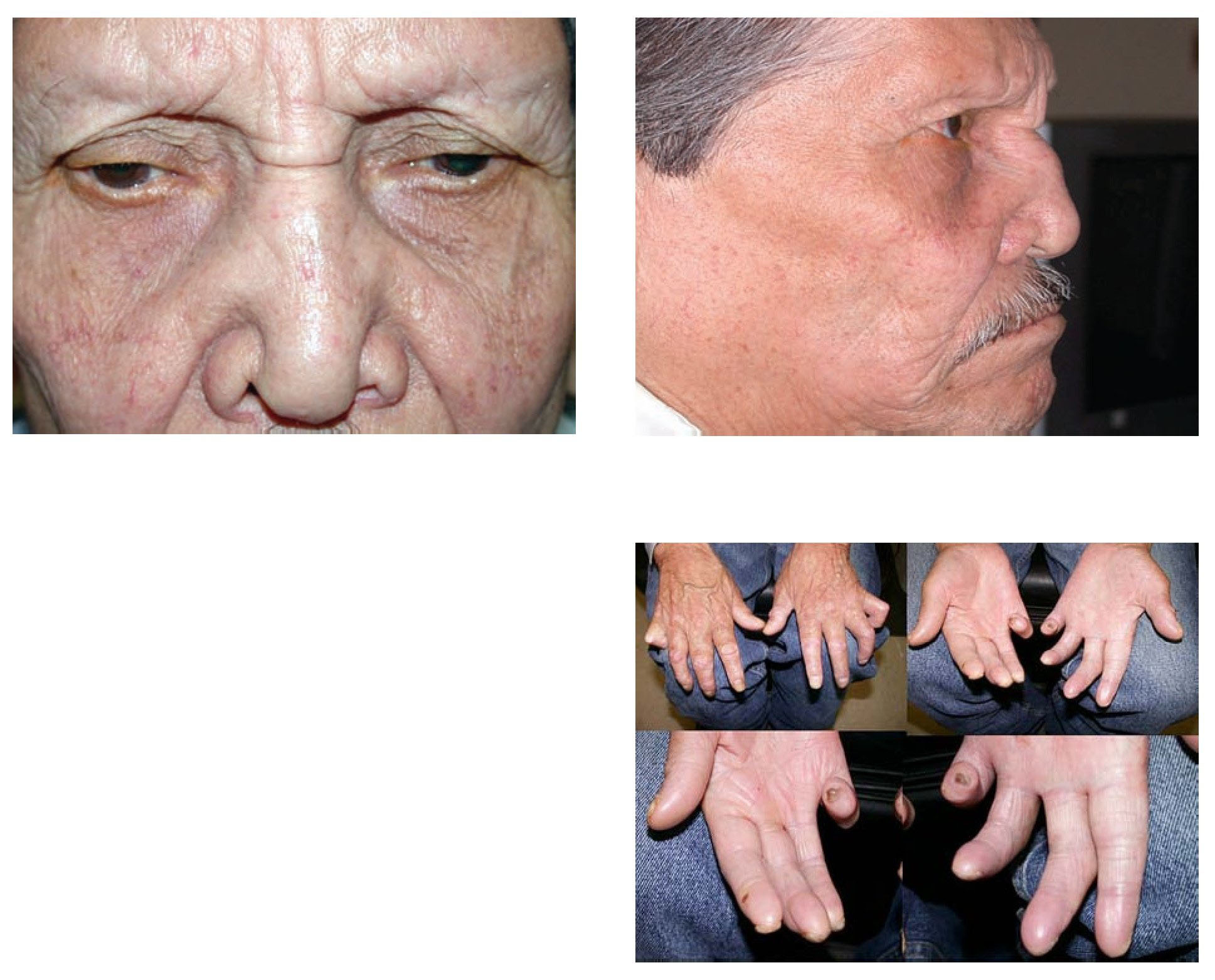
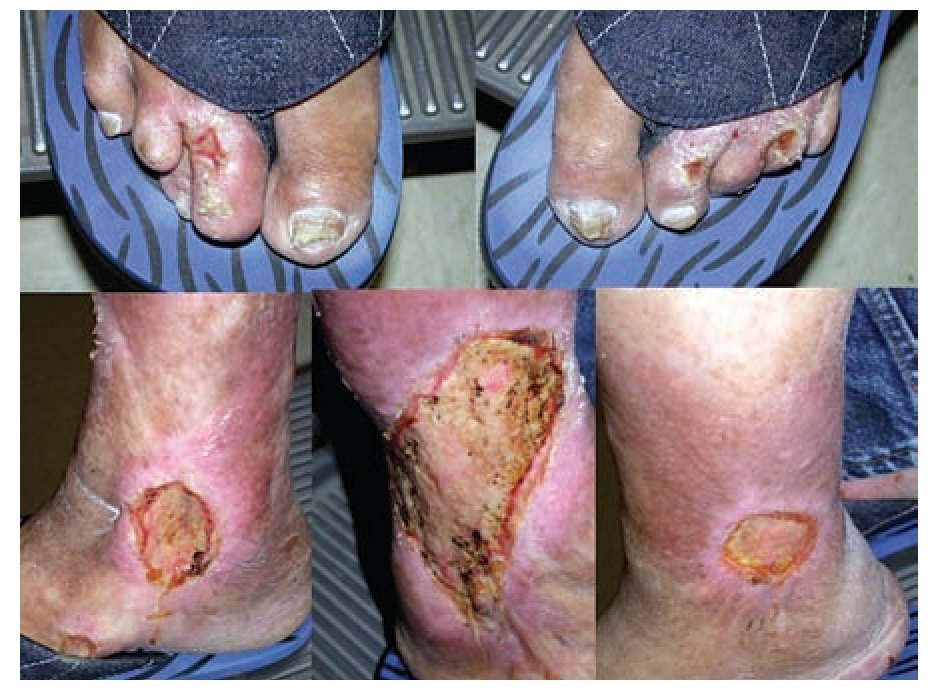
Dados los hallazgos oftalmológicos se realizó exploración física completa y se obtuvieron los siguientes hallazgos: madarosis severa de cejas y pestañas, blefarocalasia moderada bilateral, puente nasal deprimido y fascies leonina. Extremidades superiores con zonas de hipoestesia periféricas, pérdida de falanges distales y artrodesis de articulaciones interfalángicas (Figura 3). En las extremidades inferiores se encontraron úlceras en ambos maléolos externos con bordes hiperémicos y rodeadas de máculas hipopigmentadas y disestésicas (Figura 4).
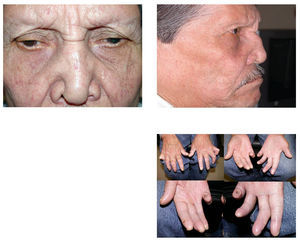
Figura 3. Puente nasal plano, madarosis marcada de cejas y pestañas. Artrodesis de falanges distales.
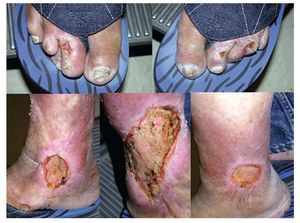
Figura 4. Úlceras en miembros inferiores rodeadas de máculas anestésicas hipopigmentadas.
Se estableció el diagnóstico de esclerouveitis granulomatosa bilateral en fase activa, la cual es altamente sugestiva de lepra. Se indicaron pruebas de laboratorio extensas para descartar tuberculosis, sífilis, toxoplasmosis, brucelosis y enfermedad de Lyme. Mientras tanto, se interconsultó con el servicio de Dermatología, se realizó biopsia y se confirmó por histopatología la presencia de bacilos acido alcohol resistentes consistentes con Mycobacterium leprae.
Se inició tratamiento con esquema fundamentado en multidrogas: rifampicina 600 mg vía oral al mes, dapsona 100 mg al día, clofazimina 300 mg al mes y 50 mg diarios prescritos por 12 meses. La uveítis se trató con acetato de prednisolona al 1% tópico cada hora y lubricantes. En el seguimiento posterior la uveítis había remitido, por lo que se inició la suspensión de esteroides y se continuó con el tratamiento sistémico. Las lesiones cutáneas persistieron; desafortunadamente, el paciente regresó al medio rural y no continuó con el seguimiento recomendado.
Conclusiones
A pesar de la disminución en la incidencia de lepra en los últimos años, es indispensable considerar este diagnóstico diferencial en cualquier paciente con ojo seco crónico, disfunción palpebral, esclerouveítis granulomatosa bilateral o iridociclitis crónica recurrente. En general, los signos oculares de lepra como manifestaciones tempranas de la enfermedad son poco reconocidos, lo cual retrasa el diagnóstico y tratamiento adecuados. Es por lo anterior que en los pacientes con signos sugestivos de lepra es mandatorio realizar una historia clínica y examen físico completos; además de pruebas complementarias para descartar otras etiologías.
El diagnóstico de lepra se basa en las manifestaciones clínicas, epidemiología y confirmación de la presencia del bacilo por medio de biopsia, ya que el M. leprae es la única micobacteria que no puede ser cultivada. Recientemente se propone a la reacción en cadena de la polimerasa (PCR) como un método efectivo para detección de lepra (9). En el caso anterior se obtuvo el diagnóstico histopatológico, lo cual permitió establecer el tratamiento adecuado.
La conducta terapéutica depende de los hallazgos histopatológicos, para lo cual la OMS divide a los pacientes en paucibacilares (PB) y multibacilares (MB). El régimen multidrogas (MDT) recomendado por la OMS para los pacientes MB, como es nuestro caso, consiste en rifampicina 300 mg/mes, dapsona 100 mg/día y clofazimina 300 mg/mes más 50 mg/día durante 12 meses.
Sin embargo, recientemente Parikh y colaboradores (19) informaron que, a pesar del tratamiento riguroso con MDT, 33% de los pacientes desarrollan ceguera, 3.6% glaucoma y otras condiciones que ponen en riesgo la visión como anestesia corneal, lagoftalmos, uveítis, escleritis y glaucoma avanzado en 10.4% (19). Dado lo anterior, los pacientes con lepra y manifestaciones oculares deben de iniciar además de la terapia MDT un seguimiento cercano y un tratamiento de las comorbilidades oculares. En la presencia de iridociclitis crónica recurrente se ha demostrado la efectividad de la clofazimina y talidomida para la resolución de los casos. En contraparte, las manifestaciones palpebrales como lagoftalmos y ptosis generalmente requieren de un abordaje quirúrgico para evitar la progresión del daño.
Correspondencia: Dr. Alejandro Rodríguez García.
Instituto de Oftalmología, S.C. Rio San Juan N° 103 (1 piso) Col. Miravalle, Monterrey, N.L. CP 64660.
Tels. (81) 8356 1878 y 1884, Fax. (81) 8356 1799.
Correo electrónico: arodri@itesm.mx