Objetivo: Describir las manifestaciones oftalmológicas en pacientes mexicanos con lupus eritematoso sistémico (LES).
Materiales y métodos: Estudio descriptivo en el que se incluyen pacientes con diagnóstico de LES, evaluados por el Servicio de Inmunología y Uveítis del Instituto de Oftalmología y Ciencias Visuales TEC Salud, del Sistema Tecnológico de Monterrey. Se recopilaron los datos mediante la revisión de expediente clínicos.
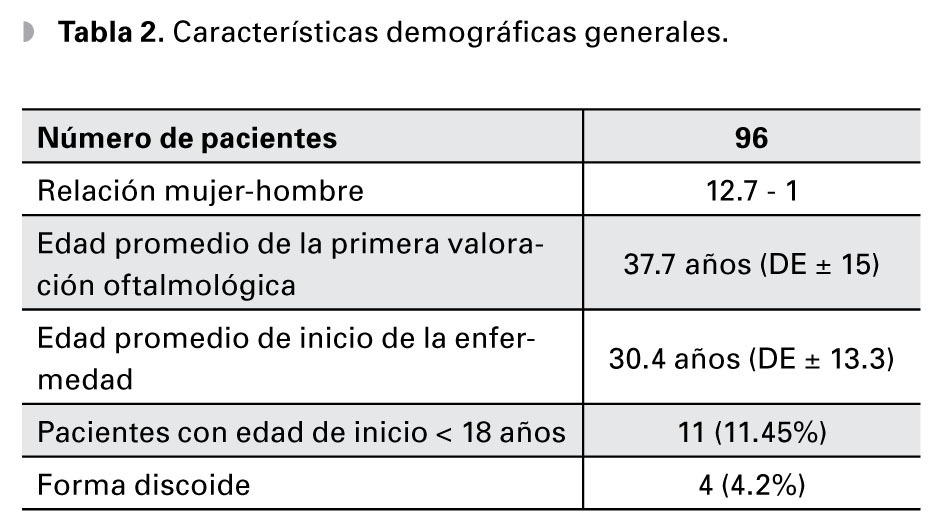
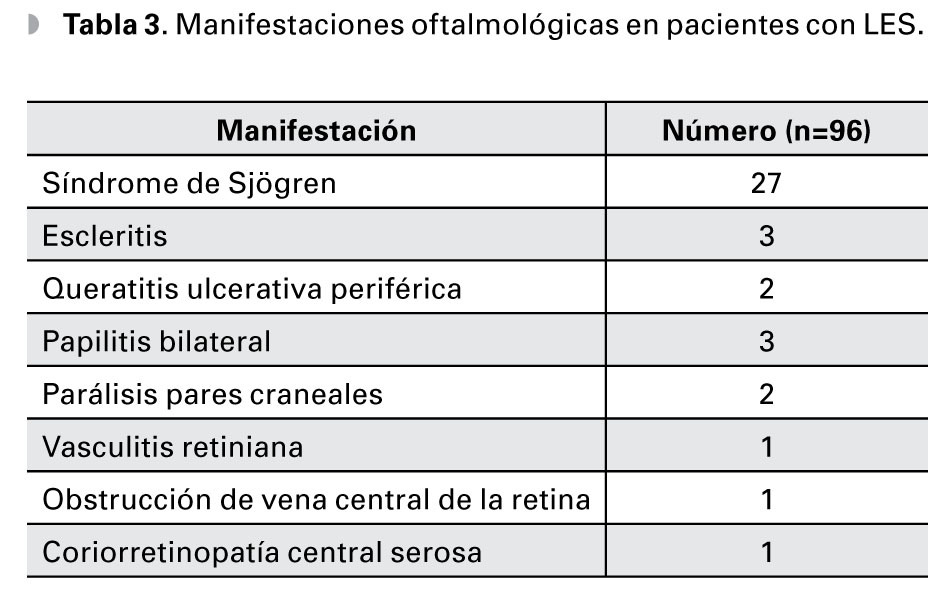
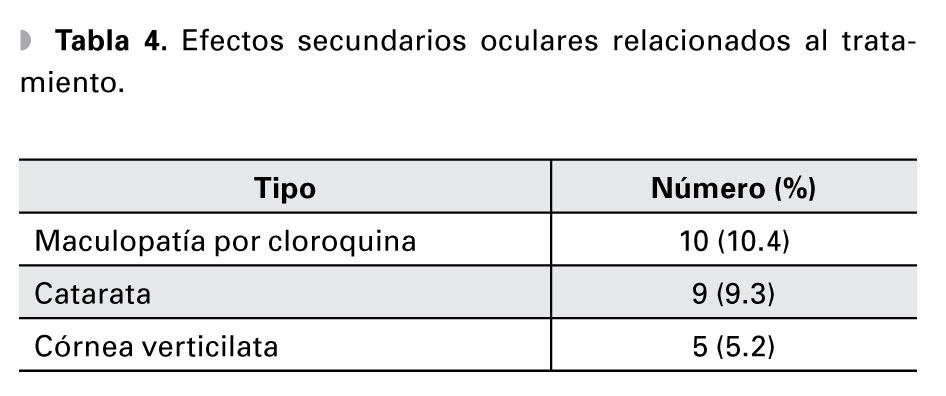
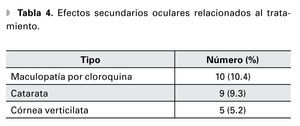
Resultados: Se estudiaron 96 pacientes. Relación mujer-hombre de 12.7:1. Edad promedio de diagnóstico 30.4 años (DE ± 13.3). La prevalencia de manifestaciones oculares fue de 36.4% (IC 95%=27.5-46.4). La más común fue queratoconjuntivitis sicca secundaria a síndrome de Sjögren (SS) en 28.1% (IC 95%=20-37.8). Otras alteraciones encontradas en menor frecuencia fueron: escleritis, ulceración corneal periférica, neuropatía óptica, parálisis de pares craneales, vasculitis retiniana, obstrucción de vena central y coriorretinopatía central serosa. Complicaciones terapéuticas encontradas: maculopatía por cloroquina en 10.4%, formación de catarata en 9.3% y queratopatía vorticosa en 5.2% de los pacientes.
Conclusiones: Debido a que al menos una tercera parte de los pacientes con LES presentarán involucro ocular, es importante realizar una exploración oftalmológica completa de manera periódica, que incluya la detección temprana de complicaciones secundarias al tratamiento.
Objective: To describe the ophthalmic manifestations of systemic lupus erythematosus (SLE) in Mexican patients.
Materials and methods: Descriptive study of patients with SLE seen at the Immunology and Uveitis Service at Instituto de Oftalmología y Ciencias Visuales TEC Salud, del Sistema Tecnológico de Monterrey. Data were obtained by reviewing their clinical records.
Results: Ninety-six patients with SLE were studied. The female-to-male ratio was 12.7:1. Average age at diagnosis was 30.4 (SD ± 13.3) years. Ocular involvement was present in 36.4% (CI 95%=27.5-46.4) of patients. The most common ocular manifestation was keratoconjuntivitis sicca secondary to Sjögren´s syndrome in 28.1% (CI 95%=20-37.8). Other manifestations were: scleritis, peripheral ulcerative keratitis, optic neuropathy, peripheral nerve paralysis, retinal vasculitis, central retinal vein occlusion, and central serous chorioretinopathy. Therapeutic complications included: chloroquine toxicity, seen in 10.4%, cataract formation in 9.3%, and cornea verticillata in 5.2% of the patients.
Conclusions: Because nearly one third of patients with SLE experience ocular involvement, these patients should have periodical ophthalmologic evaluations for early detection of ocular manifestations and early detection of therapeutic complications.
¿ Introducción
El lupus eritematoso sistémico (LES) es una enfermedad autoinmune, multisistémica y crónica de etiología desconocida.1 En México no existen estudios acerca de la prevalencia e incidencia real de la enfermedad, sin embargo, Morales-Romero y colaboradores reportaron una prevalencia del 12.7% dentro de las consultas de reumatología.2
En EUA la incidencia estimada de LES se encuentra entre 1.8 a 7.6 casos por 100 000 individuos por año, y la prevalencia entre 14.6 y 122 casos por 100 000 personas.3 El 90% de los pacientes afectados son mujeres con una edad de inicio de presentación entre los 15 y 45 años.1 En hombres, la edad de inicio de la enfermedad es mayor, con un pico de aparición entre los 50 y 59 años.3
El LES se puede presentar en la infancia, con una incidencia estimada entre 10 a 20 casos por cada 100 000 niños, dependiendo de la raza.4 Aproximadamente, el 15% de los individuos con LES inician con la enfermedad antes de los 18 años, y en estos casos el curso clínico suele ser más severo.5
La anormalidad inmune subyacente del LES está relacionada con un estímulo producido por un antígeno putativo exógeno o endógeno desconocido hasta ahora, que induce la producción excesiva de auto-anticuerpos y la formación de complejos inmunes circulantes, así como la pérdida de la capacidad para eliminarlos o suprimirlos. La enfermedad presenta un amplio espectro clínico de manifestaciones, formas y grados, que van desde una leve alteración cutánea y articular hasta una grave afectación renal, cardiaca o cerebral.1
La patogénesis del LES es muy compleja. Se sabe que el daño tisular está causado por auto-anticuerpos patogénicos, complejos inmunes circulantes con capacidad de fijación del complemento y quimiotaxis de linfocitos T.6 Existe una respuesta inmune anormal en la que intervienen células presentadoras de antígenos que procesan antígenos internos y/o externos putativos, los cuales inducen hiperactivación de linfocitos B y T, así como pérdida de los mecanismos de regulación de éstas. Dichas alteraciones inmunológicas se producen dentro del contexto de una susceptibilidad inmunogenética y probables antígenos exógenos, que inician la desregulación inmune (ej. microorganismos, fármacos y luz ultravioleta).7
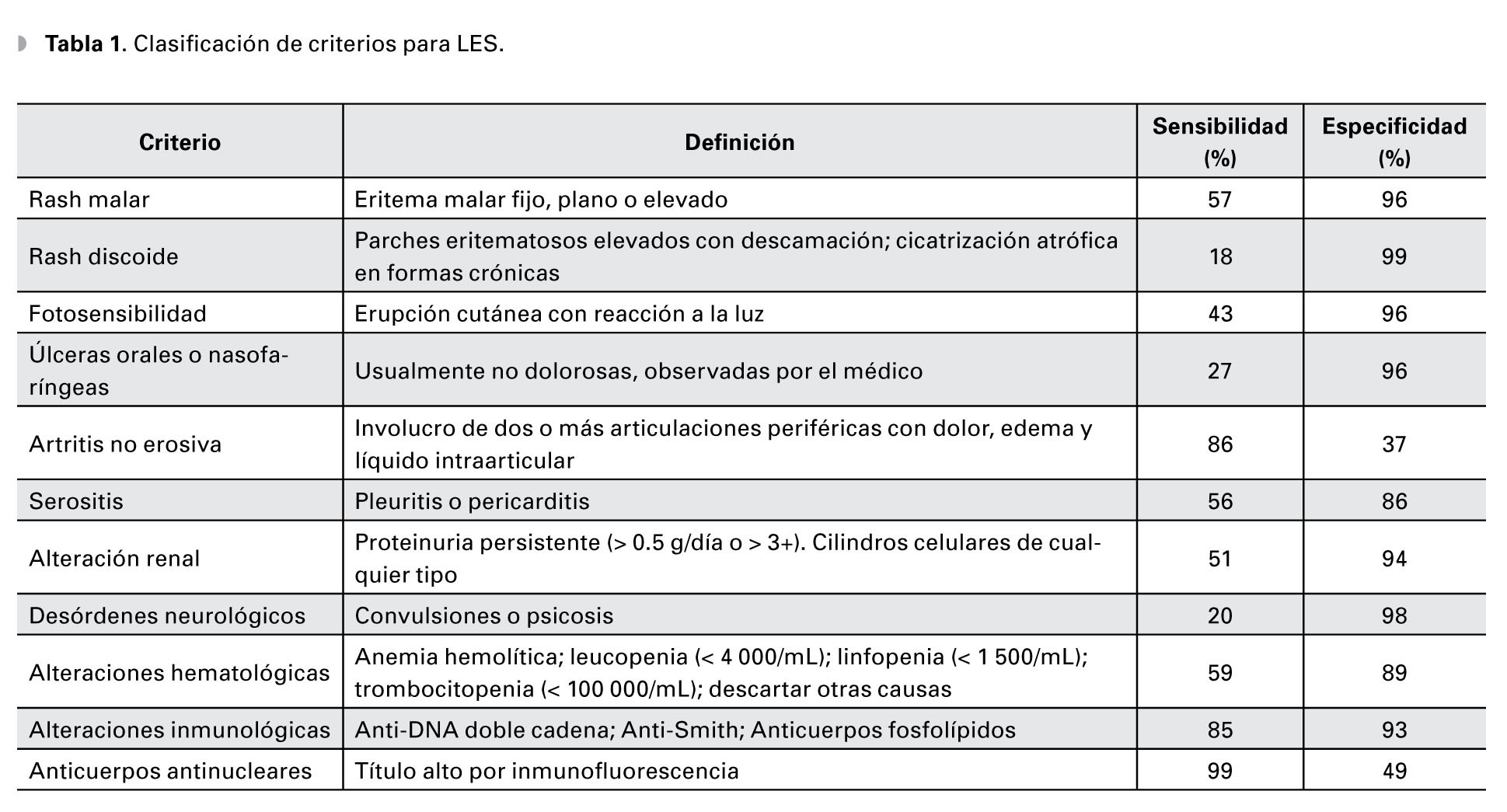
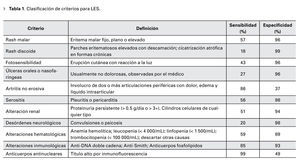
El diagnóstico del LES se lleva a cabo comúnmente por el médico internista o reumatólogo, basándose en los criterios revisados en 1997 por el Colegio Americano de Reumatología (Tabla 1). Esta nueva revisión agregó la presencia de anticuerpos antifosfolípidos y eliminó la presencia de células LE.6 El diagnóstico se realiza cuando el paciente cumple cuatro o más de los 11 criterios establecidos de manera simultánea, o en diferentes etapas del curso clínico de la enfermedad. El cumplimiento de dichos criterios produce una sensibilidad diagnóstica del 85% y una especificidad del 95%.8 Cabe destacar que las manifestaciones oculares no forman parte de los criterios diagnósticos de la enfermedad.
Existen múltiples auto-anticuerpos que se pueden encontrar elevados en el LES. El más común es la presencia de anticuerpos antinucleares hasta en un 95% de los pacientes.1 Otros que pueden encontrarse son: anticuerpos anti-ADN de doble cadena, anti-Sm, anti-RNP, anti- Ro (SS-A) y anti-LA (SSB). Cada uno de éstos, tienen distintos valores de especificidad y sensibilidad, y se pueden asociar a formas distintas de la enfermedad.6
Dentro de los medicamentos que se utilizan actualmente para el tratamiento del LES se encuentran los esteroides sistémicos y antiinflamatorios no esteroideos,9 antipalúdicos,10 inmunosupresores e inmunomoduladores,11 y más recientemente agentes biológicos.12
El LES es una enfermedad con múltiples alteraciones sistémicas y cualquier órgano del cuerpo puede verse afectado.13 Se ha reportado que el ojo y sus anexos se afectan en alrededor de una tercera parte de los pacientes con esta enfermedad.14 Debido a ello, y al hecho de que el involucro ocular no forma parte de los criterios diagnósticos de esta patología, es importante tener conocimiento de las manifestaciones oftalmológicas del LES, ya que pueden ser causa de morbilidad ocular significativa, pueden reflejar la actividad de la enfermedad sistémica, además de que pueden ser la manifestación inicial de la misma.14
En México, hasta este momento no existen estudios epidemiológicos sobre las manifestaciones oculares de pacientes con LES, por lo que el presente trabajo pretende otorgar información sobre la prevalencia y las formas de afectación ocular más frecuentes en nuestra población.
¿ Materiales y métodos
Estudio retrospectivo y descriptivo en el que se incluyeron a todos los pacientes con diagnóstico de LES evaluados por el Servicio de Inmunología y Uveítis del Instituto de Oftalmología y Ciencias Visuales TEC Salud, del Sistema Tecnológico de Monterrey. El diagnóstico de la enfermedad fue realizado por el Servicio de Reumatología de nuestra Institución, o por médicos internistas especializados en Reumatología que refirieron dichos pacientes a nuestro Servicio, en base a los criterios del Colegio Americano de Reumatología.8 Se recopilaron todos los datos mediante la revisión de los expedientes clínicos.
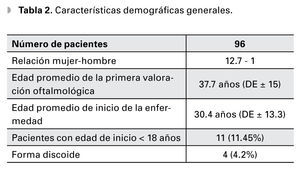
Se incluyeron características demográficas generales, edad de inicio de la enfermedad, edad a la primera consulta oftalmológica, las enfermedades sistémicas asociadas, así como el tratamiento y los efectos adversos oculares relacionados al mismo.
La valoración oftalmológica se llevó a cabo de forma longitudinal y observacional, y en ésta se incluyó la evaluación de la producción de lágrima mediante la prueba de Schirmer con anestesia (tetracaína al 0.5%), bajo luz tenue y utilizando las tirillas Whatman de 35 mm. Estas fueron colocadas en el fondo de saco conjuntival en la unión del tercio medio con el externo del párpado inferior. Se registraron los milímetros de humectación de la tirilla a los cinco minutos.15
Se realizó un examen externo y de la superficie ocular bajo lámpara de hendidura, en el que se incluyeron: alteraciones del borde palpebral, tamaño del menisco lagrimal y tinciones con fluoresceína para valorar defectos del epitelio corneal y tiempo de ruptura de la película lagrimal, así como tinción con verde de lisamina para evaluar alteraciones del epitelio conjuntival, siguiendo los parámetros de medición del grupo de estudio del síndrome de disfunción lagrimal.16 Además, se revisó la córnea y la esclera anterior para la detección de lesiones inflamatorias diversas, principalmente: queratitis ulcerativa periférica y escleritis. Se evaluó la cámara anterior en busca de células inflamatorias y la formación de cataratas (esclerosis nuclear, opacificación cortical o subcapsular posterior). Se exploró el fondo de ojo bajo dilatación mediante oftalmoscopía directa e indirecta, empleando lentes de 90 D y 78 D, así como lentes de 20 D y 28 D, respectivamente.
Se registraron los pacientes con manifestaciones oculares relacionadas a la enfermedad, incluyendo para el estudio: síndrome de Sjögren (SS) secundario, conjuntivitis, escleritis, queratitis ulcerativa periférica, uveítis; alteraciones neurológicas (parálisis de pares craneales, atrofia óptica, neuropatía óptica); y la presencia de vasculitis retiniana y obstrucciones venosas retinianas, entre otras.
El diagnóstico de SS secundario se estableció a partir de los criterios revisados por el consenso internacional de esta enfermedad.17 El grado de severidad de la queratoconjuntivitis sicca se estableció de acuerdo a la escala establecida por el panel de córnea y enfermedades externas de la Academia Americana de Oftalmología.15,18 Para este estudio, se excluyeron a los pacientes con SS primario o secundario a otras enfermedades vasculares de colágena, así como todo paciente con queratoconjuntivitis sicca que no cumplían los criterios establecidos para SS.18
Se documentó el uso de medicamentos sistémicos empleados para el manejo del LES: esteroides, agentes inmunosupresores y antipalúdicos, así como las alteraciones oculares relacionadas con algunos de ellos. En pacientes bajo tratamiento con cloroquina e hidroxicloroquina, se llevó a cabo la evaluación y seguimiento para la detección de maculopatía empleando estudios de umbral de sensibilidad macular (Macular threshold®, central 10-2, Humphrey Instruments, Inc. San Leandro, California, EUA),19 electrorretinograma (ERG) (MonPack3®, Metrovision, Perenchies, Francia)20 y tomografía óptica de coherencia (OCT) macular de alta definición (RTVue® de OptoVue, Fremont, California, EUA),21 de acuerdo a los criterios revisados por la Academia Americana de Oftalmología.22
Para la evaluación de resultados, se realizó un análisis estadístico descriptivo, empleando proporciones y medias con sus respectivos intervalos de confianza y desviación estándar (DE) utilizando Microsoft® Excel para Mac 2011, versión 14.1.3, Microsoft Corporation, USA.
¿ Resultados
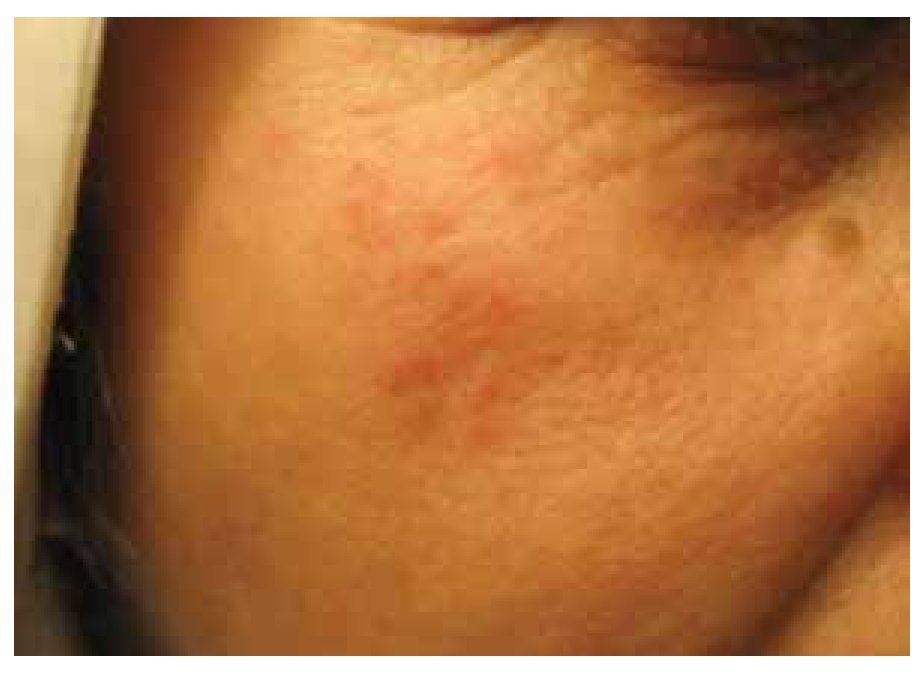
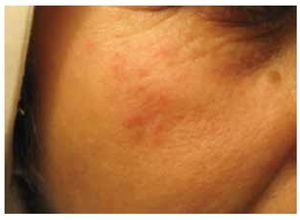
Se obtuvieron los datos de 96 pacientes con diagnóstico de LES, de los cuales 35 presentaban manifestaciones oftalmológicas. Esto supone una prevalencia del 36.4% en esta población (intervalo de confianza IC 95%=27.5-46.4). Del total de pacientes, 89 eran mujeres y siete hombres (relación mujer-hombre = 12.7:1) La edad promedio a la primera valoración oftalmológica fue de 37.7 años (DE ± 15). La edad promedio al inició de la enfermedad fue 30.4 años (DE ± 13.3). Esto representa un retraso promedio de la primera consulta oftalmológica de 7.3 años. Se documentaron 11 (11.45%) pacientes con edad de inicio menor de 18 años, de los cuales dos presentaban involucro ocular. En cuatro pacientes (4.2%) se encontró la forma discoide del lupus (Figura1) y de éstos, un paciente presentaba SS (Tabla 2).
Figura 1. Lesión característica del LES en la cara, mostrando eritema, descamación y atrofia.
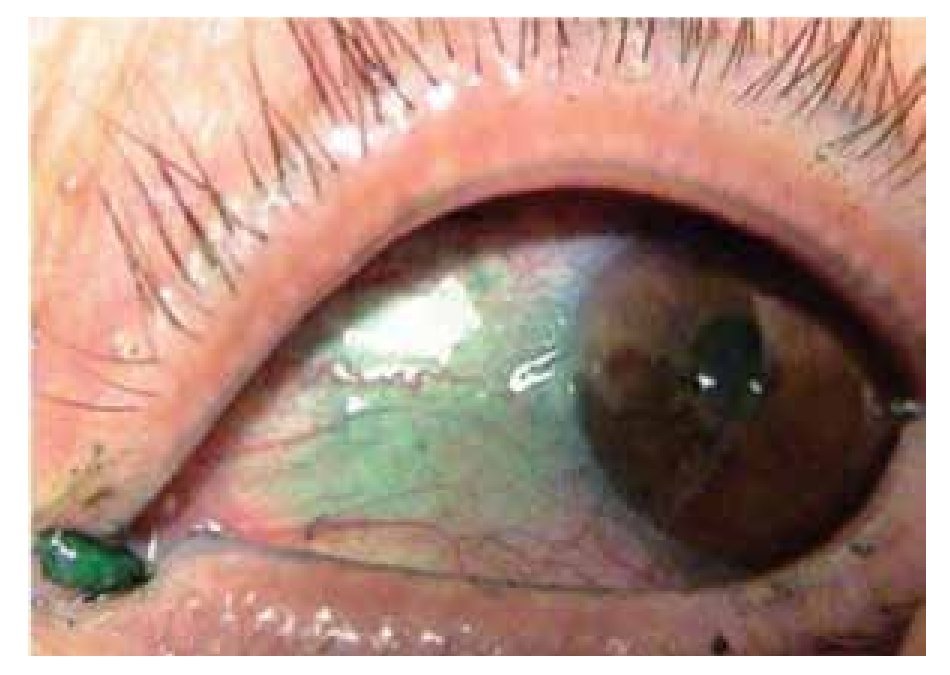
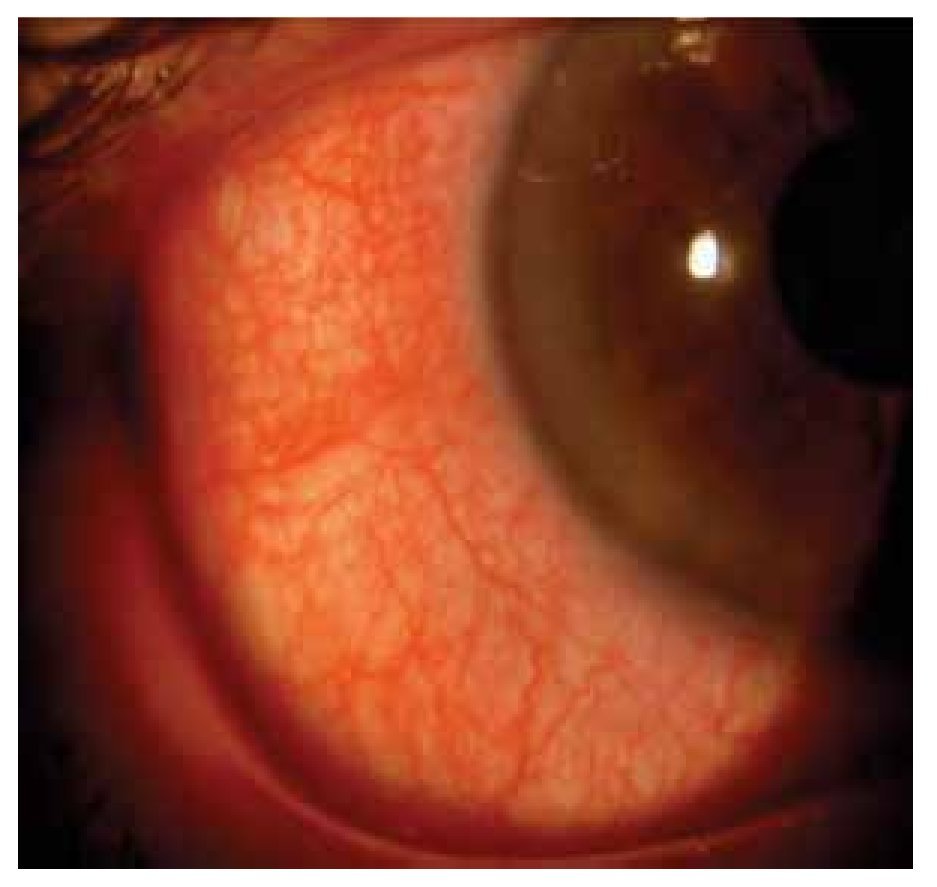
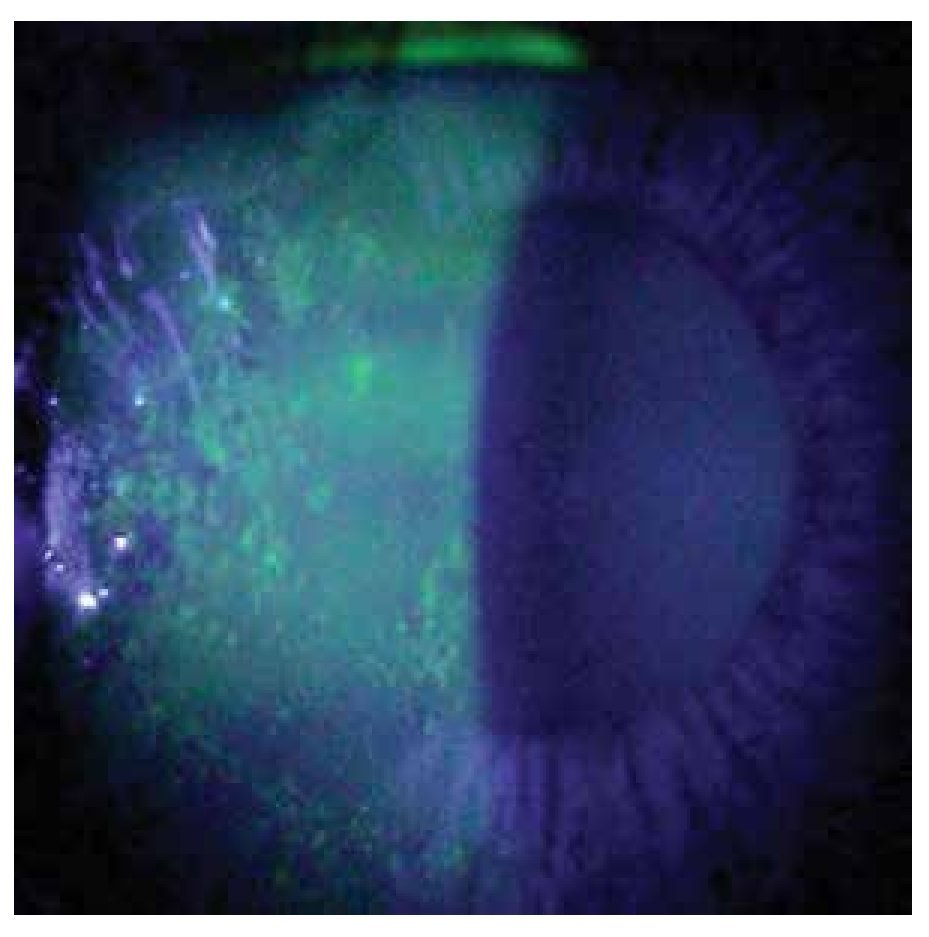
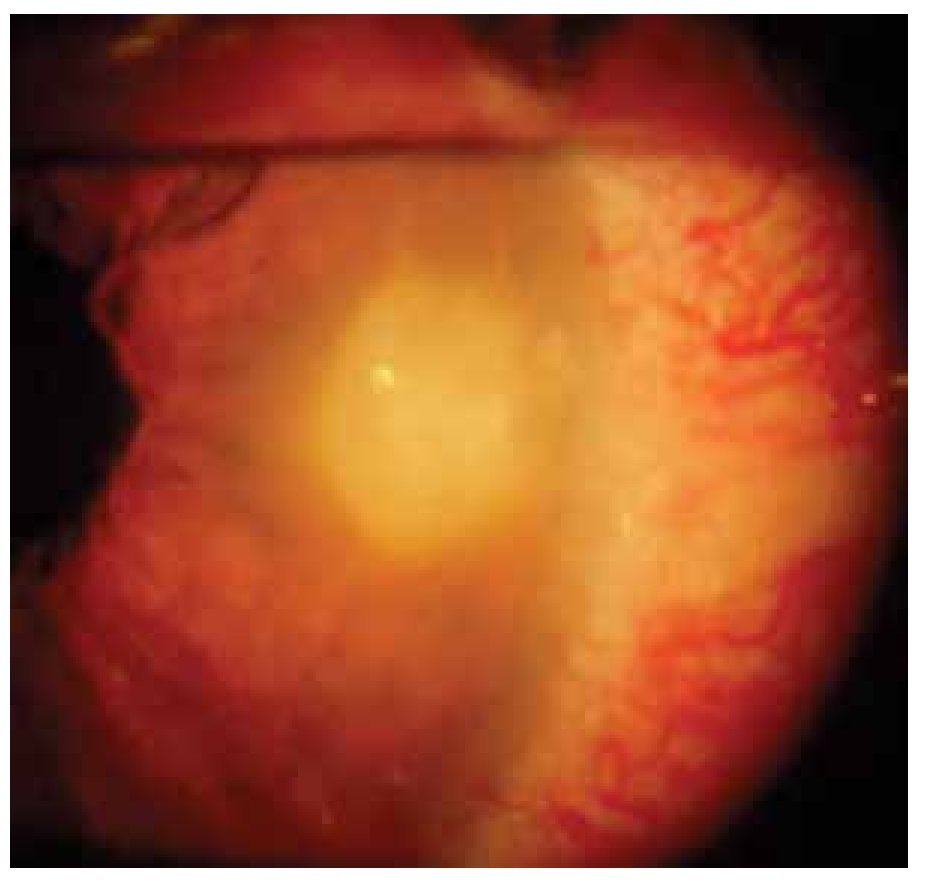
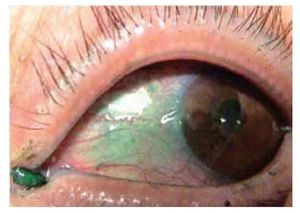
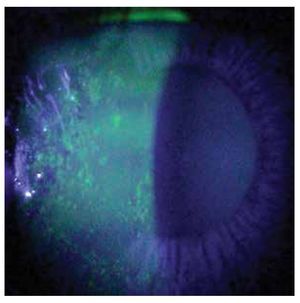
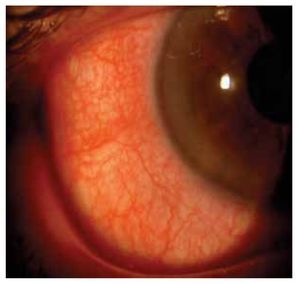
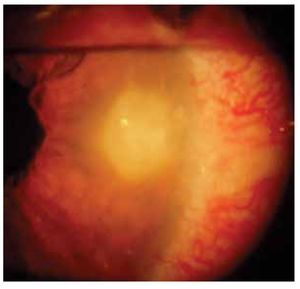
Dentro de las manifestaciones oftalmológicas, la más común fue queratoconjuntivitis sicca secundaria a SS (Figuras 2 y 3), observada en 28.1% (n=27) de los pacientes (IC 95%=20-37.8), de éstos, tres presentaron un grado leve de sequedad ocular, cinco moderado, 12 severo y siete muy severo. Se presentó escleritis (Figura 4) difusa anterior en 3.1% (n=3), y queratitis ulcerativa periférica (Figura 5) en 2.1% (n=2).
Figura 2. Tinción con verde de lisamina en una adolescente con síndrome de Sjögren secundario a LES.
Figura 3. Queratitis filamentosa secundaria a síndrome de Sjögren secundario a LES.
Figura 4. Congestión y tortuosidad de vasos epiesclerales en un paciente con escleritis difusa anterior.
Figura 5. Infiltrado corneal periférico asociado a vascularización en queratitis ulcerativa periférica.
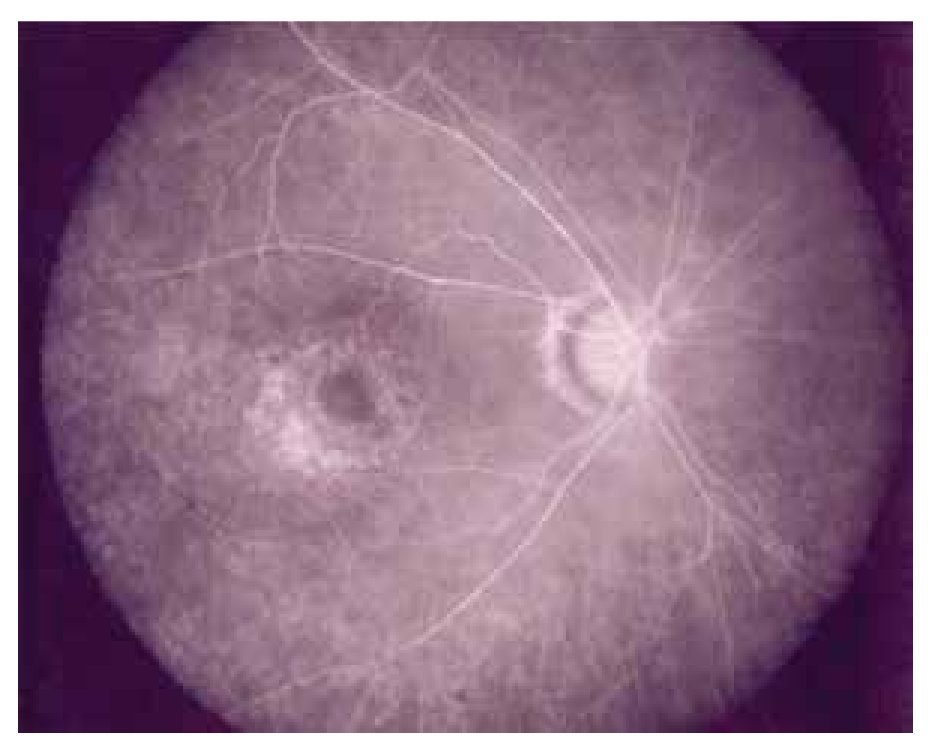
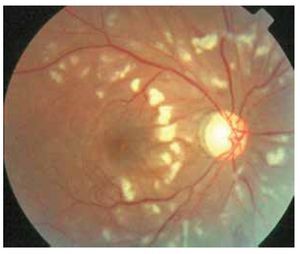
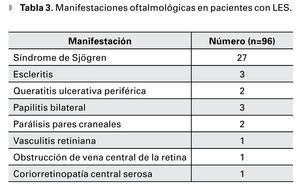
Respecto a alteraciones neuro-oftalmológicas, se presentó neuropatía óptica bilateral en forma de edema de papila y hemorragias en 3.1% (n=3) y parálisis de pares craneales en 2.1% (n=2) (III y VI pares). Se presentó vasculitis retiniana (Figura 6) con formación de exudados algodonosos y hemorragias; obstrucción de la vena central de la retina; y coriorretinopatía central serosa bilateral en un paciente (1.1%) cada una (Tabla 3).
Figura 6. Vasculitis retiniana secundaria a LES con exudados algodonosos, hemorragias y adelgazamiento vascular.
Las enfermedades sistémicas asociadas que se presentaron más frecuentemente fueron: hipotiroidismo en ocho pacientes (8.3%), artritis reumatoide en siete pacientes (7.2%), hipertensión arterial en siete (7.2%), depresión endógena en cinco (5.2%), síndrome antifosfolípidos en cuatro (4.1%), fibromialgia reumática en tres (3.1%), infarto miocárdico en dos (2.08%) y esclerodermia también en dos pacientes (2.08%). Miastenia gravis y cirrosis biliar autoinmune en un paciente (1.04%), respectivamente.
Los medicamentos sistémicos más comúnmente empleados para el tratamiento del LES fueron: esteroides orales en 68 pacientes (70%), seguido de cloroquina e hidroxicloroquina en 16.6% y 51.0%, respectivamente. Los agentes inmunosupresores clásicos que se utilizaron para el control inflamatorio fueron la azatioprina (20%), metrotexate (13%), ciclofosfamida (5%), leflunomida (1%) y micofenolato de mofetilo (1%).
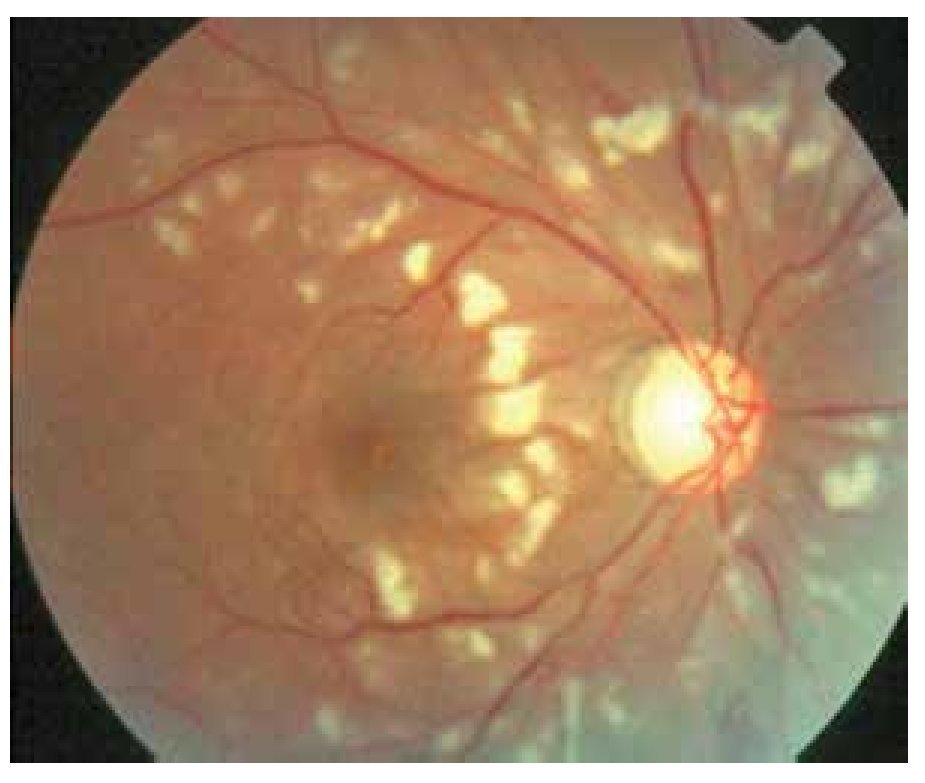
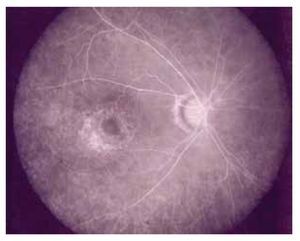
Se documentaron efectos oculares adversos relacionados al tratamiento como: maculopatía por cloroquina (Figura 7) en 10 pacientes (10.4%), catarata subcapsular posterior (Figura 8) debida a esteroides en nueve (9.3%), y queratopatía vorticosa relacionada a cloroquina o hidroxicloroquina en cinco pacientes (5.2%).
Figura 7. Maculopatía con atrofia circular del EPR alrededor de la fóvea secundaria a cloroquina.
Figura 8. Catarata subcapsular posterior secundaria a uso crónico de esteroides sistémicos.
Las enfermedades oculares asociadas que más comúnmente se encontraron en estos pacientes fueron: blefaritis, rosácea ocular, queratitis límbica superior y conjuntivitis alérgica. De los nueve pacientes (18 ojos) que presentaron catarata, dos fueron sometidos a facoemulsificación con implante de lente intraocular (Tabla 4).
¿ Discusión
El LES es una enfermedad autoinmune de etiología desconocida con involucro multisistémico. Esta enfermedad presenta un amplio espectro de manifestaciones clínicas que varían desde la afectación cutánea leve hasta alteraciones renales, cerebrales y cardiacas, que pueden llegar a poner en riesgo la vida del paciente.23
La enfermedad se presenta principalmente en mujeres jóvenes. Diversos autores han reportado que de un 80% a 94% de los pacientes con LES son del género femenino,24-27 similar a los encontrado en este estudio con un 92% de los casos. Típicamente, el LES tiene una edad media de inició entre los 20 y 30 años;25,26 en esta población, la media fue de 30.4 años, sin embargo el inicio de la enfermedad puede ser durante la infancia o en edades mayores.5,25
Arévalo y colaboradores reportaron un retraso importante entre el diagnóstico inicial y la primera valoración oftalmológica en pacientes con LES, siendo éste en un promedio de 8.6 años.25 En comparación con esta serie de pacientes, el retraso observado tuvo un promedio de 7.3 años. Este hecho representa un aspecto preocupante y de suma importancia, debido a que las manifestaciones oculares pueden ser el único signo de actividad inflamatoria1 y ésta, puede pasar desapercibida al reumatólogo. Aunado a esto, ciertas alteraciones oculares como la escleritis necrotizante o la queratitis ulcerativa periférica son muestras claras de vasculitis aguda que pueden poner en riego la visión del paciente, y en forma concomitante ser la única manifestación de vasculitis oculta en otros órganos blanco de la enfermedad, poniendo en riesgo la vida misma del paciente.14
El LES se puede presentar durante la infancia.4 Aproximadamente 15% de los pacientes tendrán el inicio de la enfermedad antes de los 18 años. Del total de pacientes presentados en este estudio, el 11.45% eran menores de edad con un promedio de inicio de 12.6 años. De éstos, dos presentaban una enfermedad ocular grave, el primero en forma de SS muy severo, y el segundo con neuropatía óptica bilateral y parálisis del VI par craneal del ojo izquierdo. Tucker y colaboradores encontraron que los niños y adolescentes tienen una enfermedad más severa al inicio, y desarrollan un daño sistémico más rápido que los adultos.5
La prevalencia de manifestaciones oftalmológicas en pacientes con LES se encuentra en un rango de 30% al 50%.28,29 En nuestra población, poco más de la tercera parte de los casos presentaron manifestaciones oculares (36.4%). El LES puede causar daño ocular por diversos mecanismos: depósitos de complejos inmunes y otros auto-anticuerpos en la pared de los vasos sanguíneos, fijación del complemento en los tejidos, vasculitis y trombosis venosas, así como arteritis retiniana.14,30,31 Se han encontrado depósitos de inmunocomplejos en los vasos sanguíneos de la conjuntiva, retina, coroides, esclera y cuerpo ciliar; en la membrana basal del cuerpo ciliar y de la córnea; y en los nervios periféricos del cuerpo ciliar y la conjuntiva.32 Se ha propuesto también la existencia de citotoxidad dependiente de anticuerpos (anti-fosfolípidos y antineuronales) que pueden causar daño y muerte de células de la retina, así como desmielinización del nervio óptico.14 En pacientes con SS, el daño es secundario a una infiltración linfocitaria citotóxica (CD8+)33 y aumento en la producción de citoquinas y metaloproteinasas de matriz (MMP), dando como resultado destrucción de los acinos glandulares productores de saliva y de lágrima, y sustitución de los mismos por tejido fibroso cicatrizal, ocasionando disfunción importante de las glándulas salivales y lagrimales.34
La prevalencia de ojo seco en pacientes con LES varía de estudio a estudio, dependiendo de los criterios que se utilicen. Diversos autores han reportado que es la manifestación más común, presentándose entre un 25% a 35% de los pacientes.14,35,36 En esta población, la manifestación oftalmológica más frecuente fue la queratoconjuntivitis sicca secundaria a SS, observada en 28% de los casos. Cabe destacar que alrededor de dos terceras partes de estos pacientes, presentaban un grado severo y muy severo de ojo seco de acuerdo a la clasificación utilizada.15
Para este estudio, se excluyeron a los pacientes que presentaban algún grado de sequedad ocular que no cumplían con los criterios de SS.17 Se decidió excluir a estos pacientes debido a que existe un amplio espectro de enfermedades oftalmológicas frecuentes, que pueden coexistir con el LES y causar ojo seco, como son: disfunción de glándulas de meibomio y conjuntivitis alérgica.29
En pacientes con LES se puede presentar epiescleritis y escleritis en forma nodular o difusa anterior.14 A pesar que es una hallazgo poco frecuente, puede ser la primera manifestación de la enfermedad y se puede presentar en episodios recurrentes.37 Se ha propuesto también que la inflamación escleral se puede correlacionar con la actividad del LES, y que además, los episodios de repetición pueden causar adelgazamiento importante con el consecuente daño estructural al globo ocular.38 Los tres pacientes que presentaron escleritis, fue en forma difusa anterior. En uno de ellos, se presentó adelgazamiento escleral y en los otros dos se asoció a reactivación del LES.
El proceso inflamatorio que se presenta en pacientes con LES puede llegar a afectar los capilares perilímbicos que nutren las córnea periférica, y ocasionar la formación de ulceraciones corneales periféricas. Este proceso inflamatorio puede ser el reflejo de un proceso vasooclusivo sistémico, que pone en riesgo la vida del paciente.39 De los dos pacientes que presentaron queratitis ulcerativa periférica, uno de ellos tenía adelgazamiento estromal en los 360º corneales, y ambos presentaron una recaída de la enfermedad sistémica al momento de la queratitis.
La prevalencia de alteraciones neurooftalmológicas en pacientes con LES se ha reportado entre un 3% a 30%.26 Del total de pacientes en el presente estudio, el 5.2% presentaron afectación en forma de neuropatía óptica y parálisis de los pares craneales. Se cree que la neuropatía óptica es secundaria a una oclusión de los pequeños vasos (arterias ciliares cortas) que irrigan al nervio óptico, lo que ocasiona desmielinización en casos leves y necrosis axonal en casos más severos.14 Por otro lado, algunos autores sugieren que la alteración en los pares craneales es secundaria a un proceso inflamatorio o vasculítico focalizado a los largo del trayecto del nervio afectado.35
En esta serie de casos, la afectación de la retina fue en forma de vasculitis retiniana, obstrucción de la vena central de la retina y coriorretinopatía central serosa bilateral, presentes en un caso cada una.
El espectro de alteraciones en la retina en el LES es muy amplio, sin embargo los hallazgos más frecuentemente reportados son: exudados algodonosos y hemorragias retinianas, lo cual es un reflejo de isquemia y daño vascular.25 La incidencia se ha reportado en alrededor del 10% de los pacientes.24 La fisiopatología de la vasculopatía por lupus se considera que es multifactorial, y se piensa que los múltiples auto-anticuerpos que se producen son trombogénicos y su acúmulo causa vasooclusión e isquemia retiniana.25 Previamente se ha reportado que la retinopatía por LES se asocia con involucro del sistema nervioso central (cerebritis), hasta en el 73% de los casos.30,31 Staffor-Brady y colaboradores en su serie de pacientes concluyeron que la presencia de retinopatía por LES es un marcador de pobre pronóstico en la sobrevida de estos pacientes.31
Previamente se ha reportado la asociación entre LES y la coriorretinopatía serosa central.40,41 Algunos autores creen que puede ser la manifestación de una coroidopatía asociada, sin embargo no encontraron en la angiografía fluorescente signos de isquemia ni de retraso en el tiempo de llenado coroideo. En el paciente reportado en este estudio, a pesar de que la coriorretinopatía serosa central era bilateral, se mostraron los patrones típicos fluorangiográficos, sin afectación coroidea en parches o en forma difusa.42
En esta población de pacientes con LES, los medicamentos sistémicos que se utilizaron con mayor frecuencia para el tratamiento de la enfermedad fueron: esteroides orales y antipalúdicos. Algunos autores mencionan dentro de la afectación ocular relacionada a la enfermedad, los efectos oculares adversos secundarios a los medicamentos.1,35,36 En este estudio, del total de pacientes tratados con antipalúdicos, el 10.4% presentaron maculopatía y 5.2% queratopatía vorticosa. Mientras que de los tratados con esteroides sistémicos, el 9.4% presentaron opacidades subcapsulares posteriores. Debido a la pérdida irreversible de visión central que pueden llegar a tener estos pacientes, es de suma importancia concientizar a los pacientes e incluso a sus médicos tratantes (reumatólogos), sobre la necesidad de un seguimiento, monitoreo periódico y adecuado del tiempo de tratamiento y la dosis acumulada de cloroquina o hidroxicloquina que reciben estos pacientes; así como disminuir la dosis de esteroides sistémicos, con el uso de agentes ahorradores (inmunoterapia clásica), y evitar de esta forma los efectos secundarios como formación de cataratas y el glaucoma.35
¿ Conclusiones
El LES puede presentar múltiples y diversas manifestaciones oculares en al menos el 30% de los pacientes. Es preocupante que comparado a lo reportado en otros países,25 en México también encontramos un retraso considerable (promedio de 7.3 años) entre el diagnóstico inicial de la enfermedad y la primera valoración oftalmológica. La importancia de esto radica en que las alteraciones oculares pueden ser la presentación inicial de la enfermedad; pueden reflejar en forma paralela la actividad inflamatoria de la enfermedad sistémica; y pueden representar un factor pronóstico de la gravedad de la enfermedad, tal es el caso de la vasculitis retiniana o la queratitis ulcerativa periférica. Aunado a esto, de acuerdo a lo reportado en este trabajo, en al menos el 10% de los casos, se presentarán efectos oculares adversos relacionados al tratamiento, los cuales pueden causar pérdida visual significativa, y en ocasiones irreversible.
Por lo tanto, es de suma importancia que todo paciente con diagnóstico de LES sea sujeto a una valoración oftalmológica completa al inicio de la enfermedad o al diagnóstico por el reumatólogo, y periódicamente durante el seguimiento clínico, para poder así detectar a tiempo y atender las complicaciones oculares propias de la enfermedad, y evitar los efectos adversos oculares por el uso de ciertos medicamentos para el control de la misma.
¿ Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
¿ Financiamiento
Los autores no recibieron ningún patrocinio para llevar a cabo este artículo.
Correspondencia:
Dr. Alejandro Rodríguez García.
Instituto de Oftalmología y Ciencias Visuales, Centro Médico Zambrano-Hellion, Av. Batallón de San Patricio
Pte, Colonia Real San Agustín, C.P. 66278. San Pedro Garza García, N.L. México.
Teléfono: (52) 81 8888 0551.
Correo electrónico: immuneye@gmail.com