Describir un caso de infección por Paecilomyces lilacinus en un paciente usuario de lentes de contacto.
MétodoEstudio retrospectivo, descriptivo, lineal y de intervención, en un paciente diagnosticado de queratitis micótica.
ResultadoPaciente del sexo masculino de 23 años de edad con úlcera corneal en el ojo izquierdo admitido para consulta médica. En la primera consulta, a la lámpara de hendidura se observa conjuntiva hiperémica, edema e infiltrado corneal con una úlcera central de 1.8×2.00mm de 40 días de evolución. En el cultivo de la muestra de córnea se recuperó Paecilomyces lilacinus, y fue tratado con voriconazol tópico al 1%.
ConclusionesLa queratitis micótica es una infección corneal muy seria, de evolución tórpida, que puede causar ceguera. Comúnmente se desarrolla en pacientes después de un trauma o en aquellos con una superficie corneal comprometida. Voriconazol se ha referido como un fármaco útil para el tratamiento de úlceras corneales causadas por Paecilomyces lilacinus con muy buena penetración a estroma, acuoso y vítreo por vía oral y tópica. Un diagnóstico y tratamiento oportunos fueron esenciales en este caso de queratitis micótica para su resolución.
To describe one cornea infection with Paecilomyces lilacinus in a patient who was contact lens user.
MethodA retrospective, descriptive, lineal and interventional study of a fungal keratitis.
ResultsA 23 year old male patient, with corneal ulcer in sinister eye was admitted for medical consultation. At first consultant date at slit lamp was observed hyperemic conjunctiva, corneal edema, corneal infiltrate and an ulcer of 1.8×2.0mm in diameter. The patient was referred to us for consultation, 40 days after onset the symptoms. In the cultures of the corneal sample was isolated Paecilomyces lilacinus. For medical treatment topical 1% voriconazole was administered.
ConclusionFungal keratitis is a very serious, potentially sight-threatening corneal infection that most commonly develops in patients after trauma, in those with a compromised corneal surface, or contact lens users as the patient described on this paper. Voriconazole has been referred for Paecilomyces lilacinus as useful drug for the treatment of corneal ulcers, showing very good penetration to cornea stroma, aqueous and vitreous humors, in oral and topic forms. Early diagnosis and treatment was essential in this fungal keratitis case for resolution.
Paecilomyces lilacinus exhibe un tropismo especial por los tejidos oculares; se le ha asociado con endoftalmitis poscirugía de catarata e implante de lente intraocular, así como queratitis postraumática, en pacientes que usan lentes de contacto y en pacientes inmunosuprimidos por tratamiento tópico o sistémico con esteroides. Las infecciones oculares por Paecilomyces lilacinus se han documentado en casi todos los países del mundo; es un hongo hialino perteneciente a la clase Hifomicetos, con amplia distribución en el medio ambiente mundial, se ha cultivado de la tierra y del aire, causa deterioro de cereales y degrada la celulosa procesada como papel1.
Tiene potencial resistencia a la esterilización, por lo que puede encontrarse en material quirúrgico como catéteres e implantes diversos, y se ha informado en Suiza en lociones que han causado infecciones epiteliales, por lo que su importancia clínica se ha incrementado. Paecilomyces con 2 especies, lilacinus y variotii, que son las más frecuentemente recuperadas de infecciones humanas, no es un patógeno común; se ha descrito como causante de infecciones en senos nasales1 y en infecciones más severas en pacientes inmunocomprometidos con casos fatales y, más frecuentemente, en infecciones oculares diversas.
Los tejidos oculares se han visto involucrados con frecuencia con queratitis o con procesos más severos, como endoftalmitis posquirúrgicas, por el uso de equipo y material quirúrgicos contaminados con esporas2.
Presentación del casoSe describe un caso de queratitis causada por Paecilomyces lilacinus en un paciente del sexo masculino de 23 años de edad, originario y residente de la ciudad de Puebla, sin antecedentes patológicos ni heredofamiliares de importancia. El paciente refiere haber sido usuario de lentes de contacto blandas y de suspender su uso un mes y medio antes de iniciar con los primeros síntomas en el ojo izquierdo, consistentes en dolor ocular punzante, fotofobia y baja de agudeza visual progresiva. Por sospecha de úlcera herpética según refiere el paciente, se inició tratamiento médico con aciclovir ungüento y tabletas dispersables orales (sin referir dosificación) por un lapso de 10 días, sin obtener mejoría clínica ni sintomática. El paciente acudió a otro servicio de oftalmología e inició otro tratamiento consistente en moxifloxacino alternado con netilmicina cada hora, lubricante ocular en gotas y gel, así como ácido ascórbico oral, previa toma de cultivo de secreción corneal y fondos de saco, que reportó la presencia de Escherichia coli. Al no presentar mejoría e incrementarse sus síntomas, se le indicó también fluorometolona 4 veces al día por 10 días.
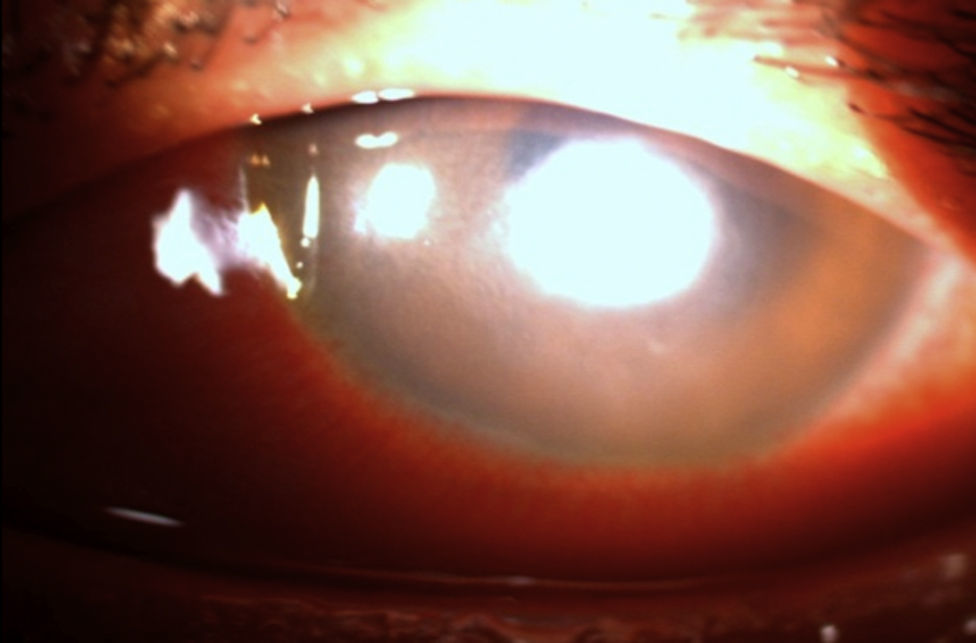
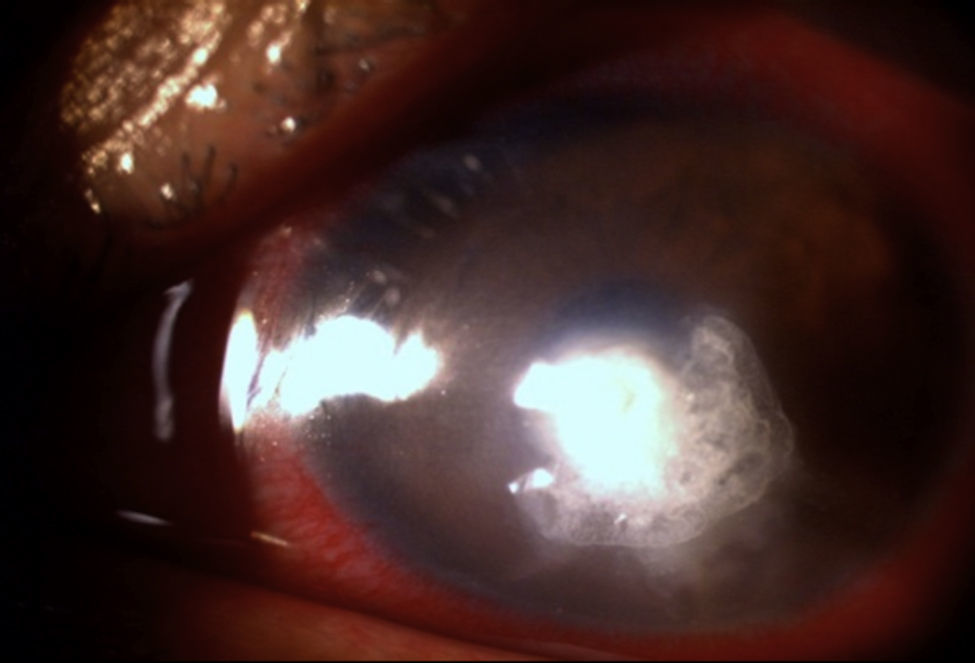
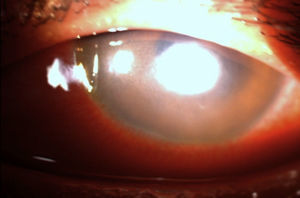
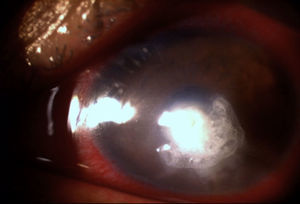
El paciente nos fue referido después de no responder al tratamiento médico, encontrando una agudeza visual de movimiento de manos y presión intraocular digitalmente elevada a la exploración inicial, anexos sin datos significativos para su padecimiento actual y solo con edema palpebral e hiperemia conjuntival, reacción ciliar de +++. En la exploración a la lámpara de hendidura se observó una úlcera corneal disciforme de aspecto cremoso, de color blanco amarillento y bordes difusos de 1.8×2.0mm de diámetro, con edema perilesional de +/++ y tinción con fluoresceína del 100% sobre el área de la lesión por defecto epitelial, así como adelgazamiento estromal de un 15% (figs. 1 y 2).
Hacia el meridiano de las vi se observó lo que se consideró una lesión satélite. La cámara anterior estaba formada con células inflamatorias de +++, hipopion de un 10%, y se detectó la presencia de una placa endotelial a nivel de la lesión; iris reactivo y el resto de la exploración fue de difícil apreciación por opacidad de medios.
Se suspendió todo tratamiento y se le realizó a la brevedad toma de frotis y cultivo de secreción corneal y fondos de saco en ojo izquierdo, iniciando, tras la toma de la muestra, tratamiento tópico con voriconazol al 1% preparado a partir de la presentación intravenosa (VFEND® 200mg. Pfizer), reconstituido con solución salina estéril, por el aspecto clínico indicativo de úlcera corneal micótica, administrándose en gotas cada 2h durante las primeras 72h y posteriormente a reducción.
Se agregó también un agente ciclopéjico y lubricante en gotas varias veces al día, y sistémicamente se indicó itraconazol 100mg cada 12h. La observación al microscopio de la muestra fue negativa a bacterias; la reacción inflamatoria revelada en la tinción de Giemsa indicó abundantes leucocitos polimorfonucleares +++, moco ++; la tinción de ácido peryódico de Schiff fue negativa a hongos y levaduras, y la tinción de calcoflúor observada en epifluorescencia fue negativa a Acanthamoeba. Al tercer día de incubación se observó en el medio de agar sangre y en Sabouraud-Emmons una colonia de hongo blanco algodonoso que se identificó posteriormente como Paecilomyces lilacinus.
Se obtuvieron también de la muestra de córnea escasas colonias de Staphylococcus epidermidis (probable contaminante de la flora conjuntival) y cultivos negativos para Candida spp. y Acanthamoeba.
Con base en estos resultados, se continuó con voriconazol tópico y se agregó moxifloxacino, una gota cada 2h, y se mantuvo el ciclopéjico y lubricante ocular.
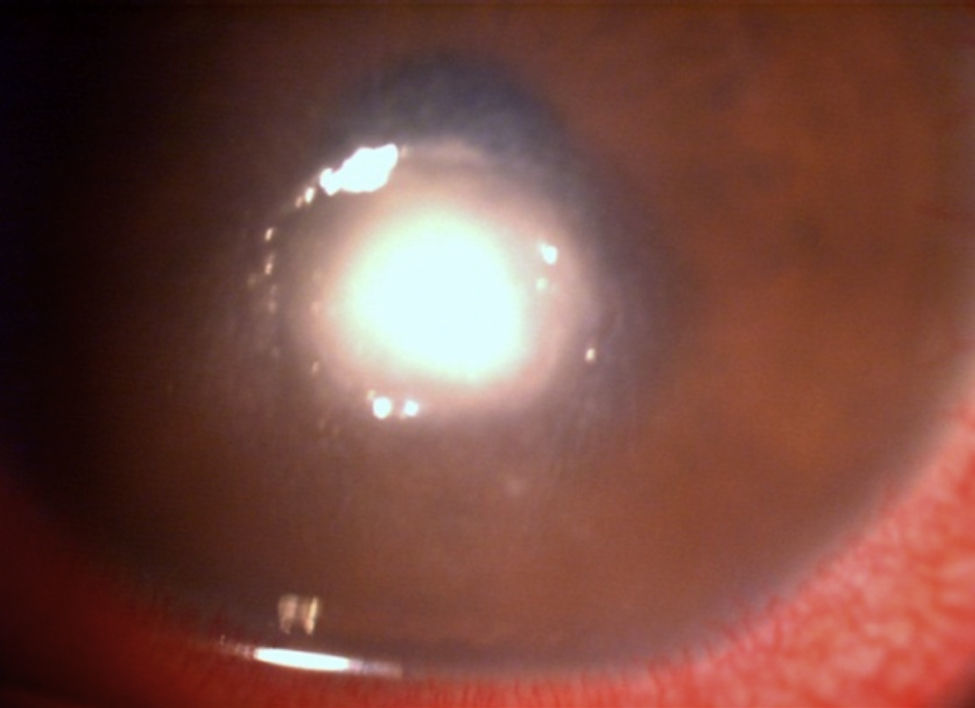
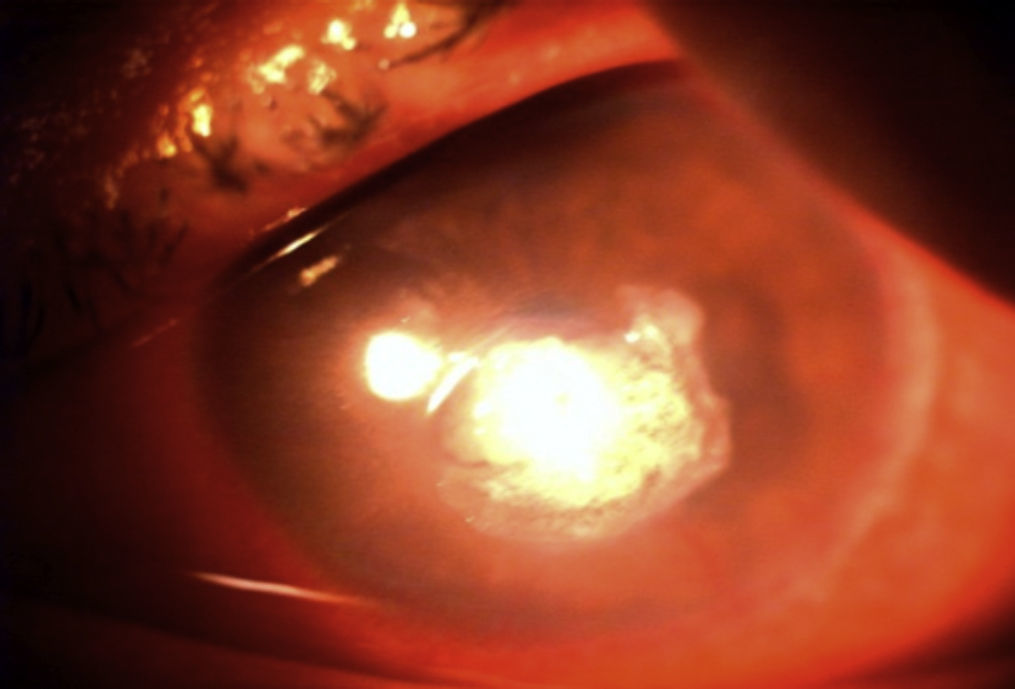
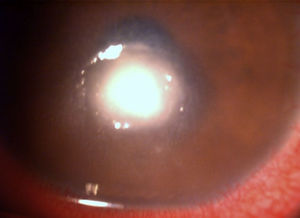
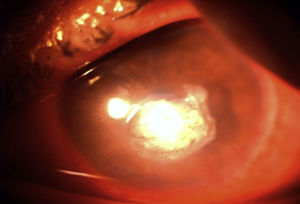
Al tercer día de tratamiento se redujo discretamente la inflamación, mostrándose más regular la úlcera (fig. 3). Al sexto día se formó un adelgazamiento central del 90% con la presencia de descemetocele, acompañado de una microperforación y Seidel positivo en el borde inferior, que provocó cámara plana grado i y un incremento en el aspecto de la placa endotelial (fig. 4).
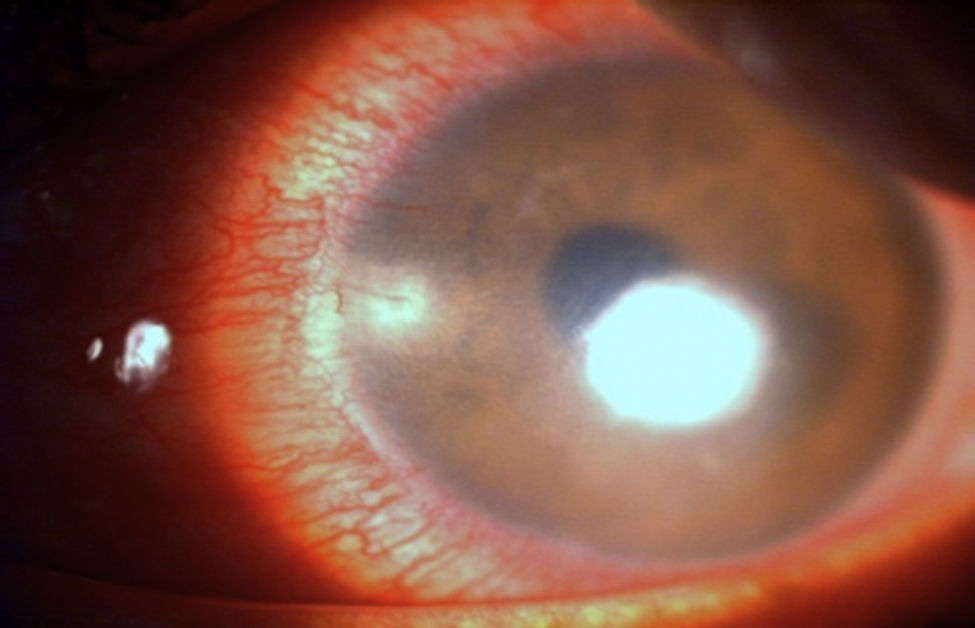
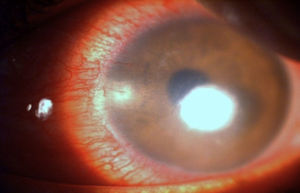
Se decidió aplicar cianoacrilato en la zona de la úlcera, previa desepitelización perilesional, seguido de la colocación de un lente de contacto terapéutico (fig. 5).
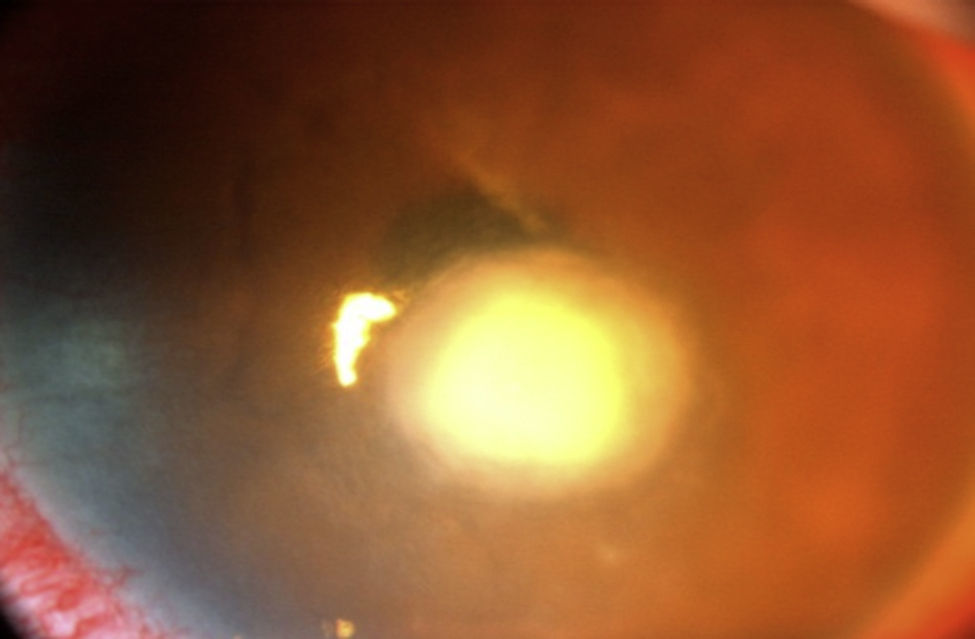
Se mantuvo el mismo tratamiento las semanas subsecuentes y se decidió agregar fluorometolona una vez al día a las 5 semanas del antimicótico y una vez confirmado el agente causal, en este caso, Paecilomyces lilacinus, obteniendo una mejoría clínica y sintomática (fig. 6).
El antimicótico sistémico se suspendió a las 6 semanas y voriconazol tópico a las 8, junto con moxifloxacino, manteniendo solo el lubricante ocular. Al cumplir 2 meses sin tratamiento antimicótico y estando el paciente aún con el cianoacrilato, se presenta con dolor ocular, fotofobia, hiperemia conjuntival ++, edema corneal perilesional ++, con pliegues en Descemet y reacción inflamatoria en cámara anterior +. Se decide reiniciar con voriconazol al 1% tópico una gota cada 2h, haciéndose evidente la mejoría clínica a partir del tercer día de tratamiento y continuando el mismo por 4 semanas más hasta la resolución del cuadro inflamatorio, apoyados nuevamente en fluorometolona 2 veces al día.
Actualmente el paciente se mantiene con lubricante ocular y fluorometolona una gota cada 48h y en espera de que se desprenda el cianoacrilato con el cuadro completamente inactivo.
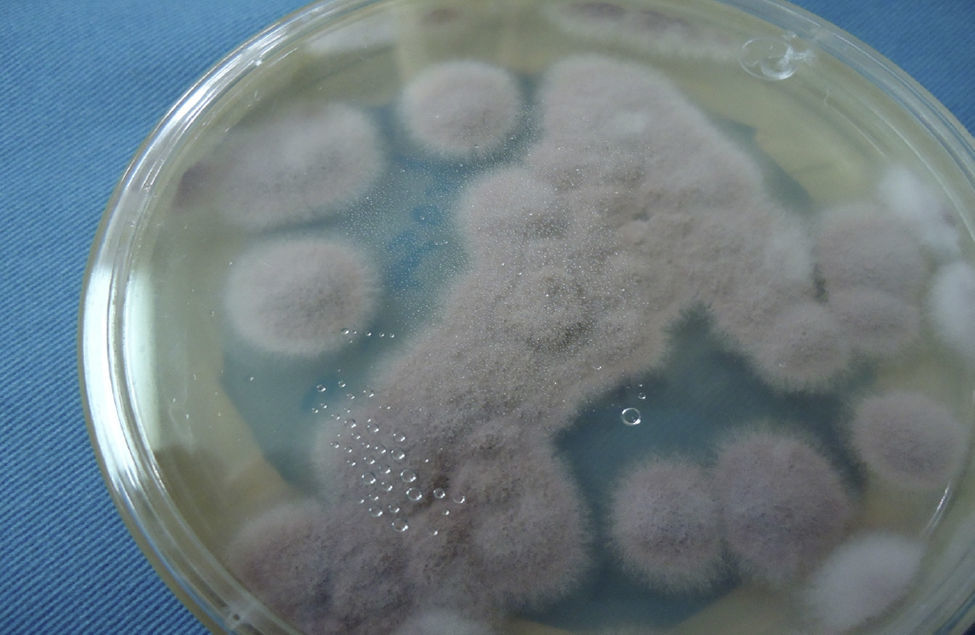
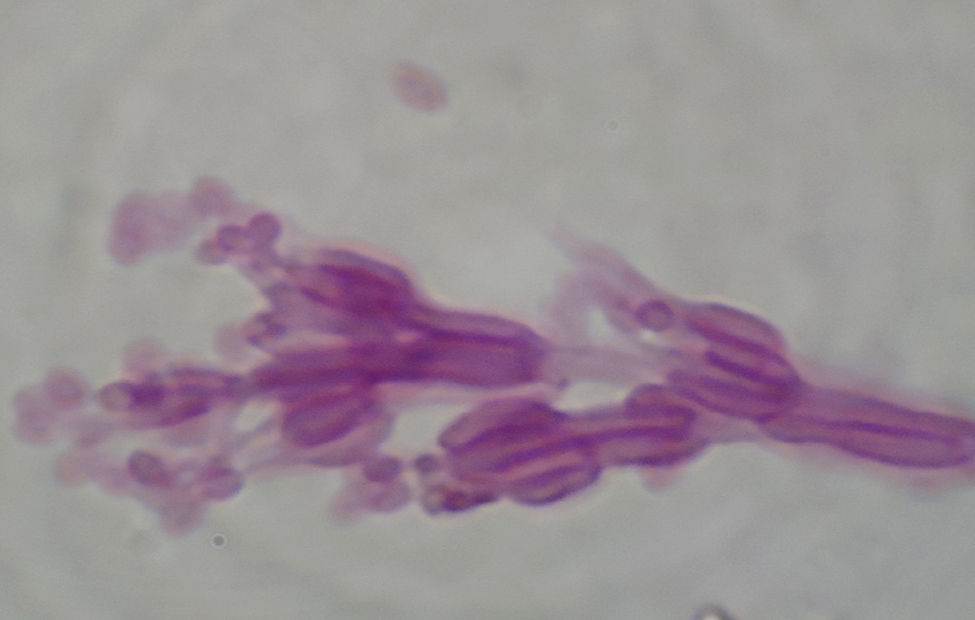
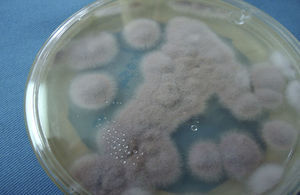
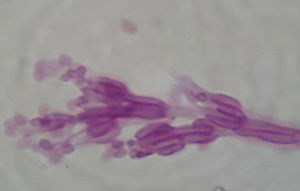
Paecilomyces lilacinus es un hongo de crecimiento rápido (3 a 5 días a 27°C). Presenta coloración rosa-lila (fig. 7) en la superficie de sus colonias después de 2 semanas de incubación. En el microcultivo muestra fiálides agrupadas en racimos sobre el conidióforo, en el que produce conidios redondos hialinos (fig. 8). La diferenciación con Paecilomyces variotii, otra especie patógena para el hombre, se hace con incubación de las colonias a 37°C; la especie mencionada crece a 37°C, y Paecilomyces lilacinus, no. En el caso del hongo recuperado de la córnea de la lesión descrita no presentó crecimiento a 37°C en medio de Sabouraud-Emmons ni en medio de dextrosa papa.
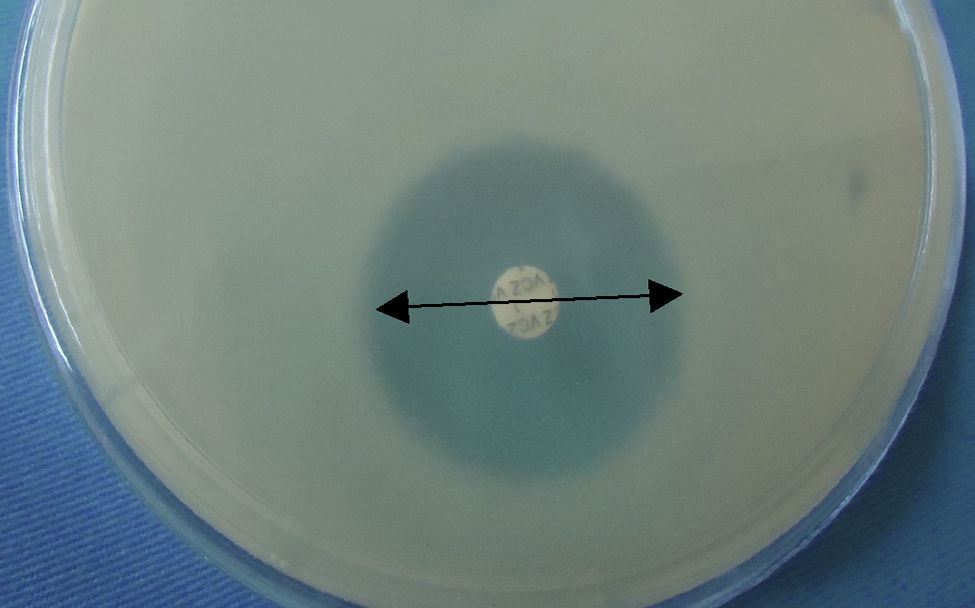
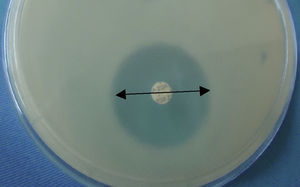
La susceptibilidad in vitro de Paecilomyces lilacinus se hizo por difusión en medio de Mueller-Hinton, con una suspensión de esporas con una turbidez comparativa al tubo de 0.5 de McFarland con lectura a las 48h de incubación, ya que es un hongo de crecimiento rápido; con dicho método se obtuvo un diámetro de 30mm para una concentración de disco de 6μg para la cepa aislada; la sensibilidad es positiva en>19mm (fig. 9). Por todo esto consideramos que la cepa causante de la queratomicosis descrita en este caso fue sensible a voriconazol.
ComentariosPaecilomyces lilacinus exhibe un tropismo especial por los tejidos oculares; se han descrito en la década de los 80 en la Unión Americana casos de endoftalmitis posquirúrgicas, y posteriores a cirugía de catarata con implante de lentes intraoculares, queratitis con trauma no quirúrgico, en pacientes que usan lentes de contacto, y en pacientes inmunosuprimidos por tratamiento tópico o sistémico con esteroides y cuyas evoluciones, a pesar de obtener un diagnóstico y haber recibido tratamientos oportunos, finalizaron en evisceración del ojo afectado. No se han informado muertes relacionadas a infecciones oculares por el hongo.
Las infecciones en tejidos cutáneos también se han informado en países como Alemania, Australia, Brasil, Corea, Francia, Inglaterra, Islandia, Japón, España y Suiza, lo que nos refiere un hongo con amplia ubicuidad y con amplios márgenes de tolerancia a las diversas temperaturas de los países mencionados. Son infecciones que se han descrito en pacientes con edades que oscilan desde los 4 a los 80 años y sin una preferencia por actividades o género, ya que la distribución de los casos se ha presentado en igual número en mujeres que en hombres2.
Paecilomyces lilacinus es un hongo filamentoso oportunista resistente a anfotericina B y su derivado natamicina usado en forma tópica en lesiones corneales3, que puede causar severas escleritis como lesión inicial y con involucramiento secundario de la córnea como en el caso de un paciente inmunodeprimido publicado por Chung et al.4 sin respuesta a los antimicóticos como itraconazol, natamicina tópica en suspensión al 5%, por lo que es adecuado tratar a los pacientes afectados por queratomicosis causada por este hongo con los antimicóticos de nuevas generaciones. La propuesta de voriconazol tópico por ser hidrosoluble y de mejor penetración se hizo en 2006 por Malecha et al.5 y se confirmó posteriormente en otro caso por Ford et al.6.
Su susceptibilidad in vitro a los antimicóticos muestra que tiene resistencia a la anfotericina y cierta susceptibilidad a los triazoles, de los cuales voriconazol se ha referido como fármaco útil para el tratamiento de úlceras de córnea. El tratamiento de queratitis con voriconazol tópico fue recomendado para Paecilomyces lilacinus en un caso de infección post-QPP7 y en un caso refractario al tratamiento con otros antimicóticos8.
En una serie de 17 pacientes afectados por queratitis causadas por Paecilomyces lilacinus y comprobadas por cultivo9, reunidos de varias localidades de la Unión Americana, se comprobó que el tratamiento con voriconazol tópico al 1% fue el que presentó mejor respuesta, y se presentaron en los hongos recuperados de los 17 pacientes referidos resistencias in vitro a anfotericina, itraconazol y natamicina.
ConclusiónCon el diagnóstico oportuno y el tratamiento tópico administrado de forma adecuada y con buen cumplimiento por parte del paciente se observó una mejoría en la lesión. La cicatrización posterior al evento infeccioso dejará una pequeña opacidad paracentral a resolverse posteriormente por vía quirúrgica si el paciente lo desea.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.