¿ Introducción
La utilización de agentes psicoactivos ha sido, desde siempre, una práctica común del ser humano y se ha venido utilizando para modificar la conducta con dos fines: aliviar trastornos mentales o fines religiosos, lúdicos, etc. A partir de la mitad del decenio de 1950, a raíz de la síntesis de la clorpromazina por Charpentier, se marcó el punto de partida de la psicofarmacología moderna; se estableció la eficacia clínica de muchos de estos agentes, surgiendo una etapa revolucionaria en la terapéutica psiquiátrica que se prolongó durante más de un decenio y que ha venido experimentado una innovación sostenida hasta la actualidad.
Los antipsicóticos más conocidos como neurolépticos, mal llamados tranquilizantes mayores, son un grupo heterogéneo de fármacos con la capacidad de sedar, tranquilizar y atenuar la conducta agresiva y que, manteniendo intactas las funciones intelectuales superiores, mejoran la agitación, el pensamiento y la conducta extraña del paciente psicótico.1 El término neuroléptico se acuñó para diferenciar los efectos de la clorpromazina y la reserpina con relación a otros depresores del SNC, estableciendo como síndrome neuroléptico la supresión de los movimientos espontáneos y de las conductas complejas en pacientes psiquiátricos, a la vez que conservan intactos los reflejos raquídeos y las conductas nociceptivas de evitación no condicionadas. A pesar de la heterogeneidad de su naturaleza química, los antipsicóticos poseen un mecanismo de acción común bloqueando los receptores D2 dopaminérgicos2 cerebrales e inactivan la neurotransmisión de dopamina en la porción anterior del encéfalo. Algunos antipsicóticos, sobretodo los más recientes, también interactúan con los receptores 5-HT2 serotoninérgicos y α-adrenérgicos, lo que les confiere algunas características diferenciales de los antipsicóticos clásicos.2,3
La tioridazina es un agente antipsicótico típico, del tipo de las fenotiazinas, indicado en el tratamiento de trastornos psicóticos,4 como esquizofrenia y manía en enfermedad maniaco depresiva; ansiedad,5 problemas de comportamiento severos en niños con hiperactividad6 e hiperexcitabilidad.7,8 Actualmente se está estudiando su uso en niños con comportamiento problemático, psicosis severa y psicosis/esquizofrenia.6
Los neurolépticos del tipo de la tioridazina pueden causar una gran variedad de efectos adversos sistémicos, entre los que se incluyen manifestaciones visuales y oculares, que pueden ser severas y en ocasiones irreversibles.5 En la esfera sistémica, los efectos adversos se enumeran a continuación en la Tabla 1, encontrándose entres sus contraindicaciones: depresión severa, cardiopatía severa -hiper o hipotensiva-, combinado con fármacos que aumentan el intervalo QT, pacientes con un intervalo QT alargado congénito o con historia de arritmias.9
La toxicidad ocular fue descrita por primera vez en 1980 y ha sido encontrada en el tratamiento tanto a corto como a largo plazo aunque el mecanismo patogénico todavía es desconocido.7
La retinopatía inducida por tioridazina y otros neurolépticos, se ha relacionado a la administración de más de 800 mg al día y por más de dos años; aunque también se ha señalado con menos dosis y después de unas cuantas semanas de tratamiento.9-11
Los síntomas de toxicidad incluyen disminución de la función visual y discromatopsia así como mala adaptación nocturna y escotoma central.10-12 Por medio de la oftalmoscopía se caracteriza por cúmulos de pigmento que se desarrollan inicialmente en la periferia y que progresan hacia la parte central de la retina6 pudiendo causar una retinopatía degenerativa, con aspectos histopatológicos,12 sintomatológicos y electrofisiológicos (valores anormales en el electrorretinograma)13-15 similares a los de la retinosis pigmentaria primaria.6,12,13
Una vez que se han notado las señales o síntomas, la medicación debe descontinuarse. Desgraciadamente, la recuperación visual completa es poco común y la disfunción visual persiste, e incluso puede progresar después de la interrupción.
Actualmente existen algunas hipótesis que enfatizan el rol de la absorción del medicamento por la melanina del tracto uveal.7 Se ha propuesto que la absorción del medicamento a nivel ocular se puede deber a desorganización de la coriocapilar resultando en una alteración del pigmento (melanina) en el epitelio pigmentario de la retina.7,16
También se ha postulado que el daño coroideo inducido por las fenotiazinas puede causar cambios en la actividad enzimática de las células de Müller y fotorreceptores, que tienen un metabolismo rápido, causando susceptibilidad enzimática en la fosforilación.13 La reducción de la fosforilación inducida por tioridazina puede resultar en deterioro de la formación de rodopsina y la incorporación de aminoácidos, con destrucción de los fotorreceptores.16 La causa por la que Tioridazina provoque un mayor número de casos de retinopatía que otros neurolépticos, se ha atribuido a la presencia de una cadena de piperidina en su estructura molecular, que favorece su absorción por la melanina en el tracto uveal y en la coroides.7
Con base en datos recientes sobre el complejo papel de la dopamina retiniana, se ha propuesto una hipótesis en la que la patogénesis de la retinopatía por tioridazina y fenotiazinas tiene que ver con los efectos de las drogas en la actividad del sistema dopaminérgico retiniano; ya que se ha demostrado que la dopamina está involucrada en el origen de la onda-b del electrorretinograma,15-17 y en el control de muchos aspectos de la fisiología retiniana incluyendo movimientos retinomotores de los fotorreceptores y migración de gránulos de melanina de las células de epitelio pigmentario de retina y, finalmente, en la actividad de células horizontales y síntesis de melatonina producida por células horizontales a nivel de fotorreceptores.3
Es de remarcarse que se ha observado que el evento degenerativo de la retinopatía por tioridazina consiste en atrofia y desorganización de los segmentos externos de los fotorreceptores, seguido por pérdida del epitelio pigmentario de retina con alteraciones a nivel de la coriocapilaris.13
¿ Presentación del caso clínico
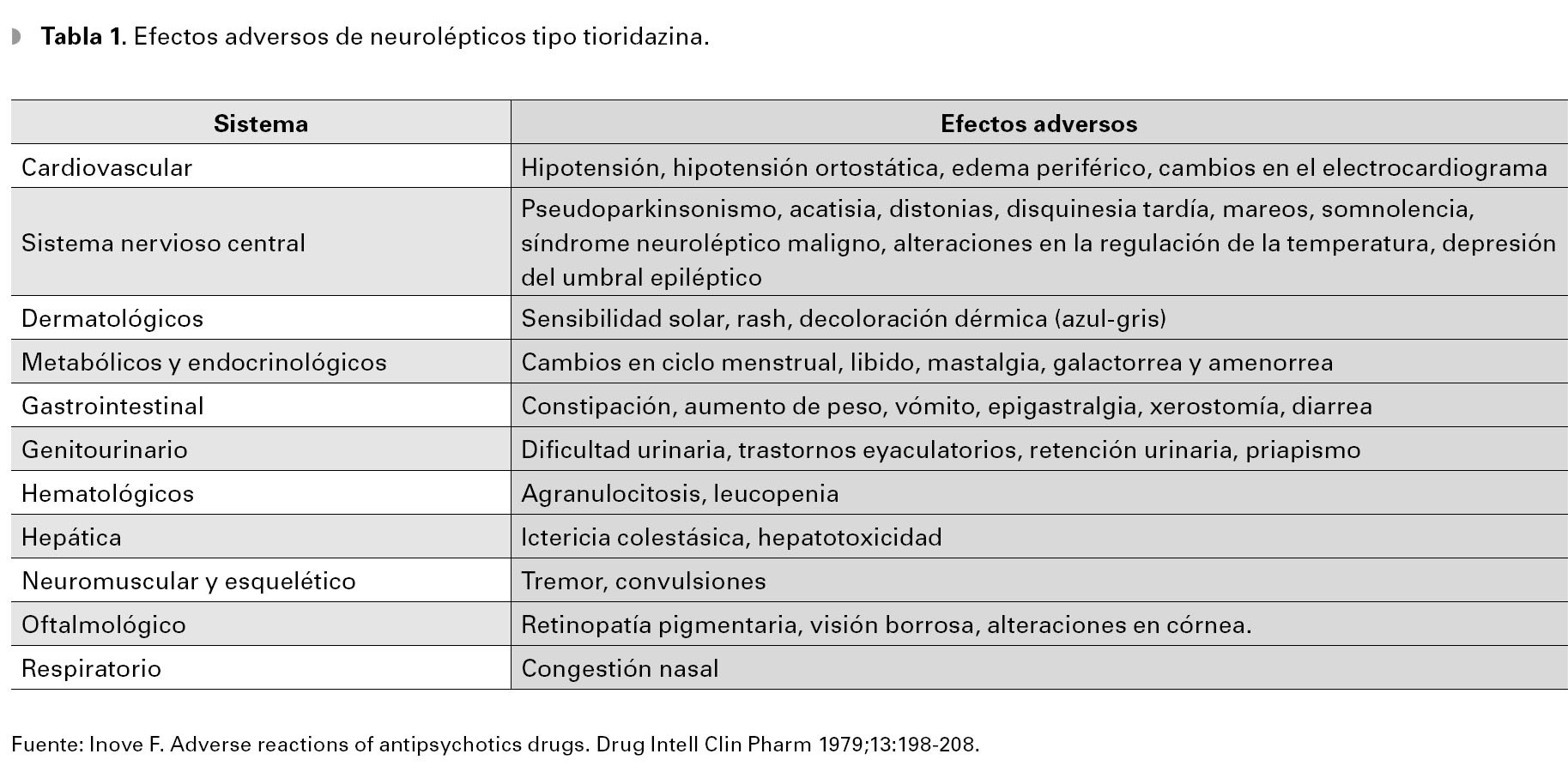
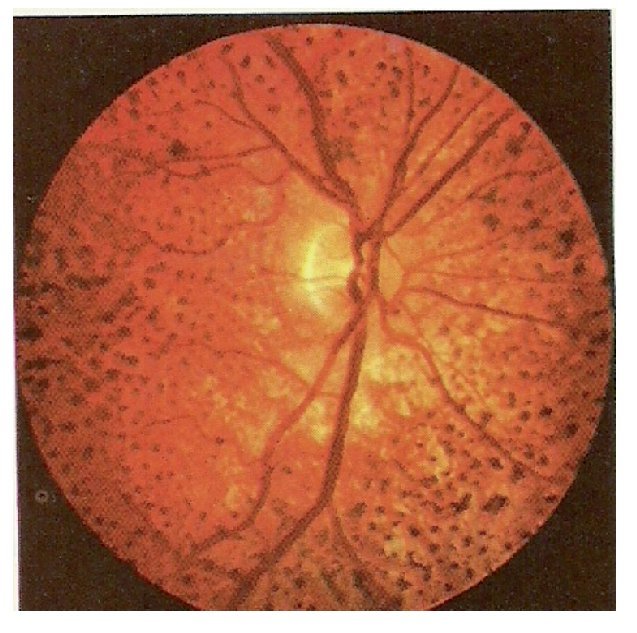
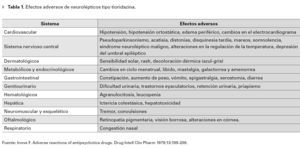
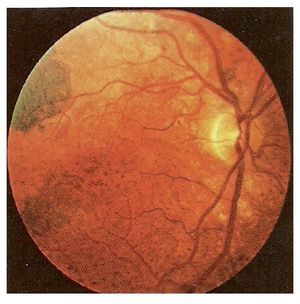
Mujer de 27 años de edad, con parálisis cerebral infantil y antecedente personal patológico positivo de cuadro esquizofrénico de 12 años de evolución, tratada con clorpromazina durante dos años para control de crisis de ansiedad, quien fue referida, evaluada y tratada en una institución psiquiátrica donde se le administró clorpromazina, flufenazina y tioridazina a dosis totales y por tiempo no especificados. La paciente refirió la constante percepción en color rojo de objetos por lo que acudió a la unidad de Psiquiatría del Hospital General de México, donde se solicitó valoración oftalmológica. A pesar de la escasa cooperación, se determinó una agudeza visual con optotipos de iletrados aproximada de 20/25 en ambos ojos. El segmento anterior fue normal y en el polo posterior se encontró una papila bien limitada, de bordes definidos, con excavación de 0.4, con emergencia vascular normal y buen reflejo foveolar y se observaron múltiples cúmulos de pigmento de aspecto granular con distribución en el polo posterior y ecuador (Figura 1). No se prescribió tratamiento y dos años después acudió nuevamente a valoración oftalmológica por persistir sintomatología visual, determinándose una agudeza visual de 20/25 en ambos ojos sin datos patológicos diferentes de la primera exploración ocular aunque se pudieron observar zonas coalescentes de pigmento en el polo posterior (Figura 2).
¿ Figura 1. Biomicroscopía del polo posterior del ojo derecho. Se observan múltiples depósitos de pigmento, puntiformes, de aspecto granular en polo posterior y ecuador, así como atrofia peripapilar.
¿ Figura 2. Biomicroscopía de polo posterior del ojo derecho, un año después del primer registro fotográfico, en donde se observan zonas coalescentes de hiperpigmentación y una gran zona de hipopigmentación, por dentro de la arcada temporal superior.
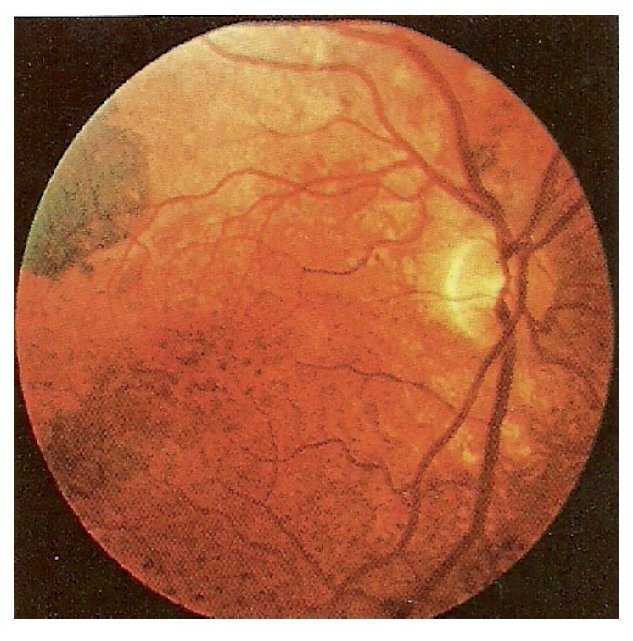
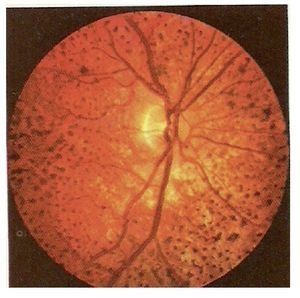
La paciente no acudió a citas de control durante tres años y fue nuevamente valorada por referir visión borrosa y nictalopia. Su agudeza visual fue de 20/25 AO, en el segmento anterior no se observaron cambios compatibles con patología pero en el polo posterior fueron evidentes áreas de redistribución y pigmentación paramacular y zonas adyacentes de hipopigmentación (Figura 3) así como acentuación de la trama vascular coroidea de ambos ojos.
¿ Figura 3. Ojo derecho cuatro años después de la primera revisión oftalmológica. Se observan áreas de redistribución pigmentaria paramacular y grandes áreas de atrofia del epitelio pigmentario y de la coriocapilar con conservación de grandes y medianos vasos coroideos.
Se solicitó angiografía retiniana con fluoresceína, en la que desde la fase arterial, se pusieron de manifiesto los grandes y medianos vasos coroideos por defecto en ventana (por atrofia del epitelio pigmentario de la retina así como por el daño en la coriocapilar) e hipofluorescencia en la fase arteriovenosa, secundaria a defecto en pantalla (por acumulación de pigmento); en la fase arterial se apreció fuga del material de contraste en las arteriolas coroideas de los defectos del epitelio pigmentado siendo evidente el daño coriocapilar en las fases arterio-venosas así como defectos en pantalla (estudio que fue extraviado por el familiar responsable de la paciente).
No fue posible obtener campos visuales con índices de confiabilidad aceptables por la falta total de cooperación debido a la patología mental de base de la paciente quien fue valorada nuevamente sin observarse cambios en la exploración ocular pero no ha sido posible un seguimiento oftalmológico constante debido su inasistencia al Hospital, desconociéndose su estado actual desde hace dos años.
¿ Discusión
El caso presentado constituye, hasta la fecha de la elaboración del presente trabajo, el primer informe de retinopatía pigmentaria por tioridazina en la literatura oftalmológica mexicana y demuestra la necesidad de conocer los efectos secundarios de la medicación sistémica en el ojo y sus interacciones farmacológicas.
Es importante destacar que dos de los neurolépticos más empleados en el tratamiento de la esquizofrenia, la tioridazina y la flufenazina, pueden causar retinopatía o maculopatía.17,18 Las áreas más vulnerables de la retina son la periferia media (ecuador) y la región perifoveal.19 El daño al epitelio pigmentario de la retina (EPR) causa que sus células emigren y se desplacen hacia la superficie de la retina.20 La combinación de la pérdida del EPR (áreas atrofia) y su migración hacen que se produzca lo que se conoce como fondo en "sal y pimienta". La sal son áreas de atrofia del EPR y la pimienta (hipertrofia) forman amontonamiento o acumulación simulando espículas óseas, tanto en las degeneraciones hereditarias (retinosis pigmentaria)19 o ser sutiles y muy finas como en las inflamaciones intrauterinas (rubéola).21 En cuanto a la patogénesis de esta retinopatía, se enfatiza el papel de la absorción del fármaco por el pigmento del ojo,6,10 así como de las alteraciones inducidas por éste en la actividad de algunos sistemas enzimáticos de la retina que pueden causar la destrucción de los fotorreceptores y las células del EPR.15-17 Sin embargo, además de estos efectos, parece que la interacción de la tioridazina y otros antipsicóticos con receptores de dopamina18 podrían ejercer un papel relevante en la patogénesis de la retinopatía inducida por fármacos.20 Datos clínicos y experimentales apuntan a un papel para el bloqueo de la toxicidad inducida por receptores D4 DA21-23 y un aumento en la síntesis de melatonina de la retina,18,19 efecto que se llevaría a cabo a nivel de los fotorreceptores19,20 y las células del EPR, donde el subtipo D4 de la familia de los receptores D2 es el predominante.19
Esta retinopatía se manifiesta clínicamente con visión borrosa, nictalopia, acromatopsia -síntoma inicial del presente caso-, y pérdida de visión periférica o central20 de naturaleza progresiva, sin cambios pigmentarios oftalmoscópicamente evidentes en esta etapa, que se evidenciaron desde la evaluación ocular inicial y con el paso del tiempo se redistribuyeron como zonas coalescentes de pigmento en retina periférica. Generalmente la retinopatía por Tioridazina se produce empleando dosis de 200 mg o más,21,22 y puede avanzar en el curso de muchos años a pesar de interrumpirse el tratamiento, como el caso aquí presentado, quien recibió tres psicofármacos para el control de su padecimiento mental de base que posiblemente tuvieron un efecto retinotóxico sinérgico y, aunque descontinuados antes de ser evaluada oftalmológicamente, el daño a la retina persistió por el periodo de seguimiento.
La dosis y duración del tratamiento son sin duda factores que determinan esta retinopatía19 cuya patogénesis se basa en la interferencia de la acción de la dopamina sobre los receptores D2 y D4 de la retina.23 El rol de la dopamina en la retina incluye el control de los movimientos reticulares de los fotorreceptores,19 la migración de pigmento en el epitelio pigmentario,21 la regulación de la actividad de las células horizontales y la modulación en la síntesis de dopamina a nivel de los fotorreceptores.23-25 La patología de la retinopatía por neurolépticos procede de la atrofia de los segmentos externos de los conos y de los bastones inicialmente y continua por atrofia del epitelio pigmentario y alteraciones en la capa coriocapilar.6 La acción de los neurolépticos induce la síntesis exagerada de melatonina9 en la retina, lo cual incrementa la susceptibilidad de los fotorreceptores a sufrir los efectos nocivos de la luz.24 Este efecto es reversible con la administración de bromocriptina, fármaco agonista de la dopamina19 y empleada comúnmente en el tratamiento de la enfermedad de Parkinson.22 Por otro lado, una dieta rica en AGO3 y ADH ejerce un efecto neuroprotector sobre el epitelio pigmentario de la retina,25 aumentando la actividad de la enzima fosfofolipasa y así reduciendo la acumulación patológica de lipofuscina.25,26
Otras causas de la retinopatía en sal y pimienta son la sífilis25 y medicamentos sistémicos como cloroquina y deferoxamina (agente quelante que elimina el exceso de hierro del organismo).24-26 En el área perifoveal a veces se observa un halo grisáceo-chocolate que asemeja un ojo de buey.25,26
Este caso representa un cuadro poco frecuente de retinopatía pigmentaria determinada por la dosis total como el tiempo de tratamiento con tioridazina, no siendo posible excluir un efecto tóxico aditivo con clorpromazina y flufenazina que también fueron prescritas en esta paciente antes de iniciar su padecimiento oftalmológico psicofármaco del cual existen reportes en la bibliografía,15-17 que confirman la absorción selectiva de las fenotiazinas por el pigmento melánico de la úvea,19 cambios del EPR que son secundarios a daño endotelial y a los sistemas enzimáticos de las células de Müller y fotorreceptores24 que, en células con actividad metabólica elevada como las del sistema visual,16 existe una alta suceptibilidad a defectos enzimáticos en la fosforilación que dan como resultado alteraciones en la formación de rodopsina y la incorporación de aminoácidos que determina necrosis celular.25
Es importante enfatizar en primer lugar que la toxicidad por tioridazina (y de hecho de las enfermedades de la retina en general) no es necesariamente equivalente a daño funcional, aunque los pacientes con toxicidad por este fármaco, deben tener seguimiento continuo con pruebas funcionales tales como campos visuales y ERG,23 que no fueron posibles por el estado mental y la falta de seguimiento de esta paciente, además de la observación del fondo de ojo, dado que el hecho de la pérdida de la agudeza visual en forma ocasional, no observada en este caso, indica que los pacientes con toxicidad Tioridazina deben ser seguidos de manera indefinida para documentar la estabilidad o daño de la enfermedad.22,23 La hipótesis respecto a que los daños subclínicos pueden existir en el momento de la exposición tóxica inicial sugiere que los daños a la retina pueden ser minimizados administrando dextrometorfan,17,26 agente que bloquea la muerte secundaria de células heridas localizadas marginalmente por la liberación de aminoácidos excitatorios. Si este tipo de agente pudiera ser encontrado, disminuiría la descompensación del EPR secundaria a la exposición a tioridazina, reduciendo considerablemente riesgos visuales a largo plazo.24-26
Una hipótesis DA de la tioridazina y otras retinopatías, exige nuevas investigaciones que se lleven a cabo en pacientes tratados con neurolépticos no fenotiazínicos,18 así como con los atípicos y neurolépticos nuevos preferentemente que actúan sobre los receptores D4 subtipo DA.19 Los resultados de estas investigaciones deben confirmar la hipótesis presente que adquirirá un conocimiento más profundo sobre la patogénesis de la tioridazina, fenotiazina y otras retinopatías, así como sobre la asociación de la retinosis pigmentaria primaria con otras anomalías de la retina.21-23 Por otra parte, en el tratamiento de pacientes psiquiátricos, el clínico debe ser consciente de la retinotoxicidad,23 posible efecto de los antipsicóticos diferentes, a fin de seleccionar los psicofármacos más seguros a ser utilizados en pacientes predispuestos, como sujetos de edad avanzada y pacientes con signos de degeneración retiniana24 o enfermedades cerebrales, con el fin de identificar a los sujetos en riesgo. Por lo anterior sería aconsejable una exploración oftalmológica completa, incluyendo ERG23-26 y en los casos más sospechosos, fluorangiografía que debe realizarse antes y durante el curso del tratamiento.2
¿ Conclusión
El presente caso representa un ejemplo iatrogénico, una alteración del epitelio pigmentario de la retina por la toxicidad de tioridazina, aunque es imposible determinar si existió un efecto sinérgico con otros psicofármacos administrados previamente que determinaron dicha alteración en el epitelio pigmentado de la retina.
El efecto tóxico inicial posiblemente fue en la coriocapilar determinando los cambios pigmentarios del epitelio y la retina neurosensorial a lo largo de varios años con tratamiento. El síntoma clínico inicial fue la percepción visual en color rojo con la conservación de una buena agudeza visual, determinándose alteraciones epiteliales en todo el fondo que coalescieron formando zonas de pigmento más grandes en la coriocapilar y en el epitelio pigmentado y aún con el término del tratamiento, siguió el deterioro, como resultado de las alteraciones enzimáticas en la fosforilación que determinan alteraciones en la función visual
Es muy importante que el médico psiquiatra, el oftalmólogo y el paciente o bien su familiar, conozcan los efectos tóxicos potenciales oculares de la administración de tioridazina y su repercusión en la función visual con el fin de identificar dichas lesiones de forma temprana, especialmente en sujetos susceptibles y poder efectuar ajustes de dosis o bien descontinuar el tratamiento con este psicofármaco.
Correspondencia: Dr. Ariel Prado Serrano.
Servicio de Oftalmología. Dr. Balmis 144 Col. Doctores. Delegación Cuauhtémoc, México D. F.
Teléfono: 5004 3801.
Correo electrónico: ariprase@hotmail.com. ariuiamx@yahoo.com.mx