El síndrome de Urrets-Zavalia es una rara complicación, que originalmente fue descrita posterior a queratoplastía penetrante (QPP) por queratocono. Consiste en una pupila fija dilatada, atrofia de iris y glaucoma secundario. Esto, asociado con tratamiento midriático posoperatorio. A pesar de que el origen preciso del síndrome es incierto, se ha propuesto que la isquemia del iris puede presentarse después de una elevación de la presión intraocular (PIO) y ocasionar así, una pupila fija dilatada. Se describe un caso de síndrome Urrets-Zavalia, con el objetivo de mostrar sus características clínicas, evolución, así como una revisión de la literatura médica sobre el tema.
Urrets-Zavalia syndrome is an uncommon postoperative complication that was originally described after penetrating keratoplasty for keratoconus. Consisting of a fixed dilated pupil, iris atrophy and secondary glaucoma. It is associated with postoperative mydriatic treatment. Although the precise origin of the syndrome is uncertain, it has been proposed that ischemia of the iris can develop after raised intraocular pressure causes hypoperfusion and leave a fixed dilated pupil. A case Urrets-Zavalia syndrome, in order to show its clinical features, evolution, and a review of the literature on the subject.
Introducción
Las complicaciones de un trasplante corneal son muchas, dentro de las cuales resaltan astigmatismo alto, formación de catarata, rechazo y glaucoma, que pueden llevar a un pobre resultado visual. El síndrome de Urretz-Zavalia, también conocido como pupila fija dilatada o parética, es una rara pero peculiar complicación posterior a queratoplastía parcial o completa, principalmente en pacientes con queratocono. Se presenta con una incidencia de 0.3% al 17.7%, en un rango de edad desde seis a 61 años.1
Castroviejo fue el primero en describir la asociación de midriasis, atrofia del iris y un incremento de la presión intraocular (PIO) posoperatoria, en pacientes con queratocono sometidos a queratoplastía penetrante (QPP) y manejados con atropina en el posoperatorio, ya que el iris tenía contacto corneal, desarrollaba sinequias anteriores y posteriormente glaucoma. Desde entonces, han sido varios los interesados en identificar las causas y factores que predisponen a esta patología.2
Los principales factores asociados son el uso de agentes midriáticos en el pre, trans y/o posterior a la cirugía, así como elevación de la PIO durante y/o posterior a la cirugía, para el desarrollo de pupila fija dilatada. Se han propuesto diversas teorías, como trauma quirúrgico y/o isquemia del iris durante o posterior al procedimiento; anormalidades del sistema nervioso simpático, bloqueo pupilar y anormalidades pupilares preexistentes. Asociaciones menos comunes son bloqueo retrobulbar (por lesión al ganglio ciliar), uso de hipromelosa intraocular, anestesia general y exposición a toxinas durante la cirugía. Se describe un caso de Urrets-Zavalia posterior a QPP por queratopatía bullosa seudofáquica que, de acuerdo a la revisión de la literatura médica, es el paciente con mayor edad reportado.2,3
Presentación del caso
Mujer de 79 años de edad, sin enfermedades crónico-degenerativas o antecedentes sistémicos de relevancia clínica. Antecedente ocular único de queratopatía bullosa seudofáquica de un mes de evolución, posterior a extracción extracapsular de catarata y colocación de lente intraocular (LIO) de polimetilmetacrilato (PMMA) en ojo izquierdo. A la exploración oftalmológica, ojo derecho con agudeza visual (AV) 20/70 (0.54 LogMar), cristalino con opacidad 3 de 4+ (NO5, NC5, Lens Opacities Classification System, LOCS III), segmento posterior sin alteraciones; ojo izquierdo, AV no corregida a distancia de movimiento de manos, con PIO de 10 mmHg, córnea con queratopatía bullosa seudofáquica, cámara anterior profunda, iris normal, con pupila redonda, isocórica, reactiva, LIO en bolsa, resto poco valorable por opacidad de medios. Ambos ojos sin otra patología ocular, asociada al momento de su valoración.
Se lleva a cabo QPP en OI, bajo anestesia general, sin aplicación de midriáticos pre, ni transquirúrgicos, utilizando trépano 8.0 mm/500 µm, para el receptor, botón corneal donador de 8.25 mm, se utiliza viscoelástico (DisCoVisc®, Alcon, hialuronato de sodio: 1.6% + sulfato de condroitina: 4%) para mantener formada la cámara anterior, suturando con puntos simples nylon 10-2, sin realizar iridotomía periférica, se lava exhaustivamente el material viscoelástico con solución salina balanceada (SSB, Pisa S.A. de C.V. Laboratorios); no se presentaron complicaciones.
No se prescribió midriático al terminar la cirugía. El tercer día posquirúrgico se presenta con AV de 20/200 (1.00 LogMar), PIO normal a la digitopalpación, cámara anterior formada, sin evidencia de sinequias anteriores, con pupila fija dilatada de 7 mm.
A las 16 semanas, AV de 20/100 (0.7 LogMar), PIO 24 mmHg OI, manejada con timolol gotas (Imot Ofteno®, Sophia, 5 mg/1 mL) dos veces al día, iris con sinequias anteriores en cuadrante superotemporal, continuando con pupila fija dilatada.
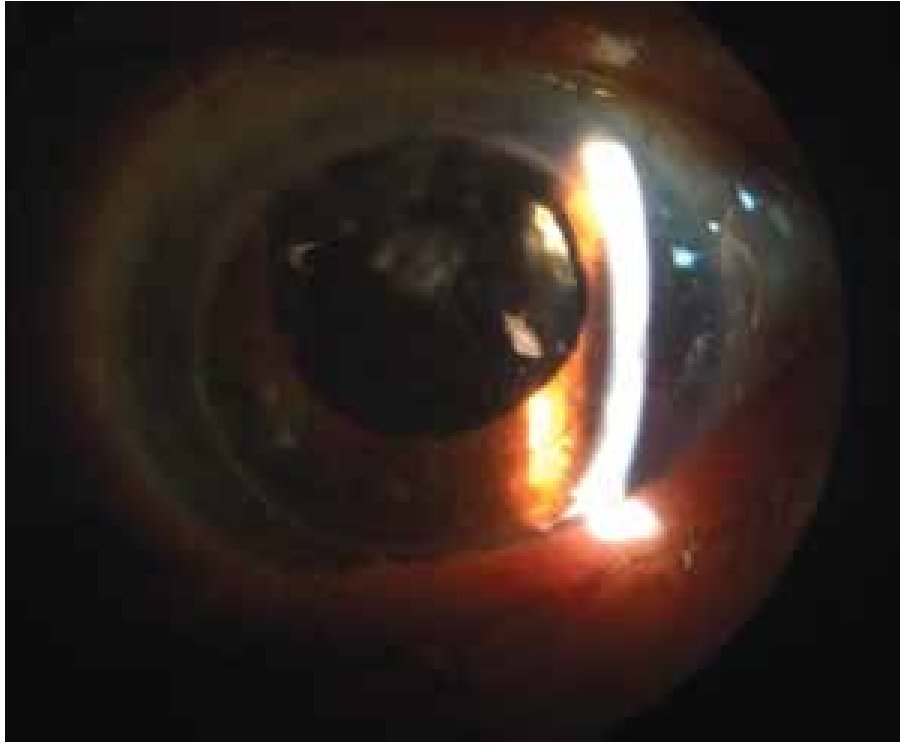
A las 18 semanas posteriores a la QPP, presenta AV mejor corregida de 20/60 (0.48 LogMar), PIO 16 mmHg bajo tratamiento; se aprecia atrofia focal de iris, continuando con pupila dilatada 6.5 mm, sin respuesta a estímulo luminoso (Figura 1).
Figura 1. Pupila fija dilatada en ojo izquierdo, a las 18 semanas de realizar queratoplastía penetrante.
Se decide utilizar pilocarpina tópica (Pil Ofteno®, Sophia, 4.0 g/100 mL) para modificar el diámetro pupilar en OI; obteniendo dos concentraciones mediante dilución con solución salina balanceada (SSB, Pisa S.A. de C.V. Laboratorios). Se inicia con pilocarpina tópica al 0.125%, aplicando una gota cada seis horas por una semana, sin observar respuesta; posteriormente, se instala pilocarpina al 4%, una gota cada seis horas por una semana, sin observar respuesta pupilar. La paciente refiere poca tolerancia a la luz intensa.
Discusión
Urrets-Zavalia en 1962, dentro del reporte de una serie de 255 trasplantes (QPP), presentó dos casos con midriasis irreversible, atrofia de iris y glaucoma secundario en pacientes con queratocono, constituyendo la tríada clásica de este síndrome. Además, tres pacientes presentaron pupila fija dilatada como única manifestación. En todos los casos, se utilizó atropina antes o después del procedimiento quirúrgico y la elevación de la PIO se presentó posterior a la atrofia de iris. La midriasis estuvo presente desde el primer día y tuvo carácter irreversible.2
David y Ruben3 describen en 1975, un estudio en el que realizaron 140 QPP en pacientes con queratocono, presentando 11 (7%) pupila fija dilatada. En todos se utilizó pilocarpina previo a la cirugía, no se utilizó en ningún momento midriáticos, y se realizaron dos o más iridectomías periféricas.
Clasificaron la pupila fija dilatada de acuerdo a su reacción a la luz, y a la aplicación de agentes mióticos:
1) Pupila con reacción cercana y a la luz normal, la cual es por lo menos 1.5 mm mayor que la contralateral (no operada). Constriñe totalmente con agentes mióticos tópicos.
2) Pupila parética, no reactiva, que lentamente retorna a la normalidad.
3) Dilatación pupilar irreversible con atrofia de iris.
De los 11 casos, la pupila fija dilatada fue transitoria en cuatro y se recuperaron espontáneamente en un periodo de una a 18 semanas, de forma completa en dos casos y parcialmente en los otros dos. Sólo uno presentó glaucoma secundario a sinequias anteriores periféricas, formadas por cámara plana en los primeros cinco días posquirúrgicos.
Un dato previamente no descrito fue la presencia de pupila dilatada parcialmente en 19% de los casos, definida como pupila mayor a 1.5 mm con respecto a la contralateral, reactivas a la luz y fijación cercana, pero a pesar de estos estímulos permanecían con esta diferencia de diámetro, y sin constricción total con la aplicación de mióticos.
Jain y Murdoch4 observaron que este síndrome era más común en pacientes sin iridectomía periférica, y proponen un mecanismo de bloqueo pupilar relativo. Naumann5 en una revisión de 1 000 casos de QPP, no encontró este síndrome y sugiere que hacer iridectomía periférica en pacientes fáquicos es profiláctica, a pesar de la administración de midriáticos. Dada su prevalencia en pacientes con queratocono, Bertelsen y Seim6 asocian esto con defectos en el mesodermo que rodea el borde de la copa óptica, ya que da origen al estroma del iris y de la córnea.
La pupila fija dilatada se presenta desde las primeras 24 horas en el 80% aproximadamente, el resto en su mayoría dentro de las dos semanas siguientes.7
Además del queratocono, se han asociado múltiples patologías con la aparición de este síndrome. Se ha descrito en pacientes sometidos a QPP secundarios a distrofia macular corneal, distrofia endotelial de Fuchs; con cirugía de catarata sin QPP, trabeculectomía, colocación de LIO fáquico, queratoplastía lamelar profunda fáquica (DLK, por sus siglas en inglés, Deep Lamellar Keratoplasty), iridoplastía periférica y panfotocoagulación retinal periférica con láser argón.
Se han sugerido múltiples mecanismos fisiopatológicos, como un espasmo simpático con inhibición parasimpática, así como la interacción de alteraciones neurológicas, inmunológicas e isquémicas; enfocándose la mayoría en la formación de sinequias anteriores periféricas secundarias al depósito de detritus inflamatorios y efecto de desplazamiento mecánico, esto asociado con el aplanamiento periférico por las suturas cornéales, cámara plana; llevando a elevación de la PIO y limitación en la movilidad periférica del iris.7
Sahfit y Casay8 no reportaron ninguno de sus casos con sinequias anteriores y sólo un paciente con glaucoma secundario, por lo que describen el glaucoma como fenómeno secundario al síndrome y no parte de éste.
Tufo y Buckley10 concluyeron que la elevación de la PIO, combinada con la baja rigidez del ojo queratocónico, permiten la oclusión de los vasos de la raíz periférica del iris, con la consecuente isquemia y dilatación pupilar; esto demostrado con fluorangiografía y seguimiento a seis meses.
Se ha establecido relación de pupila fija dilatada con degeneración parasimpática extensa, esto observado histológicamente; así como alteración en la acomodación y respuesta pupilar, en pacientes sometidos a panfotocoagulación retinal periférica con láser argón.10 Esto puede explicar la lenta recuperación, sugiriendo un proceso gradual de regeneración nerviosa.11
Spedea y colaboradores12 describieron un caso de pupila fija dilatada desarrollado secundario a queratoplastía lamelar profunda, con microperforación de membrana descemet y doble cámara; utilizando una burbuja de aire en cámara anterior para resolver dicha complicación, sin realizar iridectomía periférica; planteando un bloqueo pupilar, así como el hecho de que la burbuja se elimina rápidamente y ocasionalmente no se forma humor acuoso con la misma velocidad para sustituir su volumen, por lo que el paciente cursa con cámara plana. Esto principalmente en mayores de 50 años, ya que cursan más frecuentemente con cámaras poco profundas.
La atrofia del iris se presenta en dos formas: focal y sectorial. La focal aparece principalmente en los casos de pupila fija dilatada parcialmente, se presenta detrás de la interfase donador-receptor, observándose en algunos casos inmediatamente después de la cirugía; el epitelio pigmentado posterior está ausente, pero el estroma se mantiene normal. A partir de estas conclusiones, se cree que la atrofia focal es debida a traumatismo quirúrgico, o después de cortar el injerto receptor, cuando hay prolapso de las estructuras intraoculares, el cristalino se proyecta contra la cara posterior del iris provocando compresión e isquemia, que por anatomía se correlaciona con la interface donador-receptor; se provoca también compresión en su cara anterior, esta isquemia produce parálisis del esfínter y dilatación pupilar. La atrofia sectorial es más común en los casos de pupila fija dilatada permanente sin respuesta a pilocarpina, afectando todas las capas de iris, lo que descarta una denervación traumática del esfínter pupilar. Se presenta raramente a los pocos días de la cirugía, como promedio entre dos y cuatro meses posteriores al procedimiento.13 Se ha propuesto también una oclusión de los vasos esclerales, debido al incremento de la PIO con isquemia del iris subsecuente, con preservación de la función del cuerpo ciliar.14
González y colaboradores15 describieron los hallazgos histológicos de un paciente con queratocono sometido a QPP, quien desarrolló pupila fija dilatada, encontrando la malla trabecular y el conducto de Schlemm normales, con células linfoideas y mastocitos dispersos, el iris presentó fibrosis estromal y congestión vascular; algunos vasos presentaron engrosamiento mayor de lo normal, sin presentar anormalidades en la capa de epitelio pigmentado posterior y el cuerpo ciliar sin alteraciones. Concluyeron que los cambios histopatológicos sugieren una reacción inflamatoria inmunoalérgica del iris, que lo lleva a fibrosis y atrofia.
Se han propuesto varios métodos profilácticos para reducir la incidencia de este síndrome: administración preoperatoria de manitol (30 minutos antes), masaje ocular, relajantes musculares y anestesia general con ventilación presión-positiva para reducir la PIO, reformar la cámara anterior tan pronto como sea posible durante la cirugía para evitar contacto iridocorneal, uso de acetilcolina al 1% intracameral, realizar iridectomía periférica, no utilizar midriáticos, y la administración de pilocarpina posquirúrgico.2-4,16
Se debe realizar una adecuada valoración preoperatoria de la función pupilar, descartar pupila tónica de Adie con pilocarpina al 0.125%-4%, así como lesión del III par craneal y/o defecto pupilar aferente. Se ha descrito la realización de pupiloplastía a cielo abierto y QPP fáquica, en pacientes con pupila fija dilatada y opacidad corneal secundaria a queratouveítis herpética con buenos resultados, por lo que existe la posibilidad de instalar este tratamiento en los casos con síndrome de Urrets-Zavalia irreversible, e injerto fallido en los que se planea un segundo transplante.16
Conclusión
La etiología del síndrome Urrets-Zavalia continúa incierta y siguen apareciendo datos que apuntan a una causa multifactorial, predominando las relacionadas a un proceso isquémico. Se presentó un caso con las características descritas inicialmente por Urrets-Zavalia, en quien no se utilizó midriático, y no se realizó iridectomía profiláctica en una cirugía por demás sin complicaciones, mostrando pupila fija dilatada en el posquirúrgico temprano sin asociación a elevación de la PIO o atrofia de iris, desarrollando estas características posteriormente. A pesar del uso de pilocarpina tópica en dos diferentes concentraciones, no se observó respuesta alguna, manteniéndose la pupila parética a seis meses. Por lo que podemos concluir, que el síndrome se puede presentar en pacientes sometidos a QPP por indicaciones diferentes a queratocono, el uso de midriáticos no es condicionante para la aparición de pupila fija, así como el uso de pilocarpina no genera una respuesta en todos los casos. A pesar de lo previamente descrito, es necesario realizar en todos los pacientes que se sometan a QPP, un examen detallado en el preoperatorio, el uso de las medidas profilácticas, durante y después de la cirugía, así como un monitoreo-control de la PIO durante todo el seguimiento, para ayudar a disminuir su incidencia e identificar este síndrome.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Financiamiento
Los autores no recibieron patrocinio para llevar a cabo este artículo.
Agradecimientos
Ortografía y gramática al Dr. Fernando Jesús Eusebio Herrera Fernández. Cirugía General, Adscrito al Hospital General del Estado de Sonora.
Correspondencia:
Dr. Jesús Óscar Moya Romero.
Hospital General del Estado. Luis Encinas s/n, C. P. 83000, Hermosillo, Son., México.
Teléfono: (66) 2183 3890.
Correo electrónico: moya5339@yahoo.com.mx