Exploration of polycystic ovarian syndrome (PCOS) in women with eating disorders (ED) is uncommon, and its association with bipolar disorder (BD) has been understudied. The aim of this study was to determine the prevalence of PCOS in women with ED in an outpatient program and to analyze the potential associations with BD. A total of 388 patients (88 with PCOS and 300 without PCOS) aged among 14 to 61 years were included in the study. Pelvic ultrasound, laboratory tests, and physical exams were performed to each participant. Bivariate analyses were carried out between PCOS, BD and other variables such as: psychiatric comorbidities, body mass index and type of ED. An association model was built. PCOS and BD prevalence were 22.7% and 13.1% respectively. The variables associated with PCOS were: BD type II, overweight or obesity and having an ED with binges and/or purges. When obesity and bulimic ED subtypes were controlled, patients with PCOS and BD type have 5.8 times higher risk of BD type II (OR=5.85; 95% IC=2.9-11.6). Comorbidities among these three pathologies are frequent, therefore its exploration and management should be considered.
La exploración del síndrome de ovario poliquístico (SOP) en mujeres con trastorno del comportamiento alimentario (TCA) es infrecuente, y particularmente su asociación con el trastorno bipolar (TB) ha sido poco estudiada. El propósito de este estudio fue evaluar la prevalencia de SOP en mujeres con TCA, y analizar su potencial asociación con TB. Participaron 388 pacientes de entre 14 y 61 años de edad (88 con SOP y 300 sin SOP). Se realizó ultrasonido pélvico, examen físico y de laboratorio. Se aplicaron análisis bivariados entre SOP, TB y otras variables, como son: comorbilidades psiquiátricas, índice de masa corporal y tipo de TCA. Se construyó un modelo de asociación. Las prevalencias de SOP y de TB en la muestra fueron 22.7 y 13.1%, respectivamente. Las variables asociadas con SOP fueron TB tipo II, sobrepeso u obesidad, y presentar un TCA con atracones y/o purgas. Controlando por obesidad y subtipos bulímicos de TCA, las pacientes con SOP tienen 5.8 veces mayor riesgo de presentar TB tipo II (OR=5.85, IC 95%=2.9-11.6). La comorbilidad entre estas tres patologías es frecuente, por lo que su exploración y manejo deben ser considerados.
El síndrome de ovario poliquístico (SOP) es un trastorno endocrino que afecta a una de cada cinco mujeres en edad fértil, con manifestaciones psicológicas, metabólicas y reproductivas, por lo que tiene un impacto negativo en la salud física y mental. Se caracteriza por hiperandrogenismo, ovarios poliquísticos y oligomenorrea o amenorrea. La resistencia a la insulina o la hiperinsulinemia son condiciones comunes en las mujeres con SOP, pero no siempre lo acompañan. Asimismo, el síndrome metabólico asociado a sobrepeso u obesidad también es más frecuente en mujeres con SOP (Azziz et al., 2004; El Hayek, Bitar, Hamdar, Mirza y Daoud, 2016; Goodarzi, Dumesic, Chazenbalk y Azziz, 2011; Hussain et al., 2015; Kousta, Tolis y Franks, 2005; Kyrou, Weickert y Randeva, 2015; Sirmans y Pate, 2014).
En general, las estimaciones de la prevalencia de SOP varían dependiendo de la clasificación diagnóstica empleada, los aspectos étnicos y el tipo de muestra explorada, ya sea clínica o comunitaria (Azziz, 2006; Dumesic et al., 2015; Sirmans y Pate, 2014). Si se aplican los criterios del Instituto Nacional de Salud de los Estados Unidos (INS-EU) (Zawadski y Dunaif, 1992), la prevalencia de SOP se ubica en el 4-10%, pero si se emplean los criterios del Consenso de Rotterdam (Rotterdam ESHRE/ASRM, 2004), que son más amplios, la prevalencia puede duplicarse (Azziz, 2006). Por ejemplo, en mujeres australianas, March et al. (2010) reportan que, al aplicar los criterios del INS-EU, la prevalencia fue 8.7±2%; pero si se usaban los del Consenso de Rotterdam, aumentaba a 11.9±2.4%.
Existe evidencia acerca de la alta frecuencia de psicopatología en mujeres con SOP, quienes tienen un mayor riesgo de presentar depresión, ansiedad, trastornos del comportamiento alimentario (TCA) y disfunciones sexuales que las mujeres sin SOP (Blay, Aguiar y Passos, 2016; Månsson et al., 2008). Además, a lo largo de sus vidas, los intentos de suicidio así como el uso de antidepresivos y/o de ansiolíticos también parecen ser más frecuentes (Bishop, Basch y Futterweitt, 2009; Farrell y Antoni, 2011; Himelein & Thatcher, 2006; Hollinrake, Abreu, Maifeld, van Voorhis y Dokras, 2007; Hung et al., 2014; Kerchner, Lester, Stuart y Dokras, 2009; Krepula, Bidzinska-Speichert, Lenarcik y Tworowska-Bardzińska, 2012; Livadas et al., 2011; Månsson et al., 2008; Rassi et al., 2010; Scaruffi et al., 2014). Aunque pocos estudios se han ocupado de explorar la prevalencia de trastorno bipolar (TB) en mujeres con SOP, el consenso indica que estas tienen un mayor riesgo de presentar TB (Cesta et al., 2016; Davari-Tanha, Hosseini, Ghajarzadeh y Noorbala, 2014; Hung et al., 2014; Hussain et al., 2015; Rassi et al., 2010). Hussain et al., por ejemplo, encontraron diferencias significativas en la prevalencia de TB entre mujeres con SOP (2.7-11.1%) vs. mujeres control sanas (0%); sin embargo, Hung et al. no encontraron diferencias en la prevalencia de TB entre ambos grupos.
Por otra parte, estudios que han explorado la asociación entre SOP y TCA, especialmente bulimia nerviosa (BN), reportan que las pacientes con SOP parecen tener más razones para estar insatisfechas con su imagen corporal, dada su mayor tendencia al sobrepeso u obesidad, al acné, y demás manifestaciones del hiperandrogenismo, por lo que pueden incurrir en conductas extremas de cambio corporal, como la dieta restrictiva, lo que favorecerá la aparición de conductas bulímicas (Annagür, Kerimoglu, Tazegül, Gündüz y Gençoglu, 2015; Jahanfar, Eden y Nguyent, 1995; Jahanfar, Maleki y Mosavi, 2005; McCluskey, Evans, Lacey, Pearce y Jacobs, 1991; McCluskey, Lacey y Pearce, 1992; Michelmore, Balen y Dunger, 2001; Morgan, McCluskey, Brunton y Lacey, 2002; Morgan, Scholtz, Lacey y Conway, 2008; Raphael et al., 1995). Además, la secreción reducida de colecistoquinina —el péptido de la saciedad— puede causar una regulación anormal del apetito y facilitar la aparición de atracones (Hirschberg, Naessen, Stridsberg,Byström y Holte, 2004). McCluskey et al. (1991) encontraron que de 153 mujeres con SOP estudiadas, una tercera parte cumplía con los criterios diagnósticos para TCA, de las que 6.0% tenían BN; mientras que Annagür et al. identificaron una prevalencia del 6.8% de trastorno por atracón (TPA). En un grupo de 80 mujeres con hirsutismo (síntoma de hiperandrogenismo), Morgan et al. encontraron que 85.0% tenían SOP y 36.3% presentaban un TCA y, de estas últimas, todas tenían SOP. Otros estudios han revelado que no solamente la prevalencia de TCA en mujeres con SOP es alta, sino que también las mujeres con TCA, especialmente con BN, son más propensas a tener SOP. Incluso, se ha descrito que la resolución de los síntomas alimentarios se acompaña de normalización de la morfología ovárica (Raphael et al., 1995). Pero, en contraste con los hallazgos mencionados, Michelmore et al. no observaron una frecuencia mayor de síntomas alimentarios en mujeres con SOP vs. sin SOP.
Ahora, con lo que respecta a las pacientes con TCA, estas suelen presentar alteraciones en su ciclo menstrual. Entre 66.0 y 84.0% de aquellas con anorexia nerviosa (AN) tienen amenorrea y 6.0-11.0% reportan oligomenorrea; mientras que en pacientes con BN, la amenorrea está presente en 7.0-40.0% de los casos, y la oligomenorrea en 36.0-64.0%. Los predictores de amenorrea en mujeres con TCA son el peso bajo para la talla, el ejercicio excesivo y el SOP (Kimmel, Ferguson, Zerwas, Bulik y Meltzer-Brody, 2016). Aunque el bajo peso es la razón más frecuente para explicar la amenorrea o las irregularidades del ciclo menstrual, con frecuencia estas preceden a la pérdida de peso y a la realización de dietas extremas, o persisten después de la renutrición. Sin embargo, por tratarse mayormente de mujeres adolescentes o jóvenes, se tiende a subestimar la importancia de explorar las causas de la disfunción ovárica, y una de ellas puede ser el SOP (Nair et al., 2012).
Finalmente, la coocurrencia entre TCA y TB ha sido explorada por algunos autores. La mayoría de los estudios sobre prevalencia indagan la presencia de TCA en personas con TB, y son muchos menos los que hacen la exploración inversa: estimar la prevalencia de TB entre pacientes con TCA. Sin embargo, como han señalado diversos autores, la relevancia de esta asociación no solo está en la alta coocurrencia, sino en las implicaciones terapéuticas, especialmente en cuanto a la elección de los fármacos apropiados (Campos, Angst, Cordas y Moreno, 2011; Fornaro et al., 2010; Jiang, Kenna y Rasgon, 2009; Kemp et al., 2010; Klipstein y Goldberg, 2006; Lunde, Fasmer, Akiskal, Akiskal y Oedegaard, 2009; McElroy, Kotwal y Keck, 2006; McElroy, Kotwal, Keck y Akiskal, 2005; McIntyre, Mancini, McCann, Srinivasan y Kennedy, 2005; Rodríguez, 2006; Seixas et al., 2012; Tseng, Chang, Chen, Liao y Chen, 2016; Wildes, Marcus y Fagiolini, 2007). Recientemente, un estudio con genoma ampliado examinó la asociación entre estos dos tipos de patologías (Liu, Bipolar Genome Study, Kelsoe y Greenwood, 2016), indagando la comorbilidad de TCA como un potencial subfenotipo del TB, para identificar variaciones genéticas que sean comunes y únicas para ambos trastornos. Los hallazgos confirmatorios de la región SOX2-OT, involucrada en mecanismos de neurodesarrollo y neuroprotección, son bastante sugestivos, aunque el tamaño de la muestra —aún modesto— es una limitación.
Si bien las posibles asociaciones entre SOP y TCA, SOP y TB, y TB y TCA han sido estudiadas por separado, al entender de los autores del presente estudio, a la fecha no se ha explorado la asociación entre SOP y TB entre mujeres con TCA. Por tanto, el objetivo del presente estudio fue explorar la prevalencia de TB en mujeres con TCA (con SOP y sin SOP), y su potencial asociación con otras patologías del espectro afectivo-ansioso-impulsivo. Esto bajo el supuesto de que la identificación de estas comorbilidades es crucial para atender más integralmente las necesidades de estas pacientes, quienes requieren además del control de sus síntomas alimentarios, estabilización del ánimo, así como mejora de su condición metabólica y hormonal.
MétodoParticipantesDe un total de 753 mujeres que acudieron, entre enero de 2010 y diciembre de 2015, al Programa Equilibrio en busca de tratamiento para TCA, para este estudio se retomaron los registros de aquellas pacientes que cumplieron los criterios de inclusión siguientes: 1) ser mayores de 14 años; 2) con diagnóstico de AN, BN o TPA; 3) sin riesgo vital presente por razones médicas, psicosis o riesgo de suicidio; 4) que hubiesen sido evaluadas ginecológica y/o endocrinológicamente, tanto clínicamente como a través de exámenes de laboratorio y ultrasonido pélvico, y 5) sin presencia de otras patologías con signos y síntomas parecidos (e.g., tumores secretores de andrógenos, enfermedad de Cushing). Por tanto, se excluyó de este estudio a 110 pacientes menores de 14 años, 54 que fueron referidas a hospitalización por riesgo vital, 44 que fueron referidas a tratamiento en otras ciudades, y 157 que no completaron el proceso de evaluación. Finalmente, en el presente estudio participaron 388 mujeres de entre 14 y 61 años de edad (M=20.8, DE=5.9), todas de procedencia urbana. De estas, por ultrasonido pélvico y cumplimiento de criterios clínicos y de laboratorio, 88 fueron diagnosticadas con SOP (Medad=20.4, DE=4.2), mientras que en las 300 restantes se descartó la presencia de SOP (Medad=21.6 DE=5.8), por lo que fungieron como grupo control.
Consideraciones éticasTodas las pacientes y sus acudientes dieron el consentimiento para participar en el estudio, esto en apego a la Resolución N.o 8430/1993 del Ministerio de Salud y Protección Social de Colombia para investigación con seres humanos, que lo clasifica como investigación sin riesgo. En el documento se explicaban los objetivos y los procedimientos, garantizando la protección de la identidad de las participantes durante la publicación de los resultados en revistas científicas y su presentación en eventos científicos. El comité de ética e investigaciones de la Institución aprobó su conducción.
Instrumentos y medidasEntrevista clínica semiestructurada. Esta se realizó de acuerdo con los criterios diagnósticos del DSM-IV-TR (Asociación Psiquiátrica Americana, 2002) para, por un lado, tipificar el TCA y, por otro lado, evaluar la presencia de TB y otras comorbilidades psiquiátricas, como son: trastorno depresivo mayor, episodio depresivo previo a la aparición del TCA, trastorno obsesivo compulsivo, fobia social, trastorno por estrés postraumático, abuso de sustancias, cleptomanía, y tricotilomanía.
Evaluación ginecológica. Todas las pacientes fueron revisadas por un ginecólogo, con base en: examen físico, ultrasonido pélvico y exámenes de laboratorio. El diagnóstico de SOP fue realizado siguiendo los criterios del Consenso de Rotterdam (Rotterdam ESHRE/ASRM, 2004), que consideran: oligo o anovulación, evidencia clínica o bioquímica de hiperandrogenismo, y ovarios poliquísticos (12 o más folículos en cada ovario de 2-9mm de diámetro, y/o incremento del volumen ovárico en más de 10ml). Sin embargo, aunque el criterio de irregularidades menstruales fue explorado en todas las pacientes, no se consideró obligatorio para el diagnóstico de SOP, dada su alta frecuencia entre pacientes con AN o BN. En este grupo de mujeres, 89.2% reportaron irregularidades menstruales. En consecuencia, el diagnóstico se centró en los otros dos criterios a saber: 1) hiperandrogenismo (hirsutismo, acné, alopecia androgénica y/o acantosis nigricans en el examen físico, y/o altos niveles de testosterona o androstenodiona en el examen de laboratorio), y 2) ovarios poliquísticos (a través del ultrasonido realizado). Al momento de la admisión a tratamiento se midieron los indicadores siguientes: tolerancia a la glucosa, niveles de insulina, perfil lipídico y hormonas tiroideas, además de los exámenes de química sanguínea y electrocardiograma de rutina. Adicionalmente, aquellos casos específicos (e.g., con diabetes) fueron vistos por un endocrinólogo.
Las mujeres diagnosticadas con SOP recibieron tratamiento con contraceptivos orales y/o metformina, de acuerdo con el criterio del ginecólogo. En aquellas con hiperinsulinismo o diabetes, se siguieron las indicaciones terapéuticas del endocrinólogo. Debido a la asociación descrita entre el uso de ácido valproico y la aparición de ovarios poliquísticos (Genton et al., 2001; O’Donovan, Kusumakar, Graves y Bird, 2002; Okanović y Živanović, 2016; Rasgon et al., 2005), se consideró este como un criterio de exclusión. Ninguna paciente recibía o había recibido tratamiento con ácido valproico.
Historia médica. Esta incluyó la obtención de datos relevantes, como son: edad de la menarquia, regularidad de ciclos menstruales, acné, hirsutismo, historia de peso (cambios drásticos, sobrepeso, obesidad), así como talla y peso, para estimar el índice de masa corporal (IMC).
Análisis de datosComo variables generales a estudio se incluyeron: la edad, el tipo de TCA, la cronicidad de los síntomas alimentarios al ingresar al estudio, y el antecedente de sobrepeso u obesidad, o bien sobrepeso u obesidad actuales. La principal variable de exposición fue la presencia o ausencia de SOP. Adicionalmente se incluyó el tipo de TB y otras comorbilidades psiquiátricas; específicamente las conductas multiimpulsivas se incluyeron como una variable de estudio que agrupa comportamientos de atracones/purgas, con una o varias manifestaciones de discontrol de impulsos, como son: antecedentes de comportamientos de autolesión sin intencionalidad suicida, intento de suicidio, uso de sustancias, cleptomanía o tricotilomanía.
El manejo de los datos se realizó con el paquete estadístico STATA 12 (Stata Corporation, College Station, TX, EE.UU.). Se calcularon frecuencias simples y sus respectivos porcentajes. Posteriormente se realizaron análisis bivariados entre la presencia de SOP y las demás variables a estudio con la prueba Chi-cuadrado, bajo un nivel de significación estadística menor al 5%. Finalmente, para el análisis multivariado se implementó un análisis de regresión logística, con el que se construyó un modelo de asociación que incluyó todas las variables que habían mostrado asociación estadísticamente significativa. Se estimaron la colinealidad, las interacciones y las variables de confusión. Se reporta el riesgo relativo indirecto (OR), con sus respectivos intervalos de confianza (IC) al 95%.
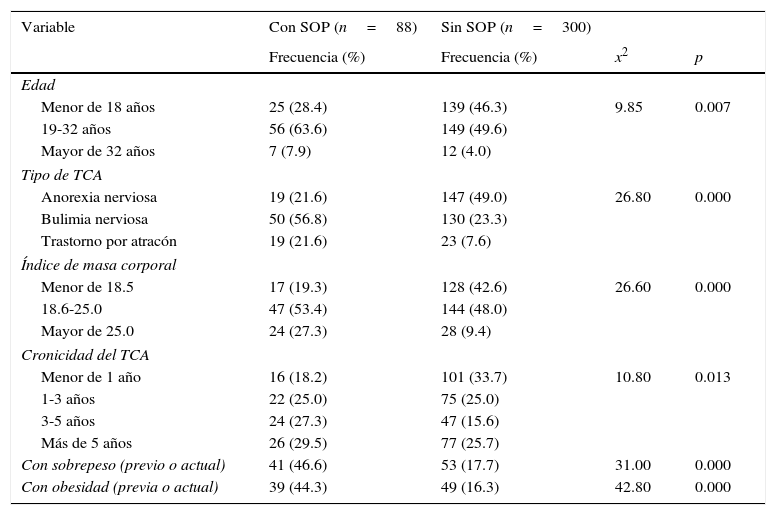
ResultadosComo se espera en una psicopatología que suele aparecer en la adolescencia, en la muestra total, la distribución de la edad tiene un sesgo a la izquierda (Shapiro-Wilk Test z=8.3, p=0.000), de modo que 42.27% tenían 18 años o menos, y solo 4.90% tenían más de 32 años de edad (tabla 1). Al momento de la admisión, la cronicidad de los síntomas alimentarios fue menor a un año en 117 pacientes (30.15%), en 97 (25.00%) fue de 1-3 años, en 71 (18.30%) fue de 3-5 años, y 103 (26.55%) habían estado sintomáticas por más de cinco años. De acuerdo con el tipo de TCA, 166 tenían AN (42.78%), 180 BN (46.40%), y 42 TPA (10.82%). Los atracones y/o purgas estuvieron presentes en 256 de las participantes (66.98%). El IMC se ubicó entre 11.2 y 39.0 (M=20.00, DE=4.20), clasificándose a las participantes de la forma siguiente: 37.37% con infrapeso, 49.23% con normopeso, y 13.40% con sobrepeso u obesidad.
Comparación entre pacientes con síndrome de ovario poliquístico vs. sin síndrome de ovario poliquístico
| Variable | Con SOP (n=88) | Sin SOP (n=300) | ||
|---|---|---|---|---|
| Frecuencia (%) | Frecuencia (%) | x2 | p | |
| Edad | ||||
| Menor de 18 años | 25 (28.4) | 139 (46.3) | 9.85 | 0.007 |
| 19-32 años | 56 (63.6) | 149 (49.6) | ||
| Mayor de 32 años | 7 (7.9) | 12 (4.0) | ||
| Tipo de TCA | ||||
| Anorexia nerviosa | 19 (21.6) | 147 (49.0) | 26.80 | 0.000 |
| Bulimia nerviosa | 50 (56.8) | 130 (23.3) | ||
| Trastorno por atracón | 19 (21.6) | 23 (7.6) | ||
| Índice de masa corporal | ||||
| Menor de 18.5 | 17 (19.3) | 128 (42.6) | 26.60 | 0.000 |
| 18.6-25.0 | 47 (53.4) | 144 (48.0) | ||
| Mayor de 25.0 | 24 (27.3) | 28 (9.4) | ||
| Cronicidad del TCA | ||||
| Menor de 1 año | 16 (18.2) | 101 (33.7) | 10.80 | 0.013 |
| 1-3 años | 22 (25.0) | 75 (25.0) | ||
| 3-5 años | 24 (27.3) | 47 (15.6) | ||
| Más de 5 años | 26 (29.5) | 77 (25.7) | ||
| Con sobrepeso (previo o actual) | 41 (46.6) | 53 (17.7) | 31.00 | 0.000 |
| Con obesidad (previa o actual) | 39 (44.3) | 49 (16.3) | 42.80 | 0.000 |
SOP: síndrome de ovario poliquístico; TCA: trastorno de la conducta alimentaria.
De los casos diagnosticados con SOP (n=88, 22.68%), en 49 se documentó hiperinsulinismo, y en tres diabetes tipo 1. El IMC del grupo SOP fue mayor (M=22.30, DE=4.90) que el de las pacientes sin SOP (M=19.80, DE=3.70). La prevalencia de SOP fue mayor en las mujeres con BN (56.8%) o con TPA (21.5%), que en aquellas con AN, registrándose diferencia estadísticamente significativa entre los grupos (p=0.000). Una proporción significativamente mayor de pacientes del grupo SOP tiene —o ha tenido a lo largo de su vida— sobrepeso (46.59%) u obesidad (44.32%), comparado con 17.67 y 16.33%, respectivamente, de aquellas sin SOP; de modo que la condición de tener o haber tenido sobrepeso u obesidad se asoció con el SOP (p=0.000). Las variables edad y cronicidad del TCA también mostraron diferir entre los grupos (p=0.007 y p=0.013, respectivamente), de modo que a mayor edad y mayor cronicidad del TCA, fue mayor la prevalencia de SOP (tabla 1).
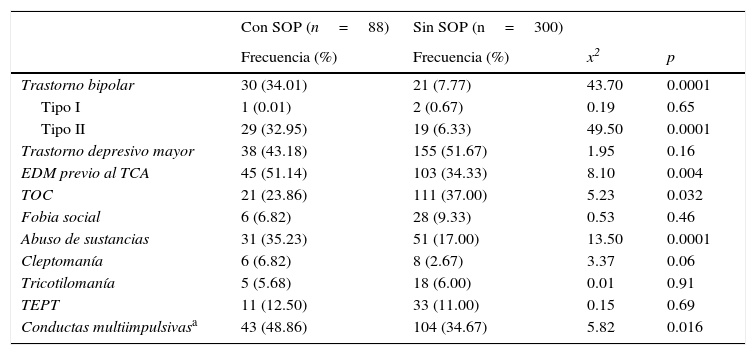
Comorbilidad bipolar y otras comorbilidadesDe la muestra total, 13.14% cumplieron los criterios diagnósticos de TB; tres del tipo I y 48 del tipo II (ver tabla 2). La proporción de pacientes con TB tipo II fue significativamente mayor en el grupo con SOP (p=0.000). El trastorno depresivo mayor estuvo presente en 49.74% de la muestra total, sin registrarse diferencia significativa entre los grupos (p=0.16). Sin embargo, en aquellas mujeres que reportaron episodio depresivo mayor de aparición previa al TCA se registró una significativa mayor prevalencia de SOP (p=0.04). Asimismo, el abuso de sustancias y los comportamientos multiimpulsivos estuvieron significativamente más presentes en el grupo SOP vs. sin SOP (p=0.000 y p=0.016, respectivamente). Por el contrario, el trastorno obsesivo compulsivo fue menos frecuente en el grupo SOP vs. sin SOP (p=0.03). En tanto que la presencia de fobia social, trastorno por estrés postraumático, cleptomanía o tricolomanía no difirieron entre los grupos (todas con p>0.05).
Comparación entre los grupos en cuanto a comorbilidades psiquiátricas
| Con SOP (n=88) | Sin SOP (n=300) | |||
|---|---|---|---|---|
| Frecuencia (%) | Frecuencia (%) | x2 | p | |
| Trastorno bipolar | 30 (34.01) | 21 (7.77) | 43.70 | 0.0001 |
| Tipo I | 1 (0.01) | 2 (0.67) | 0.19 | 0.65 |
| Tipo II | 29 (32.95) | 19 (6.33) | 49.50 | 0.0001 |
| Trastorno depresivo mayor | 38 (43.18) | 155 (51.67) | 1.95 | 0.16 |
| EDM previo al TCA | 45 (51.14) | 103 (34.33) | 8.10 | 0.004 |
| TOC | 21 (23.86) | 111 (37.00) | 5.23 | 0.032 |
| Fobia social | 6 (6.82) | 28 (9.33) | 0.53 | 0.46 |
| Abuso de sustancias | 31 (35.23) | 51 (17.00) | 13.50 | 0.0001 |
| Cleptomanía | 6 (6.82) | 8 (2.67) | 3.37 | 0.06 |
| Tricotilomanía | 5 (5.68) | 18 (6.00) | 0.01 | 0.91 |
| TEPT | 11 (12.50) | 33 (11.00) | 0.15 | 0.69 |
| Conductas multiimpulsivasa | 43 (48.86) | 104 (34.67) | 5.82 | 0.016 |
EDM: episodio depresivo mayor; SOP: síndrome de ovario poliquístico; TEPT: trastorno de estrés postraumático; TOC: trastorno obsesivo compulsivo.
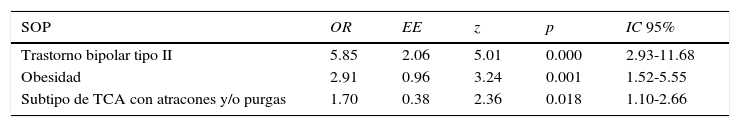
Finalmente, el análisis multivariado mostró que las variables asociadas significativamente con la presencia de SOP en mujeres con TCA fueron: el TB tipo II, la obesidad previa o actual, y el tener un TCA que supone la presencia de atracones y/o purgas (tabla 3). Las mujeres con TCA y SOP, controlando por obesidad y subtipos bulímicos de TCA, tienen 5.8 veces mayor riesgo de tener TB tipo II. A su vez, el riesgo de SOP aumenta 2.9 veces en las pacientes con TCA que tienen o han tenido obesidad, y aumenta 1.7 veces en aquellas con subtipos bulímicos del TCA.
Análisis multivariado en la predicción del síndrome de ovario poliquístico
| SOP | OR | EE | z | p | IC 95% |
|---|---|---|---|---|---|
| Trastorno bipolar tipo II | 5.85 | 2.06 | 5.01 | 0.000 | 2.93-11.68 |
| Obesidad | 2.91 | 0.96 | 3.24 | 0.001 | 1.52-5.55 |
| Subtipo de TCA con atracones y/o purgas | 1.70 | 0.38 | 2.36 | 0.018 | 1.10-2.66 |
EE: error estándar; IC: intervalo de confianza; OR: riesgo relativo indirecto; SOP: síndrome de ovario poliquístico; TCA: trastorno del comportamiento alimentario.
LR chi2(3)=69.84, p>x2=0.0000, Log likelihood=–172.81.
La prevalencia de SOP identificada en las mujeres con TCA de este estudio (22.7%) es sustancialmente mayor del 5.0-10.0% reportado en mujeres premenopáusicas de población general (Azziz, 2006), considerando los criterios del INS-EU; y también superior al 17.8% reportado por March et al. (2010) o al 14.7% referido por Tehrani, Simbar, Tohidi, Hosseinpanah y Azizi (2011), con base en los criterios ampliados de Rotterdam. No obstante, teniendo en cuenta la ausencia de un grupo control de mujeres sanas, no es posible afirmar que la prevalencia de SOP sea mayor en las pacientes con TCA que en las mujeres sanas. Adicionalmente, la supresión del criterio 1 (oligo o anovulación) también pudo contribuir a sobreestimar la prevalencia de SOP. La mayoría de los estudios han explorado la presencia de TCA en mujeres que asisten a clínicas o servicios de endocrinología (Morgan et al., 2002), en muestras comunitarias (Michelmore et al., 2001) o en otras muestras clínicas de pacientes con SOP. En el presente estudio, las participantes eran en su totalidad pacientes con TCA bajo tratamiento por este trastorno, de modo que este estudio se enfocó en un grupo poblacional que se supondría de mayor riesgo.
El hallazgo de una mayor proporción de pacientes con BN y TPA en el grupo de mujeres con SOP coincide con lo descrito en estudios previos (Annagür et al., 2015; McCluskey et al., 1991; Morgan et al., 2002). Si bien la vía de llegada usual a un atracón es la restricción, en pacientes con resistencia a la insulina o hiperinsulinismo, la alteración metabólica puede sumarse como un factor precipitante de los episodios de sobreingesta y de atracón.
Se ha estimado que 50.0-70.0% de las mujeres con SOP tienen hiperinsulinismo o resistencia a la insulina (Goodarzi y Korenman, 2003; Sirmans y Pate, 2014). En nuestro grupo de estudio, 49 pacientes tuvieron hiperinsulinemia y tres, diabetes. De las 88 con SOP, 59.1% tenían alguna de estas alteraciones metabólicas, lo cual coincide con lo reportado por dichos autores, y señala que una proporción importante de pacientes que consultan por TCA tienen problemas metabólicos serios.
En relación con la historia positiva de sobrepeso, la proporción de pacientes con SOP (46.6%) fue significativamente superior que la de aquellas sin la enfermedad metabólica (17.6%). Igual situación se observó con relación al antecedente de obesidad a lo largo de la vida (44.3% vs. 12.6%, respectivamente). Al momento de ingresar al estudio, el IMC fue mayor de 25 en 27.3% de las pacientes con SOP, y solo en 9.4% del grupo control. La presencia o reporte de sobrepeso u obesidad, o la historia de cambios dramáticos de peso a lo largo de la vida, debe alertar al clínico sobre la existencia de algún problema metabólico, y no atribuirla únicamente al antecedente de realización de atracones; por tanto, en estos casos una evaluación metabólica es requerida.
Un total de 51 mujeres cumplieron criterios diagnósticos para TB (13.1%). Treinta (34.1%) pertenecían al grupo de SOP vs. 21 (7%) del grupo control, y todas excepto una tenían TB tipo II, prevalencia superior al 7.2% reportado por Davari-Tanha et al. (2014) o al 2% referido por Scaruffi et al. (2014), pero muy cercano al 11.1% reportado por Rassi et al. (2010). Sin embargo, es preciso anotar que nuestra medición se hizo en un grupo de mujeres con TCA, 88 de las cuales tenían un SOP.
El análisis multivariado mostró que en mujeres con TCA las variables significativamente asociadas con SOP son: TB, obesidad previa o actual, y tener un subtipo bulímico de TCA; en tanto que la multiimpulsividad fue descartada del modelo. En las pacientes con TCA y SOP, el riesgo de tener TB tipo II aumentó 5.8 veces, el de tener o haber tenido obesidad lo incrementó casi el triple, y tener un subtipo bulímico lo aumentó 1.9 veces.
La comorbilidad bipolar ha sido descrita tanto en pacientes con TCA como en pacientes con SOP (Campos et al., 2011; Fornaro et al., 2010; Jiang et al., 2009; Kemp et al., 2010; Klipstein y Goldberg, 2006; Lunde et al., 2009; McElroy et al., 2005; McElroy et al., 2006; McIntyre et al., 2005; Rodríguez, 2006; Seixas et al., 2012; Tseng et al., 2016; Wildes et al., 2007), y fue confirmada en 13.14% de las mujeres de nuestro estudio. La significativa mayor prevalencia de TB en el grupo SOP (34.1% vs. 7.0%) es evidente, y específicamente la del tipo II, lo que sugeriría un mayor riesgo de bipolaridad si el TCA y el SOP coocurren. Al respecto, se ha planteado que endofenotipos como la resistencia a la insulina, la obesidad y la hiperglicemia, frecuentemente observados tanto en pacientes con TB como en mujeres con SOP, podrían indicar la presencia de marcadores genéticos comunes (Jiang et al., 2009).
Farrell y Antoni (2011) han descrito la relación existente entre fenómenos fisiológicos, como la resistencia a la insulina y la presencia elevada de marcadores proinflamatorios, y la severidad de los síntomas depresivos en pacientes con SOP. Además, estos autores señalan que el incremento en la respuesta inflamatoria parece aumentar las alteraciones en el humor. De igual manera, la asociación entre obesidad, TPA y TB ha sido señalada por McElroy et al. (2013), quienes encontraron las tres entidades altamente correlacionadas, y proponen la existencia de un fenotipo TB-atracones, asociado con una mayor suicidalidad, psicosis, inestabilidad afectiva y abuso de sustancias.
El TB, y su espectro, han sido conceptualizados como una enfermedad inflamatoria multisistémica que puede causar compromiso cognitivo, endocrinológico, autonómico y de los ritmos circadianos, y que puede acompañarse de una amplia variedad de patologías mentales, como trastorno obsesivo compulsivo, trastorno de ansiedad, TCA, abuso o dependencia de sustancias, otros trastornos en el control de impulsos, trastorno por déficit de atención con hiperactividad, así como de un número importante de enfermedades y condiciones médicas que incluyen la coocurrencia con enfermedad cardiovascular, obesidad, diabetes mellitus y algunas enfermedades autoinmunes. El hallazgo de niveles altos de citoquinas proinflamatorias en los pacientes con TB sugeriría una conexión entre mecanismos relacionados con la función inmunológica y la neurobiología del TB, afectando la plasticidad y la excitabilidad neuronal (Barbosa, Bauer, Machado-Vieira y Texeira, 2014; Goldstein et al., 2015; Muneer, 2016a, 2016b, 2016c).
Es llamativo que 51.1% de las pacientes con SOP reportaron haber tenido episodios depresivos tempranamente, previos a la aparición del TCA, lo cual es una de las características del TB. El abuso de sustancias y los comportamientos impulsivos, como la cleptomanía, también fueron reportados por una proporción mayor de pacientes en el grupo de SOP. Al agrupar en una variable los comportamientos multiimpulsivos, definidos como la presencia de atracones y purgas, en adición a uno o más de los siguientes: intento de suicidio, abuso de sustancias, conductas de autolesión, tricotilomanía o cleptomanía, se encontró una presencia significativamente mayor en el grupo con SOP, denotando mayor disregulación afectiva e impulsividad en este grupo de pacientes. Esta mayor impulsividad y disregulación emocional puede ser reflejo de las alteraciones fisiológicas y psicológicas subyacentes, de modo que es crucial el tratamiento simultáneo de estas patologías para lograr la resolución de los síntomas alimentarios, la estabilización del peso, la regulación metabólica y hormonal, y la modulación afectiva, tanto con estabilizadores del ánimo que no generen más problemas hormonales y ováricos, como con técnicas de psicoterapia enfocadas en la regulación emocional, como la terapia conductual dialéctica. Este escenario clínico plantea múltiples retos y la necesidad de ampliar el equipo multidisciplinario, con la participación del ginecólogo y/o endocrinólogo en el proceso.
Los resultados de este estudio observacional no nos permiten establecer causalidad, solo denotan una potencial mayor asociación entre SOP y TB en pacientes con TCA. Por otra parte, las limitaciones se derivan tanto del diseño transversal como de la ausencia de un grupo control de mujeres sanas. Sin embargo, el uso de pacientes de la misma cohorte clínica como grupo control (diseño anidado) pudo contribuir a reducir el sesgo de selección. La prevalencia de SOP reportada en este estudio puede estar sobreestimada, considerando la supresión del criterio 1 del Consenso de Rotterdam (oligo o anovulación). Las características clínicas de las pacientes con TCA incluyen las irregularidades menstruales y los desequilibrios hormonales y, por esta razón, se tomó como una variable de confusión. Es deseable realizar futuros estudios que incluyan un grupo de comparación con mujeres sanas.
Se concluye que, en pacientes con TCA, la presencia del SOP es frecuente y este debe ser sistemáticamente explorado. El SOP predomina en pacientes con subtipos bulímicos del TCA, y que tienen o han tenido sobrepeso u obesidad. La prevalencia de TB tipo II y síntomas impulsivos fue significativamente mayor en pacientes con SOP, lo que plantea un escenario terapéutico más complejo que atender. En estas pacientes se requiere una aproximación integral para el control de los síntomas metabólicos, alimentarios y afectivos que deben ser abordados de manera simultánea para garantizar una mejor respuesta al tratamiento.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
La revisión por pares es responsabilidad de la Universidad Nacional Autónoma de México.