La técnica mini-nefrolitotomía percutánea ha sido usada como una alternativa a la nefrolitotomía percutánea convencional para el tratamiento de cálculos renales de poco volumen. Son pocas las descripciones de esta técnica y aún menos en posición supina.
ObjetivoEvaluar la seguridad y la eficacia de la técnica miniperc en posición supina para cálculos de poco volumen.
Material y métodosSerie de casos clínicos realizados entre 2012 y 2014, cálculos renales menores de 1.5cm y que tuvieran anatomía calicial adversa para ureterorrenoscopia flexible, litiasis única, como tratamiento primario o con alguna otra terapia de tratamiento previa fallida. El tubo operatorio fue 15 Fr. Las posiciones de Valdivia y Valdivia-Galdakao fueron utilizadas indistintamente. Se valoraron el tiempo quirúrgico, la tasa libre de cálculo y las complicaciones.
ResultadosSerie de 10 casos. Edad del paciente: 37.7 (20-59) años; género masculino/femenino 4/6; índice de masa corporal 27.4 (24-30) m2 SC; terapia previa fallida: litotricia extracorpórea 4, ureteroscopia 1; área cumulativa: 227 (180-250) mm2; localización del cálculo intrarrenal: inferior 6, medio 2, superior 2; tiempo quirúrgico: 70.5 (40-100) min, y tasa libre de cálculo 90%. Manejo de los pacientes con litiasis residual: un paciente tratado con nefrolitotomía percutánea convencional.
ConclusionesAunque es una técnica que se ha empleado desde hace 16 años, esta es efectiva en cálculos de poco volumen y es una buena alternativa cuando han fallado otras terapias. Es un procedimiento versátil, seguro, con las ventajas ya conocidas de la posición supina y aunada a un tracto realizado en un solo tiempo (one shot), que se traduce en menor radiación para el cirujano.
The mini-percutaneous nephrolithotomy technique has been used as an alternative to conventional percutaneous nephrolithotomy for the treatment of small-volume kidney stones. There are few descriptions of this technique and even fewer in the supine position.
AimsTo evaluate the safety and efficacy of the “mini-perc” technique in the supine position for the treatment of small-volume stones.
MethodsA retrospective study reviewing the case records of patients that underwent supine mini-percutaneous nephrolithotomy within the time frame of December 2012 to January 2014 was conducted. Patients underwent the procedure as initial or second-line treatment if they had a single stone smaller than 1.5 cm with a calyceal anatomy that did not lend itself to flexible ureterorenoscopy. A 15 Fr operating tube was employed, and either the Valdivia or the Valdivia/Galdakao positions were used. The variables of surgery duration, stone-free rate, and complications were evaluated.
ResultsThe series included 10 cases. Mean patient age was 37.7 years (range: 20-59), 4 patients were men and 6 were women, and the mean body mass index was 27.4 kg/m2 (range: 24-30). The previous failed therapies were: 4 extracorporeal lithotripsies, and 1 ureteroscopy. The mean cumulative area was 227 mm2 (range: 180-250). Intrarenal stone location was: 6 lower calyx, 2 middle calyx, and 2 upper calyx; mean surgery duration was 70.5 min (range: 40-100); and the stone-free rate was 90%. In relation to residual lithiasis management, one patient was treated with conventional percutaneous nephrolithotomy.
ConclusionsThis technique has been in use for 16 years; it is effective in treating small-volume stones and is a good alternative when other therapies have failed. The procedure is versatile and safe, with the known advantages of the supine position. In addition, the one-shot tract creation results in less radiation exposure for the surgeon.
El manejo de la urolitiasis necesita un balance entre la eliminación de los cálculos y la morbilidad relacionada con el procedimiento. Por ejemplo, un procedimiento con bajo riesgo y con alto riesgo de retratamiento (como la litotricia extracorpórea [LEOCH]) deriva en litiasis residual. El desarrollo de la cirugía intrarrenal retrógrada (RIRS) puede minimizar los riesgos asociados con sangrado y daño visceral, pero la poca durabilidad de los instrumentos flexibles puede impactar este éxito y sus aplicaciones.
De las terapias mínimamente invasivas, la nefrolitotomía percutánea (NLPC) es el prototipo de los procedimientos para tratar la litiasis. Puede realizarse de manera segura, con alta tasa libre de cálculo en corto tiempo. Sin embargo, las temidas complicaciones que pudiera presentar hacen que no sea la primera opción de tratamiento en muchos pacientes.
Las técnicas de mínima invasión y la miniaturización de los instrumentos en la Urología son constantes; la NLPC no es una técnica exenta de este cambio. Aunque la miniperc (NLPC-m) y la microperc han cobrado interés recientemente, no son técnicas nuevas; la miniperc fue descrita desde 19971-4 en posición prono y muy pocos los reportes en posición supina. Desai et al.2 recientemente desarrollaron la «aguja que todo lo ve», llamándola microperc.
Quizá el resurgimiento de la miniperc y ahora el interés reciente en la microperc se deban a que la LEOCH y la RIRS no tengan los resultados esperados en los casos de litiasis renal de bajo volumen. La tasa de éxito de la NLPC es mayor a las anteriores; sin embargo, las complicaciones, por ejemplo, el sangrado que se reporta en algunas series, con necesidad de transfusión hasta en el 23% de los casos3, hacen que no tengan el auge esperado. Los esfuerzos por decrementar esta complicación van encaminados a la reducción en el calibre del tracto, reduciéndose así el trauma al parénquima renal.
Esta técnica fue primero desarrollada por Helal et al1. en pacientes pediátricos y un año después surgieron los primeros reportes en la población adulta. El término «miniperc» fue acuñado por Jackman et al.3 como una nefrolitotomía percutánea llevada a cabo a través de un pequeño tubo operatorio para acomodar un nefroscopio rígido estándar.
El objetivo del presente estudio es presentar nuestra experiencia preliminar en miniperc en posición supina.
Material y métodosSe realizó un estudio retrospectivo, capturándose los expedientes y la base de datos de paciente sometidos a NLPC-m en posición supina (NLPC m-s) de diciembre del 2012 a enero del 2014. Se sometió a pacientes a NLPC m-s que cumplieran con los siguientes criterios: volumen litiásico menor de 250mm, índice de masa corporal (IMC) menor de 30, cálculo único; sistema pielocalicial anatómicamente adverso para ureterorrenoscopia flexible, y miniperc como terapia de tratamiento inicial o bien como segunda línea de tratamiento. Se excluyó a los pacientes sometidos a cirugía percutánea por otras patologías (NLPC convencional supino y prono, nefrostomía derivativas, endopielotomía anterógrada). La evaluación preoperatoria incluyó historia clínica, evaluación anestésica (American Society of Anesthesologist), exámenes de laboratorio de rutina, urocultivo negativo, tomografía sim (donde se evaluaron el número y el tamaño del cálculo, las unidades Hounsfield, la topografía y la localización del cálculo; descartándose colon retrorrenal). Todos los pacientes fueron sometidos a anestesia general. Se utilizó indistintamente la posición de Valdivia o de Valdivia modificada Galdakao. Se realiza un análisis solo descriptivo de las variables.
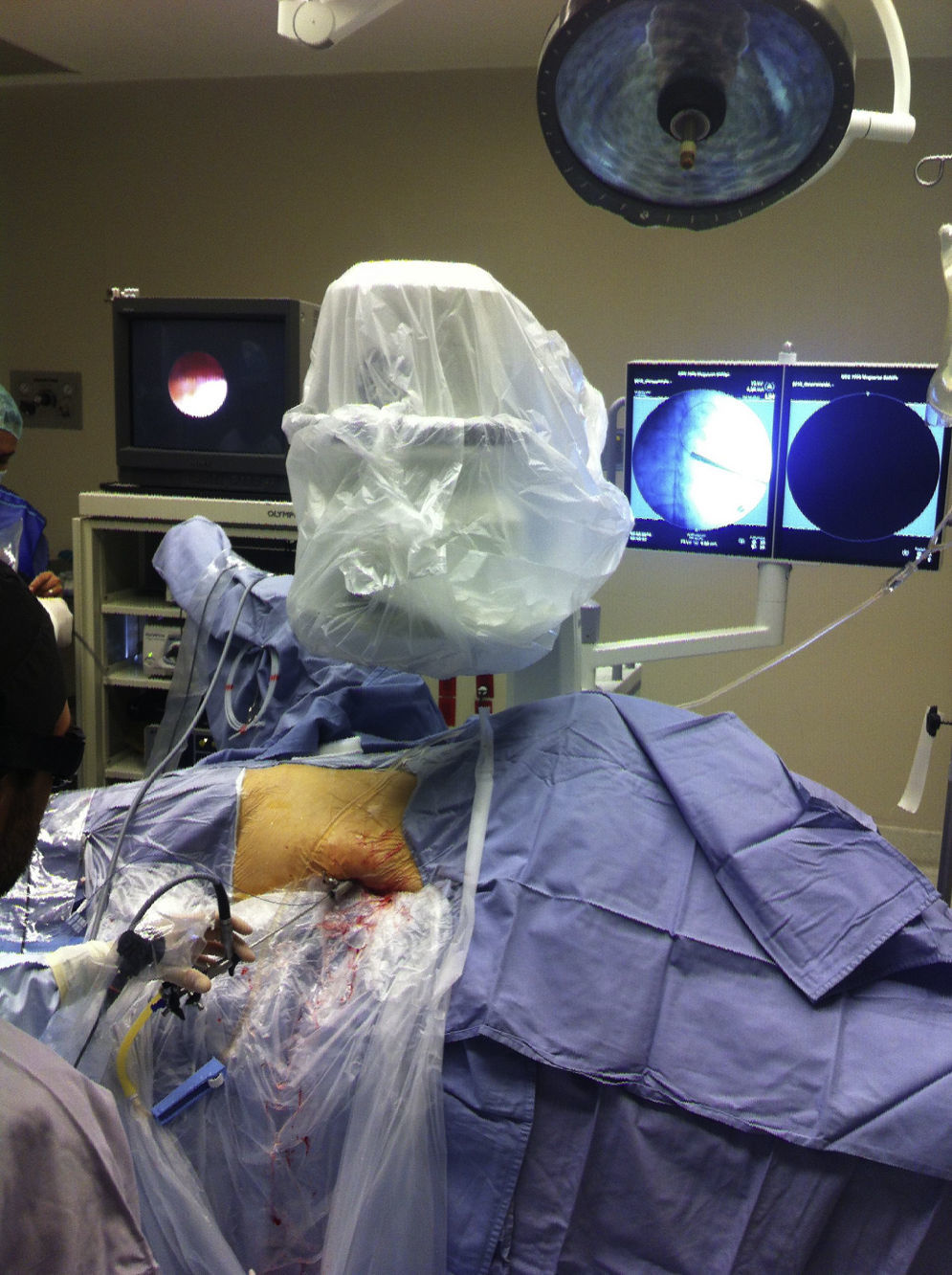
Técnica quirúrgicaSe procedió a introducir un catéter 6 Fr punta abierta, con la ayuda de un cistoscopio 19 Fr; el mismo se colocó en la unión ureteropiélica, bajo control fluoroscópico. Se realizó una pielografía ascendente para planear el sitio de punción. Se colocaron una sonda 16 Fr transuretral y un bolsa de 3 l debajo del flanco, de acuerdo con la técnica descrita previamente por Valdivia et al.5 (fig. 1). Se identificó la línea axilar posterior como límite de punción. En algunos casos, la pielografía era realizada simultáneamente por otro urólogo, residente de Urología o bien un enfermero quirúrgico. El cáliz seleccionado para punción era el que más permitiera lograr aclaramiento del cálculo. Solo en un caso se realiza una punción asistida por ultrasonido-fluoroscopia. Se utilizó una aguja 18 G (Cook™). Una guía hidrofílica 0.038 (Roadrunner Cook™) fue insertada posterior a la punción exitosa del cáliz. Se trató de acomodar la guía hidrofílica en el uréter. Se utilizaron dilatadores fasciales y, posteriormente, camisa y obturador 15 Fr Storz™. En algunos casos trabajamos sin guía de seguridad. En otros, introducimos una segunda guía a través del nefroscopio hacia el uréter. Posteriormente, retiramos el tubo operatorio y excluimos la segunda guía fuera del tubo operatorio. Cuando se podía, la guía era exteriorizada a través de uretra. La dilatación con camisa 15 Fr del Set miniperc de Storz™ se realizó con técnica one shot. La nefroscopia rígida era realizada inicialmente. Se procedió a realizar litotricia neumática (Lithoclast EMS) o bien con láser Holmim (Dornier 20W); la lapaxia se llevó a cabo con canastilla de nitinol 2.9 Fr sin incidentes. En 2 casos se realizó revisión de cálices con un ureterorrenoscopio flexible X2 de Storz™, a través del tubo operatorio.
Se colocó al final un catéter JJ en todos los pacientes y se realizó la aplicación de sonda de nefrostomía en la mayoría de los casos (7/10). Los pacientes fueron egresados al tercer día de postoperatorio. El catéter JJ fue retirado al mes en promedio.
Análisis de resultadosPacientes que fueron sometidos a NLPC-m-s como tratamiento primario o bien con alguna terapia previa fallida (litotricia extracorpórea o ureterorrenoscopia flexible), que cumplieran con los criterios de inclusión ya mencionados. Pacientes sintomáticos, aquellos que se presentaron con dolor o infección urinaria. El tiempo quirúrgico inició desde la cistoscopia y concluyó con la colocación de la sonda de nefrostomía. Un examen radiológico al día siguiente fue llevado a cabo con placa simple de abdomen y tomografía axial computarizada simple, determinándose como éxito si no había cálculos mayores de 4mm. Complicaciones perioperatorias fueron clasificadas de acuerdo con el sistema graduado modificado Clavien.
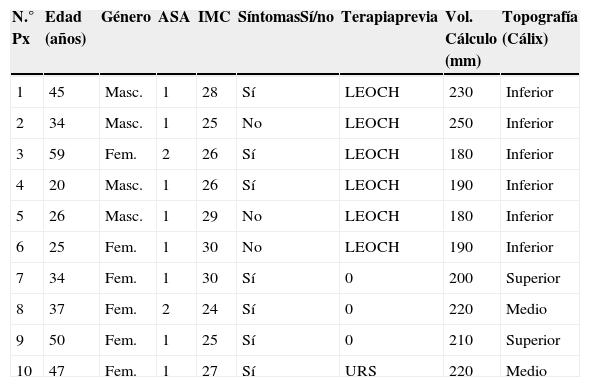
ResultadosSe incluyó a un total de 10 pacientes y 10 unidades renales tratadas (tabla 1). Anestesia general: 10 (100%) cirugías. Hombres: 4 (40%), mujeres: 6 (60%). Edad: 37.7 (20-59) años. IMC: 27.4 (24-30) m2 SC. Peso normal: 3 (20%), sobrepeso: 7 (70%). Sitio del cálculo derecho/izquierdo: 5 (50%)/5 (50%). Pacientes sintomáticos: 7 (70%). ASA 1: 8 (80%), 2: 2 (20%). Pacientes sometidos a tratamientos previos: litotricia extracorpórea 4 (40%) o ureteroscopia fallida 1 (10%). Topografía del cálculo: sistema calicial: inferior 6 (60%), medio 2 (20%), superior 2 (20%). Tamaño del cálculo 227 (180-250) mm2. Asistencia de ultrasonido para realizar el tracto: 1 (10%) paciente. El acceso percutáneo fue por el cáliz: inferior 6 (60%), medio 4 (40%). Tubo operatorio de 15 Fr fue el 100% de los casos; sin embargo, en un caso (10%), un tracto por cáliz medio, fue convertido a NLPC convencional (24 Fr) por un cálculo de cáliz superior. Se dejó catéter JJ al 100% de los pacientes y nefrostomía solo a 2 (20%) pacientes; un paciente, el de la conversión a NLPC convencional, y otro con duda de litiasis residual que, posteriormente, fue descartada en la tomografía computarizada simple. Tiempo quirúrgico: 120 (70-160) min. Litotricia láser: 3 (70%) pacientes. Con respecto al éxito del procedimiento o tasa libre de cálculo: 9 (90%). Hospitalización promedio: 3 (3-4) días. Complicaciones: 2 (20%) pacientes. Urosepsis: 2 (20%), Clavien I.
Características preoperatorias de los pacientes operados
| N.° Px | Edad (años) | Género | ASA | IMC | SíntomasSí/no | Terapiaprevia | Vol. Cálculo (mm) | Topografía (Cálix) |
|---|---|---|---|---|---|---|---|---|
| 1 | 45 | Masc. | 1 | 28 | Sí | LEOCH | 230 | Inferior |
| 2 | 34 | Masc. | 1 | 25 | No | LEOCH | 250 | Inferior |
| 3 | 59 | Fem. | 2 | 26 | Sí | LEOCH | 180 | Inferior |
| 4 | 20 | Masc. | 1 | 26 | Sí | LEOCH | 190 | Inferior |
| 5 | 26 | Masc. | 1 | 29 | No | LEOCH | 180 | Inferior |
| 6 | 25 | Fem. | 1 | 30 | No | LEOCH | 190 | Inferior |
| 7 | 34 | Fem. | 1 | 30 | Sí | 0 | 200 | Superior |
| 8 | 37 | Fem. | 2 | 24 | Sí | 0 | 220 | Medio |
| 9 | 50 | Fem. | 1 | 25 | Sí | 0 | 210 | Superior |
| 10 | 47 | Fem. | 1 | 27 | Sí | URS | 220 | Medio |
LEOCH: litotricia extracorpórea; URS: ureterorrenoscopia flexible.
La NLPC fue introducida desde 1976, convirtiéndose posteriormente en el método de tratamiento para cálculos de gran volumen6. Con el advenimiento de la LEOCH, la NLPC pasó incluso a un segundo plano, por las complicaciones que presentaba; sin embargo, como técnica quirúrgica siempre ha tenido excelentes resultados en relación con el aclaramiento del cálculo o la tasa de éxito. Posteriormente, se aprobaron tratamientos de NLPC-LEOCH para el tratamiento de cálculos coraliformes. Las desventajas de la LEOCH son sobrellevadas por la NLPC como alta tasa de libre de cálculo, tiempo corto de tratamiento, reducción de síntomas por el paso de cálculos e incluso menos frecuencia de eventos relacionados con IVU. Sin embargo, el principal riesgo de la NLPC es la hemorragia y esta, según algunas publicaciones, se puede presentar hasta en el 23% de los casos7.
Uno de los puntos concernientes al riesgo de sangrado resulta ser el tamaño del tubo operatorio. En la mayoría de las series publicadas se usa un tubo operatorio 30 Fr. Teóricamente, la reducción en el calibre del tubo operatorio reduciría el daño al parénquima renal y, por ende, el riesgo de sangrado, que es una las complicaciones relacionadas con la creación del acceso. Lahme et al.8 utilizaron una camisa de acceso 15 Fr, obteniendo resultados muy parecidos a nosotros pero en cálculos piélicos.
LEOCH y RIRS son métodos de tratamiento indicados para cálculos renales de poco volumen, con éxito y seguridad aceptable. Sin embargo, la LEOCH tiene como desventajas altos índices de retratamiento, riesgo de pielonefritis obstructiva y el tiempo es impredecible antes de que el paciente esté libre de cálculos. La localización del cálculo y su dureza, así como el IMC del paciente, determinan su éxito. Por otra parte, la RIRS se ha convertido en una excelente opción para los cálculos renales menores de 1.5cm. Sin embargo, los costos del ureterorrenoscopio flexible, láser holmium y la curva de aprendizaje de esta técnica desempeñan un papel importante en el hecho de que sea adoptada como un tratamiento en México. Otro punto importante es que la anatomía calicial, específicamente infundíbulos largos o con un ángulo infundíbulo calicial obtuso, pueden poner en riesgo el éxito de la RIRS.
Con respecto a NLPC m-s, alto índice libre de cálculos, tiempo más corto en cuanto a tasa de éxito, menor riesgo de infección del tracto urinario son ventajas incuestionables; sin embargo, el mayor riesgo de hemorragia e incluso los reportes de casos aislados de pérdida de órgano hacen que para muchos no sea la primera opción de tratamiento.
Existen pocas publicaciones de NLPC-m-s. En cuanto a la realización del acceso, nosotros no encontramos diferencia comparándola con la NLPC convencional en supino9. Los tiempos quirúrgicos son similares, y hay pocas complicaciones. Quizá un dato importante es que la selección de los pacientes para esta técnica la hicimos de manera meticulosa. Sin embargo, hay series publicadas de pacientes con carga litiásica mayor que la de nosotros e incluso cálculos coraliformes10. Sin embargo, nosotros excluimos a pacientes con cálculos de gran volumen. De igual manera, pacientes con anatomía adversa del sistema pielocalicial para ureterorrenoscopia flexible fueron tratados con miniperc.
Nosotros en lo particular determinamos como tamaño del cálculo no mayor de 2.4cm2, basándonos en el artículo publicado por Lahme et al. Ellos tuvieron un índice libre de cálculos del 100% aplicando este criterio de selección8.
Todas las punciones y dilataciones para realizar el tracto percutáneo se hicieron con técnica one shot. Esto tiene como ventaja que reduce la radiación al urólogo y al equipo quirúrgico.
La posición supina resulta muy versátil para el abordaje percutáneo. Las ventajas anestesiólogicas, la disminución del riesgo de lesiones para el paciente y el abordaje tanto anterógrado, como retrógrado, de la vía urinaria son indiscutibles. Hoy, a diferencia de lo que se ha publicado hace 10 años, el láser holmium cobra importancia también en la litotricia utilizada en miniperc. La capacidad de pulverización y vaporización de este láser debe ser aprovechada al máximo y la miniperc resulta ser el prototipo para ello9.
En las complicaciones que tuvimos, solo un procedimiento fue convertido a NLPC convencional por no visualizar claramente el procedimiento de litotricia. En algunas series se reporta hasta un riesgo de transfusión para miniperc de 1.4% complicaciones (Clavien I y II) en el 0.5%. En nuestra casuística, se presentó pielonefritis en un paciente (10%). Nuestro alto índice de éxito se debe a 2 razones. Pacientes seleccionados con cálculos de volumen mediano y pacientes con IMC aceptable. A diferencia de microperc, la miniperc no sacrifica irrigación ni calidad en la visión de la imagen, incluso se pueden emplear instrumentos flexibles o realizar litolapaxia.
En lo que respecta a terminología, el diámetro externo del tubo operatorio en Fr determina la técnica que se usa y su nombre correcto10:
Miniperc: 15-18 Fr.
Ultra miniperc 11-13 Fr.
Microperc 4.85 Fr.
Algunas indicaciones que, a juicio de nosotros, pudiera tener la miniperc son:
Tratamiento primario de cálculos de gran volumen no coraliformes.
Cálculos de polo inferior alternativo a LEOCH y RIRS.
Cuando LEOCH y RIRS tiene muchas probabilidades de falla (cálculo de gran dureza, anatomía pielocalicial adversa).
Falla de RIRS, litos residuales post-LEOCH.
Manejo de litiasis de tercio superior donde ha fallado o fallarán LEOCH o ureterorrenoscopia flexible.
Litiasis en divertículos caliciales.
ConclusionesLa NLPC-m-s expande las indicaciones de la NLPC, no la sustituye. Las ventajas de la posición supina se reflejan también en esta técnica. Es una técnica que tiene casi 15 años en uso y en mucho centros hospitalarios se realiza rutinariamente. Los criterios de selección de pacientes podrían expandirse, adquiriendo mayor experiencia. Esta es una serie con pocos casos; sin embargo, creemos que los resultados obtenidos son buenos y podría ser una técnica reproducible en nuestro medio.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónNo se recibió patrocinio de ningún tipo para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.