En el Complexo Hospitalario Universitario de Santiago de Compostela desde 1993 se realiza la prostatectomía radical retropúbica y desde 2006 la prostatectomía radical laparoscópica. En este estudio analizamos nuestros resultados y comparamos ambas técnicas.
Material y métodosHemos realizado un estudio observacional retrospectivo que incluye todas las prostatectomías laparoscópicas desde enero de 2011 hasta septiembre de 2013 (62 casos), y todas las prostatectomías abiertas realizadas en 2012 (100 intervenciones).
ResultadosNo hemos hallado diferencias estadísticamente significativas en resultados funcionales (p=0.15) ni oncológicos (p=0.07), aunque sí en complicaciones (p=0.04). En la actualidad el abordaje laparoscópico es ya la opción quirúrgica más frecuente en nuestro centro para el abordaje radical del cáncer de próstata.
ConclusionesLa prostatectomía radical laparoscópica es una técnica con una curva de aprendizaje larga; pese a ello, consideramos que su aprendizaje aporta beneficios al paciente con cáncer de próstata, especialmente en cuanto al dolor, las complicaciones, así como los resultados funcionales y oncológicos.
At the Complexo Hospitalario Universitario de Santiago de Compostela (Spain), retropubic radical prostatectomy has been performed since 1993 and laparoscopic radical prostatectomy since 2006. We decided to analyze our results and compare the two techniques.
Material and methodsA retrospective observational study was conducted that included all laparoscopic prostatectomies performed within the time frame of January 2011 and September 2013 (62 cases) and all the open prostatectomies performed in 2012 (100 procedures).
ResultsWe found no statistically significant differences in either the functional (p=0.15) or oncologic (p=0.07) results, but there was a statistically significant difference in relation to complications (p=0.04). The laparoscopic approach is currently the most frequently performed surgical option in our center for the radical approach to prostate cancer.
ConclusionsLaparoscopic radical prostatectomy is a technique with a long learning curve. Nevertheless, we consider that this procedure provides benefits to the patient presenting with prostate cancer, especially with respect to pain, complications, and functional and oncologic results.
El adenocarcinoma de próstata es el tumor de mayor incidencia mundial entre la población masculina1,2 y en el año 2005 supuso la tercera causa de muerte por cáncer en hombres españoles, con 5.511 fallecidos2.
El tratamiento quirúrgico consiste en la prostatectomía radical (PR). En 1982, Walsh y Donker introdujeron la prostatectomía radical abierta (PRA) retropúbica, que durante décadas permaneció como tratamiento quirúrgico de referencia en los pacientes con más de 10 años de esperanza de vida con tumores de riesgo bajo3.
En 1992, Schuessler et al. presentaron la primera serie de casos intervenidos mediante prostatectomía radical laparoscópica (PRL), y concluyeron que no aportaba beneficios respecto a PRR y que su laboriosidad no permitiría su implantación futura4.
En 1998, Guillonneau et al. introdujeron la PRL descendente con acceso transperitoneal, que ha demostrado resultados oncológicos y funcionales similares a la PRR5, aunque su mayor inconveniente es su dificultad técnica. Un estudio multicéntrico reciente indica que el cirujano precisa haber realizado 750 intervenciones para completar su curva de aprendizaje6.
En el Complexo Hospitalario Universitario de Santiago de Compostela hemos realizado la PRR de forma rutinaria desde el año 1993. La primera PRL tuvo lugar en el 2006, y desde entonces el porcentaje de intervenciones laparoscópicas ha crecido cada año. Hemos decidido comparar ambas técnicas para valorar si la PRL aporta ventajas a nuestros pacientes, o si, en cambio, nos encontramos ante cirugías con resultados equivalentes.
Material y métodosSe lleva a cabo un estudio comparativo, observacional y retrospectivo que incluye todas las PRL desde enero de 2011 hasta septiembre de 2013 (62 casos, que representan el 38.3% de la serie estudiada), y todas las PRR intervenidas en 2012 (100 pacientes, 61.7% de la serie). Los 2 grupos analizados proceden íntegramente de un único centro: el Complexo Hospitalario de Santiago de Compostela (España).
Se obtuvieron de la historia clínica informatizada datos de edad, fecha de intervención, tiempos quirúrgicos, características tumorales, complicaciones peri y postoperatorias, y evolución en las sucesivas revisiones en nuestra consulta externa.
El estadio tumoral se valoró mediante clasificación TNM, tanto clínica (en todos los casos según exploración física con tacto rectal) como patológica (considerando el estudio anatomopatológico de la pieza de prostatectomía). Se analizó, asimismo, el valor de antígeno prostático específico (PSA) previo y posterior a la intervención, así como el grado de Gleason mayoritario de la biopsia y del órgano extirpado.
La continencia se determinó según el requerimiento de absorbentes, y se preguntó a cada paciente sobre el número de compresas o pañales utilizados al día.
La potencia sexual se valoró mediante entrevista dirigida, en la cual el paciente fue interrogado sobre su capacidad para mantener relaciones sexuales satisfactorias previa y posteriormente a la intervención, así como el uso de fármacos orales, intrauretrales o intracavernosos para la disfunción eréctil.
El análisis estadístico se realizó con el paquete R; realizando test de la ji al cuadrado en las variables cualitativas susceptibles (utilizando la corrección de Yates en caso de que hubiera frecuencias esperadas iguales o inferiores a 5), y la prueba de la t de Student para las variables cuantitativas. Se consideraron resultados estadísticamente significativos aquellos cuyo nivel de significación resultó inferior a 5% (es decir, p≤0.05).
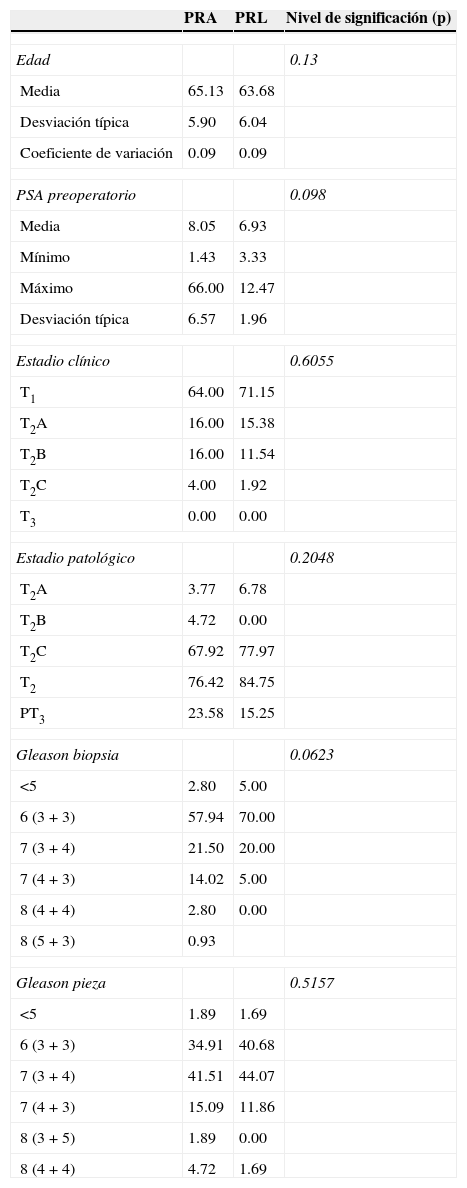
ResultadosLa media de edad fue de 65,12 años (± 5.90) en PRA, y de 63.68 (± 6.04) en PRL (p=0.13). El PSA medio fue de 8.05 (± 6.57) en PRA y 6.93 (± 1.95) en PRL (p=0.098). El estadio clínico predominante fue cT1c en ambas muestras (p=0.3755). El grado de Gleason mayoritario de la biopsia prostática fue 6 (3+3), desglosando por técnicas: 57.94% en PRA frente a 70% en PRL (p=0.0623). Cabe destacar que sólo 4 pacientes con un grado de Gleason de 8 en la biopsia fueron intervenidos, todos ellos mediante cirugía abierta. La carga tumoral en la biopsia, cuantificada como número de cilindros afectados, fue superior en la PRL (5 frente a 4 cilindros en la PRL y la PRA, respectivamente). Los pacientes no fueron seleccionados en función del volumen prostático: 38.65 cc (11.93-100) en la PRA y 35.53 (15.5-84) en la PRL (p=0.6707) (tabla 1).
Datos epidemiológicos y estadificación TNM
| PRA | PRL | Nivel de significación (p) | |
|---|---|---|---|
| Edad | 0.13 | ||
| Media | 65.13 | 63.68 | |
| Desviación típica | 5.90 | 6.04 | |
| Coeficiente de variación | 0.09 | 0.09 | |
| PSA preoperatorio | 0.098 | ||
| Media | 8.05 | 6.93 | |
| Mínimo | 1.43 | 3.33 | |
| Máximo | 66.00 | 12.47 | |
| Desviación típica | 6.57 | 1.96 | |
| Estadio clínico | 0.6055 | ||
| T1 | 64.00 | 71.15 | |
| T2A | 16.00 | 15.38 | |
| T2B | 16.00 | 11.54 | |
| T2C | 4.00 | 1.92 | |
| T3 | 0.00 | 0.00 | |
| Estadio patológico | 0.2048 | ||
| T2A | 3.77 | 6.78 | |
| T2B | 4.72 | 0.00 | |
| T2C | 67.92 | 77.97 | |
| T2 | 76.42 | 84.75 | |
| PT3 | 23.58 | 15.25 | |
| Gleason biopsia | 0.0623 | ||
| <5 | 2.80 | 5.00 | |
| 6 (3+3) | 57.94 | 70.00 | |
| 7 (3+4) | 21.50 | 20.00 | |
| 7 (4+3) | 14.02 | 5.00 | |
| 8 (4+4) | 2.80 | 0.00 | |
| 8 (5+3) | 0.93 | ||
| Gleason pieza | 0.5157 | ||
| <5 | 1.89 | 1.69 | |
| 6 (3+3) | 34.91 | 40.68 | |
| 7 (3+4) | 41.51 | 44.07 | |
| 7 (4+3) | 15.09 | 11.86 | |
| 8 (3+5) | 1.89 | 0.00 | |
| 8 (4+4) | 4.72 | 1.69 | |
PRA: prostatectomía radical abierta; PRL: prostatectomía radical laparoscópica.
El estudio de la pieza quirúrgica en ambas técnicas demostró una clara infraestadificación del grado de Gleason en ambas muestras, así como una mayoría de tumores órgano-confinados. Analizando el estadio patológico obtuvimos un 76.41 frente a un 84.74% de tumores localizados en la PRA y en la PRL, respectivamente (p=0.2048) (tabla 1).
En cuanto a aprovechamiento del quirófano, la PRA resultó ser una técnica más rápida: 145 minutos en la PRR frente a 193 en la PRL (p<0.005). La mediana de días de ingreso fue de 4 días para ambas técnicas (p=0.12).
Las complicaciones fueron mayores en la PRA, diferencia que fue estadísticamente significativa (p=0.04). Entre los pacientes intervenidos mediante abordaje tradicional se observaron 3 linfoceles, una fístula urinaria y 8 reingresos por causas diversas. En la PRL destaca el hallazgo de 2 reintervenciones por causas no urológicas (tabla 2). La pérdida hemática fue de 3.4g/dl en la PRA (0.8-8.4) frente a 3.8 (0.5-7.6) en la PRL (p=0.06). Seis pacientes del grupo de PRA precisaron transfusión (5.45%) frente a uno del de PRL (1.61%). Sólo presentaron hematuria 8 pacientes, intervenidos mediante abordaje clásico (tabla 2). En cuanto a la evolución posquirúrgica inmediata valoramos mediante la Escala Visual del Analógica (EVA) a todos nuestros pacientes en los 2 días siguientes a la intervención, y observamos que las PRA presentaron más molestias respecto a la PRL (2,19 frente a 1,88 de 10, respectivamente), sin que este resultado fuese estadísticamente significativo (p=0.31).
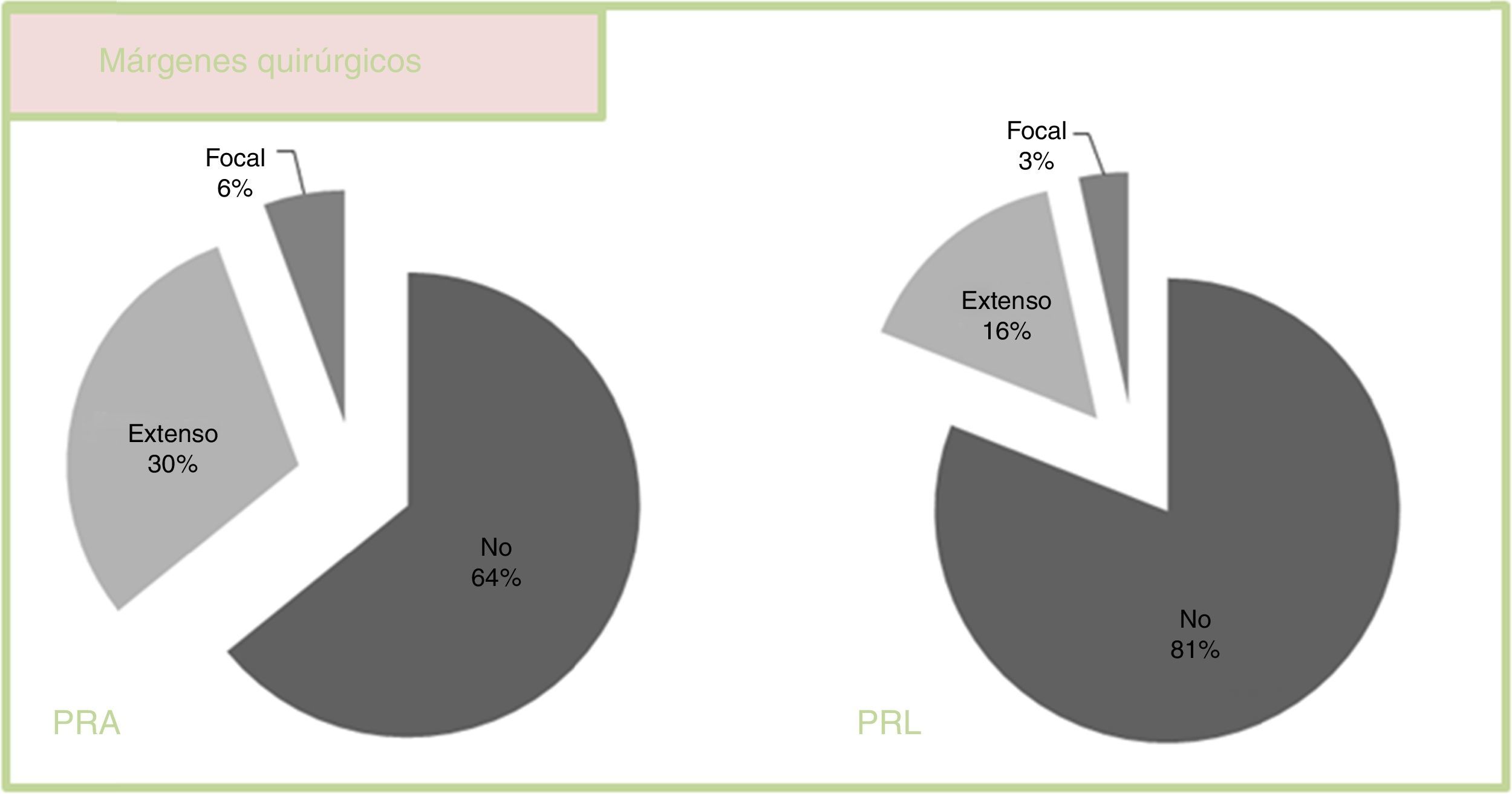
Los márgenes quirúrgicos se clasificaron en 3 grupos: ausente, focal y extenso. Observamos un porcentaje de márgenes positivos menor con la técnica laparoscópica (p=0.07) (fig. 1).
Detalle de los márgenes quirúrgicos detectados en el estudio anatomopatológico. Se definen como márgenes negativos cuando no se detectaron células tumorales sobre la superficie marcada con tinta. Los márgenes positivos se clasificaron en: focales (definidos por el patólogo como contacto) y extensos.
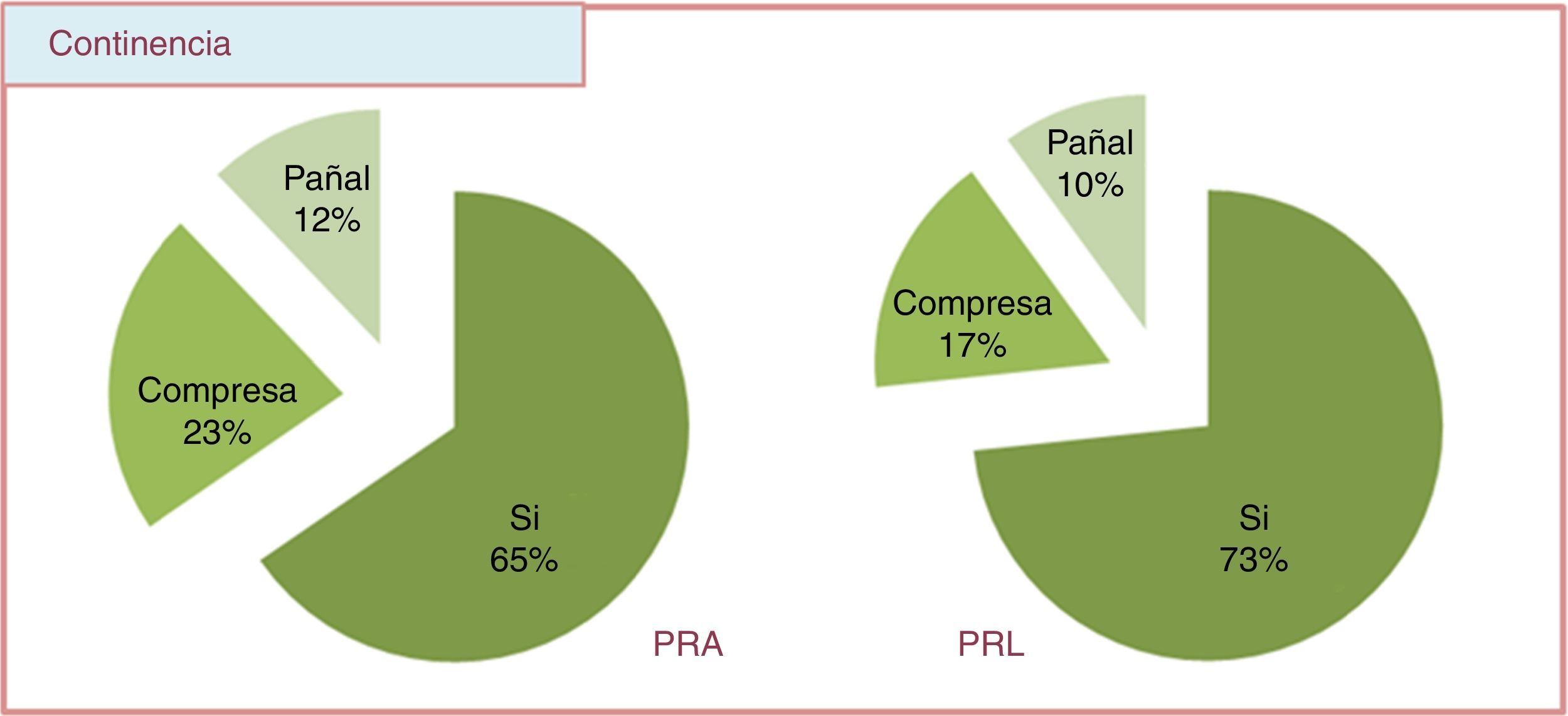
La continencia se clasificó en función del número de absorbentes diarios requeridos: comparando técnica clásica con laparoscopia, se observó un 65.42% y un 73.33%, respectivamente, de pacientes continentes (o que usan compresa protectora) (p=0.56) (fig. 2).
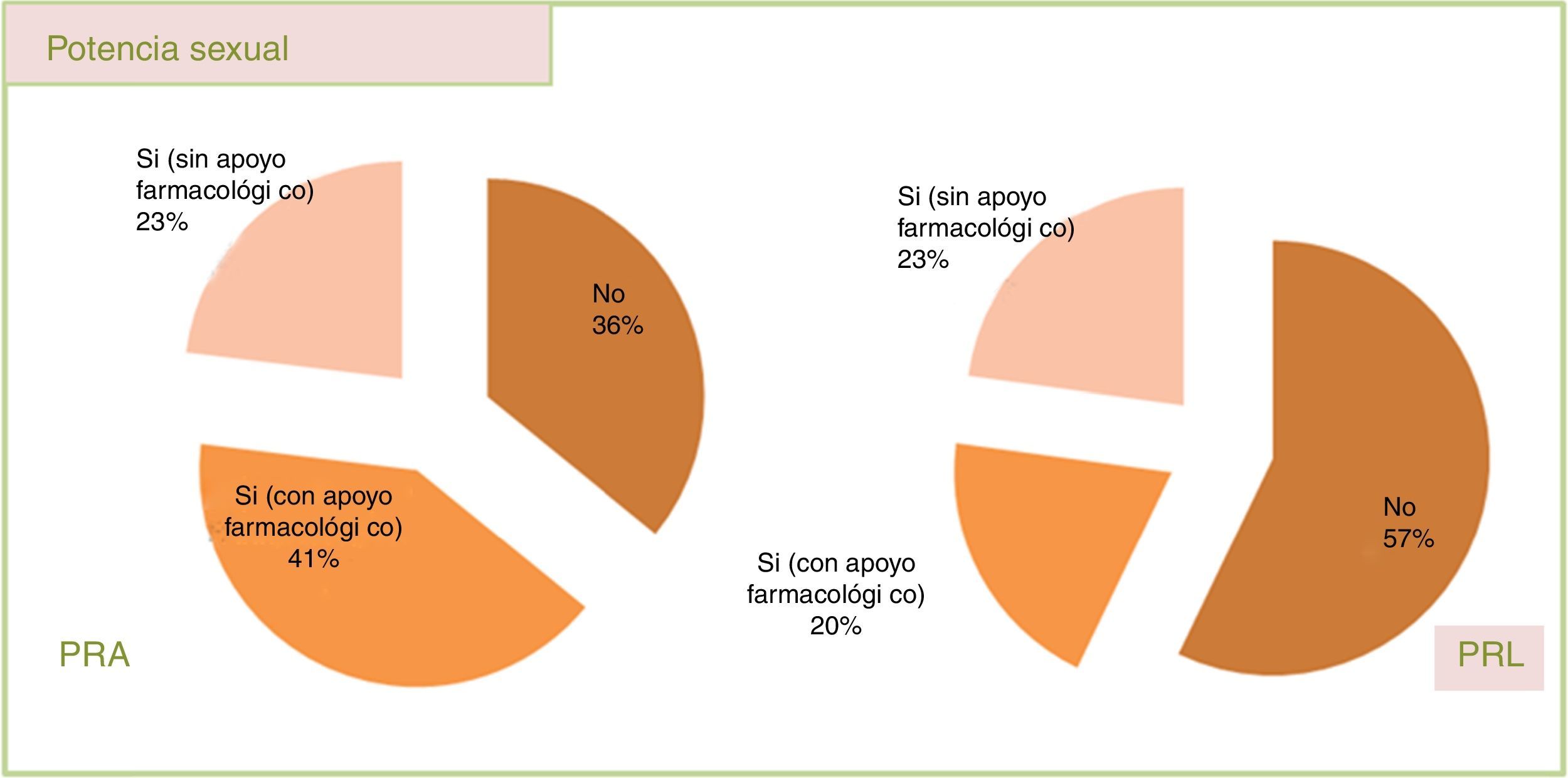
La potencia sexual, valorada en la consulta más reciente de cada paciente, arrojó unos resultados favorables para la PRL, con un 15% más de pacientes capaces de mantener una erección suficiente en comparación con la PRA (p=0.15) (fig. 3). Cabe decir que debido a la presión asistencial apenas se utilizaron cuestionarios validados (como el International Index Erectile Function, IIEF-5), aunque se realizó entrevista dirigida a todos los pacientes.
Resultado de la entrevista a todos los pacientes que presentaban potencia sexual previa a la intervención. Se desglosan los porcentajes de disfunción eréctil en ambas series. Los pacientes potentes se subclasifican según requieran o no inhibidores de la fosfodiesterasa-5 o prostaglandinas.
Durante los últimos 20 años, en nuestro centro, la PRR se ha realizado con regularidad y con buenos resultados, por parte de urólogos tanto expertos como noveles. A su vez, en la última década cirujanos contrastados en laparoscopia han iniciado su curva de aprendizaje en PRL. Hemos decidido comparar por primera vez ambos grupos, con la intención de observar si el abordaje laparoscópico, técnicamente más exigente, también aporta beneficios.
En primer lugar, al tratarse esta revisión de un estudio retrospectivo, no hubo aleatorización de los casos, pero tampoco selección de pacientes para realizar una técnica u otra. No observamos diferencias estadísticamente significativas en ninguno de los parámetros demográficos o de estadificación clínica1.
Observamos diferencias claramente significativas en los tiempos de aprovechamiento de quirófano. Si bien en la actualidad en nuestro centro la duración de las laparoscopias ha disminuido sensiblemente, creemos difícil que lleguen a igualar a la cirugía convencional.
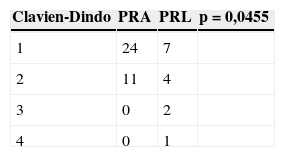
Se analizaron las complicaciones según la clasificación Clavien-Dindo7, y se obtuvieron mejores resultados globales con la laparoscopia (p=0.04) (tabla 2).
Los resultados oncológicos resultaron casi significativos en favor de la laparoscopia (fig. 1). Valoramos exclusivamente el margen y su tamaño, pero en la bibliografía revisada no se consigue definir el riesgo relativo de este hallazgo anatomopatológico en la recidiva tumoral.
Hay estudios que infieren que el margen positivo y el grado de Gleason igual o superior a 8 son factores independientes para la recidiva bioquímica1; en cambio, otros artículos señalan que aplicar radioterapia adyuvante a todos los pacientes cuyo estudio anatomopatológico no asegure la extirpación completa del tumor prostático supondría sobretratar al 60% de los pacientes8.
Por esta razón, sólo cuando contemos con un mayor tiempo de seguimiento, analizaremos nuestra casuística en función de otros factores predictivos de progresión bioquímica, como son la PSA al diagnóstico, estadio de la pieza o infiltración perineural9–11.
Los resultados funcionales (continencia y potencia sexual) también favorecieron a la técnica laparoscópica, sin obtener, en cambio, un grado de significación suficiente que demuestre la superioridad de la PRL (figs. 2 y 3). Cabe destacar que debido a la falta de concreción en la historia clínica y la existencia de diferentes clasificaciones, los datos sobre resultados funcionales se contrastaron telefónicamente, con intención de minimizar sesgos2,12,13.
En definitiva, observamos que los pacientes presentaron menos dolor y una tasa de complicaciones menor con la técnica laparoscópica, y sobre todo, con unos resultados oncológicos y funcionales alentadores.
Como sucede a veces con enfermedades tan prevalentes, existen múltiples opciones de tratamiento.
La PR se considera un tratamiento idóneo en tumores de riesgo bajo o intermedio (grado de recomendación A), y se postula como razonable su uso en tumores de alto riesgo (grado de recomendación B). Actualmente la exéresis de la próstata en general se realiza por vía retropúbica, laparoscópica o robótica, sin poder por el momento demostrar superioridad de una técnica sobre otra14–16.
Es este contexto, decidimos comparar nuestra serie, compuesta exclusivamente por cirugías retropúbicas y laparoscópicas transperitoneales, con el objetivo de detectar diferencias estadísticamente significativas entre ambas técnicas.
El estudio fue retrospectivo, y por el momento no contamos con suficiente tiempo de seguimiento, pero en nuestra serie observamos que la técnica laparoscópica realizada por cirujanos expertos supuso un mejor control de márgenes y mayor probabilidad de recuperar la continencia y la potencia. Por ello, en la actualidad, en nuestro centro la PRL está estandarizada como la cirugía radical para tumores de próstata, salvo casos individuales en que se continúa realizando un abordaje clásico.
En el futuro, cuando dispongamos de una serie mayor y con tiempos de seguimiento más largos, volveremos a analizar nuestros resultados, ajustados por nuevos parámetros, como la recidiva bioquímica o clínica, la radioterapia (adyuvante o de rescate) o las distintas terapias de rehabilitación peneana. También esperamos poder implantar en nuestro centro la cirugía robótica, técnicamente menos exigente y con resultados funcionales esperanzadores2.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónNo se recibió patrocinio de ningún tipo para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.