Calcular um escore de síndrome metabólica (SM) em crianças e definir um ponto de corte para a predição de risco de SM nesse grupo.
MétodosEstudo com amostra aleatória de 348 crianças de oito e nove anos do município de Viçosa. Análise fatorial por componentes principais foi usada para verificar, entre vários fatores de risco, aqueles com maiores graus de intercorrelação: perímetro da cintura (PC), modelo homeostático de resistência à insulina (HOMA), lipoproteína de alta densidade (HDL), triacilgliceróis (TAG) e pressão arterial média (PAM). Escores‐z foram criados para cada um desses parâmetros e o somatório desses constituiu o escore de SM. A curva receiver operating characteristic (ROC) foi usada para identificar o ponto de corte do escore, considerando‐se como padrão‐ouro a presença ou ausência de SM, segundo critérios modificados para a idade.
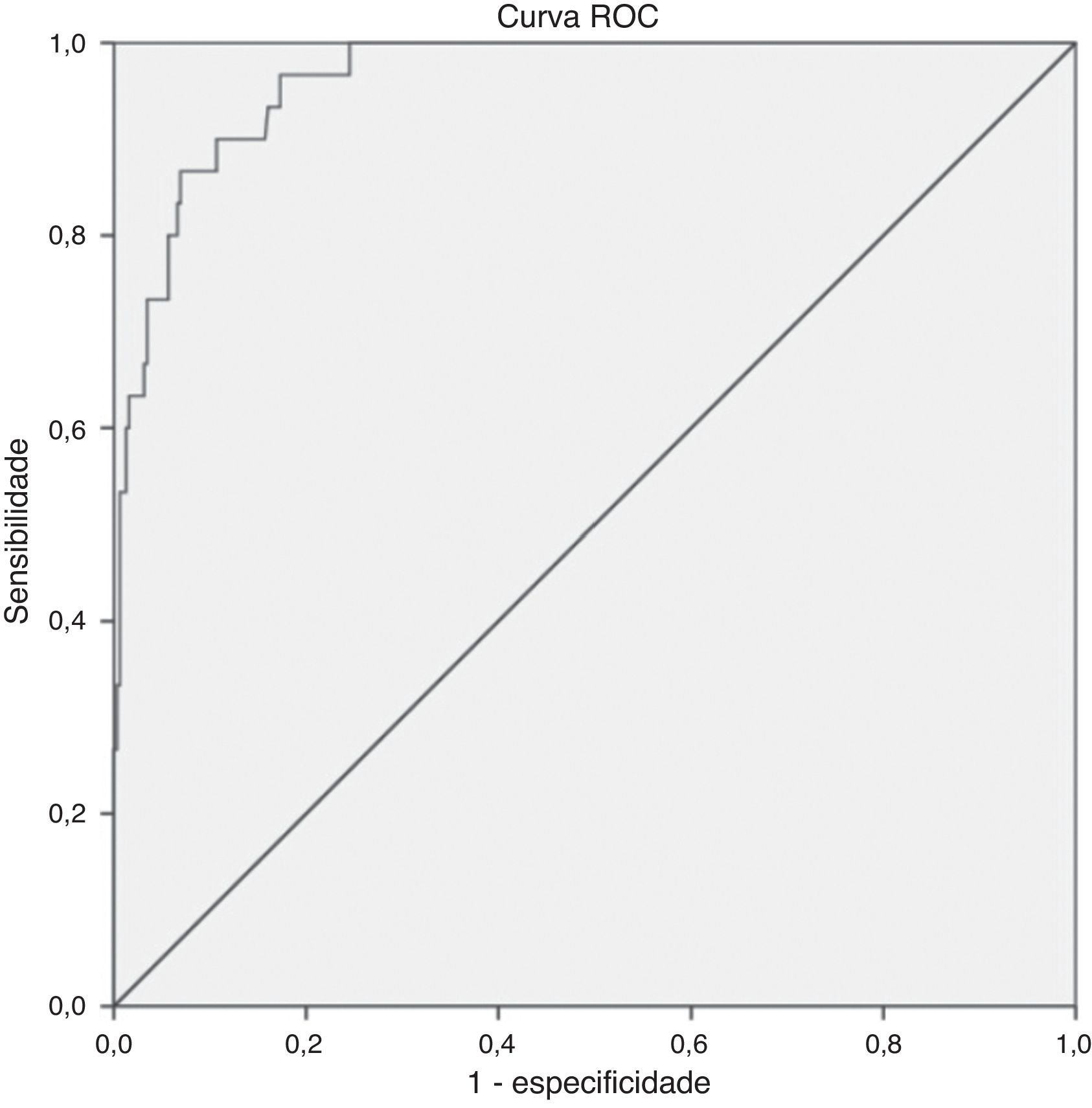
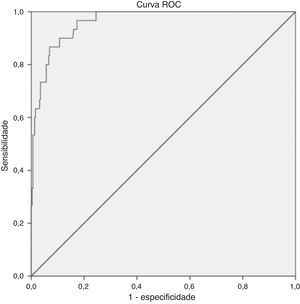
ResultadosA prevalência de SM na amostra foi de 8,9% adotando‐se critérios específicos para a idade e de 24% quando considerado o ponto de corte do escore. Foi eleito o ponto de corte de 1,86, por ter elevadas sensibilidade (96,7%) e especificidade (82,7%), AUC de 0,96, e, assim, acurácia em predizer a presença de síndrome metabólica em crianças nessa faixa etária.
ConclusõesEste inédito estudo brasileiro apresenta uma opção adequada para o estudo da SM em crianças, vista a ausência de definição consensual para a SM na infância.
To calculate a score of metabolic syndrome (MetS) in children and set a cutoff point of this score for the prediction of MetS risk.
MethodsThe study included a random sample of 348 children aged 8 and 9 years of Viçosa, Southeast Brazil. Factor analysis by principal components (PCA) was used to determine, among various risk factors, those with higher degrees of intercorrelation. The chosen variables were: waist circumference (PC), homeostatic model assessment of insulin resistance (HOMA), high density lipoprotein (HDL), triglycerides (TAG) and mean arterial pressure (MAP). Z‐scores were created for each one of these parameters and the sum of these z‐scores constituted the MetS score. The receiver operating characteristic (ROC) curve was used to identify the cutoff of MetS score, using as gold standard the presence or absence of MetS determined according to criteria age‐modified.
ResultsThe prevalence of MetS in the sample was 8.9% by adopting specific criteria for age, and 24% when considering the cutoff of MetS score. The selected cutoff point of 1.86 was accurate to predict the MetS risk in this sample due to its high sensitivity (96.7%), specificity (82.7%) and AUC of 0.96.
ConclusionsThis original Brazilian study presents the MetS score as a suitable alternative for the study of Metabolic Syndrome in children, given the lack of consensus for the definition of this syndrome in childhood.
A síndrome metabólica (SM) é uma condição composta por diversos fatores de risco para a doença cardiovascular e diabetes mellitus tipo 2.1 A etiologia da SM não é totalmente conhecida, mas provavelmente representa uma interação complexa entre fatores genéticos, metabólicos, ambientais e dietéticos.2 Seu diagnóstico clínico, já estabelecido para adultos, é baseado em anormalidades metabólicas, que incluem obesidade abdominal, dislipidemia, pressão arterial (PA) elevada e hiperglicemia.3
A abrangência da obesidade infantil no Brasil pode ser evidenciada com os dados da Pesquisa de Orçamento Familiar (POF), feita em 2008 e 2009, na qual o excesso de peso atingiu 33,5% das crianças brasileiras de cinco a nove anos.4 Dessa forma, não é surpreendente que alguns estudos indiquem, ainda na infância, o surgimento de alterações semelhantes à SM do adulto;5,6 entretanto, ainda não há consenso para o diagnóstico de SM em crianças.
Frente a isso, diversos autores têm usado um escore de SM7‐16 constituído por uma representação numérica da combinação de fatores de risco metabólico e cardiovasculares. No entanto, até o presente momento não foram encontrados estudos no Brasil que tenham usado esse escore. Por ser uma variável contínua, o escore de SM é uma medida que tem maior poder estatístico quando comparada à classificação dicotômica da SM (presença/ausência).16,17 O uso do escore de SM pressupõe que o maior risco cardiovascular ocorre em função do aumento progressivo conjunto dos parâmetros da SM.18
Tendo em vista o aumento da obesidade e complicações associadas na população infantil, a ausência de uma definição consensual para a SM nessa faixa etária e o risco cardiovascular como uma função progressiva dos vários componentes da SM, este trabalho teve como objetivo calcular um escore de SM específico para as crianças estudadas, segundo metodologia publicada anteriormente,9,13 bem como definir um ponto de corte que indique maior risco de SM na amostra.
MétodoEstudo transversal, com uma amostra aleatória de crianças de oito e nove anos, de escolas públicas e privadas das zonas urbana e rural do município de Viçosa, Minas Gerais. Essa faixa etária foi escolhida para investigar se alterações metabólicas comumente verificadas na adolescência já podem ser observadas e, possivelmente, prevenidas na fase final da infância. Os dados foram coletados em 2012 e 2013.
O cálculo amostral foi feito com base no número total de escolares matriculados nos 3° e 4° anos de todas as escolas do município (n=1.297). Para o cálculo, foi considerada a prevalência de 50% de SM, uma vez que não há um consenso quanto ao seu critério diagnóstico. Ao usar a prevalência de 50% o número máximo de amostra é garantido. Considerou‐se erro tolerado de 5%, intervalo de confiança de 95% e perda amostral de 20%, acrescido de 10% para análise multivariada, o que resultou na amostra calculada de 385 crianças. As crianças foram organizadas em planilha específica em ordem alfabética e sorteadas com o uso da função “aleatório” do programa Microsoft Office Excel 2007.
Os critérios de exclusão do estudo foram histórico de doença cardiovascular e diabetes tipo 1 e/ou uso de medicamentos hipotensivos ou hipolipemiantes, além da existência de dados incompletos.
Amostras de sangue foram coletadas após jejum de 12 horas e analisadas no laboratório de análises clínicas da Divisão de Saúde da Universidade Federal de Viçosa por profissionais capacitados. A lipoproteína de alta densidade (HDL) e os triacilgliceróis (TAG) foram quantificados pelo método enzimático colorimétrico. A fração lipoproteína de baixa densidade (LDL) foi determinada pela equação de Friedewald, Levy e Fredrickson.19 Glicemia e insulinemia de jejum foram medidas pelo método glicose oxidase e eletroquimioluminescência, respectivamente. Foi determinado o homeostatic model assessment (HOMA), que mede a resistência à insulina e consiste no produto da insulina de jejum (μUI/mL) e da glicemia de jejum (mmol/L) dividido por 22,5.20 As medidas de adiposidade avaliadas foram índice de massa corporal (IMC) e perímetro da cintura (PC). A partir das medidas de peso (kg) e altura (m), foi calculado o índice de massa corporal (IMC=massa corporal [kg]/estatura [m]2). O PC foi medido circundando‐se o ponto médio entre a última costela e a crista ilíaca durante a expiração normal com uso de uma fita métrica flexível e inelástica, com extensão de 2 m, dividida em centímetros e subdivida em milímetros. Tomou‐se cuidado para não comprimir as partes moles.21 O PC foi aferido em triplicata com valor final obtido por meio da média das duas medidas mais próximas.21,22 A pressão arterial sistólica (PAS) e diastólica (PAD) das crianças foi aferida com o uso de aparelho de pressão digital e tamanho do manguito apropriado para a faixa etária.23 Para a mensuração da PA, a criança permaneceu sentada por pelo menos cinco minutos antes da obtenção da medida.23 Os registros foram feitos em ambos os braços, com repetição da medida no braço com a PA mais elevada, essa a medida final usada.24 Antes das medições, a criança foi perguntada sobre a vontade de urinar, a prática anterior de atividade física e o tempo decorrido desde a última alimentação, considerando‐se a influência desses fatores na PA.25 Foi calculada a pressão arterial média (PAM) visto que essa representa PAS e PAD em uma única variável, a partir da aplicação da seguinte fórmula: PAM=[(PAS‐PAD/3)+PAD].8,13
A SM foi avaliada segundo duas metodologias: (1) classificação segundo critérios pré‐estabelecidos no National Cholesterol Education Programme Adult Treatment Panel III (NCEP/ATP III) modificados para a idade por de Ferranti et al.;26 e (2) pelo escore de SM. A presença de SM, como variável categórica, foi verificada pela alteração de pelo menos três dos cinco critérios definidos pelo NCEP/ATP III, modificados para a idade por de Ferranti et al.26 em estudo com dados do Third National Health and Nutrition Examination Survey, 1988‐1994 (NHANES III), no qual foram considerados os seguintes pontos de corte: HDL colesterol: <50mg/dL; triacilgliceróis: ≥100mg/dL; glicemia de jejum ≥110mg/dL; perímetro da cintura>percentil 75 para idade e sexo; e pressão arterial ≥ percentil 90 para idade, sexo e altura.
As variáveis que compuseram o escore de SM foram selecionadas de acordo com o resultado da análise fatorial por componentes principais (ACP).27 Foram inseridas na ACP as seguintes variáveis: IMC, PC, LDL, HDL, TAG, glicemia, HOMA, PAS, PAD e PAM. Foram selecionadas para compor o escore de SM as variáveis que apresentaram cargas fatoriais ≥0,3 nos componentes retidos:28 PC, TAG, HDL, HOMA e PAM.
Para o cálculo do escore de SM, inicialmente o HDL foi multiplicado por ‐1, uma vez que valores elevados desse parâmetro estão inversamente relacionados ao risco metabólico.13 Foram calculados os escores‐z do PC, TAG, HDL, HOMA e PAM. A soma desses escores‐z constituiu um escore de SM para cada indivíduo. Escores mais elevados são indicativos de um perfil metabólico menos favorável.13
O ponto de corte do escore de SM para a população em estudo foi determinado por meio da curva ROC e foi utilizado como padrão‐ouro a presença de SM segundo critérios adotados por de Ferranti et al.26 Foi selecionado o ponto de corte que tinha sensibilidade e especificidade máximas. Analisou‐se ainda a área sob a curva ROC (AUC), que representa a capacidade de usar o escore de SM para discriminar entre aqueles com e sem SM. AUC foi considerada como a probabilidade de que uma criança com SM, selecionada de forma aleatória, tenha um maior escore de SM do que uma criança escolhida aleatoriamente entre indivíduos sem SM.13 A AUC foi interpretada de acordo com as seguintes diretrizes: teste devido ao acaso (AUC=0,5); baixa precisão (0,529
A estatística descritiva foi usada para identificar o número de fatores de risco individuais para a SM (0, 1, 2, 3 ou mais). A caracterização da amostra segundo os componentes da SM estudados foi feita para a amostra total e estratificada em acima ou abaixo do ponto de corte do escore de SM. A assimetria de todas as variáveis foi verificada pelo teste de Shapiro‐Wilk. Diferenças entre grupos para variáveis contínuas foram verificadas pelos testes de Mann‐Whitney e para variáveis categóricas pelo teste qui‐quadrado de Pearson. Para comparar o número de componentes da SM entre os sexos usou‐se o qui‐quadrado de partição com correção de Bonferroni. A análise estatística foi feita com os softwares SPSS 20.0 e Stata 9.1 e foi significante p<0,05.
A feitura do presente estudo foi aprovada pelo Comitê de Ética em Pesquisa com Seres Humanos da Universidade Federal de Viçosa pelo processo n° 364.485/CEPH. A participação das crianças foi voluntária, mediante autorização do responsável após leitura e assinatura do Termo de Consentimento Livre e Esclarecido.
ResultadosDos 365 participantes avaliados, 17 foram excluídos por ter dados incompletos, o que resultou em uma amostra de 348 crianças. A amostra foi composta por 59,2% meninas e 40,8% meninos, 48,9% com oito anos e 51,1% com nove anos.
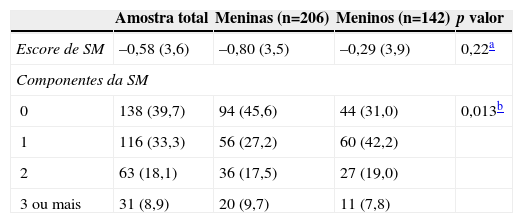
Conforme apresentado na tabela 1, não houve diferença significativa entre os sexos quanto aos valores de escore de SM. Quanto à frequência do número de componentes de SM, apenas foi maior entre os meninos em comparação com as meninas a ocorrência de um componente de SM em relação à ocorrência de nenhum componente (p=0,001). Os valores mínimos e máximos de escore de SM foram –7,4 e 13, respectivamente. Foi observada a presença de pelo menos um componente da SM em 60,3% das crianças. A prevalência de SM encontrada (≥3 componentes) foi de 8,9%. Nenhuma criança apresentou todos os componentes da SM simultaneamente.
Escore e número de componentes de síndrome metabólica em crianças de 8 e 9 anos. Viçosa, MG, 2012 e 2013
| Amostra total | Meninas (n=206) | Meninos (n=142) | p valor | |
|---|---|---|---|---|
| Escore de SM | –0,58 (3,6) | –0,80 (3,5) | –0,29 (3,9) | 0,22a |
| Componentes da SM | ||||
| 0 | 138 (39,7) | 94 (45,6) | 44 (31,0) | 0,013b |
| 1 | 116 (33,3) | 56 (27,2) | 60 (42,2) | |
| 2 | 63 (18,1) | 36 (17,5) | 27 (19,0) | |
| 3 ou mais | 31 (8,9) | 20 (9,7) | 11 (7,8) | |
SM, síndrome metabólica.
Escore de SM apresentado em mediana (intervalo interquartílico).
Componentes da SM apresentados em número de indivíduos (%).
Para a classificação do PC das crianças foi usado o ponto de corte>percentil 7526 e esse correspondeu a 66,05cm para meninas e 67,45cm para meninos. O PC esteve alterado em 24,7% da amostra.
A análise da curva ROC (fig. 1) indicou a alta precisão do escore em predizer a SM, verificada pela AUC de 0,96 (IC 95% 0,94‐0,99). A curva ROC também sugeriu diversos pontos de corte do escore de SM, foi escolhido o de 1,86, por ter maiores sensibilidade (96,8%) e especificidade (83,0%). Das crianças, 24% (n=84) foram identificadas com escore de SM acima do ponto de corte estabelecido (1,86), tal prevalência foi bem superior à encontrada segundo a classificação proposta por Ferranti et al.26 (8,9%). Vale ressaltar que pontuações mais elevadas indicam maior risco cardiovascular e a detecção precoce do risco é um aspecto fundamental no contexto de prevenção de doenças.
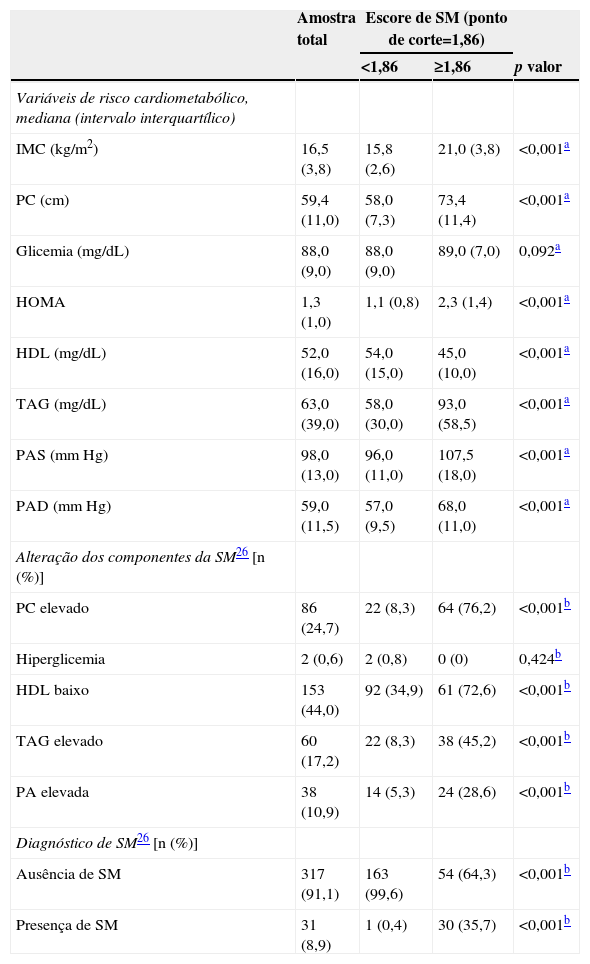
A tabela 2 demonstra que crianças com escore de SM acima do ponto de corte (≥1,86) apresentaram níveis maiores de todas as variáveis de risco, com exceção da glicemia, bem como maior porcentagem de alteração delas e maior prevalência de SM, segundo critérios de Ferranti et al.26 A alteração mais comum foi o baixo HDL (44,0%) e a menos comum, a hiperglicemia (0,6%).
Características antropométricas, bioquímicas e clínicas segundo a presença ou ausência de síndrome metabólica dada por um escore em crianças de 8 e 9 anos. Viçosa, MG, 2012 e 2013
| Amostra total | Escore de SM (ponto de corte=1,86) | |||
|---|---|---|---|---|
| <1,86 | ≥1,86 | p valor | ||
| Variáveis de risco cardiometabólico, mediana (intervalo interquartílico) | ||||
| IMC (kg/m2) | 16,5 (3,8) | 15,8 (2,6) | 21,0 (3,8) | <0,001a |
| PC (cm) | 59,4 (11,0) | 58,0 (7,3) | 73,4 (11,4) | <0,001a |
| Glicemia (mg/dL) | 88,0 (9,0) | 88,0 (9,0) | 89,0 (7,0) | 0,092a |
| HOMA | 1,3 (1,0) | 1,1 (0,8) | 2,3 (1,4) | <0,001a |
| HDL (mg/dL) | 52,0 (16,0) | 54,0 (15,0) | 45,0 (10,0) | <0,001a |
| TAG (mg/dL) | 63,0 (39,0) | 58,0 (30,0) | 93,0 (58,5) | <0,001a |
| PAS (mm Hg) | 98,0 (13,0) | 96,0 (11,0) | 107,5 (18,0) | <0,001a |
| PAD (mm Hg) | 59,0 (11,5) | 57,0 (9,5) | 68,0 (11,0) | <0,001a |
| Alteração dos componentes da SM26 [n (%)] | ||||
| PC elevado | 86 (24,7) | 22 (8,3) | 64 (76,2) | <0,001b |
| Hiperglicemia | 2 (0,6) | 2 (0,8) | 0 (0) | 0,424b |
| HDL baixo | 153 (44,0) | 92 (34,9) | 61 (72,6) | <0,001b |
| TAG elevado | 60 (17,2) | 22 (8,3) | 38 (45,2) | <0,001b |
| PA elevada | 38 (10,9) | 14 (5,3) | 24 (28,6) | <0,001b |
| Diagnóstico de SM26 [n (%)] | ||||
| Ausência de SM | 317 (91,1) | 163 (99,6) | 54 (64,3) | <0,001b |
| Presença de SM | 31 (8,9) | 1 (0,4) | 30 (35,7) | <0,001b |
SM, síndrome metabólica; IMC, índice de massa corporal; PC, perímetro da cintura; HOMA, modelo homeostático de resistência à insulina; HDL, lipoproteína de alta densidade; TAG, triacilglicerol; PAS, pressão arterial sistólica; PAD, pressão arterial diastólica; PA, pressão arterial; n, número de indivíduos.
A prevalência de SM entre as crianças do presente estudo, segundo os critérios adotados por de Ferranti et al.,26 foi de 8,9%. No estudo conduzido por de Ferranti et al.26 em 2004, com indivíduos de 12 a 19 anos, participantes do NHANES III, observou‐se prevalência de SM de 9,2%, próxima à detectada no presente trabalho. Em 2003, Cook et al.5 já haviam analisado a mesma amostra estudada por de Ferranti et al.,26 porém com diferentes pontos de corte de PC e perfil lipídico, e constataram a prevalência de SM de 4,2%. Um estudo feito em 2010 com crianças de sete a nove anos detectou prevalência de SM, segundo critérios definidos por Cook et al,5 de 5%, também inferior à identificada no presente trabalho.13 Vale ressaltar que não existe uma definição consensual para SM para crianças.
O uso do escore de SM tem sido recomendado por diversos autores como opção mais adequada para análises epidemiológicas na população infantil.7,14,16 No Corpus Christi Child Heart Study, que envolveu 403 crianças, as variáveis selecionadas para compor o escore de SM, segundo análise fatorial, foram: insulina de jejum, TAG, HDL, PAS e IMC. No citado estudo, o escore de SM foi mais alto especialmente entre os meninos mexicano‐americanos em comparação com os brancos não hispânicos.7 Em estudo com dados de indivíduos de 12 a 17 anos, participantes do NHANES 1999‐2002, as variáveis selecionadas para compor o escore de SM, segundo a análise fatorial confirmatória, foram PC, TAG, PAS e insulina de jejum. Os autores demonstraram a maior validade do escore de SM com a inclusão da insulina de jejum ou o índice HOMA, em comparação com a validade, com o uso da glicemia de jejum para a definição da SM.11 Baixa associação da glicemia com as demais variáveis também foi detectada a partir da ACP no presente trabalho.
Nesta pesquisa, a AUC de 96,3%, verificada na análise ROC, indicou a alta precisão do escore de SM para identificar indivíduos com SM e o ponto de corte de 1,86 foi o de maior sensibilidade (96,7%) e especificidade (82,7%). O valor de sensibilidade superior ao de especificidade traz implicações como a identificação de indivíduos como portadores de SM sem que tenham verdadeiramente a síndrome. Por outro lado, caso fosse escolhido um ponto de corte com especificidade superior à sensibilidade, ocorreria a não identificação de diversas crianças com risco aumentado para a SM. Neste estudo, optou‐se pela maior sensibilidade em comparação com a especificidade pelo objetivo de usar o escore de SM para identificação precoce do risco cardiometabólico. Dessa forma, crianças com escore de SM acima de 1,86 não devem ser consideradas como portadoras de SM, mas com maior risco para o desenvolvimento da SM comparadas com as crianças com escore inferior ao ponto de corte selecionado.
Um estudo com crianças de sete a nove anos determinou ponto de corte de 3,72, para o qual foram verificados valores ótimos de especificidade (93,9%), sensibilidade (100%) e AUC (0,98), que indicam, de modo similar à presente pesquisa, a boa aplicabilidade do uso do escore de SM na população estudada.13 Martínez‐Vizcaíno et al,14 em estudo com 1.020 crianças espanholas de 10‐13 anos, confirmaram a validade do escore de SM, composto por PC, PAM, razão TAG/HDL e insulina de jejum. Os autores estabeleceram, a partir da curva ROC, o ponto de corte de 4,2 (sensibilidade 94,1%; especificidade 93,5%; AUC 0,98). Nos dois estudos citados,13,14 foi usado como padrão‐ouro para a análise ROC o critério NCEP/ATP III modificado para idade por Cook et al.5
Tem sido demonstrada a manutenção do escore de SM ao longo da vida, o que evidencia a capacidade preventiva da medida, por predizer o risco em idades mais avançadas.7,8 No estudo longitudinal Québec Family Study, que analisou por 12 anos a amostra de 147 indivíduos de oito a 18 anos, notou‐se estabilidade ao longo do tempo tanto dos indicadores de risco individuais quanto do escore de SM, que incluiu as seguintes variáveis: baixo HDL e elevados TAG, PAM, glicemia, somatório de três dobras cutâneas do tronco e razão colesterol total/HDL.8
Este estudo apresenta limitações, como o uso do escore na prática clínica devido à complexidade da operacionalização dos dados, mais aplicável a estudos epidemiológicos. Outra limitação se refere ao fato de que o ponto de corte do escore de SM é específico da amostra analisada, o que compromete a extrapolação dos resultados para outras populações. A reprodução dessa metodologia por outros autores irá requerer a determinação de um ponto de corte próprio da amostra. Além disso, o uso do escore de SM resultou em grande aumento da prevalência de SM em comparação com a classificação dicotômica, o que torna necessária a feitura de estudos posteriores que avaliem a real associação do ponto de corte do escore com o maior risco cardiometabólico. Vale ressaltar que o presente estudo se refere à primeira fase do trabalho, que trata do desenvolvimento do escore, e tem boa validade interna para escolares de oito e nove anos. No entanto, a validade externa dependerá de um estudo de validação do escore. Adicionalmente, a amostra estudada é representativa apenas das crianças de oito e nove anos do município de Viçosa. Recomenda‐se a feitura de estudos semelhantes com amostras maiores, vista a importância epidemiológica desses em nível nacional, no que diz respeito à detecção precoce do risco cardiovascular e sua prevenção.
Apesar das limitações acima mencionadas, este é o primeiro estudo brasileiro que calculou um escore único de SM, que representa o risco cardiometabólico conjunto de todos os componentes da síndrome. A aplicação dessa metodologia em uma amostra de crianças tem a capacidade de superar as limitações provenientes da ausência de uma definição consensual para a SM na infância, bem como da análise individual dos componentes da SM. Ao empregar um escore para cada indivíduo, admite‐se que aqueles que têm valores mais baixos apresentem um perfil metabólico mais adequado do que aqueles com maiores pontuações. O uso de um escore de SM é interessante, pois, por ser uma variável numérica, permite incorporar maior nível de informação para fazer análises associativas e, por incorporar todos os fatores de risco em apenas uma variável, representa o risco cardiometabólico conjunto delas.
Pode‐se concluir que a ACP identificou PC, HDL, TG, PAM e HOMA como as características fenotípicas mais intercorrelacionadas e adequadas para compor o escore de SM na amostra. O índice HOMA demonstrou ser um componente mais adequado do que a glicemia de jejum para o estudo da SM nas crianças, vistos o resultado na ACP e sua relevância clínica na fisiopatologia dos demais componentes da SM. Os resultados deste inédito estudo brasileiro têm implicação na prática epidemiológica, clínica e na saúde pública, uma vez que o uso de um escore único para estudo da SM permite superar a limitação da ausência de consenso quanto à definição da SM na infância e quanto aos pontos de corte específicos para a idade para cada componente. O ponto de corte selecionado para o escore foi capaz de identificar uma maior proporção de crianças (24%) expostas ao risco cardiometabólico aumentado, em comparação com a classificação binária/dicotômica da SM segundo critérios pré‐definidos (8,9%). O escore de SM, por ser uma variável contínua, é uma medida associativa estatisticamente mais robusta do que a classificação dicotômica da síndrome e capaz de representar, em uma única variável, o risco cardiometabólico conjunto de todos os componentes da SM.
FinanciamentoO estudo não recebeu financiamento.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.