La competencia de los profesionales de la salud que atienden pacientes crónicos no se puede medir solo por sus conocimientos técnicos, sino también por sus aptitudes pedagógicas y sus habilidades de comunicación.
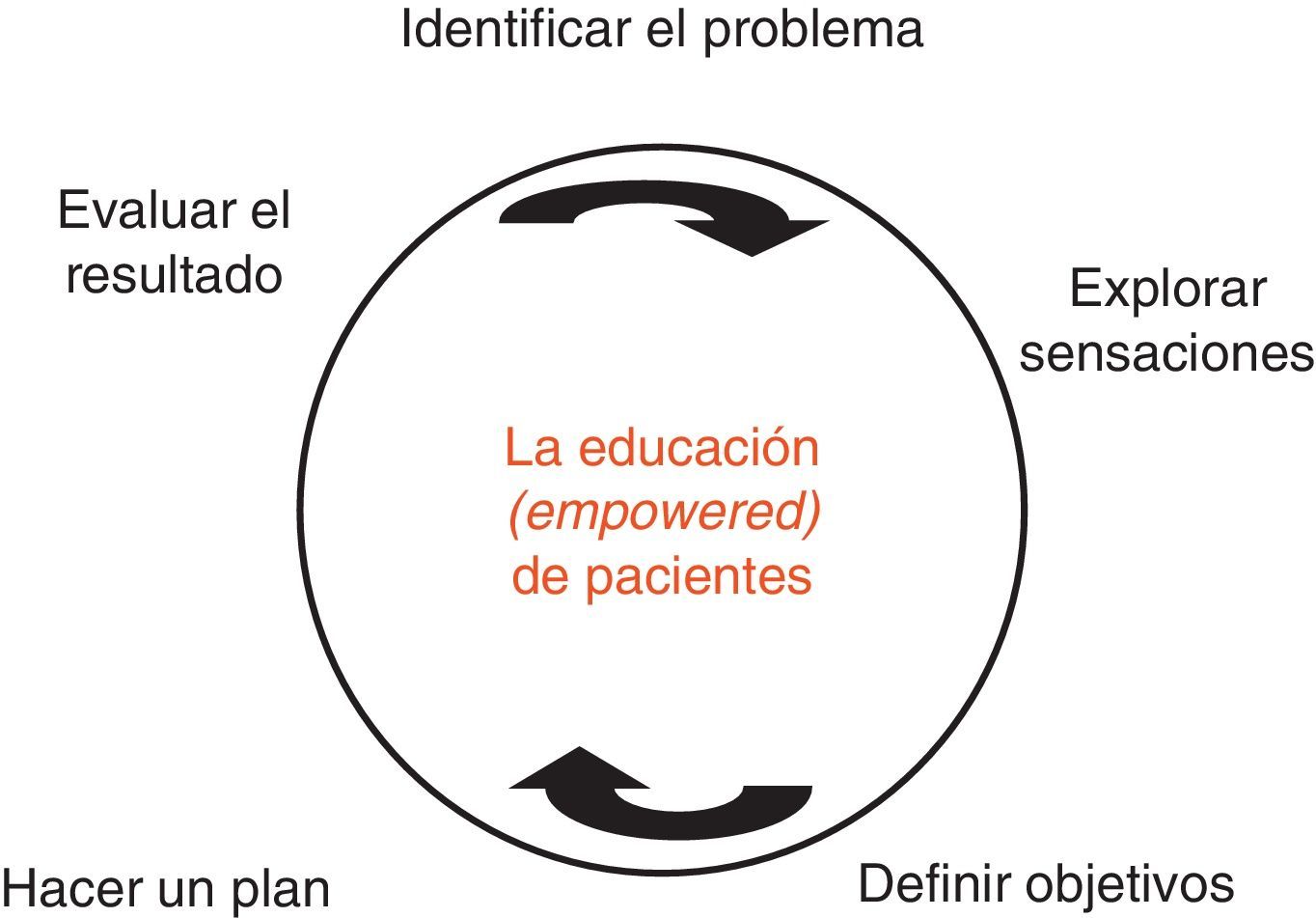
Al tratar de hacer comprender un concepto utilizamos explicaciones, pero no debemos olvidar la importancia de las actitudes, la reformulación empática, y el empowerment, la decisión compartida en un proceso en 5 fases (identificar el problema, explorar sensaciones, definir objetivos, desarrollar un plan y finalmente evaluarlo). Entrar en la filosofía del empowerment es adoptar un nuevo paradigma que consiste en conseguir que la competencia cultural, psicológica y pedagógica de los profesionales de la salud se añada a su competencia biomédica.
The competence of healthcare professionals in treating chronic patients cannot be judged only by their technical knowledge but also by their pedagogical and communication skills. Although the clarification of a given concept requires its explanation, the importance of processes such as the attitudes, the empathic reformulation, the empowerment and the decision with its five steps - identify the problem, explore sensations, define goals, develop a strategy and finally evaluate it- must not be overlooked.
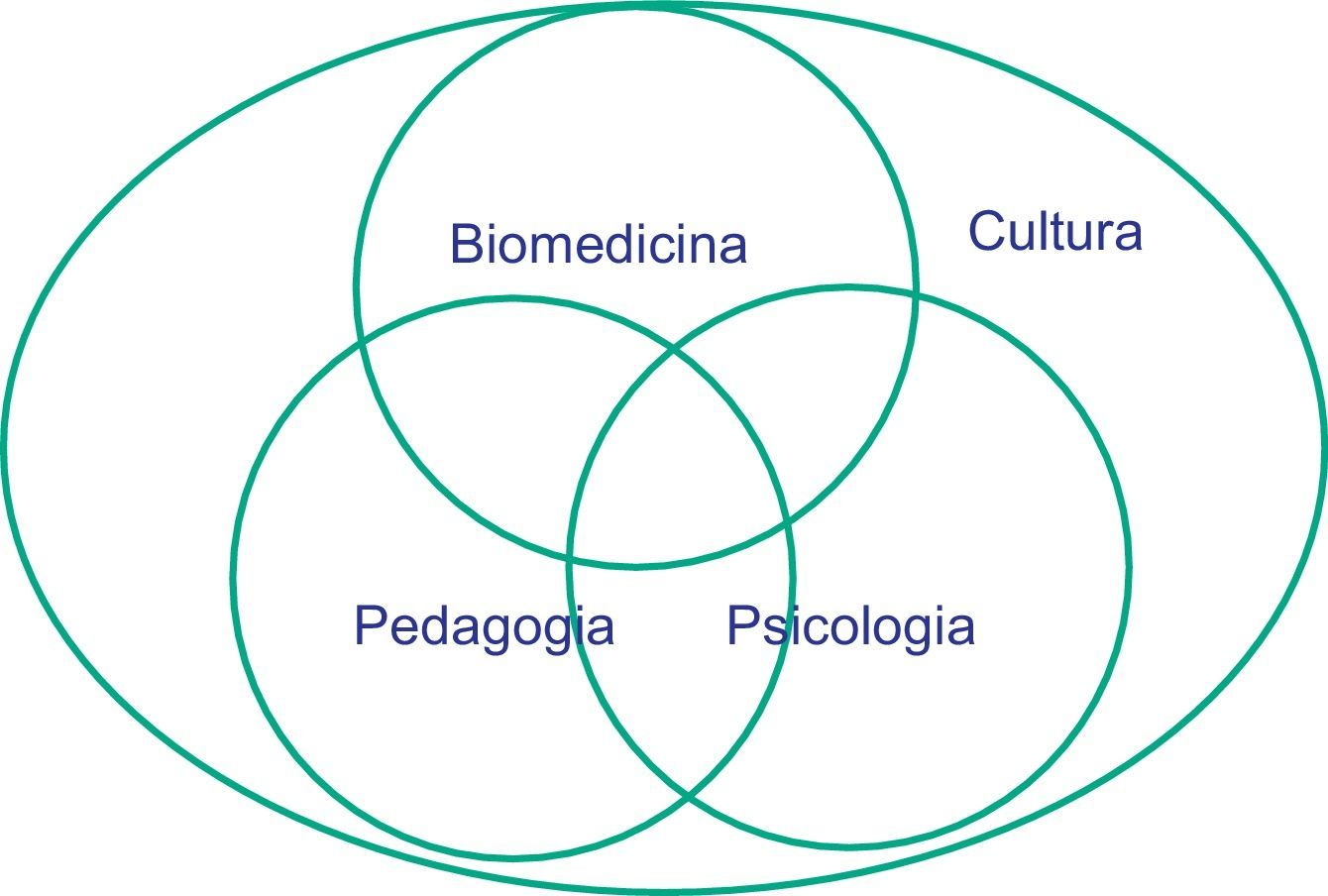
In order to fully understand the philosophy of empowerment a new paradigm must be adopted: the cultural, psychological and pedagogic aptitudes of healthcare professionals have to complement their biomedical knowledge.
«Cuando me fui hacia el Camerún para convivir 2 años con una tribu primitiva – los dowayos – mi familia estaba muy preocupada por el clima, la posibilidad de violencia, las enfermedades, etc. A mi vuelta a Inglaterra el jefe de la tribu declaró que estaría dispuesto a acompañarme pero tenía miedo de un país en el que siempre hacía frío, había muchos accidentes y además quedaban restos de canibalismo según le habían asegurado». (N. Barley en «El antropólogo inocente»)
Los resultados del tratamiento de las enfermedades crónicas, y especialmente de la diabetes, no se basan solamente en el uso de medicamentos adecuados, sino que dependen en gran manera de cómo se informa al paciente sobre su enfermedad y de cómo se consigue que sea capaz de dominar algunas habilidades y adoptar determinadas conductas. En otras palabras, la competencia de los profesionales de la salud (PS) que atienden a pacientes crónicos no se puede medir solo por sus conocimientos médicos, sino también por sus aptitudes pedagógicas y sus habilidades de comunicación1.
En las facultades de ciencias de la salud se aprenden una gran cantidad de conocimientos teóricos necesarios para diagnosticar enfermedades y para tratarlas, pero se enseña poco o casi nada sobre cómo conseguir que el paciente participe en la gestión de su tratamiento. En el posgrado la situación cambia poco y solo los aprendices que han tenido la suerte de tener a su lado un maestro competente en el arte de relacionarse con el paciente aprenden realmente el oficio. Por suerte, cada vez hay más conciencia de estas carencias y desde muchos niveles diferentes se reclama un currículo para los profesionales de la salud que sea realmente integral, es decir, biomédico y psicológico, educativo, social y antropológico2.
Se entiende por educación sanitaria3 la enseñanza dirigida a la población en general de los conocimientos, habilidades y conductas que sirven para mejorar su salud (programas de vacunación, campañas contra el hábito de fumar, difusión de normas de higiene, etc.). La educación sanitaria está al servicio de la prevención primaria, es decir, evitar la aparición de una enfermedad o de determinados trastornos. El término educación de pacientes y el más recientemente acuñado de educación terapéutica se reservan a la prevención secundaria y terciaria, es decir, al acortamiento de la duración de la enfermedad y sus manifestaciones clínicas, así como a evitar las secuelas. En el caso de la educación terapéutica, pese a que la administración ha de sentar las bases para que se pueda llevar a cabo eficazmente, la responsabilidad directa recae sobre los profesionales que tratan a los pacientes. A diferencia del primer caso, aquí ya no se trata de población en general – y, por tanto, supuestamente sana –, sino de personas que padecen determinados trastornos y que acuden a los servicios sanitarios buscando un remedio para su enfermedad. Al fin y al cabo, el tratamiento casi siempre se basa en 2 grandes recursos: los fármacos y las normas de conducta, y en algunos casos (obesidad moderada, trastornos metabólicos leves, dolor de espalda benigno…), solo en estas últimas.
El rigor del PS debe ser el mismo a la hora de prescribir fármacos (elección del más idóneo, dosis, forma de administración, tiempo del tratamiento) que cuando indica las normas de conducta adecuadas (por qué, cuándo, cuánto y cómo). Cuando el médico dice «póngase 32 unidades de insulina glargina antes del desayuno y haga un poco de régimen», solo hace bien la mitad de su trabajo. ¿A alguien se le ocurriría dar por escrito una dieta detallada de 1.600 calorías restringida a 2g de cloruro sódico al día y decir al paciente «póngase unas cuantas rayas de insulina»?
Actualmente no solo nadie discute la eficacia de la educación sanitaria en general y de la de pacientes en particular, sino que, por muy biomédica que sea su actividad, cualquier PS apoyará un programa sanitario educativo. No obstante, pese a este convencimiento intelectual y a esta actitud favorable, la realidad es que se está lejos de disponer de una atención médica integral que trate con el mismo rigor los aspectos biomédicos que los relacionados con comunicación y enseñanza. Las causas de esta carencia son diversas, una de las más relevantes el profundo arraigo del modelo biomédico entre los propios pacientes, que a menudo responden a la pregunta «¿qué tal, cómo está?» poniendo encima de la mesa los análisis de laboratorio sin entender que la pregunta es una invitación a contar cómo se sienten realmente.
Dedicaré el resto del artículo a diversos aspectos de la comunicación como las (a) las formas de explicar un concepto, (b) la importancia de las actitudes, y (c) el empowerment4.
- (a)
Mediante las explicaciones tratamos de hacer comprender un concepto y su desarrollo, no simplemente informar del mismo. Se considera que existen 3 tipos fundamentales de explicaciones, interpretativas, descriptivas y lógicas, además de 2 formas especiales que son la analogía o comparación y la metáfora5.
La explicación interpretativa no es más que la definición de diccionario, traduciendo el término desconocido (p. ej. la cardiopatía isquémica) por una o varias palabras sinónimas y de uso más corriente (la afectación de las arterias del corazón). La explicación descriptiva consiste en describir lo que es observado, plasmar en palabras lo que la realidad muestra. La característica de este tipo de explicaciones es la enumeración de hechos. A menudo la descripción de mecanismos biológicos necesita citar con precisión una larga serie de elementos, lo que exige un esfuerzo continuado de atención. Un ejemplo de explicación descriptiva sería «la retinopatía incipiente se caracteriza por el aumento de la permeabilidad de los capilares de la retina y la pérdida de unas células que se sitúan a su alrededor que se llaman pericitos».
La explicación lógica pretende descubrir el porqué de un determinado acontecimiento y es la base del pensamiento científico. Responde al deseo de conocer la razón última de las cosas. La explicación lógica no se conforma con objetivar la realidad - descriptiva - sino que precisa además evidenciar su desarrollo, la concatenación de hechos. Así, p. ej., para explicar la necesidad del uso del glucagón en la hipoglucemia grave, el razonamiento lógico pasaría por referir el efecto sobre la glucogenolísis hepática de esta hormona.
La comparación consiste en un razonamiento analógico que pone en correspondencia 2 territorios, el de referencia y el del objeto de estudio. Por ejemplo, para explicar el fenómeno del alba se recurre a menudo al automóvil, que requiere gasolina para ponerse en marcha de modo parecido a cómo se requiere más cortisol por la mañana para emprender la actividad diaria. La metáfora es una figura de pensamiento por la cual se utilizan palabras que expresan literalmente una cosa para significar otra con la que tiene una cierta similitud. Las metáforas son como puentes entre un conocimiento previo y otro nuevo. Las metáforas son de gran utilidad para hacer comprender procesos complejos que no pertenecen al mundo habitual del alumno. Cuando el PS es capaz de encontrar una metáfora relacionada con algún elemento propio del entorno del paciente se produce un momento de magia comunicativa. A menudo la metáfora acaba sustituyendo el término real. Así, p. ej., un médico que solía decir que ajustar la insulina sin hacerse autoanálisis es como tocar un instrumento de oído, recibió como respuesta de unos de sus pacientes en una visita de control que, a pesar de no usar partitura, el violín erraba menos notas que antes.
- (b)
En las entrevistas con pacientes no siempre se puede reflexionar con tranquilidad la respuesta, sino que en ocasiones se debe contestar con una cierta inmediatez. Esto es especialmente importante frente a declaraciones negativas, como por ejemplo: «las transfusiones son malas» (y el paciente tiene una Hb de 7g/l) o «la insulina produce ceguera» (y la enferma está subnutrida por una insulinopenia grave) o «la TA me sube solo si estoy nerviosa (y tiene un registro continua de TA a 160/100 de promedio)». Llevado por una santa y explicable indignación, es fácil que el PS de una respuesta inapropiada, que corre el riesgo de que corte la comunicación. Es evidente que la primera respuesta es muy determinante, porque puede agravar la situación aumentando la resistencia, o bien abrir alguna brecha en la defensa por dónde entrar con la mayor habilidad posible. Proponemos al lector una pausa para que imagine cuál (o cuáles) contestaciones se podrían dar a la afirmación «la insulina no irá bien a mi diabetes porque mi madre se quedó ciega después de que le pusieran insulina». En la presentación propondremos unas cuantas respuestas al auditorio, a las que seguirán diversos comentarios. Trataremos de demostrar que excepto en la reformulación y en la empatía, en las demás respuestas posibles no se establece una auténtica relación sino que existe «sordera» de lo que la paciente cree y teme. Escuchar al otro no significa simplemente callar, sino adoptar una actitud receptiva y perceptiva. Escuchar implica comprender intelectual y afectivamente. No se trata de estar de acuerdo (asintiendo p. ej. a la afirmación de que la insulina produce ceguera) sino simplemente de escuchar al otro con su diferencia y tratar de hacerse comprender por él5.
La reformulación empática no es una actitud espontánea, de modo que - al igual que la escucha activa - debe entrenarse. Algunas frases son especialmente demostrativas de lo que es la reformulación y los psicólogos las utilizan constantemente, como p. ej. «si yo he comprendido bien lo que usted quiere decir es...», «a su manera de ver...», «en otras palabras usted piensa que...». Este tipo de respuesta propone una verificación entre lo que se ha podido decir y lo que se ha entendido y permite la rectificación y los matices y por tanto la progresión en la relación entre paciente y profesional. Esta actitud supone no solo un interés intelectual por el otro sino también un deseo de compartir su estado emocional.
- (c)
El modelo de la decisión compartida4 se basa en la filosofía del empowerment, término que podría traducirse por potenciación. Parece ser que la palabra se acuñó en Estados Unidos en la década de los sesenta en relación con los movimientos sociales a favor de los afroamericanos, con la idea de «darles el poder» para que gestionaran sus necesidades en lugar de satisfacerlas directamente. Anderson (2000) aplicó esta filosofía a la educación de pacientes y publicó un libro – The Art of Empowerment – enormemente interesante para los educadores sanitarios. Una aproximación al concepto que da el propio Anderson es «el descubrimiento y desarrollo de la capacidad innata para ser responsable de la propia vida».
El empowerment no es una técnica sino un proceso y una nueva forma de entender la relación entre PS y pacientes. El objetivo de la educación médica no es el cambio de la actitud del paciente, sino que se trata de transferirle los conocimientos y habilidades precisas para que tome sus propias decisiones responsables. Puede decirse que las personas están «potenciadas» cuando tienen conocimientos suficientes para tomar decisiones personales y el control de la situación, cuando tienen recursos para implementar sus decisiones y cuando tienen experiencia para evaluar la eficacia de sus acciones. La tabla 1 resume las principales diferencias entre el método tradicional y el empowerment.
Diferencias entre el método tradicional y el empowerment
| Tradicional | Empowerment | |
| La enfermedad es… | Biomédica | Biopsicosocial |
| La relación PS-paciente es… | Autoritaria, basada en la experiencia de profesional | Democrática, basada en la experiencia compartida |
| Problemas y necesidades son identificados por | El profesional | El paciente |
| Quién resuelve problemas | El profesional, que es responsable de diagnóstico y tratamiento | El paciente. El profesional es un recurso que ayuda a planificar |
| El objetivo es… | El cambio de conducta | Que el paciente informado tome decisiones |
| Las estrategias se usan para… | Aumentar el cumplimiento | Ayudar a los pacientes a que elijan |
| El incumplimiento… | Se considera un fracaso | No existe. Los cambios no adoptados se convierten en herramientas de aprendizaje para nuevos objetivos |
| Los cambios de conducta… | Son externamente motivados | Obedecen a motivación interna |
| El poder… | Está en manos del profesional | Es compartido |
Fuente: Figuerola y Reynals1.
Siguiendo al modelo clásico en educación sanitaria, Anderson considera 5 fases (fig. 1) en el proceso del empowerment aplicado a la educación de personas con diabetes: a) identificar el problema; b) explorar sensaciones; c) definir objetivos; d) hacer un plan; y e) evaluar resultados.
Muchos pacientes no son capaces de reconocer cuál o cuáles son los problemas que debe resolver en relación con su salud. Este hecho tiene poca trascendencia en el modelo tradicional, ya que es el médico el que identifica el problema (la hipertensión, la HbA1c demasiado alta, etc.) y el que prescribe el tratamiento, aunque sea a costa de una baja adherencia como es bien sabido. En el modelo del empowerment no hay nada a hacer sin identificación del problema por parte del paciente, de modo que la primera función del profesional será convertir los pacientes conocidos como «visitadores» («¿qué tal doctor?, vengo a verle…») en auténticos «clientes» que son capaces de saber qué es lo que quieren realmente («¿qué tal doctor?, vengo a que me resuelva/me ayude a…»). Cuando el paciente no identifica el problema algunas preguntas pueden contribuir a conseguirlo, por ejemplo ¿qué es lo más difícil en relación con el cuidado de la enfermedad?, ¿qué es lo que más le preocupa?, ¿a qué lo compararía?, ¿qué le causa el mayor malestar?, etc.
El segundo paso de la estrategia del empowerment es ayudar a los pacientes a identificar cómo se sienten en relación con la enfermedad y especialmente respecto del comportamiento o problema que esperan modificar. La expresión sentimental es importante porque el comportamiento depende mucho más de cómo se siente uno y qué piensa que no de lo que sabe al respecto. Lamentablemente a menudo los PS se sienten incómodos cuando el paciente formula afirmaciones cargadas de emociones y tienden a obviarlas, tratando de fijar de entrada los objetivos antes de facilitarle que de rienda suelta a la expresión sentimental.
El tercer paso de empowerment es la identificación de metas y objetivos. La función del PS es persuadir al paciente de la importancia de determinados objetivos como perder peso, hacer ejercicio, dejar de fumar, etc. Debe ser completamente respetuoso con las decisiones del paciente y sus prioridades y apoyarle en la consecución de sus primeros objetivos, aunque estén muy por debajo de lo que las guías sanitarias preconizan. Algunas preguntas pueden ayudar en el proceso de fijar metas: ¿qué es lo que realmente desea?, ¿qué lo que debería hacer?, dada la realidad de su situación ¿qué es lo que puede hacer?, ¿qué ganará si cambia?, ¿qué perderá en el cambio?, ¿cree que el cambio merece la pena?, etc.
A la definición de objetivos le sigue el paso de trazar el plan. Una estrategia para conseguirlo es pedir a los pacientes que hagan una lista de opciones que podrían ser efectivas, ya que la posibilidad de escoger es en general muy estimulante y favorece la adherencia al tratamiento. Si el objetivo es reducir la HbA1c un punto, una manera de comprometerle firmemente con el objetivo es pedir al paciente qué estrategia se le ocurre y contribuir luego a alargarle la lista de opciones. Algunas preguntas pueden ser útiles para que el paciente esté seguro de que el plan es apropiado, p. ej.: ¿está seguro que puede hacerlo?, ¿está seguro que desea hacerlo?, ¿realmente se compromete?, ¿qué cree que precisa para comenzar?, ¿qué hará para celebrar haberlo conseguido?, etc.
La forma de abordar la evaluación en el proceso del empowerment es probablemente el aspecto más diferencial con la educación activa de enfoque didáctico predominante. El término «cambios no adoptados» sustituye al de incumplimiento. Se trata de despenalizar definitivamente el error, que se convierte de este modo en inagotable fuente de nuevos aprendizajes.
La decisión compartida que deriva del proceso del empowerment se basa en la confianza y el respeto. Escuchar a los pacientes sin juzgarlos es un acto de compasión («tener pasión con») que implica respeto y reafirma la validez de su experiencia. La atención no crítica sirve de espejo para que los pacientes se vean a sí mismos como realmente son. Existen 2 requerimientos previos a la decisión compartida son:
- a)
Crear un ambiente en el que el paciente se sienta seguro y aceptado.
- b)
Proporcionar al paciente los conocimientos y habilidades necesarios para convertirse en actor de sus propias decisiones.
Entrar decididamente en la filosofía del empowerment es adoptar un nuevo paradigma, es decir «no el simple resultado de una nueva información, sino una trasformación perceptiva de una nueva manera de ver la información existente» (Tomas Kunhn).
El nuevo paradigma6 no es otro conseguir que la competencia cultural – antropológica si se prefiere – de los PS se añada a su competencia biomédica, psicológica y pedagógica. En la actualidad, la comunicación pedagógica y bioética entre profesional y paciente está basada en conceptos, valores y creencias propios de la cultura occidental, como por ejemplo la dualidad cartesiana cuerpo y alma, el derecho a la vida y a la muerte y la ineludible capacidad de tomar nuestras propias decisiones individuales. No obstante, estos conceptos y creencias no son compartidos por todas las culturas, de modo que si el profesional de la salud los aplica directamente sin tener en cuenta si coinciden o no con los de su paciente, está introduciendo una auténtica violencia en la relación. Un ejemplo característico lo constituye en nuestro medio la visita a mujeres musulmanas, las cuales casi siempre van acompañadas de su pareja que es quien trata de establecer la relación verbal con el médico. Esta actitud ancestral está basada en la idea del Islam de que el territorio público es masculino mientras que el privado es femenino. Si el médico aplica «su» modelo occidental y se dirige directamente a la mujer obviando al marido está introduciendo una auténtica distorsión comunicativa, además de faltar al respeto de las creencias de los demás.
La educación de pacientes pretende facilitar información adecuada a los pacientes, enseñarles cómo llevar mejor su patología y fomentar su participación activa en la toma de las decisiones necesarias para el control de la misma. Este enunciado que parece obvio, en realidad no lo es en absoluto fuera de la cultura anglosajona de base democrática. El concepto de cronicidad y el de la colaboración activa del paciente en el control de la enfermedad son incomprensibles para más del 80% de la población mundial, entre la que podríamos incluir muchos colectivos de países del sur de Europa. Por tanto es evidente que los PS que tienen a cargo pacientes crónicos deben ser competentes en biomedicina, pedagogía, psicología clínica básica y antropología médica y cultural (fig. 2).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.