Os insulinomas constituem o tumor neuroendócrino pancreático funcionante mais frequente. O objetivo deste estudo foi avaliar retrospetivamente as características dos insulinomas diagnosticados no Centro Hospitalar do Porto (CHP) em 10 anos. A análise dos doentes com insulinoma seguidos na consulta de Endocrinologia do CHP‐HSA de 2002‐2012 levou à identificação de 14 casos.
A maioria dos insulinomas eram tumores únicos. A tríade de Whipple foi a manifestação inicial destes tumores e o teste do jejum prolongado o método mais utilizado na demonstração de hiperinsulinismo endógeno. A maioria dos métodos imagiológicos utilizados mostrou baixa sensibilidade na localização tumoral pré‐operatória. Apesar de ter sido realizada em apenas metade dos doentes, a cirurgia foi a opção terapêutica que atingiu melhores resultados.
Insulinomas are the most common functioning pancreatic neuroendocrine tumors. The aim of this study was to evaluate the characteristics of the insulinomas diagnosed in our hospital during 10 years. We analysed retrospectively the clinical records of the patients with insulinoma followed in our hospital from 2002 to 2012 and identified 14 cases.
Most of them were single tumors. The Whipple's triad was the initial manifestation of these tumors and the prolonged fasting test the most used method in the demonstration of endogenous hyperinsulinism. The most used imaging methods showed low sensitivity in the preoperative location of the tumor. Despite performed in only half of our patients, surgical treatment reached better results.
O insulinoma é um tumor derivado das células β (beta) pancreáticas; apesar de raro, é o tumor endócrino pancreático mais frequente1. Estima‐se que a sua incidência seja de 4 casos por milhão/ano nos EUA1, mas não existem dados acerca da sua incidência em Portugal. Apesar de poder surgir em qualquer idade2, a idade média de apresentação é de 45 anos, com predomínio no sexo feminino (pode atingir uma razão 2:1)3. Estes tumores são habitualmente funcionantes e as suas dimensões são geralmente pequenas na altura do diagnóstico devido à exuberância da sintomatologia causada pelo excesso de insulina secretada4. Na maioria das situações são tumores únicos e benignos, mas cerca de 10% são malignos (identificados pela presença de metástases) e cerca de 10% são múltiplos; 50% destes últimos estão associados à síndrome neoplasia endócrina múltipla tipo 1 (MEN‐1)5. Apesar de funcionantes e quase exclusivamente localizados no pâncreas, são por vezes difíceis de diagnosticar, havendo um hiato temporal até o diagnóstico ser estabelecido: os episódios de hipoglicemia sintomática são inespecíficos, passam muitas vezes despercebidos e por vezes são atribuídos a perturbações psiquiátricas6,7.
A tríade de Whipple, principalmente se despoletada pelo jejum prolongado, é a base do diagnóstico clínico do insulinoma8. Esta consiste na presença de hipoglicemia documentada e sintomática, com reversão após a ingestão/administração de hidratos de carbono8. Os níveis inapropriadamente elevados de insulina (hiperinsulinismo endógeno) causam episódios hipoglicémicos caracterizados por sintomas adrenérgicos e neuroglicopénicos, que ocorrem principalmente em jejum ou após exercício físico9. O diagnóstico bioquímico de insulinoma é estabelecido quando é documentada uma hipoglicemia com níveis inapropriadamente elevados de insulina, espontânea ou provocada pelo teste do jejum prolongado10. Para uma glicemia inferior a 50mg/dL, os doentes com insulinoma apresentam geralmente níveis plasmáticos de insulina superiores a 5‐10uU/mL e uma razão insulina/glicose superior a 0,310.
O tumor é quase sempre intrapancreático11, sendo o envolvimento extraglandular raro12. Existem várias técnicas invasivas e não‐invasivas utilizadas na localização do insulinoma antes da abordagem cirúrgica3. Cerca de 80% dos insulinomas apresenta dimensões inferiores a 2cm e por isso não é muitas vezes evidente nos estudos de imagem pré‐operatórios10. Por outro lado, a sua identificação durante a exploração cirúrgica sem o auxílio da ecografia intraoperatória é também difícil dadas as reduzidas dimensões e a localização intraparenquimatosa13. Apesar da evolução dos métodos diagnósticos nos anos mais recentes, a localização dos insulinomas permanece ainda um desafio14.
O tratamento primário do insulinoma é a excisão cirúrgica, na maioria das vezes curativa, principalmente se o tumor foi localizado pré ou intraoperatoriamente14. O desenvolvimento de técnicas cirúrgicas minimamente invasivas permite atualmente a remoção laparoscópica da maioria destes tumores15. O tratamento médico está disponível para os doentes com contraindicações cirúrgicas, para controlo pré‐operatório da glicemia ou para os casos de doença metastática irressecável16.
O objetivo deste estudo foi avaliar retrospetivamente a apresentação clínica, o diagnóstico e o tratamento dos insulinomas diagnosticados no Centro Hospitalar do Porto (CHP) num período de 11 anos.
MétodosNeste estudo foram identificados e analisados retrospetivamente 14 doentes com o diagnóstico de insulinoma seguidos na consulta externa de Endocrinologia do CHP no período entre janeiro de 2002 a dezembro de 2012 (11 anos). A colheita de dados foi efetuada através da consulta do processo clínico de cada doente.
O critério diagnóstico de insulinoma nos doentes tratados cirurgicamente foi a confirmação histológica do tumor. Nos doentes submetidos apenas a tratamento médico, o critério utilizado foi a evidência clínica e analítica de insulinoma: hipoglicemia documentada em jejum com sintomas adrenérgicos e/ou neuroglicopénicos e valores de peptídeo C e insulina plasmáticos compatíveis com hiperinsulininismo endógeno. Foram excluídas através da história clínica outras causas de hipoglicemia, nomeadamente consumo de sulfonilureias e administração exógena de insulina. Da informação avaliada fizeram parte os dados epidemiológicos, a apresentação clínica, os métodos de diagnóstico, a abordagem terapêutica e a evolução posterior dos doentes.
A análise estatística dos resultados foi realizada com Microsoft Excel® 2010.
ResultadosNo período acima citado foram identificados 14 casos de insulinoma pancreático, 12 (85,7%) dos quais em doentes do sexo feminino. A média de idades à data do diagnóstico era de 60,9 anos (mín. 17, máx. 84) e o tempo médio de seguimento destes doentes foi 4,1 anos (mín. 7 meses; máx. 11 anos).
O intervalo de tempo entre o início dos sintomas e o diagnóstico da doença foi em média 20,9 meses (mín. 3 meses; máx. 6 anos). A apresentação clínica foi sob a forma de hipoglicemia em jejum em todos os casos, estando a tríade de Whipple universalmente presente. Na maioria dos casos (71%) as hipoglicemias foram documentadas apenas em jejum, apesar de em 29% também se terem manifestado no período pós‐prandial.
A prova do jejum prologado foi realizada em 9 doentes (64%) e foi positiva em todos, tendo sido suspensa em média ao fim de 8,6h de jejum (mín. 4; máx. 12). No momento da suspensão da prova a glicemia média era 31,3mg/dL (mín. 18; máx. 48, para n: 70‐105mg/dL), a insulinemia média 27,5uU/mL (mín. 8,6; máx. 119, para n: 2,6‐24,9uU/mL) e peptídeo C médio: 4,5ng/mL (mín. 2,1; máx. 8,4, para n: 1,1‐4,4ng/mL). Nos doentes que realizaram esta prova foi aplicada a razão insulina/glicemia proposta por Fajans e Floyd17, que foi em média 1,05 (mín. 0,26; máx. 5,17, para n:<0,03), sugerindo hiperinsulinismo endógeno em todos os casos. Os doentes que não realizaram a prova apresentavam hipoglicemias em jejum (<50mg/dL) com valores simultâneos de insulina e peptídeo C compatíveis com hiperinsulinismo endógeno.
A presença de outros distúrbios endócrinos associados ao insulinoma foi excluída em todos os casos, à exceção de uma doente de 30 anos que apresentava concomitantemente um hiperparatiroidismo primário, mais tarde diagnosticado com a síndrome MEN‐1.
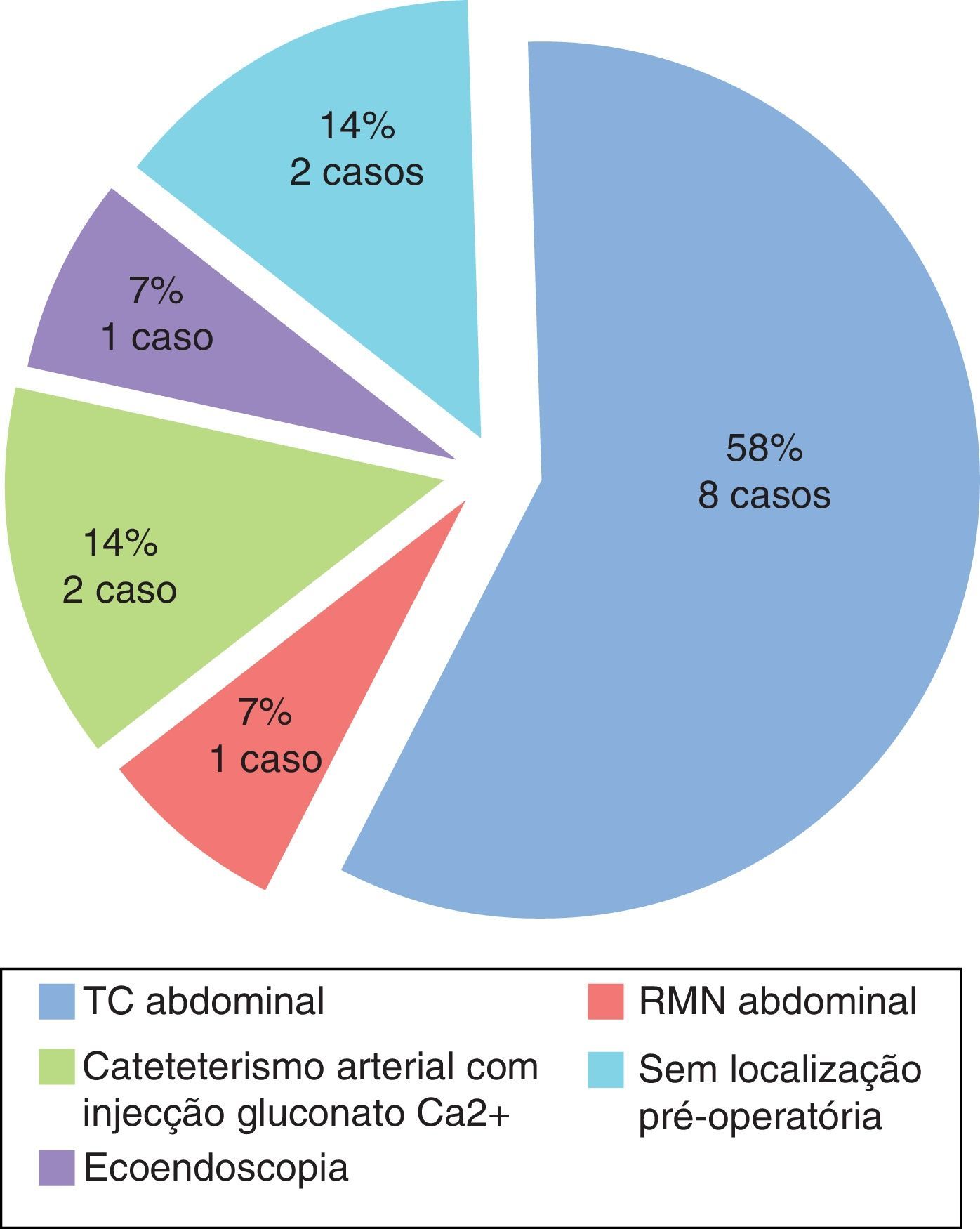
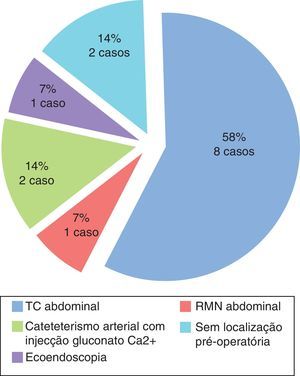
Após a confirmação analítica de hiperinsulinismo endógeno, a investigação prosseguiu com a localização tumoral (fig. 1). A maioria dos doentes realizou vários exames de localização tumoral. A localização inicial da maioria dos insulinomas foi por tomografia computorizada (TC) abdominal (8 dos 14 casos); em 3 destes as características imagiológicas do insulinoma eram atípicas – um nódulo hipovascular e 2 nódulos quísticos.
Nos 6 casos em que o tumor não foi localizado por TC e nos 3 casos em que as características tumorais na TC eram atípicas foram realizados exames adicionais de localização tumoral. Dos 6 doentes sem localização tumoral por TC, em 2 deles a localização tumoral definitiva foi conseguida apenas por cateterismo arterial com injeção de gluconato de cálcio, em um deles por ressonância magnética (RM) e noutro por ecoendoscopia digestiva alta. Em 2 doentes a localização pré‐operatória do tumor não foi possível com nenhuma destas técnicas (nem tinha sido previamente por TC). Na nossa série, calculando para cada método isoladamente, a sensibilidade encontrada para a TC abdominal foi de 58% (8 em 14 doentes), para a ecoendoscopia de 60% (3 em 5 doentes), para a RM abdominal de 50% (4 em 8 doentes), para o cateterismo arterial com injeção de gluconato de cálcio de 100% (3 doentes) e para a cintigrafia com recetores da somatostatina de 55,5% (5 em 9 doentes). A cintigrafia foi especialmente importante na doente com MEN‐1, em que para além da deteção de múltiplas lesões captantes dispersas no corpo e cauda pancreáticos foi detetada metastização ganglionar regional; nos restantes doentes não houve captação sugestiva de metastização. Dos 2 casos sem localização pré‐operatória do insulinoma, apenas um foi localizado intraoperatoriamente por palpação e ecografia intraoperatória.
A dimensão imagiológica média dos insulinomas únicos (obtida por TC abdominal) era 14,2mm (mín. 8, máx. 20mm); na doente com MEN‐1 as dimensões dos tumores pancreáticos variavam entre 2‐45mm de diâmetro. Relativamente ao local de instalação tumoral, a maioria dos insulinomas era cefalo‐pancreático (9 casos – 65%); em 2 casos o tumor localizava‐se no corpo, noutros 2 casos a localização era caudal e num caso as lesões distribuíam‐se pelo corpo e cauda pancreáticos (MEN‐1).
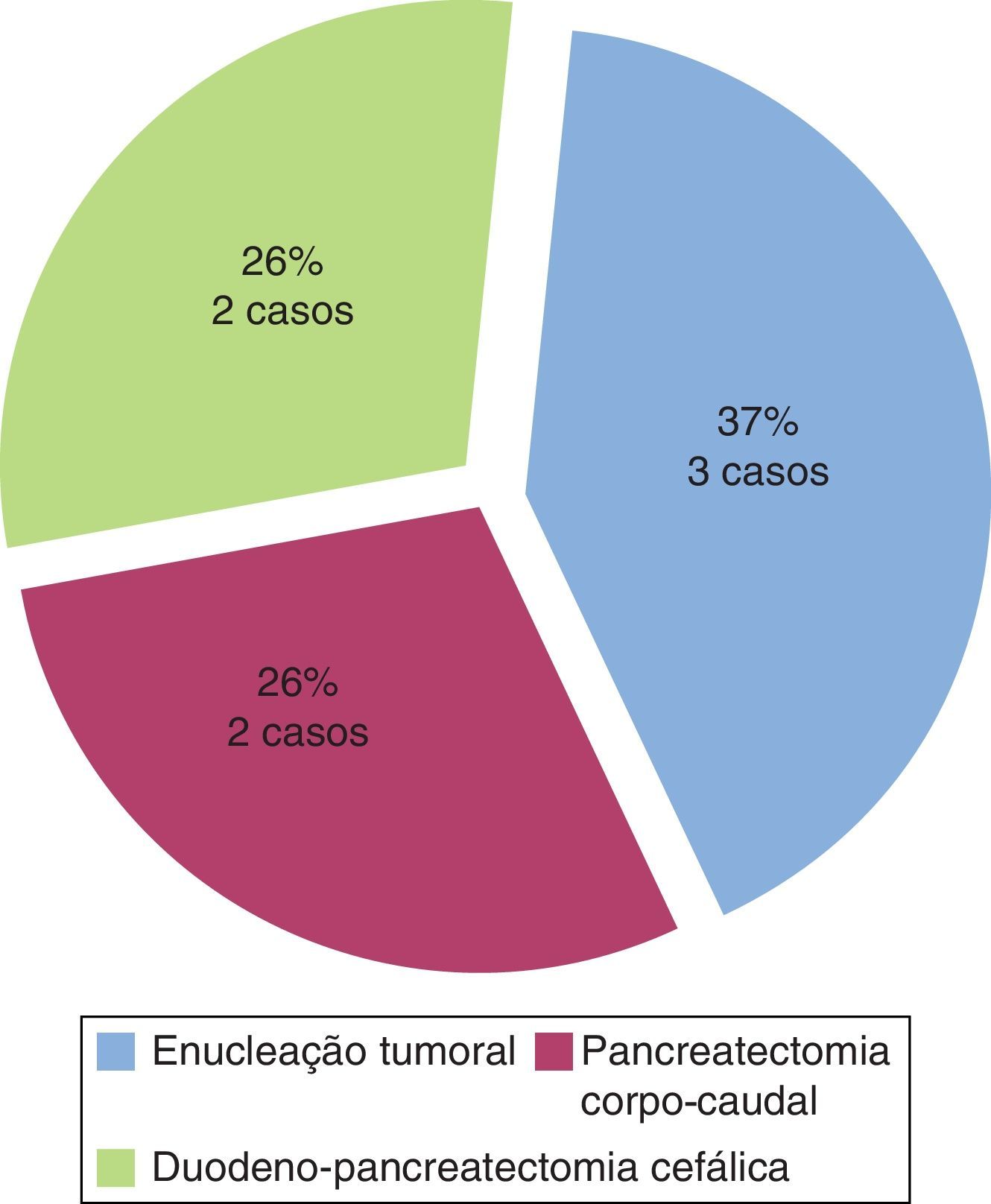
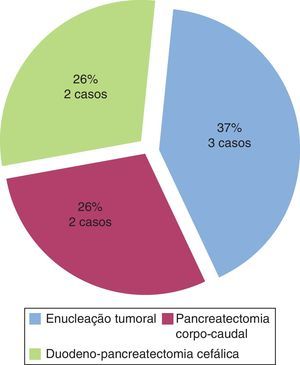
O tratamento primário foi cirúrgico em 7 casos (50%) – figura 2. A abordagem cirúrgica foi por enucleação laparoscópica em 3 casos (insulinomas cefalo‐pancreáticos), pancreatectomia corporo‐caudal em 2 casos (um deles sem localização pré e intraoperatória do insulinoma) e duodenopancreatectomia cefálica (DPC) nos restantes 2. Foi realizada ecografia pancreática intraoperatória para confirmação da localização tumoral em 3 casos e detetado insulinoma em 2.
Cinco doentes foram reintervencionados cirurgicamente. Foi necessária reintervenção precoce em 4 destes, 3 por complicações infeciosas intra‐abdominais e um por ocorrência de estenose da anastomose biliodigestiva após DPC. No quinto doente reintervencionado a localização tumoral inicial pré‐operatória não tinha sido evidente, pelo que se optou pela pancreatectomia corporo‐caudal por suspeição de palpação intraoperatória de nódulo no corpo pancreático. No entanto, devido à persistência de hiperinsulinismo endógeno no pós‐operatório, o doente realizou um cateterismo arterial com injeção de gluconato de cálcio que localizou o insulinoma na região cefálica do pâncreas. O doente foi por isso reintervencionado um ano depois para totalização da pancreatectomia.
Seis dos 7 doentes abordados cirurgicamente (85,7%) ficaram curados (resultado histológico compatível com tumor neuroendócrino benigno e bem diferenciado). O único caso em que não foi conseguida cura cirúrgica foi na doente com MEN‐1 (que havia realizado pancreatectomia corporo‐caudal), em que houve recidiva tumoral na região cefalo‐pancreática; por contraindicação cirúrgica a doente não foi reintervencionada, tendo ficado sob terapêutica médica com análogos da somatostatina. A análise histológica da peça operatória desta doente revelou carcinomas neuroendócrinos múltiplos com metastização ganglionar.
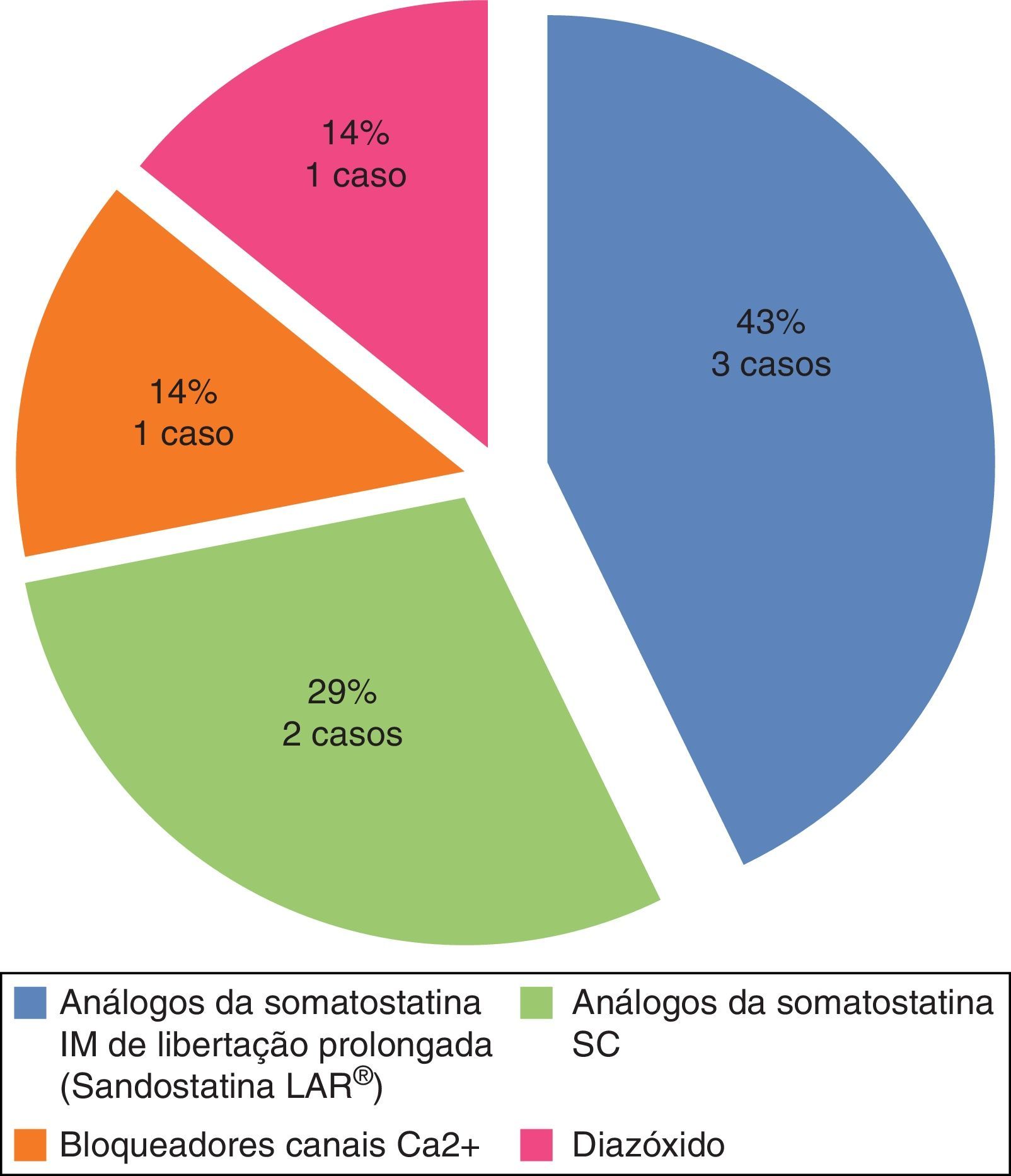
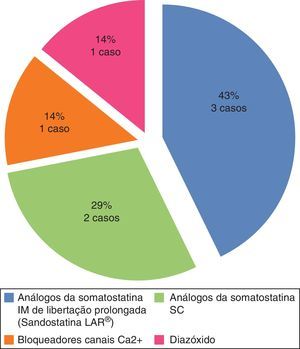
Em 7 dos 14 doentes (50%) o tratamento primário do insulinoma foi conservador/médico (fig. 3): em 3 casos por recusa cirúrgica e em 4 por comorbilidades que contraindicavam a cirurgia. A terapêutica médica inicial foi com análogos da somatostatina (subcutânea ou intramuscular) em 6 doentes; num deles houve agravamento dos episódios hipoglicémicos pelo que a terapêutica foi alterada para verapamil, com boa resposta. O sétimo doente iniciou terapêutica com diazóxido, mas esta terapêutica foi alterada para análogos da somatostatina após alguns meses, por indisponibilidade do fármaco. Dos 6 doentes que permaneceram sob análogos da somatostatina, 5 necessitaram de aumento gradual da dose por recorrência das hipoglicemias. À data da realização do estudo os doentes encontravam‐se sob terapêutica médica em média há 3,8 anos.
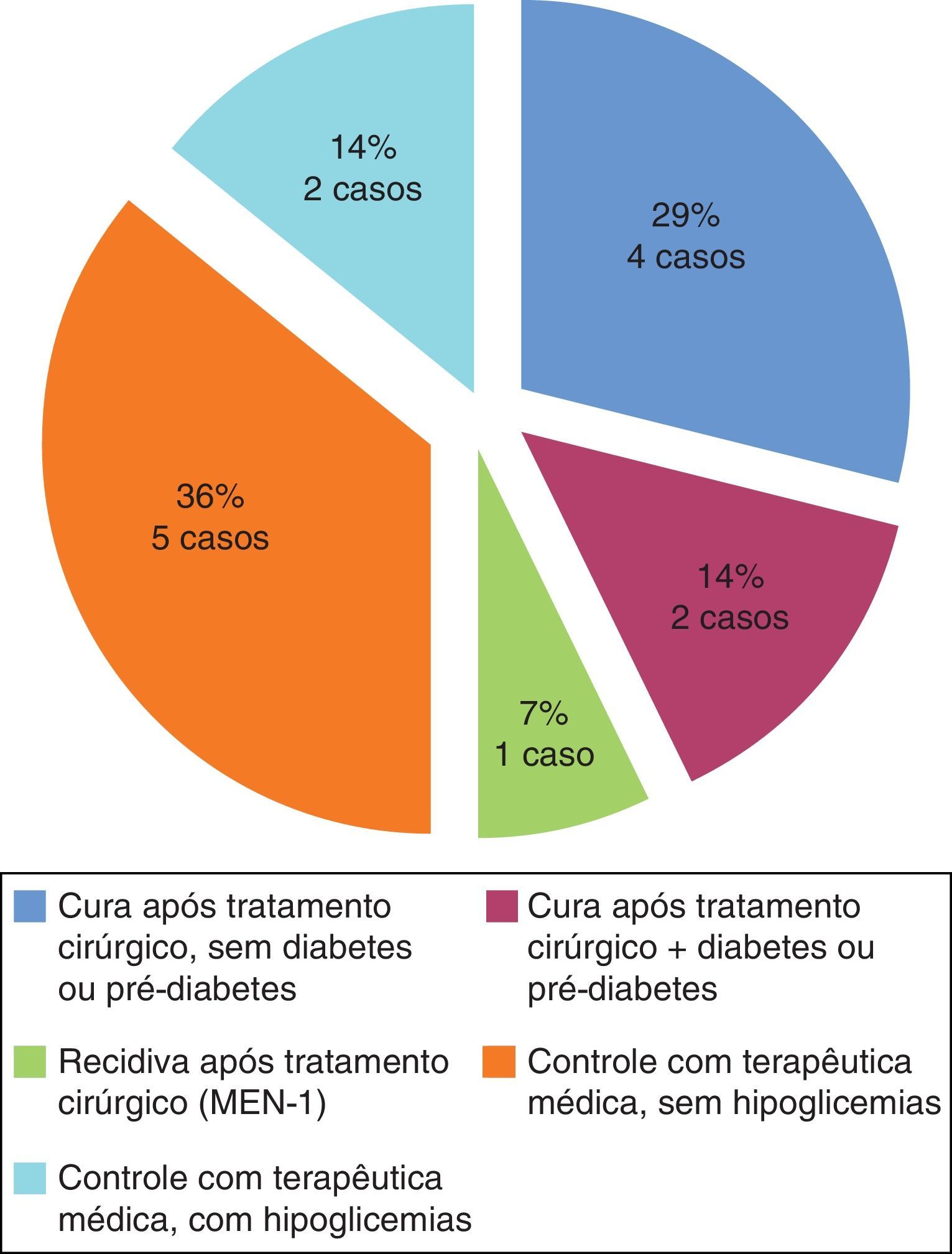
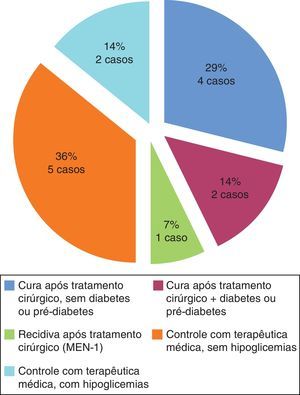
Relativamente à evolução clínica a longo prazo dos 14 doentes (fig. 4) verificámos que 6 (43%) obtiveram cura cirúrgica (2 deles com desenvolvimento de diabetes mellitus após cirurgia com necessidade de insulinoterapia) e 5 (36%) mantiveram doença controlada sob terapêutica médica (sem hipoglicemias). Dos restantes 3 doentes, um recidivou após cirurgia (MEN‐1) e manteve‐se posteriormente sob terapêutica médica e os outros 2 mantiveram hipoglicemias esporádicas sob análogos da somatostatina, por incumprimento terapêutico. Destes 3, todos apresentavam contraindicação a intervenção ou reintervenção cirúrgica.
Discussão e revisãoOs insulinomas são a causa mais frequente de hipoglicemia por hiperinsulinismo endógeno, de tal forma que, apesar de raros, devem ser sempre considerados em doentes com hipoglicemias de repetição que não se encontram sob terapêutica hipoglicemiante18. No nosso estudo a média etária foi superior à descrita na literatura (60,9 anos), tal como o predomínio da doença no sexo feminino (6:1), diferenças provavelmente no contexto do reduzido tamanho populacional.
O sintoma de apresentação universal foi a hipoglicemia em jejum associada à tríade de Whipple, tal como descrito na maioria das séries publicadas; em 4 casos (29%) os doentes apresentaram também hipoglicemias pós‐prandeais. A presença conjunta de hipoglicemias em jejum e pós‐prandeais ocorre em cerca de 21% dos casos de insulinoma e a presença exclusiva de hipoglicemias pós‐prandeais em cerca de 6%19–21, pelo que nunca se pode excluir o diagnóstico de insulinoma tendo em conta apenas o momento em que ocorre a hipoglicemia. As manifestações clínicas do insulinoma podem mimetizar distúrbios do sistema nervoso central como a epilepsia e distúrbios psiquiátricos, levando a um atraso temporal no seu diagnóstico, sendo por isso necessário um elevado grau de suspeição18,22. O tempo decorrido entre o início dos sintomas e o diagnóstico da doença na nossa série foi semelhante ao descrito na literatura (20,9 meses). Destacamos, no entanto, 3 doentes que apresentavam sintomas compatíveis com hipoglicemias há mais de 3 anos sem que houvesse suspeita da doença.
O teste do jejum prolongado é considerado o «gold standard» no diagnóstico de insulinoma23, já que identifica a relação entre a hipoglicemia e os sintomas do doente e permite mostrar níveis de insulina inapropriadamente elevados para um determinado valor de hipoglicemia (hiperinsulinismo endógeno). No entanto, raramente são necessárias 72h de jejum para atingir uma hipoglicemia num doente com insulinoma, já que na maioria dos casos a hipoglicemia surge antes das 48h24. Existem vários autores que propõem a diminuição da duração do teste25 e alguns sugerem mesmo a sua alteração para 48h dado permitir detetar mais de 97% dos casos de insulinoma26. Na nossa série a hipoglicemia sintomática no contexto do teste do jejum prolongado foi atingida em todos os doentes antes da 12h, o que corrobora a informação desses estudos.
Na sua maioria os insulinomas eram únicos, esporádicos e de pequenas dimensões – todos com um diâmetro inferior a 20mm, compatível com o descrito na literatura27; na nossa série houve apenas um caso com tumores pancreáticos múltiplos, de maiores dimensões e com critérios de malignidade, correspondente à doente com MEN‐1. A suspeita desta síndrome deve estar sempre presente nos doentes com insulinoma, particularmente se existirem lesões pancreáticas múltiplas e/ou metastização. Aproximadamente 4‐10% dos doentes com hiperinsulinismo têm MEN‐128 e cerca de 76% dos doentes com MEN‐1 apresentam insulinomas múltiplos, 20% dos quais são malignos29. A doente referida apresentava um hiperparatiroidismo primário prévio, pelo que a suspeita de uma síndrome MEN‐1 foi imediata, tendo sido posteriormente realizado estudo genético que confirmou mutação do gene MEN1.
Uma vez realizado o diagnóstico bioquímico, devem seguir‐se exames de localização. A sensibilidade dos exames imagiológicos na deteção dos insulinomas é muito variável conforme as séries e não existe consenso acerca do melhor método de localização tumoral. As técnicas imagiológicas não invasivas como a TC e a RM são as primeiras a ser realizadas e são úteis na deteção de tumores com diâmetro superior a 1cm, mas podem não detetar tumores infracentimétricos30 pelo que, dado o reduzido tamanho da maioria dos insulinomas, um estudo imagiológico inicial negativo não exclui a sua presença. No entanto, nos últimos anos, a utilização da TC helicoidal com contraste em fase dupla tem permitido a aquisição de imagens durante uma fase específica do realce pelo meio de contraste. No caso dos insulinomas, como são tumores tipicamente vascularizados, a captação de imagens em fase arterial tem‐se mostrado muito vantajosa na deteção de tumores de menores dimensões31. Na nossa série, a TC helicoidal com contraste em fase dupla foi utilizada apenas nos últimos anos, tendo sido realizada em 5 dos 14 doentes; o insulinoma foi localizado em todos.
Técnicas invasivas como a ecoendoscopia, o cateterismo arterial com injeção de gluconato de cálcio e a ecografia pancreática intraoperatória têm mostrado melhores resultados na localização desses insulinomas, apesar das desvantagens inerentes ao facto de serem métodos invasivos32–37. A ecoendoscopia tem sido uma técnica mais utilizada nos últimos anos e apresenta uma sensibilidade que pode ir dos 40 aos 93%38,39, variando conforme a localização do tumor e a experiência do operador. O cateterismo arterial com injeção de gluconato de cálcio foi outrora considerado o «gold standard» na localização dos insulinomas e a sua sensibilidade varia entre 80‐94%40,41. No entanto, o facto de ser um método invasivo e tecnicamente exigente torna‐o menos disponível42. A cintigrafia de recetores da somatostatina pode ser utilizada na localização tumoral, na deteção de metástases e na vigilância da resposta tumoral à terapêutica médica com análogos da somatostatina. No entanto, como nem todos os insulinomas expressam recetores da somatostatina tipo 2 (SST 2), a sua sensibilidade é tendencialmente inferior a 50%43.
A tomografia emissora de positrões integrada com tomografia computorizada (PET/TC) associada a radiofármacos tem sido utilizada de forma crescente nos últimos anos nos doentes com tumores neuroendócrinos. Este método de imagem não foi utilizado em nenhum dos doentes da nossa série, mostrando, no entanto, ser uma técnica muito promissora. Apesar de pouco útil nos doentes com insulinoma devido à baixa captação pancreática, a 18F‐fluorodihydroxyphenylalanine (18F‐FDOPA) PET/TC tem‐se mostrado útil na deteção tumoral dos doentes com insulinoma, nomeadamente quando associada à administração prévia de carbidopa44,45. Adicionalmente, os peptídeos análogos da somatostatina ligados ao DOTA e marcados com 68Gallium (68Ga), como o DOTATATE, o DOTATOC e o DOTANOC, ligam‐se especificamente aos SST (principalmente os SST2) e têm mostrado resultados promissores na deteção de tumores neuroendócrinos gastrointestinais e pancreáticos, principalmente quando comparados com as técnicas de imagem anatómica como a TC e a RM46,47. A PET/TC com marcação por estes radiofármacos poderá portanto ser considerada um método adjuvante na deteção dos insulinomas, principalmente quando os outros estudos de localização são inconclusivos48. Estudos recentes sugerem inclusivamente que a PET/TC com DOTA‐peptídeos radiomarcados com 68Ga tem uma sensibilidade superior à cintigrafia de recetores da somatostatina na deteção de tumores neuroendócrinos pancreáticos49,50.
A ecografia intraoperatória tem‐se mostrado muito útil na localização de tumores de pequenas dimensões e na definição da relação anatómica do tumor com o ducto pancreático principal, ducto biliar e vasos adjacentes, permitindo determinar o método cirúrgico mais indicado para cada caso (enucleação vs. pancreatectomia)15,51. Este exame pode detetar mais de 85% dos insulinomas15, pelo que deve ser realizado sempre que possível. Quando associado à palpação pancreática intraoperatória pode atingir uma sensibilidade superior a 95%52.
Apesar de alguns autores defenderem que um cirurgião experiente consegue localizar intraoperatoriamente um insulinoma com maior sensibilidade do que os métodos imagiológicos disponíveis14, a maioria dos estudos demonstra que entre 10‐27% dos insulinomas não localizados pré‐operatoriamente também não o são intraoperatoriamente11, pelo que a sua localização prévia é essencial53. Para além disso, ao delimitar o campo de intervenção, a localização pré‐operatória do insulinoma diminui o grau de manipulação cirúrgica do pâncreas11.
A comparação entre as sensibilidades de localização tumoral dos vários métodos utilizados na nossa série é de difícil interpretação, dado que nem todos os doentes realizaram todos os procedimentos de localização e dada a evolução dos procedimentos imagiológicos ao longo dos anos. No entanto, os métodos com maior sensibilidade na localização tumoral aparentaram ser o cateterismo arterial com injeção de gluconato de cálcio (100%), a ecoendoscopia (60%) e a TC abdominal (58%), com percentagens sobreponíveis às relatadas na literatura. As baixas sensibilidades apresentadas pela TC e pela ecoendoscopia estão maioritariamente relacionadas com o reduzido diâmetro tumoral e, no caso da primeira, com a utilização da TC convencional nos primeiros anos; no caso da segunda, os fatores inerentes ao operador também poderão ter interferido. O cateterismo arterial, apesar da sua elevada sensibilidade, deixou de ser realizado tão frequentemente devido à possibilidade de localização tumoral por métodos de imagem não invasivos, nomeadamente a TC helicoidal com contraste em dupla fase. Dos 2 doentes sem localização pré‐operatória do tumor, um foi localizado intraoperatoriamente por palpação e ecografia intraoperatória, acabando o outro por ser submetido a uma pancreatectomia distal «cega» que não removeu o insulinoma. A escolha do melhor método imagiológico para localização do insulinoma deve ser ponderada para cada doente em particular, tendo sempre em conta as vantagens e desvantagens de cada um. As técnicas não‐invasivas deverão ser realizadas em primeiro lugar, particularmente a TC e a RM abdominais; caso não seja possível localizar o tumor, devem ser ponderadas técnicas invasivas e evitar ao máximo a exploração cirúrgica sem localização tumoral prévia. O surgimento da PET/TC marcada com radiofármacos tem mostrado um papel promissor nos casos em que a localização tumoral pelos métodos convencionais não é conseguida. Se a localização pré‐cirúrgica se mostrar impossível, a exploração cirúrgica deverá ser realizada com auxílio da ecografia intraoperatória24.
O tratamento de escolha dos insulinomas é a remoção cirúrgica54. Tradicionalmente, a pancreatectomia distal «cega» era a opção cirúrgica mais utilizada quando a localização tumoral pré ou intraoperatória não era possível55, tal como aconteceu num dos doentes da nossa série. No entanto, com a melhoria das técnicas de imagem e sua resolução, esta abordagem cirúrgica deixou de ser utilizada37. A maioria dos insulinomas pancreáticos são lesões únicas benignas de pequenas dimensões, pelo que a técnica cirúrgica de eleição é a enucleação laparoscópica, já que permite preservação do restante parênquima pancreático56. A pancreatectomia distal e a DPC estão apenas indicadas para casos de insulinomas malignos e tumores múltiplos ou de grandes dimensões, em que a enucleação não é bem sucedida33. Na nossa série, 3 dos 7 doentes (43%) foram submetidos a enucleação tumoral laparoscópica, tendo esta sido impossível nos restantes casos devido à localização tumoral próxima do ducto pancreático principal (3 casos) e à presença de lesões pancreáticas múltiplas (um caso).
No nosso estudo, o tratamento cirúrgico foi realizado apenas em 50% dos casos, uma percentagem inferior à maioria das séries, a relacionar com a média de idades avançada e as comorbilidades de alguns doentes, fatores que constituíram contraindicação cirúrgica. A taxa de cura após cirurgia foi de 85,7% (6 em 7 doentes); única doente que recidivou (MEN‐1) mantém‐se atualmente sob terapêutica médica com análogos da somatostatina (dada contraindicação para nova abordagem cirúrgica). Após remoção tumoral completa o doente é considerado curado, no entanto, o seguimento com reavaliações periódicas é importante principalmente em doentes com insulinomas malignos ou com MEN‐157.
As complicações cirúrgicas ocorrem em cerca de 14% dos doentes, sendo que as mais frequentemente reportadas são as infeções intra‐abdominais, geralmente associadas a fístulas pancreáticas com ou sem abcedação, as infeções da ferida operatória, as complicações hemorrágicas e a pancreatite aguda58,59. Na nossa série de 14 doentes, 3 tiveram complicações infeciosas intra‐abdominais e um desenvolveu estenose da anastomose biliodigestiva, todos com necessidade de reintervenção cirúrgica. Este elevado número de complicações é de difícil valorização devido ao reduzido tamanho da população focada.
Após a remoção cirúrgica do insulinoma podem surgir hiperglicemias transitórias nas 48‐72h seguintes devido à diminuição crónica (down regulation) do número de recetores da insulina, de tal forma que estes doentes podem necessitar de pequenas doses de insulina subcutânea60. A mais longo prazo, os doentes submetidos a cirurgias de remoção do parênquima pancreático podem mesmo desenvolver diabetes mellitus, o que ocorre em 4‐30% destes casos, conforme a extensão da resseção pancreática; nos doentes que realizam enucleação tumoral este risco é significativamente inferior ao dos doentes que realizam pancreatectomia parcial9,61.
O tratamento médico está disponível para subgrupos específicos de doentes, nomeadamente para controlo sintomático durante o tempo de espera até à cirurgia, naqueles com contraindicação ou recusa cirúrgica, nos doentes sem critérios de cura após cirurgia e nos doentes com doença metastática irressecável16. O tratamento médico dos insulinomas visa minimizar os sintomas de hipoglicemia em doentes com plano alimentar otimizado (refeições com hidratos de carbono pequenas e frequentes). Entre os fármacos mais utilizados encontram‐se os análogos da somatostatina e o diazóxido. O diazóxido é um fármaco cujo efeito hiperglicemiante é atribuído à inibição da libertação de insulina. Apresenta como efeitos laterais a retenção de sódio, a insuficiência cardíaca congestiva e a hipertricose; apesar da resposta favorável descrita em cerca de 50% dos doentes62, este fármaco é atualmente pouco utilizado devido aos seus efeitos colaterais. Os análogos da somatostatina, nomeadamente o octreótido e o lanreótido, são uma alternativa ao diazóxido e atuam através da inibição da secreção de insulina. A sua eficácia ronda os 40‐60%63,64. No entanto, cerca de 50% dos insulinomas não expressa o recetor SST2 (aos quais os análogos da somatostatina se ligam com maior afinidade), desencadeando uma inibição compensatória da libertação de glucagon e um agravamento das hipoglicemias65. Daí advém a recomendação de realização de uma cintigrafia de recetores da somatostatina previamente ao início da terapêutica nos doentes com insulinoma65. Adicionalmente, os doentes sob estes fármacos desenvolvem frequentemente taquifilaxia66. No nosso estudo, dos doentes que iniciaram análogos da somatostatina houve um com agravamento das hipoglicemias e necessidade de alteração da classe terapêutica. Atualmente, dos 6 doentes sob análogos da somatostatina, 5 necessitaram de aumento gradual das doses do fármaco para controlo das hipoglicemias.
O verapamil67 e a fenitoína68 também estão descritos como úteis em alguns casos, mas geralmente em associação a outros fármacos.
As indicações para quimioterapia sistémica, que inclui fármacos como a estreptozocina, doxorrubicina, 5‐fluoruracilo e dacarbazina, incluem doença progressiva com aumento da massa tumoral principal superior a 20% num período de um ano e sintomas tumorais não tratáveis por outros métodos69,70. Apesar de a experiência ser limitada, existem alguns dados recentes que sugerem que os casos refratários poderão também responder ao tratamento com everolimus, um inibidor do mammalian target of rapamycin (mTOR)71. Na nossa série nenhum dos doentes realizou ou necessitou deste tipo de terapêutica até à data.
Também recentemente, a opção da injeção ecoguiada de etanol intraoperatória ou por ecoendoscopia tem sido reportada em alguns estudos como alternativa no tratamento de doentes sintomáticos que não são candidatos cirúrgicos72.
Na doença metastática avançada com sintomas incapacitantes a decisão terapêutica deverá ser sempre discutida em contexto multidisciplinar.
A maioria dos insulinomas são benignos, pelo que após a sua remoção completa é esperada a cura e a resolução dos sintomas pré‐operatórios, sem necessidade de outro tipo de abordagem. Nos doentes com insulinoma benigno o risco de recorrência é baixo (cerca de 5%) e não há uma alteração significativa da sobrevida1,73; por outro lado, nos doentes com MEN‐1 o risco de recorrência a longo prazo após remoção cirúrgica completa do tumor é relativamente elevada (cerca de 20%)1,74. Assim sendo, justifica‐se manter o seguimento destes doentes com vigilância sintomática e monitorização glicémica caso haja suspeita de recorrência. Nos casos de recorrência está recomendada uma abordagem diagnóstica e terapêutica semelhante à dos tumores primários.
ConclusõesDevido à sua raridade e à sintomatologia sobreponível a tantas outras patologias neurológicas/psiquiátricas, o diagnóstico de insulinoma implica um elevado grau de suspeição; o grande intervalo de tempo entre o início dos sintomas e o diagnóstico que verificámos existir na nossa série e também noutras séries da literatura é explicado maioritariamente por esse facto. Ao diagnóstico bioquímico de hiperinsulinismo endógeno (geralmente conseguido precocemente na prova do jejum prolongado, como verificámos no nosso grupo de doentes) deve seguir‐se a localização tumoral pré‐cirúrgica. Esta deve ser iniciada com métodos não‐invasivos como a TC helicoidal, mas alguns exames invasivos como a ecoendoscopia têm um papel importante na localização dos insulinomas de pequenas dimensões. Na nossa série, apesar de mais de metade dos insulinomas terem sido localizados por TC abdominal, uma percentagem considerável necessitou de técnicas invasivas ou mesmo de localização intraoperatória. A cintigrafia de recetores da somatostatina e, mais recentemente, a PET/TC com marcação por radiofármacos, parecem ter um papel relevante na lozalização pré‐operatória dos tumores não detetados por TC. A enucleação laparoscópica é o procedimento cirúrgico de escolha na maioria das situações; apesar disso, na nossa série a idade avançada da maioria dos doentes e as suas comorbilidades limitaram o recurso à opção cirúrgica. Como verificámos, a cura cirúrgica é conseguida na maioria dos casos. A monitorização clínica após cirurgia é especialmente importante nos doentes com suspeita de MEN‐1 ou insulinoma maligno e nos que não atingem a cura após cirurgia.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.