A tempestade tiroideia (TT) é uma condição clínica grave, resultante da exacerbação abrupta e potencialmente fatal do hipertiroidismo. O principal fator precipitante são as infeções. O diagnóstico é fundamentalmente clínico. Entre as manifestações clínicas destacam‐se a febre, taquicardia, agitação, delírio e coma.
Apesar de se tratar de uma situação rara, perante sua suspeita o tratamento deve ser instituído imediatamente, independentemente dos resultados laboratoriais, pois o seu atraso pode ser fatal.
Apresenta‐se o caso clínico de uma doente de 53 anos, com fibrilhação auricular paroxística entre outros antecedentes pessoais, medicada com amiodarona há vários anos, que recorreu ao serviço de urgência por quadro clínico de febre e agitação psicomotora, cuja investigação clínica levou ao diagnóstico de TT secundária à amiodarona.
Os autores descrevem este caso clínico pela inespecificidade clínica, complexidade diagnóstica e uma vez que se trata de uma entidade clínica rara.
Thyroid Storm is a severe clinical condition resulting from a sudden and potentially life‐threatening exacerbation of hyperthyroidism. Underlying infection is the main precipitating factor. Diagnosis is mainly clinically‐based. Among the clinical manifestations, fever, tachycardia, agitation, delirium and coma are of particular emphasis.
Although a rare disorder, when suspected, treatment should be instituted immediately, regardless of laboratory results, as delay may be fatal.
The authors describe a case study of a 53 year old patient, with paroxysmal atrial fibrillation and other personal antecedents, treated with amiodarone for several years, presented to the emergency service with fever and psychomotor agitation, whose clinical research has led to the diagnosis thyroid storm secondary to amiodarone.
The authors describe this clinical case by nonspecific clinical, diagnostic complexity and since it is a rare clinical entity.
A tempestade tiroideia, também conhecida por crise tiroideia ou hipertiroidismo acelerado, é uma condição relativamente rara que constitui uma exacerbação aguda do hipertiroidismo (HPE) clínico ou subclínico e representa o grau máximo da expressão clínica do HPE, estimando‐se que ocorra em 1% dos casos de HPE1,2. Ocorre predominantemente em adultos, podendo ocorrer em crianças e adolescentes. A distribuição por sexo e idade é determinada pela etiologia do HPE (a doença de Graves ocorre sobretudo nas mulheres e o bócio multinodular tóxico é mais frequente nos idosos).
Apesar de poder desenvolver‐se em indivíduos com longa história de HPE, manifesta‐se mais frequentemente associada a eventos agudos, tais como infeção, trauma, cirurgia tiroideia ou não tiroideia, uso de contrastes iodados, tratamento com iodo radioativo, suspensão de fármacos antitiroideus, tratamento com hormonas tiroideias, uso de amiodarona ou trabalho de parto, entre outras. Pode, também, ocorrer em indivíduos cujo HPE não fora diagnosticado anteriormente1,3,4.
As manifestações clínicas mais comuns incluem febre alta (temperatura axilar >38,5°C); taquicardia desproporcional à febre (>140bpm); insuficiência cardíaca congestiva, alterações gastrointestinais como náuseas, vómitos, diarreia e icterícia; alterações neuropsiquiátricas, nomeadamente agitação, delírio, psicose, estupor e coma; hipertensão seguida de hipotensão e choque1.
A sua patogénese permanece desconhecida, no entanto, várias hipóteses têm sido propostas: a rápida elevação das concentrações de hormonas tiroideias (HT); aumento da resposta às catecolaminas e uma melhor resposta celular às HT1,3,4.
De acordo com a literatura, as elevações das concentrações de T4 livre e T3 livre e a supressão de TSH são semelhantes às dos doentes com HPE não complicado. Em alguns doentes é possível encontrar níveis séricos normais de T3 livre com aumento de T4 livre e supressão dos níveis de TSH5.
A mortalidade associada a esta condição clínica varia entre 20‐30%, contudo, quando não tratada evolui certamente para a morte1,2.
Caso clínicoDoente de 53 anos de idade, sexo feminino, raça caucasiana, observada no serviço de urgência (SU) por quadro de febre (temperatura >38°C) e agitação psicomotora, com um dia de evolução e com agravamento progressivo.
Dos antecedentes salienta‐se diabetes mellitus tipo 2 não insulinotratada, doença cerebrovascular com epilepsia vascular e síndrome demencial, fibrilhação auricular paroxística; medicada, habitualmente, com metformina+vildagliptina, ácido valpróico, oxibutinina, trazodona, sertralina, varfine e amiodarona 200mg 2 tomas diárias em 5 dias da semana.
Ao exame objetivo, é de salientar a idade aparente superior à idade real e a inquietação/agitação no leito que dificultava a interação. Apresentava‐se febril (38°C) e com sinais de desidratação cutânea. O abdómen revelou‐se doloroso à palpação da região do hipocôndrio direito, mas sem sinais de irritação peritoneal. Não foram evidentes alterações do exame neurológico, incluindo a pesquisa de sinais meníngeos.
Na abordagem inicial, realizou análises com hemograma, provas de coagulação, bioquímica, sumária de urina, gasometria arterial (GSA), serologias bacterianas e víricas, que revelaram INR 8,56, PCR 21,1mg/dL e leucocitúria, sem outras alterações. Realizou eletrocardiograma (ECG) que mostrou fibrilhação auricular com frequência cardíaca de 125bpm. Os restantes exames, nomeadamente a radiografia torácica, ecografia abdominal e tomografia computorizada cranioencefálica (TC CE) não revelaram alterações agudas. Perante os achados, foi iniciado tratamento anti‐hemorrágico, sintomático e antibioterapia empírica com ciprofloxacina ev.
A doente ficou internada no serviço de medicina, com a hipótese de diagnóstico mais provável de infeção do trato urinário. Ao esquema terapêutico iniciado no SU foi associado o antiarrítmico amiodarona. A doente mantinha‐se febril e agitada. Procedeu‐se a nova avaliação analítica que não revelou agravamento dos parâmetros inflamatórios. As hemoculturas, anteriormente colhidas, foram negativas. A urocultura revelou‐se positiva, com isolamento de Escherichia coli resistente ao antibiótico iniciado, pelo que foi feito ajuste terapêutico de acordo com o antibiograma.
Nas 24 horas seguintes, apesar de antibioterapia dirigida, a doente evidenciou agravamento clínico com febre refratária aos antipiréticos, prostrada e pouco reativa à estimulação verbal e dolorosa. Por essa altura, procedeu‐se a investigação etiológica com o seguinte estudo: eletroforese das proteínas séricas com imunofixação e estudo autoimune sem alterações; avaliação da função tiroideia que foi compatível com HPE – TSH 0,01μUI/mL (V.R.: 0,34‐5,60μUI/mL); FT4 438,9pmol/L (V.R.: 7,9‐14,4pmol/L); FT3 11,2pmol/L (V.R.: 3,8‐6,0pmol/L); tiroglobulina >474ng/mL (V.R.: 1,15‐130,77ng/mL) e anticorpos antitiroideus negativos. Foram realizados punção lombar e ecocardiograma transtorácico, que excluíram infeção do sistema nervoso central e endocardite bacteriana, respetivamente. A ecografia tiroideia mostrou uma glândula com morfologia globosa, de contornos bosselados, heterogeneidade difusa do parênquima e múltiplas formações nodulares hipoecogénicas. A cintigrafia tiroideia com administração IV de 99mTC‐pertecnetato mostrou reduzida captação do radiofármaco por toda a glândula.
A doente suspendeu a amiodarona e iniciou terapêutica com antitiroideu de síntese (propiltiouracilo) 200mg 6/6h, beta‐bloqueante (propranolol) 40mg 6/6h e corticoide (hidrocortisona) 100mg 8/8h, em esquema de desmame. Sob a terapêutica instituída registou‐se uma boa evolução clínica progressiva, tendo tido alta hospitalar ao fim de uma semana, com frequência cardíaca controlada, apirética e com diminuição discreta dos doseamentos das hormonas tiroideias. Em relação à terapêutica para ambulatório, optou‐se por descontinuar a amiodarona e associar propranolol, propiltiouracilo e prednisolona 40mg/dia à restante medicação crónica da doente.
No entanto, na semana seguinte à alta hospitalar a doente acabou por falecer, pelo que não foi possível manter o seguimento em consulta.
ComentárioO diagnóstico de TT é baseado em critérios clínicos, não havendo nenhum teste laboratorial específico que identifique tal condição clínica6,7.
O quadro clínico é o de hipermetabolismo grave, caracterizado pelo início súbito de febre alta (temperatura superior a 38,5°C, podendo atingir 41°C); taquicardia sinusal ou supraventricular (fibrilhação auricular) desproporcionais à febre, por vezes complicadas de insuficiência cardíaca de alto débito ou de edema agudo do pulmão mesmo em indivíduos jovens sem patologia cardíaca prévia; sintomas gastrointestinais como náuseas, vómitos, diarreia, dor abdominal e, mais raramente, icterícia (pode refletir lesão hepática por insuficiência cardíaca congestiva ou pelo próprio HPE, associando‐se a mau prognóstico); alterações psiquiátricas como agitação psicomotora, delírio, labilidade emocional e psicose. Com a progressão do quadro há evolução para estupor, obnubilação, desidratação provocada pela febre, vómitos e diarreia; culminando em lesão renal aguda pré‐renal, colapso cardiovascular, choque e coma. Muitas vezes o quadro clínico pode ser mascarado por uma infeção ou por outro fator precipitante.
Os achados laboratoriais são compatíveis com um estado de HPE, sendo que os níveis das HT não permitem fazer a distinção dos doentes com TT daqueles com HPE não complicado, mas os níveis de T4 livre e T3 livre podem encontrar‐se mais elevados do que o habitual. Para além desses, podem ser encontrados outros achados laboratoriais inespecíficos, nomeadamente hiperglicemia (por aumento da glicogenólise e da absorção intestinal de glicose, facilitada pelas HT); hipercalcemia (por hemoconcentração e efeito das HT na reabsorção óssea); aumento dos níveis séricos das bilirrubinas, aspartato aminotransferase (TGO), alanina aminotransferase (TGP) e lactatodesidogenase (LDH) (por disfunção hepática), aumento da fosfatase alcalina (por aumento da atividade osteoblástica em resposta à reabsorção óssea); leucocitose com desvio à esquerda que pode ocorrer mesmo na ausência de infeção; trombocitopenia e anemia normocítica normocrómica1,4.
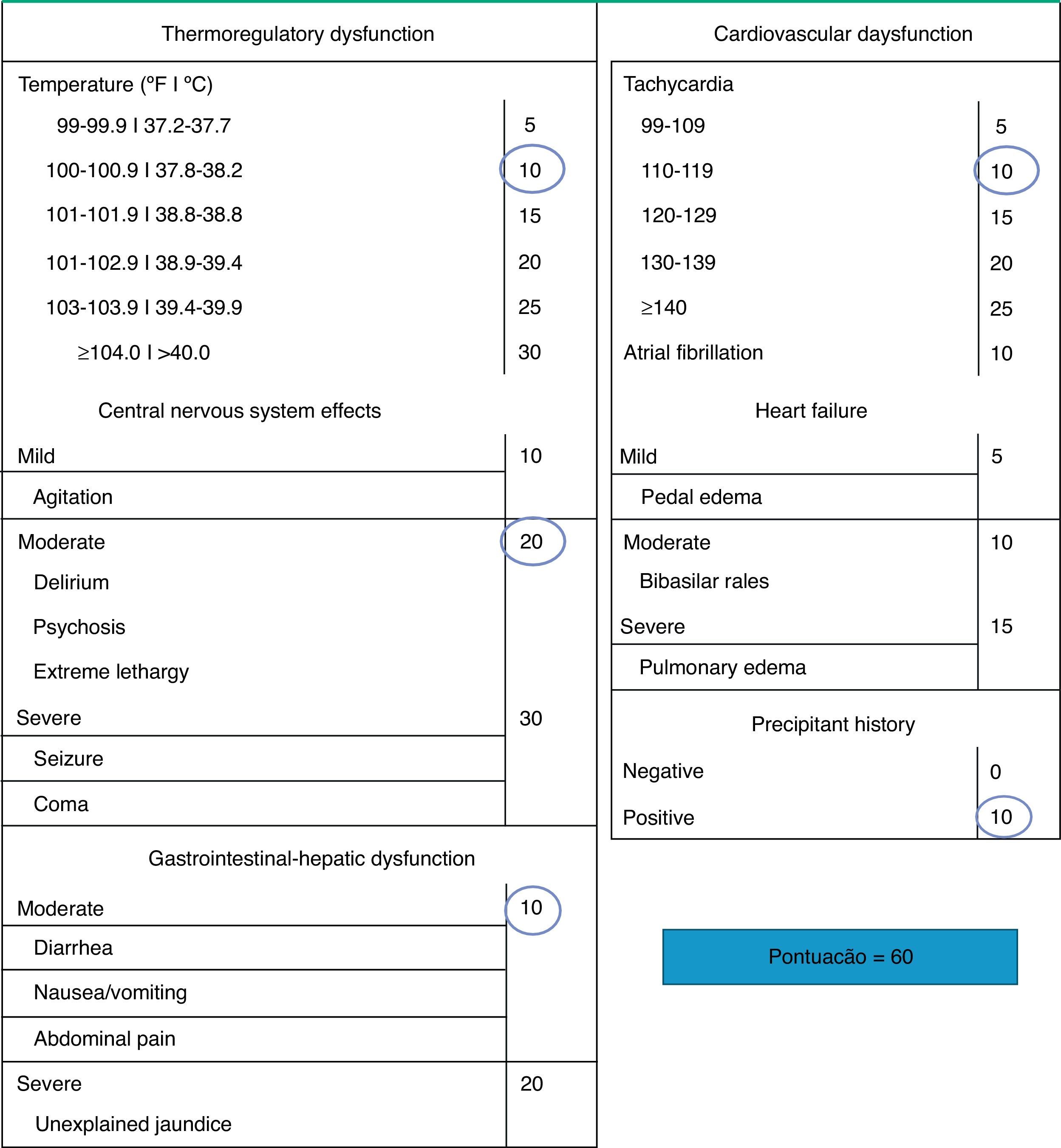
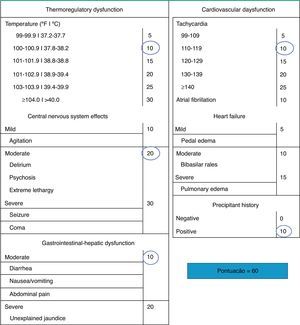
Posto isto, não existem critérios clínicos e laboratoriais específicos para o diagnóstico de TT. Em 1993, Burch e Wartfosky criaram um sistema de pontuação baseado em critérios clínicos para diferenciar o HPE grave da TT6,7. Uma pontuação superior ou igual a 45 é altamente sugestivo de TT, enquanto uma pontuação abaixo de 25 torna o diagnóstico improvável. Uma pontuação entre 25‐44 é sugestiva de TT iminente. De referir que apesar deste sistema de pontuação (fig. 1) não ser muito específico, apresenta uma sensibilidade diagnóstica considerável, podendo constituir um guia útil7.
Sistema de Pontuação de Burch e Wartfosky, critérios de diagnóstico de TT.
Fonte: www.uptodate.com. 2011 uptodate.
Em análise do caso exposto, o quadro clínico apresentado pela doente foi inicialmente mascarado por um processo infecioso, nomeadamente a infeção do trato urinário identificada no estudo realizado no SU. No entanto, mesmo na presença de tratamento dirigido e ajustado ao antibiograma do exame bacteriológico de urina, a doente mantinha febre alta associada a taquicardia desproporcional e apresentava‐se progressivamente mais prostrada. Prosseguiu‐se no estudo para exclusão de outros processos infeciosos, tendo sido negativo.
Após revisão dos antecedentes patológicos da doente e respetiva medicação crónica, verificou‐se que a doente encontrava‐se habitualmente medicada com amiodarona na dosagem de 200mg 2 vezes/dia, exceto ao fim de semana; apesar de não haver conhecimento de patologia tiroideia prévia, na presença dos achados clínicos supracitados foi colocada a hipótese de disfunção tiroideia, nomeadamente de TT. Nesse sentido, procedeu‐se ao cálculo do sistema de pontuação de Burch e Wartfosky, tendo‐se obtido uma pontuação de 60 (fig. 1), sendo altamente sugestivo de TT.
Um aspeto importante a realçar neste caso clínico é a presença de tiroidite induzida pela amiodarona. Existem 2 tipos com mecanismos patogénicos e tratamentos diferentes. Na tiroidite tipo 1 ocorre reativação do HPE em doentes com doença tiroideia prévia devido à libertação de iodo pela amiodarona com aumento da síntese hormonal. Ocorre tipicamente em regiões geográficas com défice da ingestão de iodo na alimentação e tem um início mais insidioso. Os autoanticorpos são positivos, o ecodoppler da tiroide mostra hipervascularização e a cintigrafia revela hiperfixação do radiofármaco. A tiroidite tipo 2 ocorre em indivíduos sem patologia tiroideia prévia e resulta da destruição do epitélio folicular induzida pela amiodarona ou seus metabolitos, com libertação de HT para a circulação (tiroidite destrutiva). O início é mais abrupto. Os anticorpos antitiroideus negativos, a ausência de vascularização e a reduzida captação de radiofármaco sugerem este tipo. Alguns autores consideram ainda um tipo misto (tipo 3), quando coexistem os tipos 1 e 28–11.
Perante os achados de anticorpos antitiroideus negativos e reduzida captação de 99mTC‐Pertecnetato na cintigrafia tiroideia, este caso poderia enquadrar‐se na tiroidite tipo 2. No entanto, uma vez que não havia conhecimento da existência ou não de patologia tiroideia prévia, optou‐se por interpretar este caso como tiroidite tipo 3.
Na presença de quadro clínico compatível com TT, o tratamento deve ser imediatamente iniciado, não devendo ser atrasado pela confirmação laboratorial, pois quanto mais tardia for a intervenção inicial, pior o prognóstico do doente.
O tratamento englobando vários fármacos (tionamidas, beta‐bloqueantes, perclorato de potássio, carbonato de lítio ou iodo, agentes de contraste iodados, corticoides) assenta em 4 passos fundamentais: diminuição dos níveis séricos das HT, inibição dos efeitos periféricos das HT, terapêutica de suporte e controlo do fator precipitante1.
As tionamidas são os fármacos de eleição para inibir a síntese das HT. As opções são o metimazol 20‐25mg por via oral (PO) de 6/6h e o propiltiouracil 200‐400mg PO de 6/8h, ambos com eficácia semelhante. No entanto, o propiltiouracil é o fármaco preferido, uma vez que tem a vantagem de inibir a conversão periférica de T4 em T31,12,13.
Os beta‐bloqueantes inibem os efeitos periféricos das HT e também bloqueiam conversão periférica de T4 em T3. O propranolol é beta‐bloqueante de eleição, podendo ser administrado por via oral nas doses 60‐80mg e 80‐120mg a cada 4 ou 6 horas, respetivamente. Para a dosagem superior a 160mg/dia, tem o efeito adicional de reduzir a conversão de T4 em T31,4.
Perante ineficácia das tionamidas, o perclorato de potássio pode ser ponderado como adjuvante. Atua como inibidor da captação de iodo, reduzindo o iodo tiroideu e melhorando a eficácia das tionamidas. A dose habitual é 300mg, 3 vezes por dia, até 6 semanas.
O carbonato de lítio ou iodo inibe a secreção das HT. O iodo é a opção de escolha, devendo ser usado cerca 1‐2 horas após a administração da tionamida. Se for usado antes desta serve como substrato para a síntese de HT e pode piorar a disfunção tiroideia. A forma de administração mais comum é a solução saturada de iodeto de potássio 5 gotas (1.250mg) de 6/6h ou solução de lugol 10 gotas (500mg) 8/8h. Em doentes intolerantes deve ser utilizado o carbonato de lítio1,14.
Os agentes de contraste iodados, nomeadamente o ácido iopanóico 0,5‐1g/dia, têm sido úteis no tratamento de HPE grave ou na preparação dos doentes com HPE para cirurgia de urgência. Uma vez que são iodados, devem ser administrados 30‐60 minutos após inibição eficaz da síntese de HT, de modo a evitar que sirva de substrato para a síntese de novas HT1,4.
Os corticoides inibem a conversão periférica de T4 em T3, podendo ser utilizada a dexametasona 2mg EV 6/6h ou a hidrocortisona 300mg em dose de ataque, seguido de 100mg 8/8h, em esquema de desmame progressivo. Podem ter o efeito adicional de tratar a insuficiência suprarrenal que frequentemente coexiste, com consequente melhoria da estabilidade vasomotora1,4.
As medidas de suporte consistem na correção da hipertermia, da desidratação e dos distúrbios hidroeletrolíticos. Para a correção da hipertermia deve ser utilizado o paracetamol 1.000mg PO 6‐8h. A aspirina deve ser evitada, uma vez que desloca a HT das proteínas plasmáticas, induzindo elevação de T4 livre e consequente agravamento do quadro clínico. A correção da desidratação, distúrbios eletrolíticos e hipotensão deve ser feita por meio da fluidoterapia com soro fisiológico ou glicosado, de acordo com a situação1,4.
Perante as várias opções acima referidas, a identificação dos 2 tipos tiroidite pode fornecer uma base racional para a escolha do tratamento mais apropriado e, desse modo, melhorar o prognóstico.
O tratamento da tiroidite tipo 1 raramente responde à suspensão da amiodarona isoladamente, as tionamidas são os fármacos de eleição. Perante sua ineficácia, pode acrescentar‐se à terapêutica o perclorato de potássio ou o carbonato de lítio. O tratamento da tiroidite tipo 2 consiste sobretudo em corticoides devido às suas propriedades anti‐inflamatórias e estabilizadoras de membrana. Na tiroidite tipo 3 utiliza‐se simultaneamente as terapêuticas anteriormente referidas.
No caso clínico em questão a amiodarona foi descontinuada definitivamente.
Perante a dificuldade em diferenciar o tipo de tiroidite e atendendo à gravidade da situação clínica, optou‐se por um esquema terapêutico combinado com antitiroideu de síntese, beta‐bloqueante e corticoides, admitindo tratar‐se de tiroidite tipo 3, com melhoria clínica progressiva.
Com este caso clínico, os autores pretendem realçar a necessidade de monitorização da toxicidade da amiodarona. Apesar de não existirem guidelines bem definidas, seria plausível a realização de testes da função tiroideia antes de iniciar tratamento com amiodarona e, posteriormente, a cada 6 meses.
Conflito de interessesOs autores não receberam suporte financeiro para elaboração do artigo.