Las medicaciones antipsicóticas tienen una eficacia demostrada para reducir las tasas de recurrencias en los pacientes con un primer episodio de esquizofrenia1. Sin embargo, hasta el 30-50% de los pacientes con un primer episodio de psicosis sufren de hecho una recurrencia durante el primer año de enfermedad1,2. Se ha observado que el tiempo transcurrido hasta la suspensión de la medicación constituye un importante índice de la efectividad antipsicótica, sea cual sea su causa3. De hecho, el factor de riesgo más relevante para la recurrencia es la suspensión del tratamiento, que se ha asociado a tasas más elevadas de reingreso, hospitalizaciones más prolongadas y una recuperación más lenta de los síntomas psicóticos1,4. A pesar de ello, se ha calculado que hasta el 40% de los pacientes con un primer episodio de esquizofrenia abandonan la medicación y que el 20% cumplen el tratamiento de manera insuficiente2.
En términos generales, los factores de riesgo para la suspensión del tratamiento antipsicótico en los pacientes con esquizofrenia son los siguientes: efectos secundarios de la medicación5-9, poca percepción de lo que es la enfermedad10-17 y presencia de síntomas psicóticos graves2,17,18. Se ha descrito que los antipsicóticos de segunda generación (ASG) producen menos síntomas extrapiramidales (SEP) y son mejor tolerados que los antipsicóticos de primera generación (APG). Sin embargo, no se han observado diferencias entre los pacientes tratados con APG y con ASG en cuanto a su actitud respecto a la medicación ni en cuanto al cumplimiento del tratamiento13,14,19,20.
En la psicosis de inicio temprano (PIT), las tasas observadas de suspensión del tratamiento con ASG al cabo de un año de tratamiento han sido de alrededor del 70%21, lo que es similar a lo observado en la población esquizofrénica adulta3. En cambio, otros estudios han descrito que la suspensión del tratamiento tiende a ser más prominente en los pacientes que se encuentran en las fases más tempranas de la esquizofrenia2,6,15,20,22. En este sentido, los pacientes que se encuentran en una fase inicial de la enfermedad podrían estar más dispuestos a asumir el riesgo de averiguar si se pueden mantener estables sin medicación, sobre todo antes de sufrir episodios repetidos de recurrencia15.
El mantenimiento de la medicación antipsicótica es un factor predictivo importante de la evolución clínica, en especial en las fases iniciales de la enfermedad8,23-25.
La suspensión de la medicación puede verse influida por factores clínicos, como el tiempo de evolución de la enfermedad y la gravedad de los síntomas26, así como por las percepciones negativas iniciales de los pacientes sobre los fármacos11,27. En este sentido, se ha propuesto que la actitud respecto al tratamiento durante la fase aguda de un primer episodio de psicosis puede ser uno de los principales factores determinantes del mantenimiento del tratamiento por parte del paciente6,16. Sin embargo, los datos sobre la relación entre la actitud respecto a la medicación antipsicótica y la suspensión del tratamiento en una población adolescente no se han evaluado adecuadamente. Así pues, con objeto de determinar la relación existente entre la suspensión del tratamiento y la actitud respecto a la medicación antipsicótica en una población adolescente, hemos recogido los datos correspondientes a estos dos parámetros de un ensayo comparativo, controlado, aleatorizado, con dosis flexibles de olanzapina frente a quetiapina en los primeros episodios de psicosis de inicio temprano. El aumento notable de las prescripciones de medicación antipsicótica en adolescentes que se ha producido en las últimas décadas28,29 resalta la importancia de evaluar la interrupción de su administración en esta población.
MétodosParticipantesLa muestra final del estudio la formaron 42 pacientes (34 varones [82,9%], 8 de sexo femenino [17,1%]; edad media ± DE: 16,1 ± 1,3; límites: 12-18 años). Se propuso a adolescentes, de entre 12 y 18 años, ingresados de forma consecutiva en la Unidad de Adolescentes del Hospital General Gregorio Marañón (Madrid, España) entre noviembre de 2002 y diciembre de 2005 en lo que constituía su primer ingreso como consecuencia del primer episodio de psicosis (síntomas psicóticos de menos de 6 meses de evolución) la participación en un ensayo controlado, comparativo, aleatorizado, con dosis flexibles de olanzapina frente a quetiapina. Los pacientes, así como sus padres/tutores, recibieron explicaciones verbales y por escrito sobre el estudio. De los 53 pacientes que cumplían estos criterios, 3 rechazaron la participación. Así pues, se incluyó a 50 pacientes en el ensayo. Todos ellos recibieron risperidona (dosis: 2-6 mg) durante los primeros 3-5 días de hospitalización. Tras la estabilización con risperidona, se asignó a los participantes aleatoriamente la administración de olanzapina o quetiapina. La estratificación de la asignación aleatoria a los grupos de quetiapina u olanzapina se basó en la edad y el sexo de los participantes. La dosis administrada fue determinada por los psiquiatras según su criterio clínico. Se permitió el uso de medicación adyuvante, excepto por fármacos antipsicóticos distintos de olanzapina o quetiapina. Los criterios de exclusión fueron los siguientes: mal uso de sustancias o un trastorno médico que se considerara clínicamente que era la causa principal de los síntomas psicóticos positivos; retraso mental; alteración del desarrollo persistente; cualquier trastorno orgánico del sistema nervioso central; antecedentes de traumatismos craneales con pérdida del conocimiento; embarazo y lactancia. Se evaluó el abuso de sustancias a lo largo de los 6 meses de tratamiento según los criterios de la cuarta edición del Manual diagnóstico y estadístico de los trastornos mentales (DSM-IV).
Con objeto de comparar la actitud respecto a la medicación antipsicótica con la suspensión del tratamiento por cualquier causa en los adolescentes con un primer episodio de psicosis, se recogieron los datos relativos a estos 2 parámetros en este ensayo. De los 50 pacientes incluidos en el ensayo clínico, 8 se negaron a responder al Drug Attitude Inventory (DAI). De los 42 pacientes que formaron la muestra final del estudio, 21 (50%) no habían recibido nunca tratamiento antipsicótico, es decir, no habían estado expuestos en ningún momento a fármacos antipsicóticos antes de su incorporación. El estudio fue aprobado por los Comités de Ética y de Investigación Clínica del Hospital General Gregorio Marañón (Madrid, España). Todos los representantes legales firmaron un formulario de consentimiento informado antes de la inclusión en el estudio y se obtuvo el asentimiento de los pacientes para el estudio.
Determinación de la suspensión del tratamientoSe evaluó la suspensión del tratamiento por cualquier causa en la situación basal (todos los pacientes tratados con risperidona); a los 15 días (pacientes tratados con olanzapina o con quetiapina); a los 30 días (pacientes tratados con olanzapina o con quetiapina); a los 90 días (pacientes tratados con olanzapina o con quetiapina), y a los 180 días (pacientes tratados con olanzapina o con quetiapina). A todos los pacientes se les prescribió inicialmente risperidona en la situación basal; continuaron luego con risperidona durante 3-5 días, y a continuación se les asignó aleatoriamente el tratamiento de olanzapina o quetiapina.
Los pacientes que informaron al entrevistador de que habían dejado de tomar la medicación durante más de 24 h fueron clasificados en el grupo de suspensión del tratamiento. En los pacientes que parecían poco fiables en la anamnesis, el entrevistador verificó las preguntas con un informador adicional (p. ej., uno de los padres) con el fin de corroborar la información recibida.
Determinación de la actitud respecto a la medicación antipsicóticaLa actitud respecto a la medicación antipsicótica se evaluó con el empleo de la versión española del DAI de 10 ítems30. El DAI es un instrumento completado por el propio paciente que se basa en afirmaciones que deben clasificarse como verdaderas-falsas en relación con la experiencia del paciente en cuanto a las medicaciones psicotropas. La puntuación del DAI va de −1 a +1. Algunas afirmaciones se formulan en sentido positivo (p. ej., “Me siento más normal cuando estoy tomando mis medicinas”) y otras se formulan de modo negativo (p. ej., “No es natural para mi mente y para mi cuerpo estar controlado por medicamentos”). Las puntuaciones van de −10 a +10, y las más altas indican una actitud más positiva respecto a la medicación. El DAI se administró en la situación basal (todos los pacientes tratados con risperidona), a los 15 días (pacientes tratados con olanzapina o con quetiapina); a los 30 días (pacientes tratados con olanzapina o con quetiapina); a los 90 días (pacientes tratados con olanzapina o con quetiapina), y a los 180 días (pacientes tratados con olanzapina o con quetiapina) de iniciada la medicación del estudio.
Determinación de otros parámetros clínicos y sociodemográficosTodas las variables clínicas fueron evaluadas por 4 psiquiatras experimentados de la Unidad de Adolescentes (MP, DM, AR-S y CA). La psicopatología se evaluó con la versión española de la Positive and Negative Syndrome Scale (PANSS)31-34, que ha sido validada con anterioridad32,34. Los coeficientes de correlación intraclase (CCI) para los 4 psiquiatras oscilaban entre 0,72 y 0,96.
Se obtuvo información diagnóstica en la situación basal con el empleo de la Kiddie-Sads-Present and Lifetime Version (K-SADS-PL)35, en su traducción española36, y se confirmó a los 6 meses con el empleo de los criterios del DSM- IV37. Los diagnósticos fueron establecidos por un psiquiatra titulado y con experiencia en psiquiatría de la infancia y la adolescencia, que disponía de una capacitación formal en el uso de la entrevista semiestructurada (OM). Todos los diagnósticos fueron verificados de nuevo al cabo de 6 meses. Dadas las características de la muestra en estudio, los diagnósticos se clasificaron como esquizofrenia (19 pacientes), trastorno bipolar (14 pacientes) y otras psicosis (9 pacientes); estas últimas incluían el trastorno esquizoafectivo (2 pacientes), la depresión con características psicóticas (1 paciente), el trastorno esquizofreniforme (1 paciente) y la psicosis no especificada (5 pacientes).
Análisis estadísticoSe utilizó la media, la desviación estándar (DE) y el tamaño muestral para describir las variables continuas, y frecuencias y porcentajes para describir las variables discretas. Se aplicó la prueba de χ2 para valorar la relación entre las variables discretas. Las comparaciones de los distintos grupos en cuanto a las variables continuas se realizaron mediante análisis de la varianza (ANOVA). Se utilizó un ANOVA para medidas repetidas para comparar la puntuación DAI en la situación basal con las puntuaciones DAI durante el seguimiento de 6 meses (15, 30, 90 y 180 días). Para evaluar la relación entre la actitud respecto a la medicación antipsicótica (evaluada con el DAI) y la suspensión del tratamiento por cualquier causa (como variable de valoración), se utilizaron dos modelos de análisis de regresión de Cox. El primero de ellos evaluó la relación entre el DAI basal (todos los pacientes tratados con risperidona) y la suspensión de la medicación por cualquier causa. El segundo modelo evaluó la relación entre el DAI a los 15 días (pacientes tratados con olanzapina o quetiapina) y la suspensión del tratamiento por cualquier causa. En las razones de riesgos (HR) de los análisis de regresión de Cox se introdujeron ajustes respecto al sexo, la edad, la raza, el fármaco antipsicótico (olanzapina o quetiapina), el hecho de no haber recibido nunca antipsicóticos antes de la incorporación al ensayo (como variable dicotómica de sí/no) y la psicopatología (mediante la puntuación total de la PANSS). Todas las pruebas estadísticas fueron bilaterales. El nivel de significación se fijó en p < 0,05. El examen de los datos se realizó con el programa SPSS para Windows, versión 12.0.
ResultadosParticipantesUn total de 42 pacientes completaron el DAI (pacientes con respuesta al DAI), mientras que 8 pacientes se negaron a completar los ítems del DAI (pacientes sin respuesta al DAI). Los 42 pacientes con respuesta al DAI formaron la muestra del estudio. No hubo diferencias significativas de edad (p = 0,504), sexo (p = 0,124), raza (p = 0,311), medicación antipsicótica (quetiapina u olanzapina) (p = 1,000), uso previo de antipsicóticos (p = 1,000), diagnóstico (p = 0,920) o suspensión del tratamiento (p = 1,000) entre los pacientes con respuesta al DAI y los pacientes sin respuesta a este cuestionario. Sin embargo, los pacientes con respuesta al DAI tenían unas puntuaciones totales de la PANSS inferiores a las de los pacientes sin respuesta al cuestionario (93,6 ± 18,3 frente a 128,0 ± 12,3, p < 0,001).
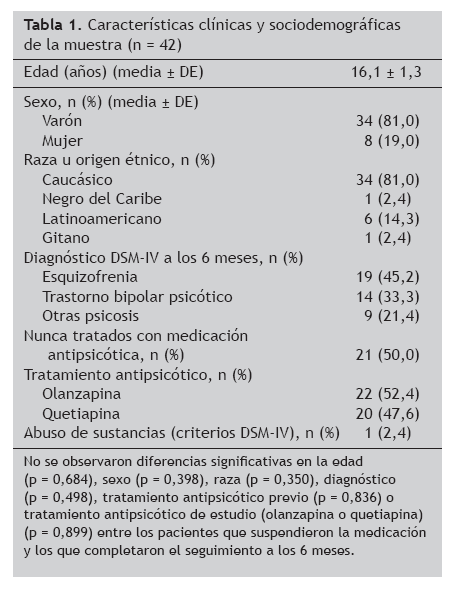
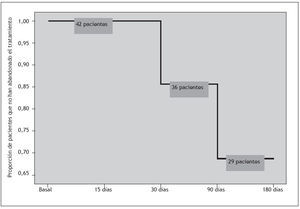
De los 42 pacientes que formaron la muestra del estudio, tan sólo 29 (69%) continuaron con la medicación durante todo el período de seguimiento de 6 meses, mientras que 13 (31%) suspendieron el tratamiento. No se observaron diferencias significativas de edad (p = 0,684), sexo (p = 0,398), raza (p = 0,350), diagnóstico (p = 0,717), uso previo de antipsicóticos (p = 0,836) o tipo de tratamiento antipsicótico (p = 0,899) entre los pacientes que suspendieron la medicación y los que completaron el seguimiento de 6 meses. En la tabla 1 se resumen las características sociodemográficas de los 42 participantes.
Tabla 1. Características clínicas y sociodemográficas de la muestra (n = 42)
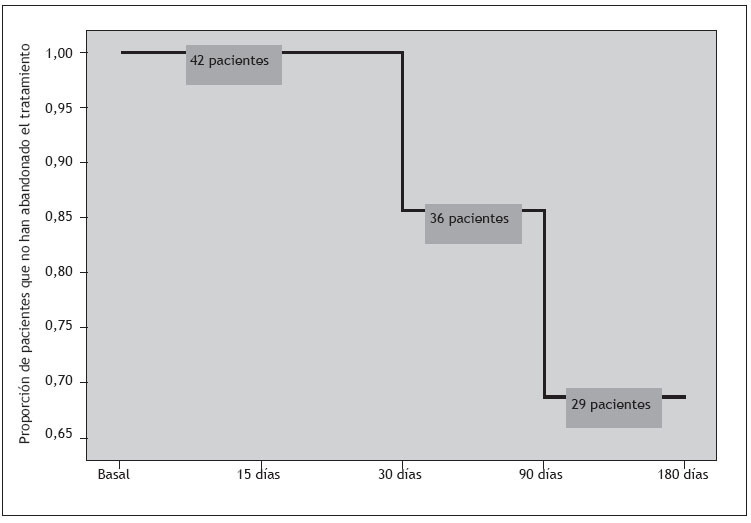
Suspensión del tratamientoEn la figura 1 se indican las tasas de supervivencia correspondientes a la suspensión por cualquier causa a lo largo del período de seguimiento. De los 13 pacientes (31%) que suspendieron la medicación antipsicótica, 4 lo hicieron a causa de una pérdida de eficacia antipsicótica, en 5 se perdió el seguimiento y 4 pacientes fueron apartados del estudio a causa de una mala adherencia el tratamiento.
Figura 1. Suspensiones del tratamiento por cualquier causa durante el seguimiento de 6 meses.
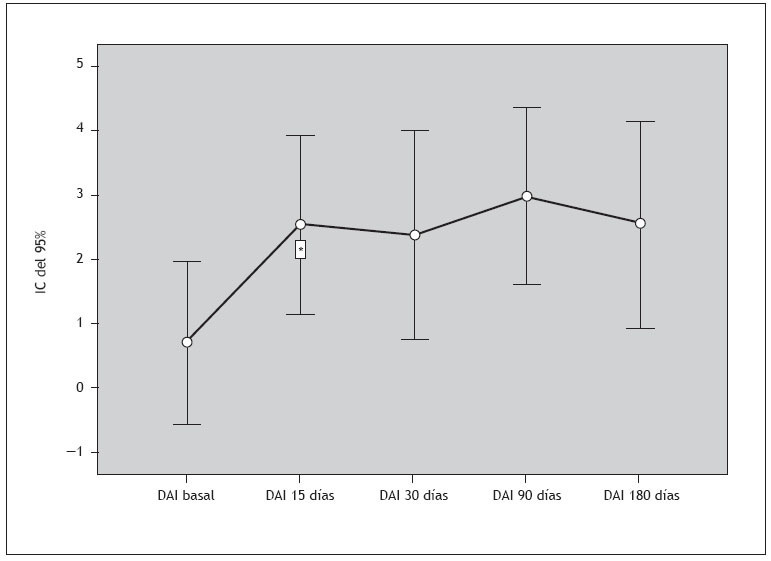
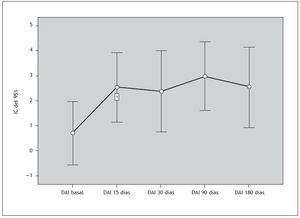
Actitud respecto a la medicación antipsicóticaLas puntuaciones del DAI a lo largo del período de seguimiento de 6 meses fueron las siguientes: basal (0,7±4,0), 15 días (2,6±4,3), 30 días (2,4±4,8), 90 días (3,0±3,8) y 180 días (2,6±3,9). Tal como se muestra en la figura 2, las puntuaciones medias del DAI fueron superiores a 0 en todas las valoraciones, lo cual significa que la actitud general de los pacientes respecto a la medicación era positiva. La puntuación del DAI a los 15 días fue significativamente superior a la basal (p = 0,021), mientras que las diferencias entre la puntuación basal del DAI y la obtenida a los 30 (p = 0,194), 90 (p = 0,091) o 180 días (p = 0,462) no era significativa. Las puntuaciones del DAI no estaban relacionadas con causas específicas de suspensión del tratamiento (falta de eficacia, pérdida del seguimiento y mala adherencia al tratamiento; p > 0,05 en todos los casos).
Figura 2. Puntuaciones del Drug Attitude Inventory (DAI) (media e intervalo de confianza del 95%) durante el seguimiento de 6 meses. IC: intervalo de confianza. Aunque las puntuaciones del DAI van de −10 a +10, en la figura sólo se muestra el intervalo de −1 a +5. *Comparación con el DAI basal p < 0,05.
La puntuación del DAI en la situación basal fue significativamente mayor en los pacientes que completaron el seguimiento en comparación con los que suspendieron la medicación antipsicótica (p = 0,021). No se observaron diferencias significativas de las puntuaciones del DAI a los 15 (p = 0,484), 30 (p = 0,456) o 90 días (p = 0,534) entre los pacientes que suspendieron la medicación y los que completaron el seguimiento de 6 meses. No hubo diferencias significativas en ninguna de las puntuaciones del DAI (basal, 15, 30, 90 o 180 días) entre los grupos de tratamiento (quetiapina frente a olanzapina) en ninguna de las evaluaciones realizadas (p > 0,05 en todos los casos).
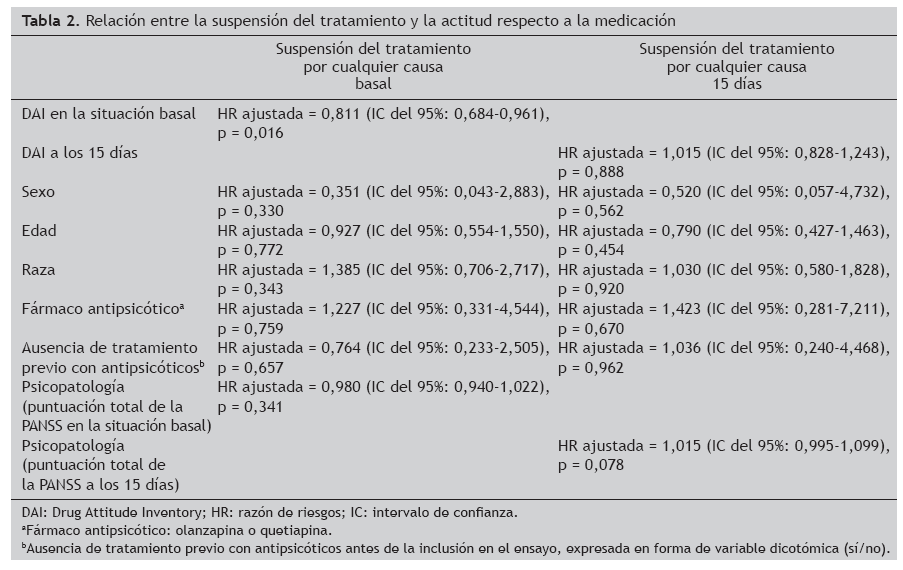
Relación entre la suspensión del tratamiento y la actitud respecto a la medicaciónLa relación entre la suspensión del tratamiento (como variable de valoración) y la actitud respecto a la medicación en la situación basal (todos los pacientes tratados con risperidona) y a los 15 días (pacientes tratados con olanzapina o quetiapina) se evaluó mediante dos análisis de regresión de Cox. Como se muestra en la tabla 2, las puntuaciones más altas del DAI en la situación basal estaban relacionadas con una menor suspensión del tratamiento (HR ajusta- da = 0,81; intervalo de confianza [IC] del 95%: 0,68-0,96; p = 0,016). En cambio, las puntuaciones del DAI a los 15 días no estaban relacionadas con la suspensión del tratamiento (HR ajustada = 1,0 [IC del 95%: 0,82-1,23]; p = 0,998).
Tabla 2. Relación entre la suspensión del tratamiento y la actitud respecto a la medicación
DiscusiónLos resultados de este estudio indican que una mejor actitud respecto a la medicación antipsicótica en el primer ingreso psiquiátrico en la vida del paciente por un primer episodio psicótico de inicio temprano (es decir, en la evaluación basal del estudio) estaba relacionada significativamente con una menor suspensión del tratamiento por cualquier causa. Anteriormente se ha descrito que la suspensión de la medicación antipsicótica en la población adolescente aumenta el riesgo de recurrencia clínica y de mala evolución24. Así pues, nuestros resultados sugieren que la suspensión de la medicación antipsicótica en pacientes adolescentes con un primer episodio de psicosis puede estar relacionada con la actitud inicial respecto a la medicación antipsicótica.
La adolescencia es un período de transición en la vida, de la dependencia social y respecto a los padres a la independencia individual. Esta fase comporta cambios físicos y emocionales importantes. La presencia de una enfermedad psiquiátrica grave, como la psicosis, puede interferir en los procesos normales de crecimiento y desarrollo durante este período. Los adolescentes que presentan cambios visibles de su aspecto físico (como aumento de peso o SEP a causa de los fármacos antipsicóticos) tienen un riesgo de dificultades de adaptación social, y muestran una predisposición específica a la falta de cumplimiento de los tratamientos médicos que comportan un efecto negativo sobre el aspecto físico38-40. De hecho, la pertenencia a un grupo de compañeros es un aspecto muy importante en la vida de un adolescente, y los estigmas de un diagnóstico psiquiátrico y las interrupciones de las actividades cotidianas a que obliga el tratamiento pueden dificultar el sentimiento de pertenencia a un grupo. Los pacientes adolescentes tienden a sentir que necesitan ocultar a sus compañeros los trastornos médicos que sufren, con objeto de evitar las valoraciones negativas y la estigmatización41. Por consiguiente, los diferentes sentimientos de vergüenza por tomar una medicación pueden contribuir a la suspensión de los fármacos antipsicóticos durante la adolescencia2,6,15,20,22. En este sentido, la valoración de la actitud respecto a la medicación antipsicótica aporta un instrumento útil para predecir el riesgo de abandono de la medicación en esta población.
Nuestros resultados indican que la actitud respecto a la medicación a lo largo del período de seguimiento fue positiva (todas las puntuaciones medias del DAI fueron superiores a 0). Sin embargo, como se muestra en la figura 2, las puntuaciones del DAI tendieron a aumentar a lo largo del estudio, sobre todo durante las primeras 2 semanas. Esto concuerda con los estudios previos que indican aumentos del DAI durante las primeras semanas de seguimiento con antipsicóticos26 y la importancia de valorar la actitud respecto a la medicación en las fases iniciales del tratamiento antipsicótico.
Conviene señalar que las tasas de suspensión de los antipsicóticos observadas en la adolescencia21 han sido similares a las observadas en pacientes esquizofrénicos adultos3. Nuestros resultados pusieron de manifiesto una tasa de suspensión de la medicación durante el seguimiento de 6 meses (31%) inferior a la de otros estudios de seguimiento de 12 meses (alrededor del 70%)21. Sin embargo, nuestra tasa de suspensión (31%) fue superior a la observada en un seguimiento de 3 meses en pacientes con un primer episodio de psicosis (19%)6.
Nuestro estudio tuvo algunas limitaciones que podrían influir en la capacidad de generalización de los resultados. En primer lugar, el pequeño tamaño muestral puede limitar la capacidad del estudio de detectar diferencias (error de tipo II) y dificulta todo tipo de análisis de subgrupos, por ejemplo, entre distintos diagnósticos. En segundo lugar, este estudio no utilizó una medida objetiva de la adherencia, como las concentraciones plasmáticas de antipsicóticos. En tercer lugar, hubo una amplia gama de medicaciones simultáneas, como benzodiazepinas, antidepresivos, anticonvulsivantes, litio y anticolinérgicos. Aunque la amplia variedad de prescripciones puede haber afectado a los análisis de la actitud respecto a la medicación antipsicótica, los resultados pueden ser más generalizables a la población adolescente que los de los estudios realizados en grupos de pacientes homogéneos y cuidadosamente seleccionados. En cuarto lugar, el DAI se centra en aspectos globales de los efectos beneficiosos de la medicación y no en efectos específicos ni en efectos secundarios. En quinto lugar, los pacientes fueron seleccionados en el momento del ingreso en un hospital psiquiátrico, y ello puede introducir un sesgo en los resultados hacia individuos con una enfermedad más grave. No obstante, la hospitalización fue la norma general ante un episodio psicótico en niños y adolescentes, y en nuestra región no había centros privados para la hospitalización de niños y adolescentes cuando se llevó a cabo el estudio. Así pues, creemos que la muestra de nuestro estudio era representativa de la psicosis de los adolescentes en nuestra región. Por último, utilizamos una muestra de diagnósticos heterogéneos, y ello puede ser importante también para la posibilidad de generalización de los resultados.
AgradecimientosFinanciado en parte con subvenciones del Ministerio de Sanidad de España, Instituto de Salud Carlos III “CIBER07/09, CIBER de Salud Mental (CIBERSAM)”, Fondo de Investigación Sanitaria (FIS-P104/0455), y de NARSAD 2005: Independent lnvestigator Award.
Recibido el 13 de junio de 2008; aceptado el 5 de septiembre de 2008
*Autor de correspondencia. Correo electrónico: carango@hggm.es (C. Arango).