Desde las primeras descripciones de casos de formas simples de dementia praecox” (Diem, 1903), el diagnóstico de esquizofrenia simple no ha dejado de verse envuelto en controversias. El cuestionamiento sobre su validez descriptiva y fiabilidad, así como su uso infrecuente, llevó a su eliminación como subtipo de esquizofrenia en el DSM-III. En la actualidad, se incluyen en el DSM-IV-TR criterios para el diagnóstico del «trastorno deteriorante simple», como trastorno que requiere de más estudios para su posible inclusión.
ObjetivosSe pretende, a partir de un caso clínico ilustrativo, realizar un repaso histórico del concepto de esquizofrenia simple, a la vez que motivar la reflexión sobre los posibles motivos de controversia en torno a él y el potencial camino para su resolución.
MetodologíaPartiendo de un caso clínico controvertido, el cual cumple los criterios diagnósticos CIE-10 para esquizofrenia simple (y los del DSM-IV-TR para el trastorno deteriorante simple), reflexionamos sobre la sintomatología y las dificultades diagnósticas. Se realiza una revisión y actualización bibliográfica sobre el tema.
DiscusiónNuestra paciente destaca por la ausencia en el cuadro clínico de los más llamativos síntomas psicóticos positivos, y la tendencia por parte de los psiquiatras a identificar el diagnóstico de esquizofrenia con la presencia de estos, al menos en algún momento de la evolución. La utilización de pruebas de neuroimagen fue de utilidad para evaluar el grado de deterioro y el pronóstico de la paciente.
ConclusionesLa consideración de la esquizofrenia simple en el diagnóstico diferencial de otros trastornos deteriorantes crónicos podría incrementar su reconocimiento en las fases iniciales. La utilización de pruebas funcionales neuropsicológicas, buscando patrones de deterioro típicos del espectro esquizofrénico, podría ayudar a aumentar la fiabilidad del diagnóstico.
Since the first case descriptions of dementia praecox (Diem, 1903), the diagnosis of simple schizophrenia has continued to be controversial. The questioning of its descriptive validity and its reliability, as well as its infrequent use, has led to it being eliminated as a sub-type of schizophrenia in the DSM-III. Criteria for the diagnosis of «simple deteriorative disorder» are currently included in the DSM-IV-TR as a disorder requiring more studies for its possible inclusion.
ObjectivesAn attempt is made, using a clinical case, to perform a historical review of the concept of simple schizophrenia, and at the same what has led to the reflection on the possible reasons for the controversy, and a potential route to resolve it.
MethodologyUsing a controversial clinical case, which meets ICD-10 clinical criteria for simple schizophrenia (and those of the DSM-IV-TR for the simple deteriorative disorder), we reflect on the symptoms and diagnostic difficulties. A literature review and update on the subjects was also performed.
DiscussionOur patient highlights, by the absence in the clinical picture of the most obvious positive psychotic symptoms, the tendency by psychiatrists to identify the diagnosis of schizophrenia with the presence of the same, at least at some time during its evolution. The use of neuroimaging tests was useful to assess the level of deterioration and prognosis of the patient.
ConclusionsConsidering simple schizophrenia in the differential diagnosis of other chronic deteriorative disorders could increase its recognition in the initial phases. The use of neuropsychological function tests, and looking for typical deteriorative patterns of the schizophrenia spectrum, could help to increase the reliability of the diagnosis.
Desde los primeros casos descritos por Diem (1903) de formas simples de dementia praecox, cuya evolución se asimiló al deterioro insidioso de la inteligencia y el afecto, pero sin los síntomas positivos propios de la psicosis, el diagnóstico de esquizofrenia simple no ha dejado de verse envuelto en controversias. Quizá esto se deba, en parte, a que la existencia y la definición de esta forma de esquizofrenia se hayan ido anclando más a los desarrollos teóricos sobre el defecto esquizofrénico que a la realidad empírica1.
Tanto Bleuler (1911) como posteriormente Kraepelin, la identificaron como uno de los subtipos de esquizofrenia2.
Bleuler dividió los síntomas esquizofrénicos en esenciales y accesorios, incluyendo entre los primeros el autismo, la ambivalencia, la alogia y las alteraciones afectivas. Sugirió que estos síntomas esenciales eran los fundamentales y comunes a todos los trastornos esquizofrénicos, siendo los síntomas accesorios (alucinaciones, delirios, catatonia) más llamativos pero menos importantes2.
Los sistemas psiquiátricos de clasificación incluyeron la esquizofrenia simple como una categoría diagnóstica: en 1948 en la CIE-6 y en 1952 en el DSM-I. Sin embargo, las definiciones describían un trastorno de límites imprecisos y sintomatología confusa3.
En 1936, Lewis critica la heterogeneidad del síndrome, lo cual invalidaba cualquier investigación sobre él3. Una revisión publicada en 1968 por Stone et al señalaba que desde 1930 sólo se había realizado una publicación significativa sobre el síndrome. También analizaron los casos diagnosticados de esquizofrenia simple de un hospital estatal, encontrando que el diagnóstico había sido raramente usado, entre un 0,04 y un 0,24% de los casos. Esto suponía un 4,5% de todos los pacientes que habían sido diagnosticados de esquizofrenia4. Estos últimos datos son similares a los encontrados en otros estudios epidemiológicos: 5,1% por Kant en 19485, 3,9-9,7% por Morrison en 1974, 3,8% por Carpenter en 1976, 8,2% por Dworkin en 19926 y 3,9% por Kendler en 19947. En opinión de Stone, los criterios existentes eran vagos y contradictorios, con una pobre evidencia clínica sobre la existencia del trastorno que, en algunos casos, podía ser asimilado a otros diagnósticos como trastornos severos de la personalidad o esquizofrenias crónicas. Fruto de sus análisis, concluyeron que el diagnóstico debía ser desechado4.
En su deseo de estandarizar los diagnósticos psiquiátricos, el DSM-III se propuso entre otras tareas homogeneizar a la población de pacientes afectados por la esquizofrenia. Se decidió restringir el concepto de esta enfermedad al de un trastorno en el cual hayan surgido delirios, alucinaciones o marcados trastornos formales del pensamiento. Se trata de síntomas claramente discordantes con la normalidad y fáciles de identificar. Los síntomas esenciales de Bleuler, amplios e imprecisos, considerados inicialmente como sustrato de la enfermedad, se rechazan como definitorios de esta3. El cuestionamiento sobre su validez descriptiva y fiabilidad, así como su uso infrecuente, llevó a su eliminación como subtipo de esquizofrenia en el DSM-III (1980)8. Queda así fuera de la clasificación diagnóstica, la que, teóricamente al menos, podría ser considerada por Bleuler9 la forma más pura de presentación de la esquizofrenia. Mientras tanto, siguió siendo utilizado en otros sistemas diagnósticos como la CIE-6 y sus versiones posteriores. La CIE-10 la incluye como un subtipo más de esquizofrenia10 (tabla 1).
Pautas CIE-10 para el diagnóstico de esquizofrenia simple
| Pautas CIE-10 para el diagnóstico de esquizofrenia simple10 |
| Desarrollo progresivo, durante un período superior a un año, de los síntomas «negativos» característicos de la esquizofrenia residual (por ejemplo, inhibición psicomotriz, falta de actividad, embotamiento afectivo, pasividad y falta de iniciativa, empobrecimiento de la calidad o contenido del lenguaje, comunicación no verbal empobrecida, deterioro del aseo personal y del comportamiento social), sin que hayan existido antecedentes de alucinaciones, ideas delirantes ni otras manifestaciones de un episodio psicótico pasado, con cambios significativos en la conducta personal manifestados con una marcada pérdida de interés, ociosidad y aislamiento social |
| Criterios de investigación para el trastorno deteriorante simple (esquizofrenia simple). DSM-IV-TR12 |
| A. Aparición progresiva de cada uno de los siguientes síntomas durante al menos un año: |
| 1. Empeoramiento significativo de la actividad laboral o académica |
| 2. Aparición y agravamiento gradual de síntomas negativos como aplanamiento afectivo, alogia y abulia |
| 3. Relaciones interpersonales pobres, aislamiento o retraimiento sociales |
| B. Nunca se ha cumplido el criterio A para la esquizofrenia |
| C. Los síntomas no se explican mejor por la presencia de un trastorno esquizoide o esquizotípico de la personalidad, un trastorno psicótico, un trastorno del estado de ánimo, un trastorno de ansiedad, una demencia o un retraso mental, y no se deben a los efectos fisiológicos directos del consumo de una sustancia o de una enfermedad médica |
Durante la preparación del DSM-IV surge el interés en reconsiderar el concepto de esquizofrenia simple: la original formulación del síndrome como una enfermedad no psicótica, con un curso deteriorante y acompañada de rasgos indicativos de afecto, habla o pensamiento inusuales, no quedaban abarcados por ningún diagnóstico del DSM-III-R. Existían además los precedentes históricos, las relaciones genéticas de estos cuadros sintomáticos con otros subtipos de esquizofrenia y las similitudes clínicas con ellos3,7. Los pacientes con esquizofrenia simple, diagnosticados con base en los criterios descritos por Bleuler, presentan cuadros clínicos similares a otras formas más típicas de esquizofrenia en cuanto a la edad de comienzo, ajuste social premórbido y síntomas psicóticos negativos6. En cuanto a la evolución, los grados de funcionamiento de los distintos subtipos de esquizofrenia parecen ser indistinguibles, así como sus grados de síntomas negativos. Sin embargo, el curso de la esquizofrenia simple tiende a ser más crónico (incluso peor que el de otros subtipos clásicos de esquizofrenia)11, lo cual no sorprende por la tendencia a la mayor estabilidad de los síntomas negativos7. En la actualidad, se incluyen en el DSM-IV-TR criterios para el diagnóstico del «trastorno deteriorante simple», como trastorno que requiere de más estudios para su posible inclusión12. La crítica del síndrome había surgido de su definición poco clara y cambiante, su uso infrecuente como diagnóstico en las poblaciones clínicas, su baja fiabilidad y su dudosa validez descriptiva. Se necesitaba, pues, evaluar estas últimas antes de incluirla definitivamente en el manual diagnóstico13. Estudios recientes, aplicando técnicas estadísticas multivariantes de análisis del grado de asociación, parecen validar la esquizofrenia simple como un subtipo clínico puro dentro de los trastornos esquizofrénicos14 o, si no es puro, tenemos una escala de matices que van desde la reacción esquizoide, todavía dentro de los límites de la salud, hasta la psicosis esquizofrénica.
El objetivo de este artículo sería: a) mostrar, a propósito de un caso clínico, el actual «olvido» en la utilización del diagnóstico de esquizofrenia simple, con el consiguiente riesgo de inducir un infradiagnóstico que retroalimente aún más su desaparición como entidad clínica, y b) señalar la importancia del diagnóstico precoz para orientar a estos pacientes hacia los recursos adecuados, atenuando así el deterioro producido por los procesos de tipo esquizofrénico. Resaltar también el posible uso de las exploraciones complementarias de neuroimagen como anclaje a una escasa fiabilidad y validez como entidad clínica.
MetodologíaPartiendo de un caso clínico controvertido, el cual cumple los criterios diagnósticos CIE-10 para esquizofrenia simple (y los del DSM-IV-TR para el trastorno deteriorante simple), realizamos una revisión bibliográfica de artículos publicados sobre el tema y buscamos reflexionar sobre la sintomatología del cuadro y las dificultades diagnósticas.
Revisión bibliográficaIntrodujimos en las bases de datos PubMed, EMBASE e Índice Médico Español los términos «simple schizophrenia» y «simple deteriorative disorder», y seleccionamos todos los artículos publicados en inglés o español, hasta octubre de 2010 incluido, que hacían referencia explícita en su título a este subtipo de esquizofrenia. También revisamos los abstracts de artículos que se referían a la clasificación en subtipos de esta enfermedad, incluyéndolos en nuestra revisión si mencionaban el objeto de nuestro interés. La búsqueda en la Biblioteca Cochrane de artículos dedicados a la esquizofrenia simple no dio ningún resultado. Por último, revisamos la bibliografía usada en los artículos que consideramos más relevantes, por si encontrábamos otros artículos que cumplieran nuestros criterios de búsqueda.
Se descartaron algo más de 26 artículos por estar escritos en otras lenguas diferentes del inglés o el español (18 de ellos eran polacos o rusos y publicados antes de 1988). En total fueron seleccionados inicialmente 36 artículos. De estos, 7 eran cartas al editor y otro un póster presentado en un congreso, 4 artículos más hacían referencia a un solo caso clínico y otros 3 contenían reflexiones en torno a la validez del diagnóstico. En nuestro estudio, hemos utilizado finalmente 23 de estos artículos. El resto, hasta el total de 36, vienen reseñados en la bibliografía31–43 para posibles consultas. En definitiva, siguen siendo muy pocos los estudios realizados sobre un diagnóstico controvertido desde hace tantos años.
Caso clínicoSe trata de una mujer soltera de 36 años de edad que ingresa en nuestra unidad de corta estancia por problemas de conducta en el ámbito familiar.
Gemela de otra hermana, tuvo un buen desarrollo psicomotor al nacimiento y posteriormente del lenguaje.
A los 3 años de edad el padre, químico artificiero del ejército, de 31 años, se quitó la vida arrojándose al tren. Desconocen muchos detalles de aquella época, pero estuvo ingresado en un hospital de la capital y le diagnosticaron de proceso esquizofrénico paranoico.
La madre recuerda que a la edad de 7 años «se le quedaba la mente en blanco» y necesitaba ser tranquilizada. Amigdalectomizada a los 10 años. A los 13 años expresaba sintomatología somática del tipo de cabeza «embotada», sintomatología depresiva menor e ideas de muerte. En aquel entonces la familia pensaba que le habían «echado mal de ojo». Durante ese tiempo la paciente y su hermana vivieron sin las normas habituales, mientras que la madre trabajaba de encargada de un taller de pólvora.
Animada por las hijas, la madre fue a una agencia matrimonial para encontrar una pareja y conoció a un maestro de música, estableciendo una relación. A los 18 años se trasladaron a Melilla porque a su padrastro le salió trabajo en esa comunidad.
De los 18 a los 24 años realizó estudios de música y magisterio. No llegó a completar magisterio y realizó hasta séptimo de piano. También dio clases de acordeón. La paciente padecía una hipoacusia secundaria a fármacos (presentaba antecedentes personales de alergia, o intolerancia, a aminoglucósidos, diuréticos, salicilatos, arsenicales, varios excipientes y lactosa). Fue intervenida del oído derecho a los 23 años (actualmente lleva una prótesis endococlear).
La paciente vive esa etapa como turbulenta, no solo por la adolescencia de ambas hermanas, sino por los problemas de epilepsia de su padrastro, las frecuentes fugas de casa que duraban varios días, la ludopatía y las múltiples normas que nunca antes habían tenido y que transgredían continuamente. Recuerda los primeros noviazgos con hombres musulmanes y sus primeras relaciones sexuales que culminaron con el embarazo y aborto de la hermana a la edad de 24 años.
Su hermana aprobó unas oposiciones de profesora y marchó a la península, dejándola sola con su madre y su padrastro. Es entonces cuando comienza a presentar lipotimias, conductas bulímicas y tiene su primer contacto con salud mental, a los 25 años de edad, con el diagnóstico de trastorno ansioso-depresivo. Destacaba la clínica de fobias, miedos en general e insomnio.
Comenzó a trabajar con la madre en un centro de inmigrantes al tiempo que empeoraba la relación de esta con su padrastro. Alrededor de los 30 años, «harta de ver llorar a su madre», se fue a vivir con su hermana a Almería. Su hermana gemela está actualmente casada, y tiene un hijo de 16 años en tratamiento con neurolépticos por «manías» y alteraciones conductuales.
Al año siguiente volvió a tener una recaída psiquiátrica, y comenzó una peregrinación de médicos psiquiatras desde Madrid a Navarra con diferentes fórmulas farmacológicas que no le van bien. Viene a nuestra región y con ella la madre para cuidarla.
Durante estos últimos 6 años ha tenido múltiples ingresos en diferentes unidades psiquiátricas de agudos, así como en la Unidad de Media Estancia de nuestro hospital en 2008. Ha recibido múltiples tratamientos farmacológicos (neurolépticos, antidepresivos, carbonato de litio) con mala tolerancia, así como TEC en dos ocasiones, con muy pobre respuesta. En seguimiento en centro de salud mental, ha recibido múltiples diagnósticos: trastorno de ansiedad, depresión psicótica, trastorno dependiente de la personalidad, parafrenia afectiva, trastorno esquizoafectivo, trastorno esquizofreniforme, etc., y más recientemente esquizofrenia simple.
La relación con la madre durante los últimos años es de total explotación y dependencia, obligándola continuamente a que deje su relación para cuidarla a ella. Desde hace años no trabaja y mantiene escasas relaciones sociales. Cobra una pensión no contributiva por hipoacusia y tiene una curatela cuya tutora es la madre.
Actualmente, su situación psicopatológica es estable con trifluoroperazina a dosis bajas, y acude a una asociación de familiares de enfermos mentales. Padece también de hipotiroidismo y psoriasis del cuero cabelludo. No mantiene hábitos tóxicos. En general, siempre ha tendido a abandonar todos los recursos rehabilitadores propuestos. Da una impresión superficial de levedad clínica que no se corresponde con su devenir y con su funcionamiento real, muy empobrecido. Destaca la incapacidad para actividades simples de la vida diaria, tales como coger un autobús, bajar al supermercado y supervisar las cosas de casa.
A la exploración psicopatológica realizada en los diferentes ingresos en nuestro centro, la paciente siempre se ha mostrado consciente y orientada, abordable y colaboradora. Su discurso es coherente, adecuado y lúcido, evolucionando a lo largo de las sucesivas atenciones en el hospital hacia el empobrecimiento ideativo, la perseverancia y la puerilidad. No se objetivan en ningún momento alteraciones sensoperceptivas ni ideas delirantes. Sí que expresa, en numerosas ocasiones, ideas sobrevaloradas de culpa por su estado clínico, temores hipocondríacos respecto a los síntomas somáticos de la ansiedad, e ideas de muerte como una posible salida.
Afectivamente hipotímica en unas ocasiones y predominantemente ansiosa en otras, son frecuentes las quejas de inhibición motriz, desvitalización y dificultades para la concentración. La sintomatología afectiva no presenta ritmo circadiano. En los últimos meses su contacto afectivo ha sido, en ocasiones, inadecuado, aplanado, distante y ligeramente hostil. La paciente, con tendencia al sobrepeso, no presenta alteraciones de la alimentación. Sí refiere problemas de insomnio, unas veces con despertar precoz y otras con dificultades para conciliar el sueño.
Si bien en algunos de los ingresos destaca la sintomatología de tinte depresivo, esta nunca llega a constituir completamente un trastorno depresivo mayor. Junto a la pobreza psicopatológica en algunas ocasiones, destaca una enorme disfuncionalidad en la vida en las distintas áreas: profesional, interpersonal, amorosa, íntima. La paciente abandona progresivamente todas las relaciones sociales ajenas al reducido círculo familiar y se muestra incapaz de mantener un trabajo. Mantiene una actitud abúlica, amotivacional. Se trata de un funcionamiento generalizado muy empobrecido, muy deficitario, con predominio de síntomas somatizados.
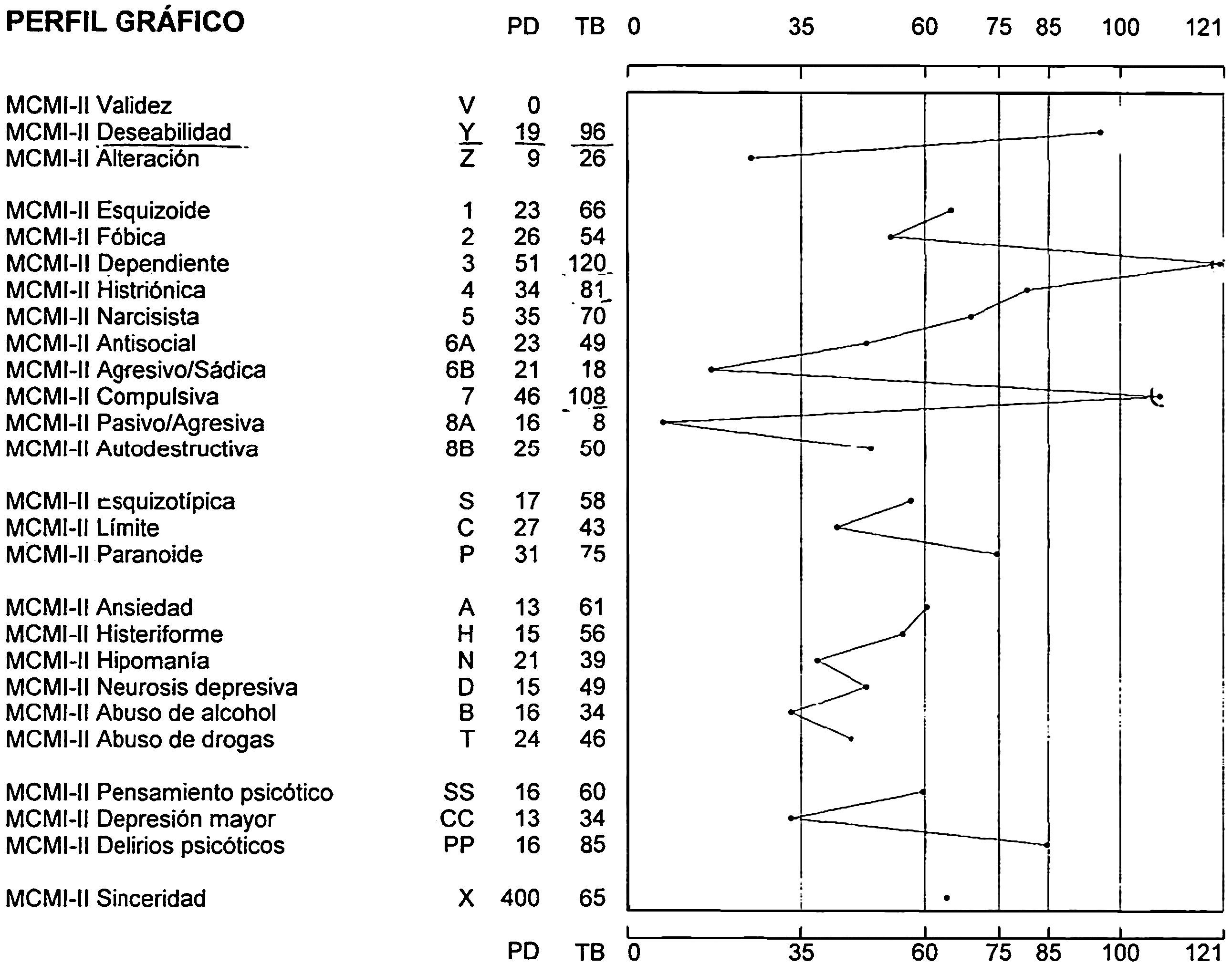
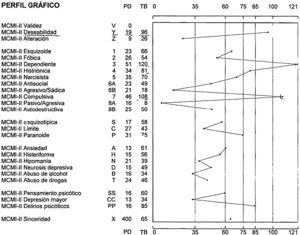
Entre las pruebas psicológicas que se habían realizado históricamente a la paciente, con el objetivo de llegar a un diagnóstico diferencial más firme, dada la atipicidad del cuadro, se le aplicó el Inventario Clínico Multiaxial de Millon II (fig. 1).
En los índices modificadores y de corrección obtuvo una puntuación elevada en deseabilidad, indicando la tendencia de la paciente a dar una buena imagen.
En las escalas de personalidad básicas obtuvo las puntuaciones más elevadas en el perfil dependiente, compulsiva e histriónica. Este perfil describe a individuos de naturaleza ordenada y disciplinada con autoestima baja. En general, son amables y conciliadores y tienden a establecer fuertes vínculos emocionales para obtener el respaldo que necesitan mostrándose complacientes. La carencia en esta personalidad tanto de iniciativa como de autonomía es frecuentemente una consecuencia de la sobreprotección parental. En general, han aprendido la comodidad de adoptar un papel pasivo en las relaciones interpersonales.
En las escalas de personalidad patológica obtuvo una puntuación elevada en paranoide. Estas personas muestran una desconfianza vigilante respecto de los demás y una defensa nerviosamente anticipada contra la decepción y las críticas.
En los síndromes de gravedad severa obtuvo una puntuación elevada en delirios psicóticos, lo que nos señala que puede haber signos de trastornos del pensamiento e ideas de referencia.
En un momento posterior de su evolución, se utilizó el test de personalidad MMPI. Únicamente resultó algo elevada la puntuación en la escala de ansiedad, puntuaciones límites en las escalas referentes a pensamientos y percepciones inusuales y en la de componentes agresivos, pero sin que puestas en relación con el resto de las escalas permitieran una interpretación claramente patológica.
En la entrevista psicológica tampoco se manifestó sintomatología psicótica ni trastornos graves de la personalidad. Solo un deterioro que se pensaba que podía ser debido a las circunstancias familiares y la influencia institucional y, por lo tanto, reversible.
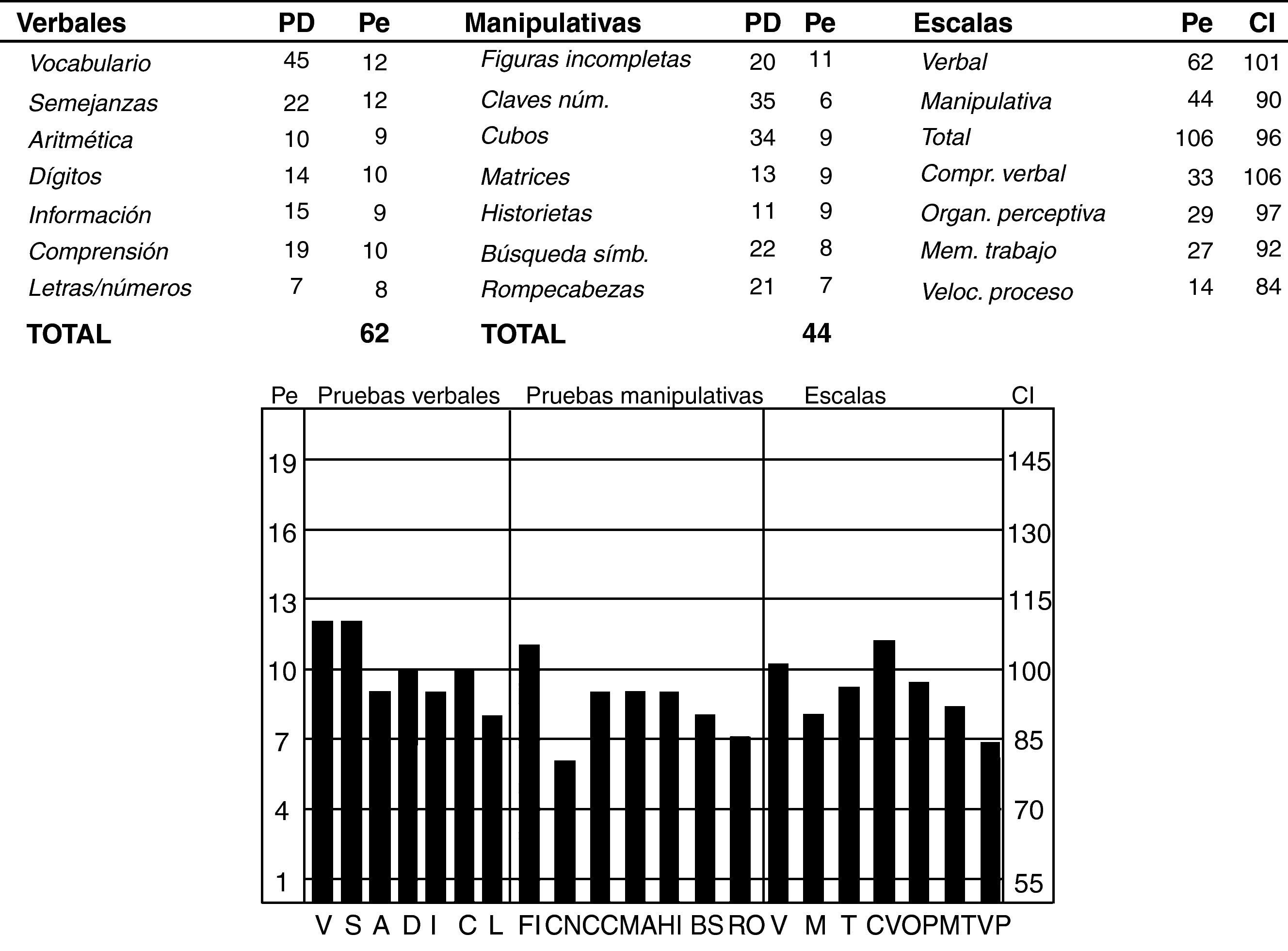
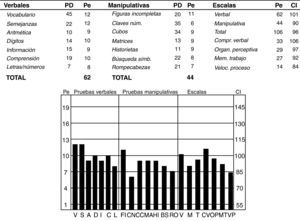
En su último ingreso en este hospital, a partir del cual surge este artículo, se decide aplicar la escala de inteligencia de Wechsler para adultos WAIS III, siendo necesarias varias sesiones por las dificultades que presentaba la paciente para mantener los niveles atencionales precisos.
No fue posible la aplicación de otras pruebas dada la nula colaboración posterior. La paciente se caracterizó por importantes déficit en su funcionalidad, junto con continuas quejas somáticas y sobre los efectos de los psicofármacos, presentando graves dificultades para incrementar sus grados de autonomía y funcionamiento social. El análisis de los resultados mostró un funcionamiento intelectual CI total de 96, lo que la sitúa en un intervalo medio de inteligencia. A un nivel de confianza del 90%, el verdadero CI total de la paciente estaría entre 89 (normal-bajo) y 103 (medio). Obtuvo un CI verbal de 101 y un CI manipulativo de 90. El análisis de las diferencias apreció una diferencia de 11 puntos a favor del primero, lo que nos indicaba que manifestaba mejor su inteligencia a través de la comprensión y la expresión verbal que de forma no verbal. Tras el análisis de las puntuaciones obtenidas en los diferentes índices, se apreció una diferencia significativa entre organización perceptiva (CI 97) y velocidad de proceso (CI 84), lo que indicaba que obtenía mejores resultados en las tareas que miden el razonamiento no verbal que en las que miden la velocidad de proceso visomotor (fig. 2).
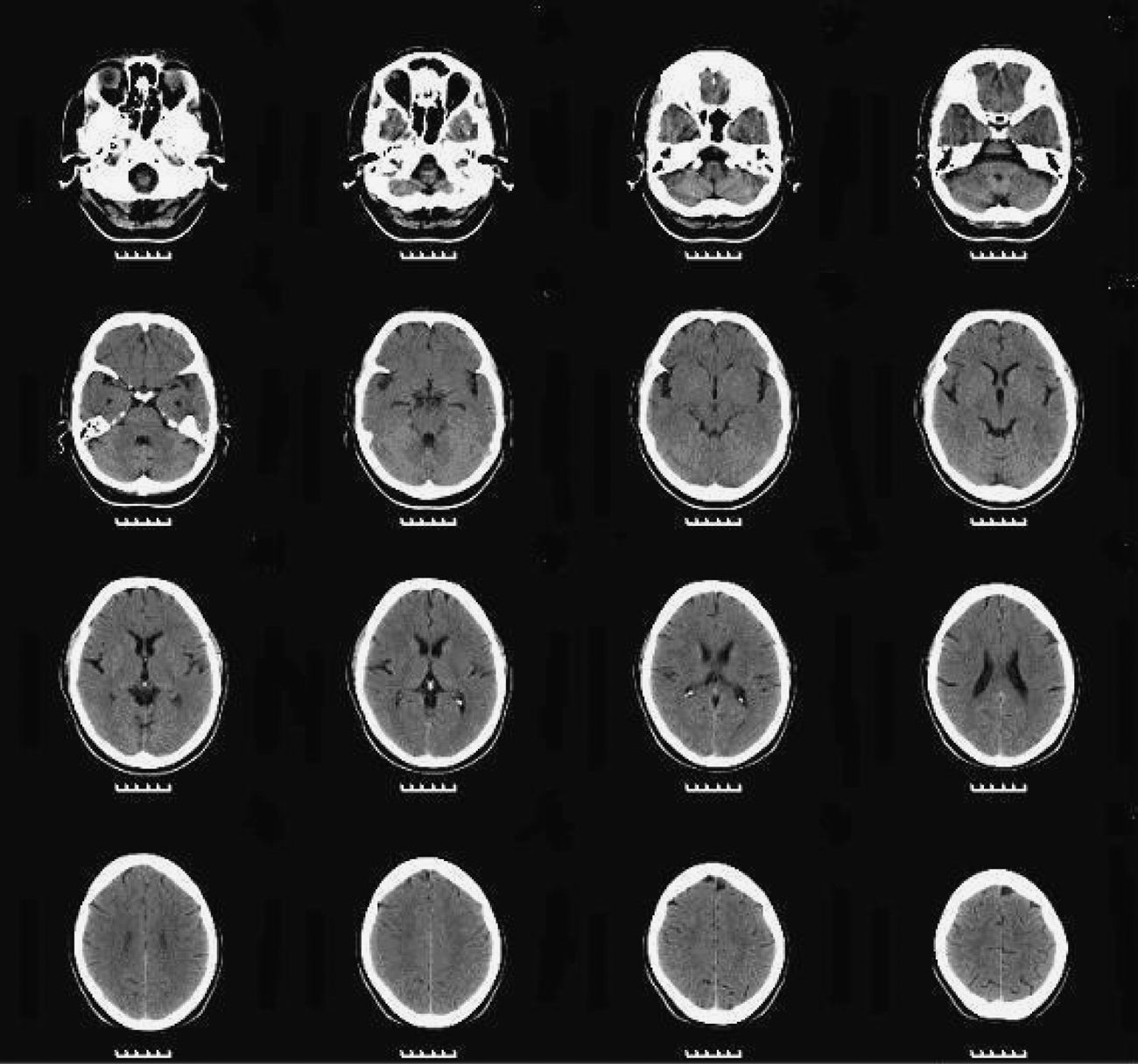
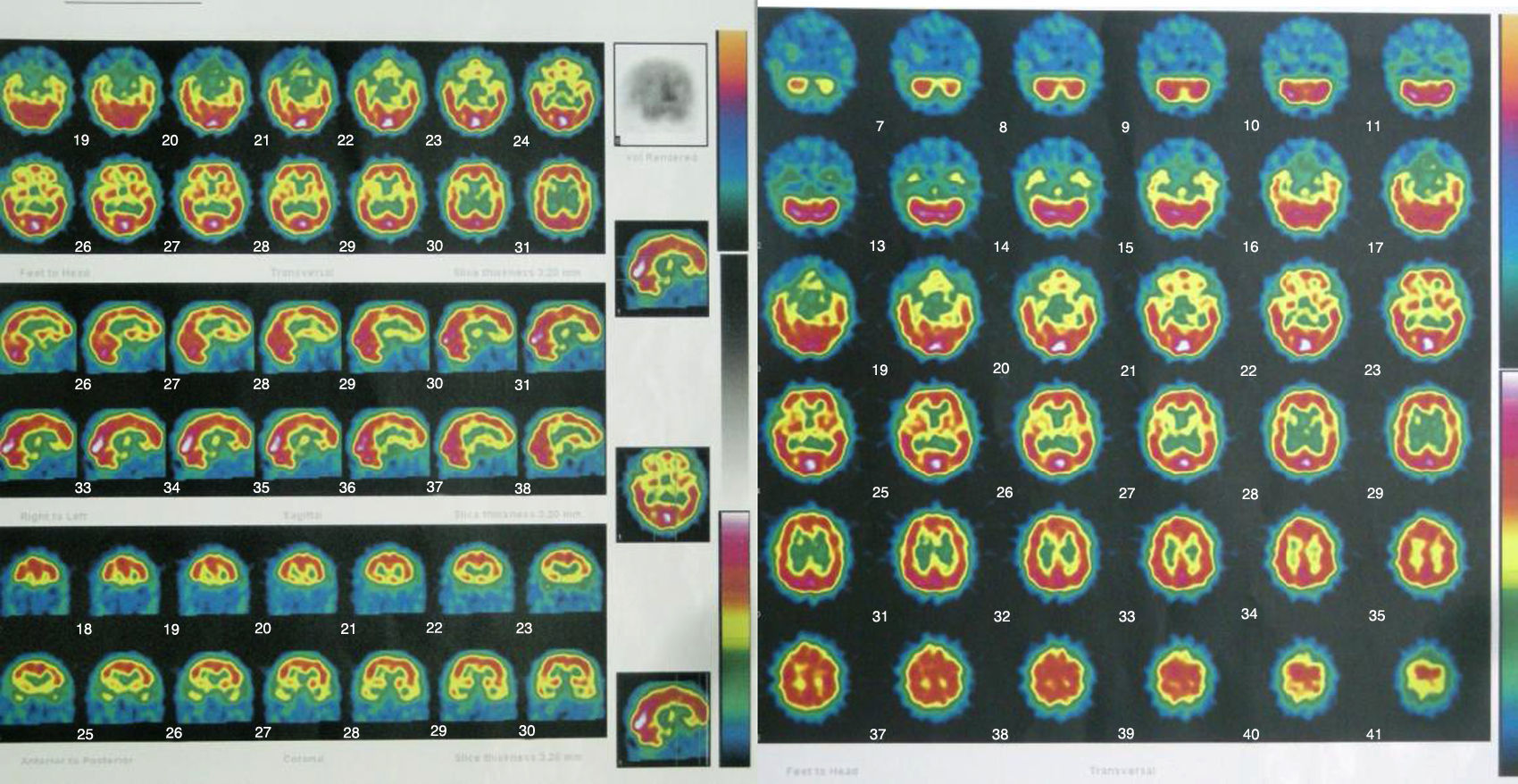
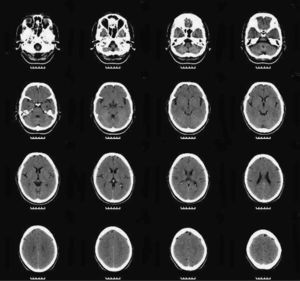
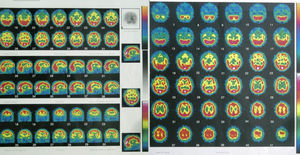
Entre las exploraciones complementarias, se solicitaron una RM y un SPECT para ver si hay hallazgos anatómicos cerebrales de esquizofrenia tipo II de Crow15. Ya en 2005 a la paciente le había sido realizada una resonancia magnética cerebral sin que se encontraran alteraciones significativas. En la RM realizada en 2010 destacaba la presencia de atrofia cerebral leve de predominio frontal (fig. 3), mientras que en el SPECT se observaba una hipoperfusión temporal bilateral (fig. 4).
En la Comunidad Autónoma de la Región de Murcia, el número total de pacientes diagnosticados de esquizofrenia atendidos durante 2008 en los centros de salud mental de la red sanitaria del Servicio Murciano de Salud es de 1.895. De ellos, solo 15 (menos del 0,8%) recibieron el diagnóstico de esquizofrenia simple16. Estas cifras resultan muy bajas, incluso comparadas con las obtenidas en otros estudios epidemiológicos publicados4–7.
El caso clínico que presentamos, de una mujer de 36 años, muestra que la ausencia de los llamativos síntomas psicóticos positivos asociados al diagnóstico de esquizofrenia dificulta que se tenga en cuenta esta familia de trastornos para explicar los síntomas de deterioro funcional sufridos. También es posible que, en la práctica clínica habitual, la orientación predominante de la exploración psicopatológica hacia la aparición rápida de síntomas «nuevos», disruptivos y evidentes, oculte la apreciación de la pérdida gradual de capacidades previamente adquiridas cuando aquella no puede ser atribuida a los anteriores.
La presencia de sintomatología inespecífica de corte afectivo, con ansiedad, bajo ánimo, anergia, apatía y anhedonia, junto a las frecuentes ocasiones en las que la paciente expresó ideación suicida, motivaron que los diagnósticos iniciales derivaran hacia los trastornos afectivos.
Aunque en ninguna de las atenciones que la paciente tuvo en nuestro hospital presentó síntomas psicóticos positivos (alucinaciones y delirios), estos pudieron estar presentes de forma breve en algunos de los episodios de empeoramiento sufridos. Esto explicaría los diagnósticos de depresión psicótica, parafrenia afectiva y trastorno esquizoafectivo que la paciente recibió en algún momento de su historial clínica. Sin embargo, presumimos que la intensidad de estos síntomas y su duración fue pequeña (ideas deliroides depresivas más que auténticos delirios, ocasionales seudoalucinaciones auditivas) y, por ello, no dieron pie a mantener el diagnóstico. Por el contrario, tal y como explicaba la familia y la misma paciente, semanas antes de su último ingreso psiquiátrico fue instada por otro psiquiatra a abandonar completamente el tratamiento farmacológico en la interpretación de que padecía un trastorno de personalidad.
Las dudas surgidas en el diagnóstico de esta paciente han contribuido a lo errático de su tratamiento, con consultas a múltiples clínicos y numerosos ensayos clínicos, a veces basados en planteamientos contradictorios, sin que en ningún momento se tomara en consideración la inclusión en un programa integral rehabilitador que impidiera o frenara su deterioro. Todas estas vacilaciones e incertidumbres contribuyeron por otra parte a incrementar la angustia experimentada por la paciente y sus familiares.
Sólo tras muchos años de enfermedad, como conclusión de la evolución clínica de la paciente, los resultados obtenidos en las pruebas psicométricas descritas, y los hallazgos de las dos pruebas de neuroimagen realizadas, llegamos al convencimiento de que todo apoya el diagnóstico de esquizofrenia simple17.
La prevalencia obtenida para esquizofrenia simple, tal y como queda señalado, podría ser demasiado baja por dos razones: algunos pacientes con esquizofrenia simple pueden no buscar asistencia psiquiátrica, siendo más probable que en el caso de otros subtipos de esquizofrenia por la presentación clínica menos dramática de los primeros7. Por otra parte, los individuos afectados por una esquizofrenia simple pueden presentar pérdida de insight e iniciativa, siendo poco probable que busquen ayuda psiquiátrica para ellos mismos8. También es posible que algunos pacientes con esquizofrenia simple reciban otros diagnósticos una vez atendidos en los dispositivos sanitarios7. La ausencia de los más llamativos síntomas psicóticos positivos, y la tendencia a identificar el trastorno esquizofrénico con la presencia prominente de estos, al menos en algún momento de la evolución, puede contribuir a mantener la esquizofrenia simple como un diagnóstico relegado.
Las dudas sobre su validez diagnóstica y la controversia en torno a su concepto han contribuido, sin duda, a la escasez de estudios realizados sobre este trastorno18,19. Sin embargo, tal y como mostramos con el caso descrito, siguen presentándose pacientes que cumplen los criterios propuestos para este trastorno.
Si como señalan las observaciones clínicas, los síntomas positivos y negativos de la esquizofrenia pueden estar presentes en diferentes combinaciones, existiendo pacientes que muestran cuadros de síntomas positivos con sintomatología negativa inapreciable, no hay razón por la cual no pueda haber pacientes en los que su enfermedad se caracterice únicamente, o casi exclusivamente, por síntomas negativos17,19,20. Estos últimos incluyen rasgos nucleares como comienzo insidioso, abulia, aplanamiento afectivo y curso deteriorante, sin que la presencia de experiencias anormales y fenómenos conductuales indicativos de síntomas positivos de esquizofrenia, pero que no alcanzan la intensidad de los vistos en las formas típicas de esta enfermedad (por ser síntomas menores, breves o de naturaleza no claramente psicótica), tenga por qué invalidar el diagnóstico de esquizofrenia simple17,19. Henry Ey describía que casi siempre es posible encontrar en estos pacientes formas tan discretas de fenómenos delirantes o alucinatorios, que con facilidad pasaban inadvertidos para quienes convivían con ellos21. La existencia de tales síntomas podría en realidad estar indicando la continuidad de la esquizofrenia simple con otros subtipos de esquizofrenia, los cuales también constituirían un continuo entre ellos y no siempre permanecerían estables en el tiempo17. Por todo ello algunos autores han defendido que los más nuevos sistemas nosológicos de la esquizofrenia deberían ser más dimensionales (pobreza psicomotriz, desorganización y distorsión de la realidad) que categoriales18.
Estos síntomas propios de la esquizofrenia simple podrían ser más evidentes en el contexto de una valoración funcional que dentro de una descripción psicopatológica del paciente. La extensión e intensidad de las dificultades presentadas por los pacientes pueden ser mejor valoradas por las baterías de pruebas neuropsicológicas18,22. Las pruebas neuropsicológicas pueden detectar daño intelectual, con déficit en las funciones ejecutivas y en la memoria, tal y como presentan otros pacientes esquizofrénicos17.
Aunque no siempre, en varios estudios sobre las anomalías neuromorfológicas de pacientes con diagnóstico de esquizofrenia simple, se encuentran anomalías características de otros subtipos de esquizofrenia, como mayor volumen ventricular y del espacio subaracnoideo, así como más alteraciones del desarrollo cerebral23–25. Estudios sobre potenciales evocados visuales muestran alteraciones en varios subtipos de pacientes esquizofrénicos, incluidos aquellos que recibieron el diagnóstico de esquizofrenia simple26. Las pruebas de neuroimagen funcional, como el SPECT, pueden mostrar déficit de perfusión de las regiones frontales, asociados a aspectos de la esquizofrenia como la cronicidad, la presencia de un síndrome clínico negativo y deterioro cognitivo17. Esta hipoperfusión de la materia gris prefrontal también ha sido encontrada en estudios más recientes como el de Suzuki27.
El retraso en su reconocimiento, al tratarse de una enfermedad de inicio insidioso y curso crónico deteriorante, tiene importantes consecuencias en cuanto a la provisión de las adecuadas intervenciones médicas, psiquiátricas y sociales, con el consiguiente efecto negativo sobre el pronóstico8. Dado que estos pacientes no presentan los síntomas positivos de la esquizofrenia, con su carácter disruptivo e inquietante, es más probable que no sean reconocidos inicialmente por sus familias o los centros de atención primaria como enfermos mentales8,21. Diversos autores resaltan la tendencia de estos pacientes a presentar, sobre todo en las primeras fases de la enfermedad, múltiples molestias somáticas que hacen pensar en trastornos neuróticos, cuando no en simple pereza, como primeros diagnósticos21. Todas estas circunstancias contribuyen a hacer de la esquizofrenia simple un diagnóstico con frecuencia olvidado28.
Aumentar el reconocimiento de este subtipo del trastorno esquizofrénico ayudaría a proporcionar a los pacientes un adecuado tratamiento médico y psiquiátrico8,29,30. Aunque los trabajos publicados sobre el tratamiento de estos pacientes es prácticamente anecdótico, algunos autores, basándose en la posible mejora de los síntomas negativos del trastorno, han propuesto el uso de neurolépticos incluso en casos clínicos dudosos o con sospecha de padecer una esquizofrenia simple29,30.
Tratándose de un trastorno que, psicopatológicamente hablando, puede presentarse con un bajo perfil sintomático (en el caso que describimos, los resultados del test de personalidad oscilan desde lo muy patológico, en 2005, y la normalidad, en 2010), y la utilización de pruebas de deterioro neuropsicológico y funcional, así como pruebas de neuroimagen funcional, pueden ser de gran utilidad para diagnosticarlo18.
ConclusionesA pesar de las controversias en torno a él, consideramos que el diagnóstico de esquizofrenia simple responde a una realidad nosológica en la que poder encajar a pacientes que no son asimilables a los criterios diagnósticos de otros trastornos mentales. El desinterés generalizado respecto a la esquizofrenia simple ha contribuido a que la literatura sobre ella siga siendo escasa, sobre todo en lo que respecta a las alteraciones neuromorfológicas subyacentes y el tratamiento. A pesar de la inclusión en el DSM-IV-TR de los criterios de investigación del trastorno deteriorante simple, la mayoría de los artículos publicados, al igual que este, tratan de casos clínicos aislados. El descuido con el que este diagnóstico ha sido tratado entre la comunidad científica parece poner en peligro su permanencia en el imaginario clínico. En consecuencia, corre el riesgo de ser un trastorno infradiagnosticado, con los perjuicios que un retraso en su identificación puede ocasionar a las personas afectadas.
La consideración de la esquizofrenia simple en el diagnóstico diferencial de otros trastornos deteriorantes crónicos podría incrementar su reconocimiento en las fases iniciales. La utilización de pruebas funcionales neuropsicológicas, buscando patrones de deterioro típicos del espectro esquizofrénico, podría ayudar a aumentar la fiabilidad del diagnóstico. Serían convenientes estudios epidemiológicos, tanto entre población general como en poblaciones clínicas, que permitan estimar la prevalencia real de esta enfermedad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.