La mejora en los servicios de atención de salud mental pasa por una mayor participación de las personas con trastornos mentales y sus familias. Nuestro objetivo fue preguntar directamente la opinión de las personas con psicosis y sus cuidadores sobre sus necesidades y preferencias de tratamiento.
MétodosLos autores diseñaron una encuesta anónima que contenía 9 preguntas sobre sus necesidades o sugerencias en diferentes áreas, como las dimensiones personales y sociales de la enfermedad, el tratamiento médico y psicoterapéutico, la rehabilitación psicosocial o la ayuda recibida de profesionales. Se realizó un estudio piloto para asegurar la adecuación y la inteligibilidad de las preguntas. Se recogieron 5.205 encuestas completas, correspondientes a 2.840 personas diagnosticadas de trastorno psicótico (incluyendo esquizofrenia) y 1.341 cuidadores, de toda España.
ResultadosLa necesidad más importante según la evaluación de los participantes fue el apoyo emocional (amistades, pareja, familia). El 91% de los pacientes indicaron que esta necesidad era «bastante» o «muy importante». Tanto las personas con esquizofrenia como los cuidadores percibían que su salud era pobre (3,29 y 3,3, respectivamente, en una escala ascendente de 0 a 5). El 43% de los hombres y el 39% de las mujeres refirieron tener «poca» o «ninguna» libertad para tomar decisiones vitales importantes. Para el 35% del total de participantes el tratamiento psicoterapéutico se instauró demasiado tarde. El trabajo fue «importante» o «muy importante» para el 74% de los encuestados, especialmente para los jóvenes. La iniciativa contra el estigma más valorada fue aumentar la inversión en planes de atención para la esquizofrenia.
ConclusionesLos gestores de servicios de atención de salud mental deben considerar la importancia que otorgan las personas diagnosticadas de psicosis a las necesidades emocionales, la percepción de libertad para tomar decisiones y la intervención temprana.
Improvement in mental health care services is going through a greater involvement of people with mental disorders and their families. Our aim was to directly ask the opinion of people with psychosis and their caregivers about their needs and preference for treatment.
MethodsThe authors designed an anonymous survey containing 9questions about their needs or suggestions on different areas such as personal and social dimensions of the illness, medical and psychotherapeutic treatment, psychosocial rehabilitation or help received from professionals. A pilot study was done to ensure the adequacy and intelligibility of the form. The final survey consisted of 5.205 completed surveys were collected, corresponding to 2.840 people diagnosed with psychotic disorder (including schizophrenia) and 1.341 caregivers, from all over Spain.
ResultsThe most important need as assessed by participants was emotional support (friendships, partner, family). 91% of patients indicated that this need was «quite» or «very important». Both people with schizophrenia and caregivers perceived their health to be poor (3.29 and 3.30 respectively on an ascending scale from 0 to 5). 43% of males and 39% of females reported having «little» or «no» freedom to make important life decisions. For 35% of participants the psychotherapeutic treatment was instituted too late. Work was «important» or «very important» for 74% of respondents, especially for young people. The most valued anti-stigma initiative was to increase investments in schizophrenia healthcare plans.
ConclusionsDesigners of mental health care services should consider the importance given by people diagnosed with psychosis to emotional needs, perception of freedom to make choices and early intervention.
Los trastornos psicóticos, incluyendo la esquizofrenia, representan un grupo de trastornos mentales graves que constituyen una de las causas principales de discapacidad a nivel mundial (Global Burden of Disease Study)1,2. Las personas con trastornos psicóticos experimentan un deterioro funcional significativo y suponen un gran reto de salud pública. En los últimos decenios, a través del movimiento de recuperación y de la atención orientada al paciente, se ha prestado mayor interés a la comprensión de la percepción del mundo del paciente y de las necesidades terapéuticas no satisfechas. Cada vez más, las personas describen y reflejan sus experiencias como parte de una literatura escrita, que va en aumento, que parte de lo que podría denominarse, en general, la perspectiva del usuario del servicio. Algunos grupos de autoayuda, tales como The Hearing Voices Network (HVN), se basan explícitamente en la idea de que las diferentes personas tienen ideas diferentes sobre la naturaleza y las causas de sus experiencias, y acerca de las necesidades no satisfechas3. Los individuos con psicosis, y sus cuidadores, se han involucrado en la identificación de sus necesidades individuales, participando activamente en el proceso de tratamiento4-6.
Esto ha sido respaldado mediante el desarrollo de instrumentos para la evaluación de las necesidades y refinamiento de un modelo colaborativo basado en la toma de decisiones compartida7,8. En este contexto, la importancia de la valoración de las necesidades y la identificación de las perspectivas del paciente, con relación al desarrollo de servicios e intervenciones, ha sido ampliamente reconocida9.
El estudio de las necesidades relativas a la esquizofrenia se ha evaluado tradicionalmente a través de la satisfacción con los servicios, reportada por los usuarios y sus familias10-11, así como a través del desarrollo de instrumentos estandarizados para valorar las necesidades, tales como Carers’ Needs Assessment for Schizophrenia12 o la entrevista Camberwell Assessment of Need (CAN)13. Un enfoque alternativo se basa en las encuestas directas y anónimas. Living with schizophrenia, people's experience of the condition14 fue una encuesta centrada en la atención percibida por las personas con dicha situación, y por sus cuidadores, que reveló los problemas relativos a la información proporcionada durante el diagnóstico, el acceso al tratamiento, el apoyo recibido y la falta de involucración en su elección de tratamiento. La Scottish Schizophrenia Survey también aportó una perspectiva sobre la experiencia de las personas que convivían con esquizofrenia y psicosis, y sus cuidadores15. La mayoría de los participantes (77%) que fueron diagnosticados de trastorno psicótico reportaron haberse enfrentado a estigma y discriminación en algún momento. Por último, otra encuesta transversal de 138 cuidadores de 16 países europeos reflejó una concienciación generalizada sobre las cuestiones correspondientes a la esquizofrenia, y la importancia de su papel en la mejora de la débil adherencia a la medicación16. Sin embargo, estas encuestas tuvieron un tamaño muestral relativamente pequeño y estuvieron principalmente orientadas a las preferencias de tratamiento, a la adherencia al mismo y al estigma, sin abordar otras cuestiones importantes tales como las necesidades emocionales o la percepción de la salud.
Algunos instrumentos ya han sido validados para evaluar las necesidades de los pacientes y cuidadores, pero son muy extensos para un estudio a gran escala y normalmente están centrados en una cuestión específica: los niveles de cuidados requeridos17, la satisfacción con los servicios18, la calidad del funcionamiento vital o social, el estatus clínico o la carga del cuidador19-22. Por tanto, decidimos desarrollar un cuestionario muy breve y viable que pudiera ser completado por una muestra de personas diagnosticadas de psicosis y sus cuidadores, que cubriera áreas de necesidades diferentes y que estuviera diseñado por un equipo multiprofesional que incluyera asociaciones de pacientes y familiares.
Profesionales de los campos de Salud Mental y Psiquiatría, junto con numerosas asociaciones y grupos de interés, decidieron llevar a cabo esta investigación en España, para redefinir el enfoque actual hacia la psicosis, con el firme deseo de explorar sus necesidades reales. En este estudio, nuestro objetivo fue recabar directamente la opinión de las personas con psicosis, sus familiares y allegados, con relación a sus necesidades y preferencias de tratamiento.
Los objetivos de este trabajo fueron: a)comprender las opiniones de las personas con psicosis y sus cuidadores acerca del valor de las diferentes necesidades básicas y personales; b)conocer su percepción de la salud subjetiva; c)determinar qué ayuda profesional se percibe como más valorada, y d)conocer sus opiniones acerca de la demora del tratamiento médico y psicosocial.
MétodosEsta entrevista fue realizada entre julio de 2014 y octubre de 2015 entre las personas diagnosticadas de cualquier trastorno psicótico, incluyendo esquizofrenia, así como sus cuidadores, con el objetivo de cubrir todas las comunidades autónomas españolas. Los participantes no recibieron ningún incentivo por su participación.
Un panel de expertos, consistente en tres psiquiatras bien reconocidos en el campo de la psicosis (con más de 20años de experiencia en investigación clínica en materia de psicosis, miembros activos de sociedades científicas internacionales y líderes de opinión en los medios sociales), un psicólogo clínico con amplia experiencia en tratamiento clínico y cuatro representantes del movimiento asociativo de personas afectadas y familiares, acordó la redacción de un cuestionario ad hoc para lograr los objetivos de este estudio. El proceso de preparación del cuestionario fue el siguiente: en primer lugar, los expertos acordaron los principales aspectos a explorar: necesidades básicas y personales de las personas diagnosticadas de psicosis y sus cuidadores, estatus de salud subjetivo, libertad para tomar decisiones, demora del tratamiento médico y psicosocial, comprensión social y aceptación de la enfermedad, y opinión acerca de las iniciativas antiestigma. En segundo lugar, desarrollaron las preguntas y las opciones de respuesta (incluyendo algunas cuestiones enfocadas a obtener datos sociodemográficos); las preguntas eran relevantes, concretas, simples, comprensibles por las personas y sin sesgos de redacción. A continuación descartaron las preguntas que se solapaban, así como las que no satisfacían los requisitos previos, seleccionando las definitivas. Por tanto, el cuestionario se compuso de 4preguntas iniciales (edad, sexo, localización geográfica e información sobre si la persona que completaba el cuestionario era un paciente o un cuidador) y otras 9preguntas.
«Estatus de salud subjetivo» incluyó 6 opciones de respuesta: muy mala, mala, media-mala, media-buena, buena y muy buena. «Libertad para tomar decisiones» incluyó 4 alternativas de respuesta: ninguna, un poco, bastante, y mucha. «Necesidades básicas y personales» incluyó 4 opciones que debían ser valoradas como: 1, no importante; 2, poco importante; 3, bastante importante, y 4, muy importante. «Demora en el tratamiento/rehabilitación médica/psicosocial» incluyó 2 opciones: sí/no. «Ayuda ofrecida por los profesionales e iniciativas anti-estigma» se puntuó como: 1, no importante; 2, poco importante; 3, bastante importante, y 4, muy importante. «Aceptación y apoyo» incluyó 2 opciones: sí/no. «Iniciativas para erradicar el estigma» incluyó 6 opciones que debían ser valoradas como: 1, no importante; 2, poco importante; 3, bastante importante, y 4, muy importante. El panel de expertos (tanto profesionales como representantes de personas afectadas y cuidadores) alcanzó un consenso y aprobó como el constructo teórico se integraba en la medida operativa (cuestionario final), realizándose un estudio piloto para garantizar la adecuación y la inteligibilidad del formulario de preguntas para los usuarios y familiares (de la Asociación AMAFE). El cuestionario final fue redactado en español (las versiones en español e inglés se adjuntan como Material Suplementario 1).
La población diana fue la población española de ambos sexos, de 18años en adelante. Se imprimieron un total de 170.000 formularios que se distribuyeron de forma masiva, instalándose 200 cajas para recolectarlos en los servicios de salud mental de todo el país. La encuesta en papel fue completada de manera voluntaria por el paciente o cuidador, sin ayuda alguna por parte del personal, con una duración aproximada de 5min. También se cargó un formulario online en la página web <www.vozsaludmental.com>. Las Asociaciones de Pacientes y Cuidadores (de la Federación Española de Salud Mental) notificaron a los posibles participantes de la existencia de dicha encuesta entre sus miembros, ampliándolo a los hospitales, centros de salud mental y organizaciones públicas y privadas, quienes mostraron su interés por participar. Todas ellas fueron entidades sin ánimo de lucro y de interés social, centradas en la adopción de medidas que contribuyan a la mejora de la calidad de vida de las personas con trastornos mentales y de sus familias. Por tanto, la muestra recopilada fue una muestra de conveniencia. Las respuestas a la encuesta se custodiaron en archivos informáticos seguros. Se garantizó a los participantes que sus respuestas no se vincularían en modo alguno a su nombre o información identificativa. El estudio fue aprobado por el Comité de Ética de Investigación Clínica del Hospital Universitario Príncipe de Asturias (código OE 13/2018).
AnálisisTanto la recopilación como el análisis de los datos se realizaron de manera global y con estratificación, con arreglo a las características del participante (es decir, paciente o cuidador), edad, sexo y localización geográfica. El análisis de las variables estrictamente categóricas se basó en la descripción de la frecuencia y la tasa de respuesta. Se utilizó la prueba exacta de Fisher para comparar estos tipos de variables entre categorías. Para comparar las variables ordinarias se utilizó la prueba U de Mann-Whitney, en el caso de 2 grupos de comparación, o la prueba de Kruskal-Wallis, para 3 o más grupos. La consistencia interna de la encuesta se determinó mediante correlaciones ítem/total y los coeficientes omega de McDonald. Para comparar los resultados con la puntuación reportada por la población general de la Encuesta Nacional de Salud de España convertimos la puntuación del estatus de salud subjetiva en una escala de Likert de 5 puntos, siendo 1 muy malo y 5 muy bueno. Los datos ausentes no se imputaron ni sustituyeron. La significación estadística se estableció en p<0,05. Los análisis se realizaron utilizando el Paquete Estadístico para Ciencias Sociales versión 2323, y los coeficientes omega de McDonald se calcularon con el software estadístico JASP de fuente abierta24.
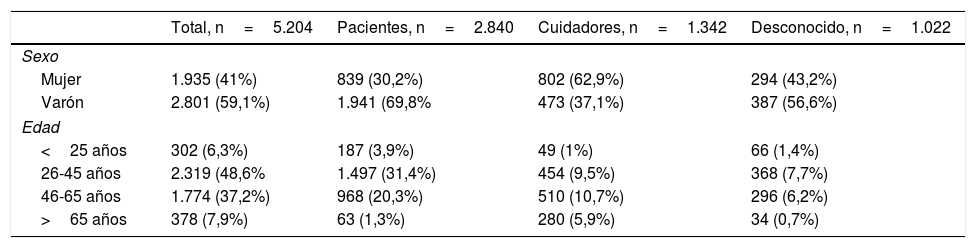
ResultadosUn total de 5.205 respondedores completaron la encuesta. De ellos, 2.840 se identificaron a sí mismos como pacientes con esquizofrenia/psicosis, 1.341 eran cuidadores, y en 1.024 casos esta información no fue suministrada. La distribución de edad y sexo de la muestra se refleja en la tabla 1.
Características sociodemográficas de la muestra
| Total, n=5.204 | Pacientes, n=2.840 | Cuidadores, n=1.342 | Desconocido, n=1.022 | |
|---|---|---|---|---|
| Sexo | ||||
| Mujer | 1.935 (41%) | 839 (30,2%) | 802 (62,9%) | 294 (43,2%) |
| Varón | 2.801 (59,1%) | 1.941 (69,8% | 473 (37,1%) | 387 (56,6%) |
| Edad | ||||
| <25 años | 302 (6,3%) | 187 (3,9%) | 49 (1%) | 66 (1,4%) |
| 26-45 años | 2.319 (48,6% | 1.497 (31,4%) | 454 (9,5%) | 368 (7,7%) |
| 46-65 años | 1.774 (37,2%) | 968 (20,3%) | 510 (10,7%) | 296 (6,2%) |
| >65 años | 378 (7,9%) | 63 (1,3%) | 280 (5,9%) | 34 (0,7%) |
En general, los cuidadores eran mayores que la muestra de personas psicóticas. Únicamente el 11% de las personas psicóticas eran mayores de 55años, mientras que esta proporción entre los cuidadores fue del 43%. La mayoría de los pacientes eran tratados en centros ambulatorios, aunque el 42% de los datos completaron la encuesta en asociaciones, el 12% en centros de rehabilitación psicosocial, el 11% en hospitales generales, el 7% en centros de salud mental, y en el 28% de los casos esta información no fue especificada. Estuvieron representadas las 17 comunidades autónomas españolas. Madrid (21,7%), Andalucía (13,6%) y Cataluña (10,9%) aportaron el mayor número de encuestas.
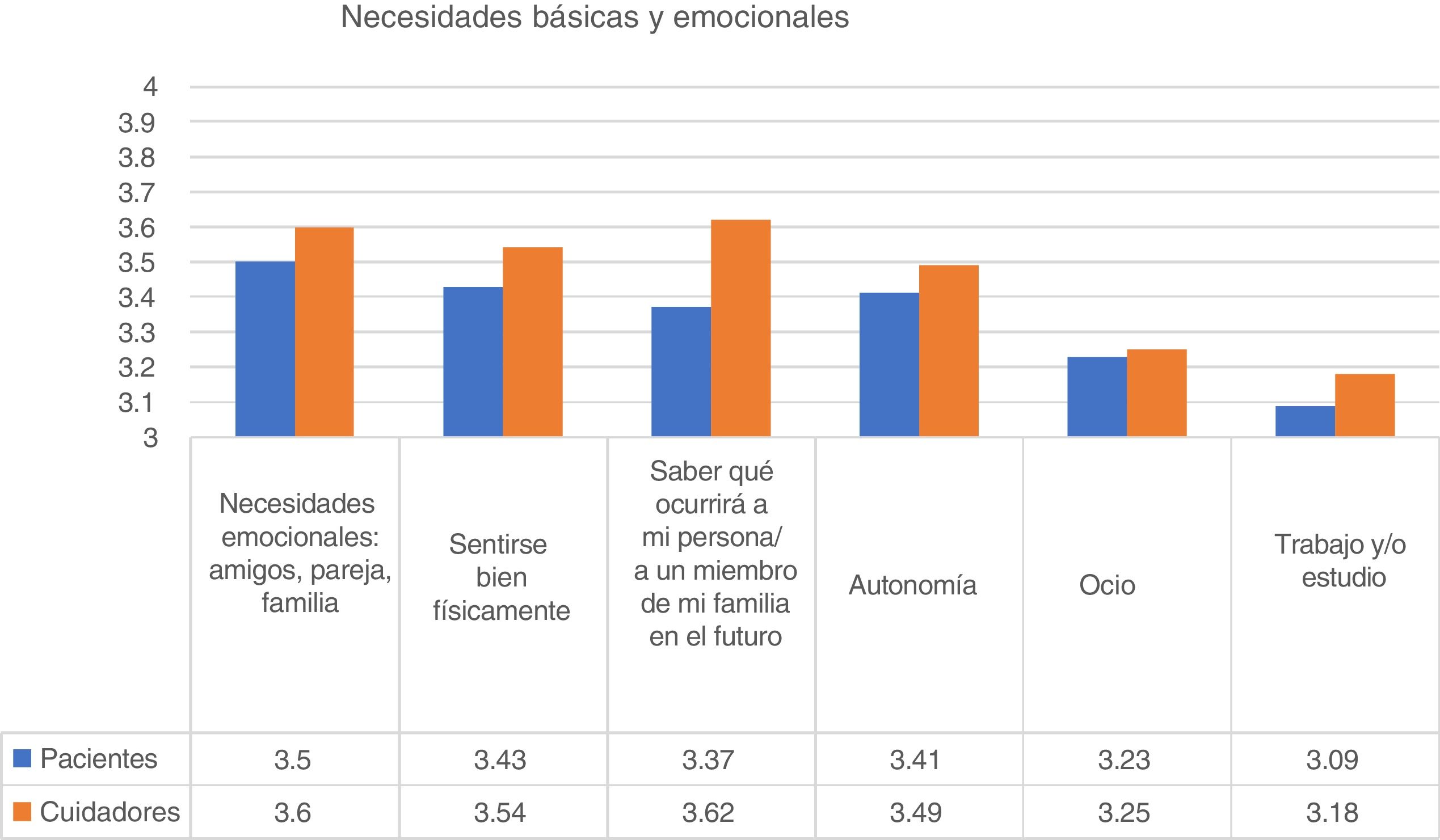
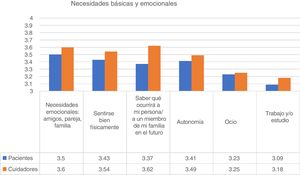
Necesidades básicas y personalesCon relación a las necesidades básicas y personales, la más valorada por las personas diagnosticadas de psicosis fue el apoyo emocional (amigos, pareja, familia). El 91% de las personas psicóticas indicó que esta necesidad fue «bastante» o «muy importante». «Sentirse bien físicamente (higiene, dieta, ejercicio, etc.)» y «Fortalecer la autonomía» fueron las dos siguientes necesidades puntuadas. En cuanto a los cuidadores, su principal preocupación fue la incertidumbre sobre lo que ocurriría a su familiar en el futuro (fig. 1). El ítem «Interés por el trabajo y/o estudio» fue más importante para los participantes jóvenes (Kruskal-Wallis; p<0,001).
Estado de salud subjetivoLas personas psicóticas calificaron su salud subjetiva con una puntuación media de 3,29, muy similar a sus cuidadores (3,3). Un tercio de los pacientes y cuidadores calificaron su propia salud como de «media-mala» a «muy mala». En la muestra total, la mayor edad se asoció a una peor salud subjetiva (Kruskal-Wallis, p=0,002). Sin embargo, esto no se produjo en las personas psicóticas. Por tanto, las personas jóvenes percibieron que tenían un estatus de salud similar al de las personas de mediana edad o mayores.
Sensación de libertadEl 41% de los participantes reportaron poca o nula percepción de la libertad que sienten a la hora de tomar decisiones importantes con respecto a sus vidas. Este porcentaje fue del 45% si solo se incluían pacientes, y del 35% para los cuidadores (prueba U de Mann-Whitney; p<0,001). De manera interesante, los miembros de asociaciones y usuarios de centros de rehabilitación psicosocial reportaron menos sensación de pérdida de libertad que los entrevistados en los hospitales: 46% versus 35%, respectivamente, reportaron «ninguna» o «poca» sensación de libertad.
Demora del tratamientoEl 33,4% de personas psicóticas y el 46,8% de los cuidadores pensaron que el tratamiento médico comenzaba demasiado tarde (prueba de Fisher; p<0,001). De nuevo, la edad de los participantes interviene en esta respuesta. Hasta aproximadamente los 25años, la edad del participante está asociada a una mayor demora del tratamiento. Sin embargo, superada esta edad (es decir, los 25años), el porcentaje de participantes que refieren demora del tratamiento se incrementa progresivamente (prueba de Fisher; p<0,001).
Muchos pacientes (91%) recibían tratamiento psicoterapéutico. Sin embargo, el 37,1% de ellos (y el 42% de los cuidadores) pensaban que la psicoterapia comenzaba demasiado tarde. Esta demora fue reportada por más mujeres que hombres (prueba de Fisher; p<0,001). El 87,1% de los pacientes no recibieron ningún tipo de rehabilitación psicosocial, incluyendo formación, talleres y actividades recreativas, aunque el 28,6% de ellos (y el 42,8% de los cuidadores) reportaron demora en el inicio de la rehabilitación psicosocial.
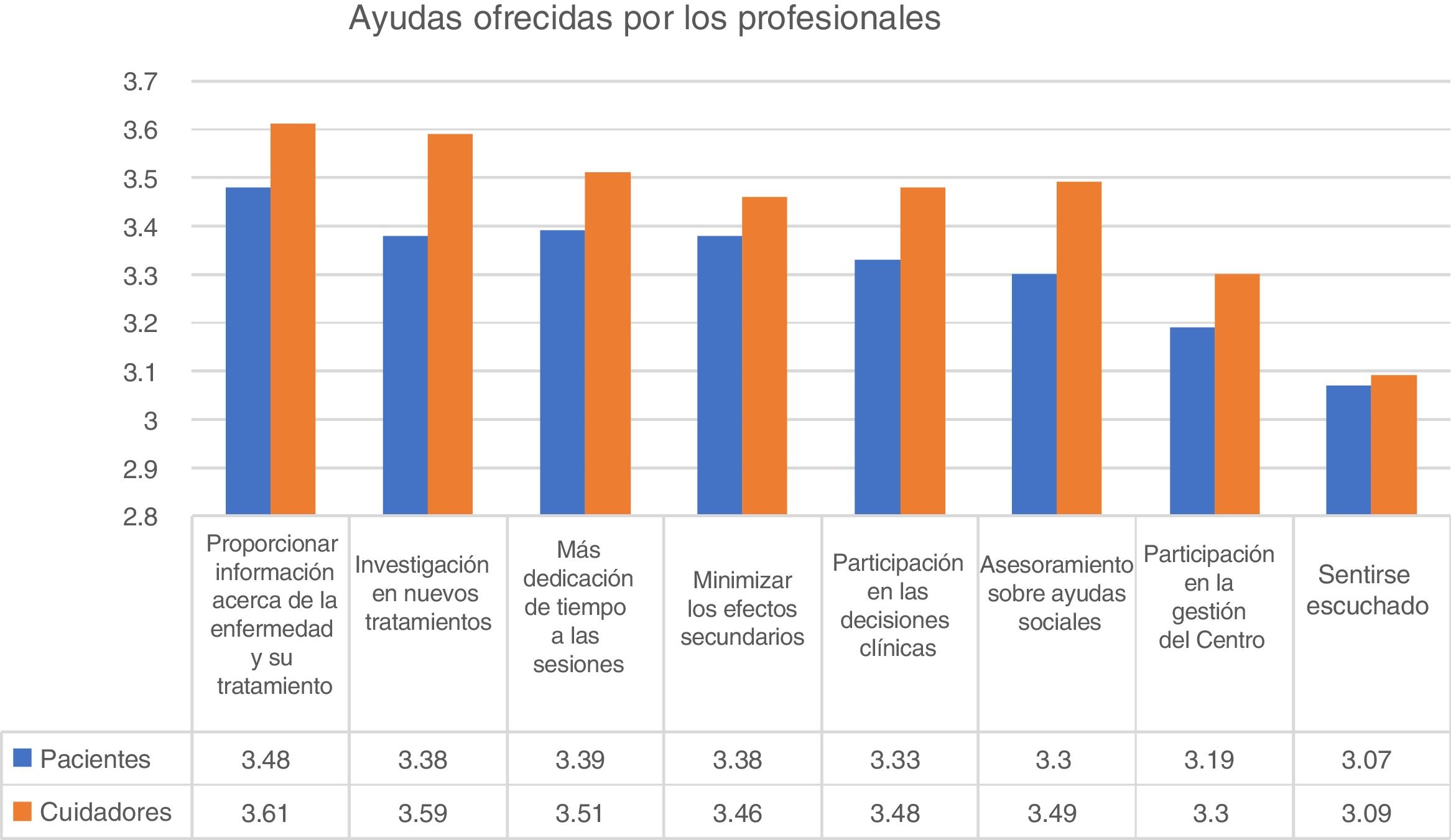
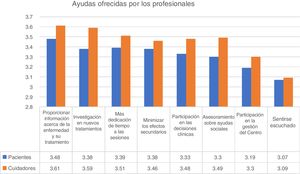
Ayuda de profesionalesCon relación a la ayuda aportada por profesionales, la mayor puntuación fue otorgada a «proporcionar más información acerca de la enfermedad y el tratamiento», que obtuvo una puntuación media de 3,49 sobre 4. De hecho, el 84% de los participantes indicaron que esta ayuda era bastante o muy importante. La ayuda mejor valorada en segundo lugar fue «investigar en nuevos tratamientos» e «invertir más tiempo en sesiones» (fig. 2).
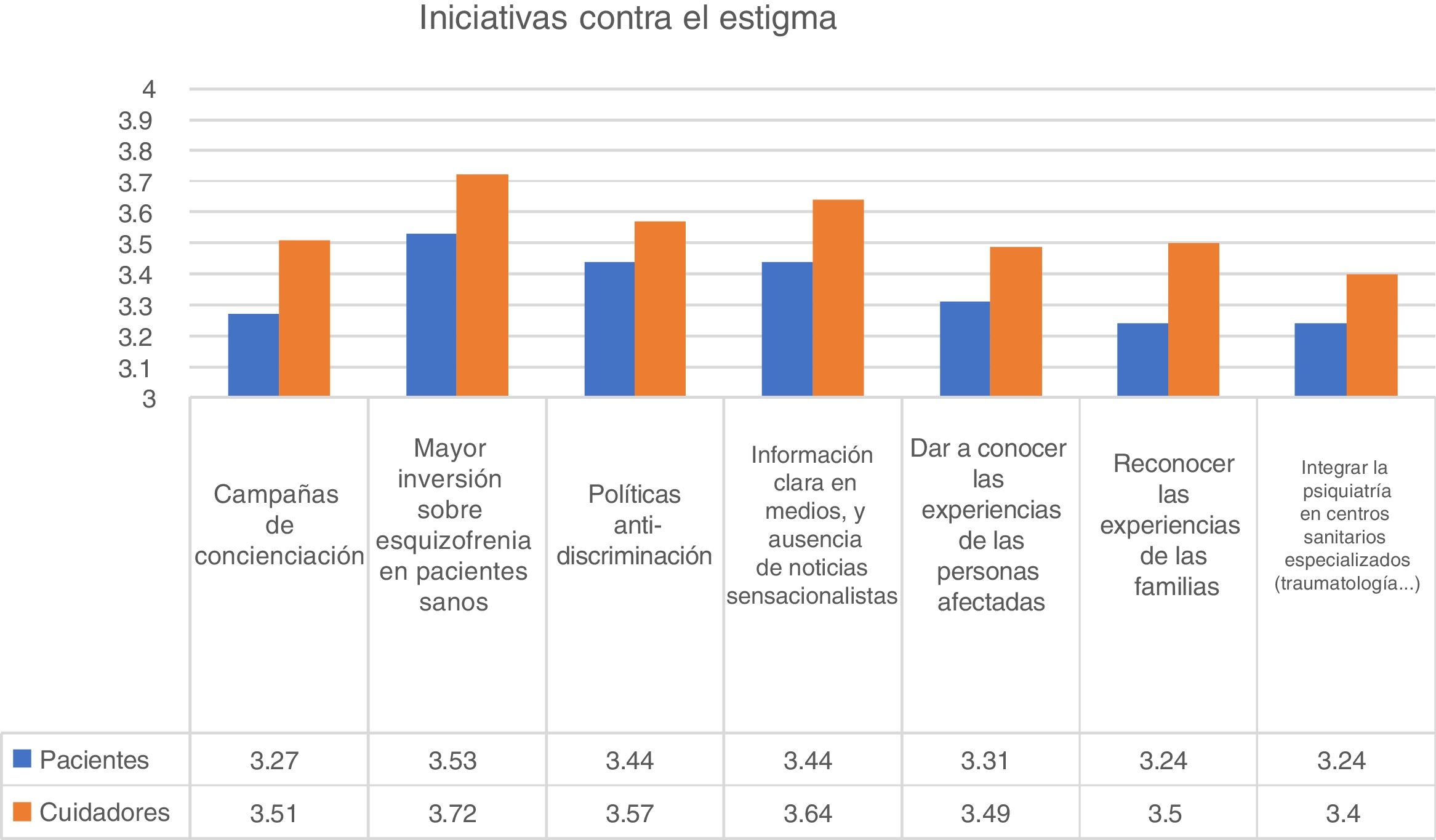
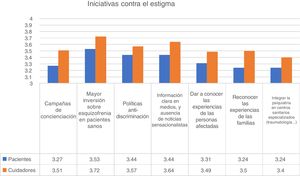
Comprensión y estigmaSe preguntó a los respondedores si se habían sentido aceptados y comprendidos por su entorno al inicio de la enfermedad. Entre las personas diagnosticadas de psicosis, el 35,8% se sintieron «nulamente» o «poco aceptadas» en el momento de la encuesta. En una escala de 1 (no aceptado) a 4 (muy aceptado), la puntuación media fue de 2,83 para los pacientes y de 2,97 para los cuidadores (U de Mann-Whitney; p<0,001). Este resultado no fue diferente con respecto a edad o sexo. Por contra, los usuarios de asociaciones y centros de rehabilitación psicosocial reportaron un mayor grado de aceptación y comprensión desde el inicio de la enfermedad. Con relación a las iniciativas para disminuir el estigma, las mayores puntuaciones se otorgaron al incremento de las inversiones en planes de salud para la esquizofrenia, con una puntuación media de 3,59 sobre 4. De hecho, el 91% de los respondedores indicaron que esta iniciativa era «bastante» o «muy importante» para reducir el estigma (fig. 3).
Encontramos algunas diferencias entre los participantes que completaron el formulario online (n=434; el 8,3% de la muestra total) y offline. La submuestra online fue más joven (p=0,001), tenía una distribución similar por sexos (p=0,418) y más representación de cuidadores (48%; p≤0,000). Los participantes online puntuaron de manera significativamente superior la importancia de necesidades emocionales (p<0,000), puntuaron peor su salud subjetiva (p<0,000) e identificaron la ayuda «para tener en cuenta los efectos secundarios de la medicación» como la más relevante.
Consistencia interna y fiabilidad de la encuestaEn el análisis de consistencia interna, el coeficiente de consistencia interna omega de McDonald de la encuesta fue calculado en 0,848 para los 6ítems tipo Likert. El coeficiente omega de las necesidades básicas y emocionales fue de 0,638, el correspondiente a las ayudas ofrecidas por los profesionales fue de 0,77, y el correspondiente a las iniciativas para erradicar el estigma asociado a la psicosis fue de 0,841.
DiscusiónLos principales hallazgos de esta encuesta anónima aplicada a 5.205 personas diagnosticadas de psicosis y sus cuidadores son: 1.La necesidad puntuada como más importante fue la necesidad emocional (relación emocional con amigos, pareja y familia). 2.El estatus de salud subjetivo de los pacientes y cuidadores fue similar. 3.Hasta el 45% de las personas psicóticas reportó un grado nulo o pequeño de libertad para tomar decisiones importantes con respecto a sus vidas. 4.Un tercio de los participantes declararon que los tratamientos médico y terapéutico se demoraban. 5.La iniciativa antiestigma más valorada fue «incrementar la investigación sobre esquizofrenia en los planes de salud».
La importancia otorgada por las personas psicóticas y sus cuidadores para cubrir las necesidades emocionales (amigos, pareja, familia…) es compartida por la población general25. Aunque el apoyo profesional puede ser útil, a menudo la fuente más importante de ayuda y apoyo es la red de relaciones del paciente: amigos, familia y comunidad26. El proyecto Strategies for Living de la Fundación de Salud Mental preguntó a las personas con problemas de salud mental qué era lo que más les ayudaba. Las relaciones con profesionales y terapeutas era útil pero, con arreglo a nuestros resultados, eran más importantes las relaciones con amigos, familia y otros usuarios de servicios. Lo que pareció subyacer a las estrategias elegidas o descubiertas por las personas fue la necesidad de aceptación, el apoyo emocional, la experiencia compartida y el hallazgo de significado u objetivo27. El apego parece ser el lazo afectivo más importante, así como un recurso que hace que los pacientes se sientan más seguros, confiados y emocionalmente estables. Este hallazgo contrasta con las barreras que han desarrollado las personas psicóticas para perdurar las relaciones sociales.
La Encuesta Nacional de Australia reportó que únicamente uno de cada diez varones y una de cada cuatro mujeres con enfermedad psicótica estaban casados o establecían una relación de facto. Alrededor de la mitad de las mujeres (56,2%) tenían hijos de cualquier edad, el 25% tenían hijos a su cargo, y solo el 5,5% de los varones tenían hijos dependientes a su cargo28. La soledad está asociada al deterioro de la cognición social, siendo un factor de riesgo de morbilidad generalizada en la vida útil adulta29. Un gran factor para comprender esta necesidad emocional no satisfecha es el estigma social hacia la psicosis y el deseo de distanciamiento social, que es más pronunciado en las relaciones íntimas y viene expresado por una elevada proporción de la población general30-31. Dada la importancia de esta cuestión, preguntamos a las personas diagnosticadas de psicosis, y a sus cuidadores, acerca de sus opiniones con respecto a las iniciativas antiestigma más relevantes. La más valorada fue el incremento de la investigación sobre la esquizofrenia en los planes de salud, lo cual sugiere que un tratamiento mejor y más integral podría reducir esta brecha social dolorosa.
La puntuación de 3,3 sobre 5 en cuanto a estatus de salud subjetivo es menor que la puntuación reportada por la población general (3,97), con arreglo a la Encuesta Nacional de Salud de España32. Esto subraya la evidencia de que el diagnóstico de esquizofrenia y psicosis afecta a la salud física y a la esperanza de vida de la persona33. Más impactante es el hecho de que las personas más jóvenes tienen diferencias aún mayores con la población general. Mientras el 92,8% de las personas de entre 15 y 25años de la población general reportan «buena» o «muy buena» salud (Encuesta Nacional de Salud de España), solo el 47,6% de todos los pacientes refirieron esta situación. Estos resultados reflejan la importancia de tomar conciencia sobre la salud física en la psicosis/esquizofrenia34,35, así como introducir programas de formación física tanto en hospitales como en la atención ambulatoria36,37. Los resultados destacan también la salud física de los cuidadores, algunos de ellos mayores. Gupta et al.38 reflejaron que los cuidadores de pacientes esquizofrénicos reportaron peor calidad de vida relativa a la salud que los no cuidadores, y tenían más probabilidad de experimentar trastornos de sueño, insomnio, dolor y ansiedad que los cuidadores de otras situaciones. Por tanto, podrían beneficiarse de apoyo financiero, social y de salud adicionales, además de mejores opciones de tratamiento para sus familiares, que pudieran aliviar esta carga relacionada con los cuidados39.
Un hallazgo destacable de nuestro estudio es que hasta el 45% de las personas psicóticas reportaron un grado nulo o escaso de libertad para tomar decisiones importantes sobre sus vidas. Aunque este resultado no se refiere únicamente al tratamiento psiquiátrico, una implicación clínica de estos datos dramáticos sería el reforzamiento de la toma de decisiones compartida identificado por los pacientes de otros estudios de valor intrínseco40-42. Esto es también consistente con otros resultados de la encuesta, tales como la necesidad de compartir más tiempo con el médico en las sesiones, así como obtener más información acerca de la enfermedad y los tratamientos. Otra implicación sería poner énfasis en reducir el estigma internalizado y el incremento de la percepción de empoderamiento43, que incluye sensaciones de competencia, autoestima, autoeficacia y deseo e intención de intervenir en la esfera social y controlar su propia vida44-46. El empoderamiento de las personas psicóticas podría derivar en un mejor autocuidado (y, por tanto, en una mejor salud física) y más confianza para desarrollar lazos emocionales. Con respecto al menor grado de libertad en hospitales que en los programas de rehabilitación, el primer motivo posible es que los hospitales prestan cuidados a las personas más jóvenes y a los enfermos agudos, la mayoría de ellos en etapas tempranas de la enfermedad. Mejorar la información en estas etapas es también esencial, y en España existen diversos proyectos para tratar de mejorar este resultado47.
Con respecto a la demora del tratamiento reportada por los participantes, existe un acuerdo con los datos encontrados en la literatura, donde las demoras de 1 a 3años para buscar tratamiento en el primer episodio de trastornos psicóticos no son infrecuentes48. De hecho, existen barreras para buscar tratamiento psiquiátrico temprano entre los pacientes de primer episodio de psicosis, tales como creencias inadecuadas acerca de la causa, temor a ser etiquetado, mala comprensión de la naturaleza de la enfermedad, problemas financieros o acceso limitado a la intervención temprana sobre la psicosis49-50. Tanto los pacientes como los cuidadores de nuestra encuesta se quejaron de esta demora, suscribiendo la importancia de una valoración urgente de las personas que presentan cualquier tipo de síntoma psicótico, y la derivación potencial a los servicios especializados coordinados basados en evidencia y multidisciplinares50-52. Los participantes en la encuesta subrayaron también la importancia de «proporcionar información acerca de la enfermedad y tratamiento» (muchos valoraron la ayuda proporcionada por los profesionales). En este sentido, una reciente entrevista online reportó que más de la mitad de los cuidadores declaraban que no habían recibido información alguna en el momento del diagnóstico, y casi un tercio habían recibido información verbal14. Las personas afectadas de esquizofrenia deberían recibir información oportuna, precisa y de alta calidad acerca de la situación, las diferentes opciones de tratamiento disponibles y los efectos secundarios potenciales de la medicación.
Este estudio tuvo diversas limitaciones que deben considerarse. En primer lugar, el objetivo del presente estudio no fue desarrollar una escala o una prueba, sino simplemente describir directamente la opinión de una población —pacientes y cuidadores— sobre diferentes cuestiones englobadas en el título general «Necesidades básicas de las personas diagnosticadas de psicosis y sus cuidadores», por lo que no se han seguido algunos de los pasos recomendados para el desarrollo de una prueba o escala53. La interpretación de los estudios basados en encuestas debe realizarse con precaución, como en nuestro caso, que utilizó un procedimiento de reclutamiento autoseleccionado. Esta evaluación de una gran población puede abarcar un alto número de participantes potenciales, aunque el investigador no tiene control alguno sobre el proceso de selección y puede trabajar únicamente en el diseño del anuncio del estudio54. Este método de recopilación de datos a gran escala puede originar también una alta tasa de datos ausentes (p.ej., en 1.024 casos no se estableció la identificación como paciente o cuidador, y el 24% de los participantes no reportaron el centro de tratamiento). Además, la administración de la encuesta no se estandarizó, lo cual puede incrementar potencialmente la varianza de error. Algunos datos no pudieron verificarse debido a la naturaleza anónima del diseño de la encuesta (p.ej., la situación como paciente o cuidador), y algunos datos clínicos, tales como diagnóstico específico o medicación administrada, no fueron registrados. Los pacientes participantes tuvieron diagnóstico de «esquizofrenia» o «trastorno psicótico», que incluyen situaciones heterogéneas. La diferencia en la encuesta entre demora del tratamiento médico y psicosocial puede ser artificial, ya que el enfoque médico adecuado debe ser amplio y biopsicosocial. Por último, este estudio se limitó a los participantes con residencia en España. Una encuesta internacional y a gran escala nos permitiría comparar las opiniones de los participantes de diferentes localizaciones culturales y geográficas.
ConclusionesEl presente estudio representa un modo de enfocar la realidad de vivir con psicosis desde punto de vista totalmente personal y comprometido. A través de una encuesta directa y anónima, 5.205 personas diagnosticadas de psicosis y sus cuidadores expresaron sus opiniones acerca de las necesidades y las preferencias en diferentes áreas, tales como las dimensiones personales y sociales de la enfermedad, libertad de tomar decisiones, demora del tratamiento médico y psicoterapéutico, rehabilitación psicosocial, ayudas ofrecidas por los profesionales, aceptación social y estigma. Los resultados pueden constituir una oportunidad para considerar y manejar estas necesidades identificadas, al objeto de mejorar los servicios de atención de salud mental. Al menos surgen cuatro solicitudes de las opiniones de los participantes: 1)incrementar la confianza del paciente y su sensación subjetiva de libertad (empoderamiento); 2)mejorar los sistemas de detección e intervención tempranas, según lo propuesto por muchos expertos en la materia; 3)proporcionar la debida atención médica, psicológica y social a los cuidadores de los pacientes psicóticos, y 4)invertir decididamente en planes e investigación sanitarios de nuevas estrategias terapéuticas para psicosis/esquizofrenia.
FinanciaciónEste estudio fue parcialmente subvencionado por Otsuka-Lundbeck. Los financiadores no desempeñaron rol alguno en cuanto al diseño, recopilación y análisis de los datos, decisión de publicar o preparación del documento del estudio.
Conflicto de interesesSin relevancia alguna para este trabajo, el Dr. Lahera ha sido asesor o ha recibido honorarios o subvenciones de Janssen-Cilag, Otsuka-Lundbeck, Lilly, Astra-Zeneca, CIBERSAM y el Instituto de Salud CarlosIII.
El Dr. Gonzalez-Pinto ha recibido subvenciones y ha actuado como consultor, asesor o ponente de CME para las entidades siguientes: Janssen, Lundbeck, Otsuka, Pfizer, Sanofi-Aventis, Servier, Ministerio de Ciencia e Innovación (CIBERSAM), Ministerio de Ciencias (Instituto CarlosIII), Gobierno Vasco, Universidad del País Vasco e Instituto de Investigación Médica Stanley.
La Srta. Ana Cabrera Cifuentes ha sido asesora o ha recibido honorarios de CIBERSAM, Janssen-Cilag, Ferrer, Lundbeck y Otsuka.
El Dr. Arango ha sido asesor o ha recibido honorarios o subvenciones de Acadia, Abbot, AMGEN, Astra-Zeneca, Bristol-Myers Squibb, Caja Navarra, CIBERSAM, Fundación Alicia Koplowitz, Forum, Instituto de Salud CarlosIII, Gedeon Richter, Janssen Cilag, Lundbeck, Merck, Ministerio de Ciencia e Innovación, Ministerio de Sanidad, Ministerio de Economía y Competitividad, Mutua Madrileña, Otsuka, Pfizer, Roche, Servier, Shire, Schering Plough, Sumitomo Dainippon Pharma, Sunovio y Takeda.
El Dr. Vieta ha recibido ayudas y ha actuado como consultor, asesor o ponente de CME para las entidades siguientes: AB-Biotics, Allergan, Angelini, Astra-Zeneca, Bristol-Myers Squibb, Dainippon Sumitomo Pharma, Farmindustria, Ferrer, Forest Research Institute, Gedeon Richter, Glaxo-Smith-Kline, Janssen, Lundbeck, Otsuka, Pfizer, Roche, Sanofi-Aventis, Servier, Shire, Sunovion, Takeda, the Brain and Behaviour Foundation, Ministerio de Ciencia e Innovación (CIBERSAM), Seventh European Framework Programme (ENBREC) e Instituto de Investigación Médica Stanley.
El resto de autores declara la ausencia de conflicto de intereses.
Quisiéramos agradecer su participación en el estudio a todos los respondedores, y en especial a los usuarios y familiares de la Asociación AMAFE por sus comentarios inestimables sobre el documento.