Introducción
En las últimas décadas, el trastorno bipolar (TB) ha pasado a ser considerado una enfermedad grave con tendencia a un curso tórpido1,2 y altas tasas de recurrencias sindrómicas y/ o deterioro psicosocial3. Este punto de vista contrasta con el clásico, que consideraba la psicosis maníaco-depresiva un trastorno benigno y de buen pronóstico4. Mientras que algunos autores asocian los déficit neuropsicológicos de estos pacientes a los periodos de descompensación y defienden su reversibilidad4,5, otros insisten en su persistencia más allá de las fases sintomáticas durante los periodos de eutimia a pesar de la remisión clínica6-8. La mayoría de los estudios más recientes coinciden en señalar un notable deterioro en comparación con el funcionamiento premórbido en diferentes niveles en los pacientes bipolares, y se ha descrito incluso en los pacientes más jóvenes9. Entre ellos, un estudio prospectivo realizado durante una media de 13 meses, en una muestra de 152 pacientes bipolares, encuentra que solamente el 27% permaneció libre de síntomas, más de la mitad (56%) sufrió al menos una recurrencia y el 12,8% percibió síntomas subsindrómicos. Es decir, la mayoría (68,8%) sufrió alteraciones del humor a pesar del buen cumplimiento farmacológico y consultas regulares con un profesional. También se describió importante trastorno en el plano laboral, ya que, pese a que los pacientes de algunas muestras tienen un nivel educativo alto, sólo un tercio es capaz de trabajar en posiciones de acuerdo con su cualificación10. Perugi et al11 hablan de un grupo minoritario pero significativo de pacientes bipolares con un curso crónico y deteriorante, y otros autores12 describen un proceso deteriorante en la evolución de al menos la décima parte de pacientes bipolares y unipolares. Estudios prospectivos como el de Judd et al13, que siguieron a los pacientes durante 10-12 años, encuentran que la enfermedad se mantiene sintomática en casi la mitad de los pacientes bipolares incluidos. Es decir, en los periodos considerados eutímicos, los pacientes mantendrían síntomas subsindrómicos, especialmente síntomas depresivos leves. Éstos estarían asociados a cuatro predictores: pobre funcionamiento social en los 5 años previos a la aparición de la enfermedad, una mayor duración total del episodio inicial, primer episodio depresivo o mixto y comorbilidad con consumo de sustancias. Los síntomas subsindrómicos maníacos también son relevantes y suponen un aumento significativo en el uso de servicios de salud, asistencia pública y comportamiento suicida14.
En la misma línea se encuentran las conclusiones acerca del trastorno bipolar II, cuya gravedad ha pasado a ser considerada mayor que antes15,16 y se llega a compararla en términos de consecuencias adversas psicosociales con el trastorno bipolar tipo I. De hecho, los últimos estudios aconsejan dirigir los esfuerzos a intervenciones destinadas a conseguir una mejora sindrómica y funcional durante los primeros años tras un primer episodio, para maximizar un pronóstico favorable a largo plazo y asegurar mayores tasas de remisión y periodos de eutimia más largos17,18.
Sin embargo, habitualmente los estudios prospectivos sobre trastornos bipolares se han realizado en muestras de pacientes que acuden a programas en centros especializados13,18,19, que son únicamente una fracción de los pacientes bipolares. Por ello la generalización es difícil, ya que una de las limitaciones que considerar es el mayor grado de gravedad de estos pacientes.
El objetivo de este estudio es comprobar si los cursos de la enfermedad de los pacientes procedentes de un centro de salud mental (CSM) y los de una unidad de trastorno bipolar (UTB) son comparables.
Material y métodos
Este estudio se llevó a cabo en el Hospital Universitario La Fe de Valencia. Incluimos una muestra de 38 pacientes de la unidad especializada en el tratamiento del TB del hospital (29 con TB tipo I y 9 con TB tipo II), y 29 pacientes tratados en dos CSM (18 con TB tipo I y 11 con TB tipo II) de la misma área geográfica, que son CSM que atienden todo tipo de trastornos mentales.
Vías administrativas y criterios médicos para el seguimiento en la unidad especializada: es preciso un informe emitido por el psiquiatra que sigue habitualmente al paciente para evitar errores diagnósticos o "autodiagnósticos". Una vez valorado dicho informe por el jefe de servicio, el paciente es citado para una primera visita en la que se valoran aspectos como la evolución clínica, necesidad previa de ingresos, antecedentes familiares, incumplimiento terapéutico... En caso de no cumplir los criterios diagnósticos de TB (p. ej., distimias o trastornos de la personalidad, entre otros), los pacientes son remitidos a sus centros de referencia nuevamente. Los casos en que se confirma el diagnóstico y tienen factores como la evolución tórpida, la mala conciencia de enfermedad, el incumplimiento terapéutico (es decir, características clínicas que reflejan mayor severidad y podrían beneficiarse del seguimiento en una unidad especializada o de la inclusión en grupos psicoeducativos para el trastorno bipolar) son admitidos para seguimiento.
En cuanto al método de selección de la muestra, se incluyó a todos los pacientes consecutivos que habían cumplido los criterios detallados previamente para el seguimiento en la unidad. Dado que ésta comenzó su actividad hace 5 años, el muestreo de pacientes en el CSM se centró en los pacientes bipolares atendidos en los últimos 5 años, para evitar diferencias entre las muestras. Los datos se recogieron de las historias clínicas de los pacientes y se completaron mediante entrevistas personales. Cuando esto no fue posible, se realizó una entrevista telefónica. Se recogieron variables demográficas, clínicas y acerca del curso de la enfermedad. A todos los participantes se les solicitó el consentimiento verbal para la recogida de datos. Las variables demográficas consideradas fueron estado civil, convivencia, nivel de estudios y situación laboral. De las variables clínicas, se recogieron edad, sexo y número de tratamientos psiquiátricos en el momento de la entrevista.
Se especificó también si en ese momento el tratamiento incluía eutimizantes (tipo y número), neurolépticos (y distinción entre clásicos y atípicos) y antidepresivos o benzodiacepinas. Se recogieron asimismo el consumo de tóxicos actual o pasado y existencia de comorbilidad psiquiátrica. Entre las variables del curso se incluyeron la edad a la aparición de los primeros síntomas psiquiátricos, primer diagnóstico recibido y edad en el momento del diagnóstico del trastorno bipolar, tipo de la primera fase, número de fases en total, número de ingresos por fases depresivas y maníacas, antecedentes de intentos de suicidio y método, aparición de síntomas psicóticos en algún momento de la evolución, antecedentes psiquiátricos familiares, grado de parentesco y diagnóstico.
Se realizó un análisis estadístico mediante el paquete informático SPSS para Windows, versión 12.5. Las variables categóricas se analizaron mediante el test de la χ2 y las variables ordinales y cuantitativas mediante el test de Mann-Whitney.
Resultados
No hubo diferencias significativas en cuanto al porcentaje de pacientes bipolares de tipo I y de tipo II entre las dos poblaciones de la muestra, es decir, entre los pacientes atendidos en la UTB y los de CSM (p = 0,207). Desde el punto de vista demográfico no encontramos diferencias en cuanto a sexo, nivel de estudios o estado civil, pero sí en la edad, pues los pacientes de la UTB eran más jóvenes (t = 3,58; p < 0,01) y el estado ocupacional fue más a menudo desempleado y con incapacidad laboral transitoria (prueba exacta de Fisher = 14,01; p = 0,022).
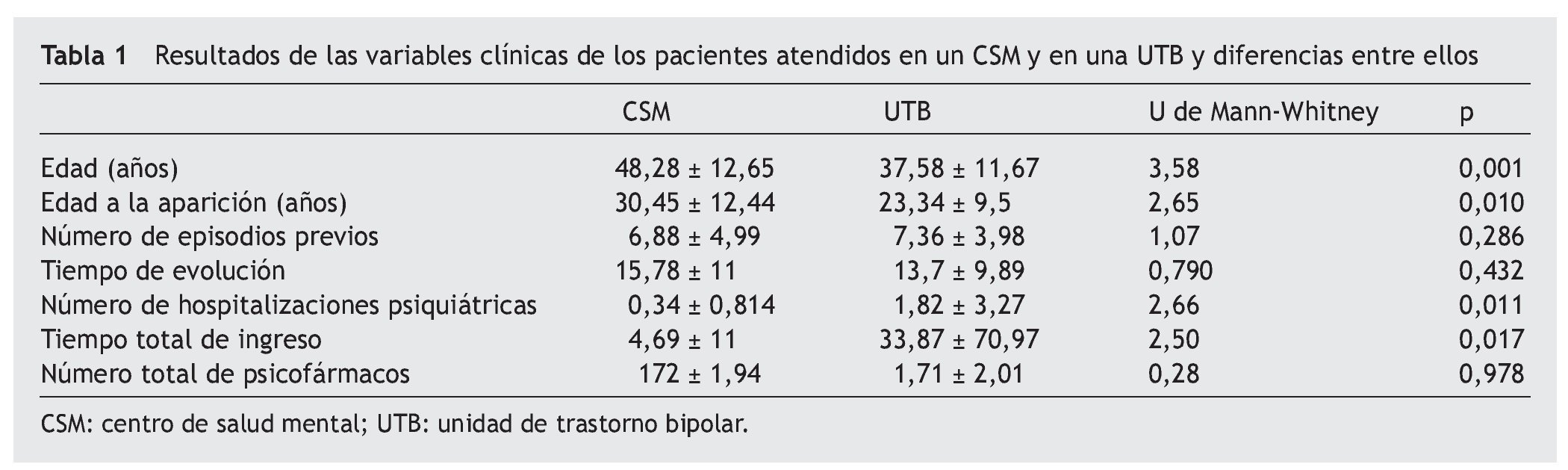
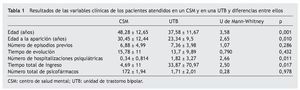
Desde el punto de vista clínico, los pacientes del CSM y de la UTB no se diferencian en variables como el número previo de fases de la enfermedad, el número de fármacos que reciben o el tiempo de evolución. Por el contrario, sí que se diferencian en que los pacientes de la UTB tenían una edad al inicio más temprana (t = 2,65; p = 0,01), un mayor número de ingresos (t = 2,66; p = 0,011) y pasaban más tiempo en el hospital (t = 2,50; p = 0,017). No se encontraron diferencias significativas en el resto de las variables analizadas y descritas en el apartado "Métodos". Estos resultados se encuentran reflejados en la tabla 1.
Discusión
Como hemos señalado, en los últimos años son numerosos los estudios de seguimiento que han destacado la prevalencia de síntomas subsindrómicos en pacientes con TB y la alta tasa de comorbilidad en pacientes que experimentan síntomas persistentes en esta enfermedad19-21. A diferencia de estudios más recientes, algunos de los clásicos son más optimistas y describen un funcionamiento premórbido normal en pacientes bipolares, aparición tras la adolescencia y una baja comorbilidad22. Según un estudio prospectivo que evaluó a los pacientes 2-4 años tras su primera hospitalización por manía, todos menos un 2% de los pacientes habían experimentado una recuperación sindrómica, pero un 28% permanecía sintomático y sólo el 43% había conseguido una recuperación funcional23. En este caso también los pacientes cumplirían criterios de una mayor gravedad, puesto que todos habían precisado ingreso en la primera fase.
En nuestra muestra, los pacientes bipolares atendidos en un CSM se diferencian claramente de los atendidos en una UTB. Éstos son más jóvenes y tienen más repercusiones laborales de la enfermedad. Desde el punto de vista clínico, tienen una edad al inicio más temprana y mayor número de ingresos y pasan más tiempo en el hospital. No encontramos diferencias en función de sexo, nivel de estudios o estado civil.
Según nuestros resultados, los pacientes que estaban siendo seguidos en una unidad especializada tenían una edad al inicio más temprana, y esta circunstancia puede tener implicaciones pronósticas. En este sentido, aunque los estudios iniciales no describían diferencias entre los trastornos bipolares de aparición temprana y tardía, el progresivo perfeccionamiento con mejoras en las valoraciones clínicas y el aumento en el tamaño de las muestras han permitido detectar algunas diferencias24. El pronóstico empeora en función de la mayor frecuencia de síntomas psicóticos durante las fases, especialmente en mujeres25,26, los alcohólicos y con otras adicciones27, con comportamientos disociales y con mayor número de intentos de suicidio28. Pese al retraso en el diagnóstico, que oscila entre 829 y 10 años30, un porcentaje considerable de pacientes bipolares sufrirá los primeros síntomas en la adolescencia. Este hecho conlleva con más frecuencia un error diagnóstico inicial, puesto que estos casos se diagnostican más frecuentemente como esquizofrénicos31 o esquizoafectivos32. Una de las consecuencias más importantes de este error es el retraso en la instauración de eutimizantes, que puede resultar crucial en la evolución clínica posterior. Sin embargo, la información relativa al curso y el pronóstico del TB de aparición en la infancia sigue siendo escasa. Los estudios de seguimiento a largo plazo son escasos y se han dirigido a buscar predictores pronósticos. Los predictores de recuperación son el trastorno por déficit de atención comórbido33 y vivir con una familia biológica intacta34, mientras que los de recaída son los episodios afectivos mixtos35 y el poco calor afectivo maternal34.
Según nuestros resultados, los pacientes seguidos en la unidad no difieren en el número de fases en total, pero sí tienen un mayor número de ingresos, lo cual puede hacer suponer que las fases tendrían una mayor gravedad para requerir hospitalización, con sus consecuentes repercusiones cognitivas. Esto podría estar en relación con datos recientes que insisten en el deterioro neuropsicológico de estos pacientes incluso en periodos eutímicos7,36. Estos resultados también están en concordancia con los datos obtenidos de una mayor estancia media en los ingresos, es decir, los pacientes de la unidad pasan más tiempo hospitalizados, lo cual indica una mayor entidad clínica de las fases y podría deberse a la coexistencia de síntomas psicóticos con la clínica afectiva, con el consiguiente mayor deterioro y sus repercusiones.
Uno de los problemas de las muestras empleadas en los últimos estudios es su difícil generalización, debido a sus diversos orígenes. Por ejemplo, en muestras hospitalarias, se excluye a los pacientes con TB tipo I que no han precisado ingreso, y los que tienen menos episodios disfóricos son incluidos con menos frecuencia; lo mismo sucede si el primer episodio es psicótico o depresivo. Esto explica en parte las discrepancias en la edad a la aparición, el número de episodios y el pronóstico37. Sin embargo, estudios de criba que utilizan métodos rigurosos encuentran que una proporción considerable de pacientes bipolares tipo I, la mayoría con manías leves pero con afección funcional inequívoca en el trabajo o familiares, no habían sido hospitalizados o diagnosticados37.
Nuestros resultados muestran que los pacientes que acuden a una unidad especializada en TB son, en algunas de las variables estudiadas, distintos de los pacientes del CSM y presentan un curso más grave y con síntomas más intensos. Este estudio no pretende comprobar la recuperación interepisódica, por lo que no podemos centrarnos en este aspecto tan importante de la evolución de los pacientes. En cualquier caso, cuando los estudios se llevan a cabo en una UTB, hay que tener precaución al generalizar y hacer extensivas las conclusiones al resto de los pacientes bipolares. Los pacientes de uno y otro origen parecen provenir de poblaciones distintas y es posible que las conclusiones extraídas en un estudio con una población de uno de los centros no sea aplicable al otro.
Aunque nuestro estudio tiene limitaciones como una muestra pequeña y la recogida retrospectiva de algunos de los datos, estos resultados han de hacernos reflexionar y considerar precauciones a la hora de generalizar los datos en cuanto a la evolución de los pacientes bipolares partiendo de muestras seleccionadas de UTB. Éstas podrían no ser representativas de la totalidad de los pacientes bipolares, pues estos grupos tienen una evolución más tórpida.
*Autor para correspondencia.
Correo electrónico:matiasreallopez@yahoo.es (M. Real López).
Recibido el 12 de febrero de 2009; aceptado el 12 de junio de 2009