El suicidio es un problema importante de salud pública que constituye una de las principales causas de años de vida perdidos por enfermedad y la tercera causa de mortalidad en adultos jóvenes. El objetivo de este proyecto iniciado por la Sociedad Española de Psiquiatría y la Sociedad Española de Psiquiatría Biológica fue preparar un documento que, a partir de la evidencia disponible y la opinión de los expertos, realizara unas recomendaciones sobre la prevención y el manejo del comportamiento suicida.
Material y métodosEn este trabajo se resume la revisión de la evidencia disponible sobre la magnitud e impacto epidemiológico de la conducta suicida, los factores de riesgo y factores protectores, los instrumentos de evaluación del riesgo de conducta suicida, los protocolos preventivos existentes a nivel internacional y local, las intervenciones preventivo-educativas a nivel de los profesionales de la salud, y las posibles intervenciones sobre poblaciones de riesgo.
ResultadosDe esta revisión un amplio grupo de psiquiatras expertos sintetizó y consensuó un conjunto de recomendaciones sobre el impacto, la prevención y el manejo de la conducta suicida.
ConclusiónLas recomendaciones sobre la prevención y el manejo del comportamiento suicida fueron resumidas en las diez conclusiones que se presentan en este trabajo.
Suicidal behaviour is a major public health issue. Suicidal behaviour is one of the main causes of years of life lost and it is the third leading cause of death among young adults. This project was initiated by the Spanish Society of Psychiatry and the Spanish Society of Biological Psychiatry with the aim of providing a document containing the main recommendations on the prevention and management of suicidal behaviour; these recommendations should be based on the best available evidence and the experts’ opinion.
Material and methodsIn this article we summarize the review of the available evidence on the epidemiology and impact of suicidal behaviour, risk and protective factors, evaluation tools for the assessment of suicide risk, international and local preventive protocols, educational interventions for health professionals, and potential interventions for at risk populations.
ResultsBased on this review, a panel of psychiatrists summarized and agreed a set of recommendations about the impact, prevention and management of suicidal behaviour.
ConclusionThe recommendations on the prevention and management of suicidal behaviour were summarized in the ten conclusions reported in this article.
El suicidio es un problema de salud pública importante, cuya magnitud real está infra-estimada debido a las limitaciones de las estadísticas nacionales e internacionales para registrar muchos de los casos de suicidio consumado. A pesar de ello, las cifras son elevadas y datos de la Organización Mundial de la Salud (OMS) ponen de manifiesto que más de un millón de personas se suicidan al año en todo el mundo, siendo la tercera causa de muerte en personas con edades comprendidas entre los 15 y 44 años1. La magnitud e impacto epidemiológico y social del suicidio comporta no solo la mortalidad por suicidio consumado, sino también la ideación suicida y la tentativa suicida, así como las consecuencias que todo ello tiene en la calidad de vida de la población. En este sentido, los datos de la OMS sitúan al suicidio como una de las principales causas de años de vida perdidos (AVP) por la enfermedad2.
Dada la importancia del comportamiento suicida, el European Pact for Mental Health and Well-being3 incorpora la prevención del comportamiento suicida dentro de las cinco áreas de actuación prioritaria. Por otro lado, la Asociación Americana de Psiquiatría ha desarrollado unas guías para la prevención y evaluación del riesgo suicida4 y tiene previsto para la próxima edición del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-5), la recomendación de evaluar, como eje independiente, la presencia o ausencia de riesgo suicidio5.
No obstante, en España, la actuación de los psiquiatras ante la conducta de riesgo suicida es todavía variable, en especial, en lo que se refiere tanto a la evaluación del riesgo de suicidio como a su adecuada documentación en la historia clínica de los pacientes6,7. Por este motivo, la Sociedad Española de Psiquiatría (SEP) y la Sociedad Española de Psiquiatría Biológica (SEPB), consideraron de interés emprender esta iniciativa que describimos en este trabajo. El objetivo final del mismo fue desarrollar unas recomendaciones para la prevención y manejo del comportamiento suicida. Para ello, se llevaron a cabo reuniones con expertos en las cuales se revisó la evidencia disponible acerca de la epidemiología, factores de riesgo, evaluación y programas de prevención e intervención del suicidio. Esta información fue la base para la elaboración de unas recomendaciones que se sintetizaron en un decálogo final.
MetodologíaPara la elaboración de las recomendaciones para la prevención y manejo del riesgo de suicidio, los coordinadores del proyecto (JB, JS, JG) en representación de la Sociedad Española de Psiquiatría Biológica, la Sociedad Española de Psiquiatría y la Fundación Española de Psiquiatría y Salud Mental, establecieron en una primera reunión los objetivos del proyecto y seleccionaron a un pequeño grupo de expertos que se encargaría de dicha revisión. Además, decidieron la realización de una encuesta entre psiquiatras en España para evaluar cuáles eran los patrones de actuación de dichos profesionales ante la presencia de pacientes con riesgo de conducta suicida; los resultados de esta encuesta han sido objeto de otra publicación6.
El grupo de expertos de psiquiatría seleccionado redactó un primer borrador de documento que resumía la evidencia disponible acerca de la magnitud del problema, los factores de riesgo y los diferentes métodos de evaluación, prevención e intervención. Este primer borrador, fue discutido en una segunda reunión con un grupo más amplio de expertos (anexo 1). Durante esta reunión se analizaron los aspectos más relevantes sobre el manejo del comportamiento suicida, aspectos que sirvieron de base para la elaboración de las recomendaciones finales.
En una tercera reunión, los coordinadores del proyecto con la colaboración de los autores de las revisiones, tomando como base la información revisada durante las reuniones y las sugerencias realizadas durante las mismas, prepararon un borrador de recomendaciones sistematizadas en forma de decálogo. Este borrador fue distribuido entre todos los participantes del proyecto para su revisión, comentarios y aprobación.
A continuación se resume toda la información preparada por el grupo de expertos y el decálogo final de recomendaciones aprobado por todos los participantes.
Magnitud e impacto epidemiológico y social de la conducta suicidaLa conducta suicida engloba varios fenómenos entre los cuales los más relevantes son el suicidio consumado, la tentativa suicida y la ideación suicida. El suicidio consumado hace referencia a la muerte autoinflingida con evidencia (explícita o implícita) de que la persona tenía intención de morir; la tentativa suicida se define como la autolesión con un resultado no fatal acompañado de evidencia (explícita o implícita) de que la persona tenía intención de morir; y la ideación suicida hace referencia al pensamiento de un sujeto de provocar su propia muerte4. La distinción de cada uno de estos fenómenos es importante a la hora de determinar su impacto, dado que se pueden seguir dos enfoques diferentes: evaluar cada uno de estos fenómenos por separado o evaluarlos de forma conjunta, es decir, estudiar la conducta suicida de forma global. La prevalencia de la ideación suicida ha sido estudiada recientemente en dos estudios europeos, en los cuales participó España8,9. En el primero de ellos, el European Study on the Epidemiology of Mental Disorders (ESEMED) se observó una prevalencia vital del 7,8% para ideación suicida y 1,8% para los intentos de suicidio. En España las cifras fueron menores que las observadas en la muestra global (4,4% con ideación suicida y 1,5% los intentos de suicidio). Esta misma tendencia, se observó en el estudio Outcome for Depression Intenational Network (ODIN), realizado en cinco países europeos, entre ellos España. Los resultados de este estudio ponen de manifiesto que la ideación suicida en España (2,3%) es relativamente baja en comparación con otros países europeos (7,4% en Noruega, 9,8% en Finlandia y 14,6% en Irlanda9).
Con respecto a la mortalidad por suicidio, se estima que en la región Euro-A1 de la OMS (a la que pertenece España) se produjeron 54.280 muertes por suicidio en el año 2000, lo que supone el 1,3% de todas las muertes estimadas en la región para el año 2000. Las tasas más elevadas se produjeron en los grupos de edad 15-44 años y mayores de 6010.
En el caso concreto de España, el patrón de la mortalidad por suicidio es similar al resto de la población europea. En el año 2006 la tasa cruda de mortalidad por suicidio fue de 11 por 100.000 en hombres y de 3 por 100.000 en mujeres, lo que constituye respectivamente el 1,3 y el 0,4% de la tasa de mortalidad total11. Tanto en hombres como en mujeres, el mayor número de muertes se produjo en mayores de 60 años.
En cuanto al método utilizado para llevar a cabo el suicidio, según consta en el certificado de defunción, entre los hombres el más frecuente fue el ahorcamiento (40% del total de muertes), seguido por la precipitación desde altura (28% del total), mientras que entre las mujeres la precipitación desde altura fue el más utilizado (59% del total), seguido del ahorcamiento (14%)12.
El suicidio supone el 3,1% del total de AVP en hombres y el 1,4% en mujeres. Por grupos de edad, el mayor porcentaje lo encontramos en el grupo de 15-29 años en ambos grupos, en los que el suicidio supone el 10,5% del total de AVP en hombres y el 7,6% del total en mujeres. El suicidio es la novena causa de AVP en hombres y ocupa el lugar 21 en las mujeres. Sin embargo, en el grupo de 15-44 años, el suicidio es la tercera causa de AVP en hombres, tras los accidentes de circulación y el SIDA; en mujeres, ocupa el cuarto lugar tras los accidentes de circulación, el cáncer de mama y el SIDA11.
En comparación con los datos de la región Euro-A, el suicidio causa una menor proporción de AVP en España que en el conjunto de la región de referencia. A pesar de ser un país con un riesgo menor que otros países europeos, preocupa la tendencia lineal de incremento de mortalidad por suicidio observada en España en los últimos años13.
Factores de riesgo y factores protectoresLos factores de riesgo de la conducta suicida se dividen clásicamente en dos grupos, aquellos que son clínicamente modificables (como son los trastornos psiquiátricos) y aquellos que no lo son (como los factores hereditarios, el sexo o la edad). Además de los factores de riesgo, es importante tener en cuenta los factores protectores a la hora de evaluar y prevenir el riesgo de suicidio. En este apartado revisaremos los factores de riesgo y protectores más relevantes.
Múltiples estudios coinciden en señalar el antecedente de intentos de suicidio en la historia previa del paciente como uno de los factores de riesgo que predice con más claridad la posibilidad de un futuro suicidio consumado14–17. En una revisión sistemática de 14 cohortes que sumaban 21.385 sujetos, se estimó que las personas con antecedentes de conductas autolesivas tienen casi 25 veces más posibilidades de morir por suicidio que la población general18. Aproximadamente, entre un 1-6% de los pacientes que ingresan por una tentativa de suicidio fallecen por suicidio en el año posterior, siendo este riesgo más elevado en pacientes de mayor edad o con intentos de repetición19–21.
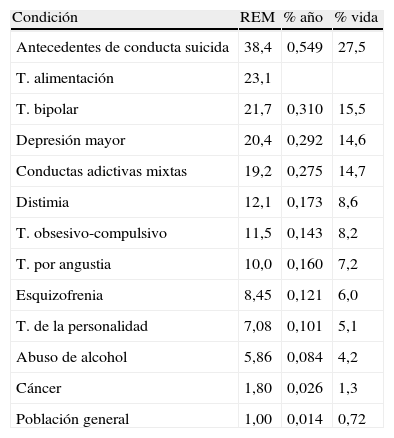
La existencia de trastornos psiquiátricos es otro de los principales factores de riesgo de suicidio22,23. En la tabla 1 se señala el riesgo de suicidio estimado para los trastornos mentales en la Guía de la APA publicada en 20034. Como se muestra en la tabla, el trastorno bipolar, trastorno depresivo mayor y las conductas adictivas mixtas, son los cuadros psiquiátricos con mayor riesgo de conducta suicida.
Riesgo de suicidio en trastornos específicos
| Condición | REM | % año | % vida |
| Antecedentes de conducta suicida | 38,4 | 0,549 | 27,5 |
| T. alimentación | 23,1 | ||
| T. bipolar | 21,7 | 0,310 | 15,5 |
| Depresión mayor | 20,4 | 0,292 | 14,6 |
| Conductas adictivas mixtas | 19,2 | 0,275 | 14,7 |
| Distimia | 12,1 | 0,173 | 8,6 |
| T. obsesivo-compulsivo | 11,5 | 0,143 | 8,2 |
| T. por angustia | 10,0 | 0,160 | 7,2 |
| Esquizofrenia | 8,45 | 0,121 | 6,0 |
| T. de la personalidad | 7,08 | 0,101 | 5,1 |
| Abuso de alcohol | 5,86 | 0,084 | 4,2 |
| Cáncer | 1,80 | 0,026 | 1,3 |
| Población general | 1,00 | 0,014 | 0,72 |
REM: razón estandarizada de mortalidad (cociente entre la mortalidad observada en el grupo estudiado y la esperada en la población de referencia, comúnmente la población general); % año: tasa anual de suicidio; % Vida: tasa estimada de suicidio a lo largo de la vida.
El trastorno depresivo mayor puede llegar a aumentar 20 veces el riesgo de suicidio, en especial, al inicio y al final del episodio depresivo ya que en la fase de estado, el enlentecimiento psicomotor y la inhibición bloquean el paso a la acción24,25. No obstante en pacientes con trastorno depresivo moderado (más frecuente que el trastorno depresivo mayor) el riesgo de suicidio es menor, de ahí que la clásica cifra de 15% de mortalidad por suicidio en pacientes con depresión haya descendido a un porcentaje global de 5%26. La tasa de suicidios en el trastorno bipolar oscila entre un 10-15%, para algunos autores es mayor en los pacientes con trastorno bipolar ii, y aumenta con la comorbilidad con otros trastornos, especialmente con los trastornos de la personalidad27. Además, en los pacientes con trastorno bipolar la falta de adherencia al tratamiento parece estar relacionada con el aumento de riesgo de conducta suicida, aunque se desconoce si esta falta de adherencia conduce a un aumento del riesgo de tendencias suicidas como consecuencia de propiedades específicas de intervenciones como el tratamiento con litio o es simplemente secundario a la estabilización del estado de ánimo28.
Los pacientes con esquizofrenia, cuyo riesgo de suicidio es 8,5 veces mayor que la población general29, comparten algunos de los factores de riesgo con la población general (como ser hombre, soltero, desempleado, vivir solo o estar aislado socialmente) y presentan además otros específicos de la esquizofrenia como son los factores psicopatológicos, algunos firmemente establecidos como la depresión y la desesperanza, y otros más controvertidos como los síntomas psicóticos negativos30,31. Además, existen otros factores de riesgo asociados a esquizofrenia como son el hecho de ser joven, haber sufrido numerosas recaídas con alto número de ingresos psiquiátricos, asociar deterioro social, laboral y sexual por la enfermedad o la baja adherencia al tratamiento30,31. La relación entre el uso de antipsicóticos y la conducta suicida, aunque fue inicialmente motivo de controversia, ha quedado claramente desechada y, por el contrario, la adherencia al tratamiento ha sido claramente establecida como un factor protector31. Trabajos como el de Johnson et al. (1983)32 o los realizados con los antipsicóticos atípicos33, con menos efectos secundarios, demuestran que los antipsicóticos pueden reducir el riesgo de suicidio. Dentro de los antipsicóticos, clozapina destaca por encima del resto, puesto que origina una disminución del riesgo de suicidio de hasta el 85% entre estos pacientes34, siendo el único fármaco en la actualidad con indicación en el tratamiento de la conducta suicida asociada a la esquizofrenia.
Por otro lado, el trastorno por uso de sustancias y, en especial, el alcoholismo por su elevada prevalencia, se relaciona con frecuencia con un incremento del riesgo de suicidio29. El consumo de otras drogas (opioides, cocaína, cannabis, sedantes, etc.) y, en especial, la dependencia conjunta de múltiples sustancias se ha asociado a un riesgo de suicidio hasta 20 veces superior29.
Los trastornos de personalidad tienen una particular relevancia, ya que pueden determinar la conducta suicida de varias formas: predisponiendo a trastornos mentales mayores como depresión o alcoholismo, conduciendo a problemas en las relaciones interpersonales y en el ajuste social, precipitando acontecimientos vitales indeseables o deteriorando la capacidad de afrontar un trastorno físico o mental35–38. La desesperanza, el neuroticismo y la extraversión son los rasgos de personalidad que más claramente parecen relacionarse con la conducta suicida y otros, como la agresividad, impulsividad, irritabilidad, hostilidad o ansiedad, muestran asociaciones menos concluyentes39.
El riesgo de ideación y tentativa suicida está determinado por una compleja interacción de factores genéticos y ambientales40. Distintos autores estiman que el 43% de la conducta suicida se explica por la carga genética y el 57% restante por factores ambientales41,42. La herencia en la conducta suicida parece estar determinada por, al menos, dos componentes: uno, la propia transmisión de las enfermedades mentales, y otro, la dotación genética relacionada con la agresividad, impulsividad y otros factores de personalidad43. Un metaanálisis de 21 estudios comprobó que los familiares de primer grado de sujetos suicidas tienen el triple de riesgo de llevar a cabo conductas suicidas, a pesar de no presentar patología psiquiátrica44.
En la mayoría de los países, a excepción de China, las tasas de suicidio son mayores en hombres que en mujeres45. Por el contrario, la tasa de intentos de suicidio suele ser mayor en mujeres que en hombres46. En cuanto a los intentos de suicidio, además de factores comunes como la enfermedad mental, hay otros —como nivel económico bajo o fumar— que se asocian más a los intentos en varones, mientras que en el caso de las mujeres se asocian a factores como un peor concepto de salud percibida o un peor nivel educacional47.
Aunque la tasa de suicidio aumenta con la edad48, los jóvenes y adolescentes constituyen un grupo de riesgo importante. De hecho, según los datos del Instituto Nacional de Estadística, el suicidio está entre las primeras causas de muerte entre los jóvenes y adolescentes49. En el grupo de jóvenes, una de las causas más frecuentes de la conducta suicida es la existencia de trastornos psiquiátricos, fundamentalmente trastornos afectivos, consumo de sustancias y trastornos de la conducta50. Así mismo, el riesgo de suicidio parece ser del doble para los sujetos jóvenes con niveles socioeconómicos bajos51, cinco veces mayor para aquellos que han abandonado la escuela, y cerca de ocho veces mayor para aquellos sin estudios universitarios52. La separación de los padres parece aumentar también el riesgo de suicidio50,51. Por otro lado, diversos trabajos han confirmado la asociación entre intento de suicidio en niños y el maltrato físico o los abusos sexuales50,53,54.
La población geriátrica constituye otro grupo de riesgo de suicidio importante. La enfermedad somática o incapacitante55,56 y la pérdida de autonomía en actividades de la vida diaria57, son algunos de los factores de riesgo específicos de esta población. Así mismo, la depresión parece ser un mediador entre la enfermedad somática y el suicidio en este grupo de pacientes58. Existe también un clara asociación entre el aislamiento social de la población geriátrica y el suicidio59,60.
Otros factores sociodemográficos que influyen en el riesgo de suicidio son, por ejemplo, el desempleo, los problemas financieros y los problemas de pareja59,61. Con respecto al tipo de ocupación, cabe destacar el incremento de riesgo que tienen las profesiones relacionadas con la salud62.
Los factores protectores del riesgo de suicidio más comúnmente aceptados podrían dividirse en aquellos propios del individuo y los propios del entorno63,64. Así, entre los primeros podemos incluir las actitudes y valores en contra del suicidio, como sería el concepto del valor de la propia vida. Además, las habilidades sociales, el manejo de la ira y la capacidad de resolución de problemas favorecen la decisión de no suicidarse. Otras variables relacionadas con la protección son el cuidado y búsqueda de la salud mental y somática, las creencias religiosas que desaprueben el suicidio, el temor al dolor y las conductas de riesgo, la presencia de esperanza y optimismo, el autocontrol de la impulsividad, la alta autoestima, las estrategias de afrontamiento adecuadas y la alta resiliencia. Entre los factores ambientales destacan la existencia de una red social y familiar adecuada con responsabilidades para con los demás, la participación social, la accesibilidad a los dispositivos de salud, un ambiente estable y las restricciones a la hora de adquirir armas o medicaciones potencialmente letales36,60,61. La convivencia en pareja y la presencia de hijos no emancipados en el hogar se consideran también factores protectores frente al suicidio65. De hecho, la viudedad y las separaciones aumentan el riesgo de suicidio y parecen afectar más a los hombres que a las mujeres66,67. Otros aspectos como la maternidad o el embarazo, se han identificado como factores protectores68,69.
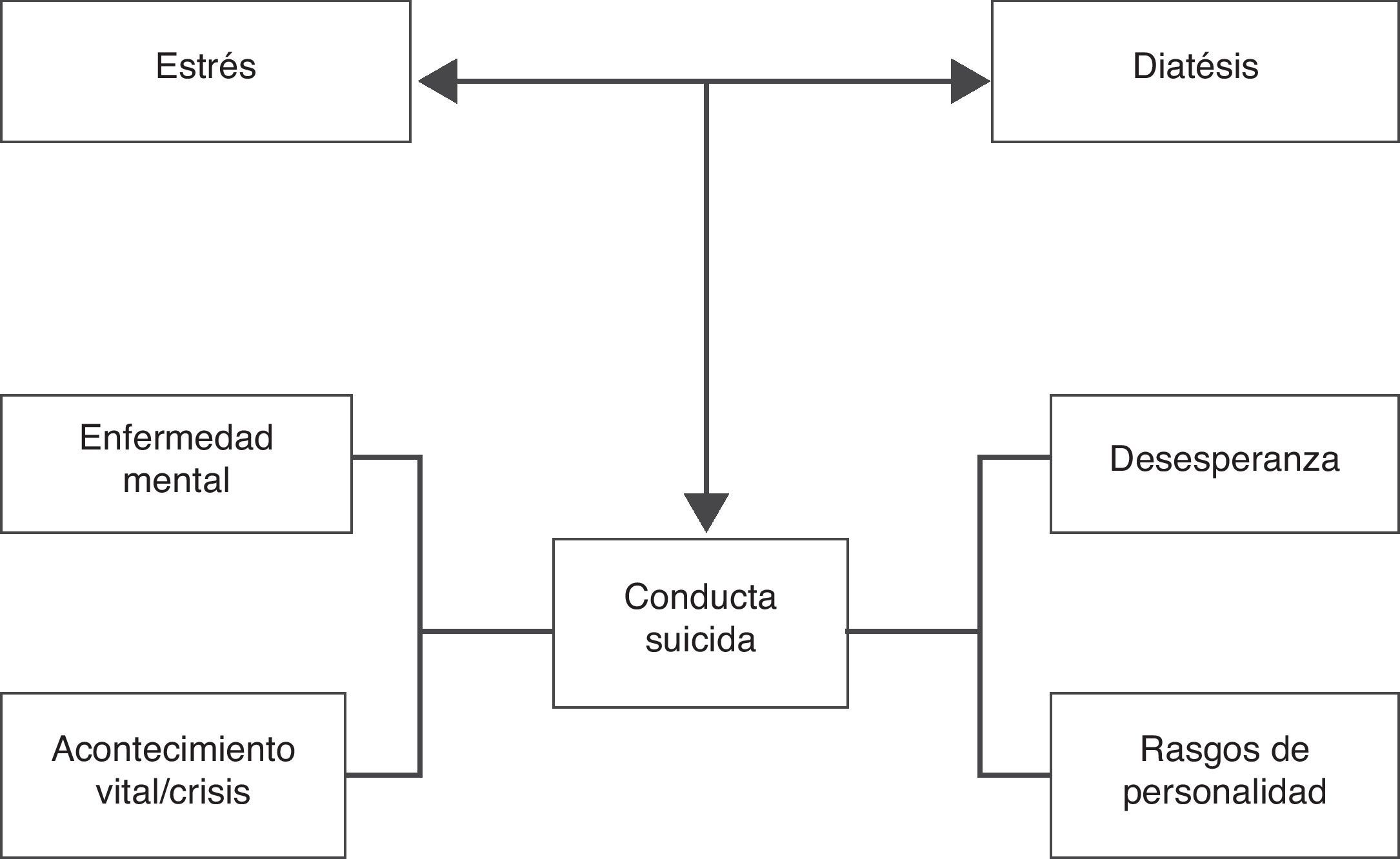
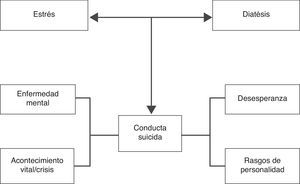
Aunque el riesgo de suicidio guarda relación con el número de factores de riesgo presentes, Mann et al.70,71 proponen un modelo de diátesis-estrés más amplio, útil para comprender el riesgo de conducta suicida (fig. 1). El modelo consta de dos dimensiones interrelacionadas: la dimensión de las características de la persona (genética, abuso de sustancias, personalidad o impulsividad) y la de los desencadenantes o precipitantes (enfermedad psiquiátrica aguda o acontecimientos vitales adversos). La combinación de ambas dimensiones sería más importarte para determinar el riesgo de conducta suicida que la mera acumulación de factores de riesgo. Esto subraya la importancia de una correcta evaluación de los pacientes con riesgo suicida en la que se tengan presentes tanto los factores de riesgo poblacionales como los factores de riesgo relacionados con la enfermedad mental o la discapacidad.
Instrumentos de evaluaciónLa evaluación del riesgo suicida es una de las tareas más importantes, complejas y difíciles a las que debe de enfrentarse cualquier clínico4. En el marco actual en el que se desarrolla la práctica psiquiátrica cotidiana, cada vez se presta mayor atención a la potencial responsabilidad derivada de una evaluación del riesgo suicida insuficiente o incorrecta. Uno de los problemas más frecuentes consiste en no documentar adecuadamente nuestros juicios y observaciones clínicas7,72–74. Por otro lado, cabe destacar que el uso de escalas psicométricas para la evaluación del comportamiento suicida aún no se ha incorporado de modo rutinario a la práctica clínica cotidiana75,76. En concreto, en España, en una encuesta realizada recientemente a 400 psiquiatras, se observó que solo un 10% utilizan de forma habitual escalas y cuestionarios estructurados para evaluar el riesgo de suicidio6. Para suplir esta carencia, la próxima edición del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-5) recomienda la necesidad de evaluar, como eje independiente, la presencia (o no) de riesgo de suicidio5,73,74,76.
En este contexto, este trabajo pretende ser un marco de referencia general para ayudar al clínico a solventar este problema y sistematizar, en la medida de lo posible, la evaluación del riesgo suicida en su práctica clínica. Para ello seleccionamos las escalas que consideramos más relevantes por su utilidad desde el punto de vista clínico, o porque han demostrado ser más útiles en investigación. En la tabla 2 agrupamos estas escalas en cuatro apartados diferentes, según su aplicación específica en la evaluación de la conducta suicida77.
Escalas de evaluación del riesgo de suicidio
| Tipo de escala |
| No específicas de suicidio |
| MINI Entrevista Neuropsiquiátrica Internacional (MINI) |
| Escala de Hamilton para la Depresión (HDRS) |
| Escala de Depresión de Montgomery-Asberg (MADRS) |
| Comportamiento suicida |
| Escala de Ideación Suicida de Beck (SSI) |
| Escala de Ideación Suicida de Paykel (PSS) |
| International Suicide Prevention Trial Scale for Suicidal Thinking |
| (InterSePT) |
| Escala SAD PERSONS |
| Escala Columbia para Evaluar el Riesgo de Suicidio (C-SSRS) |
| Escala de Riesgo Suicida de Plutchik (RS) |
| Impresión Clínica Global para Gravedad de Riesgo Suicida (CGI-SS) |
| Actos suicidas |
| Escala de Intencionalidad Suicida (SIS) |
| Gravedad Médica de la Tentativa (MDS) |
| Constructos relacionados con el suicidio |
| Escala de Desesperanza (HS) |
| Inventario de razones para vivir (RFL) |
| Escala de impulsividad de Barrat (BIS-11) |
| Inventario de Hostilidad de Buss-Durkee (BDHI) |
| Historia de agresión de Brown-Goodwin (BGLHA) |
| Escala de Acontecimientos Vitales Estresantes de Brugha (LTE) |
Además de las escalas incluidas en la tabla 2, hay otros múltiples instrumentos que han sido diseñados para la evaluación de aspectos directa o indirectamente relacionados con los comportamientos suicidas. Existen guías exhaustivas de instrumentos de evaluación de utilidad en el ámbito de los comportamientos suicidas, en particular, y de los trastornos mentales y del comportamiento78,79.
Dado que no existe un instrumento único de evaluación, se recomienda utilizar aquellos que se aproximen más a las necesidades del clínico, en función de aspectos tales como las características clínicas del paciente o el lugar donde se realiza la evaluación. Así mismo, siempre que sea posible, se recomienda utilizar escalas que cuenten con propiedades psicométricas adecuadas y que hayan sido adaptadas y validadas en nuestro medio. Con independencia de los instrumentos utilizados para la evaluación, sí debe dejarse constancia en la historia clínica de los resultados de dicha evaluación.
La Organización Mundial de la Salud, a través de su edición de la clasificación CIE-10, Trastornos Mentales y del Comportamiento para Atención Primaria80, realiza las siguientes recomendaciones para la evaluación del riesgo suicida:
- a.
Evaluación del riesgo de suicidio en un futuro inmediato
- •
Ideación suicida (esporádica versus persistente).
- •
Determinación (el suicidio es una posibilidad o una decisión firme).
- •
Plan suicida (nivel de elaboración: a mayor elaboración de un plan suicida, mayor riesgo; la disponibilidad de medios para el suicidio incrementa el riesgo).
- •
Soledad (falta de apoyo social y familiar incrementa el riesgo).
- •
Consumo de alcohol u otras sustancias (la limitación de la capacidad de autocontrol del individuo puede favorecer comportamientos suicidas).
- •
Dificultades sociales (la marginación, el desempleo o la falta de expectativas incrementan el riesgo).
- •
- b.
Evaluación del paciente con un intento suicida reciente
- •
Peligrosidad del método elegido.
- •
Grado de convicción sobre eficacia del método elegido.
- •
Posibilidad de ser descubierto.
- •
Grado de alivio al ser salvado.
- •
Propósito del comportamiento suicida (intentaba transmitir un mensaje o morir).
- •
Grado de planificación.
- •
Existencia (o no) de cambios en la situación psicológica o vital que desencadenó el comportamiento suicida.
- •
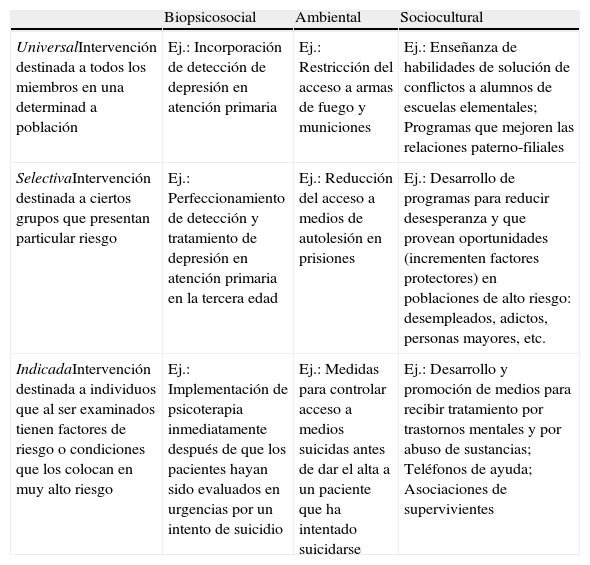
La Comisión de Enfermedades Crónicas81 propuso una clasificación de las medidas preventivas en tres categorías —prevención primaria, secundaria y terciaria—, que alcanzó una creciente e importante influencia en todo el mundo y ha llegado a estar presente en la mayoría de las políticas de salud pública. Sin embargo, este sistema de clasificación empezó a quedarse obsoleto cuando se fueron incorporando datos y conceptos de carácter no mecanicista en la investigación biomédica y se propuso completar esta clasificación previa con una aproximación centrada en una valoración entre riesgos y beneficios para diferentes grupos de población: prevención universal, selectiva e indicada (tabla 3)82. Esta aproximación ha sido recogida para proponer un marco general de intervención preventiva específico para los trastornos mentales83,84. El nivel en el que debería situarse cada tipo de intervención concreta depende de los resultados empíricos obtenidos por las investigaciones y del análisis de costes/beneficios realizado para cada problema y población específicos. A su vez, estos tres tipos de prevención pueden aplicarse en tres niveles diferentes de especificidad respecto al contexto concreto de aplicación: intervenciones biopsicosociales, intervenciones ambientales, e intervenciones socioculturales85. Los diferentes programas de prevención del suicidio serán agrupados en cada una de estas dos dimensiones de tres categorías, ofreciendo nueve tipos de estrategias preventivas diferentes, que se reflejan en la tabla 3. Otros autores han clasificado de forma jerárquica los factores de riesgo suicida en primarios, secundarios y terciarios86. Los primarios (médico-psiquiátricos) son los predictores de suicidio más poderosos, y su prevención sería competencia del sistema sanitario. Los factores secundarios (psicosociales) cuya competencia recae en las autoridades políticas, maestros, psicólogos, organizaciones civiles y religiosas, tienen un valor preventivo menor, así como los factores terciarios (sociodemográficos), sin competencia definida.
Esquema de intervenciones para prevención del suicidio
| Biopsicosocial | Ambiental | Sociocultural | |
| UniversalIntervención destinada a todos los miembros en una determinad a población | Ej.: Incorporación de detección de depresión en atención primaria | Ej.: Restricción del acceso a armas de fuego y municiones | Ej.: Enseñanza de habilidades de solución de conflictos a alumnos de escuelas elementales; Programas que mejoren las relaciones paterno-filiales |
| SelectivaIntervención destinada a ciertos grupos que presentan particular riesgo | Ej.: Perfeccionamiento de detección y tratamiento de depresión en atención primaria en la tercera edad | Ej.: Reducción del acceso a medios de autolesión en prisiones | Ej.: Desarrollo de programas para reducir desesperanza y que provean oportunidades (incrementen factores protectores) en poblaciones de alto riesgo: desempleados, adictos, personas mayores, etc. |
| IndicadaIntervención destinada a individuos que al ser examinados tienen factores de riesgo o condiciones que los colocan en muy alto riesgo | Ej.: Implementación de psicoterapia inmediatamente después de que los pacientes hayan sido evaluados en urgencias por un intento de suicidio | Ej.: Medidas para controlar acceso a medios suicidas antes de dar el alta a un paciente que ha intentado suicidarse | Ej.: Desarrollo y promoción de medios para recibir tratamiento por trastornos mentales y por abuso de sustancias; Teléfonos de ayuda; Asociaciones de supervivientes |
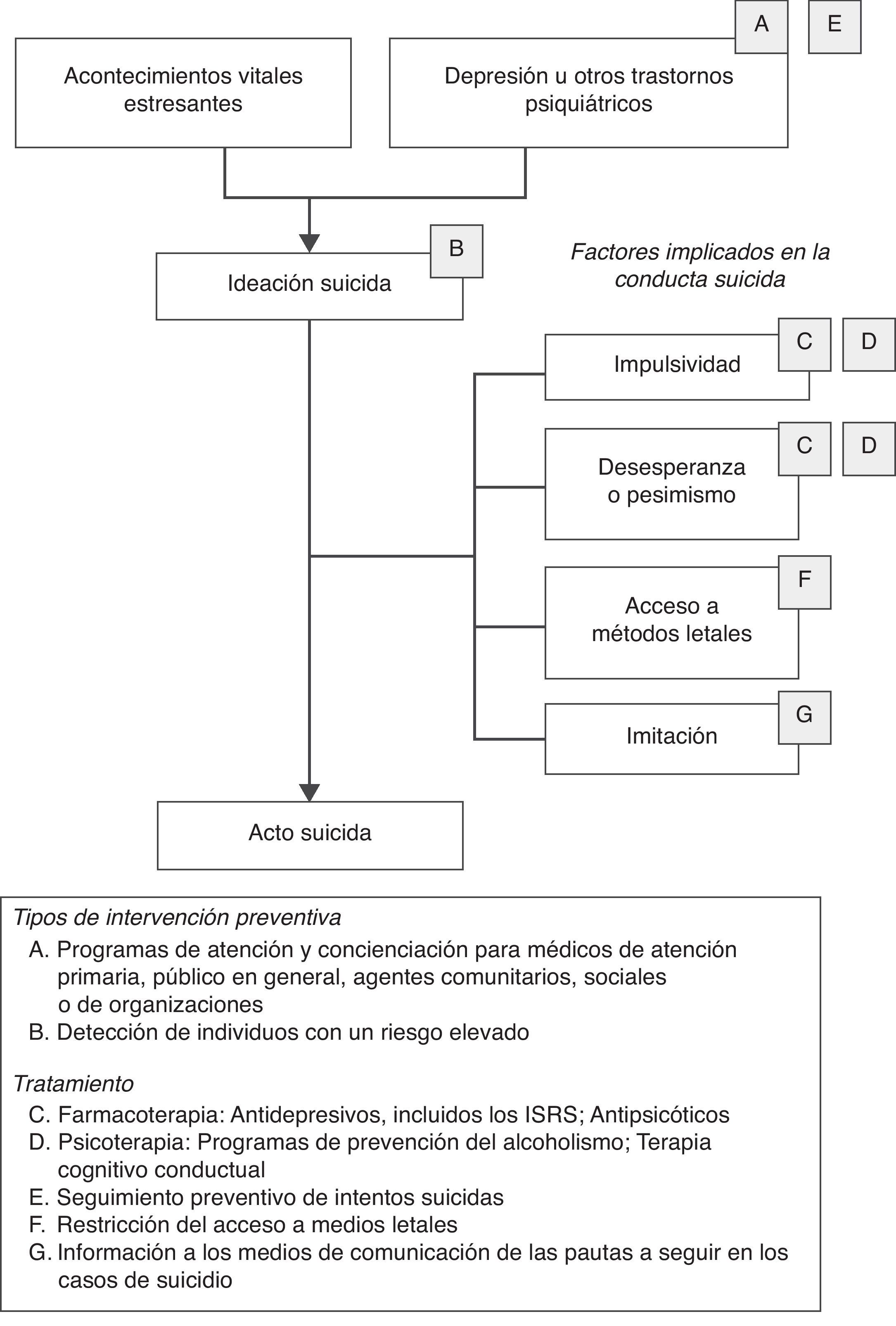
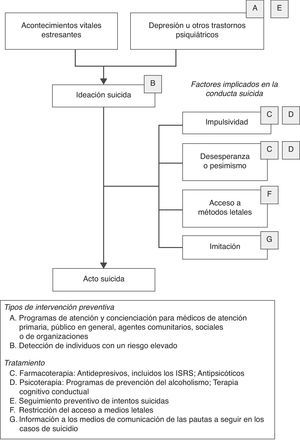
En la figura 2 se representa un modelo que incluye los principales factores de riesgo de la conducta suicida y el tipo de intervenciones que han demostrado ser más eficaces y efectivas en cada uno de esos factores vinculados al suicidio, según la exhaustiva revisión realizada por un grupo de expertos internacionales87. Las intervenciones específicas propuestas en el modelo para cada uno de los factores de riesgo de la conducta suicida se pueden integrar con el marco general propuesto en la tabla 3. Es decir, estas intervenciones podrían a su vez clasificarse como universales, selectivas o indicadas dependiendo de su alcance y objetivo específico, o del momento y lugar en el que la acción preventiva vaya a tener lugar.
Entre las iniciativas a escala mundial desarrolladas para reducir la mortalidad asociada al suicidio, se encuentra el proyecto de la OMS denominado SUPRE-MISS88. Este programa consiste en una evaluación detallada en 18 lugares diferentes de los factores asociados a la conducta suicida, y en la aplicación de una breve intervención psicoeducativa para los pacientes que hubieran tenido un intento de suicidio. Aunque algunos de los resultados del estudio SUPRE-MISS han sido recientemente publicados89, no se dispone todavía de datos específicos sobre la efectividad de la intervención socioeducativa en las personas que han realizado un intento de suicidio, ni sobre la efectividad general del estudio y la política de la OMS para afectar a los diferentes agentes sociales potencialmente implicados en la reducción del suicidio.
La iniciativa de la OMS en la prevención del suicidio ha implicado también la realización y difusión de una serie de documentos que ofrecen información, recomendaciones, pautas y guías de acción específicas para diferentes agentes sociales potencialmente implicados en la detección, prevención y tratamiento de la conducta suicida: profesionales médicos, responsables de instituciones penitenciarias, profesores, medios de comunicación, etc.90.
En España, la Estrategia en Salud Mental del Sistema Nacional de Salud, dentro de su Línea Estratégica 1 (promoción de la salud mental de la población, prevención de la enfermedad mental y erradicación del estigma asociado a las personas con trastorno mental), incluye como uno de sus objetivos generales la prevención del suicidio a través de la realización y evaluación de acciones específicas para disminuir las tasas de depresión y suicidio. No obstante, a pesar de que el suicidio se ha convertido en uno de los focos prioritarios de la política sanitaria de la Unión Europea y del Sistema Nacional de Salud, en España existe una muy escasa implementación de programas de tipo preventivo, encontrándonos, en el momento actual, muy por debajo del nivel de otros países europeos con desarrollo similar91. De hecho, actualmente no existe en España un plan nacional de prevención como tal y hasta ahora solo se han realizado algunas iniciativas locales. Este es el caso de Cataluña, como integrante del proyecto europeo de la European Alliance Against Depression (EAAD)92, Galicia, donde está en marcha un programa asistencial y preventivo, dirigido a la detección precoz del riesgo de suicidio en atención primaria93 o Asturias, donde desde el año 2007 se desarrolla el proyecto europeo Monitoring Suicidal Behaviour in Europe (MONSUE)94 centrado en la monitorización exhaustiva de todas las tentativas suicidas que acuden a los Servicios de Urgencia Hospitalarios y desde el 2009 se ha puesto en marcha el proyecto Saving and Empowering Young Lives in Europe (SEYLE), primer programa europeo dirigido específicamente a la prevención de comportamientos suicidas en población adolescente95.
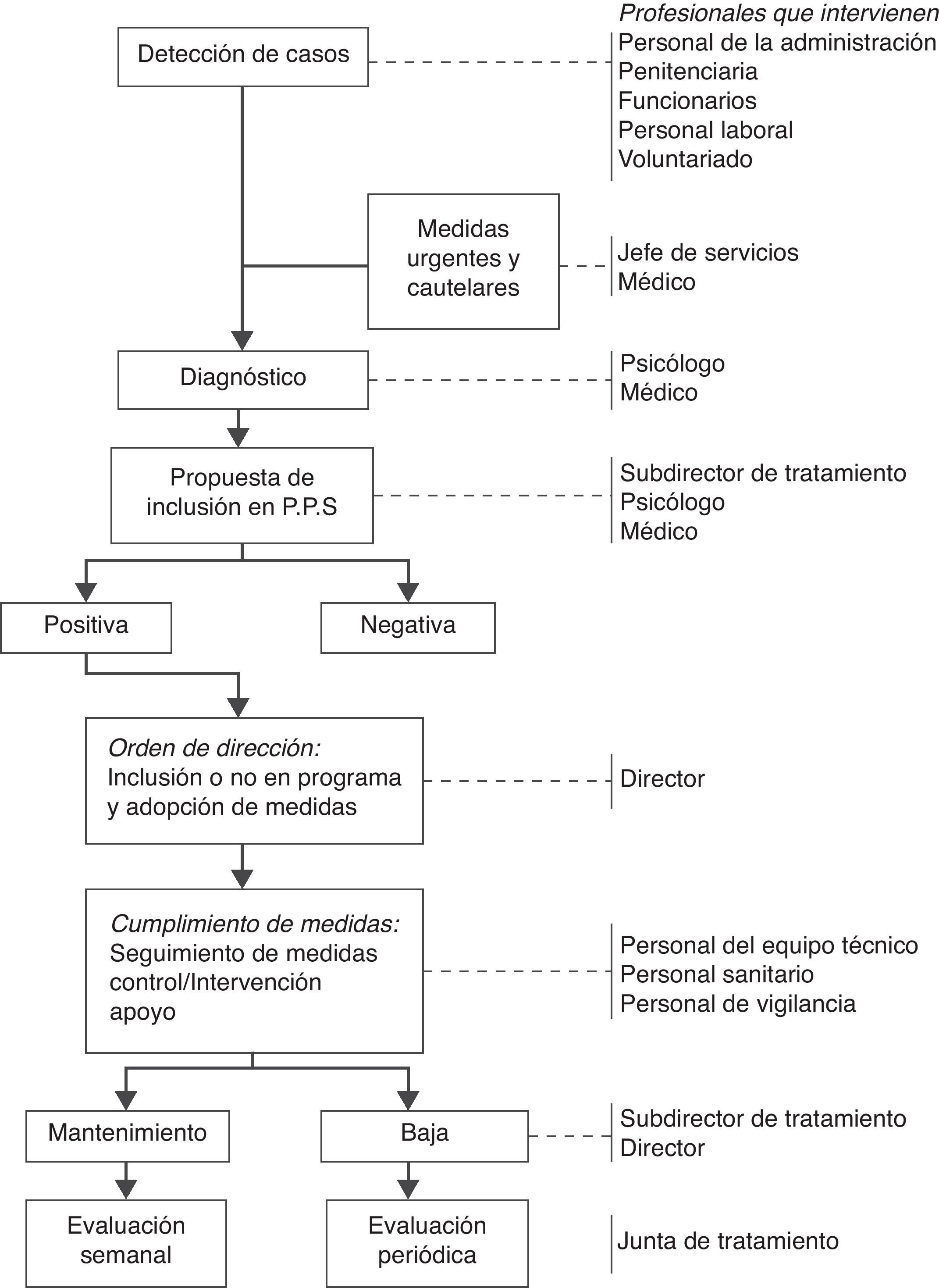
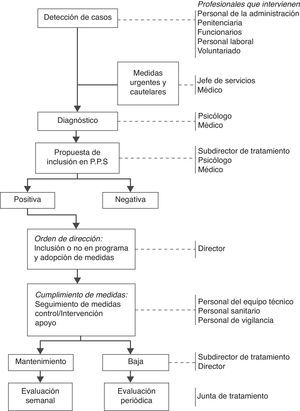
En las instituciones penitenciarias se ha seguido tradicionalmente una política preventiva centrada en la restricción del acceso a medios dañinos o letales a personas en las que se apreciaba riesgo de autolesiones o de suicidio. El 10 de agosto de 2005 se publicó el programa marco de prevención del suicidio en instituciones penitenciarias96, centrado en varios pasos que se ilustran en la figura 3. De momento, no hay datos disponibles sobre los resultados de este plan de acción, aunque el elevado control que permite el entorno en este contexto lleva a pensar que la efectividad, dado un plan de acción altamente especificado, debe ser adecuada. No obstante, las acciones realizadas en este marco son difícilmente generalizables al control y prevención del suicidio en la comunidad, tanto por las diferentes características de la población como las del entorno de actuación.
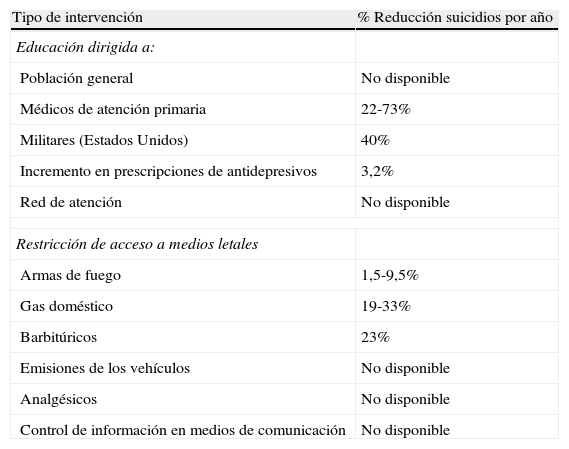
En la tabla 4 se resumen los resultados de la exhaustiva y sistemática revisión de la eficacia de las estrategias existentes para la prevención del suicidio, realizada por un amplio grupo de expertos mundiales en este ámbito87. Llama la atención, por un lado, la variabilidad sobre la efectividad en algunas estrategias y, sobre todo, la escasez de datos existentes sobre la efectividad de la mayoría de intervenciones, así como las limitaciones del diseño de los trabajos, las dificultades de generalización, y las escasas replicaciones de los datos. En general ante la escasa evidencia disponible, las intervenciones preventivas normalmente usan una estrategia de amplio espectro, al estilo de la propuesta de la EAAD92, combinando intervenciones universales, selectivas e indicadas, y en distintos ámbitos y contextos. Por otro lado, la recomendación general sería que las intervenciones se basaran en las características específicas de la población en la que se pretende prevenir la conducta suicida, por lo que si esos datos no están disponibles, el primer paso sería realizar estudios exploratorios en cuyos resultados puedan basarse posteriormente las indicaciones.
Reducción postintervención en la tasa total de suicidios (Mann et al., 2005)
| Tipo de intervención | % Reducción suicidios por año |
| Educación dirigida a: | |
| Población general | No disponible |
| Médicos de atención primaria | 22-73% |
| Militares (Estados Unidos) | 40% |
| Incremento en prescripciones de antidepresivos | 3,2% |
| Red de atención | No disponible |
| Restricción de acceso a medios letales | |
| Armas de fuego | 1,5-9,5% |
| Gas doméstico | 19-33% |
| Barbitúricos | 23% |
| Emisiones de los vehículos | No disponible |
| Analgésicos | No disponible |
| Control de información en medios de comunicación | No disponible |
A pesar de que la tentativa de suicidio y los trastornos psiquiátricos son los principales factores de riesgo de suicidio consumado, existe un porcentaje importante de suicidios consumados que no están precedidos por ninguno de estos dos factores. Por tanto aunque, la identificación de intentos de suicidio y el seguimiento adecuado de pacientes con trastorno psiquiátrico en el ámbito de la atención médica especializada es importante para la prevención de suicidio consumado, con ello solo se previene una parte de la mortalidad por suicidio. De ahí la importancia de promover programas de prevención que incluyan a otros profesionales de la salud en contacto con pacientes en riesgo, principalmente médicos de atención primaria, e incluso a agentes sociales y población general.
El profesional de asistencia primaria ocupa un lugar clave como puerta de entrada a los cuidados de salud. Aproximadamente un 83% de las personas que cometen suicidio habían contactado durante el año previo con su médico generalista y cerca del 66% lo habían hecho en el mes previo al suicidio97. No obstante, tanto la depresión como otros trastornos psiquiátricos son frecuentemente infradiagnosticados e infratratados en el ámbito de la asistencia primaria98. Por tanto, un mejor reconocimiento y tratamiento de la depresión, y una adecuada evaluación del riesgo de suicidio por parte de la asistencia primaria, son factores claves y que han demostrado eficacia a la hora de reducir el riesgo de suicidio87. En este sentido, aunque la Sociedad Española de Médicos de Familia y Comunitaria (SEMFYC) propone algunas pautas de actuación, estas no vienen acompañadas de un protocolo específico, ni se concretan en regulaciones específicas sobre los pasos a seguir.
Varios países europeos han puesto en marcha programas educativos dirigidos a profesionales de asistencia primaria. Tres de ellos son programas de formación para mejorar capacidad diagnóstica y manejo terapéutico de la depresión dirigidos a médicos generalistas: el Estudio Gotland en Suecia99–101, el Estudio Jämtland en Suecia102 y el Estudio Kiskunhalas en Hungría103.
En España, en Galicia, se está llevando a cabo también un programa de apoyo y formación a atención primaria en la detección y valoración de pacientes en riesgo de suicidio. Según los datos obtenidos en enero de 2010, el 25% de intentos de suicidios esperados al año de seguimiento se redujo a un 3,7%. A finales de abril de 2010, el programa había identificado 134 pacientes y continuaba en curso a la vista de los buenos resultados obtenidos93.
Otras iniciativas, como es el caso del Nuremberg Alliance Against Depression (NAAD)104–106, incluyen no solo a médicos generalistas, sino también a población general, facilitadores y grupos de alto riesgo. Los resultados del mismo demostraron la efectividad del programa así como los beneficios de un posible efecto sinérgico de intervención a múltiples niveles. A raíz de los resultados obtenidos, se desarrollaron programas con metodología similar, como es el caso de European Alliance Against Depression (EAAD), en el que participan 17 países europeos, entre los que se encuentra España por medio de la participación del Hospital Sant Pau (Barcelona)92.
A modo de síntesis y teniendo en cuenta los resultados obtenidos hasta la fecha en los distintos programas desarrollados para la prevención de los comportamientos suicidas dirigido a los profesionales de la asistencia primaria, convendría tener en cuenta los siguientes aspectos para la puesta en marcha de futuras iniciativas:
- 1.
Necesidad de conocer las necesidades del área dónde se va a implementar el programa (conocimiento de la magnitud del problema y principales factores de riesgo asociados al mismo).
- 2.
Promover y mejorar la capacidad de identificación de personas con riesgo suicida (tener presentes problemas de salud físicos y psíquicos).
- 3.
Facilitar herramientas de ayuda diagnóstica que posibiliten dicha detección.
- 4.
Mejorar la capacidad de detección (diagnóstica) y de manejo terapéutico de los trastornos del humor.
- 5.
Posibilidad de facilitar mejora en la capacidad diagnóstica y de manejo terapéutico de otras patologías (o grupos poblacionales) que se asocien de modo muy prevalente a la realización de comportamientos suicidas en el área de aplicación del programa (por ejemplo dependencia de alcohol, población anciana, etc.).
- 6.
Tener presentes las diferencias de sexo a la hora de implementar los programas educativos (formación específica para el manejo del varón con riesgo suicida).
- 7.
Fomentar la colaboración con asistencia especializada (psiquiatría) y facilitar una adecuada derivación a dicho nivel de los pacientes de riesgo.
- 8.
Necesidad de poner en marcha «cursos de recuerdo» cada dos años.
- 9.
Mayor efectividad de los programas educativos multinivel (médicos generalistas, población general, facilitadores, etc.).
- 10.
Necesidad de evaluación interna y externa del programa.
Dada la complejidad del fenómeno del suicidio, no existe actualmente un tratamiento específico para el mismo, siendo lo fundamental el tratamiento de la patología psiquiátrica de base. Numerosos pacientes suicidas son tratados con una combinación de psicofármacos que puede incluir antidepresivos, benzodiacepinas, antipsicóticos y estabilizadores del ánimo107. Aparte del uso de la clozapina en la esquizofrenia108 y del litio en el trastorno bipolar109, no existe todavía un tratamiento específico para la suicidabilidad por lo que es fundamental tratar la patología psiquiátrica de base.
El tratamiento farmacológico antidepresivo, particularmente con inhibidores selectivos de la recaptación de la serotonina (ISRS), se corresponde con un descenso en las tasas de suicidio110,111. El antidepresivo a elegir debe ser ante todo eficaz y seguro en sobredosis. Se suelen preferir antidepresivos de tipo sedante, pero si se elige un ISRS se puede asociar una benzodiacepina. En los últimos años es numerosa la bibliografía que se ocupa de la posible inducción de suicidalidad en pacientes en tratamiento con ISRS, planteándose como posibles factores responsables la desinhibición en pacientes depresivos con ideas previas de suicidio. El problema se ha centrado especialmente en la utilización de antidepresivos en niños y adolescentes112. En abril de 2005, Agencia Europea del Medicamento, tras revisar la evidencia disponible, sugirió no utilizar los ISRS ni los inhibidores de la recaptación de la serotonina y noradrenalina para tratar la depresión en niños113. Aursnes et al.114 establece un aumento de riesgo potencial de suicidio de los antidepresivos (paroxetina) en el inicio del tratamiento y propone su posible limitación de uso a los adultos. El papel de los antidepresivos con respecto al riesgo suicida parece ser dependiente de la edad, de forma que en los menores 25 años los antidepresivos se asocian con un incremento del riesgo suicida similar al observado en niños, en los adultos entre 25 y 64 años el uso de antidepresivos no parecer influir en el riesgo y en los mayores de 65 años tiene un papel protector del riesgo suicida115. Otros trabajos insisten en la idea de la reducción de mortalidad con tratamiento antidepresivo en adultos con esquizofrenia, especialmente si se les añade litio87,116,117 cuya eficacia es conocida tanto en pacientes unipolares como bipolares118,119. En cualquier caso, no se debe supeditar la eficacia del tratamiento a la seguridad del mismo120.
En la esquizofrenia es preciso identificar los pacientes en riesgo, tratar de forma específica la sintomatología depresiva y el abuso de sustancias y evitar los efectos secundarios, especialmente la acatisia, manteniendo la eficacia antipsicótica y la adherencia al tratamiento30,31. Los estudios con antipsicóticos atípicos no son todavía concluyentes y solo la clozapina parece tener efectos anti-suicidas108. En cualquier caso, la interrupción del tratamiento antipsicótico se asocia a un incremento del riesgo de suicidio121.
El alcoholismo es por sí mismo un factor de riesgo suicida, pero también por la comorbilidad frecuentemente asociada: depresión, esquizofrenia, trastorno de la personalidad y abuso de otras sustancias. Por tanto, el tratamiento del paciente con daño deliberadamente autoinflingido y alcoholismo debe incluir el tratamiento de la frecuente comorbilidad, especialmente depresiva122.
Algunos autores consideran que la terapia electroconvulsiva es el tratamiento de elección en pacientes con trastornos afectivos con riesgo suicida agudo, ya que la respuesta suele ser rápida, mientras que con antidepresivos puede requerirse de cuatro a seis semanas107. Otros destacan su indicación en casos con índices de endogeneidad123. La disponibilidad de este tratamiento es uno de los factores propuestos para explicar la reducción del riesgo suicida apreciada en recientes estudios de seguimiento de trastornos afectivos124. Una revisión en pacientes con trastornos del estado de ánimo concluye que la terapia electroconvulsiva tiene un efecto beneficioso en la reducción de la mortalidad por suicidio a corto plazo, pero no a largo plazo125. Existen evidencias a favor de la importancia que tendría en la prevención del suicidio el hecho de mantener un tratamiento antidepresivo continuado tras terapia electroconvulsiva en pacientes con depresión severa126.
Existen datos prometedores sobre la eficacia de las terapias de tipo cognitivo-conductual, aunque todavía sin resultados concluyentes en la prevención de recaídas, y sin que haya quedado claro qué tratamientos son los más eficaces. Las técnicas de resolución de problemas parecen especialmente adecuadas. La terapia interpersonal psicodinámica breve puede resultar eficaz en tentativas suicidas pero se necesitan más estudios que lo demuestren87,122,127.
Hawton122 publica una revisión de la eficacia de los tratamientos psicosociales y farmacológicos para prevenir la repetición del suicidio. Tienen en cuenta los siguientes tipos de intervención psicosocial: asistencia posterior estándar, terapia de resolución de problemas, atención intensiva accesible tras el alta, provisión de una tarjeta de contacto de emergencia, terapia conductual dialéctica, terapia conductual hospitalaria, terapia hospitalaria orientada al insight, continuidad de la atención (mismo terapeuta), cambio de la atención (diferente terapeuta), admisión general versus alta, y terapia a largo plazo versus terapia a corto plazo. Estos autores concluyen que en la actualidad faltan evidencias que permitan determinar cuáles son las más efectivas formas de tratamiento de los pacientes con daño deliberadamente autoinflingido, siendo necesarios estudios más amplios, si bien dos intervenciones ofrecen resultados prometedores:
- •
La terapia de resolución de problemas: una terapia cognitiva cuyo objetivo es enseñar al paciente respuestas alternativas eficaces para solucionar problemas.
- •
La provisión de una tarjeta de emergencia: una tarjeta de contacto con la cual el paciente tiene acceso durante las 24 horas del día a asesoramiento urgente por un psiquiatra, o al ingreso en un hospital.
La posvención o ayuda a los familiares de los pacientes que se suicidan se debe realizar desde las fases tempranas del duelo, para crear una relación terapéutica que permita a los familiares su elaboración128. El trabajo psicoterapéutico con los familiares puede incluir lo siguiente129:
- 1.
Confrontar con la realidad la culpabilidad hacia uno mismo y hacia los otros.
- 2.
Ayudar a corregir las negaciones y las distorsiones.
- 3.
Explorar las fantasías de los familiares respecto a cómo les afectará la muerte en el futuro.
- 4.
Trabajar el enfado y la rabia que este tipo de muerte genera.
- 5.
Confrontar el sentimiento de abandono con la realidad.
La OMS recomienda como tratamiento de elección el desarrollo de grupos de apoyo con la asistencia de otras personas que han pasado una situación similar130.
La intervención en crisis se puede definir como un proceso de influencia activa en el funcionamiento psicológico durante un período de desequilibrio, con la finalidad de aliviar el impacto inmediato de un evento estresante, y ayudar a reactivar y fortalecer las capacidades y los recursos sociales de las personas afectadas131. En la crisis suicida el psiquiatra debe distinguir entre cuatro tipos de paciente, independientemente de que exista o no un diagnóstico psiquiátrico subyacente:
- 1.
Pacientes que han sobrevivido a un intento de suicidio.
- 2.
Pacientes cuyo motivo de consulta es ideación o impulsos suicidas.
- 3.
Pacientes que consultan por otras quejas, a veces somáticas, pero que admiten tener ideación suicida a lo largo de la entrevista.
- 4.
Pacientes que a pesar de una conducta patológica potencialmente suicida niegan tener intenciones suicidas.
Los principios básicos de la intervención en la crisis suicida son los siguientes:
- 1.
Identificar el problema y establecer un primer contacto con el paciente suicida.
- 2.
Determinar el diagnóstico psiquiátrico o, al menos, realizar una aproximación sindrómica.
- 3.
Evaluar el riesgo suicida.
- 4.
Establecer una alianza terapéutica.
- 5.
Elección del tratamiento y del dispositivo de seguimiento
- 1.
El abordaje del fenómeno del suicidio es una prioridad en el campo de la salud mental ya que el suicidio es la primera causa de muerte por causas no naturales en España. El patrón demográfico del suicidio en nuestro medio se caracteriza por un mayor número de suicidios consumados en hombres y en mayores de 65 años. España ha evolucionado en los últimos veinte años de ser un país con riesgo de suicidio bajo a riesgo moderado (criterios OMS).
- 2.
En concreto en población joven es importante el abordaje del suicidio dado que es la tercera causa de muerte en este grupo de edad (15-30 años) en España, tras los accidentes de tráfico y los fallecimientos relacionados con procesos oncológicos.
- 3.
Los dos principales factores de riesgo de suicidio consumado son el intento de suicidio —más prevalente en la mujer— y la presencia de un trastorno psiquiátrico. Es necesario establecer programas de atención, evaluación y seguimiento en los pacientes que realizan un intento de suicidio. Los casos atendidos e identificados en los servicios de urgencias hospitalarios representan una oportunidad para iniciar estos programas.
- 4.
La prevención del suicidio debe incluir una adecuada detección, diagnóstico y tratamiento de los trastornos depresivos, la esquizofrenia, los trastornos de ansiedad, el consumo de tóxicos y los trastornos de la personalidad, entre otros trastornos.
- 5.
En nuestro entorno apenas se dispone de programas específicos de prevención, protocolos de intervención ni de registros acumulativos de casos, y, además, cuando existen, es infrecuente su evaluación tanto interna como externa. Es recomendable promover registros sectoriales mediante convenios con los Institutos de Medicina Legal.
- 6.
Es necesaria una mayor profundidad y sistemática a la hora de evaluar la conducta suicida en la clínica, así como registrar en la historia la evaluación del riesgo de suicidio.
- 7.
El clínico deberá favorecer el control, la autoestima, la capacidad de hacer frente a los problemas propios del individuo y promover una mayor participación e integración en el entorno familiar y social.
- 8.
Las estrategias más efectivas para prevenir suicidios incluyen la prescripción de medicamentos antidepresivos a pacientes que padecen depresión y el control del acceso a las formas de cometer suicidio. La clozapina y el litio han demostrado un efecto protector sobre el suicidio en la esquizofrenia y el trastorno bipolar, respectivamente. En cualquier caso, en los pacientes con trastornos mentales y riesgo de suicidio debe asegurarse una continuidad de cuidados y asistencia, así como un tratamiento correcto que incluya la verificación del cumplimiento farmacológico a dosis plenas.
- 9.
Los programas dirigidos a médicos para mejorar su competencia en la identificación de los trastornos mentales y su manejo, así como la coordinación entre asistencia primaria y especializada han demostrado ser eficaces para disminuir las tasas de comportamientos suicidas.
- 10.
En los últimos años los programas educativos multinivel que, además de a los médicos de asistencia primaria, están dirigidos a población general y agentes sociales (maestros, bomberos, fuerzas del orden...), han demostrado también ser efectivos.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
La Sociedad Española de Psiquiatría (SEP), la Sociedad Española de Psiquiatría Biológica (SEPB) y los autores de esta publicación agradecen a laboratorios Adamed el apoyo a esta publicación a través de una subvención no condicionada. Ningún empleado de Adamed participó en alguna de las reuniones o teleconferencias en las que se prepararon estas recomendaciones, ni ha revisado o hecho algún comentario o sugerencia sobre el contenido de este manuscrito.
Aguilar García-Iturrospe, Eduardo; Arango López, Celso; Artamendi Larrañaga, María; Blanco Garrote, José Antonio; Blasco Fontecilla, Hilario; Bousoño García, Manuel; Braqueais Conesa, Dolores; Carballo Belloso, Juan José; Cervilla Ballesteros, Jorge; Costillas Pérez, Lucía; Díaz Marsá, Marina; Díaz, Ana; Dueñas Herrero, Rosa M.ª; España, Antonio; Ferrer Gómez del Valle, Ernesto; Garcia Marco, Ramón; García-Portilla González, M.ª Paz; Guija Villa, Julio Antonio; Hernández Alvarez, Matilde; Herran Gómez, Andrés; Huertas Sánchez, David; Ibañez Cuadrado, Angela; Jiménez Treviño, Luis; López Castroman, Jorge; Moreno Pardillo, Dolores; Navío Acosta, Mercedes; Nieto Rodriguez, Evaristo; Palao Vidal, Diego; Páramo Fernández, Mario; Parra Uribe, Isabel; Peleteiro, Sita; Pereiro Gómez, César; Pozo Navarro, Pedro; Querejeta Ayerdi, Imanol; Quesada Franco, Marta; Reneses Prieto, Blanca; Roca Bennasar, Miquel; Ros Montalbán, Salvador; Sáiz González, M.ª Dolores; Serrano Vázquez, Manuel; Tejedor Azpeitia, Carmen; Valle Fernández, Jesús.