Introducción
Las dificultades del sueño son uno de los problemas de salud más prevalentes, tal como lo demuestra el hecho de que aproximadamente un tercio de la población adulta las sufra1. En el caso de los trastornos mentales graves, entre el 30 y el 80% de los pacientes manifiestan dificultades del sueño durante la fase aguda del trastorno dependiendo de la gravedad de la psicopatología2. Estudios recientes relacionan la falta de sueño con problemas de salud, como la diabetes3,4, la obesidad4 y la hipertensión5, disminución del rendimiento sociolaboral y peor calidad de vida6-8, mayor riesgo de padecer trastornos mentales9, accidentes laborales y de tráfico10-12, y mayor coste sanitario13. Además, el insomnio se ha identificado como un posible factor de riesgo de suicidio en pacientes con esquizofrenia14, y como un indicador de cambio de humor en el trastorno bipolar15.
Teniendo en cuenta los datos anteriormente descritos y el hecho de que el impacto de las dificultades del sueño es especialmente significativo en los pacientes con enfermedades del sistema nervioso central (SNC) comórbidas (trastornos de ansiedad, del humor, incluidos trastornos bipolar tipo I y II, trastornos por control de impulsos y por uso de sustancias)16, la evaluación precisa de las alteraciones del sueño en los pacientes con trastorno mental grave es imprescindible para determinar las necesidades específicas de cada paciente, planificar las estrategias terapéuticas individualizadas, conseguir resultados satisfactorios y poder reconocer precozmente las recaídas/recurrencias del trastorno. Desafortunadamente, en nuestro país son muy escasos los instrumentos de evaluación del sueño validados en poblaciones con trastorno mental.
El Índice de Calidad de Sueño de Pittsburgh (ICSP)17 es un cuestionario diseñado para evaluar la percepción subjetiva de la calidad del sueño de los pacientes con trastornos psiquiátricos. El índice propiamente dicho consta de 19 ítems que se agrupan en 7 dimensiones; calidad del sueño subjetiva, latencia, duración, eficiencia habitual, perturbaciones, uso de medicación para el sueño y disfunción diurna. Proporciona un perfil del sueño, las puntuaciones en cada una de las 7 dimensiones y una puntuación total de calidad del sueño que discierne entre buenos y malos dormidores. Puntuaciones totales ≤ 5 indican buena calidad de sueño, mientras que puntuaciones ≥ 6 indican mala calidad. Hay una versión española del ICSP18, adaptada y validada en población general.
La Escala de Sueño MOS (ES-MOS)19 proporciona información subjetiva sobre la calidad y la cantidad de sueño. Sus 12 ítems se agrupan en las siguientes 6 subescalas: alteraciones del sueño, ronquidos, despertar con falta de respiración o cefalea, cantidad de sueño, adecuación y somnolencia diurna. La ES-MOS facilita puntuaciones en las 6 subescalas que oscilan entre 0 y 100. A mayor puntuación, mayor intensidad del parámetro evaluado. Ha sido validado en nuestro país en población de pacientes con dolor neuropático20.
A diferencia de los dos instrumentos anteriores, el Cuestionario Oviedo de Sueño (COS)21 es una entrevista semiestructurada de ayuda al diagnóstico de insomnio e hipersomnio según los criterios diagnósticos CIE-10 y DSM-IV, que ha sido validado en pacientes con trastornos depresivos.
El objetivo del presente estudio fue determinar la fiabilidad y la validez del COS en los pacientes con trastorno mental grave: esquizofrenia y trastorno bipolar.
Material y métodos
Estudio observacional, prospectivo (3 meses), multicéntrico, de validación de un instrumento de medida, comparativo entre un grupo de pacientes con diagnóstico de trastorno esquizofrénico, un grupo con trastorno bipolar y un grupo de controles sanos. El estudio fue aprobado por el Comité Ético de Investigación Clínica Regional del Principado de Asturias y todos los pacientes dieron su consentimiento informado por escrito para participar en el estudio.
Sujetos
Un total de 259 sujetos (87 pacientes con esquizofrenia, 97 con trastorno bipolar y 75 sujetos control sanos) procedentes de 10 centros de España (Oviedo, Santiago de Compostela, Valencia [2], Barcelona [3], Madrid [2] y Jaén) fueron incluidos en el estudio. En función del estado clínico, los grupos de pacientes se subdividieron en estables (psicopatológicamente estables y sin cambios en el tratamiento en los últimos 6 meses) e inestables (inicio del tratamiento o cambio debido a reagudización/ineficacia). Eran inestables 49 de los 87 pacientes con esquizofrenia y 52 de los 97 pacientes con trastorno bipolar.
Los criterios de inclusión de los pacientes fueron: a) edad ≥ 18 años; b) diagnóstico de trastorno esquizofrénico o trastorno bipolar; c) en régimen de tratamiento ambulatorio, y d) que dieran su consentimiento informado por escrito para participar en el estudio. Dada la naturaleza del estudio, el único criterio de exclusión era la negativa del paciente a participar en él. Para el grupo control, los criterios de inclusión fueron: a) edad ≥ 18 años; b) no presentar trastorno mental ni del comportamiento, incluso disomnia, ni enfermedad somática o tratamiento que pudieran alterar el ciclo sueño/vigilia según criterio médico, y c) que dieran su consentimiento informado por escrito.
La media de edad de la muestra fue 41,83 ± 12,3 años; los pacientes con trastorno bipolar eran significativamente mayores que los pacientes con esquizofrenia y que los controles (46,44, 39,84 y 38,25 años, respectivamente; F = 12,06; p < 0,001). El 50,2% de la muestra eran varones; la proporción de varones era estadísticamente superior en el grupo de pacientes con esquizofrenia que en los otros dos grupos (esquizofrenia, 74,7%; bipolar, 39,2%; control, 36%; χ2 = 31,68; p < 0,001).
Evaluación
Los 3 grupos fueron evaluados basalmente en el momento de inclusión en el estudio. Además, el grupo de pacientes inestables fue reevaluado a los 3 meses (para determinar la sensibilidad al cambio del instrumento), y el grupo de pacientes estables fue reevaluado al cabo de 1 semana (para determinar la fiabilidad test-retest).
Se utilizaron los siguientes instrumentos de evaluación: a) el COS21 (anexo 1); b) los ítems del sueño de la versión española de las escalas de Bech-Rafaelsen para Depresión (MES)22, ítem 3, y para Manía (MAS)22, ítem 5; c) la Escala de Impresión Clínica Global de Gravedad del Trastorno Mental (ICG-GTM)23, y d) una adaptación ad hoc de la ICG-G para la evaluación de la gravedad del trastorno del sueño por el clínico (ICG-GTS).
Cuestionario Oviedo de Sueño
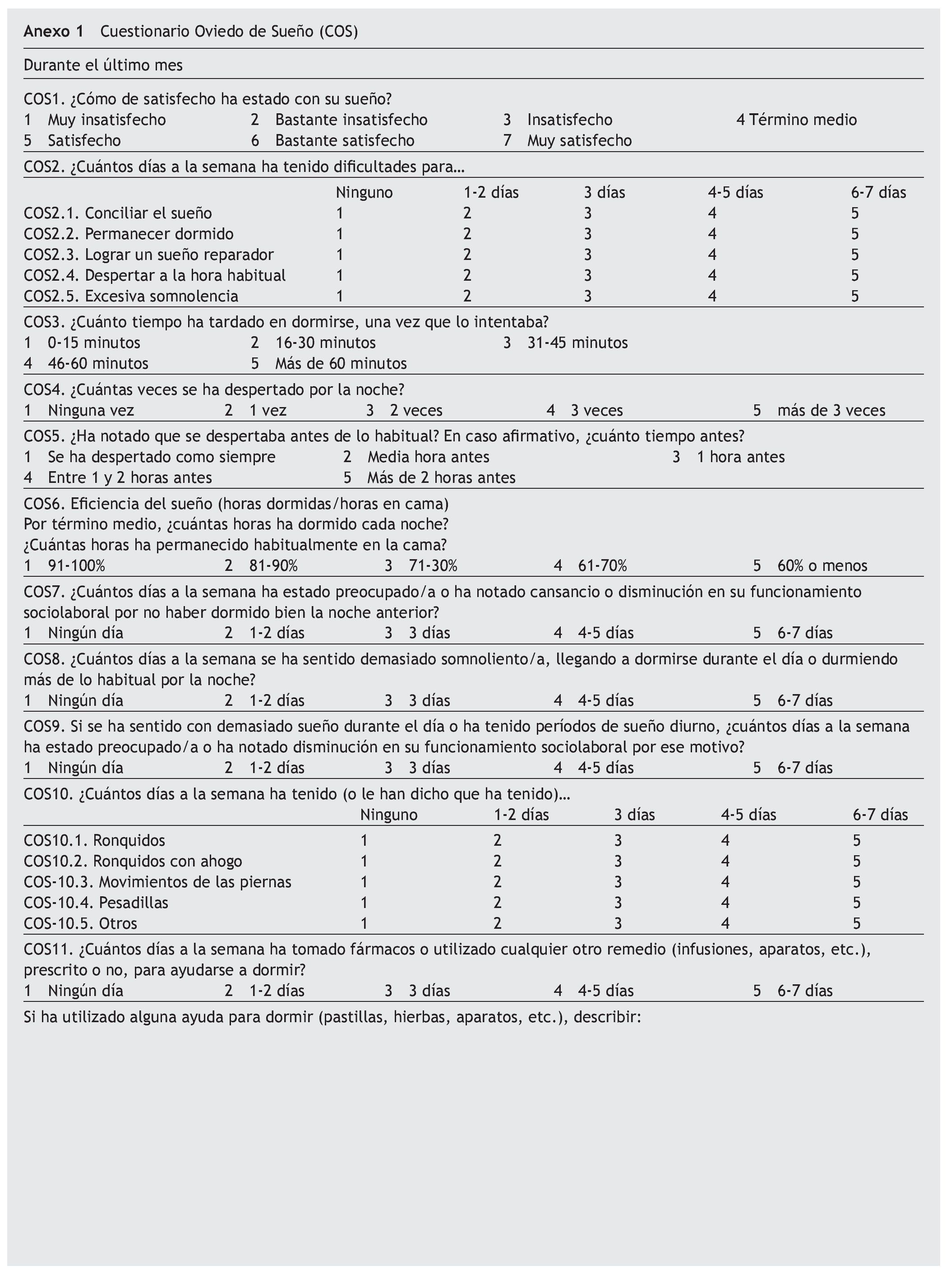
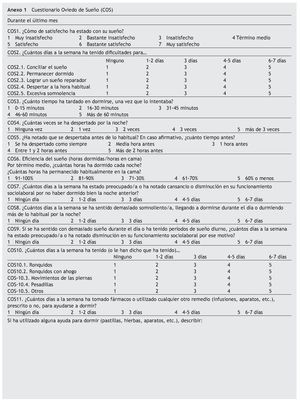
El COS es una entrevista semiestructurada breve que permite realizar una historia clínica exhaustiva sobre el ritmo sueño-vigilia del paciente. La información recogida ayuda al diagnóstico de insomnio e hipersomnio según los criterios diagnósticos CIE-10 y DSM-IV. Consta de 15 ítems, 13 de los cuales se agrupan en 3 escalas:
1. Satisfacción subjetiva con el sueño: constituida por un único ítem (COS1) que se puntúa mediante una escala Likert de intensidad de 7 grados, desde 1, muy insatisfecho, hasta 7, muy satisfecho.
2. Insomnio: formada por 9 ítems (COS21 a COS24, COS3 a COS7) que evalúan la naturaleza del insomnio (dificultades de conciliación, de mantenimiento, despertar precoz, sueño no reparador), sus repercusiones en la vigilia (preocupación, cansancio, disminución del funcionamiento) y su gravedad. Los ítems COS21 a COS24 junto con el COS7 constituyen el algoritmo para el diagnóstico categorial de insomnio, bien según los criterios CIE-10 o bien según los criterios DSM-IV. Los 9 ítems constituyen la Escala COS de Gravedad del Insomnio (COS-GI). El algoritmo diagnóstico de insomnio CIE-10 es el siguiente (anexo 2):
— Debe presentarse como mínimo 3 días a la semana al menos 1 de los 4 ítems COS21 a COS24 (dificultades para conciliar el sueño, permanecer dormido, lograr un sueño reparador, despertarse a la hora habitual), es decir, obtener una puntuación ≥ 3.
— Se debe presentar al menos 3 días a la semana el ítem COS7 (preocupación o cansancio o repercusión en el funcionamiento por las dificultades de sueño nocturno), es decir, obtener una puntuación ≥ 3.
El algoritmo diagnóstico de insomnio DSM-IV es el siguiente (anexo 2):
— Debe presentarse como mínimo 6-7 días a la semana al menos 1 de los 4 ítems COS21 a COS24 (dificultades para conciliar el sueño, permanecer dormido, lograr un sueño reparador, despertarse a la hora habitual), es decir, obtener una puntuación de 5.
— Debe presentarse al menos 6-7 días a la semana el ítem COS7 (preocupación o cansancio o repercusión en el funcionamiento por las dificultades de sueño nocturno), es decir, obtener una puntuación de 5.
La Escala COS-GI proporciona una puntuación dimensional de gravedad del insomnio que se obtiene sumando las puntuaciones de cada uno de los 9 ítems que la constituyen (anexo 2).
3. Hipersomnio: constituida por 3 ítems (COS25, COS 8 y COS9) que evalúan el sueño diurno y la preocupación/ disminución del funcionamiento por este motivo. Estos 3 ítems constituyen el algoritmo para el diagnóstico categorial de hipersomnio, que en este caso es el mismo para los criterios CIE-10 y los DSM-IV. No hay una escala COS de gravedad del hipersomnio. El algoritmo diagnóstico de hipersomnio consiste en (anexo 2):
— No hay dificultades de sueño nocturno, es decir, la puntuación en los ítems COS21 a COS 24 es 1.
— Se debe presentar al menos 6-7 días a la semana los 3 ítems de la escala (COS25, COS8 y COS9), es decir, obtener una puntuación de 5.
Los 2 ítems restantes (COS10 y COS11) proporcionan información adicional sobre parasomnias y posibles trastornos orgánicos del sueño, así como sobre el uso de ayudas para dormir (hierbas, fármacos, etc.).
Se trata de un instrumento heteroaplicado, con el que el clínico va recogiendo y clarificando con el paciente la información por él proporcionada. El marco de referencia temporal es "durante el último mes". Proporciona la siguiente información:
1. Satisfacción subjetiva del paciente con su sueño que oscila entre 1 y 7; a mayor puntuación, mayor satisfacción.
2. Diagnóstico categorial de insomnio o hipersomnio según los criterios diagnósticos CIE-10 y DSM-IV.
3. Puntuación dimensional de la gravedad del insomnio. El intervalo de puntuación es 9-45; a mayor puntuación, mayor gravedad. En la población con depresión una puntuación directa de 30 en esta escala equivale al percentil 501.
Ítems de la escalas MES y MAS
Los ítems 3 de la MES (trastornos del sueño) y 5 de la MAS (alteraciones del sueño) evalúan la duración del sueño, referida por el paciente, en las 3 noches previas. La puntuación posible en ambos ítems oscila entre 0 (duración del sueño habitual) y 4 (MES: extrema reducción del sueño, que interfiere enormemente en la vida diaria del paciente; MAS: no duerme).
Escalas ICG-GTM e ICG-GTS
Las escalas ICG-GTM e ICG-GTS representan la valoración del clínico sobre la gravedad del trastorno mental y del trastorno del sueño, respectivamente, en el momento actual. En ambas la puntuación oscila entre 1 (normal, no enfermo) y 7 (entre los pacientes más extremadamente enfermos).
Análisis de los datos
En el análisis de datos no se incluyeron los ítems 1 —por ser una valoración subjetiva del paciente (sólo se incluyó en los estadísticos descriptivos de los ítems)—, 10 y 11 —ya que sólo proporcionan información adicional y no forman parte de ninguna escala—. Para el análisis estadístico se utilizó el paquete estadístico SPSS v. 15, considerando un nivel de confianza del 95%, y para el análisis factorial, el programa Factor24.
El estudio de la estructura interna del COS se realizó mediante el método de mínimos cuadrado ponderados con posterior rotación Promin a partir de la matriz de correlaciones policóricas25 (dada la naturaleza ordinal de los ítems) en el grupo de pacientes. Los criterios utilizados para determinar el número de factores a extraer fueron el criterio de Kaiser, el gráfico de sedimentación, el análisis paralelo y la interpretabilidad de los factores.
La fiabilidad de los ítems que componen cada factor del COS se estimó mediante el alfa de Cronbach para datos ordinales26. La fiabilidad test-retest de la puntuación dimensional de gravedad del insomnio se calculó mediante el coeficiente de Pearson entre la puntuación dimensional de gravedad del insomnio basal y la misma puntuación en la semana 1 de los pacientes estables.
Para determinar la validez convergente se utilizaron correlaciones de Pearson entre la puntuación en la escala COS-GI y las puntuaciones en la escala ICG-GTS y en los ítems 3 del MES y 5 de la MAS. Para la validez discriminante se utilizó la prueba ANOVA de un factor con el estadístico de Tukey como prueba post hoc.
La sensibilidad al cambio se midió con la prueba de la t para muestras relacionadas.
Resultados
Estadísticos descriptivos
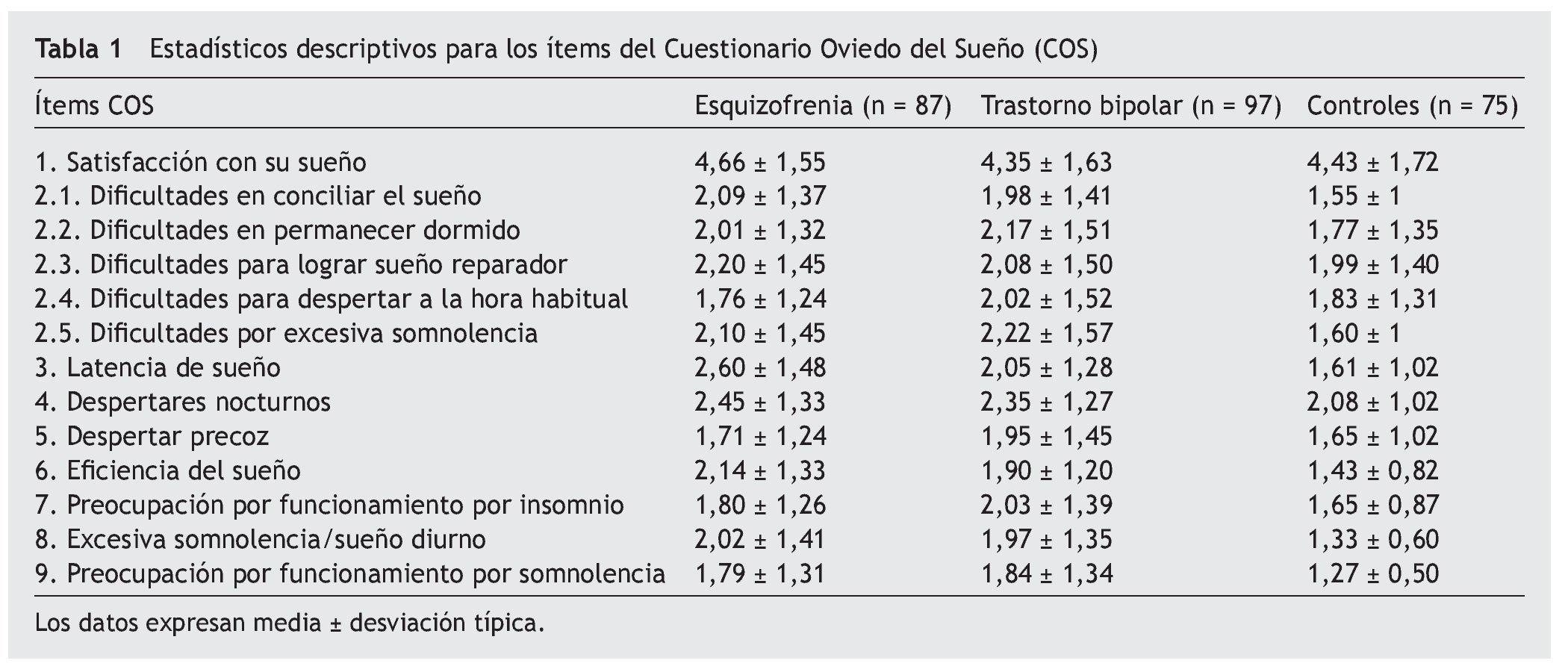
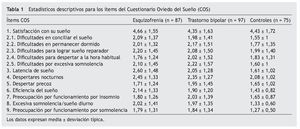
En la tabla 1 se presentan los estadísticos descriptivos (media y desviación típica) para los ítems del COS en la evaluación basal tanto para los grupos de pacientes (esquizofrenia y bipolar) como para los controles. La mayoría de los ítems presentaron unos niveles de asimetría y curtosis adecuados, si bien ninguno se distribuyó de forma normal. No se encontraron diferencias estadísticamente significativas en las puntuaciones medias en cada uno de los ítems del COS entre los pacientes con esquizofrenia y aquellos con trastorno bipolar.
Estructura interna del COS
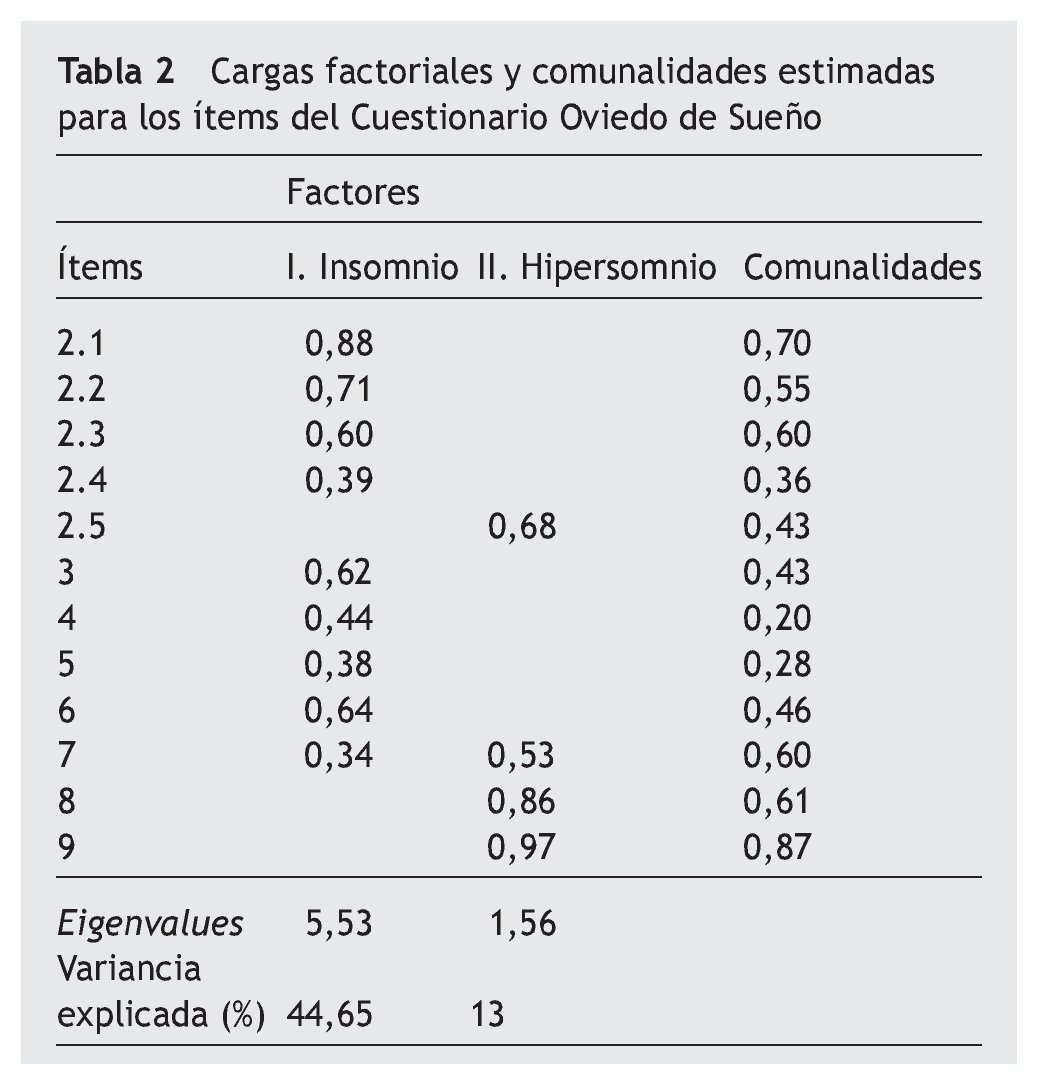
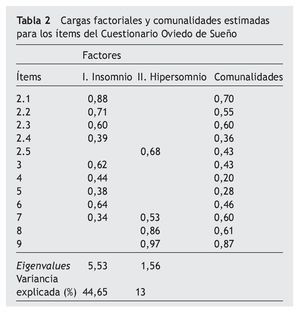
La media de adecuación muestral (estadístico de Bartlett) fue 1.110,1 (p < 0,001) y el KMO fue de 0,84. En función de los criterios anteriormente descritos el número aconsejado de factores a extraer fue dos. El primer factor explicó un 44,65% de la variancia total y se lo denominó "insomnio". El segundo factor explicó un 13% de la variancia total y se lo denominó "hipersomnio". La correlación entre los dos factores resultantes fue 0,57. Para esta solución factorial la raíz cuadrática medida de los residuales (RMSR) fue 0,06 y el índice de Bentler, 0,99. Las cargas factoriales, así como las comunalidades, del análisis factorial exploratorio para los ítems del COS se recogen en la tabla 2.
Consistencia interna y fiabilidad test-retest
La consistencia interna para los ítems que componen la escala insomnio fue 0,91, mientras que para los de la escala hipersomnio fue 0,88. El nivel de consistencia interna para el COS total fue 0,90. Todos los índices de discriminación para los 12 ítems del COS incluidos en el análisis fueron > 0,39.
En cuanto a la fiabilidad test-retest, el coeficiente de Pearson fue de 0,87 (n = 76; p < 0,001).
Validez convergente y discriminante
Las correlaciones entre la puntuación en la escala COS-GI y las puntuaciones en la escala ICG-GTS y en los ítems 3 de la MES y 5 de la MAS fueron estadísticamente significativas (p < 0,001). Los coeficientes de correlación de Pearson fueron: 0,630 con la ICG-GTS, 0,632 con el ítem 3 de la MES y 0,619 con el ítem 5 de la MAS.
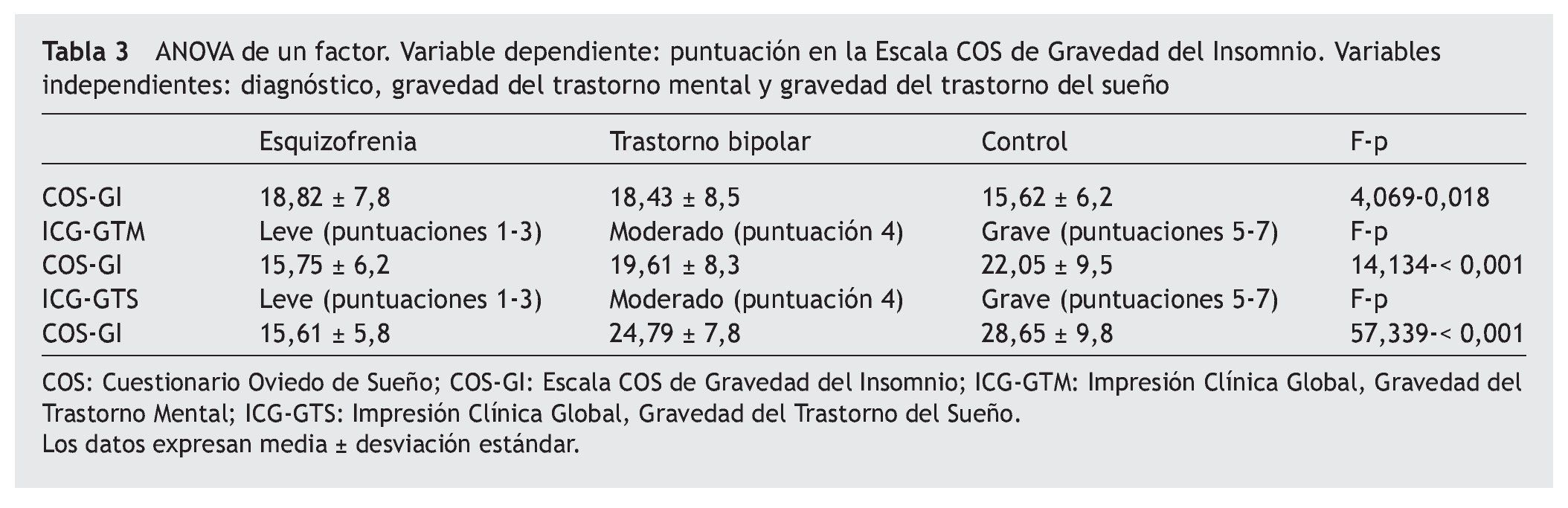
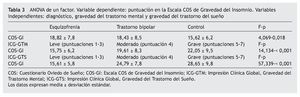
A continuación, se observó si había diferencias estadísticamente significativas en la puntuación en la COS-GI entre los dos grupos de pacientes (esquizofrenia y bipolar) y los controles mediante la prueba ANOVA de un factor. Los resultados mostraron diferencias estadísticamente significativas (tabla 3). Las comparaciones post hoc señalaron que ambos grupos de pacientes mostraron mayores puntuaciones en la COS-GI que los controles.
Posteriormente, se dividió a los participantes en función de la gravedad de su trastorno mental (ICG-GTM) en tres grupos (leves —puntuaciones 1-3—, moderados —puntuación 4— y graves —puntuaciones 5-7—) para examinar si una mayor gravedad del trastorno mental se asociaba con mayor gravedad del insomnio. Los resultados del ANOVA indicaron diferencias estadísticamente significativas en la puntuación de la COS-GI (tabla 3). Las comparaciones post hoc señalaron que los pacientes con una gravedad moderada y grave de su trastorno mental obtuvieron mayores puntuaciones en la COS-GI que los sujetos leves; en cambio no se encontraron diferencias estadísticamente significativas entre los pacientes con gravedad moderada y grave.
Finalmente, se dividió a los participantes en función de la gravedad de su trastorno del sueño (ICG-GTS) en los mismos tres grupos (leve, moderada y grave) para examinar si los pacientes con mayor gravedad del trastorno del sueño, según la impresión general del clínico, presentaban mayores puntuaciones en la escala COS-GI. Nuevamente, los resultados del ANOVA indicaron diferencias estadísticamente significativas (tabla 3). En este caso las comparaciones post hoc señalaron que los 3 grupos de gravedad del trastorno del sueño según la ICG-GTS diferían significativamente entre sí en la dirección esperada, es decir, los pacientes con trastorno leve, según la ICG-GTS, obtuvieron puntuaciones significativamente menores en la COS-GI que aquellos con trastornos moderados y graves, y a su vez, los pacientes considerados en categoría moderada obtuvieron puntuaciones significativamente menores que los considerados graves.
Sensibilidad al cambio
La puntuación en la escala COS-GI disminuyó significativamente al cabo de 3 meses, que pasó de 20,36 ± 9,03 en la evaluación basal a 17,74 ± 8,27 en la evaluación al tercer mes (t = 2,881; p = 0,005). Del mismo modo, a los 3 meses disminuyó significativamente la puntuación en la ICG-GTS (3 frente a 2,61; t = 2,959; p = 0,004).
Discusión
El COS es una entrevista semiestructurada, breve, desarrollada para evaluar exhaustivamente el ritmo sueño-vigilia de los pacientes. Hasta la fecha, el COS se validó en pacientes con trastornos depresivos21, y en este artículo se presentan los datos de la validación en pacientes con trastorno mental grave, esquizofrenia y trastorno bipolar. Estos resultados indican que el COS es un instrumento válido y fiable y que, por lo tanto, puede ser una medida útil del ritmo sueño-vigilia para los pacientes con trastorno mental grave.
La estructura interna del COS en esta población replicó la estructura teórica y la obtenida en los pacientes con trastornos depresivos; un factor de insomnio y uno de hipersomnio. La consistencia interna y la fiabilidad test-retest, índice de la estabilidad de las puntuaciones, fueron buenas.
Los datos que apoyan la validez convergente del COS son aceptables. Como se esperaba las correlaciones entre las puntuaciones en la escala COS-GI y las de la ICG-GTS, el ítem 3 de la MES y el 5 de la MAS fueron moderadas. Esta correlación moderada puede deberse a que tanto la ICGGTS como los ítems de la MES y la MAS son medidas muy simples, un único ítem, de un fenómeno tan complejo como es el ritmo sueño-vigilia. Específicamente, los ítems de la MES y la MAS únicamente se centran en el tiempo del sueño, sin tener en cuenta ni integrar en la puntuación las repercusiones en la vigilia. Sin embargo, por otra parte, hay que tener en cuenta que los resultados obtenidos para la validez convergente pueden estar exagerados por el hecho de que el mismo evaluador que puntuaba el COS puntuaba la ICGGTS y los ítems de la MES y la MAS.
El COS-GI fue capaz de discriminar entre los pacientes y los sujetos control sanos, y entre los propios pacientes en función tanto de la gravedad general del trastorno mental (ICG-GTM) como de la gravedad del trastorno del sueño (ICG-GTS). Los controles sanos obtuvieron puntuaciones indicativas de menor gravedad en la COS-GI respecto a los pacientes con trastorno esquizofrénico o bipolar. Asimismo, los pacientes con mayores puntuaciones de gravedad del trastorno mental y del trastorno del sueño obtuvieron puntuaciones peores en la COS-GI.
Finalmente, la escala COS-GI demostró ser sensible a los cambios a lo largo del tiempo; la gravedad de la puntuación disminuía de forma paralela a la disminución de la gravedad identificada con la ICG-GTS.
La población de pacientes incluidos en este estudio pensamos que reproduce bastante fielmente a los pacientes españoles en tratamiento ambulatorio por su trastorno mental grave. Por una parte, al tratarse de un estudio de validación, los criterios de inclusión fueron muy poco restrictivos y el único criterio de exclusión fue la negativa del paciente a participar en el estudio. Por otra parte, fue un estudio multicéntrico, en el que participaron centros de todos los puntos cardinales de nuestro país. Sin embargo, somos conscientes de que el tamaño de la muestra puede ser una limitación de nuestro estudio.
El COS es un instrumento de evaluación del ritmo sueñovigilia que ya había demostrado su bondad psicométrica en los pacientes con trastornos depresivos21 y en este estudio se confirma su buen rendimiento psicométrico en los pacientes con trastornos esquizofrénicos y bipolares. Su sencillez y brevedad facilitan su utilización tanto en la práctica clínica cotidiana como en la investigación.
Financiación
Este estudio fue financiado por el Instituto de Salud Carlos III, Centro de Investigación Biomédica en Red de Salud Mental, CIBERSAM.
Declaración de conflicto de intereses
Los autores declaran no tener conflictos de intereses.
* Autor para correspondencia.
Correo electrónico:albert@uniovi.es (M.P. García-Portilla).