Introducción
Los antipsicóticos atípicos (o de segunda generación) comercializados en España son: amisulprida, aripiprazol, clozapina, olanzapina, paliperidona, quetiapina, risperidona, sertindol y ziprasidona, y los típicos, clásicos o neurolépticos son las butirofenonas, fenotiacinas y tioxantenos. Si bien las principales indicaciones de todos los antipsicóticos son el tratamiento de las esquizofrenias, otras psicosis y los trastornos bipolares, en la práctica clínica habitual su uso se extiende a otras condiciones clínicas diversas.
Es sabido que todos los fármacos administrados durante el embarazo pueden afectar al embrión o al feto con efecto letal, tóxico o teratogénico, directamente por constricción de los vasos placentarios o por producción de hipertonía uterina grave causante de lesión anóxica e, indirectamente, por cambios de la dinámica bioquímica materna. Los cambios fisiológicos inherentes a la gestación y la lactancia condicionan la absorción, la transferencia, la excreción y el metabolismo de los psicofármacos, incluidos los antipsicóticos. Todos ellos atraviesan la llamada barrera placentaria, por lo general mediante difusión simple, barrera que resulta menos eficaz que la hematoencefálica para dificultar la distribución de sustancias. Se ha confirmado en una muestra de 54 mujeres que los antipsicóticos atraviesan la placenta de forma incompleta, y en el mismo estudio la proporción de paso fue mayor para la olanzapina, seguida de haloperidol, risperidona y quetiapina1.
Por otra parte, el recién nacido tiene el tránsito intestinal lento, los sistemas enzimáticos inmaduros y el aclaramiento renal bajo, de modo que los antipsicóticos previamente administrados a la madre pueden producir en él efectos superiores a los esperados. Si además es prematuro, se alimenta exclusivamente de leche materna o presenta alguna otra situación individual especial, la posibilidad de reacciones adversas será aún mayor.
Asimismo es real que hay mujeres embarazadas o en periodo de lactancia que sufren todo tipo de trastornos mentales, incluidos los que normalmente deben tratarse con antipsicóticos, además del amplio número que los consumen como antieméticos2. Ahora bien, la investigación en el campo del uso de psicofármacos durante el embarazo y la lactancia es, obviamente, casi imposible en la actualidad debido a la legislación vigente. Eso explica la baja calidad de la información científica disponible para los antipsicóticos, basada principalmente en estudios de cohortes, retrospectivos, de exposiciones inadvertidas o de registros diversos (niveles de evidencia 2b-5)3 y sus resultados obligan a una importante cautela para poder generalizarlos.
El objetivo del presente trabajo es recapitular la información sobre el riesgo de tratar y no tratar con antipsicóticos, la seguridad de su uso para el feto y el lactante, las consideraciones éticas y legales, y las recomendaciones de su prescripción. Por la amplitud de los aspectos considerados y las limitaciones metodológicas de los estudios disponibles, no es nuestro objetivo hacer una revisión bibliográfica como suele ser habitual, con una exposición agrupada de los hallazgos bibliográficos y su discusión pormenorizada, sino proporcionar una perspectiva comprensiva actualizada de una cuestión que es tan compleja como interdisciplinaria.
Riesgos de tratar o no tratar
Cada vez se acepta más que el embarazo por sí solo no es un factor protector frente a los trastornos psiquiátricos en general. Además, tanto los trastornos psicóticos como los bipolares y otros pueden empeorar durante la gestación. Lo mismo ocurre con el posparto inicial, durante el que hay un alto riesgo de exacerbaciones de los trastornos bipolares4,5 y una prevalencia estimada de 1-2/1.000 casos de psicosis. Se ha hallado un riesgo de recurrencia del 70,8% en una cohorte de embarazadas con trastorno bipolar; el 27% de todas las embarazadas con tratamiento psicofarmacológico llevaba pautados antipsicóticos y de este subgrupo, el 21% discontinuó el tratamiento6. Se ha hallado también más de un 40% de rehospitalizaciones en el posparto de mujeres que ya habían estado hospitalizadas por un episodio de psicosis o trastorno bipolar durante el embarazo7.
La incidencia anual de psicosis durante la gestación es de 7,1/100.000 casos8,9. Por otra parte, diversos efectos adversos durante la gestación, como infecciones o diabetes, incrementan el riesgo de síntomas psicóticos subclínicos (psychosis-like symptoms)10. Para las esquizofrenias y otras psicosis se considera que, en general, el riesgo del trastorno no tratado es mayor que el derivado del uso de psicofármacos, de modo que la reducción de los síntomas psicóticos mejora el pronóstico general de las gestantes. Los pacientes esquizofrénicos que permanecen en tratamiento durante más tiempo tienen un riesgo más bajo de recaídas, así como de hospitalizaciones psiquiátricas11-14, lo que es aplicable, por analogía, a las gestantes.
Recientemente, el American College of Obstetricians and Gynecologists de estados Unidos15 ha sistematizado los riesgos teratogénicos, obstétricos y neonatales por sufrir una esquizofrenia o un trastorno bipolar no tratados o mal tratados durante la gestación. En los casos de trastorno bipolar o episodio depresivo, aumenta la incidencia de bajo peso del recién nacido, menor crecimiento fetal y otras complicaciones posnatales, así como la incidencia de concentraciones plasmáticas elevadas de cortisol y catecolaminas en el neonato, el llanto infantil y las tasas de ingresos en cuidados intensivos neonatales. Si se trata de mujeres esquizofrénicas, el resultado es de más deformaciones congénitas de los recién nacidos (especialmente, del sistema cardiovascular), aumento de los nacimientos prematuros, niños con bajo peso al nacer, fetos de menor tamaño para la edad gestacional, anormalidades placentarias y hemorragias antes del parto, así como aumento de las muertes posnatales.
En efecto, una descompensación psicótica materna durante el embarazo puede influir indirectamente en el crecimiento o el desarrollo fetal por las consecuencias de que, con más probabilidad, la madre sufra un deterioro de sus hábitos y conducta, una mala alimentación, un riesgo mayor de exposición al alcohol u otras drogas y un deficiente seguimiento obstétrico, además de aumentar el riesgo de alumbramiento de un mortinato6,16-18. En la práctica una enfermedad grave asociada al embarazo, como lo es siempre todo episodio psicótico, de trastorno bipolar o también una grave drogodependencia, automáticamente califica el riesgo obstétrico como muy alto o de nivel 319. Finalmente, la descompensación psicótica materna durante el periparto también puede producir efectos directos perjudiciales para el niño.
Mención especial merecen las mujeres gestantes toxicómanas necesitadas de tratamiento antipsicótico. Son un grupo de muy alto riesgo debido a la frecuente multiplicidad de complicaciones médicas y de todo tipo. En un estudio reciente, se analizó el meconio de los recién nacidos de 1.209 madres de bajo nivel socioeconómico del Hospital del Mar, de Barcelona; se obtuvo positividad para drogas de abuso en el 10,9% del total, con una prevalencia específica de exposición fetal del 4,7% a heroína, el 2,6% a cocaína y el 5,3% a cannabinoides20. Además, según el programa de control y seguimiento del embarazo de la Dirección General de Salud Pública de la Comunidad valenciana, el riesgo psicosocial representa el 9,5% del total de riesgo de los principales problemas de salud registrados durante el embarazo en el año 2007, y las gestantes toxicómanas forman parte de ese grupo.
No es extraño, por lo tanto, que se propongan servicios asistenciales específicos para proporcionar atención sanitaria adecuada e integral a las mujeres embarazadas o que contemplen un posible embarazo afectas de graves trastornos mentales. Tales cuidados contribuirían a mantener la estabilidad clínica y deberían incluir específicamente el consejo genético, la atención prenatal, la prevención de complicaciones obstétricas, la reducción del consumo de sustancias susceptibles de abuso, la optimización del tratamiento antipsicótico y otros21,22.
Seguridad de los antipsicóticos para el feto y el lactante
De los antipsicóticos se conoce sólo parcialmente y con importantes limitaciones la relación de algunos de ellos con la teratogeneidad y la muerte fetal prematura, el síndrome perinatal (se han publicado algunos datos sobre la toxicidad perinatal asociada al consumo de antipsicóticos durante el tercer trimestre del embarazo) y las secuelas posnatales en el desarrollo23,24. Reis et al25 publicaron en 2008 las tasas de malformaciones congénitas en las mujeres que habían consumido antipsicóticos durante su embarazo temprano, principalmente fenotiacinas, en comparación con el total de nacimientos de Suiza, según el registro médico de nacimientos, el registro de malformaciones congénitas y el registro de altas hospitalarias del país. Aunque los autores no descartaron posibles factores de confusión en sus resultados, hallaron una asociación significativamente mayor de malformaciones, principalmente defectos cardiovasculares o del septum ventricular.
Se ha indicado que los antipsicóticos atípicos podrían ser relativamente seguros. Pero en otro estudio retrospectivo y que, por lo tanto, no permite medir la incidencia, de 16 nacimientos en la Clínica Mayo de estados Unidos de madres expuestas a antipsicóticos atípicos, uno presentó una malformación grave26. Más importante fue el estudio de seguimiento de 141 mujeres embarazadas tratadas con olanzapina (n = 60), risperidona (n = 49), quetiapina (n = 36) y clozapina (n = 6), cuyos resultados apoyaban que los antipsicóticos atípicos no parecen tener relación con un riesgo aumentado de malformaciones fetales mayores27. Estos resultados, sin embargo, son contradictorios con otros anteriores del mismo grupo28, en los que se informaba que podría haber mayor riesgo de malformaciones en el tubo neural de los hijos de las mujeres gestantes esquizofrénicas tratadas con antipsicóticos atípicos debido a la ingesta defectuosa de folatos y a la obesidad que frecuentemente se dan en ellas.
En todo caso, pocas pruebas de teratogenia no significan inocuidad: parece que la mayoría de los antipsicóticos atípicos incrementan el riesgo de complicaciones metabólicas en el embarazo, así como de recién nacidos grandes para la edad gestacional y con peso medio al nacer significativamente mayor en comparación con los antipsicóticos clásicos29,30. Por otro lado, se ha informado casi el doble de riesgo de diabetes gestacional y hasta un 40% más de riesgo de cesáreas entre las gestantes que han consumido antipsicóticos, la mayoría fenotiacinas, en su embarazo temprano25. Lo cierto, pues, es que el consumo continuado de antipsicóticos durante el embarazo y la lactancia, sin que haya pruebas contundentes de los riesgos concomitantes de daño para la madre y su descendencia, plantea serias cuestiones clínicas31, además de éticas.
En diversos países las respectivas agencias reguladoras han editado códigos farmacéuticos que permiten conjeturar el grado de riesgo reproductivo de un fármaco determinado. Es el caso de la US Food and Drug Administration (FDA), el Australian Drug evaluation Committee (ADeC), el Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM) de Alemania y la Agencia española de Medicamentos y Productos Sanitarios (AeMPS), del Ministerio de Sanidad y Consumo, por citar solo algunas. La european Medicines Agency (eMeA) recomienda minimizar el riesgo mediante la práctica de una anticoncepción eficaz, recomendación que debiera incluirse siempre en el prospecto (el documento oficial de la especialidad farmacéutica destinada al paciente) de los medicamentos pertinentes32. La FDA no ha aprobado la utilización de ningún psicofármaco durante la gestación33.
Consideraciones éticas y legales
La incidencia de embarazos no planificados o no deseados es más elevada en algunos grupos de mujeres de riesgo, como son precisamente las que sufren graves trastornos de la personalidad, episodios de manía o psicosis (en particular del grupo de las esquizofrenias), o ciertas drogodependencias, lo que plantea cuestiones éticas y legales sobre su verdadera capacidad y autonomía34. En la prescripción de antipsicóticos durante el embarazo resulta crítica la adecuada información a la mujer respetando al máximo su competencia para comprender, reflexionar y tomar decisiones racionales. Ahora bien, el mayor respeto por los valores y creencias de la paciente no exime al médico, y de manera muy especial si es especialista en psiquiatría, de la responsabilidad de evaluar la capacidad de la madre para decidir. En el caso particular de la gestante toxicómana, ésta no puede ignorar que el consumo de drogas durante el embarazo podría ser constitutivo de un delito de lesiones prenatales35 y es deber del médico proporcionar una alternativa terapéutica a la drogadicción que sea viable durante el embarazo y que podría requerir del uso de antipsicóticos si hubiera otra comorbilidad psiquiátrica grave.
Si la prescripción de un antipsicótico a una mujer embarazada que sufre un trastorno mental se ajusta a las indicaciones autorizadas en la correspondiente ficha técnica (el documento oficial de la especialidad farmacéutica destinada a los profesionales sanitarios), no será necesario solicitar su "uso compasivo". Pero una prescripción fuera de indicación (off-label drug use), particularmente en este grupo considerado de riesgo, hará muy recomendable solicitar siempre la autorización previa. Las situaciones en las que se puede solicitar el uso compasivo de un medicamento en España están especificadas en el art. 23 del Real Decreto 561/1993 de 16 de abril, y en la Unión europea, en el documento correspondiente de la european Medicines Agency36.
En la práctica, sin embargo, la prescripción de antipsicóticos a embarazadas puede interpretarse de manera más o menos restrictiva. Las fichas técnicas de muchos de ellos incluyen las referencias al embarazo y la lactancia entre las advertencias y precauciones especiales de empleo de la especialidad farmacéutica, con expresiones como ésta: "solamente se debe utilizar si los beneficios justifican los riesgos potenciales".
En todo caso, lo que sí es conveniente es obtener el consentimiento informado de la gestante o de su tutor legal para el uso de antipsicóticos y algunos autores consideran que para la prescripción de cualquier psicofármaco en esa situación el consentimiento debería ser necesario37. Al respecto, es de obligada aplicación en nuestro país la Ley 41/2002 de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica, además de la legislación propia de cada comunidad autónoma como, por ejemplo, la Ley 1/2003 de 28 de enero, de la Generalitat valenciana, de derechos e información al paciente de la Comunidad valenciana.
No se puede llevar a cabo ensayos clínicos con medicamentos en las mujeres gestantes o en periodo de lactancia, salvo que los ensayos no tengan finalidad terapéutica y siempre que el correspondiente comité ético de investigación clínica concluyera que no suponen ningún riesgo previsible para la salud de la mujer ni para la del feto o el niño, y que se obtendrían conocimientos útiles y relevantes sobre el embarazo o la lactancia. Los ensayos clínicos con medicamentos de uso humano están regulados para toda España en el título III de la Ley 29/2006 de 26 de julio, de garantías y uso racional de los medicamentos y productos sanitarios, según la cual los derechos, la seguridad y el bienestar de los sujetos del ensayo prevalecerán por encima de los intereses de la ciencia y la sociedad.
Recomendaciones de prescripción
Con toda la información científica disponible hoy acerca del tratamiento antipsicótico en gestantes no se puede hacer más que recomendaciones de seguridad relativa individualizadas por paciente, sopesando en cada caso la relación beneficio/riesgo15,23,38-40, incluido el riesgo materno y también fetal de la ausencia de tratamiento, su discontinuación o el tratamiento subóptimo. Dadas las demostradas eficacia, efectividad y seguridad de los antipsicóticos, en particular de los atípicos, la cuestión debiera estar más bien en que tanto las gestantes como sus médicos prescriptores seleccionen conjuntamente el tratamiento más idóneo en función de la gravedad de los síntomas, la respuesta a tratamientos previos y el estado físico de la madre. Las recomendaciones actuales más serias indican que ha de mantenerse el control óptimo de los trastornos mentales durante el embarazo, el periodo del posparto y el ulterior, que se debería considerar de alto riesgo a todas las mujeres afectas de graves trastornos mentales y que habría que controlar de forma continua tanto a las mujeres como sus embarazos41.
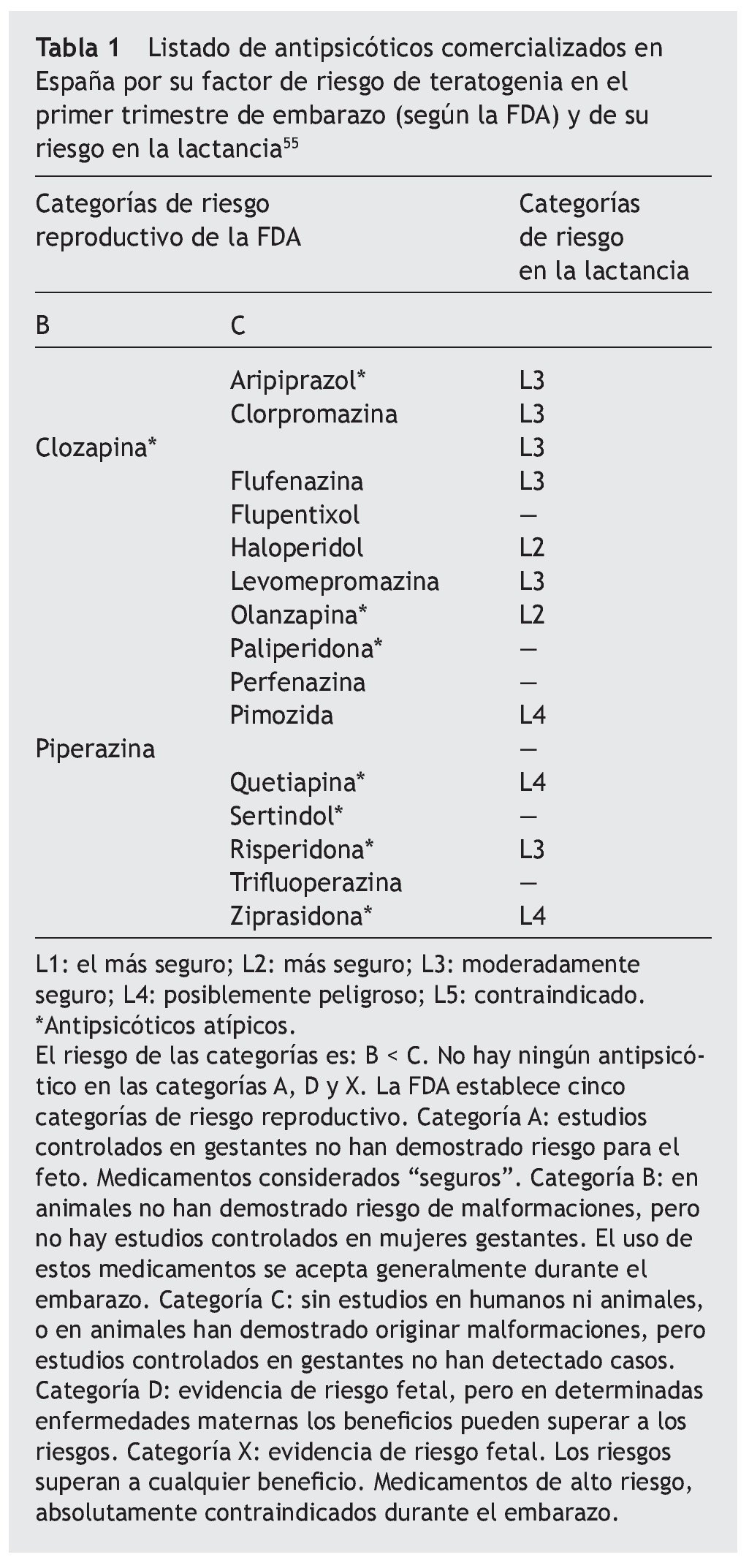
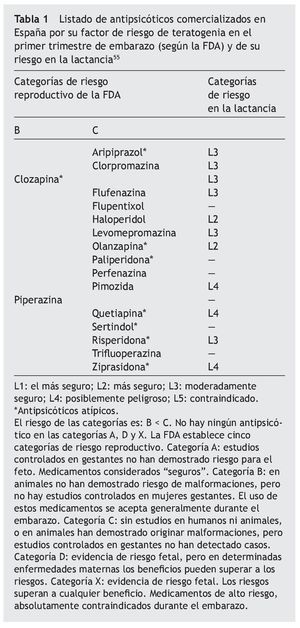
El consenso español de salud física del paciente con trastorno bipolar42 recomienda durante el segundo y el tercer trimestre de embarazo simplificar al máximo el tratamiento y ajustar la dosis por la hemodilución materna. La Conselleria de Sanitat de la Comunidad valenciana19 recuerda que a la hora de prescribir un fármaco a la embarazada debemos tener en cuenta: que no se debe administrar ninguno durante el primer trimestre a menos que sea imprescindible; educar a las mujeres para evitar la automedicación (causa del 30% de la ingesta de fármacos); considerar la relación beneficio/riesgo y administrar la mínima dosis eficaz; no se debe considerar ningún fármaco totalmente seguro para el feto; evitar fármacos de reciente comercialización, y utilizar aquellos con los que se tenga mayor experiencia en gestantes. Con respecto a la lactancia, y partiendo de la lista modelo de medicamentos esenciales de la Organización Mundial de la Salud43, se permiten los psicofármacos y anticonvulsivos en general con tal de vigilar los efectos secundarios posibles, en especial la somnolencia del bebé. Más recientemente, la misma Conselleria, basándose en la experiencia acumulada por el Centro de información de Medicamentos integrado en el Servicio de Farmacia del Hospital Universitario La Fe de valencia, ha editado unos informes de evaluación de teratogenia según las categorías de riesgo farmacéutico de la FDA (United States FDA Pharmaceutical Pregnancy Categories)44. En la tabla 1 se relacionan los antipsicóticos comercializados en la actualidad conjuntamente en Estados Unidos y en España con la clasificación del riesgo teratogénico de la FDA y de su riesgo en la lactancia. Con la información disponible en la actualidad, no se recomienda prescribir ningún antipsicótico atípico durante la lactancia45.
En España hay algunas guías del uso clínico de antipsicóticos durante el embarazo y la lactancia. Las recomendaciones de la Guía GEOPTE 200546 y del Comité de Consenso de Catalunya en el tratamiento de los trastornos mentales47 pueden proporcionar cierta orientación al médico en la toma de decisiones, sobre todo con los antipsicóticos clásicos. Esta última considera que si el embarazo no ha podido ser planificado en busca de las mejores condiciones clínicas de la madre, es más seguro no retirar el tratamiento antipsicótico previo y mantenerlo durante toda la gestación. Como excepción, cuando la psicosis se haya iniciado durante la gestación, se propone la elección del antipsicótico según las demás recomendaciones expuestas y la edad de la mujer47. Para las relativamente frecuentes "psicosis puerperales" los mismos autores recomiendan aplicar a las pacientes el tratamiento propio de las psicosis afectivas. Para la lactancia recomiendan suprimirla si se está en tratamiento con antipsicóticos.
En el supuesto de que se haya decidido implementar un tratamiento psicofarmacológico durante la gestación, es preferible fraccionar las dosis para evitar los valores plasmáticos elevados, porque se supone que tienen menor impacto en el feto que una toma diaria única48. Los antipsicóticos más evaluados durante el embarazo han sido la butirofenona de alta potencia haloperidol y las fenotiacinas. Entre éstas, la dixirazina y la proclorpromazina suelen usarse como antieméticos, la última también como antimigrañoso25. Aunque en conjunto los antipsicóticos clásicos parecen poco teratogénicos, hay que considerar también sus potenciales efectos adversos maternos: anticolinérgicos, antihistamínicos e hipotensores. Como norma general, en la prescripción de antipsicóticos en el embarazo se aconseja su uso en monoterapia, preferiblemente la trifluoperazina o el haloperidol entre los clásicos, y cualquiera de los atípicos, con la debida cautela por la falta de información adecuada23,49-51. Naturalmente, hay que conocer la eficacia de los tratamientos previos que haya llevado la madre.
La Guía de Prescripción Terapéutica de la Agencia española de Medicamentos y Productos Sanitarios 52, en su apéndice 4 referido al embarazo, dice literalmente: "los fármacos se deben prescribir en el embarazo sólo cuando las expectativas del efecto beneficioso previsible para la madre excedan las del riesgo fetal, y si fuera posible debería evitarse todo tipo de fármacos durante el primer trimestre. Los fármacos que se han utilizado con profusión en el embarazo y que, por lo general, han resultado seguros se prescribirán preferentemente por delante de aquellos que son nuevos o de los que no se dispone de experiencia durante dicho periodo; asimismo, se empleará la dosis mínima eficaz". En la misma guía se expone una relación de fármacos que deben evitarse o usarse con precaución durante el embarazo y se mencionan explícitamente los antipsicóticos atípicos amisulprida (que el propio laboratorio fabricante aconseja evitar) y quetiapina, risperidona y olanzapina, para los que los laboratorios respectivos aconsejan utilizar sólo si el beneficio potencial excede el riesgo. Para la olanzapina, además, se establece que el trimestre de mayor riesgo es el tercero y se especifica que se ha descrito letargia, temblor e hipertonía neonatales.Hay acuerdo general en la necesidad de minimizar la exposición fetal a la medicación innecesaria, cualquiera que sea. Las mujeres embarazadas afectas de graves trastornos mentales suelen estar polimedicadas debido a la frecuente comorbilidad transversal de diagnósticos psiquiátricos y no psiquiátricos53. Pero es necesario discriminar adecuadamente qué medicamentos son prescindibles en cada caso individual. Para eso es ideal la interrelación máxima posible de la propia paciente, su pareja, el psiquiatra y también el farmacéutico clínico. Este último, en efecto, está orientado al paciente como sujeto que necesita y consume un medicamento y que sufre o puede sufrir problemas de salud relacionados con él, de acuerdo con el moderno concepto comunitario de salud de pharmaceutical care o atención farmacéutica. Esta recíproca colaboración contribuirá al logro de la máxima efectividad en la prescripción de antipsicóticos, disminuir los riesgos que conllevan y racionalizar su uso, así como la mejora de la calidad de vida de las pacientes. En esa dirección ya se había propuesto mejorar la interrelación psiquiatra-farmacéutico y, específicamente, la capacitación de este último mediante su especialización en el área asistencial de la psiquiatría54.
Por último, si persistieran dudas acerca de la prescripción de algún antipsicótico concreto a una embarazada, se puede contactar con el Servicio de información Telefónica sobre Teratógenos español (SITTE). Éste consiste en una asistencia informativa de consulta gratuita del instituto de Salud Carlos iii, del Ministerio de Ciencia e innovación, a la que puede acceder cualquier profesional sanitario que lo desee. Su horario es de lunes a viernes laborables por las mañanas. Por otra parte, se puede consultar la página web del Ministerio de Sanidad y Política Social que proporciona la ficha técnica de casi todos los medicamentos disponibles en nuestro país (https://sinaem4.agemed.es/consaem/fichasTecnicas.do?metodo=detalleForm).
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses en relación con este artículo.
*Autor para correspondencia.
Correo electrónico:bertolín_jma@gva.es (J.M. Bertolín Guillén).
Recibido el 27 de enero de 2009; aceptado el 28 de abril de 2009