El control cardiovascular y metabólico en pacientes que toman antipsicóticos es fundamental y adquiere una especial relevancia en la edad pediátrica, por ser pacientes más vulnerables y porque cada vez se prescriben fármacos de este tipo en más ocasiones.
ObjetivoDescribir el grado de cumplimiento de las recomendaciones de control de parámetros cardiovasculares y metabólicos en un grupo de niños y jóvenes en tratamiento antipsicótico.
MétodoSe trata de un estudio descriptivo transversal en el que se comparan un grupo de 220 pacientes de 8-17 años, diagnosticados de trastorno mental (TM) y en tratamiento antipsicótico, con otro grupo de referencia constituido por 199 individuos asmáticos no expuestos a antipsicóticos del mismo grupo de edad. Los datos se extrajeron de la historia clínica informatizada ECAP en el año 2013.
ResultadosLa edad de los niños se sitúa entre los 8 y 17 años. La media de edad es de 12 años. La risperidona es el antipsicótico pautado más frecuentemente (62,7%).
El porcentaje de registro de peso, talla, índice de masa corporal (IMC) y presión arterial (PA) es de aproximadamente un 50% en los pacientes del grupo TM. En el grupo TM se observa un mayor registro de los parámetros físicos de control cardiovascular (peso, talla, IMC y PA) en comparación con el grupo Asma. En conjunto, se registran más los parámetros físicos que los parámetros bioquímicos.
ConclusionesEste estudio evidencia la necesidad de seguir insistiendo en la monitorización de los parámetros cardiovasculares y metabólicos en los niños y jóvenes en tratamiento con antipsicóticos.
Cardiovascular and metabolic monitoring of patients on antipsychotic medication is essential. This becomes more important in those of paediatric age, as they are more vulnerable, and also because prescriptions of this kind of drugs are still increasing.
AimTo evaluate the monitoring of cardiovascular and metabolic risk factors in a group of children and young people on antipsychotic medication.
MethodA descriptive cross-sectional study was conducted in which a group of 220 patients aged 8-17 years, diagnosed with a mental disorder and on antipsychotic treatment. They were compared to a control group of 199 asthmatic patients not exposed to antipsychotic drugs. Data was extracted from the computerised clinical history ECAP in 2013.
ResultsThe mean age of the children was 12 years (8-17). Risperidone (67%) was the most frequent treatment. The recording of Body Mass Index (BMI) and blood pressure (AP) was 50% in Mental Disorder (MD) patients. A higher number of cardiovascular monitoring physical parameters (weight, height, BMI and BP) were observed in the MD group compared to the control Asthma control group. Altogether, more physical parameters than biochemistry parameters were recorded.
ConclusionsThis study shows that the recording of cardiovascular parameters and metabolic studies needs to be improved in children and adolescents on treatment with antipsychotics.
En los últimos años la prescripción de antipsicóticos (especialmente los de segunda generación) en niños y adolescentes españoles se ha incrementado. Las hipótesis que justifican este incremento son diversas: eficacia en la resolución de síntomas del tipo agresividad e irritabilidad, limitación en la oferta terapéutica de tratamientos alternativos, la recomendación de antipsicóticos de segunda generación en las guías clínicas, y el uso off label1-4. Estos fármacos pueden dar lugar a efectos secundarios a largo plazo que deben tenerse en cuenta, especialmente en la población pediátrica por ser un grupo más vulnerable5.
La toma de antipsicóticos, principalmente los de segunda generación, se ha asociado a un mayor riesgo de desarrollar síndrome metabólico y problemas cardiovasculares a largo plazo6. En la población infantil se ha asociado de manera consistente con un aumento de peso y del índice de masa corporal (IMC)7, con una elevación de los niveles de prolactina y, en algunos casos, con disregulaciones glucémicas y lipidémicas8. Además, se han descrito en niños alteraciones del desarrollo en el retraso de la maduración sexual relacionadas con las alteraciones hormonales8. Las bases fisiopatológicas de estos procesos son todavía poco conocidos, y por esta razón se requieren estudios y medidas cautelares para evitarlos8,9.
En la población infantil y juvenil las guías clínicas10 recomiendan hacer un seguimiento a todo paciente que toma antipsicóticos. En la práctica clínica, en nuestro entorno, no es suficientemente conocido el grado de seguimiento de los efectos secundarios de estos fármacos. Obtener esta información sería el primer paso para realizar acciones orientadas a detectar y prevenir el aumento de riesgo cardiovascular y metabólico que supone la toma de antipsicóticos.
Los objetivos de este trabajo son:
- 1)
Describir las características sociodemográficas de un grupo de niños y adolescentes de Barcelona en tratamiento activo antipsicótico en el año 2013, y determinar cuál es el trastorno mental (TM) y fármaco antipsicótico más frecuentemente registrado.
- 2)
Analizar el grado de seguimiento asistencial y de control a partir del registro de una serie de parámetros físicos y bioquímicos de riesgo cardiovascular y metabólico en este grupo de niños y adolescentes.
- 3)
Comparar el seguimiento de este grupo de niños y adolescentes diagnosticados de TM y en tratamiento antipsicótico, con el de un grupo de niños y adolescentes diagnosticados de otra enfermedad de larga evolución (asma) y no expuestos a antipsicóticos.
Se llevó a cabo un estudio descriptivo transversal donde se analizó un grupo de pacientes pediátricos, diagnosticados de TM y en tratamiento antipsicótico activo en el año 2013 (grupo TM). Como interesaba valorar el registro de factores de riesgo cardiovascular y metabólico (FRCV-M) en los niños que tomaban antipsicóticos con respecto a los niños que no, se buscó un grupo de comparación de pacientes que no tomara estos medicamentos, y se decidió establecerlo en un grupo de niños asmáticos (grupo Asma).
ContextoLa población que se estudió (grupo TM y grupo Asma) fueron pacientes de 8 a 17 años de edad asignados al Servicio de Atención Primaria del Litoral (SAP Litoral) de la ciudad de Barcelona (es el territorio asignado al Hospital del Mar). El SAP Litoral consta de distintos Equipos de Atención Primaria (EAP) y Centros de Salud Mental Infantil y Juvenil (CSMIJ), que fueron los que atendieron a los 2 grupos de población que se estudiaron en este trabajo. Los EAP son equipos de pediatría y enfermería, y suelen ser el primer nivel de detección de problemas de salud mental. Realizan actividades coordinadas con el CSMIJ de referencia. Ambos equipos utilizan la misma estación clínica informática y pueden registrar los diferentes indicadores de seguimiento. En el CSMIJ la monitorización de los pacientes que toman psicofármacos la hacen los psiquiatras y enfermería de manera compartida. El presente estudio se basa en los datos registrados por estos servicios médicos (EAP y CSMIJ) durante el año 2013.
Los CSMIJ (gestionados por el Parc de Salut Mar) y los EAP (gestionados por el Institut Català de la Salut) asociados al SAP Litoral son: CSMIJ Clot, CSMIJ Ramon Turró, CSMIJ La Mina, CSMIJ Sant Martí y CSMIJ Ciutat Vella; EAP Casc Antic, EAP Gòtic, EAP Raval Sud, EAP Raval Nord, EAP Ramon Turró, EAP Poble Nou, EAP Sant Martí Nord, EAP Sant Martí Sud, EAP La Pau, EAP Besòs, EAP El Clot y EAP La Mina/Sant Adrià de Besòs. Este sector de referencia representa una población de 57.668 habitantes menores de 18 años.
ParticipantesSe utilizó el programa de historia clínica informatizada estación clínica de atención primaria (ECAP) para identificar retrospectivamente a los integrantes del grupo TM y del grupo Asma. Los criterios para establecer el grupo TM fueron: pacientes entre 8 y 17 años, asignados al SAP Litoral, diagnosticados de TM y en tratamiento activo con fármacos antipsicóticos en el año 2013. El diagnostico psiquiátrico se estableció de acuerdo a los criterios diagno¿sticos del Manual diagnóstico y estadi¿stico de trastornos mentales en su cuarta edicio¿n (DSM-IV)11. Se seleccionaron todos los pacientes que cumplían estos criterios. Para establecer el grupo Asma, se seleccionó una muestra aleatoria simple del total de 1.449 niños asmáticos, entre 8 y 17 años, asignados al SAP Litoral.
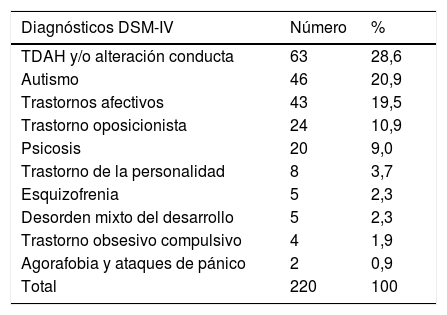
VariablesLas variables universales que se consideraron en este estudio fueron la edad y el sexo. Las variables dependientes fueron la frecuencia de visitas a un EAP y/o CSMIJ y la frecuencia de registro en el año 2013 de los siguientes parámetros de evaluación física: peso, talla, IMC, presión arterial sistólica (PAS), presión arterial diastólica (PAD), perímetro abdominal (PAB) y evaluación bioquímica (glucemia, colesterol total, colesterol LDL, colesterol HDL y triglicéridos). Se consideró registro positivo el hecho de haber sido registrado el parámetro una sola vez durante el año 2013. También se analizaron los diagnósticos psiquiátricos de los pacientes del grupo TM (tabla 1) y los psicofármacos que tenían pautados.
Diagnósticos de los pacientes con TM
| Diagnósticos DSM-IV | Número | % |
|---|---|---|
| TDAH y/o alteración conducta | 63 | 28,6 |
| Autismo | 46 | 20,9 |
| Trastornos afectivos | 43 | 19,5 |
| Trastorno oposicionista | 24 | 10,9 |
| Psicosis | 20 | 9,0 |
| Trastorno de la personalidad | 8 | 3,7 |
| Esquizofrenia | 5 | 2,3 |
| Desorden mixto del desarrollo | 5 | 2,3 |
| Trastorno obsesivo compulsivo | 4 | 1,9 |
| Agorafobia y ataques de pánico | 2 | 0,9 |
| Total | 220 | 100 |
Se utilizó el ECAP para identificar el número de pacientes visitados de cada grupo (TM y Asma) durante 2013, y para conocer cuántos de ellos tenían registrados parámetros de control cardiovascular y metabólico. De cada parámetro registrado se identificó su valor cuantitativo. Se determinaron, también a partir del ECAP, los diagnósticos psiquiátricos más frecuentes en el grupo TM y los psicofármacos que tenían pautados. Para la realización de este estudio se respetó la legislación y los protocolos establecidos para acceder a los datos de las historias clínicas de los pacientes. El estudio ha pasado y ha sido aprobado por el comité de ética en investigación clínica del Instituto Hospital del Mar de Investigaciones Médicas (IMIM).
Métodos estadísticosSe realizó un análisis descriptivo de la muestra utilizando porcentajes para las variables cualitativas, y medias, medianas y desviación estándar (DE) para las variables cuantitativas. Se realizó un análisis comparativo de población en tratamiento con antipsicóticos respecto a población con asma. Para la comparación de variables cualitativas entre los 2 grupos se utilizaron la chi cuadrado y el test exacto de Fisher. Para la comparación de variables cuantitativas se utilizó la t de Student y, si la variable cuantitativa no seguía una distribución normal en alguno de los grupos a comparar, se aplicó el test no paramétrico de Mann-Whitney. Se consideró como límite de significación estadística la p=0,05.
ResultadosEl número de pacientes en tratamiento con antipsicóticos fue de 220 niños y adolescentes. El grupo a comparar es resultado de una aleatorización simple de 1.449 niños asmáticos, obteniendo la muestra de 199 pacientes con asma.
Características del grupo con trastorno mentalLa edad de los niños se sitúa entre los 8 y 17 años. La media de edad es de 12 años.
Los diagnósticos psiquiátricos más frecuentes en los pacientes del grupo con trastorno mental (TM) (tabla 1) fueron el trastorno de déficit de atención e hiperactividad (TDAH) con alteración de la conducta, los trastornos del espectro autista (TEA) y los trastornos afectivos (se incluyen trastornos afectivos unipolares y bipolares).
En cuanto a los fármacos antipsicóticos más frecuentemente pautados se encuentran la risperidona (62,7%), que destaca por encima de todos, seguida de aripiprazol (26,8%), paliperidona (6,4%) y quetiapina (5,9%).
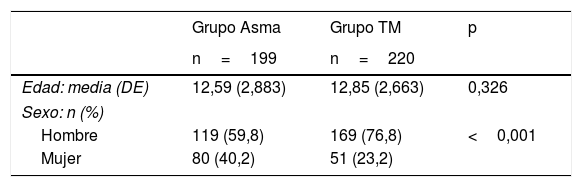
Comparación grupo con trastorno mental y grupo con asmaEn la tabla 2 se describen las características sociodemográficas de los 2 grupos. En relación al sexo, en ambos grupos se observa un mayor número de varones que de mujeres, especialmente en el grupo con trastorno mental (76,8% varones y 23,2% mujeres).
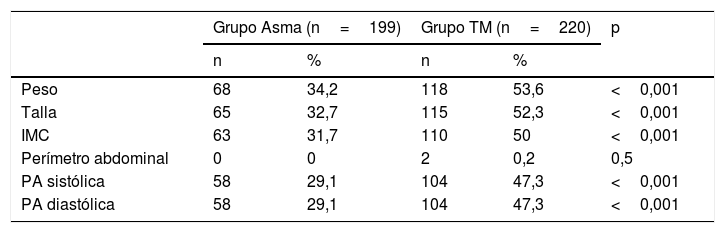
En el grupo con trastorno mental se observa un mayor registro de los parámetros físicos de control cardiovascular (peso, talla, IMC, PA) en comparación con el grupo Asma (tabla 3). El porcentaje de registro de peso, talla, IMC y PA fue de aproximadamente un 50% en los pacientes del grupo TM, y de aproximadamente un 30% en los del grupo Asma. En cuanto al PAB, apenas se registra en ninguno de los grupos.
Registro de parámetros de evaluación física
| Grupo Asma (n=199) | Grupo TM (n=220) | p | |||
|---|---|---|---|---|---|
| n | % | n | % | ||
| Peso | 68 | 34,2 | 118 | 53,6 | <0,001 |
| Talla | 65 | 32,7 | 115 | 52,3 | <0,001 |
| IMC | 63 | 31,7 | 110 | 50 | <0,001 |
| Perímetro abdominal | 0 | 0 | 2 | 0,2 | 0,5 |
| PA sistólica | 58 | 29,1 | 104 | 47,3 | <0,001 |
| PA diastólica | 58 | 29,1 | 104 | 47,3 | <0,001 |
| Grupo edad 8-14 | Grupo Asma (n=133) | Grupo TM (n=155) | p | ||
|---|---|---|---|---|---|
| n | % | n | % | ||
| Peso | 59 | 44,4 | 88 | 56,8 | 0,036 |
| Talla | 57 | 42,9 | 88 | 56,8 | 0,019 |
| IMC | 55 | 41,4 | 82 | 52,9 | 0,050 |
| Perímetro abdominal | 0 | 0 | 2 | 1,3 | 0,189 |
| PA sistólica | 44 | 33,1 | 75 | 48,4 | 0,009 |
| PA diastólica | 44 | 33,1 | 76 | 49,0 | 0,006 |
| Grupo edad 15-17 | Grupo Asma (n=66) | Grupo TM (n=65) | p | ||
|---|---|---|---|---|---|
| n | % | n | % | ||
| Peso | 9 | 13,6 | 30 | 46,2 | <0,001 |
| Talla | 8 | 12,1 | 27 | 41,5 | <0,001 |
| IMC | 8 | 12,1 | 28 | 43,1 | <0,001 |
| Perímetro abdominal | 0 | 0 | 0 | 0 | |
| PA sistólica | 14 | 21,2 | 29 | 44,6 | 0,004 |
| PA diastólica | 14 | 21,2 | 28 | 43,1 | 0,007 |
IMC: índice de masa corporal; PA: presión arterial; TM: trastorno mental.
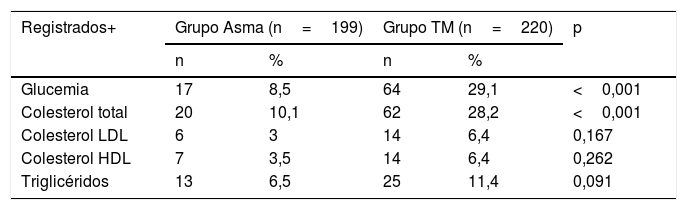
Respecto a los parámetros bioquímicos (tabla 4), también se observa un mayor registro en el grupo TM que en el grupo Asma. Dentro de estos parámetros, se registra mayoritariamente la glucemia de manera significativa.
Registro de parámetros bioquímicos
| Registrados+ | Grupo Asma (n=199) | Grupo TM (n=220) | p | ||
|---|---|---|---|---|---|
| n | % | n | % | ||
| Glucemia | 17 | 8,5 | 64 | 29,1 | <0,001 |
| Colesterol total | 20 | 10,1 | 62 | 28,2 | <0,001 |
| Colesterol LDL | 6 | 3 | 14 | 6,4 | 0,167 |
| Colesterol HDL | 7 | 3,5 | 14 | 6,4 | 0,262 |
| Triglicéridos | 13 | 6,5 | 25 | 11,4 | 0,091 |
| Grupo edad 8-14 | Grupo Asma (n=133) | Grupo TM (n=155) | p | ||
|---|---|---|---|---|---|
| n | % | n | % | ||
| Glucemia | 10 | 7,5 | 42 | 27,1 | <0,001 |
| Colesterol Total | 12 | 9,0 | 40 | 25,8 | <0,001 |
| Colesterol LDL | 4 | 3,0 | 8 | 5,2 | 0,395 |
| Colesterol HDL | 5 | 3,8 | 8 | 5,2 | 0,777 |
| Triglicéridos | 9 | 6,8 | 17 | 11,0 | 0,302 |
| Grupo edad 15-17 | Grupo Asma (n=66) | Grupo TM (n=65) | p | ||
|---|---|---|---|---|---|
| n | % | n | % | ||
| Glucemia | 7 | 10,6 | 22 | 33,8 | 0,002 |
| Colesterol Total | 8 | 12,1 | 22 | 33,8 | 0,004 |
| Colesterol LDL | 2 | 3,0 | 6 | 9,2 | 0,164 |
| Colesterol HDL | 2 | 3,0 | 6 | 9,2 | 0,164 |
| Triglicéridos | 4 | 6,1 | 8 | 12,3 | 0,242 |
HDL: high density lipoprotein; LDL: low density lipoprotein; TM: trastorno mental.
En conjunto, se registran más los parámetros físicos que los parámetros bioquímicos.
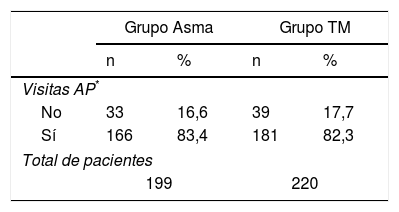
En cuanto al seguimiento de estos pacientes en la consulta, se observa que los niños del grupo TM fueron atendidos en atención primaria con una frecuencia similar a los niños del grupo Asma (tabla 5).
Visitas en atención primaria
| Grupo Asma | Grupo TM | |||
|---|---|---|---|---|
| n | % | n | % | |
| Visitas AP* | ||||
| No | 33 | 16,6 | 39 | 17,7 |
| Sí | 166 | 83,4 | 181 | 82,3 |
| Total de pacientes | ||||
| 199 | 220 | |||
AP: Atención primaria.
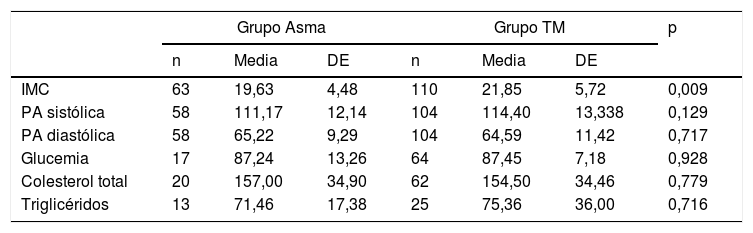
Por último, comparando la media de los valores de los parámetros de control cardiovascular, la media del IMC es más alta de manera significativa en el grupo TM, siendo 21,8 en el grupo TM frente a 19,6 en el grupo Asma (tabla 6).
Medias ponderadas de los parámetros de evaluación física y bioquímica
| Grupo Asma | Grupo TM | p | |||||
|---|---|---|---|---|---|---|---|
| n | Media | DE | n | Media | DE | ||
| IMC | 63 | 19,63 | 4,48 | 110 | 21,85 | 5,72 | 0,009 |
| PA sistólica | 58 | 111,17 | 12,14 | 104 | 114,40 | 13,338 | 0,129 |
| PA diastólica | 58 | 65,22 | 9,29 | 104 | 64,59 | 11,42 | 0,717 |
| Glucemia | 17 | 87,24 | 13,26 | 64 | 87,45 | 7,18 | 0,928 |
| Colesterol total | 20 | 157,00 | 34,90 | 62 | 154,50 | 34,46 | 0,779 |
| Triglicéridos | 13 | 71,46 | 17,38 | 25 | 75,36 | 36,00 | 0,716 |
Media: media ponderada de los valores de todos los pacientes del grupo.
DE: desviación estándar; IMC: índice de masa corporal; PA: presión arterial.
La detección temprana de efectos secundarios en los tratamientos antipsicóticos en niños y adolescentes es relevante y necesaria para prevenir el impacto de los efectos secundarios a corto y a largo plazo, como son la obesidad y el síndrome metabólico.
En este artículo se obtienen datos de registro de factores de riesgo de síndrome metabólico y de uso de antipsicóticos en niños y adolescentes en tratamiento con estos fármacos, con el objetivo principal de valorar el grado de cumplimiento de las recomendaciones de control de parámetros cardiovasculares en población infantojuvenil con TM en tratamiento con antipsicóticos. Si tenemos en cuenta el grado de registro de parámetros físicos y bioquímicos, el seguimiento clínico respecto a los efectos secundarios metabólicos fue bajo en los niños con antipsicóticos, ya que debería realizarse en todos según las recomendaciones de las guías clínicas10. A pesar de este infrarregistro de FRCV-M, los resultados fueron mejor de lo esperado si se comparan con la frecuencia de registro del grupo de pacientes con asma, teniendo en cuenta que se escogió este proceso porque requiere un seguimiento prolongado hasta la edad adulta como en los TM.
En relación con otros trabajos publicados en población adolescente se encuentran 2 tipos de estudios, unos orientados a la evaluación de registro de parámetros físicos y bioquímicos, y otros solo de registro de indicadores bioquímicos. En el caso de los primeros (monitorización física y bioquímica), destacan los trabajos de Ghate et al.12 y de Panagiotopoulos et al.13. En el primero se realiza un seguimiento de una cohorte de población adolescente expuesta a antipsicóticos respecto a una población que realiza seguimiento sin exposición a antipsicóticos, destacando que el registro de IMC (25,18%) fue inferior al de nuestro estudio, que fue de 50%, y la PA (54,90%) fue similar (47,3% en nuestro estudio). En cuanto al registro de colesterol total (2,44%) y glucemia (1,74%), en el estudio de Ghate et al. fue aproximadamente 10 veces inferior al de nuestro estudio (28,2% y 11,4% respectivamente). Nuestro trabajo también está en línea con el de Panagiotopoulos et al.13. En este trabajo se comparó la evaluación de pacientes sin tratamiento previo con antipsicótico respecto a pacientes que estaban ya en tratamiento durante 2 años. Aquí, se determinó que durante los años 2005 a 2007 solo recibieron monitorización metabólica un 32-37% de los pacientes pediátricos en tratamiento antipsicótico, poniendo de manifiesto un infrarregistro de los FRCV-M.
En relación con la medida del PAB, el resultado que se obtiene de bajo registro se contrapone a la evidencia científica de que es un parámetro que se debería medir a todos los pacientes en riesgo cardiovascular14. Además, Panagiotopoulos et al.13 describen el registro del PAB como una herramienta sencilla y sensible para detectar y valorar el riesgo metabólico en niños tratados con antipsicóticos.
En los estudios donde solo se analizan los parámetros bioquímicos, los resultados también son de infrarregistro con muy baja detección, y con peores resultados respecto a la evaluación de parámetros físicos en los propios niños (porcentajes físicos mejores que bioquímicos), y respecto a los porcentajes de registro de la población adulta.
Así, en el estudio de cohorte de niños y adolescentes de Raebel et al.15, donde se evalúa el registro de las glucemias en los pacientes que inician un tratamiento antipsicótico, solo el 11% de los pacientes tenían registrada la glucemia basal en el periodo antes de inicio y de continuación de este tipo de psicofármaco. Además, se obtenían mejores resultados (15%) en los grupos de edad de 12 a 18 años que en los niños menores de 12 años.
En el estudio de Haupt et al16, se realiza un análisis retrospectivo de cohorte de población adulta e infantojuvenil en tratamiento con antipsicóticos. Los registros también son bajos, sobre todo en la población de 12 a 18 años (entre 5-15% de glucosa y 0-5% de lípidos vs. 20% de glucemias y 10% de lípidos en adultos).
En este análisis de otras publicaciones también nos comparamos con un estudio descriptivo transversal realizado en nuestro entorno(año 2008), aunque fue en población adulta, con una muestra de 741 pacientes entre 15 y 65 años, obtenida de una población asignada a 7 EAP de Barcelona (n=102.530 habitantes)17.
Al comparar como era el seguimiento de los parámetros físicos de riesgo cardiovascular en nuestros 2 trabajos realizados en el mismo territorio (población adulta e infantil), se observa que los registros de IMC fueron superiores en niños, los de PA fueron similares, y los de PAB fueron superiores en adultos (IMC: 50% en niños vs. 35,7% en adultos; PA: 47,3% en niños vs. 46,5% en adultos; PAB: 0,2% en niños vs. 16,3% en adultos).
En cuanto al análisis de registro de parámetros bioquímicos, en nuestro entorno en niños y adolescentes es inferior (glucemia: 29,1% en niños vs. 47,1% en adultos; colesterol total: 28,2% en niños vs. 48,7% en adultos; triglicéridos: 11,4% en niños vs. 38,2% en adultos).
Así pues, nuestra frecuencia de monitorización de parámetros físicos y bioquímicos está dentro de la variabilidad de resultados, e incluso en nuestro estudio se detecta mayor frecuencia de registro en ambos tipos de parámetros.
Esta baja monitorización de efectos secundarios puede obedecer a la impresión inicial por parte de los clínicos de que los antipsicóticos de segunda generación son más seguros18. También podría explicarse por la falta de un protocolo de monitorización para pacientes pediátricos en tratamiento antipsicótico que esté orientado a la eficacia clínica y también a la seguridad y salud física19. Por ello, recientemente en nuestro país se elabora la «Guía clínica y terapéutica para primeros episodios psicóticos en la infancia y adolescencia»20, donde se insiste en anticipar y prevenir los posibles riesgos del uso de antipsicóticos de segunda generación, de manera que realiza recomendaciones de seguimiento tanto en pacientes (monitorización de parámetros clínicos, evaluación física, y bioquímica) y en familias (educación en beneficios y en seguimiento).
No obstante este esfuerzo, en recientes revisiones como la de De Hert et al21, y en trabajos donde se evalúan estas guías clínicas15, se evidencia que a pesar de realizar estas recomendaciones se consiguen resultados muy pobres, como por ejemplo incrementar de un 11% a un 15% después de presentar la guía clínica16.
En cuanto a la diferencia entre los resultados obtenidos entre población adulta e infantil, probablemente se deba a que, en general, en niños se realizan menos análisis de sangre que en adultos22.
En este estudio, además, se aportan datos acerca del perfil de uso y del tipo de antipsicótico en niños y adolescentes.
Respecto al perfil de uso, en nuestra muestra la media de edad de los niños tratados es de 12 años y los diagnósticos son diversos, TDHA, TEA y trastornos afectivos, al igual que otros trabajos como el de Ghate et al.12, donde el grupo tiene una media de 15 años y el diagnóstico más frecuente (38%) es el de «otros trastornos mentales», el cual incluye el TDHA, siendo el grupo que sigue en frecuencia el de trastornos bipolares (11% de la muestra).
En cuanto al tipo de fármaco, los antipsicóticos de segunda generación son de uso más frecuente en nuestra población de referencia, y más prescritos que los antipsicóticos de primera generación, siendo la risperidona el más pautado, al igual que los resultados obtenidos en otros trabajos4,12,13,18,23,24.
Si se toma como marco de referencia en nuestro país la guía Cibersam20, cabe decir que en la actualidad, en el uso de olanzapina y risperidona, todavía se ha de ser más preventivo en la monitorización de efectos secundarios metabólicos.
LimitacionesEn este trabajo se debe considerar el riesgo de sesgo de selección al elegir la población para comparar (pacientes con asma). Así, en los estudios en los que se comparan 2 grupos de pacientes que difieren en el factor de interés del estudio (en nuestro caso, comparamos el número de registros de FRCV-M en el grupo TM con respecto al grupo Asma), se corre el riesgo de que también difieran en otros aspectos que puedan influir en la característica de interés. Para reducir este sesgo de selección se eligieron pacientes asmáticos como grupo comparativo, ya que el asma es un proceso que se comporta de manera similar al TM en términos de evolución, y que requiere un seguimiento hasta la edad adulta al igual que el TM. Además, el asma es una patología muy frecuente en la edad pediátrica, de modo que enriquecería la muestra del grupo comparativo. Sin embargo, en este estudio no se tuvo en cuenta la gravedad de cada enfermedad (TM vs. Asma), un factor que podría ser relevante dado que el TM se podría considerar más grave y por ello, posiblemente, estos pacientes reciban más seguimiento y tengan más número de registros.
Otra limitación es que en este estudio se ha considerado «registro+» el simple hecho de haber sido registrado el parámetro una sola vez durante el año 2013, mientras que las guías estadounidenses25,26 y canadienses10,27 indican que la monitorización de los parámetros debe ser de varias veces al año (dependiendo del parámetro). En este trabajo, estudiar para cada paciente el número de veces que se le registraron los parámetros y analizar un periodo de tiempo más largo ayudaría a ser más precisos, tal y como se ha realizado en estudios previos28.
ConclusionesEste estudio permite ofrecer datos reales sobre la monitorización de efectos secundarios de los tratamientos antipsicóticos en niños y adolescentes de un sector de población de una comunidad española.
Este trabajo aporta pruebas de que no se está realizando un control adecuado del riesgo cardiovascular en niños y jóvenes que toman antipsicóticos, dado que todos deberían tener una evaluación como mínimo una vez al año.
Es importante evaluar el uso de antipsicóticos en función del perfil diferencial de los potenciales efectos secundarios de tipo metabólico28,29.
También en este trabajo se obtienen datos del perfil de uso de antipsicóticos en nuestra comunidad. La prescripción de los de segunda generación es más frecuente que la prescripción de antipsicóticos de primera generación, siendo la risperidona el más utilizado.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.