El error forma parte de nuestro trabajo y es importante aprender sobre él para evitarlo. Uno de los datos más llamativos repetidos en la literatura es que, en el contexto del cribado, entre un 25 y un 75% de los cánceres se pueden ver en las mamografías previas informadas como normales. Sin embargo, analizando con detenimiento las cifras, descubriremos que gran parte de esos cánceres visibles no informados se presentan con apariencia inespecífica o benigna, y por tanto no representan verdaderos errores. Es importante tener presente el concepto del cáncer visible pero no reconocible, para no considerar un error lo que en realidad no lo es. Del mismo modo, no debemos confundir los hallazgos inespecíficos (que objetivamente no indican cáncer) con los hallazgos sutiles (que objetivamente sí indican cáncer, aunque son difíciles de detectar). En la segunda parte de nuestro artículo repasaremos uno a uno, aportando soluciones para evitarlos, los 9 errores más frecuentemente citados en la literatura. Estos son (o se asocian a): el hallazgo en una proyección, la mala aplicación del BI-RADS, «la satisfacción de encontrar», el cáncer de crecimiento lento, la mama densa, benignidad junto a malignidad, el error de técnica o posición, la mala correlación entre pruebas de imagen y la mala correlación con el contexto clínico.
Errors form part of our work and it is important to learn about them so that they can be avoided. One of the most striking findings repeated in the literature is that, in the context of screening, between 25% and 75% of cancers can be seen on previous mammograms reported as normal. However, careful analysis of the figures reveals that a large proportion of these visible non-reported cancers appear as non-specific or benign findings, and thus do not represent true errors. It is important to keep in mind the concept of visible but not recognisable cancer, in order not to mistakenly identify something as an error. Likewise, we should not confuse non-specific findings (which objectively do not suggest cancer) with subtle findings (which objectively do suggest cancer, although they are difficult to detect). In the second part of our article, we review, one-by-one, the nine errors most frequently cited in the literature and provide strategies for their avoidance. These are (or are associated with): one-view findings, incorrect use of BI-RADS, “satisfaction of search”, slow-growing cancer, dense breasts, benignancy with malignancy, technical or positioning errors, poor correlation among imaging techniques, and poor correlation with the clinical context.
El error forma parte de nuestro trabajo. Tan importante es asumir este hecho como aprender sobre nuestras equivocaciones para poder evitarlas. Se ha escrito mucho sobre los errores en el diagnóstico por imagen de la mama y gran parte ha sido por estudios en el contexto del cribado mamográfico. A partir de una revisión de la literatura a este respecto, trataremos de explicar cuánto nos equivocamos y cómo lo hacemos. Enumeraremos algunos de los errores más repetidos en la literatura y aportaremos soluciones para evitarlos. Por otro lado, haremos referencia a la repercusión negativa de considerar un error radiológico a lo que en realidad no lo es.
Conceptos y datos sobre el errorEl hallazgo inespecífico: entre la imagen más evidente de un cáncer y la de una lesión indudablemente benigna (como un quiste simple) existe un amplio rango de imágenes, unas sospechosas de malignidad, otras indicativas de benignidad y otras en un lugar intermedio, indiferenciadas, definitivamente inespecíficas. Estas últimas son lesiones que no reúnen criterios en imagen para ser caracterizadas como benignas o malignas. Es por tanto factible ver en una prueba de imagen cánceres que no se presentan con signos específicos de malignidad y el no diagnosticarlos no debe ser considerado un error1,2. Por otro lado, la mayoría de los hallazgos considerados como inespecíficos no representan cáncer3,4.
¿Sabemos realmente cuánto nos equivocamos?: existen múltiples estudios para valorar la tasa de errores en el diagnóstico por imagen del cáncer de mama, la mayoría en el contexto del cribado. En muchos se repite un dato llamativo: la tasa de cáncer visible no detectado en mamografía de cribado se sitúa entre el 25 y el 75%5-9. Esta cifra ha estado tan presente en la literatura que, en una revisión del año 2000, Sickles10 escribe que la mayoría de los radiólogos son conscientes de este dato y esto provoca un exceso de falsos positivos en sus diagnósticos por dos motivos: el miedo al error y la motivación para detectar esos cánceres «visibles».
La cuestión más relevante que debemos conocer respecto a la famosa tasa de los cánceres visibles del 25-75% viene también explicada en este y otros artículos al respecto1-3,11,12 y es la siguiente: dentro de ese porcentaje de cánceres «visibles» se incluyen muchos cánceres presentados como hallazgos inespecíficos o incluso benignos, cuya descripción radiológica no sospechosa no debería ser considerada un error. En concreto, las formas de presentación más frecuentes de esos cánceres «visibles no detectados» en la mamografía son: asimetrías sutiles, densidades similares al tejido, pequeños nódulos y microcalcificaciones benignas.
Así pues, la afirmación correcta sería «Entre un 25 y un 75% de los cánceres se pueden ver en las mamografías previas informadas como normales, pero gran parte de ellos con apariencia inespecífica o benigna», por lo que no constituye un error el no haberlos detectado.
Es importante asumir el concepto del cáncer «visible no detectable», para no creer que la probabilidad de error de las pruebas de imagen es más elevada de lo que es en realidad, y así evitar una actitud equivocada que pueda aumentar la tasa de falsos positivos en nuestro trabajo.
El hallazgo sutil: ahora situemos las cosas en su sitio. Una cosa son los hallazgos inespecíficos (que objetivamente no indican cáncer) y otra cosa son los hallazgos sutiles (que objetivamente sí indican cáncer, aunque son difíciles de detectar).
Nuestro mayor esfuerzo como radiólogos debe ir dirigido a la detección del hallazgo sutil, que permite la detección del cáncer en estadio precoz y con pronóstico favorable.
Los errores más frecuentesLos errores en el proceso diagnóstico de la patología mamaria más frecuentemente citados en la literatura quedan recogidos en la tabla 1. A continuación, los valoramos uno a uno.
Errores más frecuentes en el diagnóstico mamográfico
| 1. El hallazgo en una proyección |
| 2. Mala aplicación del BI-RADS |
| 3. «La satisfacción de encontrar» |
| 4. El cáncer de crecimiento lento |
| 5. La mama densa |
| 6. Benignidad junto a malignidad |
| 7. Error de técnica o posición |
| 8. Mala correlación entre pruebas de imagen |
| 9. Mala correlación con el contexto clínico |
La tabla enumera el nombre del error (2, 3, 7, 8, 9) o el hallazgo que lo condiciona (1, 4, 5, 6).
El sistema BI-RADS® diferencia la «asimetría» (visible solo en una de las proyecciones mamográficas) de la «asimetría focal» (visible en 2 proyecciones)13. La mayoría (83%) de las asimetrías en una proyección representan un artefacto de sumación, es decir, una superposición de densidades no patológicas y no una verdadera lesión14. Sin embargo, suponen una alta proporción (9-38%) de los cánceres no diagnosticados15. Esto significa que, aunque la mayoría de las veces las asimetrías en una proyección representan un hallazgo no patológico, sin embargo, o precisamente por eso, suponen una fuente de errores en nuestro trabajo.
Nuestro objetivo como radiólogos en este punto reside en detectar las pocas asimetrías en una proyección que representan un cáncer. Para ello debemos valorar, uno a uno, los 4 hallazgos que aumentarían la probabilidad de que una asimetría en una proyección corresponda a una verdadera lesión subyacente:
- 1.
Presencia de tejido en la proyección ortogonal que pueda ocultar una verdadera lesión.
- 2.
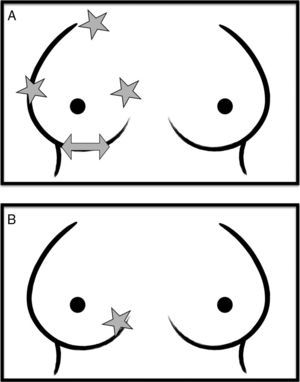
Localización de la asimetría en un «punto ciego» (fig. 1): las proyecciones radiológicas de la mama tienen puntos ciegos en los que pueden no incluirse partes de la mama pese a un posicionamiento correcto, situados en la zona más profunda o posterior16,24. En la proyección craneocaudal (CC) estos puntos ciegos profundos son: el extremo superior, externo e interno de la mama. En la proyección mediolateral oblicua (MLO): el extremo inferointerno15,16. También el tejido del pliegue inframamario está considerado un punto ciego para la proyección craneocaudal17. Así, la localización de una asimetría en un punto ciego aumenta la probabilidad de que corresponda a una verdadera lesión, porque la mamografía puede ser «ciega» para verla en las 2 proyecciones.
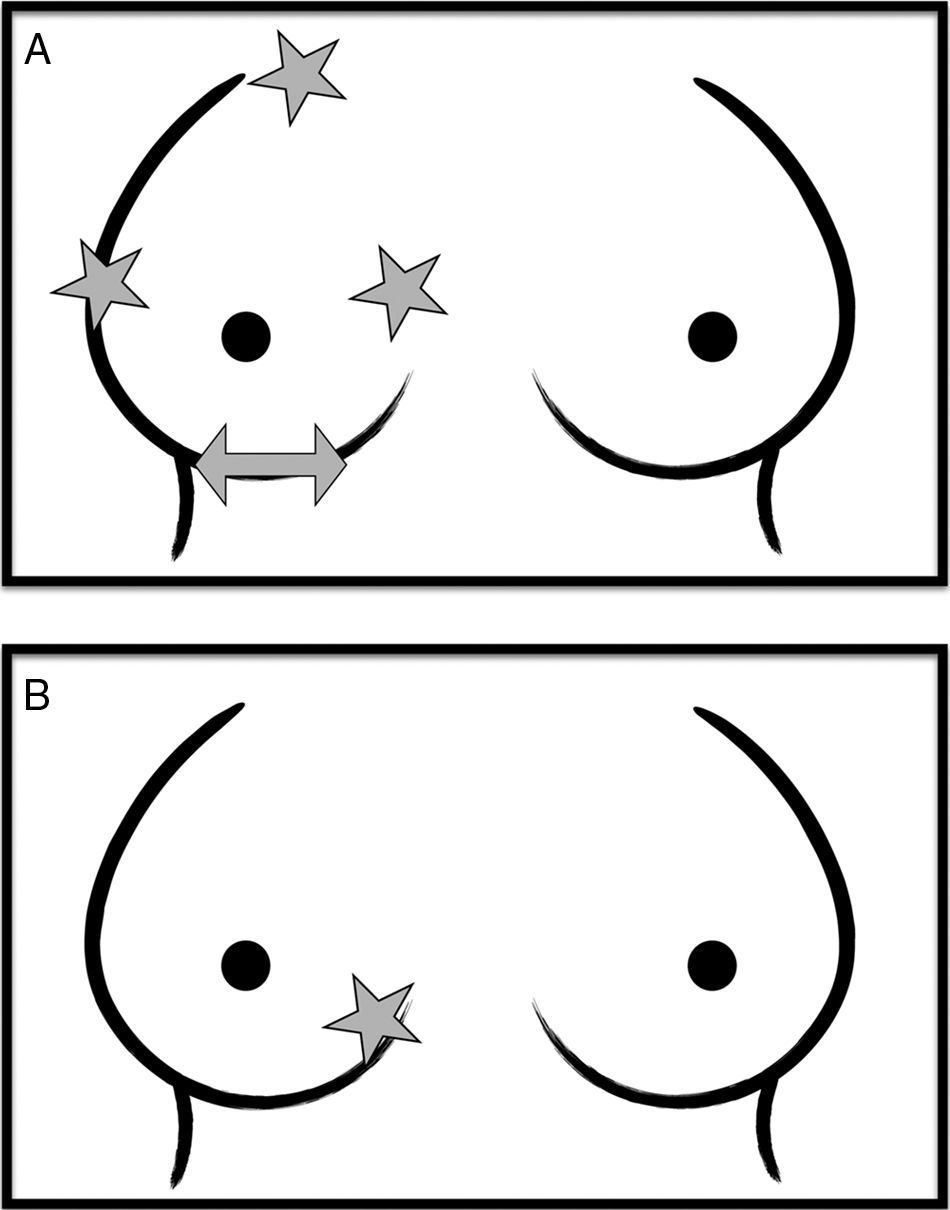
Figura 1.Las estrellas marcan los puntos ciegos cuando las lesiones son posteriores. A) En la proyección craneocaudal: el extremo superior, externo e interno de la mama. B) En la proyección MLO: el extremo inferointerno.
La flecha en A señala el otro punto ciego de la proyección craneocaudal: el tejido del pliegue inframamario.
(0.07MB). - 3.
Localización de la asimetría en una de las «zonas sospechosas» (fig. 2): en la mama existen zonas periféricas «sospechosas»18 predominantemente grasas donde generalmente no hay tejido y una densidad tiene más probabilidad de representar una verdadera lesión: el triángulo de grasa posterointerna en la proyección CC, el triángulo de grasa posteroinferior en MLO y toda la grasa retroglandular en ambas proyecciones.
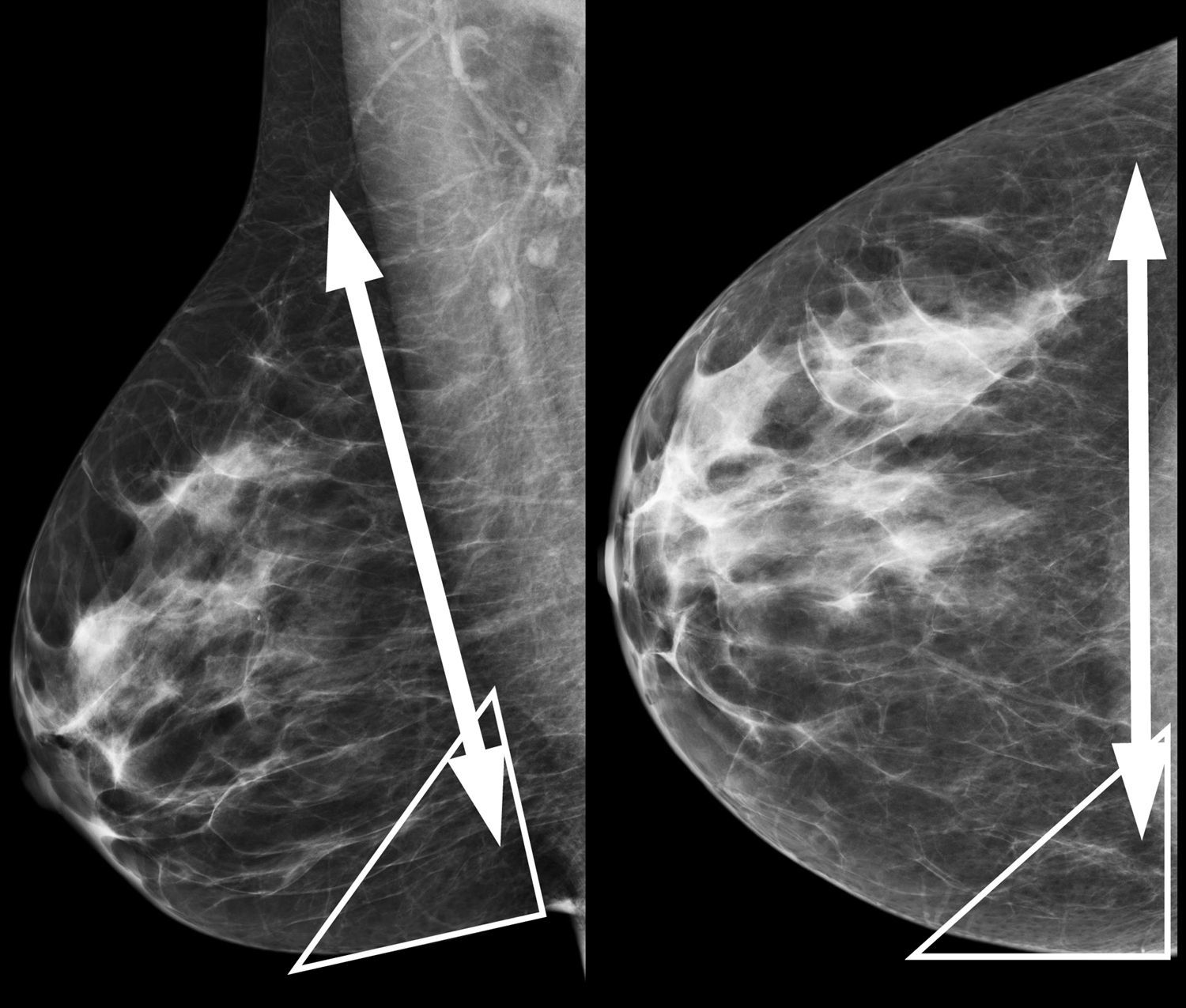
Figura 2.Las «zonas sospechosas» donde una densidad tiene más probabilidad de representar una verdadera lesión: el triángulo de grasa posterointerna en la proyección craneocaudal, el triángulo de grasa posteroinferior en proyección MLO y toda la grasa retroglandular (flechas) en ambas proyecciones.
(0.22MB). - 4.
Asociación a otros hallazgos: la presencia de microcalcificaciones, distorsión, nódulo o palpación positiva coincidiendo con la asimetría aumenta el riesgo de malignidad19.
Los siguientes pasos se deben llevar a cabo en la valoración de la asimetría en una proyección, si bien son generalizables a cualquier otro hallazgo:
- 1.
Siempre se debe comparar con los estudios más antiguos disponibles, no con los más recientes.
- 2.
En caso de duda se deben realizar proyecciones mamográficas complementarias (proyección localizada, lateral estricta, magnificada, etc.).
- 3.
La ecografía se realizará si persiste la duda, siempre que se hayan dado todos los pasos previos.
Una asimetría en una proyección sin tejido en la proyección ortogonal, no localizada en un punto ciego o sospechoso y sin otros hallazgos asociados se debe clasificar como BI-RADS 119.
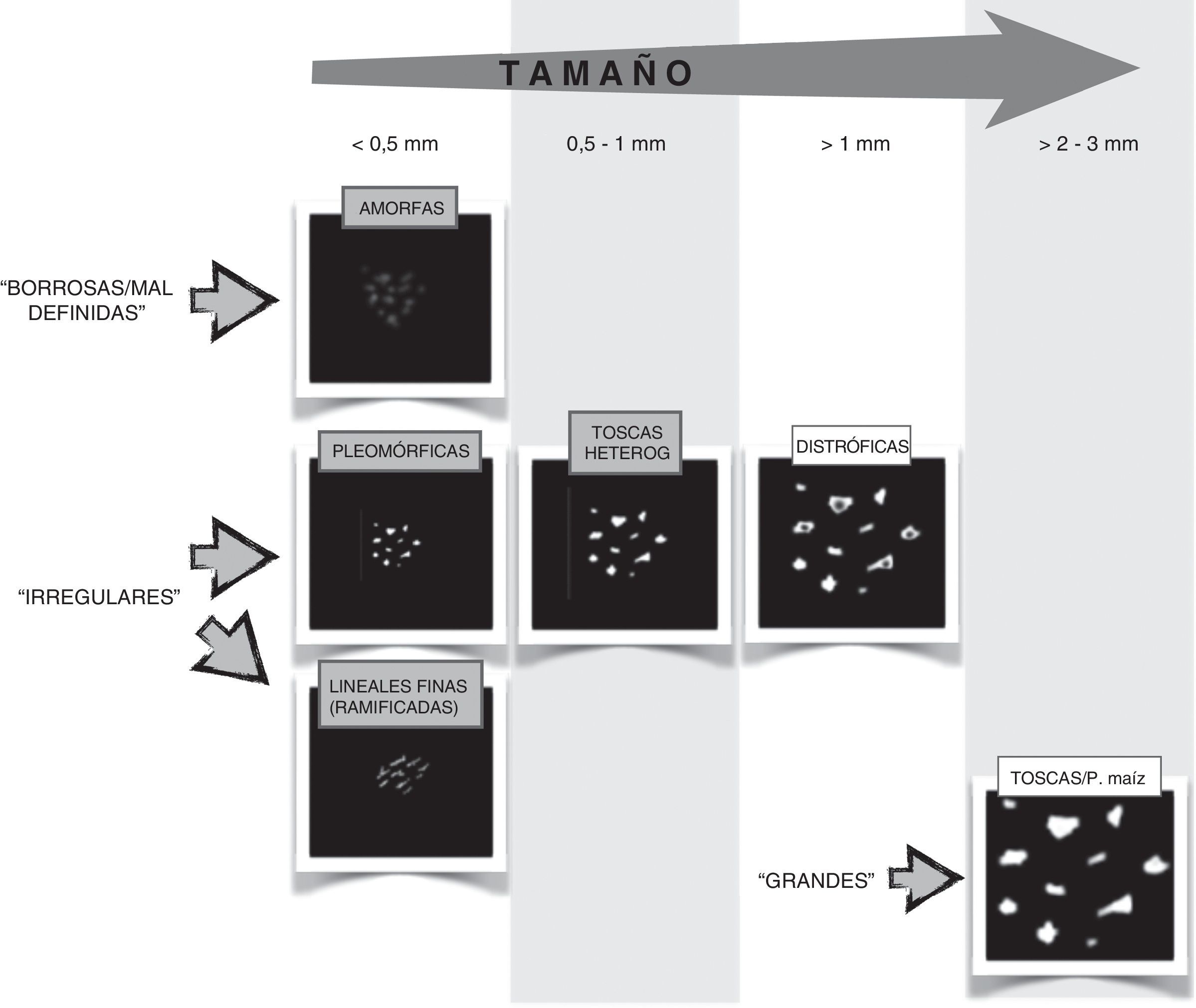
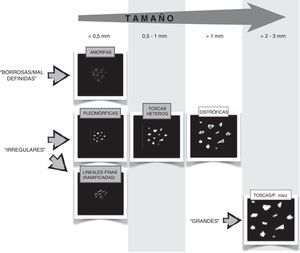
Error 2: mala aplicación del BI-RADS®Microcalcificaciones: uno de los apartados del léxico BI-RADS que más confusión provoca en nuestra práctica habitual es el de la descripción morfológica de las microcalcificaciones. En el cuadro de la figura 3 hemos tratado de simplificar la interpretación de aquellas sospechosas de malignidad y algunas típicamente benignas que pueden confundirse con ellas (por su aspecto o por su nombre), siguiendo fielmente su descripción según el sistema BI-RADS®. Si analizamos la descripción de cada grupo, nos daremos cuenta de que podemos ordenarlas por tamaños y dentro de cada tamaño buscar una característica concreta para diferenciarlas:
- –
Muy pequeñas, mal definidas/borrosas: amorfas
- –
Pequeñas irregulares lineales: lineales (ramificadas) finas.
- –
Pequeñas irregulares nítidas: pleomórficas finas.
- –
Intermedias irregulares nítidas: toscas heterogéneas
- –
Grandes irregulares (frecuentemente con centro radiotransparente): distróficas.
- –
Muy grandes: toscas o en palomitas de maíz.
Esquema simplificador de las microcalcificaciones sospechosas de malignidad (descriptor en gris y mayúsculas) y algunas típicamente benignas (descriptor en blanco y minúsculas) que pueden confundirse con ellas. Se ordenan de menor a mayor tamaño, de izquierda a derecha, y se representan con las características que las diferencian según el BI-RADS (agrupándolas como borrosas, irregulares o grandes). Las distróficas frecuentemente tienen centro radiotransparente, representado como un centro gris en el esquema. P. maíz: palomitas de maíz.
Por último, recordaremos un concepto que también facilita la interpretación de las microcalcificaciones: Su distribución es igual de importante para valorar la malignidad y muchas veces es más fácil de interpretar que la morfología. Por ejemplo, una distribución segmentaria de unas microcalcificaciones puede ser criterio de sospecha suficiente para ampliar el estudio aunque su morfología sea dudosa20.
BI-RADS 3: es la categoría con más variabilidad interobservador. Debemos recordar que BI-RADS 3 es la categoría que engloba lesiones con una probabilidad de malignidad menor o igual al 2%. Es un error incluir en este apartado la lesión que ofrece dudas. Cualquier duda respecto a la benignidad en imagen debe ser solventada con una ampliación del estudio, ya sea con pruebas de imagen complementarias o con biopsia. Así se crea un concepto importantísimo: las proyecciones mamográficas de cribado no son suficientes para emplear la categoría BI-RADS 321.
Error 3: la «satisfacción de encontrar»Así se denomina al error de terminar la búsqueda en cuanto encontramos algo. Se trata de un error frecuente que subestima la extensión de un cáncer17. La manera de evitarlo consiste no solo en no detenernos, sino en intensificar la búsqueda (tanto en la mama afectada como en la contralateral) cuando encontramos un primer hallazgo sospechoso de malignidad, evitando la tendencia a relajar el nivel de atención.
Error 4: el cáncer de crecimiento lentoEl cáncer puede crecer lentamente durante años. El tiempo de duplicación del cáncer de mama puede variar entre 44 días y 5 años22. El desconocimiento de ello puede llevar al error de pensar que una lesión estable respecto a estudios previos es, por definición, benigna.
Evitaremos este error si seguimos 2 reglas:
- 1.
Debemos comparar con los estudios previos más antiguos, no con los más recientes17,18,22. Comparar con los previos de más de 2 años de antigüedad es una costumbre que disminuirá nuestra tasa de errores.
- 2.
Las características de la lesión se imponen a su estabilidad en el tiempo18. Ante una lesión de aspecto sospechoso de malignidad que no ha cambiado respecto a las pruebas previas, debemos ampliar el estudio.
La alta densidad mamaria supone una fuente de error porque puede ocultar un cáncer subyacente y además constituye un factor de riesgo independiente para desarrollar cáncer de mama23,24. Disminuiremos la probabilidad de error en el manejo de la mama densa siguiendo 2 pasos:
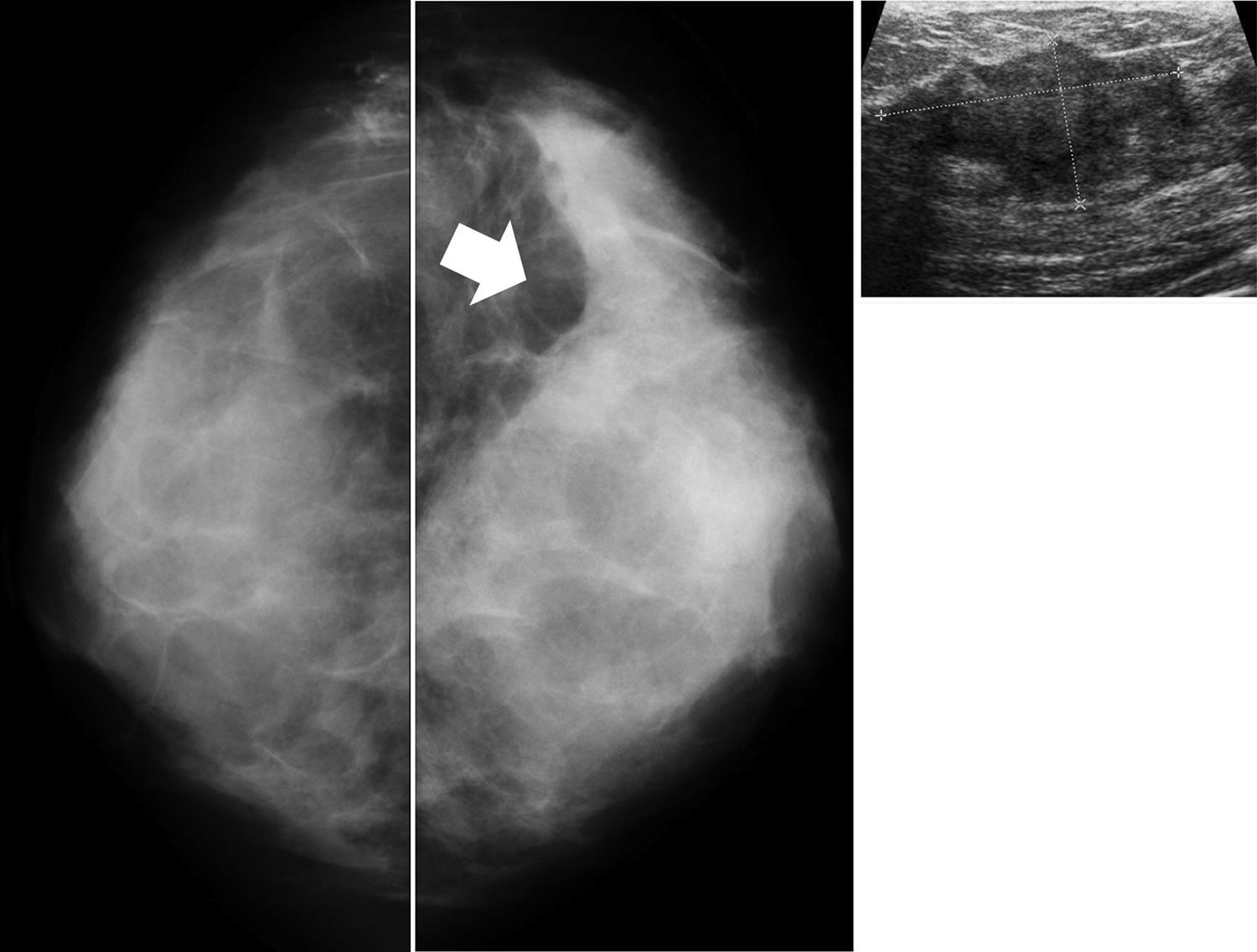
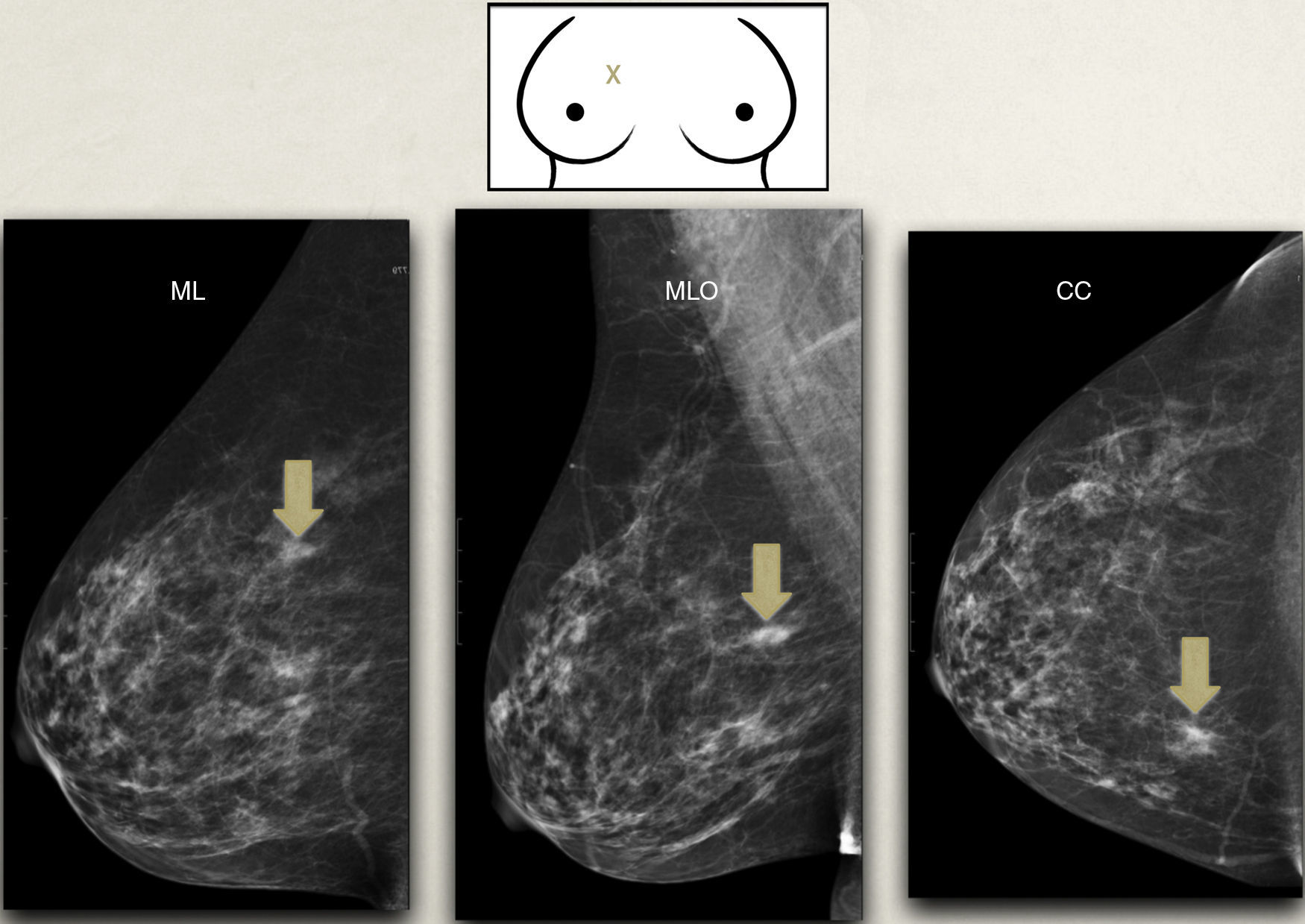
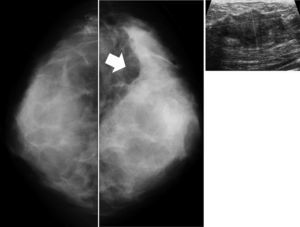
1. Buscando los hallazgos visibles incluso en mamografías con alta densidad: microcalcificaciones, distorsiones, asimetrías, alteraciones en el contorno del tejido18,22 (fig. 4). El error a este respecto reside en una lectura pobre de la mamografía por considerar que cualquier mama densa nunca ofrece información útil.
Ejemplo de hallazgo sospechoso de malignidad en mamas densas. A la izquierda, proyección craneocaudal bilateral de mamas muy densas. La flecha señala una retracción en el contorno posteroexterno del tejido en la mama izquierda. La ecografía (foto derecha) en la zona revela la presencia de un nódulo subyacente de 6cm de longitud correspondiente a un carcinoma ductal infiltrante.
2. Completando con ecografía: el valor predictivo negativo de mamografía y ecografía conjuntas ante lesiones palpables se aproxima al 100%22.
Por último, debemos hacer mención a la tomosíntesis como técnica de imagen que disminuye la probabilidad de error en el caso de mamas densas, aumentando la sensibilidad y disminuyendo la tasa de rellamadas respecto a la mamografía digital.
Error 6: benignidad junto a malignidadEs frecuente el solapamiento entre benignidad y malignidad en la semiología de una lesión. La solución para manejar esta situación es simple: cuando se solapan hallazgos benignos con malignos, la característica más sospechosa de malignidad es la que debe indicar el manejo.
Error 7: error de técnica o posiciónUna mamografía realizada con una posición o técnica inadecuada tiene mayor probabilidad de error diagnóstico7,17. Es labor del radiólogo el control de la calidad de cada estudio. Las proyecciones mamográficas deben ser simétricas, incluir la mayor cantidad de tejido posible y seguir las siguientes normas:
Proyección MLO:
- •
El pezón debe aparecer tangencial al haz de rayos X.
- •
El músculo pectoral debe cruzar oblicuamente la mitad superior de la imagen hasta debajo del nivel del pezón.
- •
El pliegue inframamario debe aparecer abierto.
Proyección CC:
- •
El pezón debe aparecer tangencial al haz de rayos X.
- •
Debe aparecer la grasa retroglandular. Se aconseja (aunque no es imprescindible) incluir el borde libre del pectoral.
Cada prueba de imagen representa la realidad de una mama de diferentes formas. Una misma lesión puede tener una apariencia diferente y su localización puede parecer distinta si no entendemos las diferencias de posición y compresión de la mama entre la mamografía, la ecografía y la resonancia magnética (RM).
- 1.
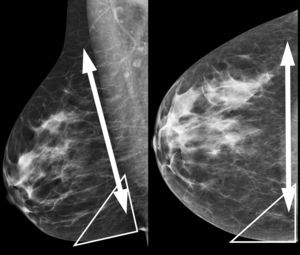
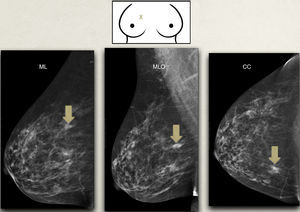
Correlación mamografía-exploración física-ecografía (fig. 5): las lesiones externas tienden a situarse más inferiores en la exploración física y ecográfica, así como en la proyección lateral estricta respecto a su representación en la proyección MLO. Las lesiones internas, por el contrario, tienden a situarse más superiores respecto a la MLO16.
Figura 5.Correlación mamografía-exploración física-ecografía: se representa en el dibujo superior una lesión (X) en el cuadrante superointerno de la mama derecha y debajo su representación en las proyecciones mamográficas. Al estar en cuadrantes internos, la lesión aparece más inferior en la proyección MLO que en la ML.
CC: craneocaudal; ML: mediolateral: MLO: mediolateral oblicua.
(0.21MB). - 2.
Correlación RM-ecografía: la morfología de toda la mama cambia entre ambas exploraciones debido al cambio posicional y a la presión ejercida por el transductor en la ecografía. Las distancias tienden a ser mayores en RM y la situación de una lesión puede ser difícil de correlacionar entre ambas. Debemos orientarnos buscando cualquier referencia que sea visible en ambas pruebas: referencias anatómicas (pezón, tejido fibroglandular, grasa) o patológicas (nódulos, quistes, etc.).
El desconocimiento o la mala interpretación del contexto clínico en el que se presenta la prueba de imagen es una causa de error diagnóstico. La información que aporta la paciente y los médicos que la derivan influye directamente en la calidad de nuestro trabajo17,24.
El contacto con la paciente está implícito en nuestra labor y la información que nos aporta es fundamental. El radiólogo debe considerar la entrevista y exploración como una herramienta más de su práctica para interpretar la imagen, rescatando la información útil y descartando la innecesaria.
Por otro lado, el abordaje de la patología mamaria es multidisciplinar, y debemos entender nuestro trabajo como la parte de un todo formado por diferentes especialidades. Debemos potenciar y cuidar la interacción con el resto de los especialistas implicados, tanto para emitir una información de calidad como para recibirla.
Conclusiones- 1.
El error existe y forma parte de nuestro trabajo. Esto es inevitable, y por ello debemos asumirlo, entenderlo y trabajar para reducir su presencia.
- 2.
El «no error» también. También existe el cáncer visible pero no detectable, en forma de hallazgo inespecífico o benigno, y el no diagnosticarlo no debe ser considerado un error.
- 3.
El hallazgo sutil. Por último, el hallazgo inespecífico no debe ser confundido con el hallazgo específico pero sutil, a cuya búsqueda debemos dirigir todo nuestro esfuerzo, para conseguir una detección del cáncer lo más precoz y con el mejor pronóstico posible.
Para terminar, resumiremos en una palabra empleada repetidamente en la literatura cuál es el tipo de lectura radiológica que reduce al mínimo la probabilidad de error: la lectura cuidadosa. Es un adjetivo que implica atención a múltiples detalles. Los aspectos referidos en este trabajo tratan, en definitiva, de contribuir a una lectura cuidadosa de las pruebas de imagen.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.