Analizar la precisión diagnóstica de la biopsia con aguja gruesa (BAG) guiada por ecografía en pacientes con cáncer de mama T1-T2 con ganglios sospechosos. Evaluar las diferencias en los ganglios positivos (G+) entre las pacientes con una BAG positiva y una biopsia selectiva del ganglio centinela (BSGC) positiva.
Material y métodosEstudio retrospectivo realizado entre 2008 y 2015. Se incluyeron 100 pacientes con cáncer de mama y ganglios axilares ecográficamente sospechosos a las que se les realizó BAG. En las pacientes en las que fue negativa, se indicó una BSGC. Se consideraron positivas las muestras de BAG o BSGC con enfermedad tumoral, realizándose posteriormente una linfadenectomía axilar (LA). Se valoró la sensibilidad (S) y el valor predictivo negativo (VPN) en todas las pacientes y en función del tamaño tumoral. Se evaluaron las diferencias en G+ y ganglios totales (Gt) entre las pacientes con BAG y BSGC positivas. Se realizó el análisis en 2 escenarios diferentes, uno considerando micrometástasis y metástasis positivas, y otro siendo positivas únicamente las metástasis.
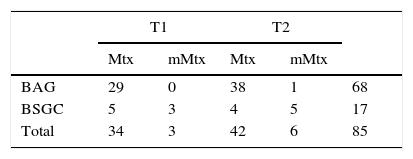
ResultadosDe 100 BAG realizadas, 68 fueron positivas (67 metástasis, una micrometástasis). De 32 BSGC realizadas, 17 resultaron positivas (9 metástasis, 8 micrometástasis) y 15 negativas. S: 80% (micrometástasis positivas) y 88% (micrometástasis negativas). VPN: 47% (micrometástasis positivas) y 72% (micrometástasis negativas). Se hallaron diferencias en G+ (p<0,05) en ambos análisis, sin diferencias en Gt.
ConclusiónLa S y VPN de la BAG son 88,2% y 71,9% cuando las micrometástasis son consideradas negativas, presentando más G+ en la LA que las pacientes con BSGC positiva.
To evaluate the diagnostic accuracy of the ultrasound guided needle core biopsy (NCB) in patients with T1-T2 breast cancer with sonographically suspicious lymph nodes. To analyze differences in the number of positive nodes (G+) among patients with a positive NCB and selective positive sentinel node biopsy (SLNB).
Material and methodsA retrospective study was performed with 100 patients with T1-T2 breast cancer and sonographically suspicious axillary lymph nodes who underwent NCB between 2008 and 2015. In patients in whom NCB was negative, SLNB was performed. NCB or SLNB with tumor disease were considered positive and these patients underwent an axillary lymphadenectomy (AL). Sensitivity (S) and negative predictive value (NPV) in all patients and according to tumor size were evaluated. Differences in G+ and total lymph nodes (Gt) among patients with positive SLNB and NCB were studied. A first analysis considering micrometastases and metastasis as positive and a second one treating only metastasis as positive were made.
ResultsOut of 100 BAG, 68 were positive (67 metastases, 1 micrometastasis). In 32 SLNB, 17 were positive (9 metastases 8 micrometastases) and 15 were negative. S: 80% (positive micrometastases) and 88% (negative micrometastases). NPV: 50% (positive micrometastases) and 73% (negative micrometastases). Differences in G+ (P<.05) in both analyzes were found without differences in Gt.
ConclusionS and NPV of the NCB were 88.2% and 71.9% respectively when micrometastases were considered negative. A positive NCB was associated with more G+.
El manejo de la axila en los tumores precoces de mama sigue evolucionando en aras de conseguir realizar el tratamiento local más eficaz con la menor morbilidad posible. La afectación ganglionar axilar sigue siendo uno de los factores pronósticos más importantes en las pacientes con cáncer de mama1,2. La linfadenectomía axilar (LA) ha sido la técnica clásica de referencia para la valoración del estado de la axila. Sin embargo, la LA es agresiva y asocia una importante morbilidad3. Tras la introducción de la biopsia selectiva del ganglio centinela (BSGC), esta ha sustituido a la LA como técnica de referencia en la estadificación axilar. La BSGC es una técnica mucho menos agresiva y permite evitar la LA en los casos en los que es negativa4,5. Sin embargo, la BSGC no es perfecta, ya que consume tiempo de quirófano, en algunos casos debe realizarse en un segundo acto quirúrgico y puede presentar falsos negativos en casos de ganglios masivamente infiltrados6,7.
En los últimos años se han utilizado diferentes técnicas de imagen para identificar a las pacientes con afectación ganglionar de forma prequirúrgica y así poder seleccionar en las que es posible evitar la realización de la BSGC8. Entre ellas destaca la ecografía axilar, ya que siendo una técnica accesible permite identificar los ganglios axilares sospechosos con buenos resultados, pudiendo obtener una muestra histológica de los mismos mediante una biopsia con aguja gruesa (BAG)9,10.
Se han publicado varios trabajos en los que se ha demostrado la capacidad de la ecografía axilar en el reconocimiento de los pacientes con alta carga tumoral axilar10-13. Tras el ensayo ACOSOG Z001114, existe un gran interés en identificar a las pacientes con cáncer de mama precoz con menos de 3 ganglios positivos (G+), ya que en algunas de estas pacientes puede excluirse la LA sin que se modifique la tasa de recidiva local ni su supervivencia.
Los objetivos de nuestro trabajo son evaluar la precisión diagnóstica de la BAG guiada por ecografía en pacientes con cáncer de mama en estadios T1-T2 que presentan ganglios con criterios ecográficos de sospecha, y analizar las diferencias en la carga tumoral axilar entre las pacientes que presentan una BAG positiva y BSGC positiva.
Material y métodosEstudio retrospectivo en el que se revisaron los datos de las 1.235 pacientes con cáncer de mama diagnosticados en nuestro centro desde diciembre de 2008 hasta enero de 2015. Se seleccionaron los casos de cánceres de mama T1-T2 con axila clínicamente negativa y con ganglios con criterios ecográficos de sospecha. Se incluyeron un total de 100 pacientes que cumplieron los criterios de inclusión.
Tres especialistas en radiología mamaria, con entre 4 y 28 años de experiencia, realizaron una ecografía axilar con un transductor de alta frecuencia (Voluson E6, General Electric, Connecticut, Estados Unidos). La ecografía axilar y la BAG se realizaron en el mismo momento de la biopsia de la lesión de mama o en pacientes con cáncer de mama recientemente diagnosticado. En el momento de realizar la ecografía axilar y la BAG, en algunos casos se desconocía el resultado de la biopsia de mama, aunque las lesiones eran de alta sospecha. Únicamente se habían valorado las mamografías y no se habían evaluado las resonancias magnéticas prequirúrgicas que por protocolo se indica en nuestro centro.
Como se ha descrito antes, todas las pacientes presentaron axila clínicamente negativa y ganglios con criterios ecográficos de sospecha (engrosamiento cortical focal, multifocal o difuso mayor de 3mm, ausencia de hilio graso). Se realizó una BAG de 14G (Achieve, Carefusion, California, Estados Unidos) guiada por ecografía del ganglio sospechoso. En el caso de que hubiera más de un ganglio sospechoso, se realizó la BAG del ganglio más sospechoso y accesible. En los casos en los que la BAG fue negativa, se completó el estudio mediante la realización de una BSGC con nanocoloide marcado con Tc99m.
Se consideraron positivas las muestras de BAG o BSGC en las que el estudio histológico demostró enfermedad tumoral. Se valoró el tamaño tumoral de la metástasis mediante inmunohistoquímica y en algunas BSGC con el método one-step nucleic acid amplification (OSNA)15. En los estudios de inmunohistoquímica, las metástasis mayores de 2mm fueron consideradas macrometástasis, mientras que las metástasis menores de 2mm fueron consideradas micrometástasis. Las BSGC valoradas con el método OSNA en las que se hallaron más de 5.000 copias de ARN tumoral se clasificaron como macrometástasis y las que presentaron entre 250 y 5.000 copias, como micrometástasis.
A las pacientes positivas se les realizó una LA según el protocolo vigente en nuestro centro en el momento del diagnóstico. Las muestras libres de enfermedad axilar se consideraron negativas y no se les realizó LA.
Se recogió el subtipo histológico y molecular16, el tamaño tumoral y el número de G+ y ganglios totales (Gt) resecados en la LA. Se clasificaron las pacientes en función del tamaño tumoral, según la séptima edición de la American Joint Committee on Cancer17.
Se analizaron 2 escenarios distintos. En primer lugar, se consideraron micrometástasis y metástasis como positivas. En segundo lugar, se valoraron como positivas únicamente las metástasis.
Se valoró la sensibilidad (S) y el valor predictivo negativo (VPN) de la BAG en todas las pacientes y en función del tamaño tumoral. Se evaluaron las diferencias en el número de G+ y Gt resecados entre el grupo de pacientes con BAG positiva y BSGC positiva, en todos los pacientes y en función del tamaño tumoral. El análisis estadístico se realizó mediante el test de la U de Mann-Whitney con el programa SPSS 22.0 (Chicago, Illinois). Se consideró significativa una p<0,05.
ResultadosDe las 100 pacientes incluidas, 91 (91%) fueron carcinomas ductales infiltrantes, 7 (7%) carcinomas lobulillares infiltrantes, un (1%) carcinoma papilar infiltrante y un carcinoma medular (1%). El subtipo molecular más frecuente fue el Luminal A 41 (40,8%), seguido del Luminal B 32 (31,1%), Triple Negativo 16 (14,6%) y HER2+ 7 (6,8%). En 4 pacientes no se obtuvo el subtipo molecular. En 3 casos no se realizó por la avanzada edad de las pacientes y en otro solo se evaluaron los receptores hormonales.
De las 100 BAG, 68 fueron positivas (67 metástasis, una micrometástasis) y 32 negativas. De las 32 BSGC realizadas, 17 fueron positivas (9 metástasis, 8 micrometástasis) y 15 negativas (tabla 1). En 4 casos el resultado de la biopsia fue de tejido graso o material insuficiente. En 2 de ellos la BSGC fue positiva (2 metástasis, una micrometástasis), siendo el otro negativo. En los 3 casos la LA demostró únicamente la presencia de un G+.
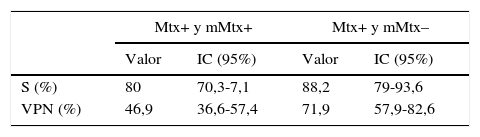
Análisis de la S y VPN considerando metástasis y micrometástasis positivas: la S de la BAG fue de 80% (IC 95%: 70,3-87,1) y el VPN del 46,9% (IC 95%: 36,6-57,4) (tabla 2).
Valores de precisión diagnóstica de la BAG en todas las pacientes
| Mtx+ y mMtx+ | Mtx+ y mMtx– | |||
|---|---|---|---|---|
| Valor | IC (95%) | Valor | IC (95%) | |
| S (%) | 80 | 70,3-7,1 | 88,2 | 79-93,6 |
| VPN (%) | 46,9 | 36,6-57,4 | 71,9 | 57,9-82,6 |
BAG: biopsia con aguja gruesa; IC (95%): intervalo de confianza; mMtx: micrometástasis; Mtx: metástasis; S: sensibilidad; VPN: valor predictivo negativo.
Análisis de la S y VPN considerando micrometástasis como negativas: la S de la BAG fue 88,2% (IC 95%: 79-93,6), especificidad (E) de 95,8% (IC 95%: 79,8-99,3), valor predictivo positivo (VPP) de 98,5% (IC 95%: 90,8-99,8), y VPN de 71,9% (IC 95%: 57,9-82,6). En una BAG se obtuvo una micrometástasis que fue considerada un falso positivo (tabla 2).
Evaluación de la precisión diagnóstica de BAG en función del tamaño tumoral: de las 100 pacientes, 48 (48%) fueron clasificadas como T1 y 52 (50,5%) como T2.
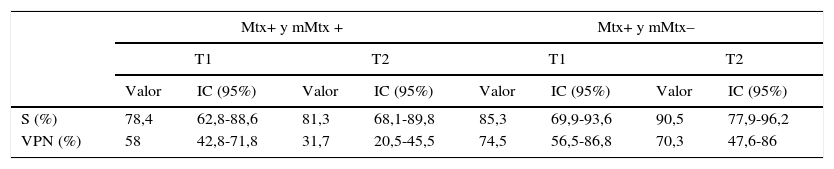
La S de la BAG en los tumores T1 considerando metástasis y micrometástasis como positivas fue 78,4% (IC 95%: 62,8-88,6) y el VPN 58% (IC 95%: 42,8-71,8). Al considerar micrometástasis como negativas, la S fue 85,3% (IC 95%: 69,9-93,6) y el VPN fue 74,5% (IC 95%: 56,5-86,8).
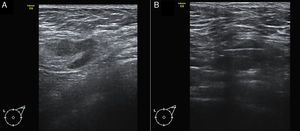
En los tumores T2, la S de la BAG considerando metástasis y micrometástasis como positivas fue 81,3% (IC 95%: 68,1-89,8) y el VPN de 31,7% (IC 95%: 20,5-45,5). Al considerar metástasis como positivas y micrometástasis como negativas, la S fue 90,5% (IC 95%: 77,9-96,2) y el VPN fue 70,3% (IC 95%: 47,6-86) (tabla 3). Una de las BAG reveló una micrometástasis, considerada como falso positivo, por lo que la E fue 90% (IC 95%: 59,6-98,2) y el VPP fue 97,3% (IC 95%: 84,9-99,6) (fig. 1).
Valores de precisión diagnóstica de la BAG en función del tamaño tumoral
| Mtx+ y mMtx + | Mtx+ y mMtx– | |||||||
|---|---|---|---|---|---|---|---|---|
| T1 | T2 | T1 | T2 | |||||
| Valor | IC (95%) | Valor | IC (95%) | Valor | IC (95%) | Valor | IC (95%) | |
| S (%) | 78,4 | 62,8-88,6 | 81,3 | 68,1-89,8 | 85,3 | 69,9-93,6 | 90,5 | 77,9-96,2 |
| VPN (%) | 58 | 42,8-71,8 | 31,7 | 20,5-45,5 | 74,5 | 56,5-86,8 | 70,3 | 47,6-86 |
BAG: biopsia con aguja gruesa; IC (95%): intervalo de confianza; mMtx: micrometástasis; Mtx: metástasis; S: sensibilidad; VPN: valor predictivo negativo.
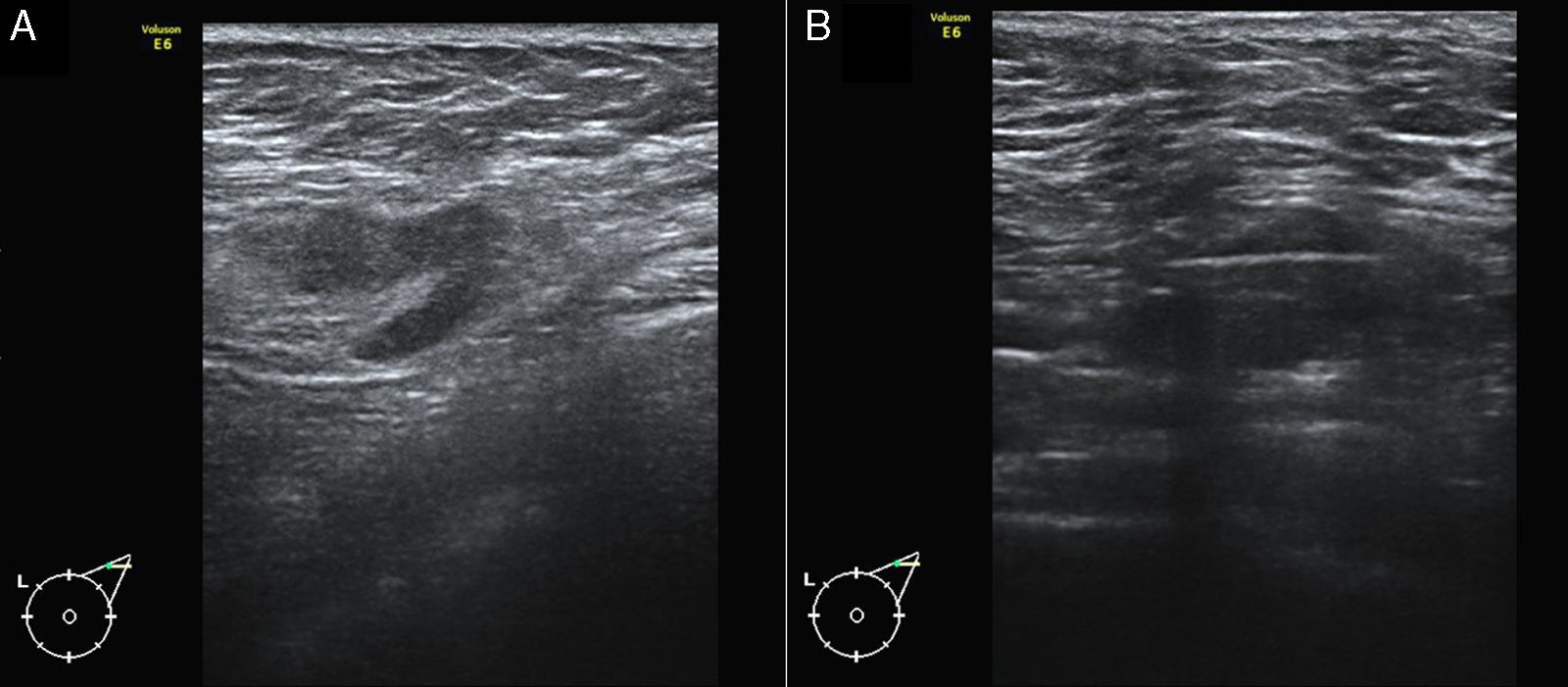
A) Imagen de ecografía axilar de una paciente de 58 años con carcinoma ductal infiltrante T2 Luminal B en mama izquierda, en la que se identificó un ganglio sospechoso con un engrosamiento cortical focal. B) BAG guiada por ecografía del ganglio. El resultado histológico fue de macrometástasis. La linfadenectomía demostró la presencia de 4 ganglios positivos.
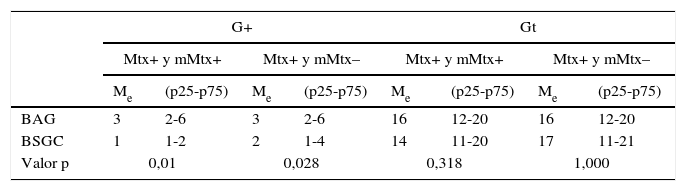
Análisis del número de G+ y Gt resecados en las LA: las pacientes con BAG positiva presentaron más G+ (mediana=3, p25-p75=2-6) que las pacientes con BSGC positiva (mediana=1, p25-p75=1-2) (p<0,001). Al excluir las pacientes con micrometástasis, seguimos observando diferencias significativas (BAG: mediana=3, p25-p75=2-6 y BSGC: mediana=2, p25-p75=1-4; p=0,028). No se hallaron diferencias significativas en el número de Gt en ninguno de los supuestos (p>0,05) (tabla 4).
Análisis de las diferencias en el número de ganglios positivos y totales entre las pacientes con BAG positiva y BSGC positiva en todas las pacientes
| G+ | Gt | |||||||
|---|---|---|---|---|---|---|---|---|
| Mtx+ y mMtx+ | Mtx+ y mMtx– | Mtx+ y mMtx+ | Mtx+ y mMtx– | |||||
| Me | (p25-p75) | Me | (p25-p75) | Me | (p25-p75) | Me | (p25-p75) | |
| BAG | 3 | 2-6 | 3 | 2-6 | 16 | 12-20 | 16 | 12-20 |
| BSGC | 1 | 1-2 | 2 | 1-4 | 14 | 11-20 | 17 | 11-21 |
| Valor p | 0,01 | 0,028 | 0,318 | 1,000 | ||||
BAG: biopsia con aguja gruesa; BSGC: ganglio centinela; G+: ganglios positivos; Gt: ganglios totales resecados; Me: mediana; mMtx: micrometástasis; Mtx: metástasis; S: sensibilidad; p25-p75: rango intercuartil.
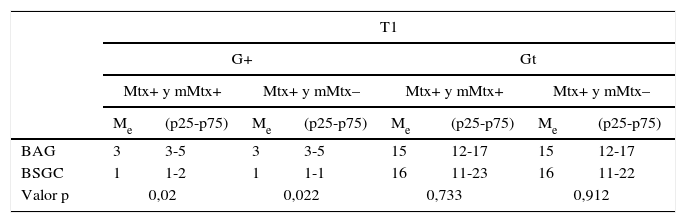
En los tumores T1, al considerar metástasis y micrometástasis como positivas, la mediana de la BAG fue 3 p25-p753-5 y la de BSGC fue 1 p25-p751,2 (p=0,02). Al excluir las pacientes con micrometástasis, seguimos observando diferencias significativas entre ambos grupos (BAG: mediana=3, p25-p75=3-5 y BSGC: mediana=1, p25-p75=1-1; p=0,022). No se hallaron diferencias significativas en el número de Gt en ninguno de los supuestos (p>0,05).
En los tumores T2, al considerar metástasis y micrometástasis como positivas, la mediana de la BAG fue 3 p25-p752-9, y la de BSGC fue 2 p25-p751,2 (p=0,017). Al excluir las pacientes con micrometástasis, no observamos diferencias significativas entre ambos grupos (p=0,516) (tabla 5). No se hallaron diferencias significativas en el número de Gt en ninguno de los supuestos (p>0,05) (tabla 5).
Análisis de las diferencias en el número de ganglios positivos y totales entre las pacientes con BAG positiva y BSGC positiva en función del tamaño tumoral
| T1 | ||||||||
|---|---|---|---|---|---|---|---|---|
| G+ | Gt | |||||||
| Mtx+ y mMtx+ | Mtx+ y mMtx– | Mtx+ y mMtx+ | Mtx+ y mMtx– | |||||
| Me | (p25-p75) | Me | (p25-p75) | Me | (p25-p75) | Me | (p25-p75) | |
| BAG | 3 | 3-5 | 3 | 3-5 | 15 | 12-17 | 15 | 12-17 |
| BSGC | 1 | 1-2 | 1 | 1-1 | 16 | 11-23 | 16 | 11-22 |
| Valor p | 0,02 | 0,022 | 0,733 | 0,912 | ||||
| T2 | ||||||||
|---|---|---|---|---|---|---|---|---|
| G+ | Gt | |||||||
| Mtx+ y mMtx+ | Mtx+ y mMtx– | Mtx+ y mMtx+ | Mtx+ y mMtx– | |||||
| Me | (p25-p75) | Me | (p25-p75) | Me | (p25-p75) | Me | (p25-p75) | |
| BAG | 3 | 2-9 | 3 | 2-9 | 16 | 12-20 | 17 | 12-20 |
| BSGC | 2 | 1-2 | 3 | 2-5 | 13 | 8-15 | 17 | 11-20 |
| Valor p | 0,017 | 0,516 | 0,098 | 0,813 | ||||
BAG: biopsia con aguja gruesa; BSGC: ganglio centinela; G+: ganglios positivos; Gt: ganglios totales resecados; Me: mediana; mMtx: micrometástasis; Mtx: metástasis; p25-p75: rango intercuartil.
En nuestro trabajo hemos evaluado la precisión diagnóstica de la BAG guiada por ecografía en la detección de metástasis y micrometástasis ganglionares, hallando una S del 80% y un VPN del 46,9%. Al realizar el análisis en función del tamaño tumoral, la técnica ha mostrado valores de S que oscilan entre el 78,4% en los T1 y el 81,3% en los T2, y un VPN entre el 31,7% en los T2 y el 58% en los T1. Cuando comparamos los resultados de nuestro trabajo con los descritos en la literatura, hallamos resultados de S similares, alrededor del 80%9,10, y un VPN menor al publicado por Diepstraten et al.18 que ronda el 75%. Al repetir el análisis considerando las micrometástasis como negativas, se aprecia un aumento de la S (85-90%) y una mejora del VPN, que alcanza valores entre el 70-74% en todos los análisis. El valor de S es superior a los descritos en las series de pacientes con axila clínicamente negativa con un VPN similar9,10. Se debe tener en cuenta que la prevalencia de G+ en nuestra población es muy alta, lo que penaliza el valor de VPN.
Este cambio en la precisión diagnóstica de la técnica se debe a que las micrometástasis suelen asociar alteraciones ecográficas más sutiles que pueden pasar inadvertidas al evaluar los ganglios. Varios trabajos han evaluado las diferentes alteraciones ecográficas asociadas a metástasis ganglionares, así como las causas de los falsos negativos8,9,19. En el trabajo publicado por Ewing et al.19, se evaluó la correlación entre los hallazgos ecográficos y patológicos de ganglios a los que se les realizó una punción con aguja fina (PAAF) guiada por ecografía, siendo el resultado del estudio citológico negativo. Hallaron que los ganglios con un diámetro menor de 1,2cm, menos del 30% de infiltración y un engrosamiento cortical menor de 3,5mm eran más frecuentemente asociados con falsos negativos. Estos resultados apoyan la hipótesis de que cuando las metástasis tumorales son pequeñas pueden generar alteraciones ecográficas difíciles de identificar y puede resultar más complejo obtener una muestra representativa. En este último punto, en el artículo de Ewing et al.19 utilizaron una PAAF de los ganglios, mientras que en nuestro trabajo usamos una BAG, con lo que la muestra obtenida fue mucho mayor.
Hemos hallado un número significativamente mayor de G+ en las pacientes consideradas positivas por BAG que en las consideradas positivas por BSGC, tanto cuando consideramos las micrometástasis positivas como negativas (tabla 4). Este resultado se repite al realizar el análisis estratificado en función del tamaño tumoral en los T1 y en los T2 al considerar micrometástasis como positivas. Sin embargo, al evaluar las diferencias entre ambos grupos en función del tamaño tumoral y considerar las micrometástasis como negativas, en los T2 no hallamos diferencias entre los 2 grupos de pacientes. En lo que al total de ganglios resecados se refiere, no hallamos diferencias estadísticamente significativas entre los 2 grupos.
Varios estudios han demostrado la asociación de un mayor número de G+ en la LA de las pacientes que presentan un resultado positivo en la BAG respecto a las que presentan un estudio de BSGC positivo11-13. En el metaanálisis publicado por Van Wely et al.12, evaluaron la utilidad de la BAG guiada por ecografía para identificar a las pacientes con mayor carga axilar. Hallaron que las pacientes con BAG positiva presentaban más G+. En la misma dirección, en el trabajo publicado por Reyna et al.13 demostraron que las pacientes con PAAF guiada por ecografía positiva presentaban más G+ y que la técnica tenía una alta precisión diagnóstica para identificar a las pacientes con 3 o más G+. En nuestro trabajo, el 73,5% de las pacientes con BAG positiva presentaron 3 o más G+, lo que nos puede indicar que esta técnica puede ser útil en la detección de pacientes con mayor carga tumoral axilar.
Sin embargo, otros trabajos cuestionan las técnicas de imagen preoperatorias, y especialmente la ecografía, en la detección de las pacientes con varios G+20,21. En el estudio de Pilewski et al.20, evaluaron el número de G+ en las pacientes con ganglios sospechosos en las técnicas de imagen preoperatorias. Hallaron que el porcentaje de pacientes con 3 ganglios o más afectos en la LA variaba en función del número de ganglios con criterios de sospecha detectados de forma preoperatoria, siendo de un 46% en las pacientes con un ganglio ecográfico sospechoso. En estos artículos concluyen que las técnicas de imagen preoperatorias no permiten identificar con precisión a las pacientes con múltiples G+. En nuestra serie, tanto en los tumores T1 (79,3%) como en los T2 (69%), el porcentaje de las pacientes con 3 o más G+ es mayor. Esto puede ser debido a que las pacientes incluidas en nuestro estudio presentaban un número mayor de ganglios sospechosos ecográficamente y/o tumores más agresivos.
Al evaluar el futuro papel de la BAG guiada por ecografía en la estadificación axilar son varios los factores a tener en cuenta. Múltiples estudios han valorado la trascendencia de las micrometástasis en los ganglios centinela en pacientes con cáncer de mama en estadio precoz22,23, no hallando diferencias significativas en las pacientes a las que se les realizaba LA y en las que no. Actualmente, existe evidencia acerca de que estas lesiones deben considerarse negativas, por lo que no deben modificar el tratamiento axilar y no tiene interés utilizar una técnica con capacidad de detectarlas. Tras el trabajo de Giuliano et al.14 se está cambiando el manejo de las pacientes con cánceres de mama T1-T2 con G+ y tumores de buen pronóstico. Actualmente, se está investigando la posibilidad de que no sea necesario identificar a todas las pacientes con ganglios metastásicos, y solo a aquellas que tengan una mayor carga tumoral. En nuestro trabajo, la mediana de G+ en las pacientes con BAG positiva es 3, tanto en el total de las pacientes como en los T1 y T2, por lo que la BAG en pacientes con ganglios ecográficamente sospechosos puede resultar útil para identificar las pacientes con carga tumoral alta24,25.
Uno de los factores más relevantes para poder identificar con mayor precisión a las pacientes con mayor carga tumoral es el número de ganglios con criterios de sospecha en la ecografía de estadificación axilar20,24,26. En el trabajo de Del Riego et al.26, se evaluó la precisión diagnóstica de la ecografía axilar y PAAF en tumores T1. Hallaron que la ecografía es capaz de identificar a las pacientes con menos de 3 G+ con un VPN mayor del 95% en los casos en los que no hay más de un ganglio con signos ecográficos de sospecha. En nuestro trabajo hemos hallado diferencias significativas en el número de G+ entre las pacientes con BAG positiva y BSGC en los tumores T1 cuando consideramos las micrometástasis como negativas. Además, solo una paciente con BSGC positiva presentó más de 3 G+. Por tanto, en este grupo de pacientes una ecografía y BAG negativa parecen ser útiles para poder excluir la presencia de múltiples G+. En los tumores T2, no hallamos diferencias significativas entre ambos grupos. Este hallazgo es llamativo, aunque debe tenerse en cuenta el bajo número de pacientes con BSGC con metástasis (4 pacientes) y que el número absoluto de pacientes con 3 o más G+ fue de 2.
La realización de más estudios que evalúen la importancia del número de ganglios sospechosos en la ecografía axilar y de las alteraciones ecográficas de los mismos puede ayudarnos a mejorar la identificación de las pacientes con alta carga tumoral axilar, y así poder diferenciar con mayor precisión las pacientes que requieran una LA de las que no.
Nuestro trabajo tiene varias limitaciones. En primer lugar, se trata de un estudio retrospectivo. La ecografía y la BAG se realizaron antes de la RM, lo que podría aportar más información acerca de los ganglios axilares. No evaluamos el número de ganglios ecográficamente sospechosos ni la alteración ecográfica que presentaban. Finalmente, varios ganglios centinela fueron analizados mediante el método OSNA, lo que puede influir en el número de micrometástasis detectadas respecto a los estudios histológicos convencionales.
En conclusión, la BAG guiada por ecografía en pacientes con ganglios sospechosos presenta una S de 88,2% y un VPN de 71,9% cuando las micrometástasis son consideradas negativas. En este grupo de pacientes un resultado de BAG positiva asocia más G+ en la LA que las pacientes con BSGC positiva, sin diferencias en los Gt resecados. En pacientes con tumores T1 un resultado negativo de la BAG asocia una muy baja probabilidad de presentar 3 o más G+.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
AutoríaResponsable de la integridad del estudio: JE, JS, IE, FL, RA.
Concepción del estudio: JE, JS, IE, FL, RA.
Diseño del estudio: JE, JS, IE, FL, RA.
Obtención de los datos: JE, JS, IE, FL, RA.
Análisis e interpretación de los datos: JE, JS, IE, FL, RA JE.
Tratamiento estadístico: JE, JS, IE, FL, RA.
Búsqueda bibliográfica: JE, JS, IE, FL, RA.
Redacción del trabajo: JE, JS, IE, FL, RA.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: JE, JS, IE, FL, RA.
Aprobación de la versión final: JE, JS, IE, FL, RA.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.