Resulta indispensable tratar el dolor postoperatorio de cirugía de cadera para iniciar una rehabilitación precoz y para disminuir la morbimortalidad. Dada la pluripatología y edad de los pacientes, la analgesia locorregional se revela como el arma más eficaz para tratarlo.
ObjetivosValorar la eficacia del bloqueo iliofascial y del bloqueo de los nervios obturador y femorocutáneo frente a analgesia intravenosa, así como registrar el grado de satisfacción, las complicaciones, inicio de rehabilitación y costes económicos en cada grupo.
Pacientes y métodoEstudio prospectivo con 90 pacientes sometidos a cirugía de cadera. Se dividieron en 3 grupos aleatorios: A: solo analgesia intravenosa, B: bloqueo iliofascial y C: bloqueo de los nervios obturador y femorocutáneo lateral. Se investigó el grado de dolor y satisfacción analgésica, tiempo transcurrido hasta el inicio de la sedestación, necesidad de analgésicos postoperatorios, efectos secundarios y los costes económicos farmacéuticos en cada grupo.
ResultadosLa eficacia analgésica y el grado de satisfacción fueron significativamente mayores en los pacientes con bloqueos nerviosos (EVA medio 2,14±1,24, satisfacción 3,75±0,8) que en los que solo recibieron analgesia intravenosa (EVA medio 5,57±0,64, satisfacción 2,83±0,7) (p<0,001), con una duración superior a las 24h (p<0,01) y un menor consumo de analgésicos suplementarios y otros fármacos que en el grupo A, por lo que tuvieron menos reacciones adversas (p<0,01), iniciaron la rehabilitación más precozmente (31,2±5,01h vs 44,62±7,9h) (p<0,001) y supusieron un menor coste económico farmacéutico (13,26±6,34€/paciente vs 30,26±1,88€/paciente) no encontrándose complicaciones en la realización de los bloqueos. No se encontraron diferencias significativas entre la eficacia de ambos bloqueos, evolución de los EVAs medio, grado de satisfacción ni gasto económico entre los pacientes que recibieron algún tipo de bloqueo.
ConclusionesLos bloqueos realizados son una técnica efectiva, fácil y segura que proporciona numerosas ventajas: analgesia postoperatoria prolongada, recuperación más rápida, menor coste y escasas complicaciones.
The treatment of postoperative pain after hip surgery is essential for an early start of rehabilitation and for reducing morbidity and mortality. Given that patients are elderly and have multiple medical conditions, local-regional analgesia can be an effective approach.
ObjectivesOur aim was to compare the efficacy of the fascia iliaca compartment block, the obturator and femoral cutaneous nerve blocks and total intravenous analgesia in terms of level of patient satisfaction, complications, start of rehabilitation and cost in each group.
Patients and methodsProspective study of 90 patients undergoing hip surgery. Patients were randomised to receive intravenous analgesia only, fascia iliaca compartment block or blockade of the obturator and femoral cutaneous nerves. In each group, we recorded visual analogue scale (VAS) pain scores, satisfaction with postoperative analgesia, time elapsed until start of rehabilitation, need for postoperative analgesics, side effects, and the cost of drugs.
ResultsAnalgesia and level of patient satisfaction were significantly more effective in patients with nerve blocks than in those who received intravenous analgesia only (mean [SD] VAS scores, 2.14 [1.24], mean [SD] satisfaction scores 3.75 [0.8] and mean [SD] VAS scores, 5.57[0.64], mean [SD] satisfaction scores 2.83[0.7], respectively) (p<0.001). Patients with nerve blocks also had a pain-free period of more than 24h (p<0.01), needed fewer doses of supplementary analgesics or other drugs, had fewer side effects (p<0.01), started rehabilitation earlier (31.2 [5.01]h vs 44.62 [7.9]h) (p<0.001), generated less expenditure (€13.26 [€6.34]/patient vs €30.26 [€1.88]/patient), with no complications in the blockade techniques. No significant differences were found between the efficacy of both blockades, VAS scores, level of satisfaction, or the cost between the patients who received a blockade.
ConclusionsThe nerve blocks were effective, easy to perform, and safe. They afforded numerous advantages: extended period of postoperative analgesia, fast recovery, lower costs, and no complications.
Las fracturas de cadera son patologías eminentemente geriátricas y constituyen un problema médico-social creciente. En España se estima que la incidencia media de fractura de cadera es de 6,94±0,44 por cada 1.000 habitantes/año, y aumenta con la edad, con un incremento significativo en los últimos años1. Estos pacientes presentan una elevada comorbilidad, con una media de 3,7 patologías por paciente, y el 40% presentan afección cognitiva2. En España los costes varían de 3.500 a 5.200€/paciente, sin contar los gastos indirectos que representan el consumo de recursos sociales a los que recurren de 6.000 a 9.000 familias por año3.
Un objetivo prioritario debería ser conseguir una buena analgesia postoperatoria para aliviar el sufrimiento, permitir el descanso, la movilización y el inicio precoz de la rehabilitación funcional y contribuir de esta forma a reducir la morbimortalidad por complicaciones y por descompensación de patologías asociadas a una estancia hospitalaria prolongada, y simultáneamente reducir las secuelas y los costes4.
Desafortunadamente el manejo farmacológico habitual tiene muchas limitaciones por la alta probabilidad de reacciones adversas y de interacciones farmacológicas en pacientes habitualmente ancianos pluripatológicos y polimedicados, ya que más de la mitad de la población mayor de 65 años consume algún medicamento, y a menudo, varios, con lo que las interacciones potencialmente peligrosas son frecuentes 5,6. Por ello, con frecuencia el manejo farmacológico es insuficiente y se debe recurrir a un abordaje locorregional.
Los bloqueos periféricos del miembro inferior pueden utilizarse tanto para la anestesia como la analgesia pre y postoperatoria con ventajas importantes sobre la analgesia intravenosa, como son la mejor calidad de la analgesia, mayor satisfacción del paciente, menor morbilidad y una mejor y más rápida rehabilitación. De hecho, hoy día, el tiempo que transcurre entre la llegada de un paciente con fractura de cadera al hospital y la realización de un bloqueo como el iliofascial, que es simple y de gran eficacia, se considera incluso como un índice de calidad asistencial de país, como por ejemplo, el consumo de morfina por habitante y año.
La cadera está inervada por los nervios procedentes del plexo lumbar, formado por las ramas anteriores de las cuatro primeras raíces lumbares, incluyendo con frecuencia una rama de D12 y a veces de L5. El plexo lumbar da lugar a tres nervios: nervio obturador (divisiones anteriores de L2, L3 y L4), nervio crural (divisiones posteriores de L2, L3 y L4), y nervio femorocutáneo (divisiones posteriores de L2 y L3). Pueden bloquearse las principales ramas con un solo abordaje (bloqueo iliofascial) o cada nervio de forma separada.
Sin embargo e independientemente del arsenal terapéutico, el alivio del dolor puede resultar mediocre si no se cumplen premisas básicas como valoración sistemática del dolor, prescripción farmacológica adecuada de rescate y seguimiento de los tratamientos instaurados7.
Conocedores de la tendencia a infratratar el dolor en los pacientes ancianos debido a su pluripatología y edad, y demostrada la gran eficacia y seguridad de la analgesia locorregional para el dolor postoperatorio, la estabilidad hemodinámica que producen, el bloqueo de la respuesta metabólica al estrés quirúrgico y la adecuada analgesia postoperatoria que garantizan gracias a la utilización de los anestésicos locales de larga duración nos planteamos presentar una alternativa de tratamiento analgésico fácil de realizar en la URPA (Unidad de Recuperación PostAnestésica), sin necesidad de movilizar al enfermo como en otras técnicas y con escaso porcentaje de complicaciones.
Objetivos- •
Objetivo principal: evaluar dentro de las primeras 48h postoperatorias el grado de dolor y la satisfacción de los pacientes intervenidos de cadera que recibieron analgesia mediante alguna técnica locorregional comparándola con aquellos que recibieron sólo analgesia intravenosa.
- •
Objetivos secundarios: buscar la frecuencia de consumo analgésico y de efectos adversos derivados del uso de los bloqueos y de los analgésicos en el periodo postoperatorio inmediato, la efectividad de ambos tipos de bloqueo y conocer y comparar los costes económicos de cada grupo.
Previa aprobación por parte del Comité Ético de nuestro hospital y consentimiento informado de los pacientes, se realizó un estudio de cohortes prospectivo doble ciego (operador y evaluador independientes) con 90 pacientes sometidos a procedimientos quirúrgicos ortopédicos de cadera durante 2009 y 2010.
El estudio se realizó respetando los principios éticos para la investigación médica (Declaración de Helsinki) y la Ley orgánica 15/99 del 13 de diciembre de protección de datos de carácter personal.
Criterios inclusiónPacientes intervenidos de cadera con anestesia raquídea para cualquier técnica quirúrgica (Artroplastia total y parcial y osteosíntesis de fémur), sin límite de edad ni de ASA.
Criterios exclusiónAnestesia general o administración de analgésicos intraoperatorios, pacientes con tratamiento previo por dolor crónico, cardiopatía isquémica o trastornos del ritmo, enfermedades psiquiátricas y neurodegenerativas, falta de colaboración y/o comprensión del paciente, alergia a anestésicos locales y contraindicaciones de anestesia locorregional.
Tras la intervención, llevada a cabo bajo anestesia raquídea, los pacientes fueron trasladados a la URPA donde permanecieron las primeras 4h postoperatorias, se recogieron los datos (Anexo I) y se dividieron aleatoriamente en tres grupos de 30 pacientes cada uno:
Grupo A. Sin bloqueo de nervios periféricos; solo recibieron analgesia intravenosa.
Grupo B. Recibieron un bloqueo iliofascial (BIF).
Grupo C. Recibieron un doble bloqueo: de los nervios fémorocutáneo lateral y obturador (DB).
Comprobada la estabilidad del paciente y la recuperación total de la movilidad de los MMII (Bromage 4) se procedió a la realización de los distintos bloqueos con el paciente en decúbito supino y sin movilizar la férula de abducción de los MMII pautada por el traumatólogo responsable de la intervención. Para el bloqueo iliofascial se utilizó la técnica de Dalens8 según la cual el punto de punción se sitúa 1cm por debajo de la unión del tercio externo con los dos tercios internos del ligamento inguinal. Se introdujo una aguja de Tuohy 18G, introduciéndola con una inclinación inicial cefálica de 30° con el bisel hacia arriba y avanzando cefálicamente hasta identificar dos «pops» correspondientes al paso de la aguja por las dos fascias, la fascia lata y luego la ilíaca. Al alcanzar la fascia ilíaca, se giró el bisel 180° para presentarlo a la fascia y se inyectaron 30ml de bupivacaína 0,5% con vasoconstrictor. Para el bloqueo del nervio obturador, se penetró, según Augspurger9, a través del agujero obturador tomándose como punto de referencia la espina del pubis. Se introdujo una aguja 22G 0,7×63mm bisel tipo Quincke 2cm por fuera y por debajo de ésta en una orientación de 45° cefálicamente, se avanzó hasta tomar contacto con la rama horizontal del pubis, y de ahí se cambió la dirección haciéndola más cefálica hasta pasar el canal obturador. Se avanzó 2–3cm en profundidad respecto al hueso y se inyectaron 15mL de bupivacaína 0.5% con vasoconstrictor. Para el bloqueo del nervio femorocutáneo se usó el abordaje suprainguinal de Brown-Dickens10, tomando como referencia anatómica la espina ilíaca anterosuperior. Se procedió a introducir una aguja 20G 0,9×40mm3) 1cm por debajo y medial a la espina ilíaca perpendicularmente hasta notar la pérdida de resistencia brusca una vez atravesada la fascia lata, a una profundidad de 3 a 4cm y se depositaron 5ml de bupivacaína 0,5% con vasoconstrictor moviendo la aguja en abanico por debajo y por encima de la fascia lata y seguidamente, en el mismo punto, se orientó la aguja cefálicamente hasta tocar el hueso ilíaco y retirando un poco se inyectaron otros 5ml de anestésico.
La intensidad del dolor se valoró mediante la Escala Visual Analógica (EVA) a los 30min, 1, 2, 4, 8, 12, 24 y 48h tras la recuperación de la movilidad de MMII en el grupo A y tras la realización de los bloqueos en los grupos B y C. Se consideró dolor una puntuación ≥3.
En todos los grupos se pautó analgesia intravenosa administrada a demanda del paciente (si EVA≥3), y consistió en metamizol magnésico 2g o dexketoprofeno 50mg iv máx/8h (dependiendo de alergias), si persistencia de dolor se añadía tramadol 100mg+metoclopramida 10mg iv máx/8h y si precisaba, se administraba 0,5mg/kg de cloruro mórfico de rescate, previa evaluación del EVA por el personal de enfermería previamente entrenado para el estudio.
Además del dolor postoperatorio mediante la escala EVA, se registraron la hemodinamia, el número de veces que el paciente demandó analgésicos, la aparición de efectos secundarios o incidencias, el tiempo que transcurrió desde la intervención hasta que se sentaron por primera vez en sillón y finalmente, se entrevistó los pacientes para que evaluaran su satisfacción en el manejo del dolor postoperatorio de 1 a 5, siendo 1 malo, 2 regular, 3 bueno, 4 muy bueno y 5 excelente.
Para el estudio estadístico se utilizó el programa SPSS 15.0 para Windows. El análisis de los datos se realizó con la prueba de t de Student o análisis de la varianza (ANOVA), según el caso, para el estudio de las variables cuantitativas y la prueba de Chi-cuadrado de Pearson para las variables cualitativas, considerándose significativos los valores de p<0,05.
Los valores cuantitativos se expresaron como medias±desviación estándar y las variables cualitativas como frecuencias y porcentajes.
ResultadosNo se encontraron diferencias significativas en las variables demográficas, quirúrgicas ni anestésicas entre los tres grupos del estudio. El rango de edades osciló entre los 48 y los 97 años (72,34±11,02), con una distribución de pacientes según el ASA del 47,8% de ASA III y del 35,6% de ASA IV (3,19±0,7) (tabla 1).
Variables demográficas y datos de la intervención medidas en media±desviación estándar
| Analgesia IV (N=30) | BIF (N=30) | DB (N=30) | |
| Edad(años) | 71,1±10,2 | 71,3±12,6 | 74,6±10,1 |
| Peso(kg) | 68,2±9,6 | 69,7±8,6 | 68,6±10,2 |
| Talla(m) | 1,57±0,06 | 1,57±0,06 | 1,58±0,07 |
| IMC(kg/m2) | 27,6±3,8 | 28,2±4,2 | 27,3±4,2 |
| Dosis al raqui(ml) | 2,12±0,17 | 2,01±0,22 | 2,04±0,25 |
| Duración iq(min) | 85,6±29,15 | 85,7±24,4 | 82,3±23,12 |
| T° desde raqui hasta bloqueo(min) | – | 145,8±12,6 | 144,6±11,86 |
| T° hasta sentarse(min) | 44,6±7,9 | 31,2±4,9 | 31,2±5,12 |
La distribución de las cirugías fue de: artroplastia total 46,7%, artroplastia parcial 28,9%, inserción de clavo-placa gamma 14,4% e inserción de clavo de Richards 10,0%, sin diferencias significativas entre los 3 grupos.
En las figuras 1 y 2 se representan la evolución del EVA y las puntuaciones medias obtenidas en los 3 grupos. Los pacientes que sólo recibieron analgesia intravenosa mostraron un peor control del dolor (EVA medio 5,57±0,64) y una tendencia a dar menor puntuación en la escala de satisfacción (2,83±0,7) que los pacientes que recibieron algún tipo de bloqueo (EVA medio 2,14±1,24 y Grado de satisfacción medio 3,75±0,8) (p<0,001). Sin embargo, aunque los pacientes que recibieron un BIF presentaron una mejor puntuación en la escala de dolor (1,89±1,09) y tuvieron una tendencia a dar mayor puntuación en la encuesta de satisfacción,esta superioridad analgésica frente al grupo que recibió el doble bloqueo (2,38±1,34) no llegó a alcanzar significación estadística (p=0,2) (figs. 3 y 4).
Comparativa del grado de satisfacción de los pacientes entre los grupos con y sin bloqueos y entre los grupos con bloqueo iliofascial y bloqueo de los nervios obturador y femorocutáneo. Se puede ver la tendencia a dar mayor puntuación en los pacientes que recibieron alguna técnica de anestesia locorregional.
En la tabla 2 se representa la analgesia consumida en cada grupo. El grupo A precisa más analgesia intravenosa que los pacientes de los grupos B y C (p<0,001). Respecto a los grupos B y C, el grupo B consumió significativamente más bupivacaína, y el grupo C más metamizol magnésico.
Necesidad de analgésicos en cada grupo a las 48h medida en media±desviación estándar del número de dosis administradas
| N.° dosis administradas de analgésicos y otros fármacos | ||||
| Grupos | Metamizol 2g/Dexketoprofeno 50mg | Tramadol 100mg+Metoclopramida 10mg | CL.Mórfico 0,5mg/kg | Laxante |
| A Sin bloqueo (N=30) | 5,93±0,2 | 5,5±0,5 | 0,6±0,7 | 1,2±0,5 |
| B BIF (N=30) | 2,53±1,1 | 0,4±0,8 | 0,03±0,2 | 0,1±0,3 |
| C DB (N=30) | 3,3±1,4 | 0,7±1,2 | 0,04±0,2 | 0,3±0,7 |
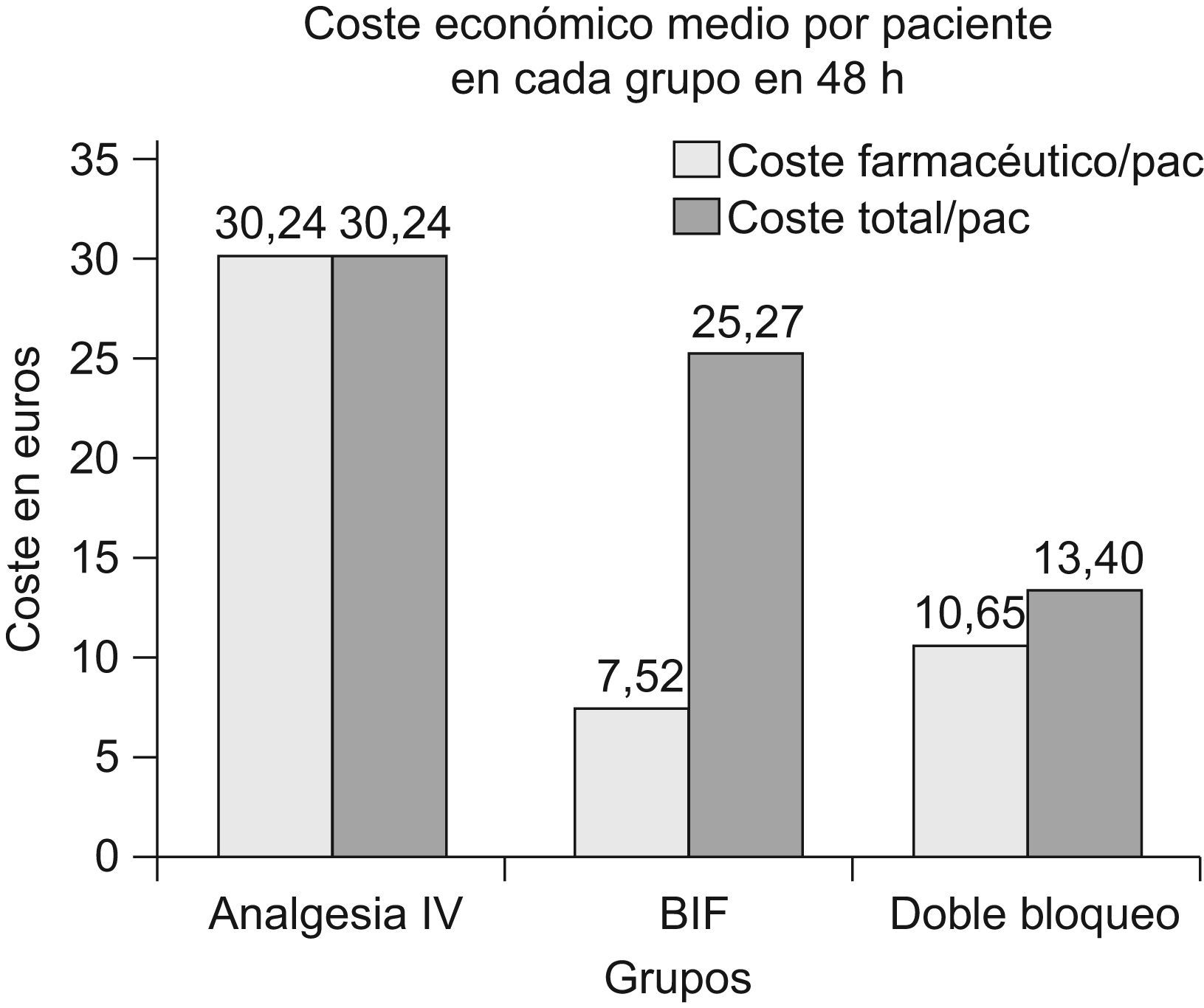
En cuanto al gasto farmacéutico (no incluidos gastos indirectos ni de estancia) se evidencia, por tanto, un gasto económico significativamente mayor en el grupo que recibió sólo analgesia intravenosa (30,26±1,88€/paciente) respecto al coste que supusieron de media los pacientes de los grupos B y C (13,26±6,34€/paciente) (p<0,001), como se muestra en la figura 5. Comparando el consumo farmacéutico de ambos grupos con bloqueos, no es significativo un mayor ahorro en el grupo B (13,12±4,9€) respecto al C (13,4±7,6€) (p=0,8).
La duración de la analgesia en los grupos con bloqueos nerviosos fue significativamente superior a la del grupo sin bloqueo, con una duración superior a las 24h postoperatorias (p=0,011), mostrando, además, una movilización más temprana ya que tardaron menos tiempo en sentarse por primera vez (31,2±5,01h) que los que no lo recibieron (44,62±7,9h) (p<0,001), lo que implicaría un menor número de complicaciones derivadas de la inmovilización prolongada y logrando así una mejor y pronta recuperación funcional. No se hallaron diferencias estadísticamente significativas al respecto entre el grupo con BIF (31,17±4,99h) y el grupo con doble bloqueo (31,22±5,12h).
En cuanto a la tasa de éxito de las técnicas, en el grupo B el bloqueo fue efectivo en el 100% de los pacientes, pero insuficiente en el 13,3% de ellos; en cuanto al grupo C, fue exitoso en el 92% de los pacientes y fue insuficiente en el 10% de ellos, por lo que no existen diferencias significativas entre ambas técnicas (p=0,08).
No se evidenció la aparición de ninguna complicación en la realización de las técnicas locorregionales (parestesias, bloqueo motor, hematoma, neumocele, etc) durante ni posterior a la técnica locorregional. Sin embargo, la incidencia de efectos secundarios fue mayor en el grupo sin bloqueo respecto a los grupos con bloqueos (p<0,01) siendo estos derivados principalmente de los efectos secundarios de los analgésicos consumidos, tal y como se muestra en la tabla 3.
DiscusiónA la vista de nuestros resultados, podemos afirmar que el uso de las técnicas locorregionales para el abordaje de la analgesia postoperatoria de cirugía de cadera proporcionan una buena calidad analgésica, con un periodo libre de dolor de más de 24h, sin efectos adversos, con un menor consumo de analgésicos y con una rehabilitación más precoz.
La falta de alivio del dolor postoperatorio conlleva una serie de efectos secundarios deletéreos que afectan el estado físico y emocional del paciente postoperado, más aún en pacientes considerados de alto riesgo11 por ser generalmente pacientes pluripatológicos con mayor riesgo de desarrollar complicaciones médico-quirúrgicas postoperatorias lo que hace que sea de vital importancia el adecuado control del dolor postoperatorio que se refleje en una movilización temprana12, con la sedestación a las 24h de la cirugía, que disminuya la posibilidad de complicaciones.
Sufren una mortalidad intrahospitalaria entre el 5 y 20% según las series13 aunque varía principalmente por la estancia media hospitalaria y la presencia de complicaciones médico-quirúrgicas, que son un marcador de mayor riesgo de mortalidad, tanto hospitalaria como a medio y largo plazo. Una de las complicaciones que más influyen y que con más frecuencia aparece es el cuadro confusional agudo14 que es un predictor de mal pronóstico funcional, y se asocia a un menor grado de recuperación de las actividades básicas e instrumentales al año. Existe toda una serie de estrategias descritas en la bibliografía encaminadas a evitar su aparición o a minimizar su duración centrándose en el uso de anestésicos locales versus analgesia intravenosa.
El dolor postoperatorio, llamado el 5.° signo vital, es usualmente severo e incapacitante; además, sigue siendo infravalorado y tratado de forma insuficiente, tal y como se muestra en el estudio de Fernández et al15, pues en el paciente anciano se suman diversos factores que hacen que no reciban un tratamiento analgésico adecuado, como son: la dificultad en la valoración del dolor, el miedo al «secundarismo» de las medicaciones (los AINEs, tratamiento habitual, presentan un alto índice de secundarismo a nivel gastrointestinal y renal fundamentalmente, y son la causa más común de efectos adversos e interacciones) y el prejuicio sanitario al uso de opioides16.
Aunque no registramos ningún caso de interacción farmacológica en los pacientes de nuestro estudio durante el periodo de observación, se han demostrado una mayor incidencia de interacciones farmacológicas en ancianos, tal es así que las reacciones medicamentosas son 3 veces más frecuentes en enfermos de más de 65 años que en los de menos de 5017.
En nuestro estudio, la media de edad fue 72 años. En pacientes ancianos el margen de seguridad entre los niveles terapéutico y tóxico es más estrecho, lo cual debe tenerse presente a la hora de administrar tanto analgésicos opioides como no opioides, por una mayor susceptibilidad a los efectos secundarios asociado a factores farmacocinéticos y farmacodinámicos.
Los AINEs representan el enfoque de primera línea para el tratamiento del dolor pero en el anciano deben usarse con precaución por su alta incidencia de efectos secundarios y reacciones alérgicas. Aunque no se ha demostrado que las complicaciones de los AINEs sean más frecuentes en el anciano, las consecuencias de estas son mucho más graves en este grupo. Se debe tener en cuenta, además, la interacción de los AINEs con otros tratamientos concomitantes (diuréticos, betabloqueadores, digoxina, litio, antidiabéticos orales, etc), así como su empleo en pacientes con deterioro en la función hepática y renal.
Con el uso de las técnicas locorregionales se han logrado beneficios tales como ambulación más temprana, mejor cooperación con los programas de terapéutica física, mejoría del estado respiratorio y disminución de las complicaciones como atelectasias, neumonías y trombosis venosa profunda18, por ello, los bloqueos de nervios periféricos se revelan hoy día como un arma sumamente eficaz para la analgesia postoperatoria de estas patologías.
Sin embargo, si bien está ampliamente demostrada la gran eficacia y seguridad de las técnicas locorregionales, en el miembro inferior siguen siendo infrautilizadas19 por lo que podemos encontrarnos pacientes postoperados en la URPA a los que hacer alguna técnica locorregional resulta difícil, por la imposibilidad de movilizar al enfermo o la escasa disponibilidad de material específico para ello.
Los bloqueos periféricos, continuos o no, permiten actualmente nuevas fórmulas de analgesia postoperatoria como alternativa a la analgesia epidural postoperatoria, que tiene como desventaja la eventual presentación de complicaciones asociadas, tales como hipotensión, lateralización opuesta a la extremidad intervenida y el riesgo de hematoma epidural secundario al uso de anticoagulantes20.
La eficacia de los bloqueos en este estudio ha sido muy alta, son técnicas de fácil ejecución y que tienen la ventaja de no requerir neuroestimulador que puede ocasionar contracciones dolororas en un paciente postoperado, que, por otra parte, serán difíciles de apreciar en una extremidad vendada. En los estudios de Hood et al y Seeberguer et al respectivamente, el nervio obturador se bloqueó en un 68% y en un 78% sin utilizar y utilizando el neuroestimulador respectivamente21,22.
Otros autores han presentado resultados similares con otros abordajes como el bloqueo «3 en 1» de Winnie, el bloqueo iliofascial y el bloqueo del plexo lumbar en el compartimento del psoas de Chayen. Sin embargo, el bloqueo «3 en 1» no ha satisfecho completamente las expectativas, pues según la mayoría de los autores, es efectivo para bloquear el nervio femoral siempre, el femorocutáneo lateral frecuentemente, pero el nervio obturador no se bloquea prácticamente nunca23.
El bloqueo iliofascial con 30ml de anestésico local, según Capdevila et al24 ha demostrado un buen bloqueo de los nervios femoral (90%) y femorocutáneo (90%) aunque con poco efecto sobre el nervio obturador (se bloquea en el 38% de los casos) pero con una buena eficacia analgésica. Recientemente algunos autores como Capdevila, recomiendan el bloqueo iliofascial frente al bloqueo femoral «3 en 1» para la inserción de catéteres en el plexo lumbar por vía anterior debido a su mayor simplicidad, eficacia analgésica similar, menor coste económico por no precisar equipo de neuroestimulador, sin complicaciones como punción vascular o nerviosa –lo que autoriza para realizarlo bajo anestesia general o raquídea- y de tiempo de inserción25. Con este abordaje el anestésico local difunde principalmente a nivel subfascial a la altura de los músculos ilíaco y psoas, alcanzando primeramente los nervios femoral y femorocutáneo para luego posiblemente llegar al genitofemoral y al obturador, alcanzando raramente la región lumbar. Es una técnica segura puesto que si por algún motivo la aguja se introduce más profundamente, lo hará en la masa del músculo ilícao y posteriormente tocará el hueso ilíaco; nosotros preferimos la aguja de Tuohy a la del neuroestimulador porque proporciona una mejor sensación al atravesar las aponeurosis y es más costo-eficaz.
La ubicación del plexo lumbar en el interior de la masa del psoas constituye el fundamento del abordaje por vía posterior también conocido como bloqueo del compartimento del psoas. El compartimento del psoas se continúa con los agujeros intervertebrales de L4 y L5, razón por la que los anestésicos locales o los catéteres para perfusión continua pueden alcanzar el espacio epidural26. Además, las raíces nerviosas están rodeadas por una extensión dural que se prolonga unos centímetros hacia fuera de los agujeros intervertebrales27,28, lo cual explica en parte la posibilidad de que los anestésicos locales puedan alcanzar el espacio subaracnoideo.
Imbelloni et al compararon en un estudio prospectivo la analgesia postoperatoria del bloqueo del plexo lumbar por vía posterior y anterior, y obtuvieron una tasa de éxito durante las primeras 24h postoperatorias de 92% y 68% respectivamente27.
Sin embargo, los buenos resultados analgésicos de los bloqueos por vía anterior y el elevado número y frecuencia de complicaciones de los abordajes posteriores hacen meditar sobre la indicación precisa de los bloqueos por vía posterior y su realización solo por manos expertas y en centros calificados que cuenten con los recursos necesarios para tratar las eventuales complicaciones20,29. A esto se añade, que es técnicamente complicado colocar al paciente en decúbito prono, o bien, en decúbito lateral sobre el lado contralateral a analgesiar y con las piernas flexionadas, cuando se halla inmovilizado con una férula de abducción en la URPA.
En nuestro trabajo, durante la realización de las técnicas locorregionales no se presentaron ninguna complicación. La punción vascular puede ocurrir hasta en el 10% de los bloqueos, aunque con una compresión momentánea se evitan la aparición de hematomas en la mayoría de los casos y no obliga a interrumpir la realización del bloqueo. Debido a la presencia de estructuras vasculares en la vecindad de estos bloqueos, es muy importante estar atentos a la inyección intravascular realizando aspiraciones suaves y repetidas. Asimismo, al ser lugares de poca absorción sistémica, nos permiten un margen mayor de volumen de anestésico local.
En los pacientes que recibieron alguna técnica locorregional se evidenció una mejor analgesia que en los pacientes que recibieron analgesia intravenosa. Sin embargo, al visualizar la evolución del EVA medio en los 3 grupos, llama la atención que en el grupo sin bloqueo se produce un descenso del EVA a las 2h y luego vuelve a subir. Esto se explicaría porque en ese momento se habían administrado todos los analgésicos pautados a demanda.
El consumo de analgesia suplementaria puede ser necesaria por fallos técnicos o por factores anatómicos, lo que se refleja como un bloqueo mal instaurado, o bien, en parches. Sin embargo, en nuestros resultados se muestra un menor consumo de analgésicos intravenosos en los pacientes que recibieron algún tipo de analgesia locorregional, fundamentalmente dentro de las primeras 24h, que, por otra parte, son las que concentran el periodo de mayor intensidad de dolor postoperatorio pues la utilización de bupivacaína permite un efecto prolongado que, según varios estudios, posibilita una analgesia posquirúrgica de hasta 24h30.
Desde el punto de vista económico, realizar bloqueos locorregionales para abordar la analgesia postoperatoria en cirugía de cadera supone una buena opción que permite una disminución de las complicaciones por encamamiento prolongado así como de los requerimientos farmacológicos para la analgesia postoperatoria, ya que se evidenció un inicio de la rehabilitación más precoz que en el grupo de los pacientes sin bloqueo.
Respecto a la superioridad de un tipo de bloqueo o de otro, los resultados mostraron una similar eficacia en la calidad analgésica, en la tasa de éxitos y en la simplicidad de las técnicas, y aunque los pacientes que recibieron un bloqueo iliofascial tendieron a dar mejor puntuación EVA y de grado de satisfacción con la analgesia recibida, esta superioridad no fue estadísticamente significativa.
Nos sentimos satisfechos con el manejo analgésico de los pacientes el cual se ve reflejado en los altos índices de satisfacción, de lo cual inferimos que la satisfacción no solo depende de un adecuado control analgésico, sino de factores adicionales como el mayor grado de atención proporcionado, un periodo libre de dolor importante, un menor requerimiento de analgésicos intravenosos y una menor tasa de complicaciones derivadas de los mismos.
ConclusionesLos bloqueos iliofascial y de los nervios obturador y femorocutáneo, son técnicas fáciles de realizar, sin necesidad de movilizar al enfermo ni de utilizar material específico, con una elevada tasa de efectividad y un escaso número de complicaciones.
Proporcionan una buena analgesia, que perdura más de 24h, logrando así una disminución en el consumo de analgésicos suplementarios y de las complicaciones derivadas del uso de los mismos, así como un menor coste farmacéutico.
Por último, estos bloqueos permiten un elevado grado de satisfacción y una rehabilitación eficiente y sin dolor a las 24h en la mayoría de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.