INTRODUCCIÓN
Comunicar una mala noticia es una situación relativamente frecuente en las consultas y en los hospitales. Es además ineludible, y una de las tareas más difíciles que realizan los sanitarios, ya que el hecho de hacerlo, en ocasiones, genera una ansiedad que puede comprometer su competencia técnica y humana, necesarias para comunicar de forma adecuada.
La persona que recibe la noticia generalmente recordará con precisión quién, dónde, cuándo y cómo le ha sido comunicada, pues, además del impacto emocional de su contenido, la manera en que se haya realizado ayudará o dificultará la adaptación del paciente y de su familia a su nueva situación e influirá en la relación médico-paciente en el futuro.
Aunque la competencia en relación clínica y en comunicación y más en concreto comunicación de malas noticias ha estado ausente de la formación pregrado y posgrado de la mayoría de las especialidades médicas en España, esta materia se contempla, desde hace unos años, en la formación de los profesionales de salud mental, de los que atienden cuidados paliativos y de la medicina de familia; de hecho, desde el año 1995 es obligatoria en la formación de postgrado (MIR) de los médicos de familia y va siendo cada vez más demandada por otras especialidades. El grupo Comunicación y Salud de semFYC, fundado hace 20 años, cada vez recibe más encargos de actividades docentes relacionadas con la entrevista clínica y la relación asistencial basadas en metodología docente que ha demostrado ayudar a los médicos a mejorar su forma de relacionarse con los pacientes1.
En este artículo se intentará dar respuesta a algunas de las numerosas preguntas que los médicos se plantean sobre malas noticias tales como: ¿Qué son? ¿Deben darse? ¿Quién debe darlas? ¿Dónde? ¿Cuándo? ¿Cómo quieren los pacientes que se les informe? ¿Cómo se informa de las malas noticias?
¿QUÉ ES UNA MALA NOTICIA?
Una mala noticia suele asociarse a algo que compromete la vida de la persona que la recibe: padecer un cáncer, una situación grave o una situación terminal. Sin embargo, la información de un proceso tan habitual para los médicos como un asma, una diabetes o una artritis es recibida por algunos pacientes con mayor impacto que si se le comunicara un proceso más grave a corto plazo: la magnitud del impacto emocional depende de la persona o de la familia que la sufre, y por ello una mala noticia se define como "la que va a cambiar de forma grave o adversa las perspectivas del paciente sobre su futuro"2.
La reacción emocional que va a producir la noticia en la persona que la recibe dependerá, por tanto, de las expectativas de vida que se haya imaginado esa persona concreta y de su percepción de la situación. Cuanto mayores sean las expectativas y menor el grado de percepción actual, mayor es el impacto emocional de la noticia. Por ejemplo, es de esperar que comunicar a unos padres que su hijo de 17 años padece artritis reumatoide, con unas expectativas muy altas respecto al proyecto vital de su hijo, causará un mayor impacto que una enfermedad grave en un anciano, y en éste dependerá de las expectativas concretas que tengan tanto él como su familia. Conviene tener en cuenta que cada persona afectada (el paciente y los diferentes miembros de la familia) tendrá diferentes expectativas y percepciones.
¿DEBEN DARSE? MOTIVOS PARA INFORMAR DE MALAS NOTICIAS
Numerosos estudios demuestran que la mayoría de los pacientes desean ser informados, conocer su situación y hablar de ella. En concreto en España varios estudios3 concluyen que entre el 50 y el 75% de los pacientes desean ser informados de su enfermedad, aun en el caso de que se trate de cáncer. Estos hallazgos coinciden con otros estudios, realizados en países anglosajones y asiáticos. En concreto, en los estudios realizados por Jenkins y Fallowfield4 se concluye que las mujeres y los jóvenes solicitan información más detallada de la enfermedad que los varones y los pacientes de mayor edad, y que los pacientes esperan y desean más información que lo que los profesionales sanitarios suponen.
Los pacientes generalmente desean 2 cosas: a) una información clara de su proceso, diferente para cada paciente en cuanto a cantidad y contenido, y b) poder hablar sobre su situación en lo que sería una conversación terapéutica, en la que la progresión de la enfermedad puede modificar los deseos de información en cualquier sentido, desde disminuir el interés por todo lo relativo a la enfermedad hasta aumentarlo.
Para poder tomar decisiones es necesario estar informado; sin conocimiento no hay autonomía ni posibilidad de autocuidado. La información clara y honesta sobre el diagnóstico, el pronóstico y las alternativas terapéuticas capacitan al paciente y le ofrecen la oportunidad de tomar decisiones sobre la enfermedad más acordes a sus valores e intereses.
Sin información el paciente vive aislado, no le es posible hablar de su enfermedad ni de sus temores. Se considera que, en un momento u otro del proceso de la enfermedad, todos los pacientes se enteran de lo que les ocurre, y hablar de ello les permite compartir el sufrimiento y aliviarlo parcialmente. La falta de información impide al paciente manejar socialmente su enfermedad como una etapa nueva y difícil a la que se tiene que enfrentar, desde un plano de igualdad con los demás.
Por otra parte, estar informado del proceso y de las alternativas terapéuticas es un derecho legal recogido en la Ley General de Sanidad y la ley 41/2002, en la que se explicita que "cualquier ser humano mentalmente competente tiene derecho, ético, moral y legal a saber cualquier información sobre su situación de salud-enfermedad", recogiéndose asimismo el derecho a no ser informado.
En estudios realizados en España, entre el 15 y el 50% de los pacientes pueden no desear ser informados de la naturaleza de su enfermedad5.
¿QUIÉN DEBE DAR LAS MALAS NOTICIAS?
En general es recomendable que sea el profesional que atiende directamente al paciente y el que tenga mayor información sobre el proceso y las alternativas terapéuticas. ¿Quién mejor que él? Comunicar esta información ofrece la oportunidad de ayudar en el proceso de asimilación tanto al paciente como a sus cuidadores. Puede hacerlo solo o con la ayuda de otros profesionales de su equipo. A veces el paciente pide que se informe a la familia y que sea ésta la que le informe a él, y en ese caso el profesional acordará con ella el seguimiento de la información y se ofrecerá para los cambios que se vayan dando a lo largo del proceso.
¿DÓNDE?
La practica clínica diaria y diversos autores indican que es importante buscar un lugar donde la intimidad, la comodidad y la falta de interrupciones estén garantizadas. Esto no es fácil de conseguir en la mayoría de los centros sanitarios españoles, aunque si el profesional y el servicio se lo proponen, estas circunstancias pueden mejorar mucho. Es preferible tardar un poco más en comunicar una mala noticia que hacerlo en un lugar inadecuado. Cuando el entorno es desfavorable, puede intentarse crear otro más propicio, sentándose a la altura del paciente y/o de los familiares, correr la cortina de una habitación compartida, etc.6.
¿CUÁNDO?
Es conveniente buscar también el momento adecuado. Si por ejemplo se sabe que un paciente está pendiente, en los próximos días, de un acontecimiento familiar importante (p. ej., la boda de un hijo), se puede retrasar hasta entonces la comunicación de la noticia. Es preciso que quien da la noticia esté preparado técnica y emocionalmente para realizar 2 tareas importantes: a) dar la información clara y concisa, fácil de asimilar, y b) apoyar emocionalmente al paciente. La adecuación del momento pasa porque el profesional no tenga prisa; informar de algo trascendente en la vida de los pacientes es uno de los actos más difíciles pero también más importantes de la vida profesional, y si se hace de forma sensible contribuye en gran medida a disminuir su impacto, a apoyar y acompañar al paciente y a la satisfacción profesional.
¿CÓMO QUIEREN LOS PACIENTES QUE SEA LA RELACIÓN CLÍNICA Y QUE SE LES COMUNIQUE LA INFORMACIÓN?
Al revisar la literatura, los medios de comunicación social y los estudios de investigación se observa que hay una serie de actitudes y comportamientos que los pacientes esperan de sus médicos en el momento de la relación clínica.
Algunas obras maestras de la literatura exponen a través de personas reales o de ficción aquello que los pacientes esperan y necesitan de sus médicos, como por ejemplo:
Tolstoy, en La muerte de Ivan Illich7, junto con otros autores tales como Dostoyevski, Thomas Mann, Faulkner, Connan Doyle, Chejov, y más recientemente Noah Gordon, Shem y S. B. Nuland y C. J. Cela, expresan la comprensión, la compasión, la compañía y la oportunidad de compartir con los médicos su enfrentamiento con la enfermedad y la muerte. Relatan los sentimientos negativos (ira, autocompasión) que despierta el hecho de que otros tomen las decisiones por uno mismo. Es muy revelador cómo Tolstoy narra el uso de una serie de rituales y "trucos profesionales" que los médicos emplean para evitar la comunicación profunda con el enfermo.
En La enfermedad de Sach8, M. Winckler cuenta, a través de sus pacientes, las cualidades que éstos esperan de su médico de cabecera y elogian su capacidad de escucha, comprensión y su actitud de ayuda incondicional.
El diario El País, en un editorial de agosto de 19989, refiriéndose a un caso de error médico acaecido en un hospital público español se planteaba una serie de cuestiones que revelaban, según el editorialista, "algo inquietante para cualquier ciudadano: que en los hospitales cada vez se habla menos con el paciente, por supuesto, y también entre los propios miembros del colectivo asistencial [...]. Este suceso ha puesto de manifiesto algo que se viene denunciando desde hace tiempo: la creciente deshumanización de la medicina [...]. El proceso es más importante que la persona". A este mismo suceso se refería el diario El Mundo en 199810, alertando respecto al clima de recelo que se está estableciendo entre médicos y pacientes, que priva de confianza al usuario mientras pone a la defensiva al profesional.
También los ciudadanos expresan sus opiniones respecto a este tema en los periódicos. En el suplemento semanal del diario El País de febrero de 200211 un familiar de una paciente recientemente fallecida de cáncer relataba sus sentimientos al escuchar cómo los médicos emplearon términos tales como "enfermedad o caso preciosos" para referirse a la enfermedad de su madre. Nuland, en su libro Cómo morimos12 se refiere a este hecho denominado "comunicación paradójica", y lo explica por el entusiasmo médico motivado por la resolución del enigma diagnóstico y terapéutico que nos centra en la enfermedad y en nosotros mismos y no tanto en la persona, tendiendo a abandonarla en el momento en que este enigma se resuelve.
Los estudios coinciden en una alta valoración de los aspectos de comunicación en el encuentro clínico, y en ellos se refleja que el deseo mayoritario de los pacientes (90%) es que se les comprenda y se les explique lo que está mal (84%).
Con todo lo anterior, puede decirse que las cualidades más apreciadas por los pacientes en sus médicos, tanto expresadas en obras literarias como en los medios de comunicación social, coinciden en gran parte con los resultados de los estudios de investigación, y que la mayoría de ellas se incluyen tanto en el estilo centrado en el paciente como en las bases teóricas que definen la relación de ayuda13. Éstas son: capacidad de escucha, cordialidad, calidez, cariño, respeto, empatía, comprensión, compasión, concreción, seguridad, información clara, uso de lenguaje asequible, trato personalizado, interés genuino por el otro, evitar juicios, y competencia clínica.
Estas cualidades coinciden con las que expresan de forma casi unánime estudiantes, residentes, médicos en ejercicio y otros profesionales sanitarios cuando se les pide que las identifiquen en su médico "ideal" en el seno de actividades formativas relacionadas con la ética, la comunicación clínica y la relación terapéutica.
¿CÓMO COMUNICAN LOS MÉDICOS LAS MALAS NOTICIAS Y POR QUÉ?
Los estudios de Ford y Fallowfield14, y también los de otros autores, basados en análisis de entrevistas grabadas en los últimos años, concluyen que los médicos, en su mayoría, cuando informan siguen un patrón centrado en el profesional más que en el paciente, y apenas entran en el mundo de éste. Se hacen preguntas cerradas más que abiertas, los pacientes preguntan poco y, cuando preguntan, se les interrumpe pronto; además, apenas se les facilita la expresión de sus ideas y preocupaciones sobre el problema.
A pesar de que la enfermedad implica una amenaza para el futuro, e incluso la vida del paciente, y de que las alternativas de tratamiento suelen conllevar malestares psicológicos, los profesionales apenas exploran el bienestar/malestar psicológico de los pacientes.
El tiempo dedicado a explorar síntomas orgánicos es 2,5 veces superior al empleado en hablar de temores y preocupaciones, etc.
Este estilo de acercamiento impide al paciente compartir experiencias relevantes para él y, por lo tanto, para su bienestar, incluido el control de algunos síntomas como el dolor.
Esta forma de aproximarse el médico a los pacientes y a sus problemas está muy influida por los modelos conceptuales sobre los que organiza sus co-nocimientos. Estos modelos representan marcos teóricos que han servido de base en los últimos años a los médicos, en sus esfuerzos por explicar la naturaleza del sufrimiento del paciente y las razones auténticas por las que los pacientes acuden a las consultas, e idear y aplicar métodos de actuación diagnóstico-terapéuticos eficaces en la consulta.
Por ello, el modelo deseable de interacción médico-paciente ha sido motivo de controversia y debate en los últimos años, sin que se haya alcanzado nunca un grado adecuado de consenso. Gran parte de este debate se ha centrado en el conflicto generado por el cambio social en los valores respecto a la autonomía del paciente15.
Históricamente, el estilo de relación paternalista o "centrado en el médico" responde al modelo teórico en el que se fundamenta la ciencia médica oficial y que se denomina "modelo biomédico" o "biomecánico", caracterizado por un abordaje analítico que reduce el encuentro clínico a sus componentes medibles: físicos, químicos o estructurales. Esta concepción teórica, sin embargo, tiene importantes limitaciones, ya que dicha medición no siempre es posible y sobre todo no siempre es útil en la realidad, mucho más compleja, de la práctica clínica16, pues la enfermedad o sensación de enfermedad puede tener o no como base un trastorno orgánico, pero en cualquier caso, siempre supone una experiencia de uno mismo, una vivencia personal.
Los trabajos de Donovan17 en ginecología y de Balint18 con médicos generales constituyeron, ya en la década de 1950, los primeros esbozos de una nueva metodología, más práctica, orientada hacia el paciente. Donovan resaltó la inadecuación del método clínico convencional utilizado para investigar a los pacientes que llevaba a los médicos a diagnósticos superficiales e inadecuados de las dolencias. Balint analizó con médicos generales, desde la introspección del profesional, las emociones que los pacientes despiertan en ellos. Ambos propusieron incorporar el uso de las preguntas abiertas, la escucha activa y la respuesta a los "ofrecimientos" del paciente en la entrevista clínica entre los médicos (no psiquiatras), pero sobre todo se apuntaba la importancia de la comunicación clínica en la metodología diagnóstico-terapéutica y una nueva forma de realizar la entrevista clínica que hacía posible de manera práctica la introducción de la perspectiva del paciente.
A partir de aquí, en los últimos 20 años se han sucedido diferentes propuestas de actuación en la interacción o entrevista entre el médico y el paciente. Lo que aportan estos enfoques es la consideración e incorporación activa del paciente al encuentro clínico, resaltando todo lo que subyace bajo los aspectos estrictamente clínicos de la entrevista. Detrás de todo esto se encuentra un progresivo abandono de los modelos sustentados en roles "autoritarios o prescriptivos o paternalistas" centrados en el médico o en modelos como el "informativo y/o colaborativo". Con el "estilo centrado en el paciente" el clí-nico se focalizaría más en los intereses de los pacientes y trataría de combinarlos con los suyos.
Como el método centrado en el paciente pretende atender a las necesidades de la persona como tal e incorporarla activamente al proceso de la consulta, la agenda del paciente (es decir, lo que éste trae a la consulta) se convierte en una agenda esencial y obligatoria para el médico. Esto debe tener como consecuencia una mayor efectividad clínica (diagnóstico-terapéutica) y permitir al médico, por una parte, realizar una más segura detección de la naturaleza del problema por el que acude el paciente completando el método clínico mediante la incorporación a la exploración del síntoma o la enfermedad de la exploración de la dolencia (cómo percibe y vive el paciente el proceso) y del sufrimiento, si lo hay, del paciente (con los significados personales que tiene éste en cada individuo y cómo afecta a su vida familiar y social) y, por otra, conseguir mejores resultados en la investigación de las distintas variables consideradas de importancia en una consulta médica para la toma de decisiones, incluido el modelo relacional que cada paciente busca con su médico (tabla 1).
Estilos de comunicación más centrados en el paciente, con preguntas abiertas, escucha activa, atendiendo no sólo a lo biológico (la enfermedad, sus síntomas y los recursos diagnósticos y terapéuticos) sino también al significado del proceso para el paciente y cómo afecta a su vida, adaptando la información a la que cada paciente necesita en cada momento (diferente para cada paciente y para los distintos momentos de evolución del proceso), favorece la relación de confianza y la sensación de acompañamiento, ayuda y apoyo emocional, además de haberse demostrado que ayuda al paciente a aumentar su percepción de salud y de control de la situación.
Esta orientación es especialmente adecuada cuando el médico ha de informar de situaciones que van a cambiar de forma importante el proyecto vital del paciente.
¿CÓMO SE PUEDE MEJORAR LA FORMA DE DAR LAS MALAS NOTICIAS? LA INFORMACIÓN COMO PROCESO
"Creemos que los pacientes deben entender y asimilar en unos instantes información y conceptos que a nosotros los médicos nos han costado comprender, si es que lo hemos hecho, 6 años de carrera y muchos de especialidad y trabajo."
"Dr. Foreman", de la serie House
La información es un concepto que habitualmente suele relacionarse con un hecho puntual. Desde la perspectiva de los profesionales, dar una mala noticia implica dar información sobre el diagnóstico y el pronóstico en el desarrollo de una entrevista clínica. Sin embargo, como muestra un estudio realizado en Suecia19 en el que se pidió a 190 pacientes que narrasen por escrito cómo había sido su experiencia al recibir un diagnóstico de cáncer, la mayoría de los pacientes consideraban que la información de una mala noticia implicaba todo el proceso desde el momento de ser diagnosticado hasta la elección de los tratamientos posibles, y también implicaba el desarrollo de una relación de ayuda con el profesional. Por tanto, desde le perspectiva de los pacientes la información es más un medio que un objetivo en sí mismo.
Informar de malas noticias es iniciar un proceso de acompañamiento de un paciente que se enfrenta a una enfermedad. A lo largo de este proceso va a haber muchos momentos de información sobre la evolución de la enfermedad, las alternativas terapéuticas, el plan de cuidados, etc. Más que referirse a cómo informar de malas noticias puede hacerse de cómo ir informando a lo largo de todo ese proceso de acompañamiento, planteando las posibles alternativas de tratamiento si existen, ofreciendo y garantizando, a la vez, al paciente la ayuda y el apoyo emocional que requiera.
Para mejorar la forma en que tanto los profesionales del hospital como los de atención primaria acompañen al paciente y a sus cuidadores en este camino, es preciso que comprendan e interioricen el concepto de que la información de malas noticias forma parte de este complejo proceso, diferente para cada persona, y que son precisamente ellos quienes van a acompañar al paciente por los diferentes estadios.
¿CÓMO COMUNICAR MALAS NOTICIAS?
"Algunos médicos te informan pero no te comunican, te oyen pero no te escuchan y te atienden pero no te acompañan."
Albert Jovell
Del mismo modo que hay variedad de malas noticias, no hay una única manera de abordarlas, pero existe un protocolo de 6 pasos, descrito por Buckman20, que junto a una serie de habilidades encuadradas en el counseling, o relación de ayuda21,22, permiten al sanitario comunicar las malas noticias de manera más adecuada para el paciente y con menor coste emocional para él, personalizando la información, permitiendo la adaptación a la nueva situación y acompañando tras la comunicación (tabla 2).
Estrategia de Buckman
Etapa 1. Preparar el entorno de la entrevista
Es importante buscar el espacio físico adecuado que garantice la intimidad, que permita que no haya interrupciones y que se pueda estar el tiempo necesario. Para ello basta con tener en cuenta pequeños detalles muy importantes y que condicionan mucho el estado emocional del paciente: Evitar pasillos y habitaciones compartidas, avisar para que no nos interrumpan ni entre gente al lugar donde estamos, desconectar móviles, elegir el momento que nos permita estar más tiempo (p. ej., la última cita del día o una consulta programada). Es mejor no comunicar malas noticias a la tarde-noche y elegir un momento que sea adecuado para el sanitario, porque el cansancio de una guardia o de un día ajetreado, así como el impacto de la propia mala noticia si es inesperada, condicionan el estado emocional del informador y, por tanto, la manera de comunicar y el efecto provocado en el paciente o en su familia.
Etapa 2. ¿Qué sabe el paciente?
Lo que el paciente conoce sobre la situación será el punto de partida de la información, y para saberlo conviene utilizar preguntas abiertas del tipo: ¿Qué te han dicho del resultado de la resonancia? ¿Qué impresión sacas de este informe? ¿Alguna vez has pensado la posibilidad de que sea algo grave lo que te ocurre? En este paso pueden considerarse 3 aspectos importantes:
El grado de comprensión de su situación médica. Puede existir distancia entre la realidad y el conocimiento del paciente. En ocasiones el paciente puede referir no saber nada aunque se tenga la certeza de que se le ha proporcionado información. Esto puede deberse a que se encuentra en fase de negación de su realidad o a que desea comparar la información con las recibidas previamente.
Las características culturales del paciente que tenemos delante. Es importante estar atentos al vocabulario y a las expresiones que utiliza, ya que esto proporciona claves para personalizar y adaptar la forma de dar la información a ese paciente concreto, con lenguaje similar al que él ha empleado. Podemos encontrarnos con pacientes que digan: "Tengo mal el pulmón" frente a otros que digan: "Tengo un tumor maligno en el pulmón pero sin metástasis".
Los componentes emocionales de lo que dice y de lo que hace el paciente cuando le informamos. Es importante intentar explorar las emociones transmitidas en su conducta. Ello requiere atención a sus palabras y a la comunicación no verbal del paciente, intentando identificar contradicciones, si las hay, entre ambos tipos de comunicación y tratar de entender los sentimientos del paciente.
Estando atentos a estos 3 aspectos se tendrá la oportunidad de corregir interpretaciones erróneas del proceso y de las alternativas terapéuticas, adaptar la información a su nivel de comprensión y al impacto emocional que ha supuesto el problema. En definitiva, personalizando la información puede conseguirse una mejor conexión entre el paciente, la familia y el equipo terapéutico, sin añadir más sufrimiento del que ya conllevan estos procesos.
Etapa 3. ¿Qué quiere saber?
Se trata de averiguar hasta dónde quiere saber qué le está ocurriendo realmente. Hay que saber lo que es prioritario en ese momento para el paciente y no anteponer lo que el médico quiere decir, porque puede ser discordante con los deseos de información del paciente.
Se puede preguntar directamente: ¿qué quiere saber de lo que le está ocurriendo o de la prueba que le van a hacer? ¿Quiere que hablemos de la enfermedad, o mejor sólo del tratamiento y los cuidados? ¿Hay algo que le preocupe o que quiera preguntarme?
Cada persona tiene su propio ritmo adaptativo a las situaciones y, por tanto, su propio ritmo en el deseo de información. Incluso hay personas que no desean saber y a las que es preciso respetar ese deseo, dejando la puerta abierta a hablar en otro momento si así lo deseara: "Veo que ahora no quiere que hablemos de esto. Si en otro momento cambia usted de opinión, podemos hacerlo".
Etapa 4. Compartir la información
Si la preferencia del paciente es no saber los detalles de lo que le ocurre, puede hablarse con él del plan terapéutico y de los planes posteriores. Si, en cambio, el paciente ha hecho saber su deseo de conocer la realidad de su situación, se procederá gradualmente, teniendo en cuenta, como ya se ha señalado, que la información no es un acto puntual sino un proceso que requiere proporcionar pequeñas dosis de información que sean asimilables. La información médica en general es difícil de entender, y más si se trata de malas noticias, en las se activan las emociones, a veces a niveles muy elevados. Esto disminuye la comprensión y la asimilación de la información, por lo que es esencial que el médico respete el ritmo del paciente llegando a la "verdad soportable" para ese paciente y en cada momento. Ya habrá más ocasiones para hablar, y hay que dejar que el paciente digiera la información y adaptándose a lo nuevo según sus capacidades, sus procesos psicológicos, su entorno y sus esperanzas.
Conviene comprobar lo que va entendiendo el paciente, y para ello es preciso pedirlo directamente: "Me gustaría que me dijera lo que ha entendido de esto que hemos hablado", "No sé si habré sabido explicarme bien y querría que me contara lo que hemos estado hablando". Esto permite comprobar la asimilación de la información y clarificarla. Es importante permitir las interrupciones, ya que las sensaciones profundas y los problemas no emergen fácilmente y hay que ayudar a su expresión.
Etapa 5. Responder a las reacciones y sentimientos del paciente
Sólo si estamos dispuestos a apoyar al paciente en sus emociones posteriores estaremos moistir también tristeza, agresividad, negación, miedo, ambivalencia, ansiedad y retraimiento.
En situaciones de estrés los rasgos de personalidad se acentúan, y eso afecta a las manifestaciones del paciente. Cada persona se expresa como sabe y como puede. En esta etapa, más que en ninguna otra, es fundamental manifestar paciencia, respeto y sobre todo empatía, porque el paciente necesita saber y sentir que se comprende su sufrimiento. Para ello es preciso comprender su estado emocional y transmitirle que se comprende. Puede hacerse de manera verbal ("Tiene que ser duro que le ocurra esto"; "Estoy aquí, a su lado"), pero fundamentalmente de manera no verbal, con una postura cercana, con el contacto de la mano en el hombro o en la mano del paciente, con una mirada cálida y directa a los ojos, y con el silencio.
Si se percibe que el paciente tiene miedo, puede preguntarse: ¿Qué es lo que teme? Su respuesta permitirá hablar con él de lo que realmente le preocupa, o acompañarle en silencio, porque el profesional no tiene todas las soluciones a los problemas y al sufrimiento, pero sí la capacidad de acompañarle de forma sensible, hasta que restaure sus emociones y pueda volver a hablar.
Etapa 6: Plan de cuidados y seguimiento
Tras la comunicación de una mala noticia y la recogida y atención de la reacción emocional posterior se ofrecerá un plan de alternativas terapéuticas, para que el paciente conozca cómo va a ser el proceso, los diferentes tratamientos y, si así lo desea y está en condiciones, decidir. El paciente ha de saber que el médico y el equipo terapéutico están ahí para cuando necesite apoyo, alivio de síntomas, compartir temores y preocupaciones. Conviene concretar la frecuencia de entrevistas, visitas domiciliarias, contacto telefónico... lo que obliga a tener mayor accesibilidad y disponibilidad. Es conveniente hacer con el paciente un resumen de la situación, establecer el plan de seguimiento, explicar qué hacer cuando las cosas no ocurran como estaban previstas y saber adónde y a quién tiene que dirigirse en esas situaciones. Todo esto disminuye la ansiedad y la incertidumbre en la persona que recibe la mala noticia.
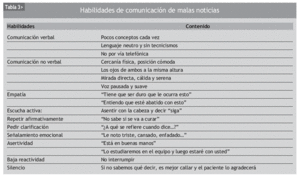
Habilidades de comunicación para dar malas noticias (tabla 3)
"Cuando las estrellas callan es que quieren escuchar la música de tus lágrimas."
José Bergamín
Sabemos que, con frecuencia, la comunicación entre personas no es fácil y se producen malentendidos. Al comunicar malas noticias, el paciente queda emocionalmente "tocado" y esto dificulta la comunicación. Las habilidades comunicacionales que se describen a continuación una vez conocidas pueden ejercitarse, y con ello mejorará la comunicación.
Comunicación verbal y no verbal
Se recomienda que el contenido verbal de la comunicación sea cuidadoso, evitando palabras generadoras de mayor impacto del necesario: mejor decir "no es bueno" que "es malo", "tumor" que "cáncer", "parece que las cosas no van bien" que "está evolucionando mal". Es conveniente utilizar las propias palabras del paciente para hablar de asuntos delicados o difíciles, procurar que el tono de voz sea suave, cálido y de ritmo pausado, tratando que lo que se dice sea concordante con lo que se hace (cómo se dice y cómo se comporta el médico), porque si un médico informa del resultado de una tomografía computarizada diciendo "se ve algo sin importancia y quiero pedirle otra prueba" y lo hace con una mirada huidiza y hablando muy rápido, el mensaje que recibe el paciente no es el de las palabras sino el que transmite el comportamiento no verbal del médico (en este caso la evitación). Se comunica mucho más con la postura (relajada o tensa), con la cercanía física o el distanciamiento, con la mirada (directa a los ojos o huidiza), con el tono de voz y el ritmo de las palabras, que con su propio contenido: "Me ha dicho el médico que no me preocupe, pero casi no me miraba y no me ha dado ni tiempo a preguntarle nada; además, le ha dicho a la enfermera que me citen urgente".
Empatía
Significa percibir y comprender la emoción que siente el paciente y expresar sinceramente la solidaridad emocional con él por medio de palabras y, sobre todo, con el silencio, la calidez y el contacto físico si procede. A lo largo de una entrevista en la que se informa de una mala noticia se dan una serie de oportunidades empáticas que el profesional puede aprovechar para mostrar su solidaridad emocional con el paciente.
Escucha activa
Significa saber facilitar la expresión narrativa y emocional del paciente, entender su lenguaje verbal y corporal. Las posturas del paciente, su mirada, los movimientos de sus manos y su cuerpo, el temblor de su voz, las expresiones faciales, los ojos llorosos... Todo esto transmite sus sentimientos. Para facilitar su relato, puede asentirse con la cabeza cuando el paciente habla, y/o puede repetirse de manera afirmativa lo último que ha dicho; con ello podrá percibir que se le escucha y se le anima a continuar hablando. Se escucha, también, pidiéndole que clarifique algo que no se ha entendido y señálandole alguna emoción que se ha percibido en él.
Asertividad
Si el paciente siente que el médico sabe lo que hace y dice, le transmitirá serenidad en el proceso. Incluso en situaciones de incertidumbre es importante que el paciente sepa de dónde proceden las dudas y cómo se irán solventando, contando con sus opiniones y deseos.
Baja reactividad
Es dejar que el paciente vaya hablando, sin interrumpirle en su discurso, para evitar que algo importante se quede sin decir; algo que puede tener relación con falsas creencias que convendrá reconvertir, con falsas esperanzas que convendrá redefinir...
Silencio
Es una capacidad muy importante: el silencio del médico cuando el paciente dice: "Veo que esto va mal" confirma que éste también lo piensa. Además de ayudar en la confirmación de malas noticias, el silencio permite que el paciente reflexione sobre lo hablado y le permite expresar emociones sin sentirse limitado, vulnerable, débil, humillado, avergonzado, culpabilizado o incómodo. Emplear el silencio, en la comunicación clínica, cuesta mucho a los médicos, ya que su preparación se ha dirigido a la acción y, casi exclusivamente, a la acción de curar. Resulta más fácil hacer y decir delante del paciente que callar y esperar. La práctica en callarse hace que sea una parte más de nuestra forma de comunicarnos con los pacientes.
CASO CLÍNICO
Paciente con artritis reumatoide
Médico: Pedro, ¿cómo le ha ido desde al última visita de hace unas semanas?
Pedro: En fin, las cosas han empeorado un poco, me resulta difícil mantener el ritmo de trabajo, mucha tarea, plazos que cumplir... me voy quedando atrás...
M.: ¿Cree que esto es debido al cansancio o a las articulaciones?
P.: Los problemas más importantes son la rigidez de mis manos; por la mañana me resulta difícil escribir en el ordenador, me tomo las medicinas, me ayudan, pero aun así estoy agarrotado.
M.: ¿Los medicamentos antiinflamatorios le ayudan?
P.: Sí, un poco, desde luego.
M.: Antes de darle los resultados de las pruebas que le pedí me interesa saber cuál es su impresión de lo que les pasa a sus articulaciones. ¿Qué cree que le ocurre en ellas?
P.: No sé, pienso que es el resultado de los años de trabajo con las manos mecanografiando tanto; he oído hablar del túnel carpiano, pero este cansancio... ¿será reuma?... Espero que no sea eso.
M.: Reuma. ¿Qué es el reuma para usted?
P.: Una faena... te vas quedando imposibilitado con el tiempo, con muchos dolores...
M.: Me dijo en la consulta anterior que le gustaría tener toda la información sobre su problema, ¿es así?
P.: Si, desde luego. Tengo 47 años, ya sabe que soy abogado y me gusta conocer los hechos.
M.: Le explico, pues, los resultados. Las pruebas de la sangre son claras. Se trata de un tipo de artritis, una inflamación de las articulaciones; en su caso es una del tipo que llamamos artritis reumatoide, así la conocemos los médicos, quiero que le suene el nombre, la gente habla de reuma, como usted decía, pero hay muchos tipos de enfermedades de reuma, y la suya se llama así. Además en su caso, y creo que esto no le sorprenderá, es bastante activa.
P.: Ya decía yo...
M.: Sus articulaciones están inflamadas, no van tan rápido como podrían ir, pero la que tiene es una artritis bastante activa, es una enfermedad crónica, y es probable que no desaparezca en unos días, ni en unas semanas.
P.: Vaya...
M.: ¿Me ha entendido hasta ahora?
P.: Creo que sí, pero tengo en la cabeza bastantes preguntas.
M.: Dígame.
P.: ¿Existe algún tratamiento? Como afecta a mi trabajo y me costó mucho obtener mi puesto actual, no quisiera perderlo. Además, llevo una vida muy satisfactoria con mi familia y me preocupa cómo va a afectarla todo esto, si no puedo rendir adecuadamente en el trabajo. ¿Tendré que pensar en buscar otro?
M.: Le entiendo, necesita saber cómo se trata y cómo va a afectar a su carrera.
P.: Sí, y solucionarlo cuanto antes...
M.: Por lo que respecta al tratamiento, hay varios; algunos son muy buenos en la artritis, controlan el empeoramiento de las articulaciones y en algunos casos pueden detener el proceso.
P.: De acuerdo.
M.: Lo que se suele hacer es comenzar el tratamiento e ir valorando la eficacia de los medicamentos en cada caso mediante revisiones tanto en consulta como con distintas pruebas. Tengo que decirle que la respuesta a las distintas alternativas de tratamiento es muy diferente en cada paciente, de modo que iremos viendo cuál es el más adecuado para usted con ese seguimiento que, si le parece bien, comenzaremos hoy mismo, una vez que le explique concretamente en qué consiste.
P.: ¿Y que cree usted que me sucederá? ¿Cómo me afectará?
M.: Esta es una pregunta muy importante ¿Qué va a ocurrir? Tengo que responderle que ahora mismo no puedo decirle cómo se van a desarrollar las cosas. ¡Ojalá! Pero podremos saberlo en unas semanas, o puede que en unos meses.
P.: Parece increíble.
M.: Es cierto, pero es así, me gustaría poder decirle en este momento algo más preciso, pero no es posible, y en estos procesos la propia respuesta al tratamiento nos va dando la información. En cada momento le iré dando la información que vayamos obteniendo.
P.: Ya veo.
M.: Dicho de otra forma, el tiempo nos ayudará a ver el cuadro con mayor claridad. En la gran mayoría de los casos no hay daño serio en las articulaciones que las deforme o desfigure o incapacite, y puede que no incapacite nada ni interfiera en su vida. En algunos casos interfiere poco; en otros, desgraciadamente, interfiere bastante. En qué categoría está su artritis es algo que no puedo decirle aún.
P.: Entendido, tendré que armarme de paciencia.
M.: Estoy de acuerdo, sé que esto es duro y que no saber exactamente lo que depara el futuro es desagradable para usted.
P.: Sí, lo es. Es muy desagradable.
M.: Mucha gente piensa que lo más duro es no saber.
P.: Ya.
M.: Pero es así como están las cosas; ahora mismo no le puedo dar una respuesta más exacta, pues no sabemos cómo va a evolucionar cada caso y a responder al tratamiento hasta que no lo vemos evolucionar, pero sabemos lo que tenemos que hacer y cómo ir poniendo los medicamentos y controlando sus efectos.
P.: Entiendo, vale, de acuerdo.
M.: ¿Alguna cosa más que quiera comentarme?
P.: La próxima vez vendré con mi mujer, ella tendrá más preguntas, seguro.
M.: Muy bien. Ahora, si le parece, le explico cómo tendríamos que empezar a tratar esto...