Los objetivos, la estructura y el contenido de los programas para la formación posgraduada en Reumatología dependen de autoridades nacionales. Existen pocos datos que comparen la formación entre diferentes países, pero la escasa evidencia sugiere que existe una variabilidad marcada a nivel estructural y posiblemente en las competencias adquiridas durante la misma. Sin embargo, un cierto grado de armonización en Europa permitiría apoyar el libre movimiento de médicos especialistas en el seno de la Unión Europea y ayudaría a garantizar los estándares mínimos de calidad asistencial. La Sección de Reumatología de la European Union of Medical Specialists (UEMS) ha generado recomendaciones europeas sobre la formación posgraduada, pero es opinión general que la inclusión de estas en los programas formativos nacionales ha sido lenta y escasa.
The aims, structure and content of postgraduate training programs in rheumatology remain under the domain of national authorities. Data comparing training standards in rheumatology among different countries are scarce but suggest marked variability at a structural level and possibly in the competencies acquired during the training. However, a certain degree of harmonization throughout Europe would support the free movement of medical specialists within the European Union and would help guarantee minimum quality standards. The Rheumatology Section of the European Union of Medical Specialists (EUMS) has generated European recommendations for training in rheumatology but the general opinion is that their inclusion in the national curricula has been slow and limited.
La Reumatología es reconocida como una especialidad independiente o una subespecialidad en todos los países europeos. Aunque esto nos puede parecer superfluo, algunas otras especialidades —como Medicina Intensiva— no son reconocidas como una especialidad en todos los países, y esto conlleva dificultades a nivel europeo. La Unión Europea (UE) define la Reumatología como la rama de la medicina que se ocupa de las enfermedades musculoesqueléticas, incluyendo las enfermedades sistémicas del tejido conectivo, las artropatías inflamatorias, la artrosis, los trastornos axiales (cervicales, dorsales y lumbares), los trastornos de tejidos blandos y las enfermedades óseas no traumáticas. Esta definición de la Reumatología se acerca a la definición de la Reumatología que aparece en el Programa Formativo de la especialidad en España («Están incluidas en el campo de la reumatología las enfermedades articulares, las del tejido conectivo, los problemas de columna vertebral, los reumatismos de partes blandas, las enfermedades del metabolismo óseo y el dolor no maligno del aparato locomotor»)1, y la mayoría de Unidades de Reumatología manejan pacientes con esta amplia variedad de patologías.
Sin embargo, no todos los países europeos practican una Reumatología tan amplia. Grahame y Woolf2 recogieron datos sobre todos los pacientes que acudieron a 30 servicios de Reumatología de diferentes centros ubicados en 19 países europeos durante un mismo mes. Para estimar qué tipo de enfermedades eran atendidas por Reumatología en cada centro, se recogió la proporción de pacientes con cada tipo de enfermedad (artropatía inflamatoria, dolor axial, artrosis, enfermedades óseas, rehabilitación postoperatoria y trastornos de partes blandas) en cada centro. La proporción de pacientes con cada tipo de enfermedad fue extremadamente variable. Por ejemplo, entre los pacientes de revisión vistos en consultas externas, la artropatía inflamatoria contribuyó entre el 19 y el 98% de los pacientes. Además, en algunos países no acudió ningún paciente con alteraciones de partes blandas (un centro en Croacia) o con enfermedades metabólicas óseas (centros en Austria, Alemania, Croacia, Finlandia, Israel, Kirguistán, Noruega y Suecia) durante el mes a consultas externas. La presencia de diferencias en el case-mix tan marcadas sugiere que existen diferencias locales y probablemente nacionales en la definición de las funciones de un reumatólogo y las enfermedades de las que se debe hacer cargo. Estas diferencias en la definición del alcance de la Reumatología van a ser uno de los orígenes de las diferencias en la formación posgraduada entre los países europeos.
Regulación de la formación posgradoPara convertirse en un reumatólogo en Europa, un médico debe completar un periodo de formación formalmente definido. En España este periodo se conoce como la residencia, pero a lo largo de Europa recibe diferentes nombres que a veces llevan a confusión (p.ej., fellowship, specialist training, internship, post-graduate medical training). El desarrollo de estos programas formativos depende de autoridades nacionales. No existe reglamentación europea de obligado cumplimiento, sino que cada país desarrolla su propio programa de formación con sus criterios de entrada, estructura, longitud y contenido. Al menos en parte, las diferencias entre los programas de formación reflejan las diferencias nacionales de la práctica reumatológica. En España, la reglamentación general de la Residencia se establece por el Ministerio de Sanidad, y el programa formativo de nuestra especialidad lo elabora la Comisión Nacional de la Especialidad de Reumatología y es aprobado por el Ministerio de Sanidad.
Sin embargo, otras directrices de la UE sí tienen repercusiones indirectas sobre la formación posgraduada nacional. El libre movimiento de trabajadores, y entre ellos de los médicos, ya se estableció con el Tratado de Roma en 1957. Directivas posteriores desarrollan este derecho, y en las últimas décadas se ha establecido el reconocimiento mutuo de las cualificaciones de médicos especialistas. En la práctica, esto debe implicar que al conseguir un título de médico especialista en cualquier país de la UE, este debe ser reconocido en el resto de países de la UE.
Los datos actuales sugieren que el movimiento de reumatólogos entre países europeos es ya una realidad. En una reciente encuesta de Emerging EULAR NETwork (EMEUNET), el 42% de los participantes (jóvenes reumatólogos entre 25 y 35años) tenían experiencia internacional (clínica o en investigación) y casi uno de cada 5 estaba considerando trabajar en un país diferente de en el que se había formado3. Aunque este tipo de encuestas tienen limitaciones inherentes, sobre todo en la autoselección de los participantes que responden, estos datos sugieren que el movimiento de reumatólogos entre países europeos es ya una realidad. Sin embargo, no se conoce si las competencias que adquiere un reumatólogo durante su formación son similares independientemente del país donde se realiza la formación posgrado. Sin embargo, adquirir competencias similares a las del país donde vas a trabajar es necesario para practicar de manera eficiente a la vez que segura para los pacientes. Para apoyar el libre movimiento de especialistas entre países sería importante establecer un cierto grado de armonización entre los programas formativos posgraduados. Además, la armonización garantizaría los estándares de práctica clínica en los países, podría mejorar la percepción de la Reumatología como especialidad y tiene el potencial para mejorar la calidad asistencial de los pacientes con enfermedades musculoesqueléticas.
La realidad europeaSin embargo, las realidades formativas de los diferentes países europeos son muy variables. A modo de ejemplo, hay países en los que no se exige ninguna formación en Medicina Interna para realizar la especialización de Reumatología, mientras que en otros es necesaria la doble certificación en Reumatología y en Medicina Interna. Un grupo de residentes europeos exploró las diferentes realidades nacionales para la formación posgraduada en Reumatología. Se presentaron datos preliminares en el congreso EULAR 2004 basados en 24 países europeos. Solamente en longitud, el periodo global formativo (en España esto equivaldría al periodo de la residencia) oscilaba entre 16meses y 9años y el periodo en el que el residente realizaba formación específica en Reumatología (excluyendo Medicina Interna y el resto de rotaciones en otros servicios) entre 4meses y 5años4. Aunque la longitud de un periodo formativo no es lo más importante para medir su calidad, queda claro que con diferencias tan marcadas es imposible que residentes formados en diferentes países europeos adquieran una formación y unas competencias comparables. Los resultados finales de este estudio nunca se publicaron, ya que algunas sociedades científicas nacionales pusieron en duda la fiabilidad de algunos datos recogidos. Ningún otro estudio posterior ha intentado describir la realidad europea de la formación de médicos especialistas en Reumatología.
Una encuesta amplia y reciente sobre las necesidades educativas europeas5 evidenció que el 40% de los participantes no estaban satisfechos con su sistema de formación nacional y hasta 9 de cada 10 creían que un sistema educativo europeo común sería beneficioso.
European Union of Medical SpecialistsLa estructura dentro de la UE que representa a los especialistas médicos es la European Union of Medical Specialists (UEMS). Cada especialidad —incluida la Reumatología— tiene su propia sección que vela por los intereses de la especialidad y tiene como uno de sus objetivos definir estándares europeos para la formación médica. La UEMS (y su sección de Reumatología) no tiene capacidad ejecutiva o legislativa para imponer estándares mínimos, sino que su objetivo es fomentar la adopción a nivel nacional de los estándares mínimos recomendados a nivel europeo. Sin embargo, la percepción general es que los intentos de armonización de la formación de médicos especialistas a nivel europeo han sido poco fructuosos.
Para definir los estándares recomendados para la formación médica especializada, la sección de Reumatología de la UEMS ha producido varios documentos: los Requerimientos para la Formación en Reumatología6 y el Currículo de Reumatología7.
Los Requerimientos para la Formación en Reumatología definen estándares recomendados para la formación incluyendo estándares de las autoridades nacionales que regulan la formación, de las instituciones en las que tiene lugar la formación, de los programas formativos, de los formadores y de los residentes. Se actualiza periódicamente y la versión más reciente fue aprobada en 2006, aunque actualmente se está actualizando de nuevo. Para Reumatología, se recomienda un mínimo de 6años de formación, que incluye un mínimo de 2años en un tronco común en medicina interna y de 3años en Reumatología desempeñando una labor clínica y asistencial. El año restante se puede emplear en actividades de investigación, rotaciones por especialidades asociadas (p.ej., rehabilitación, inmunología.) o en formación clínica complementaria o en subespecialización en un área de interés de la Reumatología.
En comparación, la formación en España tiene una duración de 4años (2años menos de los recomendados). De ellos, entre 12 y 24meses se dedican a formación en Medicina Interna y rotaciones en especialidades asociadas, y entre 2 y 3años a formación específica en Reumatología. Este periodo es más corto que el que establecen las recomendaciones, tanto en Medicina Interna como en Reumatología. El número de países europeos que cumplen con las recomendaciones europeas de la longitud de la formación posgrado es muy escaso.
Además, en los Requerimientos para la Formación en Reumatología se recomienda fomentar las estancias en el extranjero durante la residencia y la formación en investigación, así como la realización de actividades de este tipo. A nivel de evaluaciones se recomienda recopilar un portafolio sobre actividades clínicas y experiencias formativas y realizar al menos una evaluación formal del residente cada año.
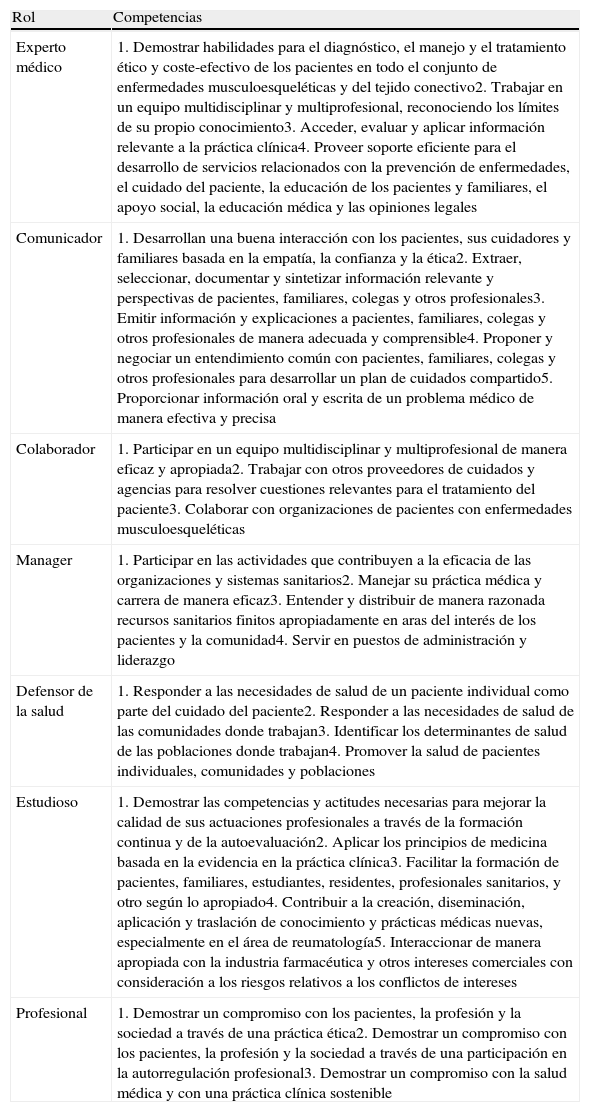
El Currículo de Reumatología no se diseñó para aplicarse directamente a nivel nacional, sino que proporciona un marco para el desarrollo o mejora de los programas formativos nacionales. Su desarrollo se ha basado en el Marco de Competencias para los Médicos desarrollado por el Real Colegio de Médicos y Cirujanos de Canadá (CanMEDS) en 2005. El CanMEDS establece 7 roles necesarios para convertirse en buenos médicos. El Currículo de Reumatología desarrolla las competencias necesarias para cada rol específicamente para la especialidad de Reumatología. Los 7 roles se definen de la siguiente manera:
- 1.
Experto médico/experto en decisiones clínicas. Como expertos médicos, los reumatólogos deben integrar y aplicar su conocimiento médico, sus habilidades clínicas y sus actitudes profesionales en la provisión de cuidados médicos al paciente. Este es el rol clínico fundamental, y es el rol en el que todos pensamos cuando hablamos de un médico.
- 2.
Comunicador. Como comunicador, los reumatólogos deben realizar eficazmente la relación médico-paciente y los intercambios dinámicos que ocurren durante el manejo médico de enfermedades que frecuentemente son crónicas.
- 3.
Colaborador. Como colaborador, los reumatólogos deben trabajar de manera eficiente en un equipo de salud y social para obtener un manejo óptimo del paciente.
- 4.
Manager/líder médico. Como manager, los reumatólogos deben estar preparados para participar activamente en organizaciones sanitarias, organizando prácticas sostenibles, decidiendo sobre la distribución de recursos y contribuyendo a la eficacia del sistema sanitario.
- 5.
Defensor de la salud. Como defensor de la salud, los reumatólogos deben usar de manera responsable su experiencia e influencia para avanzar la salud y el bienestar de pacientes individuales, comunidades y poblaciones, especialmente en lo que respecta al sistema musculoesquelético y a enfermedades del tejido conectivo.
- 6.
Estudioso. Como estudioso, los reumatólogos deben demostrar una búsqueda constante de dominar su especialidad y participar en la creación, diseminación, aplicación y traslación del conocimiento médico de su especialidad.
- 7.
Profesional. Como profesional, los reumatólogos deben estar comprometidos con una práctica ética, la autorregulación profesional y la adopción de estándares apropiados de comportamiento.
Para cada rol establece una lista de competencias que el residente debe adquirir (tabla 1). Existen muchos debates sobre cómo definir una competencia; una de las definiciones útiles es la capacidad efectiva de llevar a cabo con éxito una tarea ocupacional. Es decir, la capacidad demostrada de realizar una labor en el trabajo. Los roles no son estancos, así que existen competencias compartidas entre varios roles.
Roles y competencias en el Currículo para la Formación Posgraduada en Reumatología de la European Union of Medical Specialists (UEMS)
| Rol | Competencias |
| Experto médico | 1. Demostrar habilidades para el diagnóstico, el manejo y el tratamiento ético y coste-efectivo de los pacientes en todo el conjunto de enfermedades musculoesqueléticas y del tejido conectivo2. Trabajar en un equipo multidisciplinar y multiprofesional, reconociendo los límites de su propio conocimiento3. Acceder, evaluar y aplicar información relevante a la práctica clínica4. Proveer soporte eficiente para el desarrollo de servicios relacionados con la prevención de enfermedades, el cuidado del paciente, la educación de los pacientes y familiares, el apoyo social, la educación médica y las opiniones legales |
| Comunicador | 1. Desarrollan una buena interacción con los pacientes, sus cuidadores y familiares basada en la empatía, la confianza y la ética2. Extraer, seleccionar, documentar y sintetizar información relevante y perspectivas de pacientes, familiares, colegas y otros profesionales3. Emitir información y explicaciones a pacientes, familiares, colegas y otros profesionales de manera adecuada y comprensible4. Proponer y negociar un entendimiento común con pacientes, familiares, colegas y otros profesionales para desarrollar un plan de cuidados compartido5. Proporcionar información oral y escrita de un problema médico de manera efectiva y precisa |
| Colaborador | 1. Participar en un equipo multidisciplinar y multiprofesional de manera eficaz y apropiada2. Trabajar con otros proveedores de cuidados y agencias para resolver cuestiones relevantes para el tratamiento del paciente3. Colaborar con organizaciones de pacientes con enfermedades musculoesqueléticas |
| Manager | 1. Participar en las actividades que contribuyen a la eficacia de las organizaciones y sistemas sanitarios2. Manejar su práctica médica y carrera de manera eficaz3. Entender y distribuir de manera razonada recursos sanitarios finitos apropiadamente en aras del interés de los pacientes y la comunidad4. Servir en puestos de administración y liderazgo |
| Defensor de la salud | 1. Responder a las necesidades de salud de un paciente individual como parte del cuidado del paciente2. Responder a las necesidades de salud de las comunidades donde trabajan3. Identificar los determinantes de salud de las poblaciones donde trabajan4. Promover la salud de pacientes individuales, comunidades y poblaciones |
| Estudioso | 1. Demostrar las competencias y actitudes necesarias para mejorar la calidad de sus actuaciones profesionales a través de la formación continua y de la autoevaluación2. Aplicar los principios de medicina basada en la evidencia en la práctica clínica3. Facilitar la formación de pacientes, familiares, estudiantes, residentes, profesionales sanitarios, y otro según lo apropiado4. Contribuir a la creación, diseminación, aplicación y traslación de conocimiento y prácticas médicas nuevas, especialmente en el área de reumatología5. Interaccionar de manera apropiada con la industria farmacéutica y otros intereses comerciales con consideración a los riesgos relativos a los conflictos de intereses |
| Profesional | 1. Demostrar un compromiso con los pacientes, la profesión y la sociedad a través de una práctica ética2. Demostrar un compromiso con los pacientes, la profesión y la sociedad a través de una participación en la autorregulación profesional3. Demostrar un compromiso con la salud médica y con una práctica clínica sostenible |
Para cada competencia se debe definir el momento en que debe ser adquirida —en este caso, el final de la residencia— y el nivel al que debe ser adquirida, estableciéndose habitualmente 4 niveles: describir/conocer; realizar de manera supervisada; realizar de manera independiente, y enseñar a otro a realizar. Además, las competencias deben ser afirmaciones concisas y concretas para las que se pueda idear una forma de evaluación en el lugar de trabajo («a pie de cama») adecuada. Por ejemplo, una posible competencia sería «al acabar la residencia, un reumatólogo debe ser capaz de realizar una artrocentesis de manera independiente». Sin embargo, las competencias desarrolladas en el Currículo de Reumatología de la UEMS solo cumplen algunos de estos requisitos. Siempre establece el momento que debe ser adquirida (al final de la residencia) y habitualmente también el nivel al que debe ser adquirida (aunque no utilizando los 4 niveles de competencia). Sin embargo, las competencias suelen ser afirmaciones largas y complejas, aglomerando numerosos aspectos. Esto dificulta su aplicabilidad y sobre todo imposibilita el desarrollo de métodos de evaluación sin desglosar las competencias en diversas sub-competencias. Para el rol médico establece una lista de habilidades prácticas y técnicas que recomienda adquieran todos los residentes, y otra de habilidades opcionales en función de la tradición nacional, el tipo de pacientes atendidos por los servicios de Reumatología, etc. (tabla 2). El programa formativo español recoge todas las habilidades recogidas como esenciales en el Currículo europeo de Reumatología (tabla 3).
Habilidades técnicas requeridas para el rol de Experto Médico en el Currículo de Reumatología de la European Union of Medical Specialists (UEMS)
| Obligatorias | Aspiración de articulaciones y bursas |
| Infiltración de articulaciones y partes blandas | |
| Análisis de líquido sinovial con microscopio de luz polarizada | |
| Interpretación de pruebas de imagen del sistema musculoesquelético, gammagrafía ósea y densitometría ósea | |
| Opcionales | Biopsias de tejidos relevantes, como sinovial, hueso, músculo, piel, grasa subcutánea, glándula salivar menor, nervios, riñón, arteria temporal |
| Realización de densitometría ósea | |
| Ecografía musculoesquelética | |
| Capilaroscopia | |
| Electromiografía | |
| Artroscopia | |
| Inyecciones guiadas por imagen | |
| Sinoviortesis por radioisótopos o química |
Habilidades prácticas requeridas en el programa español para la formación posgraduada de la especialidad de Reumatología
| Técnicas básicas e imprescindibles de la especialidad | Artrocentesis |
| Análisis de líquido sinovial, incluyendo identificación de cristales | |
| Infiltraciones intraarticulares y periarticulares | |
| Técnicas importantes y altamente recomendables | Ecografía musculoesqueletica |
| Biopsia sinovial con aguja | |
| Infiltración con control ecográfico o radioisotópico | |
| Infiltración de columna lumbar; epidural y facetaría | |
| Bloqueo anestésico de nervio periférico | |
| Podometría | |
| Radiosinovectomía | |
| Densitometría ósea | |
| Capilaroscopia | |
| Técnicas recomendables | Biopsia de músculo, hueso, piel, glándula salival, grasa subcutánea, arteria temporal y nódulo subcutáneo |
| Infiltración epidural cervical | |
| Iontoforesis | |
| TENS | |
| Test de patergia | |
| Test de Schirmer | |
| Colocación de férulas articulares y otras ortesis | |
| Artroscopia: condroscopia y lavado articular |
Para demostrar que han conseguido las competencias, los residentes deben ser evaluados. Dado que se trata de tareas ocupacionales, se recomienda que al menos parte de la evaluación se realice en el lugar de trabajo. La Guía que acompaña el Currículo europeo de Reumatología sugiere diversos métodos de evaluar la adquisición de las diferentes competencias.
La armonización, ¿una quimera?El sentimiento general es que, pese a que las autoridades de todos los países europeos han apoyado el Currículo de Reumatología desarrollado por la UEMS, los esfuerzos reales por adaptar los programas formativos nacionales a los estándares recomendados han sido escasos. Los esfuerzos por conseguir la armonización implicarían una lectura crítica de cada sistema formativo nacional, una comparación con otros países del entorno y con las recomendaciones, y una posterior mejora y adaptación del sistema formativo.
Dada la falta de datos sobre la realidad europea y su adaptación a las recomendaciones europeas, se está llevando a cabo un estudio con el apoyo de EULAR. En él se persigue describir los diferentes estándares nacionales de formación posgraduada en Reumatología en los países europeos. Se presentaron resultados preliminares de la primera fase en el congreso EULAR 2013 sobre datos extraídos de los currículos y programas formativos nacionales. La heterogeneidad entre países era marcada, con programas formativos que duraban entre 4meses y 6años, con marcadas diferencias en la relación con Medicina Interna, en las competencias clínicas y genéricas incluidas y en los métodos y en la frecuencia de evaluación8. En la segunda fase se recabará información sobre aspectos más subjetivos de la formación en Reumatología a través de la opinión de los reumatólogos jóvenes y residentes sobre las competencias que se adquieren, los métodos de aprendizaje y los sistemas de evaluación utilizados.
El ejemplo de otras especialidadesLa mayoría de otras especialidades médicas muestran situaciones similares a la Reumatología. La variabilidad entre países en la formación posgraduada es sustancial entre países. Algunas especialidades han proporcionado recomendaciones sobre la formación, pero en general la implementación real de estas también ha sido escasa. Otras han creado un examen europeo de la especialidad —como Neurología o Cirugía Vascular— o de un área concreta de la especialidad —como Dermatopatología—. Estos exámenes no son obligatorios y su éxito relativo depende del número de residentes que los realicen anualmente, del prestigio que se les otorgue, de las repercusiones laborales posteriores, etc.
Una excepción notable a la larga lista de fracasos de la armonización es la Medicina Intensiva. Mediante un proyecto concreto —Comepentcy Based Training in Intesive Care Medicine (CoBaTrICE)— y con el apoyo de la Sociedad Europea de Medicina Intensiva se creó una lista de competencias básicas recomendadas para la formación en Medicina Intensiva. La diferencia con otras especialidades radica en que esta lista de competencias ha sido incorporada directamente en los programas formativos de numerosos países europeos. Numerosos factores han sido claves en el éxito de la Medicina Intensiva, como el establecimiento de un grupo internacional de médicos con un interés y preocupación por aumentar la calidad y la armonización de la formación, el establecimiento de una lista de competencias concisa y fácilmente aplicable a nivel nacional, la involucración de numerosos estamentos (pacientes, médicos, enfermeras, sociedades científicas…) en su realización, etc. Sin embargo, es un recordatorio de que la armonización sí es posible, siempre y cuando este sea un objetivo que se quiera alcanzar.
ConclusionesDefinir la estructura, los objetivos y los contenidos de la formación posgraduada en Reumatología depende de estructuras nacionales. Existen pocos datos que comparen la formación en diferentes países, pero la la escasa evidencia sugiere que la variabilidad es marcada. Sin embargo, un cierto grado de armonización europea puede ser deseable para apoyar el libre movimiento de médicos especialistas en el seno de la UE y para garantizar los estándares de calidad asistencial. La Sección de Reumatología de la UEMS ha definido recomendaciones mínimas sobre la formación posgraduada, pero la incorporación de estas a los programas formativos nacionales ha sido escasa. Otras especialidades han conseguido establecer una lista de competencias internacionalmente aceptada que ha permitido armonizar la formación posgraduada. La Reumatología como especialidad debe preguntarse si este es un camino que queremos seguir y cómo lo empezamos.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.