En el tratamiento farmacológico de la fibromialgia los antidepresivos tricíclicos, como la amitriptilina y la ciclobenzaprina; los inhibidores selectivos de la recaptación de serotonina, como la fluoxetina; los inhibidores de la recaptación de serotonina y norepinefrina, como la duloxetina y el milnazipram; los analgésicos como el paracetamol, solo o asociado a tramadol, y algunos anticonvulsivantes del tipo de la pregabalina, son los fármacos que mejor han demostrado su eficacia en el control de los síntomas de la enfermedad.
Otros fármacos, como los antiinflamatorios no esteroideos, los opioides mayores, los tratamientos hormonales y los productos de herbolario y parafarmacia, no han demostrado hasta la actualidad su eficacia en ensayos clínicos, por lo que tienen escasa utilidad en el tratamiento de la fibromialgia.
Algunos antidepresivos, como la venlafaxina, la moclobemida, el pirlindol, la mirtazapina y el bupropión, han mostrado cierta eficacia en algunos estudios, pero se necesitan más ensayos clínicos para recomendar su utilización en los pacientes con fibromialgia.
Los fármacos agonistas de los receptores de dopamina pueden representar una buena opción en el futuro del tratamiento de la fibromialgia si se confirman los resultados preliminares sobre la eficacia de este grupo de fármacos.
Some drugs have proven efficacy in controlling the clinical symptoms of fibromyalgia. The drugs with the greatest demonstrated efficacy are tricyclic antidepressants (e.g. amitriptyline or cyclobenzaprine), selective serotonin reuptake inhibitors (e.g. fluoxetine), serotonin and norepinephrine reuptake inhibitors (e.g. duloxetine and milnazipram), some analgesics such as acetaminophen, alone or in combination with tramadol, and some anticonvulsant drugs such as pregabalin.
Other drugs such as non-steroidal antiinflammatory agents, major opioids, hormonal treatments and herbal medicines have shown no efficacy in clinical trials and consequently are not recommended in the treatment of fibromyalgia.
Some antidepressants, such as venlafaxine, moclobemide, pirlindole, mirtazapine and bupropion, have shown efficacy in some studies but more clinical trials are required before they can be recommended in patients with fibromyalgia.
Dopamine agonist receptors may be a good option in the future for the treatment of fibromyalgia if preliminary clinical studies with these drugs are confirmed.
En el tratamiento de los pacientes con fibromialgia (FM) hay tres medidas que han demostrado eficacia: el tratamiento con algunos fármacos, la realización de ejercicio físico aeróbico y la terapia cognitivo-conductual. La combinación simultánea de estas modalidades terapéuticas en forma de tratamiento multidisciplinar se está imponiendo como la opción que mayores beneficios aporta al paciente1.
Las posibilidades de tratamiento con fármacos son muy numerosas, ya que cualquier fármaco que actúe sobre el sistema nervioso central puede tener efectos beneficiosos en las manifestaciones clínicas de estos pacientes. Sin embargo, y debido también a los numerosos efectos adversos de este tipo de medicamentos, es necesario conocer qué es lo que puede aportar cada uno de ellos en el tratamiento de la FM para evitar la excesiva medicación, un problema que se observa con frecuencia en estos enfermos.
En este trabajo se describen los fármacos que han demostrado eficacia en los más recientes ensayos clínicos (EC) publicados.
Analgésicos y antiinflamatoriosA pesar de que el dolor es unos de los síntomas más prevalentes en estos pacientes, existen pocos EC que evalúen la eficacia de los analgésicos en la FM. Los mejores estudios disponibles han mostrado que el uso de tramadol, solo o asociado con paracetamol, es superior al placebo en el control del dolor. No obstante, el grado de evidencia actual es moderado2.
En un EC aleatorizado3 se evaluó la eficacia de la asociación de tramadol y paracetamol frente a placebo en 313 pacientes con FM. Se observó una menor tasa de discontinuidad de la medicación en el grupo de tratamiento y una mejoría del dolor y de las medidas de impacto general de la enfermedad en la vida de los pacientes. Hay que destacar que en este trabajo los pacientes recibían otras medicaciones concomitantes como inhibidores de la recaptación de serotonina, zolpidem, flurazepam, etc., lo que hace difícil evaluar los posibles beneficios.
En un estudio posterior, estos mismos autores4 analizan la calidad de vida que proporciona el tratamiento con tramadol y paracetamol en los pacientes con FM, llegando nuevamente a la conclusión de que producen una mejoría tanto en la calidad de vida como en el dolor. Hay que tener en cuenta que se trata de dos estudios realizados por los mismos autores y esperar que otros investigadores obtengan resultados para poder disponer de un buen grado de evidencia.
Los opioides mayores, como la morfina y la oxicodona por vía oral, o la buprenorfina y el fentanilo en forma de parches transdérmicos, son fármacos cada vez más utilizados en el tratamiento del dolor crónico no oncológico con resultados aceptables. Sin embargo, a pesar de tener un buen perfil terapéutico y un buen grado de seguridad en su manejo, estos fármacos son poco empleados en el tratamiento de la FM y no existe hasta la actualidad ningún EC que avale su eficacia en estos pacientes. Por otra parte, el hecho de que en los pacientes con FM los resultados del tratamiento siempre deben plantearse a largo plazo, unido a la frecuencia elevada de aparición de efectos adversos con el empleo continuado de estos fármacos, hacen desaconsejable la utilización de los mismos en los pacientes con FM.
En la FM no tenemos una clara evidencia de que exista un proceso inflamatorio de base, por lo que el empleo de antiinflamatorios no esteroideos (AINE) parece que no estaría indicado. A pesar de carecer de una buena base racional, el uso de AINE está muy extendido en el tratamiento de la FM, probablemente porque se emplean a dosis subterapéuticas, en las que se comportan más como analgésicos que como antiinflamatorios. Tampoco existe ningún EC que analice la eficacia individual de cualquier AINE en el tratamiento de la FM, por lo que no existe actualmente ningún grado de evidencia que justifique su uso.
En resumen, existe un grado de evidencia moderada de que el tramadol, solo o asociado con paracetamol, mejora el dolor en la FM. No existe ninguna evidencia de que los AINE o los opioides mayores sean eficaces en el tratamiento de estos pacientes.
La Sociedad Española de Reumatología en su documento consenso sobre la FM5 sólo recomienda el uso de paracetamol y tramadol como analgésicos en el tratamiento de estos pacientes y no considera el uso de opioides mayores o AINE.
AntidepresivosSe ha comprobado que los fármacos antidepresivos poseen capacidad analgésica propia y mejoran también otras manifestaciones clínicas asociadas como las alteraciones del sueño, la capacidad funcional y la calidad de vida. Estos hallazgos se han podido comprobar en pacientes con distintas formas de dolor crónico no maligno, especialmente en el dolor de origen neuropático y en la FM.
Los primeros antidepresivos en utilizarse para el dolor en pacientes con FM fueron los tricíclicos, considerándose que la acción analgésica que producían era debida a su acción sobre la recaptación de serotonina y/o norepinefrina. Inicialmente se pensó que la acción sobre la recaptación de serotonina era la más importante, pero más tarde se pudo comprobar que la inhibición de la recaptación de norepinefrina era probablemente la acción más relevante de los antidepresivos en cuanto al control del dolor. Estudios posteriores han podido comprobar que la actuación sobre el sistema noradrenérgico solo o la inhibición de la recaptación de serotonina y norepinefrina de forma simultánea pero en proporciones parecidas de ambos neurotransmisores muestran un comportamiento superior a la inhibición selectiva de la recaptación de serotonina.
En una revisión sistemática reciente sobre el efecto de los diversos antidepresivos en los pacientes con FM6 se incluyeron EC que comprendían todos los tipos de antidepresivos. En el metaanálisis posterior se puede comprobar que existe un efecto favorable de la mayoría de antidepresivos sobre el dolor, alteraciones del sueño, estado de ánimo, fatiga y calidad de vida, aunque el tamaño del efecto es en general bajo.
Sin embargo, no todos los antidepresivos poseen la misma eficacia para controlar las manifestaciones clínicas en la FM, existiendo algunas diferencias entre los distintos tipos de antidepresivos probablemente debido a la intensidad y proporción con la que inhiben la recaptación de neurotransmisores en el sistema nervioso7.
Vamos a describir el grado de evidencia disponible sobre la eficacia en el tratamiento de los pacientes con FM con cada grupo de fármacos antidepresivos.
Antidepresivos tricíclicosEste grupo de fármacos ha sido uno de los más estudiados en FM, y en ella se han hallado hasta el momento los mejores grados de evidencia sobre su eficacia2. No obstante, hay que decir también que los antidepresivos tricíclicos se llevan utilizando desde hace mucho más tiempo, por lo que el número de EC en la literatura médica es superior a la de los más modernos antidepresivos.
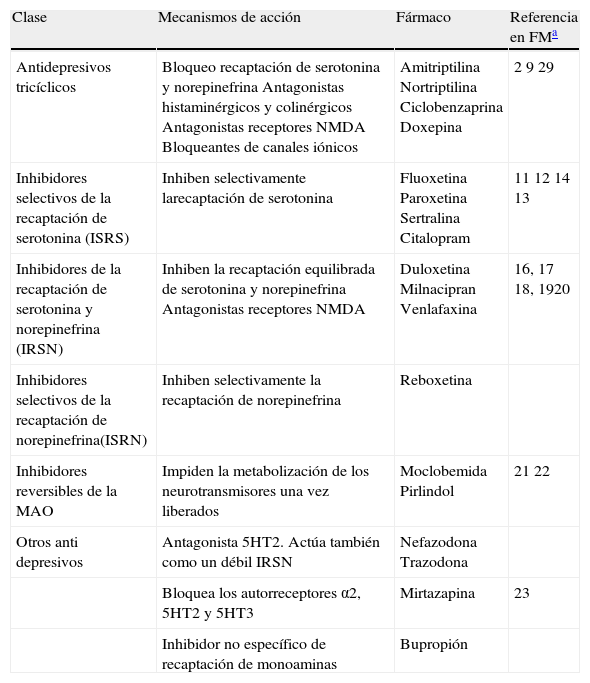
Los antidepresivos tricíclicos tienen varios mecanismos de acción por los cuales pueden producir su acción analgésica, pero el mecanismo principal es la inhibición de la recaptación de serotonina y norepinefrina con una proporción claramente favorable a la serotonina. Además, los antidepresivos tricíclicos poseen una acción antagonista de los receptores de histamina, receptores colinérgicos, receptores N-metil-D-aspartato (NMDA), y tienen capacidad bloqueante de los canales iónicos (tabla 1).
Fármacos antidepresivos: clasificación, mecanismos de acción y principales referencias en la literatura sobre en el tratamiento de la fibromialgia (FM).
| Clase | Mecanismos de acción | Fármaco | Referencia en FMa |
| Antidepresivos tricíclicos | Bloqueo recaptación de serotonina y norepinefrina Antagonistas histaminérgicos y colinérgicos Antagonistas receptores NMDA Bloqueantes de canales iónicos | Amitriptilina Nortriptilina Ciclobenzaprina Doxepina | 2 9 29 |
| Inhibidores selectivos de la recaptación de serotonina (ISRS) | Inhiben selectivamente larecaptación de serotonina | Fluoxetina Paroxetina Sertralina Citalopram | 11 12 14 13 |
| Inhibidores de la recaptación de serotonina y norepinefrina (IRSN) | Inhiben la recaptación equilibrada de serotonina y norepinefrina Antagonistas receptores NMDA | Duloxetina Milnacipran Venlafaxina | 16, 17 18, 1920 |
| Inhibidores selectivos de la recaptación de norepinefrina(ISRN) | Inhiben selectivamente la recaptación de norepinefrina | Reboxetina | |
| Inhibidores reversibles de la MAO | Impiden la metabolización de los neurotransmisores una vez liberados | Moclobemida Pirlindol | 21 22 |
| Otros anti depresivos | Antagonista 5HT2. Actúa también como un débil IRSN | Nefazodona Trazodona | |
| Bloquea los autorreceptores α2, 5HT2 y 5HT3 | Mirtazapina | 23 | |
| Inhibidor no específico de recaptación de monoaminas | Bupropión |
En general, producen una mejoría significativa en todas las variables clínicas analizadas, principalmente en la calidad del sueño, y un menor grado de mejoría en la rigidez y la sensibilidad generalizada. La amitriptilina se muestra superior al placebo en el control del dolor, los puntos dolorosos, la calidad de sueño y la sensación general de bienestar.
El número necesario de pacientes a tratar para mejorar alguno de los síntomas de la FM fue de 48. No obstante, el beneficio de estos fármacos lo alcanzan solamente entre un 25-37% de pacientes.
En un EC9 se comparó la eficacia de la amitriptilina frente a la nortriptilina y placebo en 118 pacientes con FM durante dos meses de tratamiento. Ambos fármacos mostraron mejoría al mes de tratamiento: 86,5% en el grupo con amitriptilina y 72,2% en el grupo de la nortriptilina, frente al 54,5% del grupo placebo. Esta mejoría fue significativa (p<0,05) en los tres grupos con respecto a la basal, tanto en la capacidad funcional como en la escala visual analógica del dolor. No se encontraron diferencias entre la amitriptilina y la nortriptilina, y la mejoría reflejada por ambos fármacos fue muy escasa en relación al placebo.
Hay que destacar que los antidepresivos tricíclicos son los que han mostrado un mayor tamaño del efecto en el tratamiento del dolor, fatiga y alteraciones del sueño cuando se comparan con el resto de antidepresivos6.
Con respecto a los efectos adversos, los más frecuentes fueron de tipo gastrointestinal, sequedad de boca, somnolencia y cefaleas, y no fueron de especial relevancia, aunque en la mitad de los EC aleatorizados no se describen. En este sentido, hay que decir que la dosis empleada para el tratamiento de los pacientes con FM se encuentra entre los 25 y 50mg/día, dosis netamente inferiores a las que se emplean para el tratamiento de los episodios de depresión mayor.
Con otros antidepresivos tricíclicos como la maprotilina, la diotepina o la clorimipramina no se han realizado EC en el tratamiento de la FM, por lo que los datos disponibles sobre su eficacia son más difíciles de interpretar.
En resumen, existe un grado de evidencia fuerte de que los antidepresivos tricíclicos, especialmente la amitriptilina, mejoran el dolor y otras manifestaciones clínicas en los pacientes con FM.
Inhibidores selectivos de la recaptación de serotoninaLa serotonina es uno de los principales neurotransmisores involucrados en la inhibición del dolor a través de las vías descendentes inhibidoras. También está relacionada con la fase de sueño profundo, siendo responsable del comienzo y del mantenimiento de esta fase.
En los pacientes con FM hay varias evidencias que sugieren alteraciones en el metabolismo de la serotonina consistentes en una disminución de su actividad7. Una alteración en los niveles de serotonina podría explicar también la fatiga, las alteraciones del sueño y las frecuentes manifestaciones de depresión presentes en estos pacientes.
Los inhibidores selectivos de la recaptación de serotonina (ISRS) actúan inhibiendo los mecanismos responsables de la recaptación de la serotonina a nivel postsináptico permitiendo la acción del neurotransmisor durante un mayor tiempo. Su eficacia en el tratamiento de cuadros de depresión mayor está ampliamente documentada y en su momento desplazaron a los antidepresivos tricíclicos y los inhibidores de la monoaminooxidasa (MAO) por su eficacia, su mayor seguridad y sus menores efectos secundarios.
Los ISRS pronto se ensayaron en pacientes con dolor crónico no oncológico, poniendo de manifiesto su eficacia en este tipo de patología10, así como en los pacientes con FM2.
La fluoxetina, a dosis entre 10 y 80mg/día, ha demostrado que produce una mejoría significativa en la capacidad funcional, el dolor, la fatiga y la depresión en un EC de 12 semanas de duración en pacientes con FM frente a placebo11.
Otros ISRS como la paroxetina12 y el citalopram13 también han demostrado su eficacia en el tratamiento de estos pacientes. En este último, se analiza la eficacia del citalopram a dosis de 20mg/día comparándola con placebo durante un periodo de 4 meses en 40 pacientes con FM. A los 2 meses de tratamiento se observó una mejoría significativa de los síntomas depresivos y del dolor, pero el efecto disminuía con posterioridad, de manera que a los 4 meses de tratamiento el efecto beneficioso había desaparecido13.
Existe un EC en el que se compara la sertralina y la amitriptilina en pacientes con FM, no encontrando diferencias significativas entre ambos grupos de tratamiento14.
En otro estudio15 se ha probado la eficacia de la fluoxetina y la amitriptilina, demostrando que la asociación simultánea de ambos es superior en algunas de las variables que con cualquiera de los dos fármacos por separado. A pesar de los buenos resultados, es un único EC, por lo que el grado de evidencia sobre su eficacia es débil.
En resumen, los ISRS en conjunto han demostrado con un grado de evidencia moderado que son superiores al placebo en el control del dolor, la fatiga y los síntomas depresivos de los pacientes con FM. Existe un grado de evidencia débil de que la asociación entre amitriptilina y fluoxetina es superior a cada uno de los fármacos por separado.
Inhibidores de la recaptación de serotonina y norepinefrinaLos dos sistemas descendentes moduladores del dolor más importantes que van por los funículos dorsolaterales de la médula utilizan los neurotransmisores serotonina y norepinefrina producidos en los centros de la médula rostro-ventromedial y en los grupos celulares productores de catecolaminas del área pontina dorsolateral, respectivamente.
A nivel medular, los efectos de los centros de la médula rostro-ventromedial parecen ser inhibidores del dolor en primera instancia, y estimuladores en determinadas circunstancias, mientras que los efectos de los grupos celulares productores de catecolaminas del área pontina dorsolateral son inhibidores del dolor. El efecto analgésico de ambos sistemas se suma en determinadas circunstancias debido a la estrecha interconexión entre ambos.
Pero no se conoce todavía con exactitud la proporción ideal que debe existir de los dos neurotransmisores para que su acción analgésica individual se sume produciendo el mayor grado de analgesia posible. Los modernos fármacos inhibidores de la recaptación de serotonina y norepinefrina (IRSN) actúan sobre la recaptación de ambos neurotransmisores de una forma parecida.
Hasta la fecha se han realizado varios EC con duloxetina y milnazipram que han demostrado su eficacia en el tratamiento de la FM. Los resultados favorables han conducido a la aprobación de ambos antidepresivos para el tratamiento de la FM por la Food and Drug Administration (FDA) de los Estados Unidos de América.
Un primer estudio16 evaluó la eficacia de 120mg/día de duloxetina frente a placebo en 207 pacientes con FM. A las 12 semanas hubo una mejoría de la puntuación total del Fibromyalgia Impact Questionnaire (FIQ) y en los parámetros del dolor medio, número y severidad del dolor en puntos dolorosos, impresión global del paciente y en varios aspectos de su calidad de vida. Un hallazgo interesante en este trabajo es que los pacientes mejoraron las manifestaciones clínicas de su enfermedad independientemente de si tenían depresión mayor asociada, lo cual corrobora que la capacidad de mejoría del dolor y de otras manifestaciones clínicas que tienen los IRSN es intrínseca e independiente de la mejoría del cuadro depresivo asociado.
Posteriormente, otros dos estudios han corroborado la eficacia del tratamiento con duloxetina, y además se ha visto que la eficacia se mantiene durante periodos prolongados de tiempo en algunas de las variables analizadas17.
Otro IRSN, el milnazipram, también ha mostrado su eficacia en la FM en varios EC. En un primer trabajo18, los autores encuentran una mejoría global significativa en el doble de los pacientes tratados con el fármaco frente a los tratados con placebo. Parte de la mejoría supuso una reducción significativa en un tercio de los pacientes del 50% en la variable que medía intensidad del dolor, diferencia significativa con los pacientes del grupo de placebo. En este trabajo hubo una mejoría estadísticamente significativa en los pacientes que no presentaban episodio depresivo mayor asociado, confirmando la capacidad analgésica independiente del estado de ánimo que tiene este grupo de fármacos.
Posteriormente otro estudio ha confirmado los resultados previos obtenidos, comprobando además que la mejoría se mantiene a los 6 meses de haber comenzado el tratamiento19.
La venlafaxina se ha mostrado superior a los ISRS en el control de los síntomas somáticos asociados con depresión mayor y dolor neuropático en varios EC. En la FM, existen algunos estudios abiertos en los que se ha mostrado una reducción importante de las manifestaciones clínicas en general20 —50% de mejoría en el 40% de los pacientes—, pero no existe hasta la actualidad ningún EC que avale su eficacia.
En resumen, existe un grado de evidencia fuerte sobre la eficacia de los IRSN, analizados tanto en su conjunto como por separado, en el tratamiento de los pacientes con FM.
Inhibidores reversibles de la monoaminooxidasa (MAO)Existen pocos estudios sobre este tipo de fármacos en el tratamiento de la FM. No obstante, hay dos EC de buena calidad metodológica que muestran resultados favorables en los pacientes con FM tanto con moclobemida21 como con pirlindol22.
Tomados en su conjunto, este tipo de fármacos muestra un buen grado de evidencia, pero hacen falta más estudios por separado que corroboren su eficacia.
Otros fármacos antidepresivosAntidepresivos de segunda generación como la trazodona o la nefazodona se emplean con éxito en el tratamiento de la depresión mayor. Hasta la actualidad no existen EC que permitan valorar la eficacia de estos fármacos en los pacientes con FM.
La mirtazapina, un bloqueante de los receptores 5HT2 y 5HT3, se utiliza actualmente en el tratamiento de la depresión mayor con buenos resultados. En algún estudio23 ha sido utilizado también con éxito en pacientes con FM, pero al tratarse de un estudio no controlado no permite obtener conclusiones sobre la eficacia en estos pacientes.
Otro antidepresivo de segunda generación como el bupropión ha demostrado eficacia en el tratamiento del dolor crónico no oncológico, pero tampoco existen EC realizados en FM.
Antagonistas, bloqueantes y agonistas de receptores de neurotransmisoresAgonista de los receptores de dopaminaLa dopamina controla las descargas bruscas de adrenalina producidas en el locus caeruleus que se cree son las responsables de las alteraciones del sueño que presentan los pacientes con FM. Controlando la modulación de dopamina, teóricamente se podrían controlar dichas descargas y mejorar la calidad del sueño en estos pacientes.
Un EC24 analiza la eficacia del pramipexol —un agonista del receptor 3 de la dopamina— en 60 pacientes con FM durante un periodo de 14 semanas. Al final del tratamiento, los pacientes que recibieron pramipexol redujeron el dolor en un 36%, frente a un 9% de los pacientes que recibieron placebo. Otras variables que también mejoraron fueron la fatiga, la capacidad funcional y el estado general. Este tratamiento fue seguro y bien tolerado por los pacientes.
Aunque este tipo de fármacos está recomendado por EULAR para el tratamiento de la FM, recientemente ha sido publicado un EC con tergurida25, otro agonista parcial de la dopamina, en el que no se observa ninguna eficacia en las principales variables analizadas.
Bloqueante de los receptores 5HT2Otro estudio aleatorizado26 de 16 semanas de duración comparó la ritanserina con placebo en 51 pacientes con FM. Hubo una mejoría significativa sólo con respecto a la cefalea y la sensación de bienestar matinal (p<0.05), pero no tuvo efecto sobre el dolor, la fatiga o el consumo de analgésicos, entre otras variables analizadas.
Bloqueante de los receptores 5HT3En dos estudios de muy corta duración (entre 5 y 10 días) se evaluaron la eficacia del tropisetrón en forma intravenosa comparado con placebo. En uno de ellos27 se observó una mejoría del dolor en los 21 pacientes que recibieron la medicación. En el segundo estudio28 se evaluó la eficacia del tropisetrón a distintas dosis en 418 pacientes con FM. Se observó que la tasa de respondedores fue mayor en el grupo que recibió 5mg, comparado con placebo y con el resto de pacientes que recibían otras dosis. También se acompañó de mejoría del número de puntos sensibles.
Relajantes muscularesLa ciclobenzaprina es un fármaco comercializado como relajante muscular, aunque su estructura química es la de un antidepresivo tricíclico.
Existe un metaanálisis reciente sobre la eficacia de la ciclobenzaprina en la FM29 que ha mostrado ser superior al placebo en el control del dolor y de la calidad de sueño, pero sus efectos beneficiosos no se mantienen a lo largo del tiempo. Entre los 22 EC seleccionados para el metaanálisis, el número necesario de pacientes a tratar fue de 4,8. El dolor y la calidad del sueño, pero no la fatiga ni los puntos dolorosos, mejoran al principio del tratamiento, pero los efectos no se mantienen a lo largo del tiempo.
Otro relajante muscular empleado en la práctica clínica, la clormezanona, ha sido menos estudiado en EC.
En resumen, el grado de evidencia sobre la eficacia de la ciclobenzaprina en la FM es fuerte, similar a la de los antidepresivos tricíclicos con los que comparte estructura química, con la excepción de que su efecto se pierde con mayor rapidez.
AnticonvulsivantesAlguno de estos fármacos ha demostrado previamente su eficacia analgésica en varias formas de dolor crónico como la neuralgia del trigémino, la neuropatía diabética y la neuralgia postherpética30.
El mecanismo final de acción común de todos ellos es a través de una disminución de la excitabilidad de las membranas celulares impidiendo que se produzcan descargas ectópicas y reduciendo la liberación de neurotransmisores cerebrales7.
Los fármacos anticonvulsivantes más estudiados en pacientes con FM y otras enfermedades reumáticas han sido la gabapentina y la pregabalina. Mientras que del primero sólo hay un EC, de la pregabalina existen varios que permiten obtener conclusiones fiables sobre la eficacia de este grupo de fármacos en la FM31.
En su conjunto, existe una evidencia fuerte sobre la eficacia en el tratamiento del dolor, trastornos del sueño y calidad de vida, pero no así para las alteraciones del estado de ánimo, como ansiedad y depresión, ni tampoco para la fatiga31.
Analizando ambos fármacos por separado, la conclusión fundamental es que la gabapentina a dosis entre 1.200 y 2.400mg/día es segura y eficaz para el tratamiento del dolor en los pacientes con FM32, mientras que la pregabalina ha demostrado su eficacia a dosis de 300, 450 y 600mg/día33. A diferencia de lo que ocurre en el dolor neuropático, en donde la dosis de 600mg/día es superior en cuanto a su eficacia, en el caso de los EC en FM no se ha encontrado dicha superioridad, por lo que se recomienda una dosis de 300mg/día para evitar la aparición de efectos secundarios.
Los efectos secundarios más frecuentes fueron la somnolencia y los mareos dependientes de la dosis, pero en general fueron bien tolerados por los pacientes.
Teniendo en cuenta los resultados de varios EC que demuestran la eficacia de la pregabalina en estos pacientes, la FDA americana decidió aprobar la indicación de este fármaco para el tratamiento de la FM. Como dato anecdótico, cabe destacar que la pregabalina ha sido el primer fármaco aprobado para su uso en pacientes con FM.
En resumen, podemos concluir con que la evidencia más fuerte sobre la eficacia de los anticonvulsivantes en el tratamiento de los pacientes con FM la tiene la pregabalina, siendo por el momento débil para el resto de los anticonvulsivantes.
BenzodiacepinasNo existe ninguna evidencia disponible sobre la eficacia de este grupo de fármacos en el tratamiento de la FM. Las benzodiacepinas parecen actuar fundamentalmente sobre la calidad de sueño y las crisis de ansiedad, pero teóricamente no tienen ninguna acción sobre el resto de las manifestaciones clínicas de la enfermedad.
No obstante, este tipo de fármacos son muy empleados para el tratamiento de los pacientes con FM, pero lamentablemente no se dispone de EC que nos puedan dar información precisa de hasta dónde son capaces de mejorar otras manifestaciones clínicas en los pacientes con FM, ni tampoco sobre la calidad de vida.
Otros fármacos que actúan sobre el sistema nervioso centralEn un estudio la S-adenosil-metionina se ha asociado con una mejoría del estado físico, varias de las manifestaciones clínicas y del estado psicológico, pero en otro estudio diferente no se pudo comprobar esta mejoría y, por el contrario, se observó un empeoramiento del estado psicológico2.
El 5-hidroxitriptófano, un metabolito intermedio del triptófano-L, ha demostrado una mejoría en el estado físico, en los síntomas asociados a la FM y en el estado psicológico5.
En un EC34 de corta duración se evaluó el efecto del oxibato sódico, sal sódica del ácido graso gamma-hidroxibutírico directamente implicado en la liberación de neurotransmisores en el sistema nervioso central, sobre los síntomas de dolor, fatiga, sueño y otras manifestaciones clínicas en pacientes con FM. En este estudio se apreció un efecto beneficioso significativo en los trastornos del sueño, así como en el dolor, la fatiga global, la fatiga al levantarse por la mañana y la fatiga al final del día. Los efectos secundarios fueron en general bien tolerados, pero existe un inconveniente con la administración del fármaco, ya que para mantener el efecto terapéutico se debe administrar una dosis a mitad de la noche.
El modafinilo, un fármaco psicoestimulante empleado para el tratamiento de los problemas de hipersomnia asociado con algunas enfermedades y con los efectos secundarios de algunos fármacos, se está también probando para tratar la fatiga en los pacientes con FM. Todavía no existen estudios que permitan obtener conclusiones sólidas.
Tratamientos hormonalesEn la FM existen algunas evidencias sobre la existencia de ciertas alteraciones del eje hipotálamo-hipófiso-adrenal y también del sistema nervioso autónomo que, a su vez, pudieran ser responsables de algunos de los trastornos endocrinos observados en estos pacientes. Aunque los hallazgos actuales sugieren una disfunción del eje hipotálamo-hipófiso-adrenal, en general son poco consistentes y, además, se piensa que pueden ser una consecuencia del propio cuadro clínico de la FM más que la causa de la misma5.
La disfunción del sistema nervioso autónomo explicaría satisfactoriamente algunas de las manifestaciones clínicas más frecuentes, como trastornos del ritmo intestinal, sudoración, taquicardia, alteraciones digestivas, etc., pero, al igual que los hallazgos de las alteraciones del eje hipotálamo-hipófiso-adrenal, se piensa que es una consecuencia más de la alteración de los neurotransmisores del sistema nervioso central35.
Con esta base racional, se han probado numerosos tratamientos dirigidos a corregir las alteraciones descritas.
En la actualidad, no existe ninguna evidencia sólida por falta de EC sobre la eficacia de la calcitonina, la hormona tiroidea o la melatonina en los pacientes con FM.
Con otros tratamientos no se ha podido demostrar el supuesto efecto beneficioso de algún fármaco en EC bien diseñados, como es el caso de los corticoesteroides y la dehidroepiandrosterona2.
En un EC aislado36 se evaluó la eficacia de un tratamiento con hormona de crecimiento en 45 pacientes con FM, mostrando una discreta mejoría en el FIQ, en los puntos dolorosos y en la fatiga. En este campo también existen en la actualidad iniciativas encaminadas a demostrar que la administración de hormona del crecimiento puede mejorar las manifestaciones clínicas en los pacientes con FM, pero hasta el momento no disponemos de dicha información para poder generalizar su uso.
En resumen, no existe un buen grado de evidencia de la eficacia de los tratamientos hormonales en los pacientes con FM. La mayoría de los estudios son escasos y de baja calidad metodológica, lo cual impide obtener conclusiones.
Otros fármacos complementarios, suplementos dietéticos y medidas homeopáticasExiste un amplio uso de medicinas alternativas y complementarias en el tratamiento de la FM. Desde el punto de vista farmacológico, se emplean con frecuencia productos naturales no considerados como fármacos, aunque en realidad algunos poseen principios activos específicos que sí lo son.
Este tipo de tratamientos genera siempre una gran controversia entre los facultativos que tratan a los pacientes con FM. Por una parte, la medicina alternativa y complementaria, especialmente los productos de herbolario, son ampliamente utilizados por los pacientes. Por otra parte, no existen buenos estudios que avalen el empleo de estas medidas en el tratamiento de la FM, por lo que su uso no está justificado desde el punto de vista científico37.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.