Objetivo. El objetivo de la operación es conseguir una rodilla sin dolor y estabilizada después del reemplazo realizado mediante la técnica de los tres pasos de la prótesis por un implante con un ángulo de articulación mayor. Una parte esencial de la técnica es la recuperación reproducible de la línea articular.
Indicaciones. Cirugías de revisión de la aloartroplastia total de rodilla con inestabilidades de ligamentos remanentes que no se pueden equilibrar completamente.
Contraindicaciones. Pérdida completa de las estructuras óseas y ligamentosas próximas a la articulación, infección permanente de la articulación, pérdida del mecanismo de extensión, así como enfermedad primaria neurológica con inestabilidad progresiva de ligamentos.
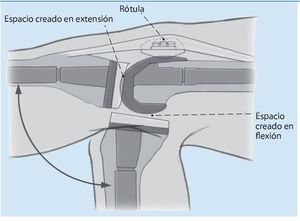
Técnica quirúrgica. La implantación de prótesis totales de revisión se realiza en tres pasos. El primer paso es el posicionamiento de los componentes tibiales. La posición de la superficie articular de la tibia influye del mismo modo en el espacio creado en flexión y en extensión y es, por tanto, independiente del movimiento de la rodilla. El segundo paso comprende el equilibrado de la rodilla en flexión y consecuentemente la determinación del espacio creado en flexión y de la rotación de los componentes femorales. En el tercer paso se lleva a cabo la reconstrucción de la línea articular y la estabilización en extensión.
Tratamiento postoperatorio. Movilización con carga total en función del dolor de la extremidad operada y liberación de la movilidad según la situación ósea y de las partes blandas en las cirugías de revisión. El tipo de técnica quirúrgica aplicada no afecta al tratamiento postoperatorio.
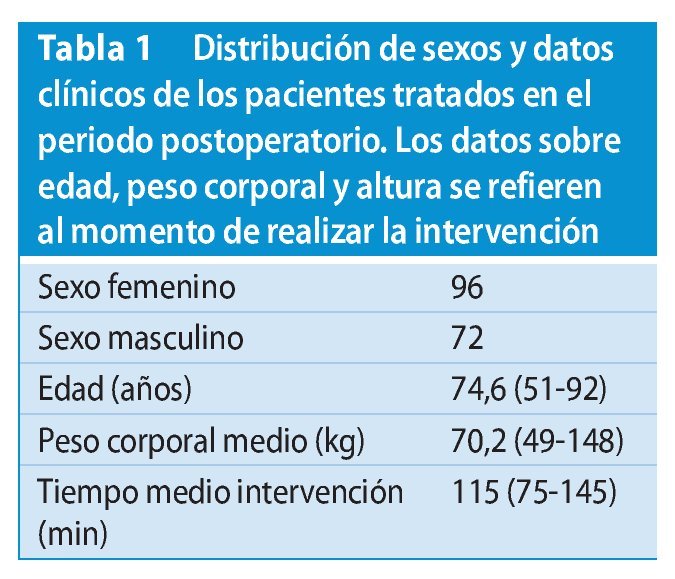
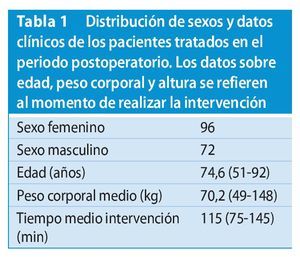
Resultados. El autor primario realizó en un estudio prospectivo 168 sustituciones protésicas totales de rodilla consecutivas con el procedimiento técnico descrito e hizo el seguimiento clínico y radiológico postoperatorio durante un promedio de 38 meses (22-61 meses). El grupo de pacientes estaba formado por 96 mujeres y 72 hombres con una edad media de 74,6 (51-92) años. Para la revisión clínica se utilizó la escala funcional de la American Knee Society. El valor preoperatorio de 47,6 (32-63) se pudo mejorar a 81,5 (62-95). En el control radiológico con proyección de pierna completa a.-p. el 92,7% de las rodillas registró una alineación correcta del eje de la pierna con una desviación de < 3º. En el 86,3% de los pacientes se consiguió la altura planificada en el estadio preoperatorio de la línea articular determinada por el cóndilo femoral medial y la cabeza de la fíbula. En el control radiológico con proyecciones tangenciales en flexión a 45º el 89% de las rodillas registró una posición central del cojinete de la rodilla.
Introducción
La aloartroplastia de rodilla se ha convertido en las últimas décadas en una de las intervenciones quirúrgicas con más éxito en el ámbito de la ortopedia. La cantidad total anual de prótesis de rodilla aumenta progresivamente11. Los grandes centros hospitalarios registran tasas de aproximadamente el 95% de supervivencia a los 10 a 15 años con prótesis totales primarias2,15,26,27. Gracias a la mejora continua del diseño de las prótesis en los últimos años y al avance tecnológico de la técnica quirúrgica se ha podido alcanzar una mayor optimización de los resultados. A pesar de todos estos éxitos, la prótesis de rodilla sigue siendo una articulación artificial con riesgo de aflojamiento y de pérdida de función12,28.
Estas indicaciones también son válidas para aquellos pacientes más activos. El mayor nivel de actividad física de este grupo de pacientes plantea mayores exigencias a la funcionalidad de esta articulación artificial con el riesgo de un desgaste más temprano8.
El incremento de la cantidad de implantes primarios supone a su vez un incremento de la frecuencia de las intervenciones de revisión. Por ello, tanto las técnicas quirúrgicas como las estrategias de reemplazo y los propios sistemas de revisión deben seguir desarrollándose continuamente para poder garantizar una atención óptima al creciente grupo de pacientes3,20,29,30.
Principios quirúrgicos y objetivos
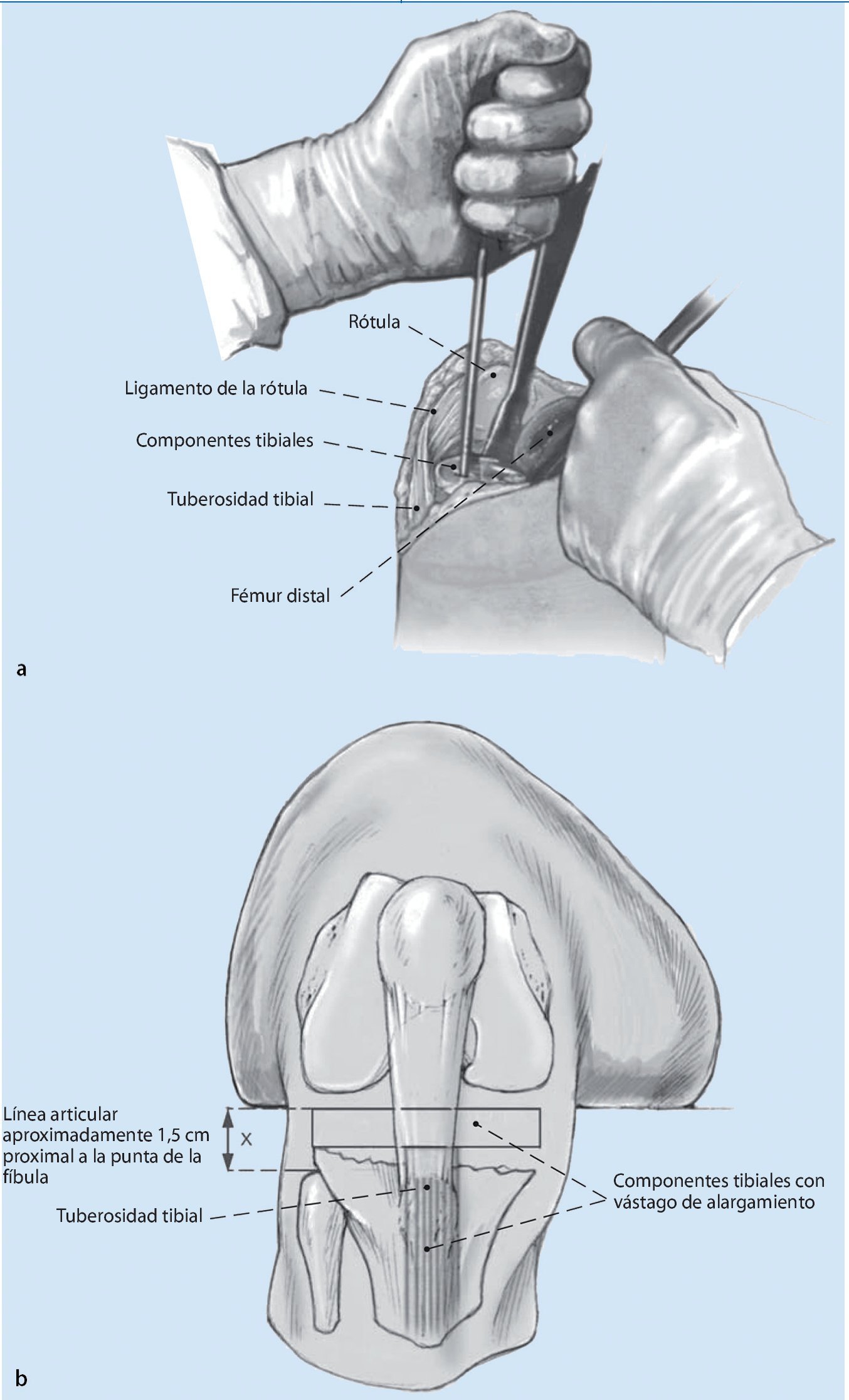
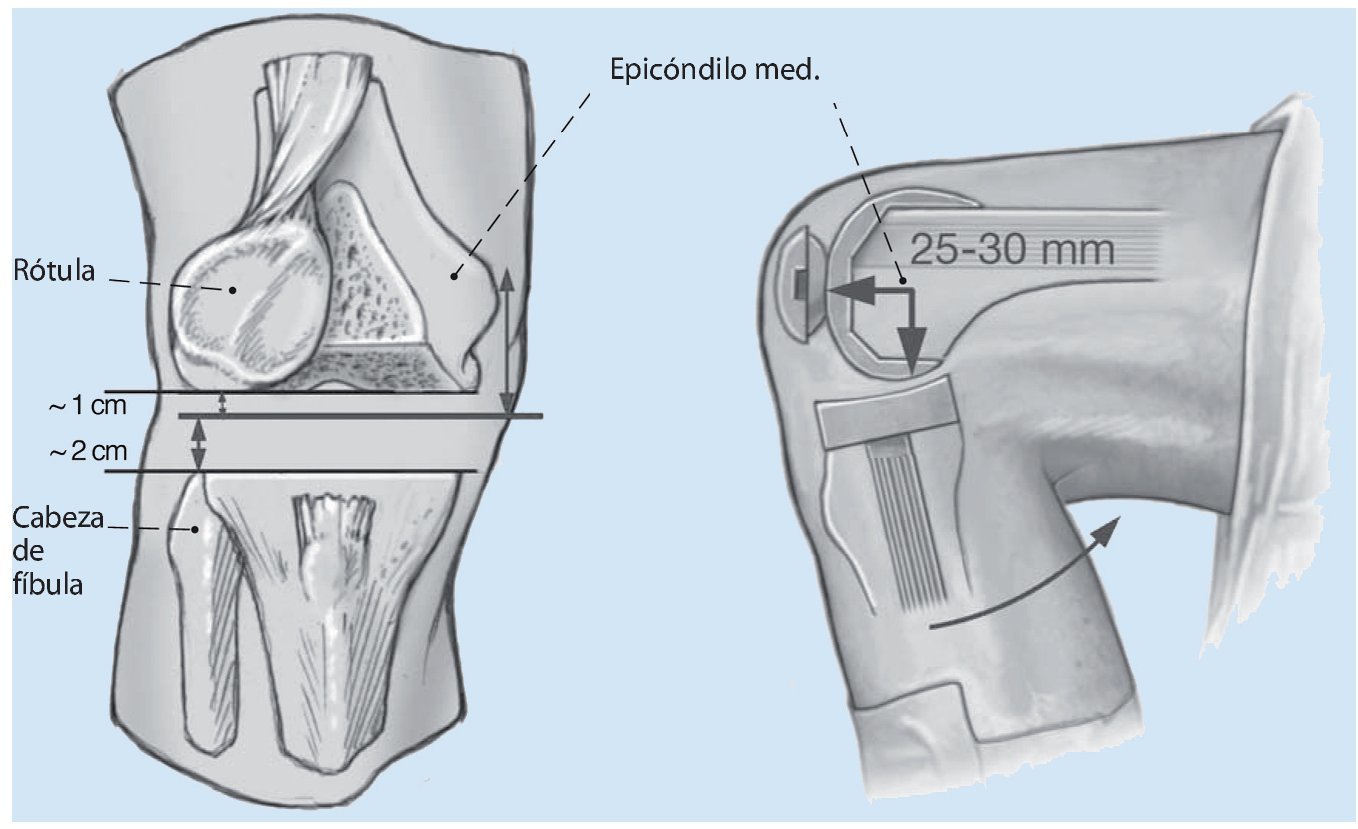
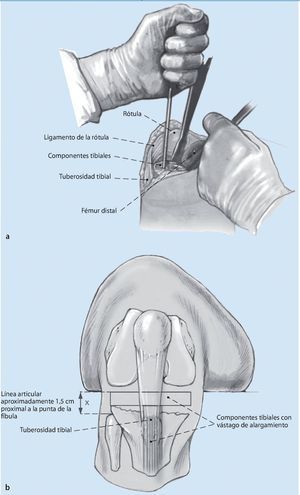
El objetivo es el equilibrado paso a paso del espacio en flexión y en extensión con el reemplazo de la prótesis de rodilla después de la extracción del implante sin deterioro de la masa ósea. Ello permite reducir la utilización de prótesis en bisagra con el consecuente estrés que estas someten a la interfaz hueso-implante. En un primer paso se posiciona la tibia, con lo cual se fija la altura de las líneas de la articulación. Como referencia se toma la cabeza de la fíbula (1,5 cm proximal). La posición de la superficie de articulación de la tibia influye del mismo modo el espacio creado en flexión y el espacio en extensión, y es, por tanto, independiente del movimiento de la rodilla. En un segundo paso se determina el espacio en flexión mediante la rotación correcta del implante femoral y se equilibra la rodilla en flexión. Para la rotación se toma como referencia la línea transepicondilar. En el tercer paso se estabiliza la rodilla en extensión. El espacio en flexión sirve de referencia para el espacio en extensión.
Ventajas
— Implantación de prótesis de revisión con equilibrado reproducible del espacio en flexión y del espacio en extensión.
Desventajas
— Técnica de operación compleja en comparación con la implantación de prótesis en bisagra.
Indicaciones
— Cirugías de revisión después de la artroplastia total de rodilla con sistemas semiconstreñidos.
Contraindicaciones
— Pérdida completa de las estructuras óseas y ligamentosas próximas a la articulación.
— Infección articular persistente.
— Pérdida del aparato extensor.
— Enfermedad primaria neurológica con inestabilidad progresiva de ligamentos.
Información para el paciente
— Riesgos quirúrgicos generales como hemorragias, lesiones de vasos sanguíneos y de nervios, problemas de cicatrización, infecciones, trombosis y embolias.
— Lesiones intraoperatorias de ligamentos, fracturas.
— Limitaciones de movilidad postoperatorias.
— Aflojamiento de prótesis aséptico y séptico.
Preparación de la intervención
— Diagnóstico de la causa de fallo del implante primario.
— Exploración física preoperatoria.
— Donación autóloga de sangre cuatro semanas antes de la intervención (500 ml).
— Control de los parámetros infecciosos de laboratorio para descartar una infección.
— Punción de la rodilla con análisis microbiológico para descartar una infección articular en caso de registrar parámetros infecciosos de laboratorio elevados.
— Diagnóstico radiológico: rodilla a.-p. y lateral, radiografía tangencial de rótula en flexión de 45º, radiografía de pierna completa a.-p. con el paciente de pie bajo carga para la determinación exacta de los ejes (formato 95 ´ 20).
— Determinación del grado de constreñimiento del sistema de revisión que se aplicará, así como la necesidad en cada caso de posibilidades de fijación adicionales y de reconstrucciones de defectos óseos en base a la exploración clínica y al diagnóstico radiológico preoperatorio.
Instrumental
— Instrumental para partes blandas y huesos.
— Instrumentos para la extracción de prótesis óseas cementadas y no cementadas.
— Instrumental para la implantación de prótesis de revisión.
— Dispositivo neumático de oclusión vascular del muslo.
Anestesia y posición del paciente
— Posición decúbito supino.
— Anestesia por inhalación o anestesia espinal.
— Oclusión vascular en la zona más proximal posible al muslo.
— Cubrir la extremidad de modo que se pueda mover libremente.
Técnicas quirúrgicas
(Figs. 1-7)
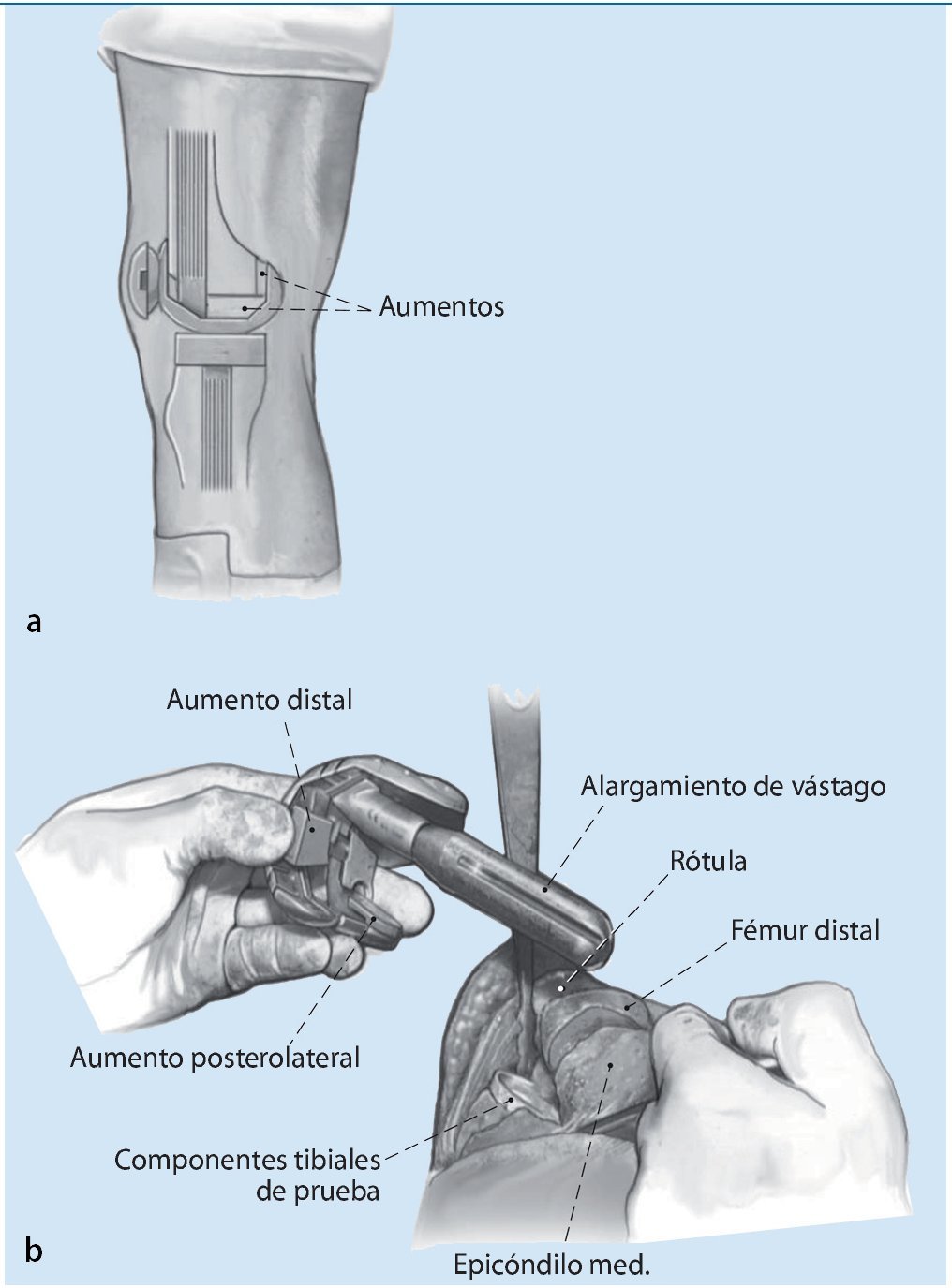
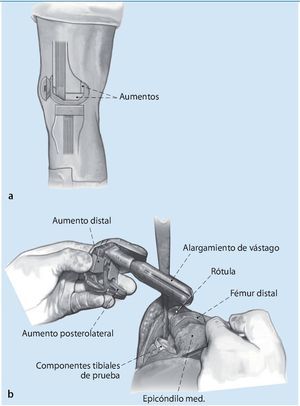
Fig. 1 Después de la exposición de la rodilla y la extracción de los implantes existentes, el primer paso será el posicionamiento de los componentes tibiales en la rotación correcta. Como referencia se usará la zona de transición del tercio medio al tercio medial de la tuberosidad tibial. Antes se deberá haber acondicionado un lecho óseo tibial para el implante. Si la pérdida de masa ósea es mayor, entonces esta deberá reconstruirse con aumentos metálicos o huesos alógenos. La posición de la superficie de articulación de la tibia influye del mismo modo en el espacio creado en flexión y en extensión y es independiente del movimiento de la rodilla. Por contraposición, la zona de carga principal del fémur distal se articula sólo en extensión, el aspecto dorsal de los cóndilos femorales sólo en flexión. Si el estado de los huesos es bueno, la preparación de la tibia proximal se llevará a cabo de modo similar a la del implante primario. En caso de que exista algún defecto, se utilizará un alargamiento de vástago, que sirve fundamentalmente para determinar la posición de los componentes tibiales. La abertura del canal intramedular para la implantación de alargamientos de vástago se realizará en el alargamiento del eje tibial. Mediante la aplicación de vástagos en offset se obtiene una mayor flexibilidad en el posicionamiento de la meseta tibial. El componente de prueba implantado se deja como referencia para los siguientes pasos de la intervención quirúrgica. Además, ello servirá también de protección del alojamiento óseo de la tibia proximal (a). En caso de que no existan marcas óseas, la línea articular tibial se debería posicionar a aproximadamente 1,5 cm proximal de la punta de la fíbula. Una liberación insuficiente en la zona proximal de la tuberosidad tibial con grave lateralización de la rótula aumenta el riesgo de rotura del tendón de la rótula en la tuberosidad tibial (b).
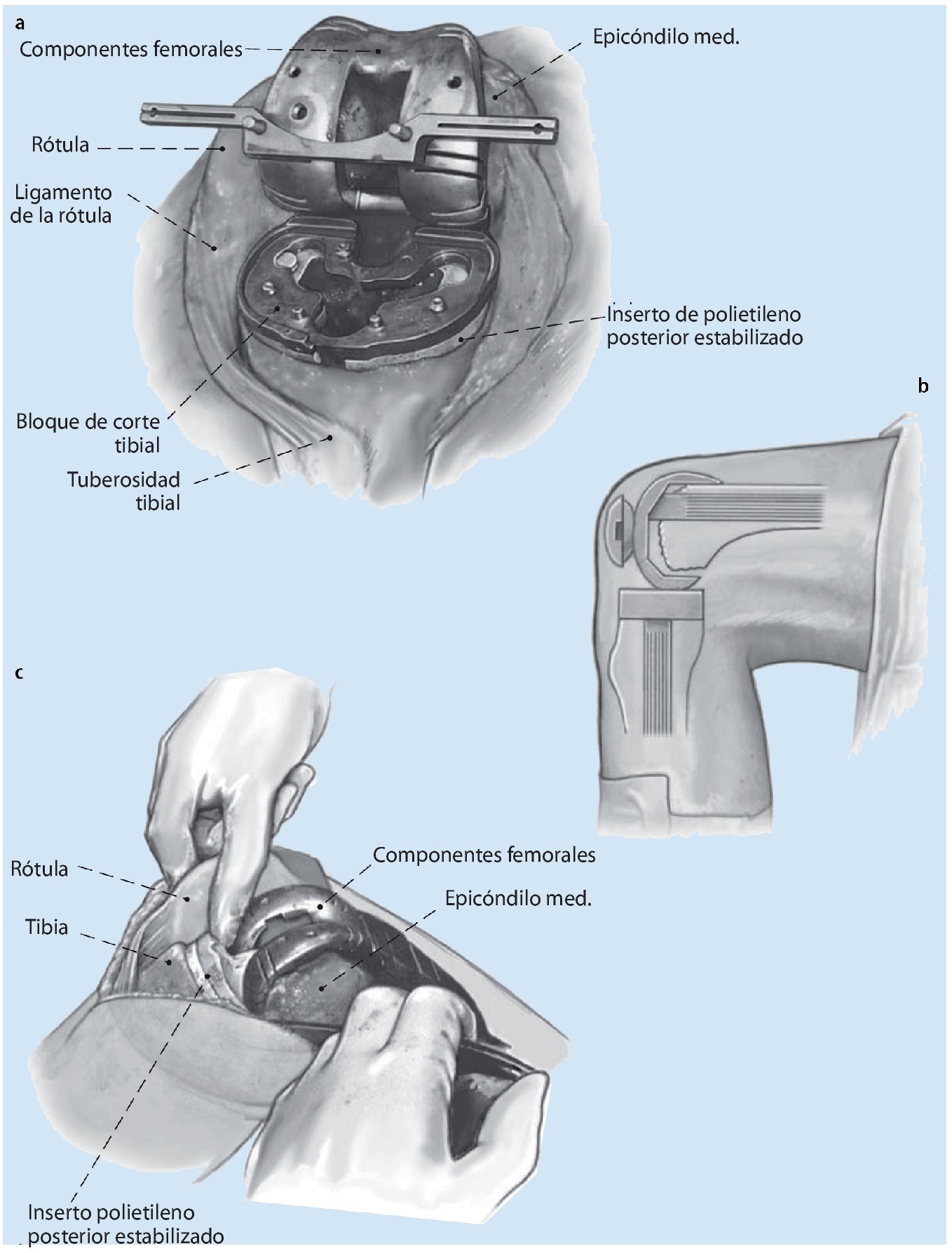
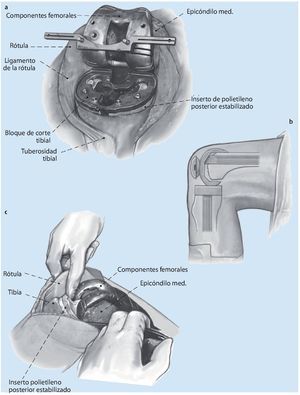
Fig. 2 El segundo paso comprende el equilibrado de la rótula en flexión y, por tanto, la determinación del espacio creado en flexión. En primer lugar se determina la rotación de los componentes femorales, decisivos para la estabilidad de la rodilla y para la función del aparato extensor. La rotación se ajusta en el eje epicondilar en las inserciones de los ligamentos colaterales. En algún caso excepcional, este ajuste puede verse dificultado por tejido cicatrizal hipertrófico o por discriminación de los epicóndilos. En el caso de que exista rotación interna del implante primario, este fallo se puede compensar en los sistemas modulares mediante aumentos metálicos laterales posteriores con un bloque de metal. Un espacio creado en flexión demasiado estrecho provoca múltiples problemas en la flexión de la rodilla, además del desgaste dorsal del polietileno; un espacio creado en flexión demasiado grande provoca inestabilidad y podría llegar a provocar dislocaciones (a). Después de fijar la rotación se determina el tamaño de los componentes femorales. Un error típico es ajustar el tamaño del implante en función de los huesos remanentes en la zona del fémur distal, lo que a menudo da lugar a la implantación de prótesis demasiado pequeñas y a un espacio creado en flexión demasiado grande. Las radiografías preoperatorias dan información acerca de si el tamaño del implante a cambiar es correcto y sirven de referencia para determinar su tamaño durante la cirugía de revisión. Si la estabilización del espacio creado en flexión supone la aplicación de un implante femoral hipergrande, la causa puede residir en la insuficiencia del aparato ligamentoso colateral o en una pérdida demasiado grande de masa ósea de la tibia proximal. Mientras que el primer caso requiere un mayor grado de constreñimiento del implante, el defecto óseo tibial se puede solucionar mediante un polietileno más grueso o bloques modulares metálicos para elevar la tibia. Además, habrá que tener en cuenta que el tramo femoral, cuando se encuentra sobre el tramo anterior remanente del fémur distal, no se puede introducir flexionado. Los vástagos de alargamiento son necesarios en los casos que presenten una situación ósea deficitaria y que requieran mayores grados de constreñimiento (b). El implante LCCK (Zimmer, Varsovia, IN) que hemos utilizado se puede utilizar como «posterior stabilized» o con un mayor grado de constreñimiento como «constraint condylar». En los casos en que se utilicen vástagos, estos determinan la posición anterior-posterior y/o mediolateral de los componentes femorales. En algunas circunstancias es necesario un vástago en offset para corresponder a la anatomía del fémur distal (c).
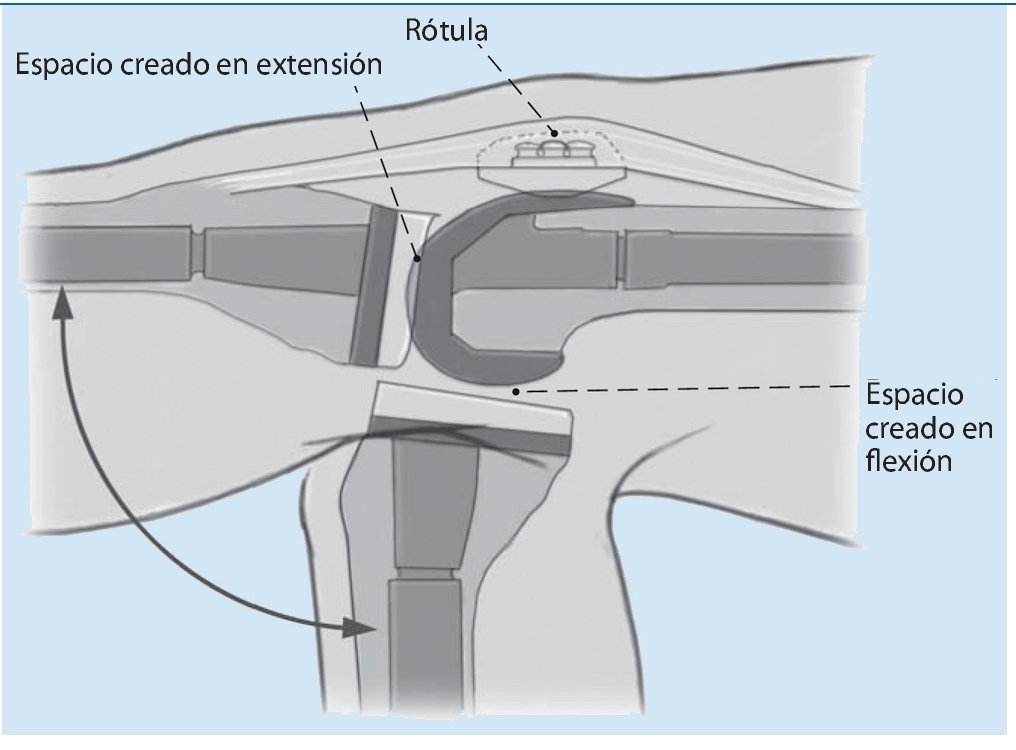
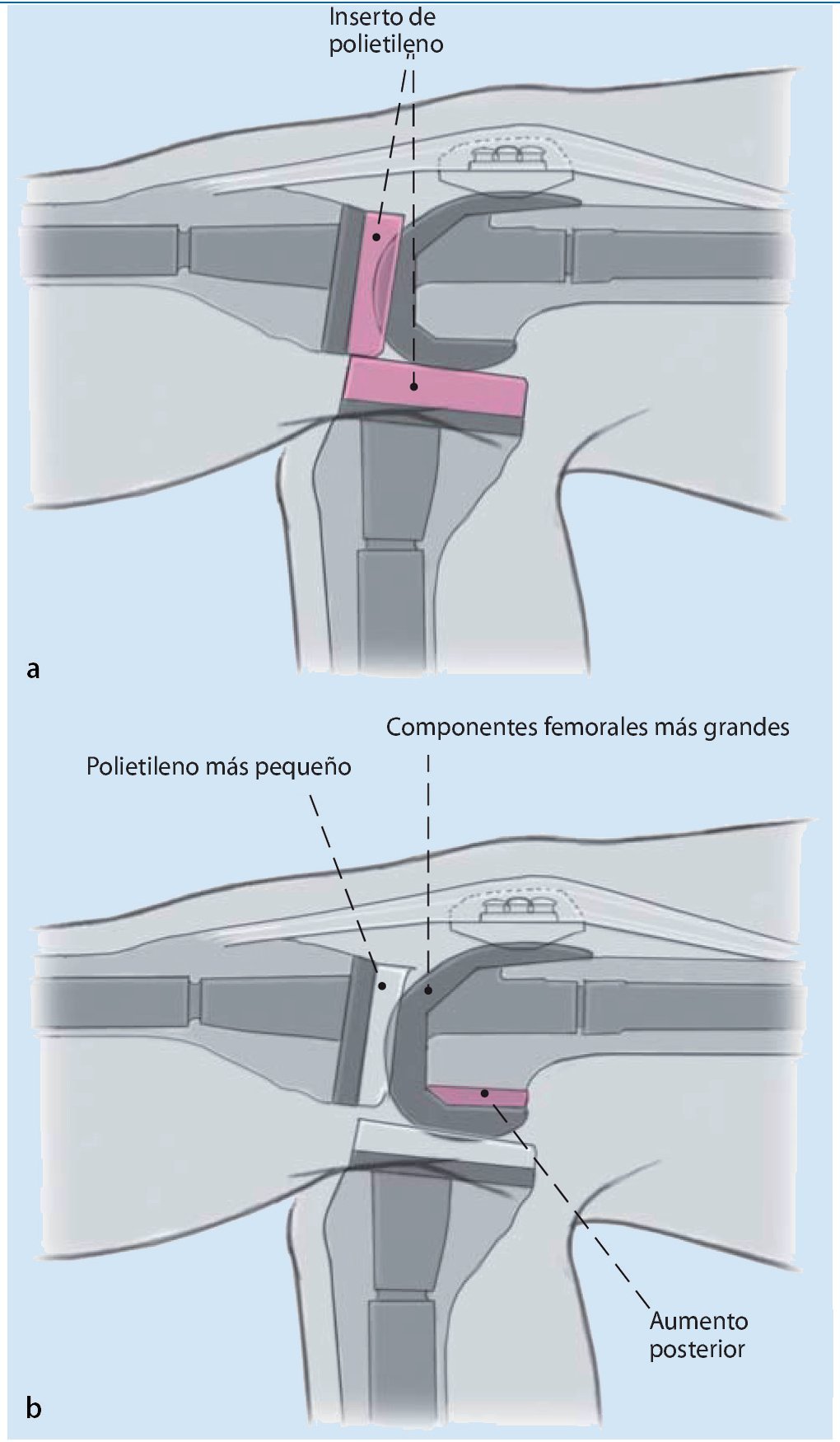
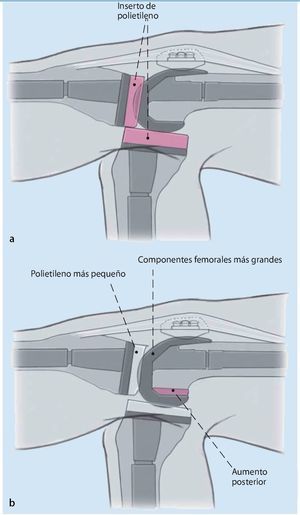
Fig. 3 El espacio creado en flexión se fija en función del tamaño de los componentes femorales. La estabilización de la rodilla en flexión se puede conseguir principalmente con el tamaño del implante femoral o mediante un polietileno más grueso. La diferencia entre ambos procedimientos radica en la altura de la línea articular.
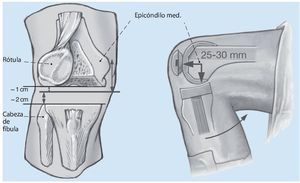
Fig. 4 Existen diferentes técnicas para fijar la posición deseada. Como ya se ha indicado, debería estar situada a aproximadamente 1,5 cm por encima de la punta de la cabeza fibular o a 25-30 cm distal o posterior del epicóndilo femoral medial. Otra opción sería determinar la línea articular con relación a la rótula. El polo inferior de la rótula en flexión de 90º debería estar aproximadamente 1 cm por encima de la línea articular (el dispositivo de oclusión vascular se coloca en posición de flexión profunda por lo que no tiene influencia alguna en la posición de la rótula). De este modo se puede asegurar un guiado correcto de la rótula en el escudo femoral de la prótesis de revisión a lo largo de todo el movimiento.
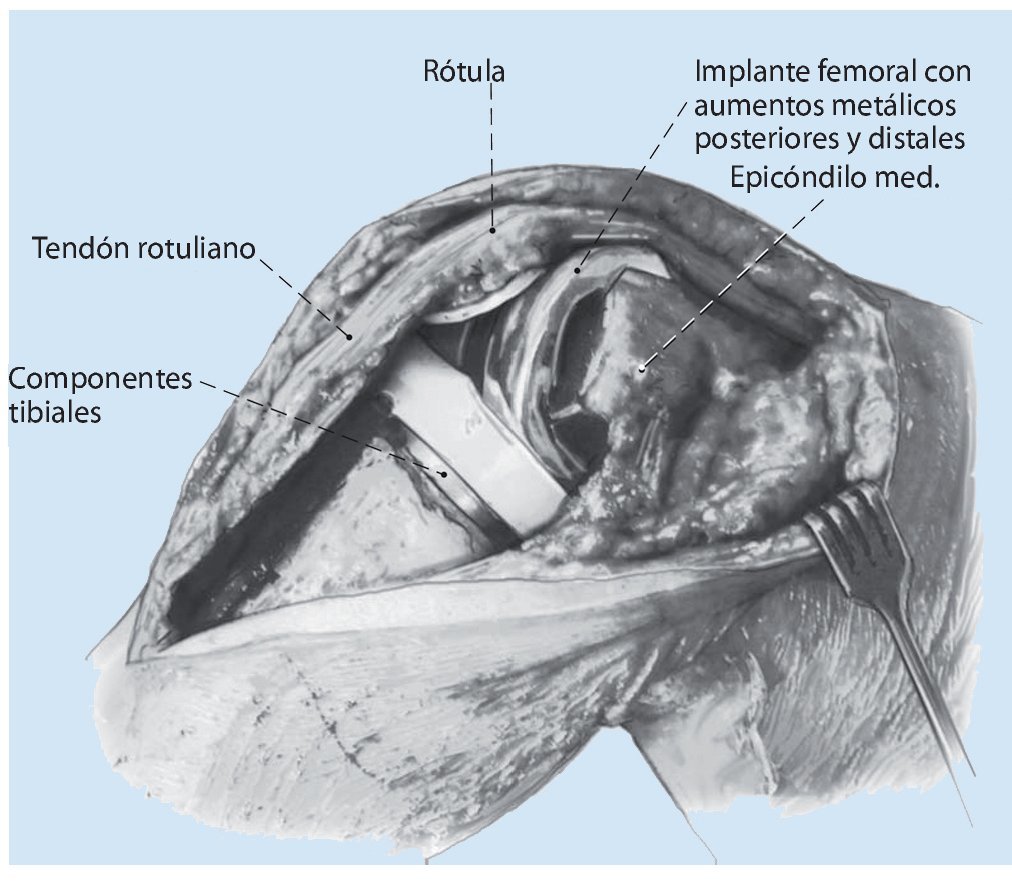
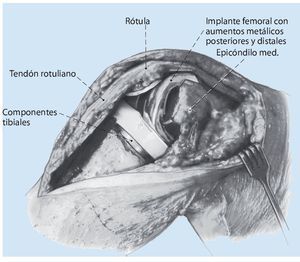
Fig. 5 El tercer paso de la reconstrucción de la rodilla es la estabilización en extensión. El objetivo es conseguir la capacidad de extensión completa, la reconstrucción del eje de la pierna así como el equilibrado adecuado de los ligamentos colaterales. La capacidad de extensión completa debería conseguirse sin un genu recurvatum. En caso de que exista una hiperextensión de la rodilla, la causa suele ser la pérdida ósea en el fémur distal (a). Mediante bloques de aumento modulares de metal se pueden distalizar los componentes del fémur y así evitar un genu recurvatum. En caso de que estos aumentos metálicos no sean suficientes, estaría indicado aplicar un injerto alógrafo estructurado. Como alternativa para solucionar la falta de masa ósea en el fémur distal puede implantarse una prótesis tumoral en bisagra (b).
Fig. 6 En el caso de existir un déficit en extensión se tendrá que verificar si se aplicó un implante de fémur demasiado pequeño en combinación con una incrustación de polietileno demasiado gruesa (a). Con un componente de fémur mayor con aumentos metálicos dorsales junto con una incrustación de polietileno más delgada se puede reconstruir un espacio en flexión y en extensión más equilibrado, dado que el espacio en flexión se reduce con el aumento de espesor del implante femoral (b). La aparición poco frecuente de contracturas en flexión durante la cirugía de revisión requiere una liberación más amplia de la cápsula dorsal, sobre todo en el lado femoral.
Fig. 7 Tras la implantación de la prótesis de rodilla se debería conseguir un movimiento libre de la rótula dentro del escudo femoral antes de la sutura de la cápsula articular. En este caso, el cirujano no debería usar el dedo pulgar para medializar la rótula. Esta señal de «no thumb sign» es indispensable para evitar complicaciones rótulo-femorales posteriores9,22,23. El cierre de la herida empieza después de abrir el dispositivo de oclusión vascular, realizar una hemostasia exacta y aplicar un drenaje interarticular. En una flexión a 90º este asegura una adaptación sin tensiones de la cápsula articular.
Tratamiento postoperatorio
— Aplicación de un vendaje compresivo en el postoperatorio inmediato y colocación de la pierna operada en alto para reducir la hinchazón de las partes blandas.
— Extracción de los drenajes después de 24-48 h.
— Crioterapia local hasta la cicatrización final.
— Extracción del material de sutura de la piel el día 14 postoperatorio.
— Movilización del paciente a partir del primer día postoperatorio con carga total en función del dolor con ayuda de dos muletas. El paciente dejará de usar paulatinamente las muletas según tolerancia.
— Rehabilitación diaria con estiramientos isométricos y ejercicios de gimnasia a partir del primer día postoperatorio
— Máquina de movimiento pasivo continuo (MPC) a partir del primer día postoperatorio empezando con una extensión/flexión de 0/0/30º y aumento diario del rango de movimiento (mínimo veinte minutos dos veces al día). En la segunda semana postoperatoria se debería haber alcanzado ya una flexión activa de 90º.
— Prevención de tromoboembolismo mediante heparina de bajo peso molecular y uso de medias de compresión hasta que la movilización ya sea completa.
— Control radiológico de la extremidad operada en carga en el postoperatorio inmediato así como para el alta hospitalaria.
— Control clínico y radiológico después de finalizada la rehabilitación y después de doce meses.
Errores, riesgos y complicaciones
— Rotura del tendón rotuliano en la tuberosidad tibial: refijación transósea del tendón. La sutura del tendón se asegurará mediante hilo de cerclaje según McLaughlin a través de la rótula y la tuberosidad tibial. La extracción del material no se realizará antes de seis semanas.
— Aparición de fracturas femorales o tibiales durante la extracción de los implantes o la inserción de los componentes de revisión: se realizará una osteosíntesis en función del tipo de fractura.
— Inestabilidad colateral intraoperatoria: según el grado de inestabilidad, se cambiará a un inserto de polietileno con un mayor grado de constreñimiento («constrained condylar»), o se cambiará a un sistema de revisión en bisagra.
Resultados
Entre los años 2004 y 2007 el autor realizó 168 reemplazos totales de prótesis de rodilla consecutivos mediante la técnica en tres pasos con el sistema de prótesis LCCK (Zimmer Ind., Varsovia, IN). Los datos clínicos están indicados en la tabla 1.
Las intervenciones se realizaron mediante el abordaje estándar vía parapatelar medial. En doce pacientes se efectuó además una osteotomía de tuberosidad tibial para mejorar la exposición de la articulación16,31. La decisión de realizar la osteotomía por parte del cirujano fue intraoperatoria, al encontrarse con una exposición articular difícil. Después de garantizar el equilibrado de las partes blandas, a 122 pacientes se les implantó un inserto de polietileno posterior estabilizado. En 46 casos no fue posible y se insertó un polietileno condilar constreñido19, que tiene un vástago mayor y permite la estabilización en casos de ligera inestabilidad en varus/ valgus remanente.
En dieciséis casos se realizó una liberación lateral al final de la intervención para mejorar el movimiento de la rótula. En todas las intervenciones se registró un movimiento central de rótula en el escudo de los componentes femorales.
El alta de los pacientes tuvo lugar después de una media de trece días (9-21).
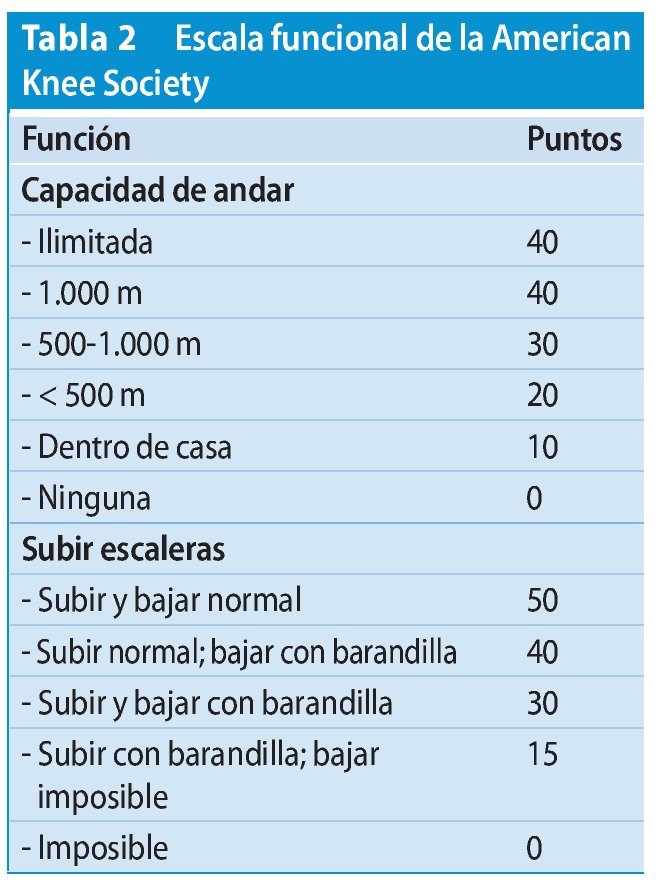
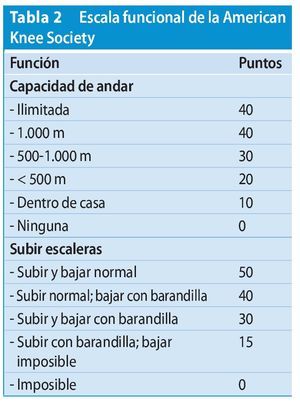
En un estudio prospectivo se realizó a los pacientes un control clínico y radiológico preoperatorio y postoperatorio de 38 meses (22-61) de media. Para la evaluación de los resultados clínicos se empleó la escala de la American Knee Society según Insall y Scott (tabla 2).
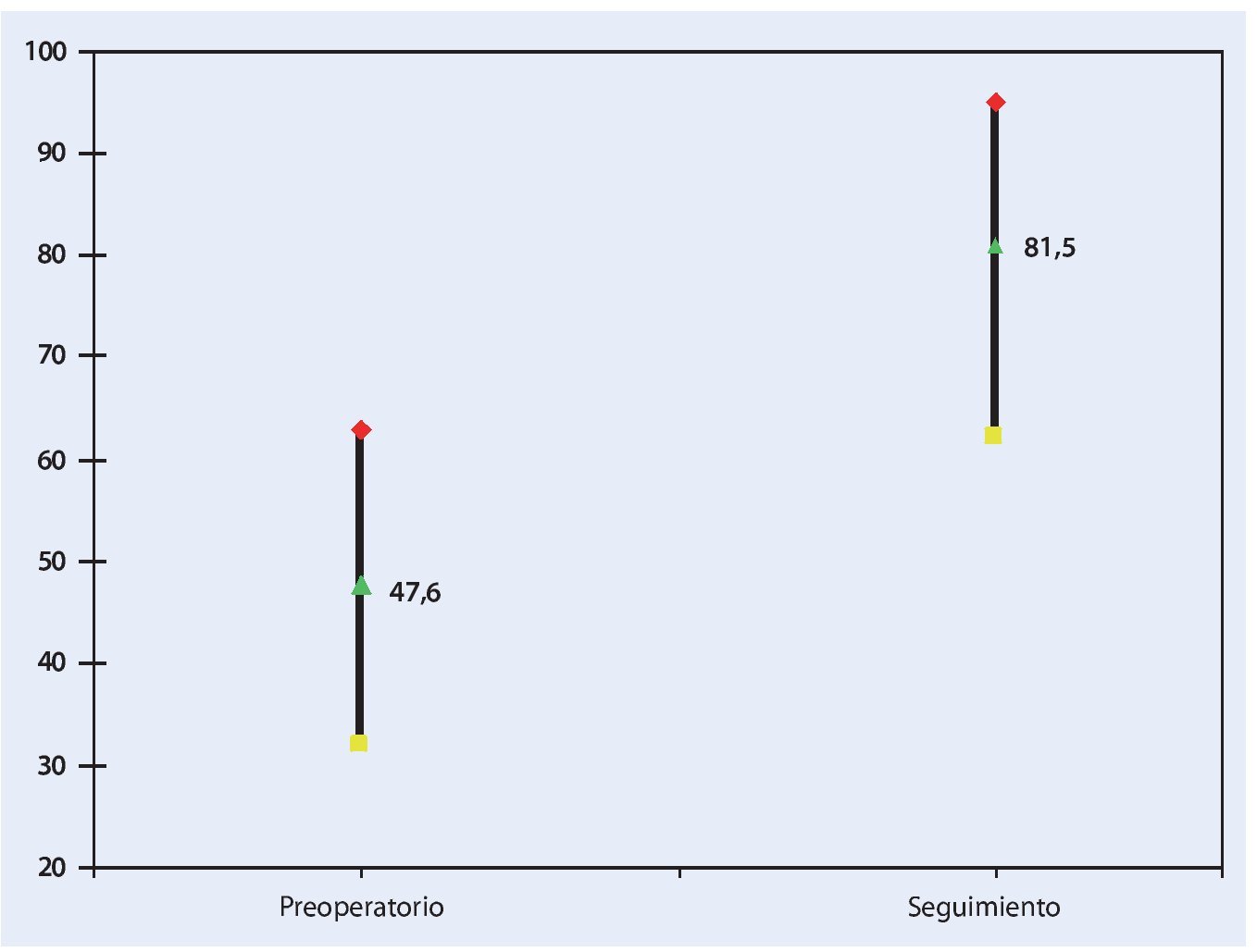
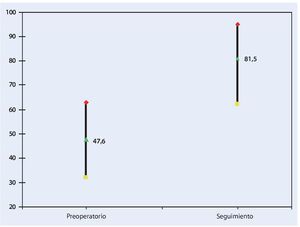
El valor preoperatorio de 47,6 (32-63) se pudo aumentar después de seis semanas a 81,5 (62-95) (fig. 8). Según la escala, el 85% de los pacientes tenían una buena o muy buena función de la rodilla, el 10% tenían una función satisfactoria. El 5% de los pacientes no estaban satisfechos con los resultados de la intervención. La movilidad activa media preoperatoria era de 90º (30-125) y postoperatoria de 105º (80-130). Todas las articulaciones se pudieron estabilizar con el inserto de polietileno posterior estabilizado o con el inserto de polietileno condilar constreñido.
Fig. 8 Escala funcional preoperatoria y en el momento del control postoperatorio.
En el control radiológico se radiografió la rodilla en tres niveles y se hizo también una proyección de pierna completa a.-p. con el paciente de pie. La posición de la rótula se representó radiológicamente con una proyección del desplazamiento de rótula a 45º.
En la evaluación de las radiografías de pierna completa que se realizó durante la revisión postoperatoria sobre la posición de los implantes se registraron, en comparación con la planificación preoperatoria, los valores siguientes:
— tibia: varus/valgus > 3º 6/168
— fémur: varus/valgus > 3º 8/168
En la proyección del desplazamiento de rótula (45º) el 89% de las rótulas registraron una posición central en el escudo de los componentes femorales en la revisión postoperatoria. En el 86,3% de los casos se reconstruyó la línea articular según la planificación preoperatoria.
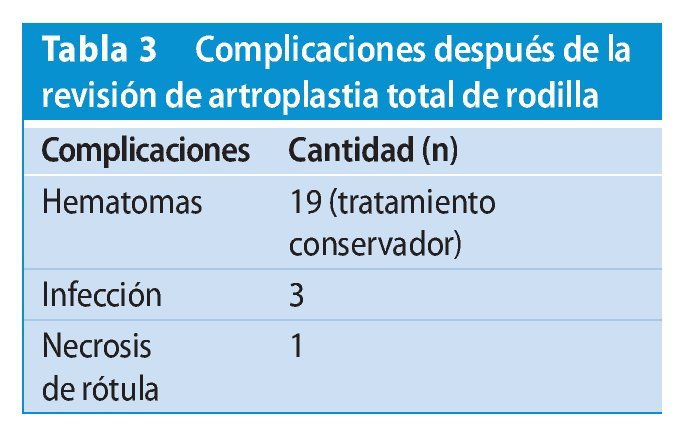
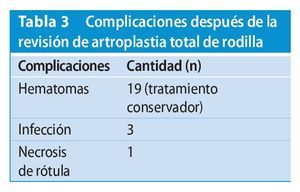
Las complicaciones, entre las que aparecieron tres infecciones, están representadas en la tabla 3. Tres pacientes mostraron líneas radiolucentes en la zona de los componentes tibiales con síntomas de dolor asociados. Por este motivo, tuvieron que realizarse dos revisiones, de modo que fueron necesarias en total cinco nuevas intervenciones de recambio entre el colectivo de pacientes.
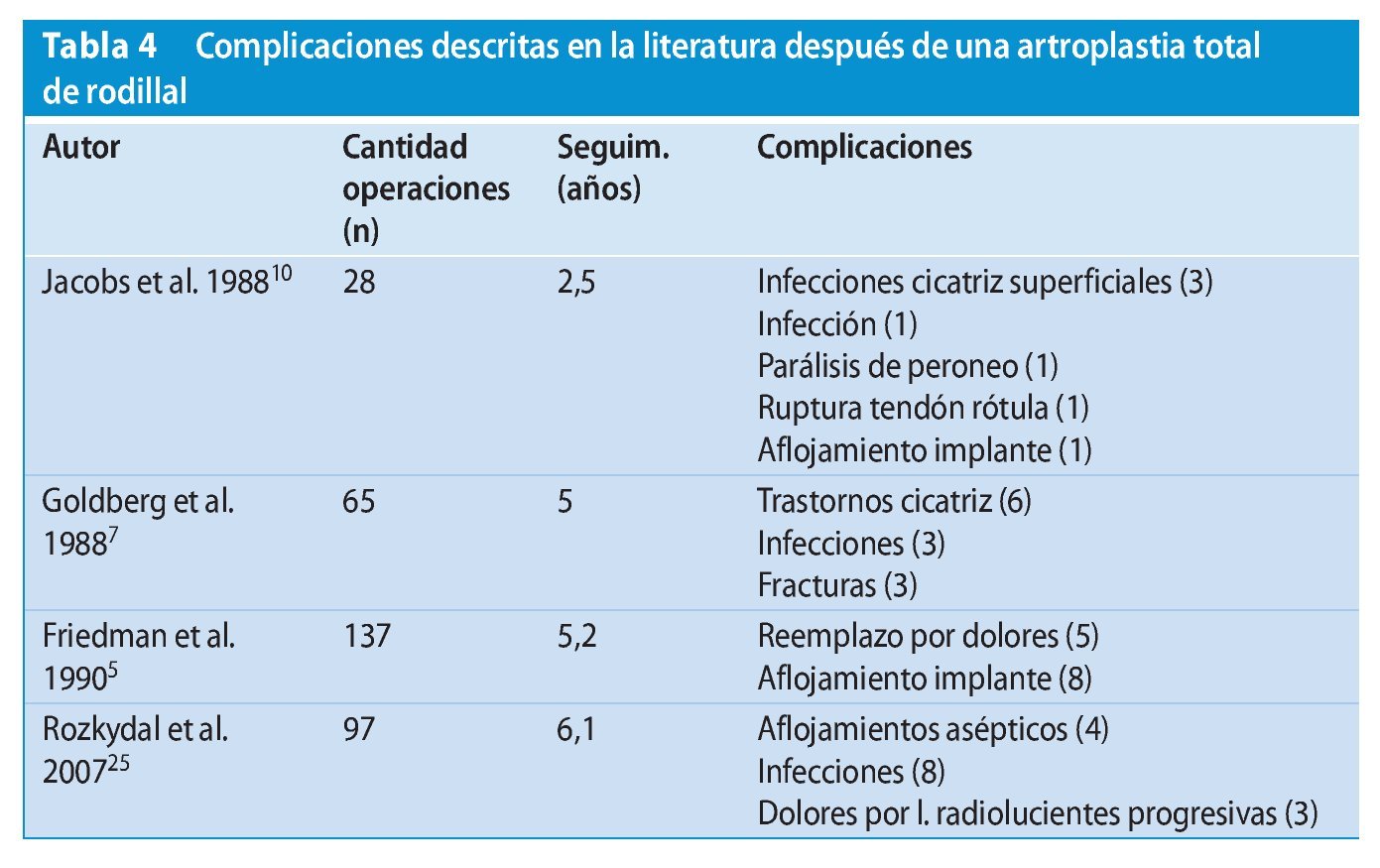
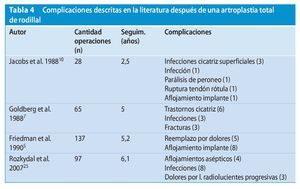
En comparación con lo indicado en la literatura se lograron reducir las complicaciones específicas (tabla 45,7,10,25).
La técnica de los tres pasos con sistemas de revisión modulares representa un tipo de intervención que permite reconstruir de modo reproducible las propiedades biomecánicas de la articulación artificial como la línea articular, la rotación de los componentes, la posición de la rótula y la tensión de las partes blandas. Esto se refleja en los propios resultados y en la literatura con los diferentes sistemas de revisión modular4,6,8,14,17,33. La técnica puede aplicarse también en los casos de intervenciones bilaterales de remplazo de prótesis sépticas21. Sin embargo, se deberá tener en cuenta que se trata de una técnica muy compleja, sobre todo en aquellos casos con defectos óseos extensos9,24,32. Las prótesis deberían estar provistas de vástagos «press-fit» con fijación en la diáfisis o por vástagos cementados. Los vástagos «press-fit» con fijación en la diáfisis mejoran además la alineación17,18. Los alargamientos de los vástagos cementados se utilizan en casos con defectos óseos mayores.
De este modo, además de la rotación correcta de los implantes, también se reducen las complicaciones rótulofemorales1,13,22. Con la necesidad cada vez menor de una liberación lateral también pueden evitarse en gran medida complicaciones como la necrosis ósea y fracturas de rótula23.
Conflicto de intereses. El autor manifiesta que no existe ningún conflicto de intereses.
Correspondencia
PD Dr. R. Hube
OCM-Klinik München
Steiner Str. 6
81369 Múnich (Alemania)
robert.hube@ocm-muenchen.de