Los cirujanos especializados en accidentes y los ortopedas realizan un gran número de radiografías durante las intervenciones quirúrgicas.
A pesar de que ya hace tiempo que se usan con frecuencia los amplificadores de radiografías, no se aplican los conocimientos sobre la protección radiológica, y a menudo incluso no se tiene en cuenta la prevención radiológica. Este trabajo tiene la función de ofrecer un resumen preciso sobre los efectos físicos y biológicos de los rayos X en el quirófano. El equipo quirúrgico son las personas que se hallan más expuestas a la radiación. La carga radiológica en el lado del tubo es diez veces mayor que en el lado del amplificador de imágenes. La distancia entre tubo y cirujano debería ser lo mayor posible. Se recomienda posicionar los tubos siempre debajo de la mesa de operaciones y reducir al máximo la distancia entre tubo y paciente. El posicionamiento del arco en C se debería realizar siempre sin radiación; para ello, se utilizarán los puntos de referencia del paciente. Mediante un entrenamiento preoperatorio con sistemas de aprendizaje virtuales es posible reducir la carga radiológica.
Actualmente es inconcebible realizar un tratamiento conservador o quirúrgico de fracturas sin control radiológico. El diagnóstico por imágenes preoperatorio es una condición previa para la planificación de cualquier osteosíntesis. Con la tomografía (TAC, TMR) y las reconstrucciones bidimensionales y tridimensionales que permite obtener se puede analizar cualquier tipo de patología. Hay que tener en cuenta las dosis de radiación necesarias para realizar una tomografía14,28,29.
El diagnóstico por imágenes intraoperatorio con equipos de rayos X de tipo arco en C hoy en día también es habitual. La dosis de radiación relevante para el cirujano especializado en accidentes es mayor de lo que se supone normalmente26. En el quirófano es precisamente el cirujano quien está más expuesto a la radiación23.
En el periodo postoperatorio el resultado de la intervención se verifica mediante el diagnóstico radiológico.
El objetivo de este artículo es presentar los efectos físicos y biológicos de los rayos X y su aplicación razonable, así como las posibilidades de protección radiológica en las intervenciones quirúrgicas de traumatismos por accidentes.
Propiedades de los rayos X
Los rayos X son ondas electromagnéticas cargadas de energía. Se crean por radiación iónica con una longitud de onda de 0,01-15 nm y 2,5 ´ 1017 - 6 ´ 1019 Hz y se encuentran en una zona de luz no visible para el ser humano. Su energía es de 100 keV hasta 250 keV.
Los rayos X atraviesan los tejidos en distintos grados. La debilitación de la radiación durante la penetración en el tejido depende de diferentes factores13:
— la energía de los rayos X
— el número atómico de los átomos del tejido
— la densidad física del objeto (g/cm3)
— el espesor (grosor) del objeto.
Una radiación de mayor energía puede penetrar con mayor profundidad en el tejido. La dosis de radiación indica las interacciones de los fotones de rayos X con los diferentes átomos del tejido, es decir, la energía procedente de la radiación absorbida por un volumen de tejido partido por su masa13. Esta porción de radiación penetra en el cuerpo, pero no vuelve a salir. La absorción también recibe el nombre de efecto fotoeléctrico.
Con el aumento de la cantidad de kV disminuye la absorción dentro del cuerpo, las estructuras densas del organismo (huesos) absorben los rayos con más facilidad y en total se puede reducir la dosis de rayos X. Los ajustes automáticos utilizados en la actualidad constituyen una buena solución para lograr la fuerza de absorción, el proceso de contraste y la dosis en el paciente.
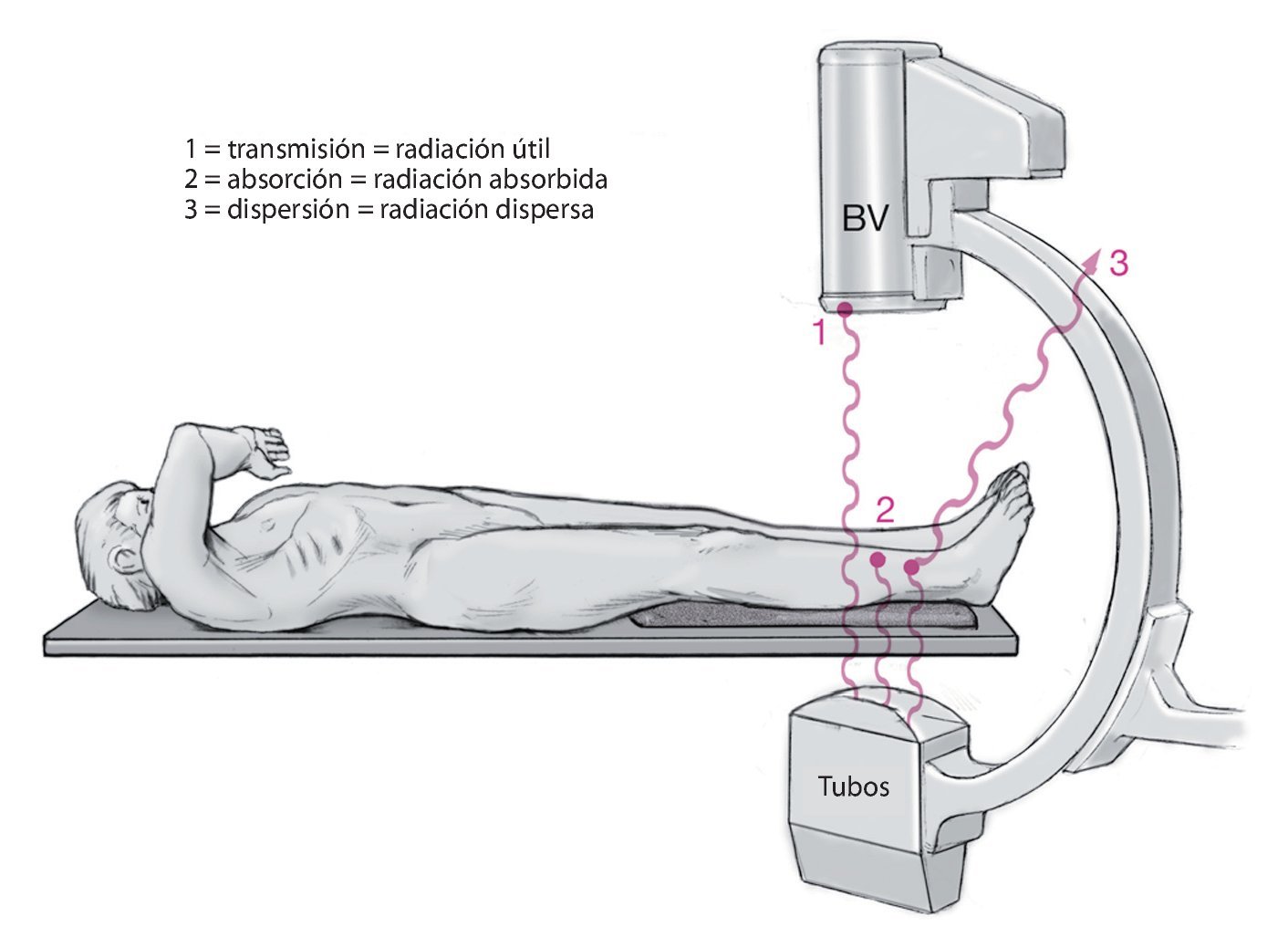
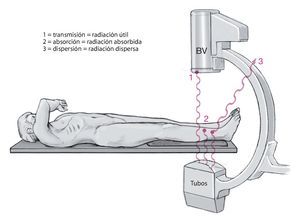
El efecto de dispersión de la radiación de rayos X dentro y fuera del objeto se de- nomina efecto Compton. Los fotones dispersos pierden ligeramente su energía, pero son desviados de su dirección (fig. 1).
Fig. 1 Representación de las diferentes propiedades de los rayos X. Una parte de la radiación alcanza el amplificador de imágenes (radiación útil), otra parte es absorbida por el paciente y por la mesa de operaciones (radiación absorbida), otra parte es reflejada en el paciente y en la mesa de operaciones y transmitida como radiación dispersa. BV: amplificador de imágenes.
Unidades
Existen distintas unidades de medida que se deben diferenciar.
Gray. Gray (Gy) es la unidad de dosis de energía absorbida por un tejido, es decir, el efecto físico. 1 Gy corresponde a 1 joule/kg. O, dicho de otro modo, un gray es la energía absorbida por masa y su valor es directamente proporcional a la dosis de radiación.
Sievert. Sievert (Sv) es la unidad de medida de la dosis equivalente e indica el efecto biológico. 1 Sv equivale a 1 J/kg. Es el resultado de multiplicar la dosis por un factor corrector para el tipo de radiación específico —existen otros factores para la radiación g y b.
Rem. Rem (rem) era la denominación utilizada hasta el 1 de enero de 1985 para la energía creada durante una radiografía. A partir de entonces se usa la unidad del SI sievert.
Las unidades se calculan del modo siguiente:
— 100 rem = 1 Gy = 1 Sv
— 100 mrem = 1 mGy = 1mSv (= 1.000 µSv)
Daños radiológicos, riesgos radiológicos, expectativa creada en torno a la radiación
Cuando los rayos X atraviesan los tejidos pueden dar lugar a una serie de procesos por ionización y excitación de los átomos, que provocan daños. La totalidad de las reacciones patológicas del cuerpo humano y del material genético relacionados con la aplicación de rayos X se denomina daños radiológicos. Se diferencia entre radiación completa (exposición de todo el cuerpo) y radiación parcial (exposición de una parte del cuerpo) del cuerpo. Los síntomas pueden aparecer inmediatamente después de la radiación o al cabo de un tiempo, incluso después de años (ver abajo).
El riesgo radiológico es la probabilidad de que una persona que haya estado expuesta a la radiación sufra un efecto negativo (enfermedad) dentro de un periodo de tiempo determinado.
El riesgo de daños designa estos efectos negativos cuando hacen referencia a un grupo de población.
Los rayos X son absorbidos por el tejido humano. Se denomina dosis absorbida a la energía absorbida por unidad de masa. Es proporcional al efecto biológico durante la exposición de los seres humanos a la radiación17. Se usan también otras unidades de dosis físicas, que se adaptan mejor a los requisitos tanto de medición como de cálculo (dosis de iones, kerma).
Todo cirujano debería tener claro el peligro potencial al cual está expuesto por la radiación de rayos X también dentro del quirófano y en la ambulancia.
Los peligros de la radiación se dividen en efectos estocásticos y efectos deterministas.
En los efectos somáticos (daños deterministas) la respuesta con relación a la dosis es lineal. Las molestias tempranas que pueden aparecer son daños cutáneos como quemaduras o enrojecimiento. Si la posición del aparato radiológico es la misma y se aplica una dosis alta durante un largo periodo de tiempo, pueden producirse lesiones en el lado de entrada de los rayos16,21. Uno de los efectos precoces del daño es también lo que se conoce como envenenamiento en los casos de absorción de 500-100 mSv, por ejemplo en accidentes de centrales nucleares o después de una explosión de una bomba. Los efectos precoces aparecen durante el primer año. Los efectos tardíos que se han descrito son leucemia, carcinoma tiroideo, cataratas radioinducidas, alteraciones del hemograma y fibrosis. Estas pueden aparecer incluso años después de haber estado expuesto a la radiación.
La reacción más frecuente son daños en la piel después de una exposición a una radiación demasiado alta y prolongada, aunque apenas se dan en la aplicación de la cirugía especializada en accidentes15,16,21,34.
El efecto de la radiación son una gran cantidad de daños acumulados en las células que los procesos de reparación del cuerpo ya no puede reparar: provocan daños directos sobre el ADN o indirectos sobre la formación de radicales libres. El proceso de reparación empieza en la célula. Durante esta reparación enzimática se realizan también reparaciones erróneas, por ejemplo, roturas de la estructura de la doble hélice del ADN, que finalizan en mutaciones o apoptosis. En las neoplasias inducidas por radiación se registra una relación linear entre la radiación ionizada y la inducción de tumores sólidos en un periodo de tiempo de cinco años13. Por debajo de un límite determinado («threshold»), sin embargo, no existe ningún riesgo mayor de sufrir daños inducidos por la radiación, aunque pueden aparecer daños estocásticos (ver debajo). Los daños y el umbral de la dosis varían en función del tipo de tejido, del estado de nutrición (hidrogenación, deshidrogenación, provisión de vitaminas), del estado de salud general y de la disposición genética; dependen, por lo tanto, de factores muy diversos17. Los daños se ven influidos además por la duración de la exposición a la radiación, la dosis, el tipo de radiación (LET) y la efectividad biológica (RBW) de esta radiación.
Los daños deterministas se caracterizan por una frecuencia temporal y espacial de las exposiciones a la radiación en una región expuesta (local, regional) o por un individuo expuesto a la radiación. El envenenamiento y la muerte por radiación se deben valorar como efectos radiológicos deterministas. La terapia radiológica usa estos efectos deterministas para destruir tumores.
En el efecto estocástico -daños por radiación casuales- no existen daños cumulativos ni tampoco ningún límite inferior. Según la ICRP 26 y 60A esto significa que la probabilidad de que se produzca un efecto por radiación depende de la dosis de energía, pero no así su grado de repercusión17. Se pueden inducir la formación de tumores, alteraciones genéticas y daños en el feto. Los efectos tardíos pueden ser carcinoma tiroideo y leucemia. Un solo ion ya basta casi para destruir, por ejemplo, un enlace de oxígeno o de hidrógeno en el ADN de la célula y de iniciar la mutación37; no hace falta un umbral determinado. Se sabe que el 85% de todos los carcinomas papilares tiroideos están inducidos por radiación8,22. La dosis carcinógena para la inducción de un carcinoma tiroideo se calcula en 100 mSv. Los límites para el ojo se indican con 150 mSv, y para las manos, con 500 mSv.
Los datos de los supervivientes de las bombas de Hiroshima y Nagasaki son muy útiles para calcular los riesgos estocásticos17. La probabilidad de riesgos estocásticos se expresa mediante coeficientes de riesgo, que se suelen indicar por unidad de dosis efectiva. El riesgo de inducción de una enfermedad cancerígena letal por exposición a la radiación con una unidad de dosis baja es de promedio del 5%/Sv para todos los tipos de cáncer. En caso de una unidad de dosis más alta, el riesgo es aproximadamente el doble en función de la curva dosisrespuesta gradual, es decir, aproximadamente el 10%/Sv17. El riesgo de morbilidad por cáncer inducido por radiación es del 6%/Sv en dosis bajas17. En total, se calcula que anualmente mueren dos mil personas de cáncer inducido por diagnóstico radiológico1. Se estima que la diagnosis repetitiva mediante TAC es la responsable del 0,7% de todos los carcinomas nuevos y del 1% de mortalidad12,28. Se calcula que las víctimas graves de accidentes sometidas a múltiples TAC acumulan enormes cargas radiológicas, de modo que la dosis administrada puede inducir 11,7 carcinomas tiroideos por cada 100.000 habitantes y en total 190 muertes por tumor adicionales por cada 100.000 habitantes33. La exposición a 100 mSv puede provocar leucemia o un carcinoma en uno de cada 100 pacientes14.
Así pues, por todo lo dicho anteriormente, durante la aplicación de rayos X debe tenerse en cuenta el principio ALARA («as low as reasonably achievable»); es decir, tan bajo como sea razonablemente posible, especialmente en niños y adolescentes y en embarazadas13,18.
Las personas también se hallan expuestas a la radiación fuera del ámbito médico. La radiación del fondo cósmico (exposición normal) es de 0,01 mSv por día. En vuelos intercontinentales existe, por ejemplo, una radiación cósmica del orden de entre 0,001 y 0,01 mSv/h. En los EE. UU. la dosis efectiva resultante de la radiación cósmica natural se calcula en 0,27 mSv/año. El valor límite básico en la aplicación médica no se puede fijar por debajo del valor de la exposición de las personas a la radiación natural.
Protección radiológica
La protección radiológica tiene la función de proteger a las personas de las radiaciones ionizantes. La legislación toma sólo en consideración las radiaciones mayores de 5 keV. Pese a que las radiaciones ultravioletas son de la misma naturaleza ionizante, la legislación no las clasifica dentro de este grupo de radiación. La protección radiológica se encarga de proteger al individuo (efectos somáticos) o al conjunto de la población (efectos radiológicos somáticos y genéticos). El reglamento de protección radiológica regula la protección radiológica junto con la normativa internacional (ICRP 26, ICRP 60) y con las normas sobre radiología DIN 6814/3 y DIN 6814/5.
Según el reglamento de protección radiológica6, las personas expuestas laboralmente a la exposición de radiación se clasifican en la categoría A y B.
Categoría A. Dentro de la categoría A se clasifican aquellas personas expuestas laboralmente a radiación y que en un año de calendario presentan una dosis efectiva de más de 6 mSv o una dosis orgánica mayor de 45 mSv para el cristalino o una dosis orgánica mayor de 150 mSv para piel, manos, antebrazos, pies o tobillos. El valor límite de la dosis efectiva parcial para gónadas y útero se ha fijado en 20 mSv.
Categoría B. Dentro de la categoría B se encuentran aquellas personas expuestas laboralmente a radiación y que en un año de calendario presentan una dosis efectiva de más de 1 mSv o una dosis orgánica mayor de 15 mSv para el cristalino o una dosis orgánica mayor de 50 mSv para piel, manos, antebrazos, pies o tobillos, sin entrar dentro de la categoría A. El valor límite de la dosis efectiva parcial para gónadas y útero se ha fijado en 6 mSv.
Los cirujanos especializados en cirugía de accidentes y ortopedistas se encuentran dentro del grupo B.
El valor de la dosis orgánica por año de calendario para las personas expuestas laboralmente a radiación es de:
1. Para el cristalino, 150 mSv.
2. Para piel, manos, antebrazos, pies y tobillos, 500 mSv respectivamente.
3. Para gónadas, útero y médula ósea (roja), 50 mSv respectivamente.
4. Para tiroides y la superficie cutánea, 300 mSv respectivamente.
5. Para el intestino grueso, pulmones, estómago, vejiga, tórax, hígado, esófago, otros órganos o tejidos (según anexo VI parte C n.º 2 nota al pie 1, siempre que no se haya indicado bajo n.º 3), 150 mSv respectivamente.
El valor límite para la suma de las dosis efectivas de personas expuestas laboralmente a radiación determinadas en un año de calendario es de 400 mSv.
Una información intensiva y la formación sobre la protección radiológica de todo el equipo cirujano forman parte también de la protección radiológica20, ya que pueden ayudar a reducir y evitar que personal y pacientes estén expuestos a radiación. Existen una serie de sistemas de entrenamiento virtuales que han demostrado ya su eficacia al respecto3,9,36. Asimismo, una mejor formación de los cirujanos especializados en accidentes puede ayudar a reducir la carga radiológica intraoperatoria30.
Diagnóstico por imágenes preoperatorio
La carga médica, es decir, la carga planificada de radiación de rayos X, es considerable. El diagnóstico radiológico convencional después de un accidente y en la fase preoperatoria produce dosis pequeñas en comparación con el diagnóstico por tomografía axial computada25. Por este motivo, la realización de tomografías axiales computadas se debería reducir en lo posible.
Las dosis que se miden son:
— Rayos X tórax: 0,1 mSv
— CT escáner cabeza: 1,5 mSv
— CT cuerpo entero: 9,9 mSv
— CT angiografía corazón: 6,7-13 mSv
Diagnóstico por imágenes intraoperatorio
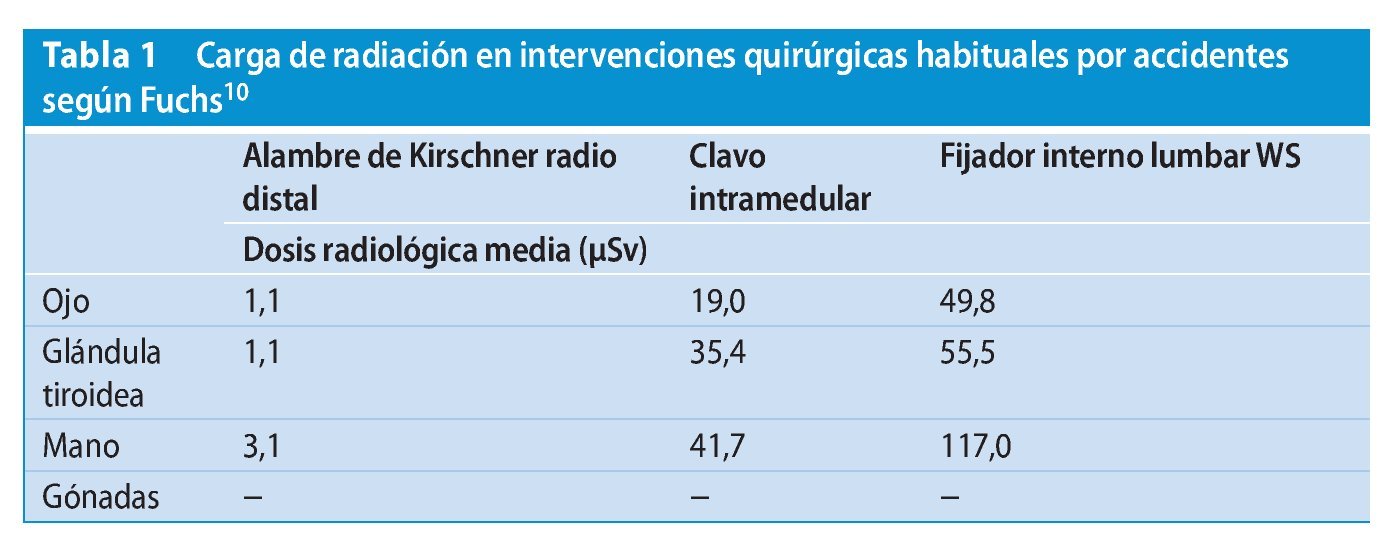
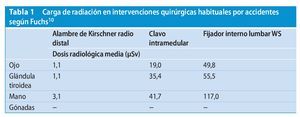
En el quirófano el cirujano especializado en accidentes tiene a disposición un sistema de amplificación de imágenes radiológicas (BV). El aparato de arco en C se utiliza con mayor o menor frecuencia en función del proceso quirúrgico aplicado y se crean cargas radiológicas diferentes para el equipo y el cirujano (tabla 1).
Antes de la operación se decide junto con el personal de enfermería la posición del paciente y del arco en C. Lo más lógico sería crear unas normas para las diferentes intervenciones quirúrgicas, lo que simplificaría el proceso preoperatorio en los casos de emergencia. Evidentemente, el cirujano debería tener posibilidad de desviarse de la norma según la muestra de la fractura y la localización de la misma. Existe un entrenamiento virtual preoperatorio al respecto que ha resultado ser muy eficiente4,5,9,35,36. Los amplificadores de imágenes radiológicas pueden producir dosis realmente altas del orden de 0,2 Gy (20 rd/min).
Radiación dispersa
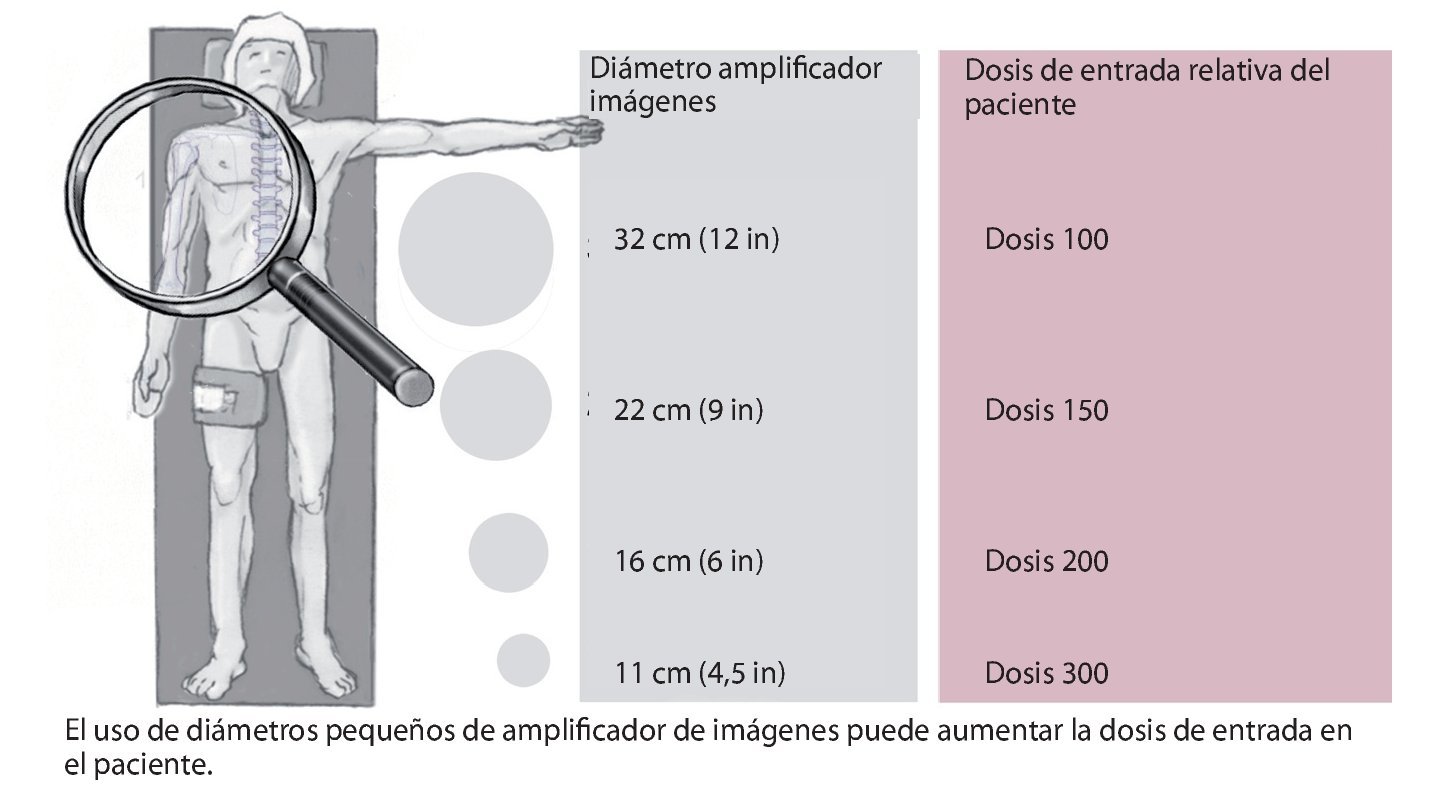
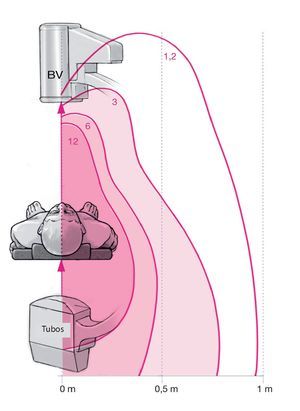
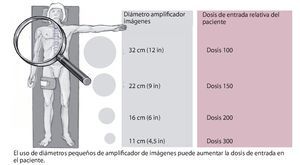
La fuente principal de la radiación durante la fluoroscopia es la radiación dispersa y, especialmente, la radiación dispersa del paciente, que se pueden medir en curvas de isodosis (fig. 2). De mil fotones emitidos por los tubos de rayos X, aproximadamente 100-200 se dispersan; sólo unos veinte alcanzan el amplificador de imágenes, el resto es absorbido por el paciente (dosis radiológica del paciente) y dispersado (fig. 1). Las partes blandas del espectro radiológico son las que más se absorben en la superficie del paciente debido a los altos coeficientes de absorción; es decir, en la zona de entrada existe una exposición a la radiación relativamente alta para el paciente17. En estas zonas se pueden producir lesiones debido a una exposición larga a la radiación que suelen tener mala curación13. En comparación con la calidad radiológica inicial, la radiación dispersa es sólo ligeramente más blanda. Dado que tiene casi la misma calidad que la radiación primaria, independientemente del ángulo de dispersión, en la protección radiológica no se debe subestimar su efecto dentro del campo de dispersión de los aparatos de rayos X17. La proporción de radiación dispersa aumenta con el tamaño del campo y la intensidad de la radiación. Esto significa que el campo de radiación debe reducirse todo lo posible con el diafragma, ya que entonces tanto el paciente como el equipo quirúrgico estarán menos expuestos a la radiación13. El tamaño del amplificador de imágenes también juega un papel primordial: cuanto mayor es el diámetro del amplificador, menor es la dosis de entrada en el paciente (fig. 3).
Fig. 2 La radiación dispersa se puede medir alrededor del paciente, del arco en C y de la mesa de operaciones mediante curvas de isodosis. Como puede verse, a mayor distancia del aparato emisor de radiación menor es la cantidad de radiación. BV: amplificador de imágenes.
Fig. 3 Representación de la interdependencia del diámetro del amplificador de imágenes (BV) y la dosis de radiación de entrada en el paciente. Cuanto más pequeño es el amplificador, mayor es la dosis de entrada medida en el paciente.
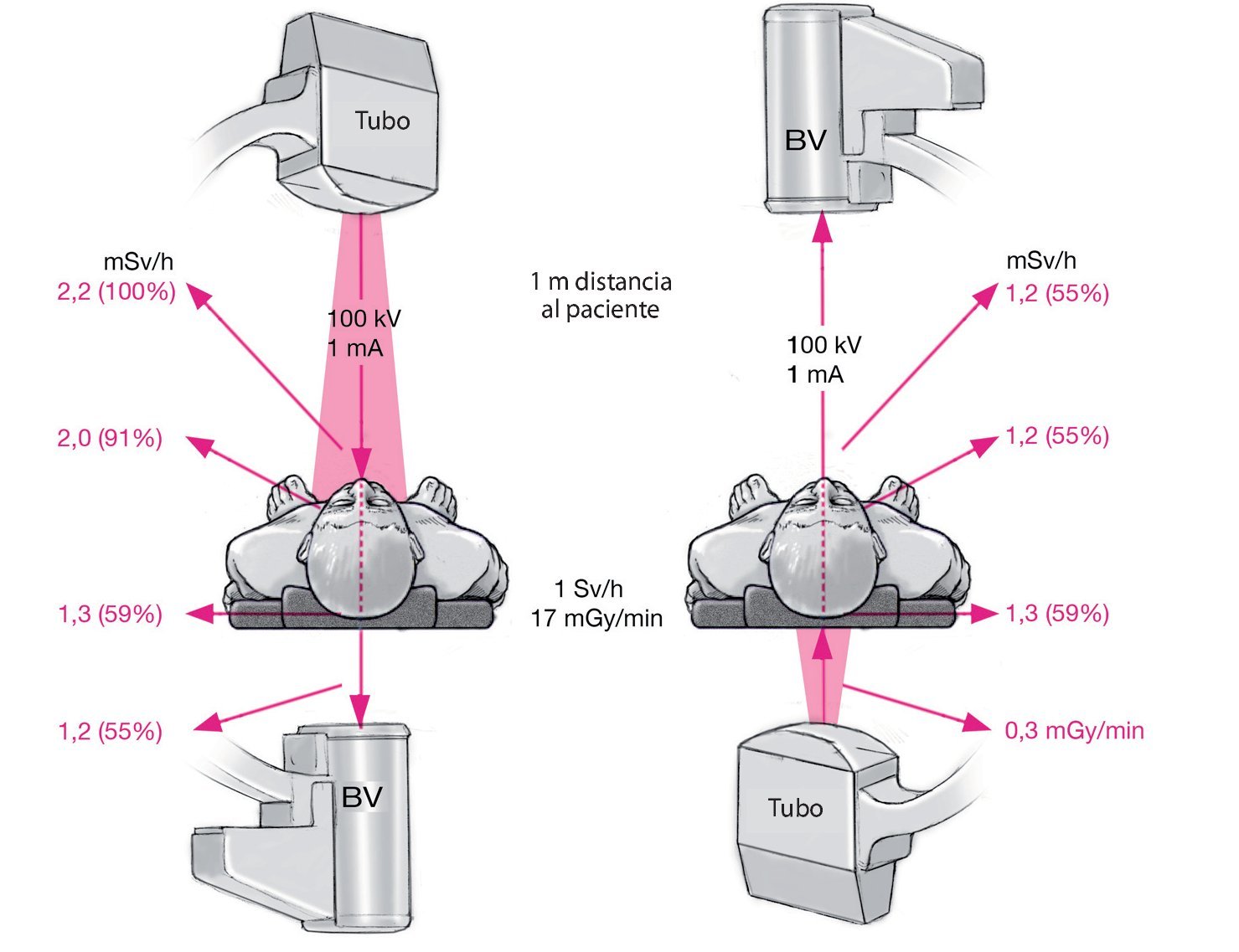
Es por eso por lo que la posición de los tubos de rayos X resulta decisiva tanto para el cirujano como para el personal sanitario (fig. 7). La radiación dispersa es mayor en el lado de los tubos. Si los tubos se posicionan encima del paciente, cuanto mayor es la distancia de los tubos a la mesa o al paciente, mayor es la radiación dispersa; por lo tanto, los tubos se colocarán debajo de la mesa de operaciones siempre que sea posible. No se debe operar, sacar radiografías ni manipular nunca directamente sobre el amplificador de imágenes, hecho que se suele observar con frecuencia en los casos de osteosíntesis en la mano. Las manos del cirujano están más afectadas de lo que a menudo se supone26,27.
Fig. 7 El tubo de rayos X debe posicionarse por motivos de carga radiológica siempre que sea posible debajo del paciente o de la mesa de operaciones, ya que de este modo se reduce considerablemente la carga radiológica para el cirujano y el paciente. Izquierda: tubo posicionado encima del paciente - aumento claro de la radiación dispersa para cirujano y equipo sanitario. Derecha: posición óptima del tubo debajo de la mesa de operaciones. BV: amplificador de imágenes.
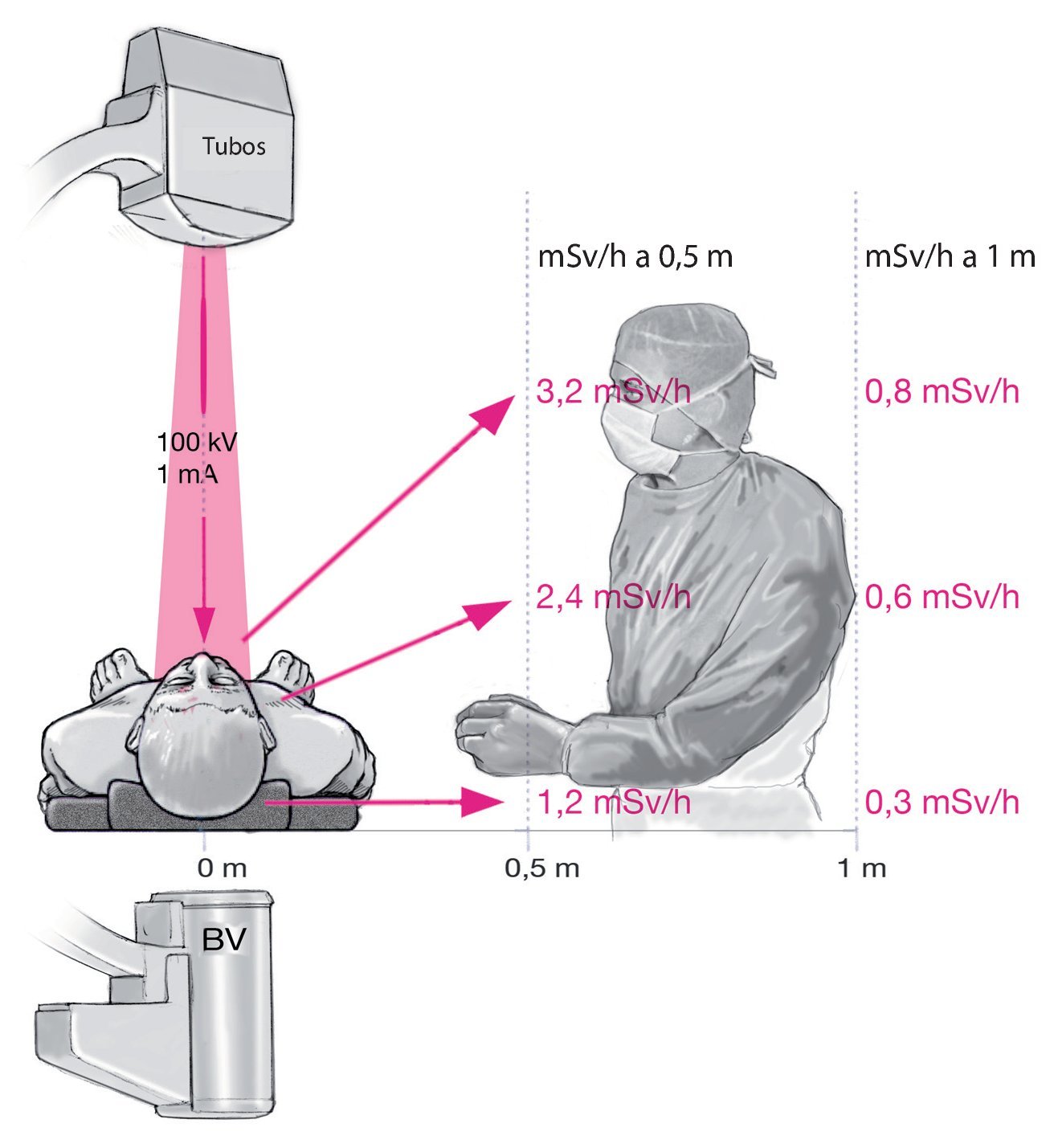
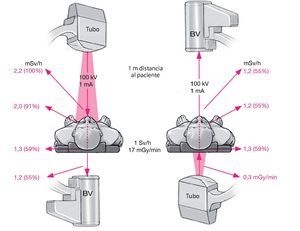
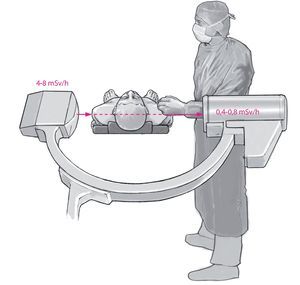
En la proyección radiológica lateral, equipo y cirujano deberían situarse en lo posible en el mismo lado que el amplificador de imágenes, ya que en el lado del aparato de rayos X la carga de las glándulas tiroides, por ejemplo, es de tres a cuatro veces mayor que en el lado de los tubos (fig. 424). Las tasas de dosis medidas en el cuerpo son de 0,53 mSv/min en el lado del aparato de rayos X, frente a 0,02 mSv/min en el lado del amplificador durante la inserción de tornillos pediculares en intervenciones de columna vertebral24. En la proyección de rayos lateral, la radiación en el lado de los tubos es diez veces mayor que en el lado del amplificador, concretamente 4-8 mSv/h frente a 0,4-0,8 mSv/h10,11(fig. 5).
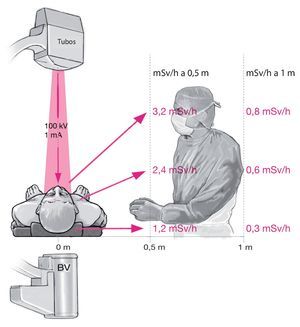
Fig. 4 Representación de la carga radiológica en ojos, tórax y gónadas a una distancia de 0,5 m y 1 m del aparato de rayos X. Se deberá tener en cuenta la buena alineación del tubo encima del paciente (ver texto). BV: amplificador de imagen.
Fig. 5 En la proyección lateral es esencial la posición del cirujano. En el lado del aparato de rayos X la carga es 10 veces mayor que en el lado del amplificador de imágenes.
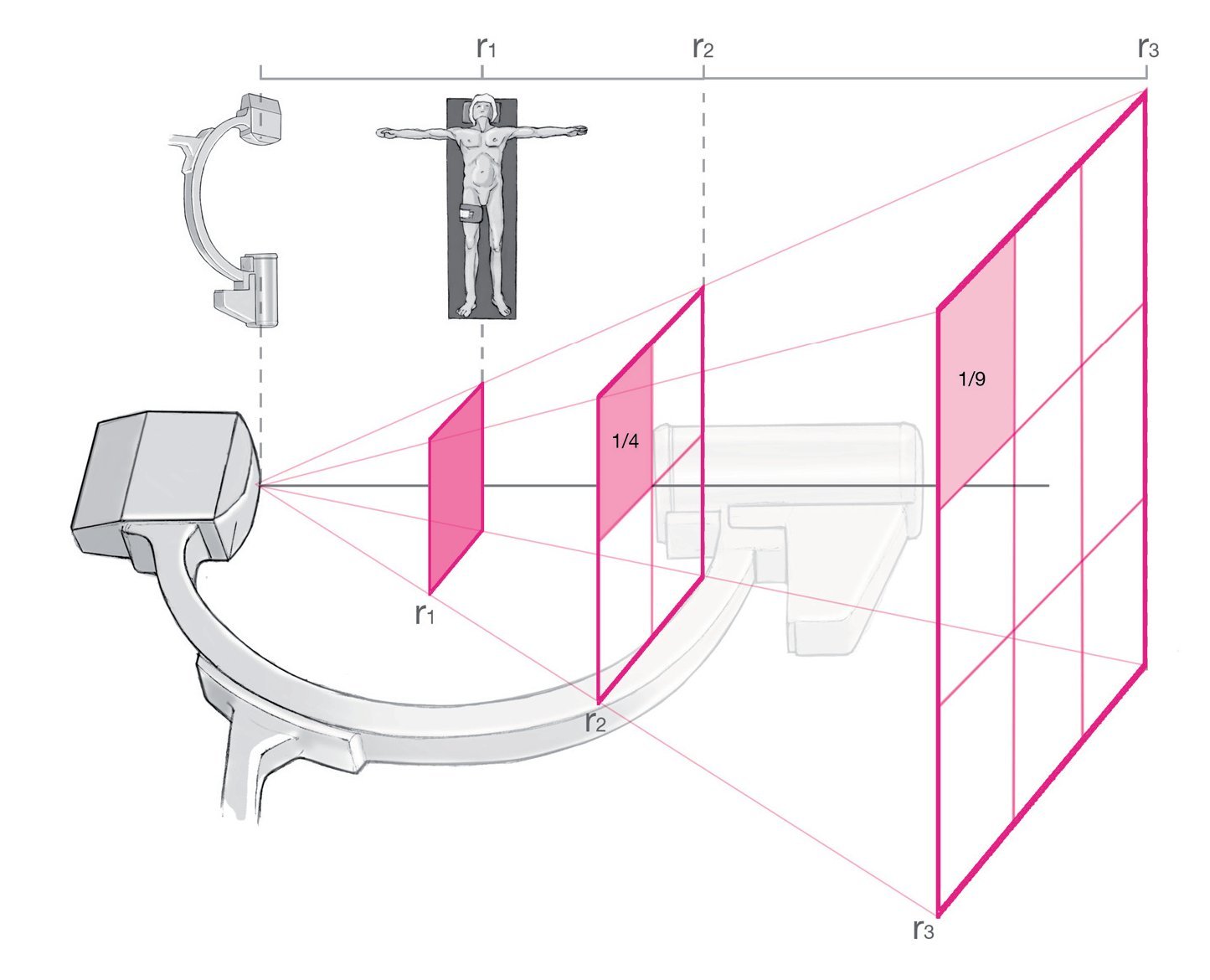
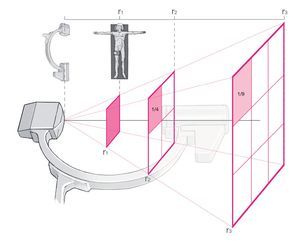
La carga disminuye cuanto mayor es la distancia respecto a la fuente de radiación (fig. 6). La ley del cuadrado de la distancia lo muestra claramente: cuanto mayor es la distancia entre cirujano y personal sanitario respecto al paciente, menor es la radiación dispersa31. Esta ley es válida especialmente para distancias cortas. Las manos del cirujano no deberían encontrarse dentro del haz de la proyección radiológica; se deberían usar herramientas auxiliares como, por ejemplo, pinzas. Además, todo el personal del equipo quirúrgico tiene que mantenerse lo más alejado posible del amplificador de imágenes y, a ser posible, abandonar incluso el quirófano.
Fig. 6 Ley del cuadrado de la distancia: distancia doble significa sólo una cuarta parte de la dosis; distancia triple, la novena parte de la dosis. Manteniendo la distancia a los tubos de rayos X se puede evitar mucha carga radiológica.
Para minimizar la radiación dispersa, el paciente tiene que estar situado lo más cerca posible del amplificador y lo más lejos posible de los tubos de rayos X (fig. 7).
Además, se deberá tener en cuenta que en pacientes adiposos aumenta substancialmente no sólo la dosis en piel, sino también la radiación dispersa. Otro factor que influye en la dosis en el paciente es, como ya hemos mencionado, el tamaño del amplificador de imágenes (fig. 3): a menor tamaño de amplificador, mayor es la dosis de entrada.
Medidas de protección
Además de tener en cuenta estas medidas más físicas, se deben utilizar todos los dispositivos de protección. Existen simuladores de entrenamiento virtuales que sirven para concienciar al personal médico sobre esta cuestión9,35,36.
A tal efecto, además del delantal para rayos X10, también se deben usar protección de glándulas tiroides7,8,19 y gafas de protección32. La protección de glándulas tiroides reduce la carga de las glándulas en un factor de 2,57. El delantal para rayos X reduce la carga en proyección radiológica a.-p. del tejido situado por debajo en un factor de 16, y en posición lateral, en un factor de 4. Los guantes de protección reducen la carga de los dedos a 52-58 kV en un 60-64%.
El posicionamiento del amplificador de imágenes es una tarea que debe aprender todo el equipo quirúrgico.
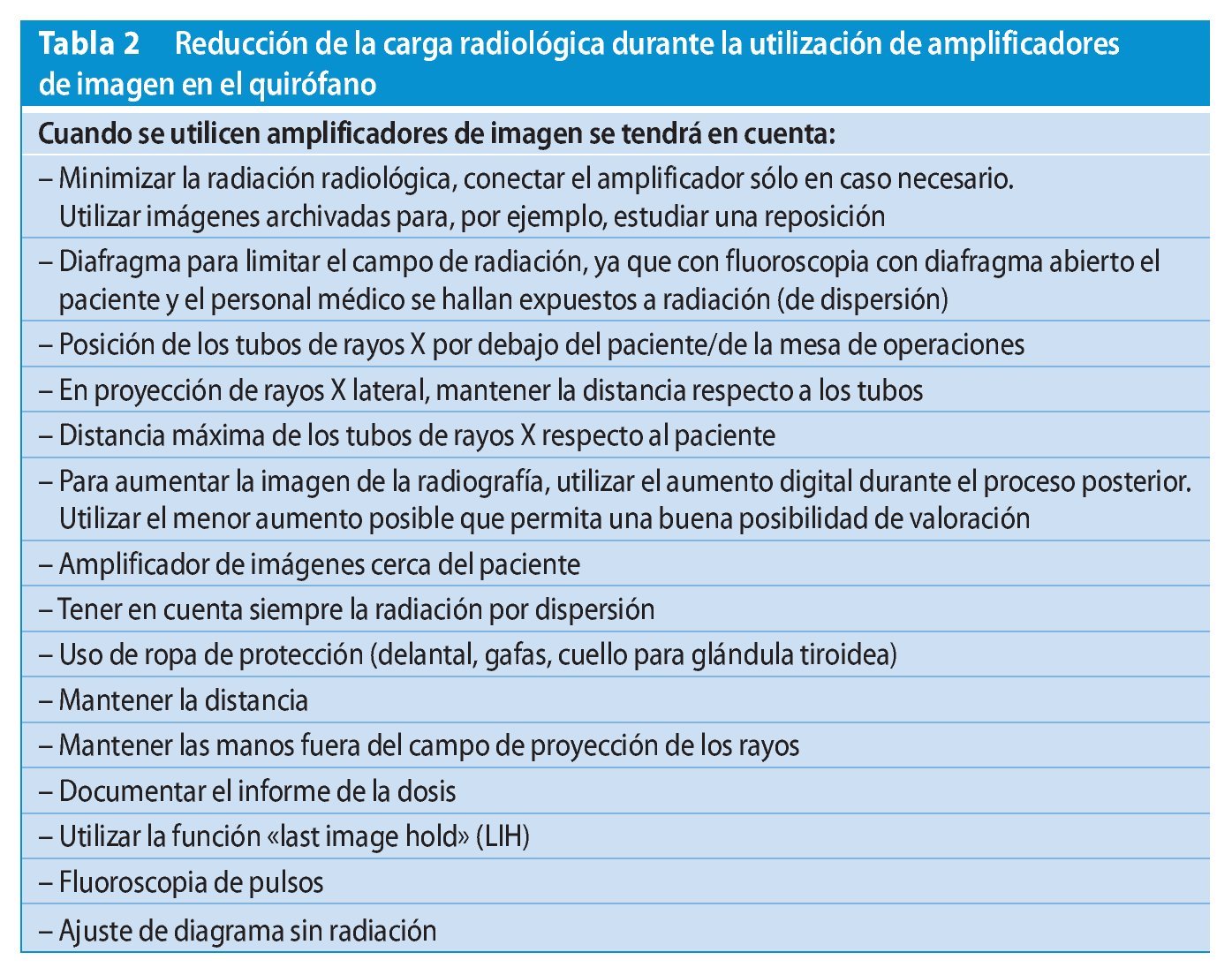
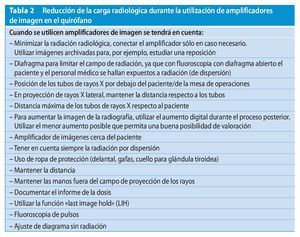
Experiencia y formación son factores que comportan la reducción de la carga radiológica intraoperatoria2. Los sistemas de entrenamiento virtuales resultan actualmente una ayuda excelente para el entrenamiento4,9,36. El posicionamiento del arco en C tiene que realizarse siempre sin radiación. La localización con láser constituye una gran ayuda. La técnica radiológica digital es una ayuda adicional para reducir la radiación (tabla. 2).
Conflicto de intereses. El autor manifiesta que no existe ningún conflicto de intereses.
Correspondencia
Prof. Dr. K. Dresing
Abteilung für Unfallchirurgie, Plastische und Wiederherstellungschirurgie, Universitätsmedizin Göttingen, Georg-August-Universität
Robert-Koch-Str. 40
37075 Göttingen (Alemania)
klaus.dresing@med.uni-goettingen.de