Introducción
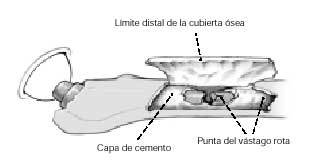
La revisión de los componentes femorales fallidos puede complicarse por dificultades técnicas inesperadas, como la prolongación del tiempo quirúrgico, el aumento de pérdida sanguínea, la incorrecta colocación del implante, fracturas femorales y la incompleta eliminación del cemento, el tejido de granulación y el hueso necrótico. Estas complicaciones a menudo comportan unos resultados inmediatos y a largo plazo poco satisfactorios. Para minimizar estos riesgos, hemos desarrollado una técnica común para las revisiones complejas del vástago femoral, que consiste en crear una cubierta ósea anterolateral para llegar con facilidad al vástago femoral8.
Principios quirúrgicos y objetivos
Llegar hasta el vástago femoral mediante la creación de una cubierta ósea anterolateral tan extensa como el implante. La cortical lateral se mantiene intacta, proporcionando un soporte de estabilización lateral al vástago durante la carga funcional y la estática. Este refuerzo lateral permite obviar el uso de vástagos largos de fijación diafisaria distal, imprescindibles en los casos en que se ha realizado una osteotomía extensa
de trocánter o en los casos de osteotomía transfemoral9 (fig. 1).
Figuras 1a y 1b: a) Osteotomía extensa de trocánter, extendiéndose lateralmente a fémur. Se elude el área de la osteotomía mediante un vástago largo. b) Cubierta femoral, conservación de la cortical lateral, no es necesario evitar el área de osteotomía (véase fig. 6a).
Ventajas
* Buena exposición del implante.
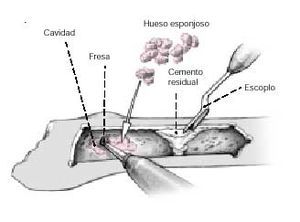
* Fácil extracción del vástago.
* Extracción completa de las partículas de cemento, tejido de granulación y hueso necrótico.
* Ajuste del vástago de revisión bajo visión directa.
Desventajas
* Incisiones cutáneas extensas.
* Necesidad de cerclaje con alambres para la estabilización.
* Rehabilitación prolongada (marcha con la ayuda de 2 muletas durante 6 semanas para descargar el lado operado).
Indicaciones
* Revisión de vástagos femorales difíciles de extraer por su fijación al tejido óseo o fibroso.
* Vástagos femorales rotos.
* Vástagos femorales aflojados con extensos defectos óseos.
Contraindicaciones
* Cirugía de revisión en la que no sea necesario realizar un sarcófago óseo.
* Malestar general.
Información al paciente
* Riesgos comunes a la cirugía.
* Incisiones cutáneas extensas.
* Utilización de material extra, como el cerclaje.
* Posibilidad de una segunda intervención para la retirada de los cerclajes (por presentar irritaciones del tejido blando).
* Necesidad de injertos óseos en procedimientos extensos (autogénico: discusión de los detalles de la obtención del injerto; alogénico: exposición de los riesgos asociados al hueso de banco).
* Transfusiones sanguíneas (si es posible, autotransfusión).
* Utilización de muletas, carga mínima durante 6 semanas.
* Posibilidad de la aparición de dismetría.
* Riesgo de aparición de osificaciones heterotópicas (no existe un incremento en relación con los procedimientos primarios).
* Riesgo de luxación postoperatoria.
Planificación preoperatoria
* Estudio radiológico con radiografías en proyección anteroposterior y lateral. Gammagrafía con galio si se sospecha infección. Los grandes defectos óseos o las cavidades deberán rellenarse con injerto óseo de cresta ilíaca posterior y/o anterior o con aloinjerto.
* Esquemas preoperatorios, disponibilidad de implantes especiales, como vástagos de revisión o hechos a medida según las imágenes de la tomografía computarizada (TC).
* Afeitado generoso del muslo inmediatamente antes de la intervención.
* Profilaxis de la tromboflebitis mediante la administración de heparina de bajo peso molecular.
* Administración de 1 g intravenoso (i.v.) de cefalosporina la noche previa a la intervención y 1 g durante la inducción anestésica.
Instrumentación e implantes quirúrgicos
* Equipo para cirugía de artroplastia total de cadera.
* Dos retractores de Hohmann.
* Instrumentación para la extracción del cemento incluyendo escoplos, pinza de hueso y cucharillas.
* Equipo para el cerclaje de alambre.
* Sierra de oscilación con hoja estrecha y ancha.
* Fresas de alta velocidad en punta y redondas (3M Medica Co., Gelsenkirchner Strasse 11, 46325 Borken, Alemania).
* Muela ósea (Osteo Co).
* Sistema de irrigación (tanto una jeringa grande como un equipo de lavado a presión).
* Brocas.
Anestesia y colocación del paciente
* Anestesia espinal o endotraqueal si se prevé una cirugía larga.
* Colocación en supino, situando al paciente en el extremo de la mesa y estabilizándolo con un soporte renal en la cresta ilíaca contralateral.
* Montaje del campo quirúrgico con la extremidad libre.
* Preparación del campo de ambas crestas para la obtención de injerto.
Técnica quirúrgica
Figuras 2 a 13
Figura 2: Vía de abordaje recta lateral, iniciándose proximalmente a 5 cm del trocánter mayor y finalizando distalmente en la punta del vástago femoral o en la capa de cemento. Ampliación de la incisión para un abordaje transglúteo.
Figura 3: Desinserción del vastus lateralis del septo intermuscular lateral, en dirección medial. Se deja un lecho bien vascularizado del músculo en la diáfisis femoral. Colocación de los retractores de Hohmann alrededor de la diáfisis femoral.
Figura 4: Colocación de 3 cerclajes de alambre. El proximal debe situarse craneal al trocánter menor.
Figuras 5a y b: a) Preparación de la cubierta anterolateral mediante sierra oscilante. Si es posible, debe preservarse un anillo femoral proximal. El extremo distal de la cubierta debe tener forma de quilla para facilitar su inserción posterior y prevenir fracturas espontáneas. Los ángulos de la osteotomía deberán perforarse previamente con una broca de 2,5 mm para evitar el incremento de estrés. Las osteotomías deben realizarse según la siguiente secuencia: corte #1: lateral; cortes #2 y #3: distales; corte #4: proximal; corte #5: medial. b) Si existen grandes defectos óseos proximales, el corte #4 deberá ser oblicuo.
Figura 6a: Para una adecuada conservación de la musculatura y el periostio, el corte #1 debe tener una ligera inclinación en dirección anterior. Haciendo esto, la hoja de la sierra pasa anterior al vástago y/o a la capa de cemento. El corte medial #5 (véase fig. 5a) se realiza de dentro afuera. Tras la retirada de la sierra se introduce un escoplo ancho en el corte #1 levantando suavemente la cubierta para evitar su fractura. En presencia de grandes vástagos femorales, en el corte #5 se realizan agujeros con broca en intervalos de 1 cm. Para evitar dañar la musculatura que cubre la cubierta, se utiliza una guía de broca. A continuación se levanta la cubierta con un escoplo ancho.
Figura 6b: Una cubierta ósea pequeña creada distalmente es suficiente para la extracción de la parte distal del vástago, el tapón distal de cemento o el tope de cemento. Su localización y extensión se determinan con el intensificador de imágenes
Figura 6c: Para la extracción de vástagos parcialmente integrados recomendamos la utilización cuidadosa de una broca con punta, a alta velocidad.
Figura 7: Una vez elevada la cubierta, el vástago y la capa de cemento son extraídos fácilmente.
Figura 8: Las partículas de cemento y el hueso necrótico restante se extraen mediante pinza gubia. Las cavidades óseas se limpian con fresas. Para la reconstrucción del lecho del implante, se rellenan las cavidades óseas de hueso esponjoso troceado4. Los defectos segmentarios se solventan con hueso esponjoso no troceado.
Figura 9: Introducción del vástago de revisión desde proximal. Preferimos el sistema modular de vástagos de revisión no cementados Eska® (Eska-Implants Co., Grapengisserstrasse 43, 23556 Lübeck, Alemania). El cuerpo del vástago se acopla a la anatomía de la cavidad medular, siendo ésta más ancha proximalmemte. Los cuerpos del vástago están disponibles en distintos diámetros. Sus dimensiones se pueden calcular bien con plantillas colocadas en las radiografías preoperatorias o según las raspas usadas para preparar el canal medular. Las raspas pueden usarse tanto manualmente como con un sistema hidráulico oscilante ("Speed", Eska-Implants Co.). Para la osteointegración, la superficie del cuerpo del vástago tiene un recubrimiento especial ("spongy metal®")6-8,10. El extremo distal cónico del cuerpo del vástago se conecta al cilindro de extensión. Los cilindros con una superficie lisa están disponibles en distintas longitudes y diámetros, permitiendo obviar defectos de diferentes amplitudes y longitudes. Su selección se determina mediante la planificación preoperatoria y la raspa adecuada.
Figura 10: Se introduce el vástago femoral desde proximal hasta un centímetro de su introducción definitiva. Si fuera necesario, se puede engarzar hueso esponjoso alrededor del vástago para conseguir un mejor acoplamiento. Esto se debe realizar antes de recolocar la cubierta. No es en absoluto necesario que la punta del vástago femoral cruce la parte distal de la cubierta, puesto que la estabilidad viene dada por la integridad de la cortical lateral (véanse figs. 1b y 6). No obstante, si el hueso es osteoporósico, es preferible utilizar un vástago largo.
Figura 11: Componente femoral de revisión colocado en hueso artificial. Si tras el impacto el vástago no queda bien acoplado a presión y existe una inestabilidad rotacional, es necesario el bloqueo del vástago con pernos distales. Éstos deben retirarse a los 3-6 meses.
Figura 12: Reposición de la cubierta y ajuste con cerclajes con alambres. El nudo final del alambre debe ser enterrado cuidadosamente para evitar irritaciones del tejido blando. Mediante golpes suaves de martillo se acaba de introducir el vástago femoral. Se coloca una cabeza de cerámica, se procede a la reducción del componente, se efectúa un lavado copioso, se colocan drenajes de succión y se lleva a cabo el cierre por planos de la herida.
Consideraciones especiales
Figura 13: Si existe un defecto segmentario de la diáfisis femoral, se cierra mediante el engarce de injerto corticoesponjoso y se fija con los cerclajes de alambre ya colocados1. Los defectos proximales femorales se rellenan con hueso esponjoso, cubriéndolos con un agente hemostático.
Manejo postoperatorio
* Preparar el campo con tallas estériles.
* Control radiográfico en el quirófano.
* Colocación sobre una férula acolchada.
* Pruebas de laboratorio (como pruebas de coagulación) el primer día tras la intervención y antes del alta.
* Inicio de los ejercicios en bipedestación y marcha, bajo control de un fisioterapeuta, el primer día tras la intervención. Carga mínima con la ayuda de 2 muletas. Retirada de los drenajes el segundo día tras la intervención. Durante los primeros 5 días, enseñar el uso del aseo (asiento elevado), así como a subir escaleras y a vestirse. Retirada de puntos a los 10 días de la intervención. Control clínico y radiológico a las 6 semanas. Si no se observan cambios en la posición del implante y los cerclajes, se incrementará la carga a razón de 10 kg/semana hasta la carga total. Control clínico y radiológico a los 3, 6 y 12 meses y, posteriormente, una vez al año. Retirada de los cerclajes sólo si causan molestias.
Errores, riesgos y complicaciones
* No realizar la osteotomía distal en forma de quilla ni perforar los ángulos de la cubierta con broca: riesgo de fractura femoral que requerirá osteosíntesis interna.
* Estallido de los cerclajes demasiado tensos durante el impacto del componente femoral: recolocación de los cerclajes.
* Si la punta del vástago descansa justo en la parte distal de la osteotomía y existe riesgo de fractura, escoger un vástago de distinta longitud.
* Irritación de los tejidos blandos debido a los cerclajes: deben enterrarse los nudos del alambre o retirarlos más tarde.
* Dismetría: control de la dismetría intraoperatoriamente tras la reducción con los componentes de prueba. Se cambiará la longitud de la cabeza femoral si fuera necesario.
* Osificaciones heterotópicas: prevención con indometacina, 100 mg/día durante 30 días, y/o irradiación.
* Infección de la herida: revisión quirúrgica inmediata.
Resultados
Esta técnica se utilizó en 49 pacientes. Dos de ellos presentaron complicaciones por causas ajenas al procedimiento, y otros dos no pudieron ser controlados. Los 45 restantes (30 mujeres y 15 varones) tuvieron un seguimiento medio de 8,4 años (rango, 1-14 años). La edad media en el momento de la cirugía fue de 65 años (rango, 26-98 años). La artroplastia primaria (28 cementadas y 17 no cementadas) se realizó 6,8 años antes de la revisión (rango, 1-15 años). La pérdida sanguínea varió entre 600 y 1.300 ml (media, 800 ml). En 15 pacientes fue necesario efectuar una transfusión sanguínea de unas 2 unidades de 250 ml. En el resto, la pérdida sanguínea fue compensada con la reinfusión de la sangre recogida por el recuperador sanguíneo. La duración media de la intervención fue de 133 min (rango, 70-240 min). Este tiempo incluye la fase acetabular, que a veces resultó dificultosa.
En un paciente, el cerclaje de alambre tuvo que ser retirado a través de una incisión a los 14 meses y en otro paciente a los 2 años por irritación de los tejidos blandos.
No fue necesario llevar a cabo ninguna revisión del componente femoral. Para la valoración de los resultados funcionales hemos utilizado la escala de evaluación de Harris para la cadera5 (tabla 1). De un valor de 36 puntos en el preoperatorio, observamos una mejoría gradual durante el primer año hasta 84 puntos, que corresponde a un buen resultado. Esta puntuación se mantuvo invariable durante el seguimiento (fig. 14 a y b).
Figuras 14a y b: a) Mujer de 38 años de edad, tras 4 años de la colocación de la artroplastia primaria con grueso recubrimiento porótico de todo el vástago. Fractura del vástago con total osteointegración de la punta. Puntuación en la escala de evaluación de Harris: 52. b) La misma paciente 8 años después de la revisión, utilizando el sistema de la tapadera. Puntuación en la escala de evaluación de Harris: 100.
Correspondencia: Prof. Dr. Wolfram Thomas. Clinica Quisisana Ortopedia. Via G.-G. Porro 5. 00197 Rome. Italy. Phone (+39/6) 806-9141, Fax -63758. Correo electrónico: thomas_hip@hotmail.com