Notas preliminares
El tratamiento quirúrgico de la inestabilidad de hombro puede llevarse a cabo mediante técnica abierta o artroscópica. La cirugía abierta con plicatura capsular, p. ej., procedimientos de Putti-Platt o de Bankart, o con injertos óseos tomados de la cresta ilíaca, p. ej., procedimiento de Rech, ha proporcionado tasas de recidiva bajas de manera consistente1,11,20. Sin embargo, en muchos de los casos produjo una limitación de la rotación externa debido a la plicatura capsular abierta, y se percibía como un impedimento, sobre todo en los pacientes jóvenes y activos en la práctica deportiva11. Una importante desventaja de los procedimentos de injerto óseo es la elevada incidencia de enfermedad degenerativa secundaria en la articulación glenohumeral11. Trabajos más recientes han demostrado que la liberación parcial del músculo subescapular intraoperatoria puede conducir a una insuficiencia (como mínimo) parcial adicional de dicho músculo18. Las ventajas fundamentales de la cirugía artroscópica son: que se puede hacer un diagnóstico más preciso, que se pueden tratar de manera adecuada las lesiones asociadas, p. ej., el cierre de un intervalo de los rotadores excesivo o reparación de desinserciones labrales en la proximidad del complejo insercional del tendón bicipital (lesiones SLAP ["superior labrum anterior posterior"]), que pueden asociarse y sólo se pueden reparar mediante técnica artroscópica14,15,21.
Por esta razón, la estabilización artroscópica del hombro se ha convertido por sí sola en el patrón de referencia ("gold standard") para la mayoría de los tipos de inestabilidad con tasas de éxito de hasta el 90-95%3,7,8,11-13,17, y se ha aplicado con éxito en el tratamiento de los atletas de contacto16. La cirugía artroscópica llevada a cabo por cirujanos experimentados también se puede utilizar con éxito como técnica de rescate. La inserción de anclajes de sutura (p. ej., FASTak; Arthrex, Naples, FL, EE. UU.) precargados con suturas no reabsorbibles (p. ej., sutura de Fiber-Wire #2, Arthrex) permite una fijación anatómicamente correcta del labrum desinsertado. El riesgo de lesión nerviosa es mucho menor que en la técnica de anclaje transglenoideo. Actualmente, sólo es necesario realizar un procedimiento abierto en casos excepcionales, p. ej., cuando la inestabilidad del hombro es de origen óseo.
Principios quirúrgicos y objetivos
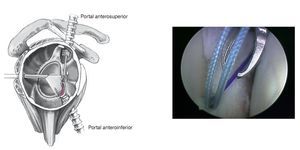
El primer objetivo quirúrgico es el diagnóstico artroscópico exacto de las lesiones existentes y la evaluación exacta del grado y dirección de la inestabilidad del hombro21,22. Según estos hallazgos, en función de la sintomatología, se implementará la reconstrucción anatómica específica del complejo capsulolabral arrancado (anterior o posterior), reinserción de fragmentos óseos (más pequeños, tras movilización), plicatura capsular adicional para reducir el volumen capsular excesivo, reinserción de lesiones de la región del complejo insercional del tendón bicipital (las conocidas como lesiones SLAP), y posible cierre del intervalo de los rotadores. Deberán tenerse en cuenta todos los aspectos relevantes, para lograr una tasa de luxación baja. El portal anteroinferior (posición horaria de las 5:30 h) es especialmente útil; a través del mismo se puede colocar en posición óptima el anclaje antero-inferior, que es de gran utilidad10.
Ventajas
Reconstrucción precisa anatómica del complejo capsulolabral arrancado con mínima limitación de la rotación externa.
Abordaje mínimamente invasivo y en consecuencia mejoría estética.
Dolor postoperatorio mínimo.
Rehabilitación más rápida que tras la cirugía abierta.
Diagnósticos intraoperatorios mejorados con respecto a los procedimientos abiertos.
Tratamiento artroscópico de las lesiones concomitantes (p. ej., lesiones SLAP).
No necesita desinserción del músculo subescapular.
Es posible la reinserción artroscópica de lesiones óseas glenoideas a través del portal de las 5:30 h mediante la colocación de tornillos de pequeños fragmentos o de anclajes de sutura.
Inconvenientes
Técnicamente más complejo que la estabilización abierta y mayor curva de aprendizaje inicial.
No siempre es fácil transmitir a los principiantes cómo realizar la plicatura capsular necesaria.
Implantación de materiales que pueden migrar, causar osteolisis, o impedir cirugía de revisión.
Indicaciones
Todo tipo de inestabilidad de hombro (inestabilidad anterior, posterior, inferior, o multidireccional).
"Caveat": un primer episodio de luxación en pacientes > 40 años de edad debería ser tratado inicialmente con tratamiento conservador excepto si hay lesiones concomitantes, como la ruptura del manguito de los rotadores. Asimismo, las inestabilidades atraumáticas de hombro deberían manejarse primero mediante programa de rehabilitación completo.
Estabilización de revisión (incluso tras una estabilización primaria abierta).
Defectos óseos de la glena < 25% de su diámetro.
Lesiones del complejo de inserción superior del tendón bicipital (lesión SLAP).
Contraindicaciones
Defectos óseos glenoideos > 25% de su diámetro (defectos recientes que se pueden reducir correctamente mediante artroscopia podrían ser incluso fijados con tornillos de pequeños fragmentos a través del portal de las 5:30 h).
Lesiones de Hill-Sachs "engranadas": los defectos óseos de la cabeza humeral que se pueden bloquear con el reborde glenoideo anterior durante la rotación externa/abducción extrema causando potencialmente luxación del hombro. Es necesario rellenar dichos defectos.
Causas óseas, p. ej., incremento evidente de la ante-versión/retroversión glenoidea, o displasias glenoideas, p. ej., forma en "pera invertida" de la glena (diámetro transverso glenoideo superior mayor que el diámetro glenoideo transverso inferior).
Luxación voluntaria de hombro en pacientes jóvenes hasta el fin del período de crecimiento.
Información para el paciente
Recidiva de la luxación (aproximadamente en el 6% de las estabilizaciones anteriores [ligeramente más en las estabilizaciones artroscópicas], más en las inestabilidades multidireccionales).
Migración o protusión de los anclajes con posible lesión cartilaginosa.
Rotura de la sutura.
Osteolisis asociada a los implantes biodegradables (especialmente en los anclajes rápidamente reabsorbibles)5.
Manejo postoperatorio de acuerdo a protocolo.
Cambio de manejo a la cirugía abierta para defectos óseos grandes.
Lesiones con complicación neurológica debido a la colocación del paciente.
Se puede producir una limitación leve de la rotación externa.
Lesión nerviosa (nervio axilar).
Riesgos quirúrgicos generales.
Planificación preoperatoria
Radiografías en 3 planos (AP verdadera [anteroposterior], axial, proyección en Y) para evaluar las estructuras óseas, tamaño y oblicuidad de la glenoides (ante-/retroversión), y lesiones de Bankart óseas.
RNM (si es posible con inyección posterior intraarticular con medio de contraste, p. ej., Magnevist® [2,5 mmol/l], Schering Deutschland GmbH, Berlín, Alemania) para obtener imágenes de lesión capsulolabral, inserción del tendón bicipital, y volumen capsular.
Para defectos óseos mayores recomendamos las imágenes de TC para una mejor planificación preoperatoria.
Instrumental quirúrgico e implantes
Anclajes de sutura apropiados (biorreabsorbibles o de titanio, p. ej., FASTak de Arthrex).
Instrumental de sutura variado, p. ej., Spectrum (Linvatec, Largo, FL, EE. UU.), Birdpeak (Arthrex), Sixter (DePuy Mitek, Raynham, MA, EE. UU.) y Sutura-Lasso (Arthrex), para pasar las suturas a través del complejo capsulolabral y lograr la plicatura capsular deseada. Caja con instrumental y motores adecuados para la inserción.
Fluido de irrigación con dilución de norepinefrina (1 ml Arterenol® [1:1.000] en 1 l de solución de Ringer).
Soporte de brazo, p. ej., Spider (Telnet proveedor Smith&Nephew, Memphis, TN, EE. UU.) o McConnell (McConnell, Gainesville, TX, EE. UU.).
Torre de artroscopia estándar con artroscopio de 3 mm/30º incluyendo unidad de cámara, fuente de luz, sistema capturador de imagen, terminal de partes blandas, y vaporizadores (p. ej., OPES, Arthrex).
Caja de instrumental de artroscopia, incluyendo varias pinzas de agarre, tijeras quirúrgicas, palpadores, varillas de Wissinger, gubia, empuja-nudos, cánulas, etc.
Anestesia y posición del enfermo
Anestesia endotraqueal-profilaxis antibiótica sistémica I (dosis única p.ej. Cepuroxina i.v. 1,5 g).
Posición operatoria Standar: posición en silla de playa. La estabilización en posición decúbito lateral puede tener ventajas en las inestabilidades multidireccionales.
Brazo conmovilidad completa sobre soporte branquial especial (Spiden Mc Connell) en ligera abducción y rotación externa.
Técnica quirúrgica
Figuras 1 a 15
Preparación
Posición de silla de playa. Anestesia general con exploración para determinar el tipo y la dirección de la inestabilidad (translación anterior o posterior según la clasificación de Hawkins, tipos I-III19, y signo de surco en rotación interna y externa). Se dibujan las referencias óseas (clavícula, articulación acromioclavicular [AAC], apófisis coracoides).
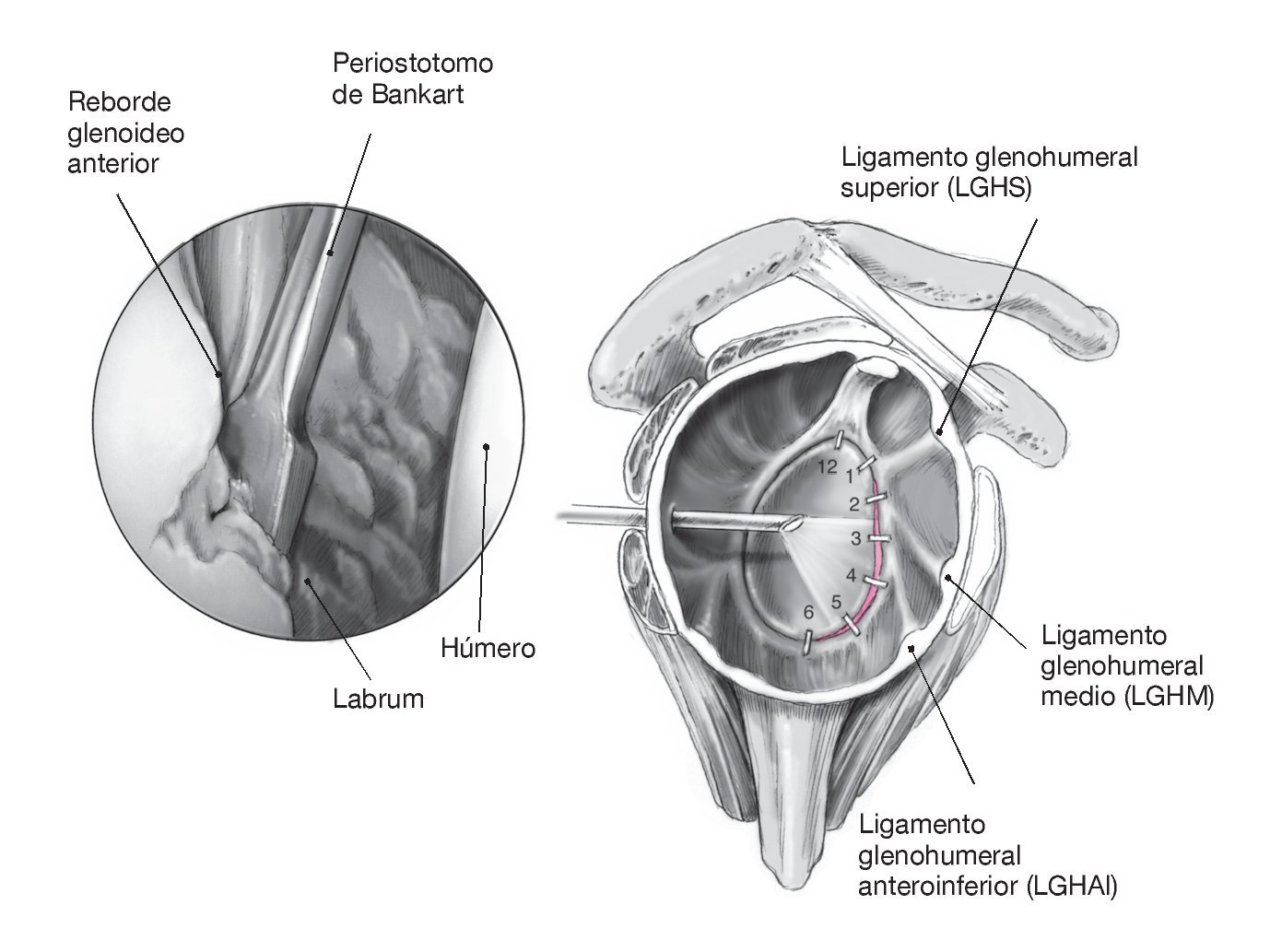
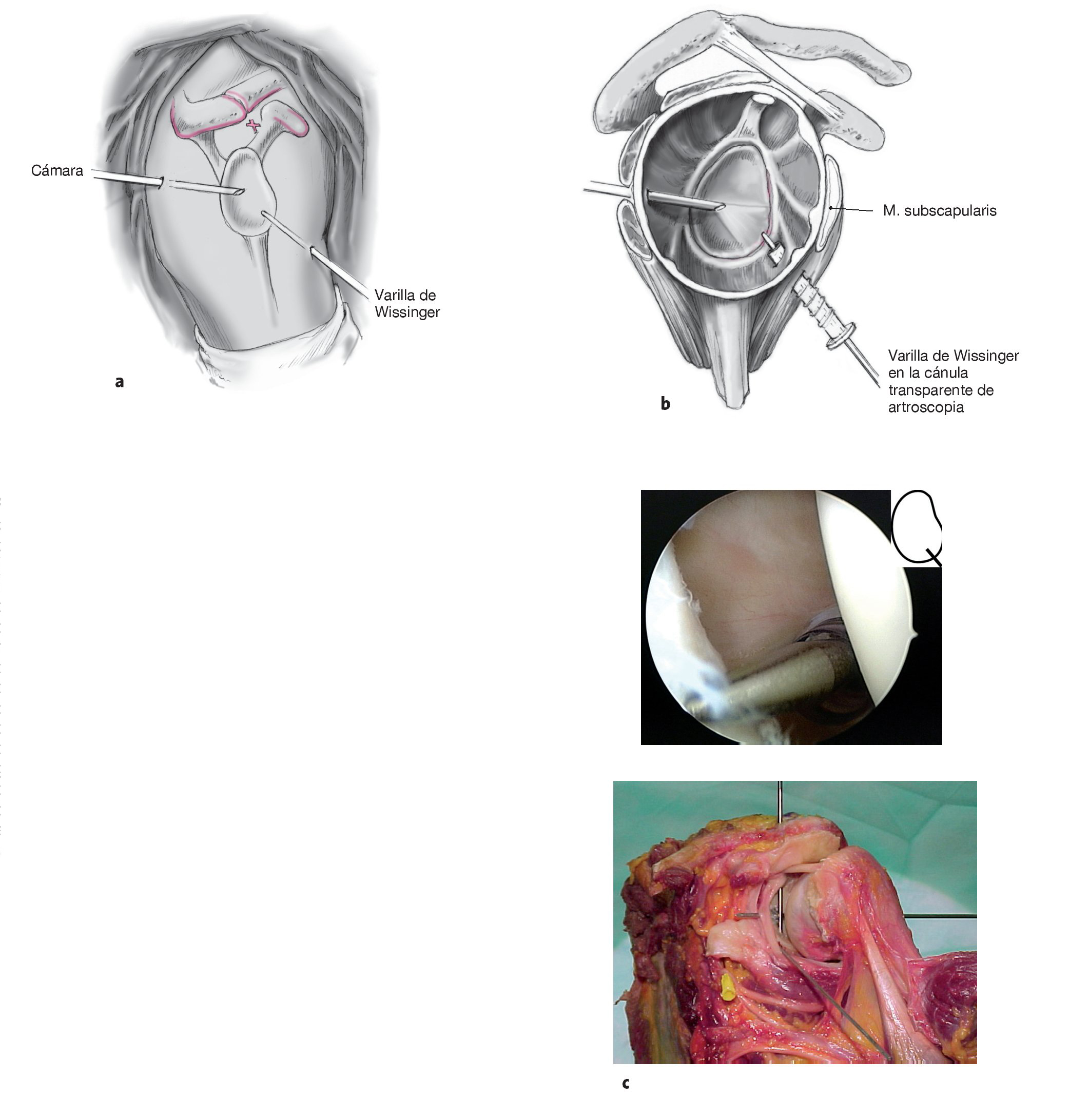
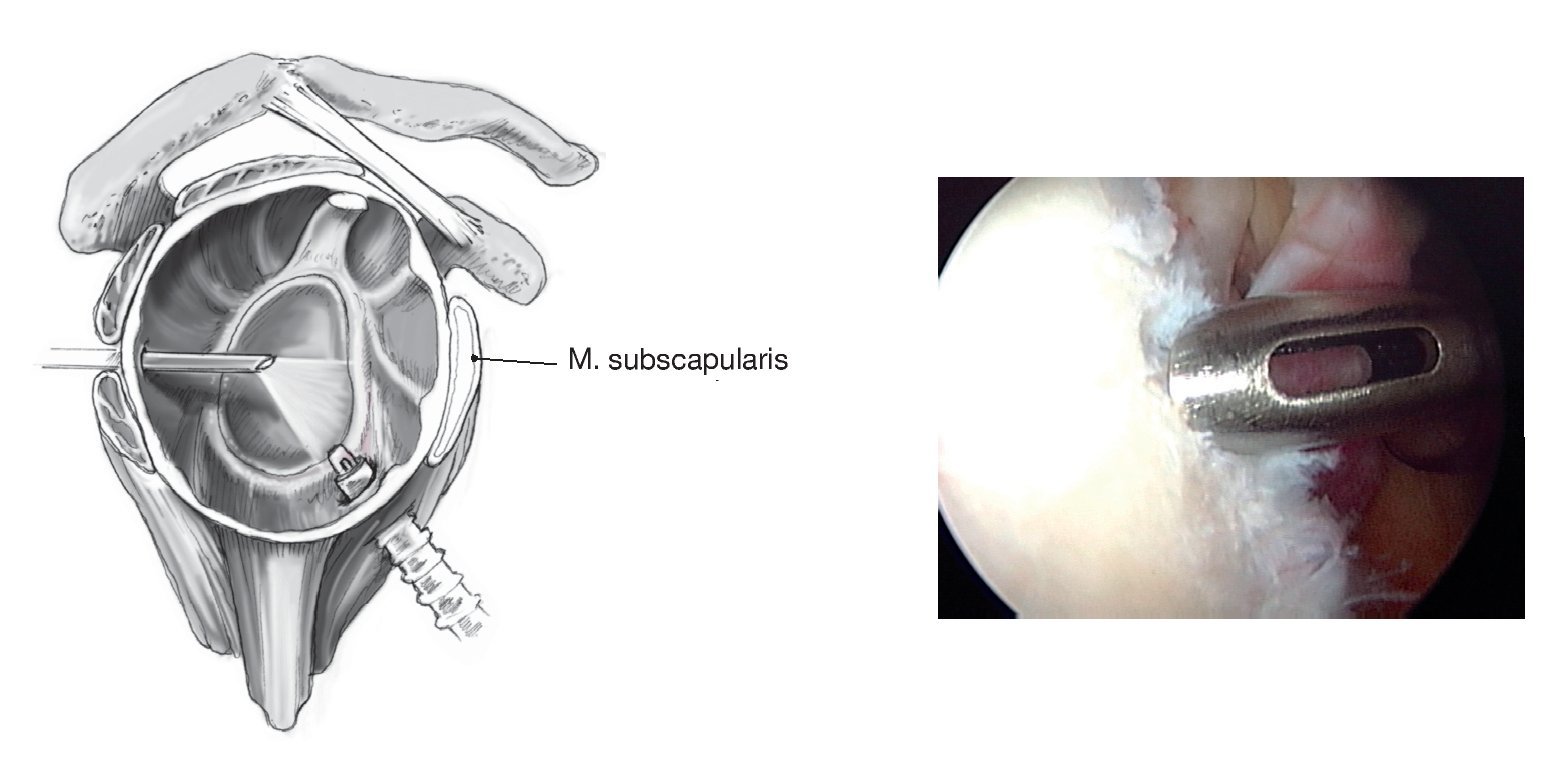
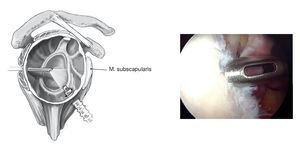
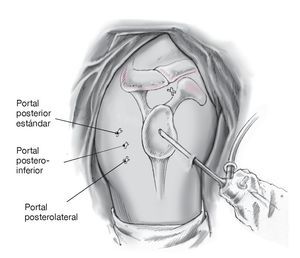
Primero, se coloca el portal de artroscopia posterior en el "punto blando" a unos 2 cm inferior y 2 cm medial al ángulo posterolateral del acromion. Artroscopia diagnóstica para evaluar de manera precisa la patología del hombro y documentar la traslación intraarticular de la cabeza humeral. Se coloca un portal anterosuperior bajo visión directa, situado anterior a la AAC, tras aspirar con una aguja raquídea, un poco medial al tendón de la porción larga del bíceps y pegado a la glenoides. Es importante tener acceso suficiente a la glenoides anterior-inferior; de otra manera, será difícil movilizar el labrum más adelante. Incisión cutánea e introducción de una cánula de artroscopia transparente (longitud 7 cm, grosor 8,25 mm, p. ej., Arthrex) a través de una varilla de Wissinger (técnica de dentro afuera). Se comprueba la estabilidad del labrum y del tendón bicipital con un palpador.
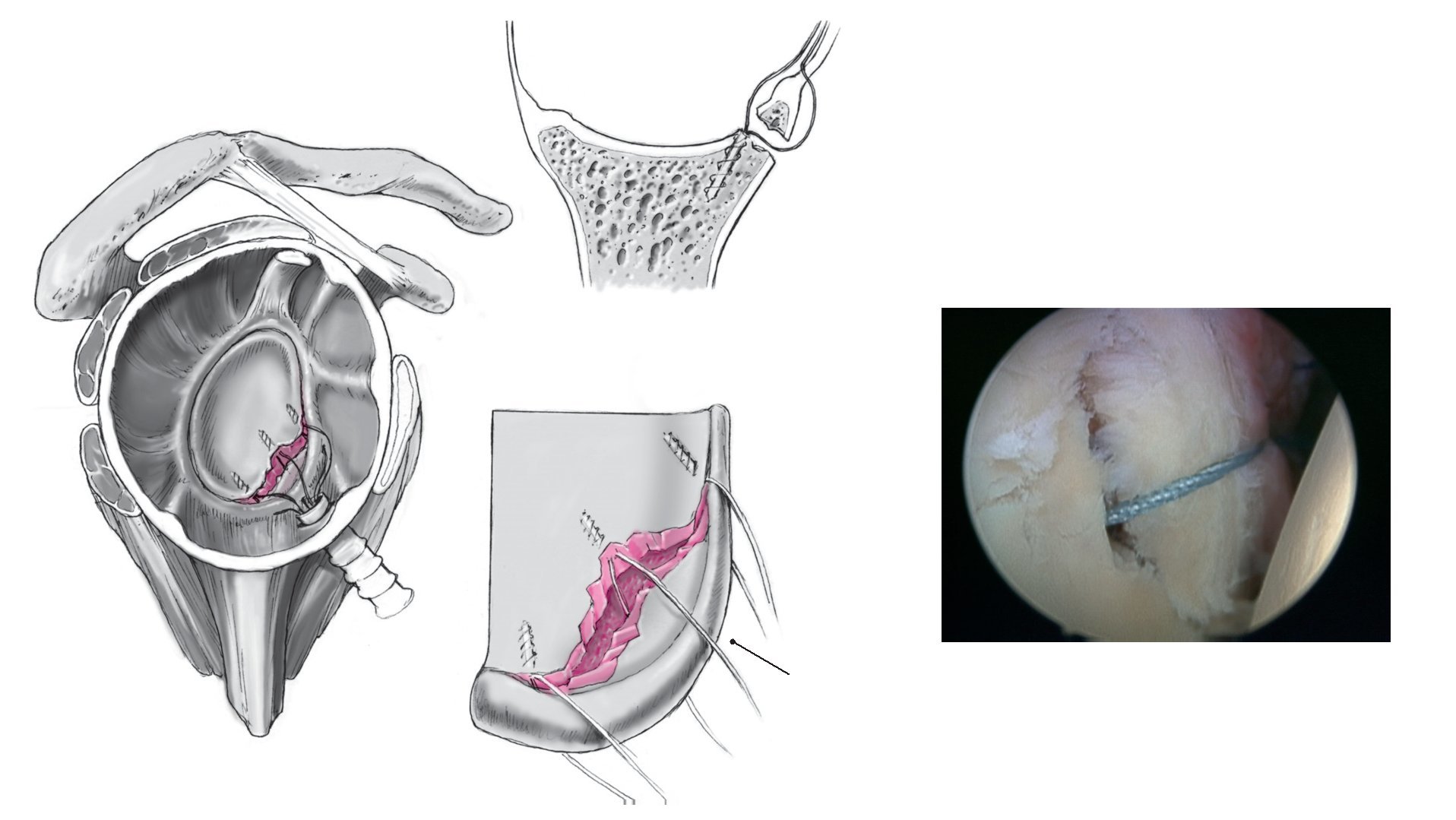
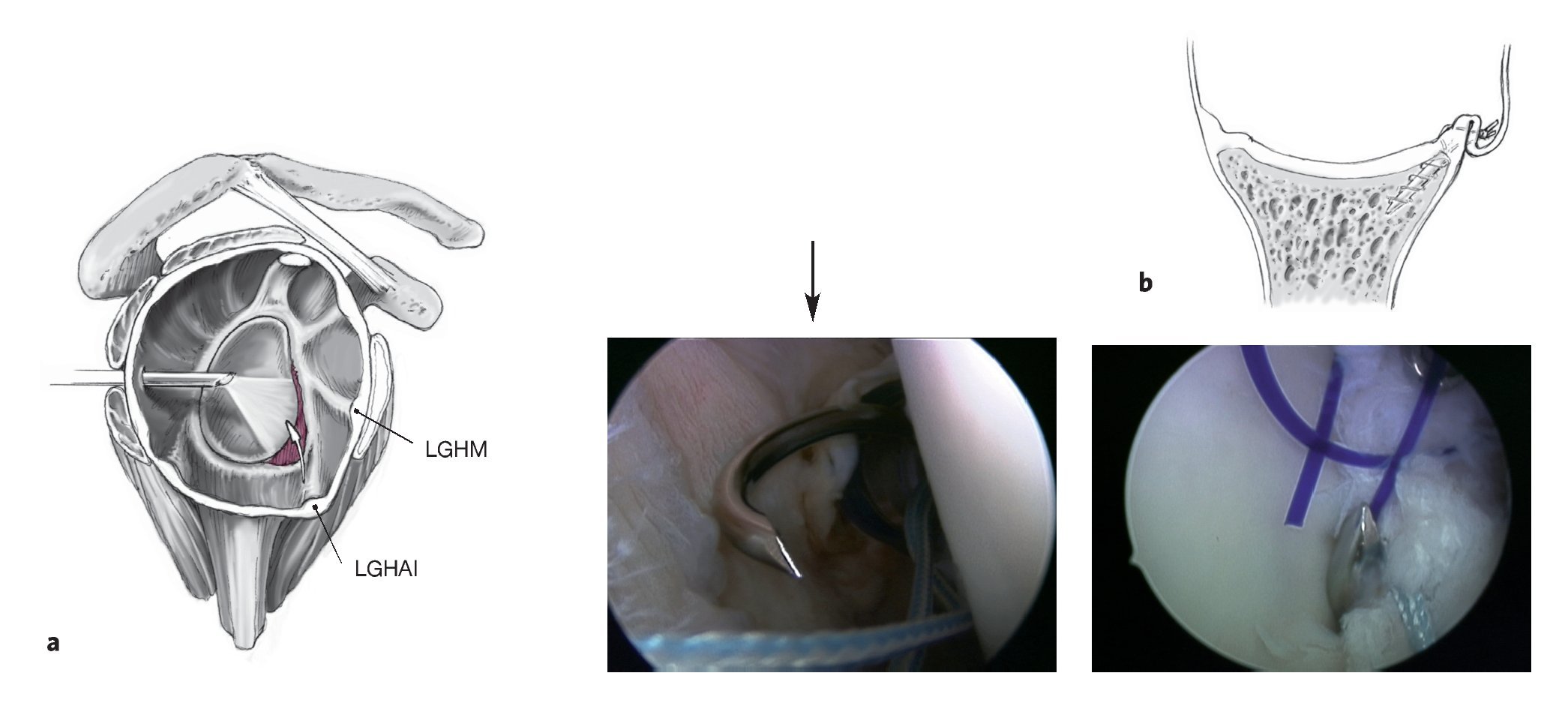
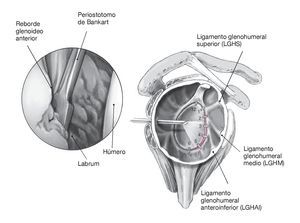
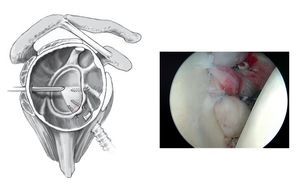
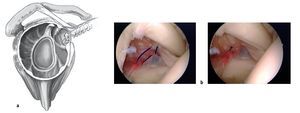
Figura 1. En lesiones labrales antero-inferiores, se utiliza un periostotomo de Bankart para movilizar el labrum anterior. La correcta movilización del labrum tiene un papel crucial para asegurar que se puede reinsertar de nuevo al reborde glenoideo. Tras la movilización se utiliza una pinza para comprobar que el labrum puede recolocarse en posición correcta. Se procede a decorticar el cuello glenoideo con un periostotomo de Bankart, o también con un terminal de motor, hasta obtener un sangrado puntiforme de la superficie ósea sobre la cual puede cicatrizar el labrum. Se marcan las posiciones en las que se quiere colocar los anclajes con un periostotomo o con una fresa, en las posiciones horarias de las 5:30 h, 4:30 h y 3:00 h (para la inestabilidad del hombro anterior). El anclaje más inferior es especialmente importante para fijar y plicar el ligamento glenohumeral inferior que limita la traslación anterior de la cabeza humeral sobre todo en las posiciones de peligro de abducción/rotación externa. Este anclaje sólo se puede colocar de manera óptima a través del portal antero-inferior (de las 5:30 h). Las lesiones labrales por encima de la posición de las 3:00 h deben diferenciarse de variantes anatómicas tales como un foramen sublabral o el complejo de Buford21.
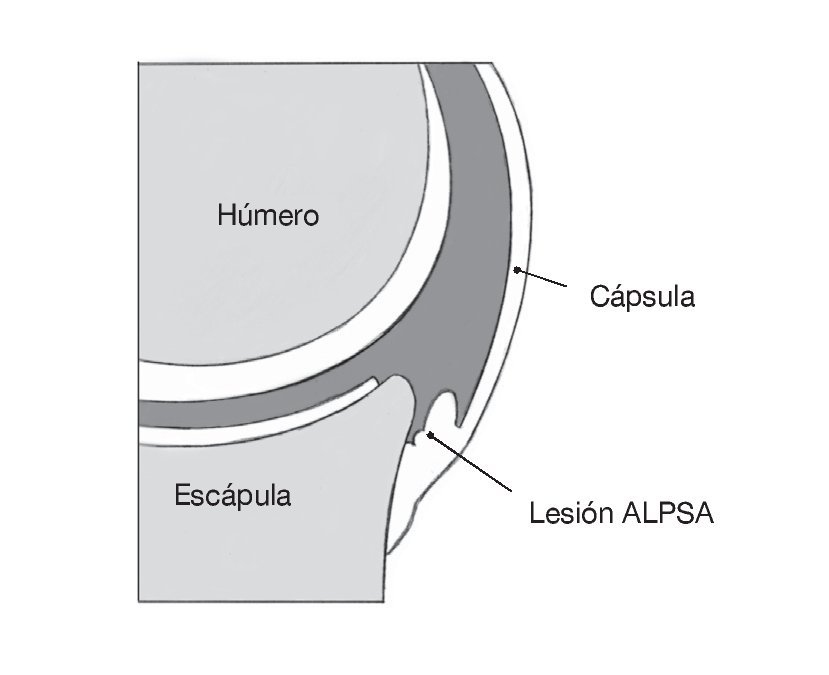
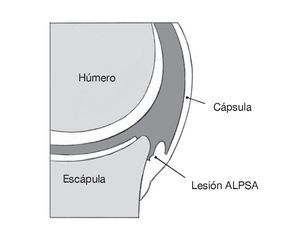
Figura 2. La movilización del labrum es especialmente importante, si ya se ha producido la cicatrización del complejo capsulo-labral arrancado sobre el cuello escapular medial (la lesión conocida como ALPSA ["anterior labro-ligamentous periosteal sleeve avulsion"]). Puede ser útil explorar el complejo capsulo-labral avulsionado a través del portal antero-superior.
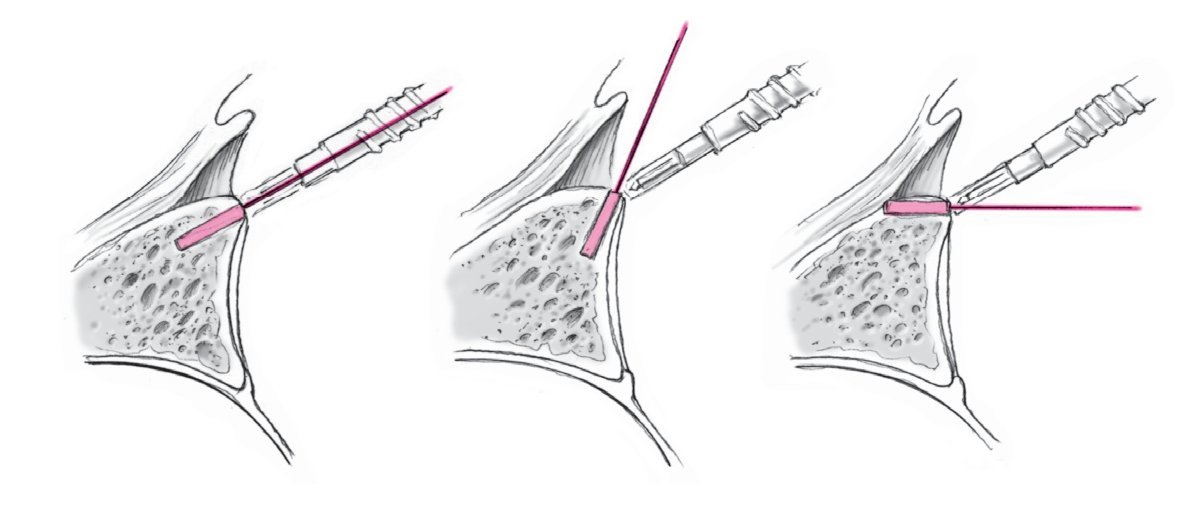
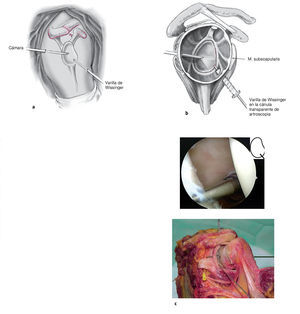
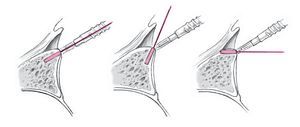
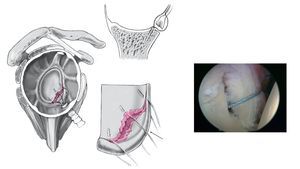
Figuras 3a a 3c. a) Se coloca el portal anteroinferior aproximadamente a 8-10 cm distal a la apófisis coracoides y lateral al pliegue axilar (a través del tercio inferior del músculo subescapular). Se introduce una varilla de Wissinger bajo control artroscópico, con una angulación de aproximadamente 135º en dirección a la posición horaria de las 5:30 h de la glena lo más cerca del lado humeral como sea posible, de manera que haya sitio suficiente para realizar la plicatura capsular. Para este gesto se coloca el brazo en abducción de 30º y 10º de rotación interna. b) Una vez que a través del artroscopio se ve la punta de la varilla de Wissinger asomar en el tercio inferior del subescapular, se coloca una cánula de artroscopia larga transparente (longitud 9 cm, grosor 8,25 cm, p. ej., Arthrex) a través de la varilla de Wissinger en la posición de las 5:30 h10. c) Anatomía del portal antero-inferior. La distancia del nervio axilar a los portales es de 2,4 cm (1,5-5 cm) de promedio, la distancia a la arteria circunfleja es de 1,4 cm (0,5-2,5 cm).10
Figura 4. La principal ventaja del portal profundo antero-inferior es poder colocar el primer anclaje en una posición más profunda (a las 5:30 h) y su orientación precisa hacia la glenoides, que proporciona una dirección biomecánicamente más favorable para traccionar sobre el complejo capsulolabral. Un portal más superior en el borde superior del subescapular hace más difícil colocar el anclaje inferior y existe riesgo de arrancamiento del anclaje, si la posición es demasiado tangencial, además la dirección de tracción del ligamento capsular es biomecánicamente menos favorable.
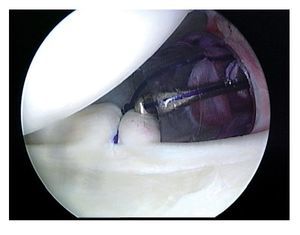
Figura 5. Introducción del primer anclaje (p. ej., FASTak de Titanio de 2,8 mm o Bio-FASTak; ambos de Arthrex) en la posición de las 5:30 h en la unión hueso-cartílago, aproximadamente a 1 mm del borde medial del cartílago glenoideo. Se coloca el instrumento introductor (p. ej., Spear; Arthrex) directamente medial al reborde glenoideo en el surco previamente marcado, a continuación se atornilla el anclaje hasta que se ve la marca de referencia. Es necesario brocar si se va a colocar anclaje biorreabsorbible. Por último, se comprueba la estabilidad del anclaje traccionando manualmente de los hilos de sutura.
Figura 6. También es importante colocar el anclaje en un ángulo aproximadamente de 135º con respecto al plano de la glenoides, esto sólo se consigue si se ha logrado una visión general del plano de la glenoides. Una posición que es demasiado vertical o demasiado plana no proporciona estabilidad suficiente al anclaje. De la misma manera, el anclaje no debe quedar ni demasiado profundo ni demasiado superficial, ya que ambas posiciones, especialmente la última, puede producir importante daño al cartílago.
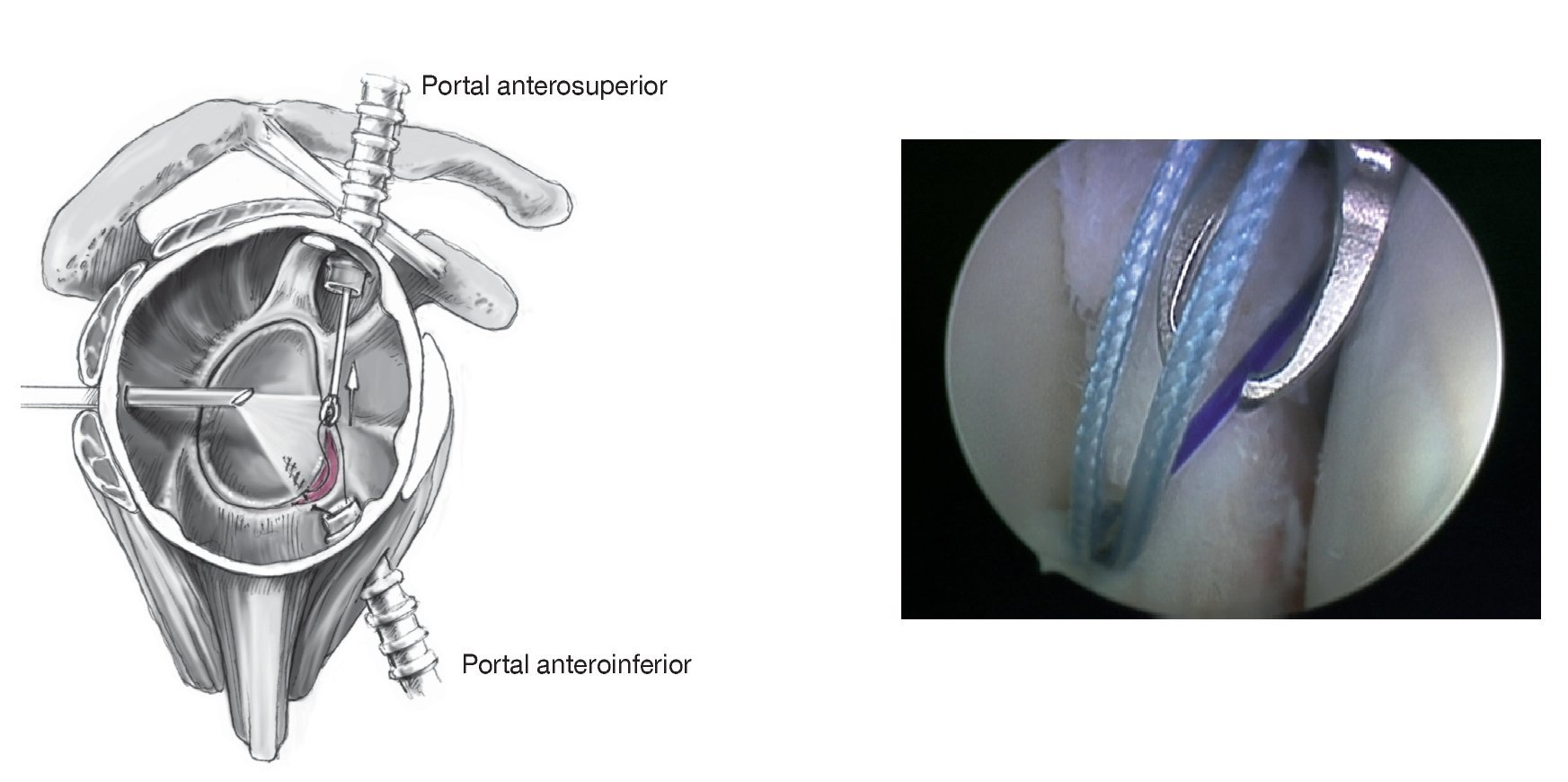
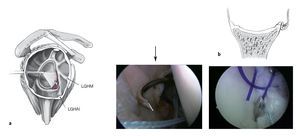
Figuras 7a y 7b. a) Al realizar la plicatura capsular, sobre todo en el anclaje inferior (de las 5:30 h), también se debe realizar una plicatura en sentido craneal, p. ej., se lleva el complejo capsulolabral no sólo hacia la glenoides, sino que también se avanza cranealmente el ligamento glenohumeral inferior (LGHI) para reducir el tamaño del receso capsular inferior. La plicatura de la cápsula se realiza con el instrumental específico, p. ej., Spectrum, Suture-Lasso, o Sixter. Siempre queda la opción de colocar primero una sutura de PDS (aquí se muestra con el Spectrum) y utilizarla a continuación para pasar un cabo de sutura del anclaje a través del complejo capsulolabral. Como alternativa, se puede utilizar un instrumento con un mecanismo de agarre con el cual se perfora el complejo capsulolabral y atrapa el cabo. La cantidad exacta de plicatura capsular depende de la laxitud capsular existente. Esto deberá establecerse de la manera más exacta posible observando la movilidad pasiva del hombro artroscópicamente. A continuación se lleva a cabo la plicatura capsular específica basándonos en una tensión máxima sobre el ligamento glenohumeral inferior en 60º de abducción y 0º de rotación externa, así se evita la plicatura excesiva6,23. Se procede a tensar el ligamento glenohumeral medio a 45º de abducción/0º de rotación externa. Del mismo modo, se tensa el ligamento glenohumeral superior a 15º de abducción/0º de rotación externa, por ejemplo en las lesiones SLAP tipo V por ejemplo. b) A través del portal de la posición de las 5:30 h se perfora el complejo capsulolabral desde la parte inferior, se traslada en dirección al reborde glenoideo/posición del anclaje, y se saca la sutura próxima al anclaje, de manera que se captura el complejo capsulolabral completo y se llevará a su posición anatómica en el reborde glenoideo al anudar. La cantidad de labrum que necesitaremos llevarnos depende del volumen de la cápsula y de la plicatura capsular deseada. Introducción intraarticular del hilo transportador de sutura con el sistema transportador "shuttle relay" y extracción de dicho sistema. Se comprueba la cantidad de plicatura capsular antes de anudar moviendo el brazo afecto. LGHAI: ligamento glenohumeral anteroinferior; LGHM: ligamento glenohumeral medio.
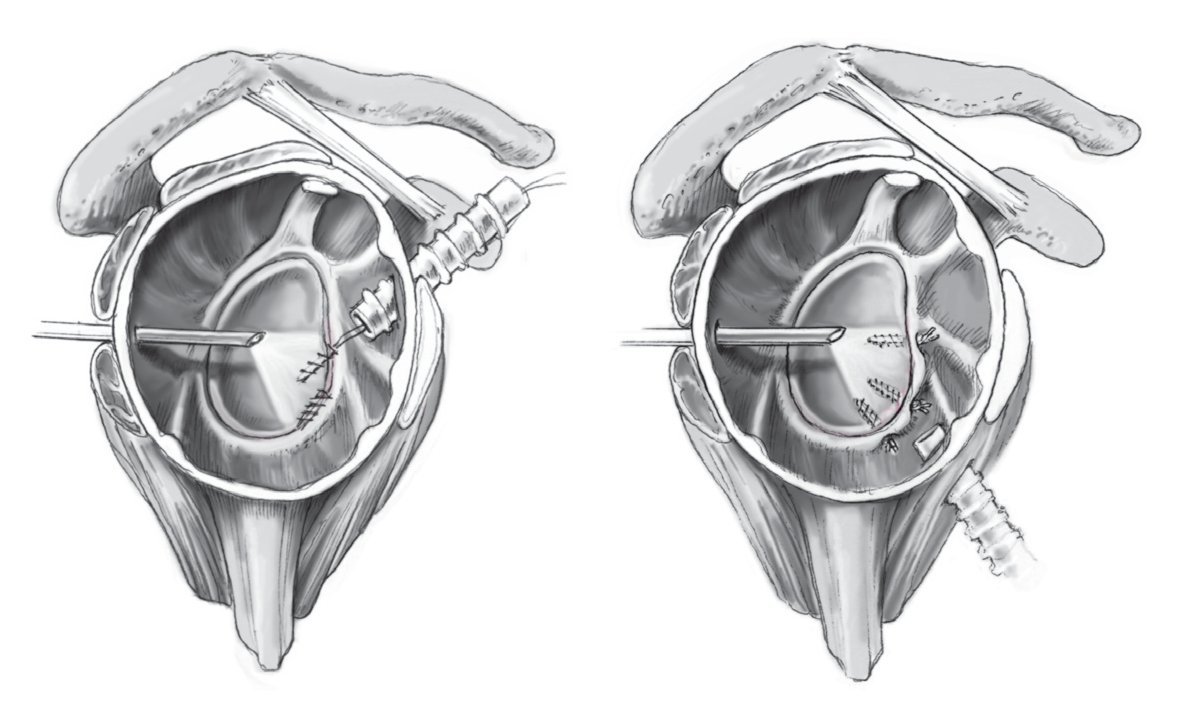
Figura 8. Se utiliza el recuperador de suturas para sacar a través del portal antero-superior el hilo de PDS y uno de los cabos de los hilos del anclaje y se anudan uno a otro. A continuación, estirando del hilo de PDS, se pasa el cabo que sale del anclaje a través del complejo capsulolabral. El hilo de FiberWire que ya está pasado sirve como "poste" para realizar el nudo deslizante artroscópico. Se debe conducir el nudo hacia abajo lejos del cartílago glenoideo. Al apretar el nudo deslizante, se utiliza la pinza de agarre introducida a través del portal anterosuperior para recolocar correctamente el labrum. Se aprieta el nudo con el brazo en rotación externa de 0º. Preferimos el nudo de "Nicky" o el de pescador, ya que puede apretarse deprisa y fácilmente y el nudo queda muy firme. Aseguramos el nudo con tres medios puntos alternos. El procedimiento exacto para apretar nudos de artroscopia y otros nudos está descrito en detalle en artículos al respecto12.
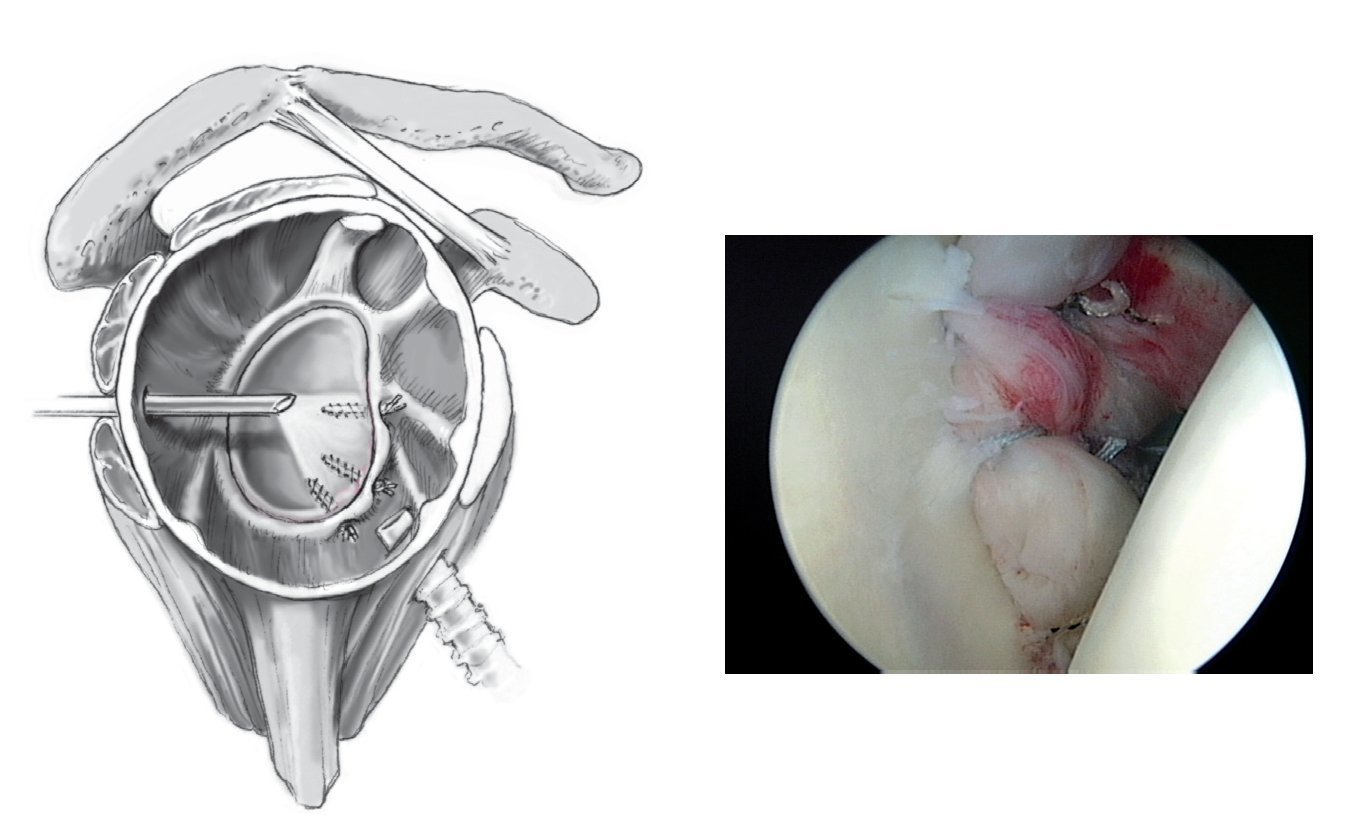
Figura 9. Al menos se colocan dos anclajes más en las posiciones de las 4:30 h y las 3:00 h. El resultado final es una reposición anatómica y una fijación segura del labrum anterior.
Figura 10. En caso de lesión de Bankart ósea, se realizará un esfuerzo para reducir el fragmento con ayuda de la pinza de agarre, y para conseguir su fijación con el anclaje de sutura a través del portal antero-inferior. Deberá movilizarse el fragmento con el bisturí de Bankart con tal de poder avanzarlo. Se introducen los anclajes en la superficie de la fractura y las suturas se pasan una vez por detrás del fragmento, y el otro cabo por delante del mismo para obtener una fijación segura. Es importante comprobar que el anclaje queda adecuadamente colocado. Puede ser útil colocar una aguja de Kirschner en los fragmentos más grandes para utilizarla como joystick en la reducción. Con este método también se puede reducir un fragmento reciente > 25% del diámetro glenoideo de forma artroscópicamente y fijarlo temporalmente a través del portal antero-inferior con agujas de Kirschner y a continuación de manera definitiva con tornillos canulados de pequeños fragmentos (diámetro 2,7 mm). La imagen artroscópica muestra cómo el fragmento óseo puede ser habilidosamente reducido.
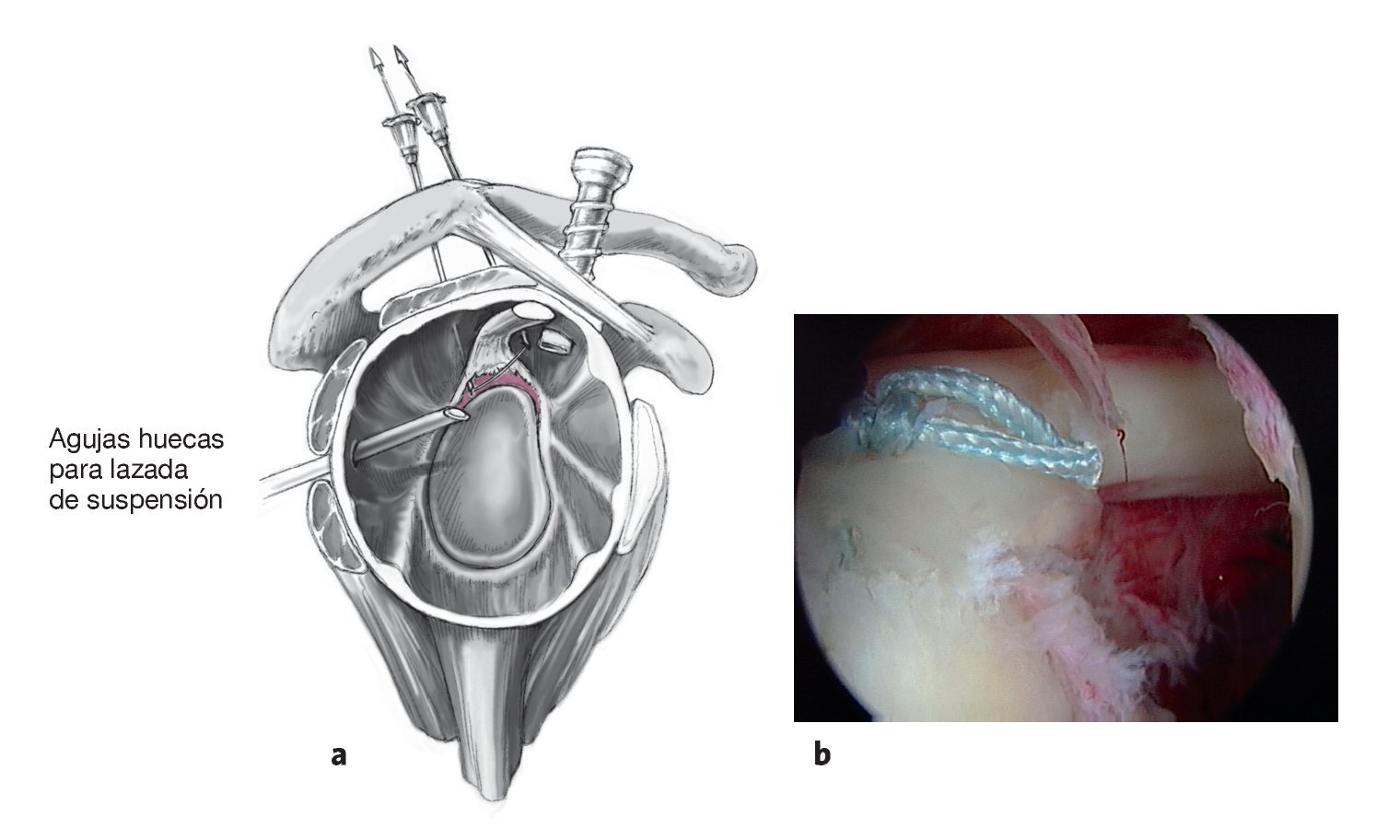
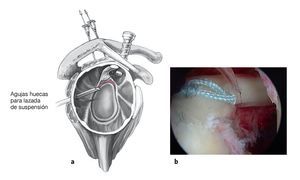
Figuras 11a y 11b. Tras realizar una punción exploratoria con una aguja espinal, se estabilizan las lesiones SLAP a través de un portal lateral adicional (a). Habitualmente utilizamos una "cincha de suspensión" como primer paso para traccionar el labrum superior en dirección posterocraneal alejándolo del reborde glenoideo. Esto sirve para crear espacio suficiente para la preparación de la glena, colocar el implante, y pasar la sutura. Para este paso se utilizan dos agujas espinales para introducir dos suturas de PDS, una por detrás y otra por delante del anclaje superior del bíceps. Éstas se sacan a través del portal antero-superior, se anudan fuera de la articulación y se vuelven a pasar intraarticularmente. Así se forma un bucle que tracciona el labrum hacia arriba y atrás, de manera que hay suficiente espacio para la preparación de la glenoides. Este procedimiento ya se ha publicado de manera detallada4. El siguiente paso es la decorticación del cuello glenoideo con un terminal de motor a través del portal antero-superior. Los anclajes se introducen a través del portal adicional lateral tras pinchar con una aguja espinal para determinar la posición correcta de los anclajes. Se pasan las suturas a través del anclaje del tendón del bíceps con el método previamente descrito. No está indicado realizar una plicatura capsular. Se resecan las pequeñas rupturas en asa de cubo y se desbrida el labrum deshilachado. Se suelen colocar dos anclajes posteriores a la inserción del bíceps ya que la mayoría de las fibras del bíceps se insertan posteriores al labrum superior (b). En caso de lesión SLAP tipo I sólo desbridamos el labrum, y en casos de lesiones SLAP tipo II solemos estabilizarlas con dos anclajes. Las lesiones en asa de cubo (SLAP III) se resecan y se estabilizan en el mismo tiempo si hay inestabilidad concomitante del resto del anclaje del bíceps12 (SLAP tipo III). En caso de lesión SLAP V, que es común que conlleve despegamiento anteroinferior del labrum con inestabilidad concomitante del anclaje del tendón bicipital, tendemos a colocar un total de cinco anclajes para asegurar la estabilidad (dos para estabilizar el anclaje de tendón del bíceps, y tres para la estabilidad anteroinferior que se ha descrito antes).
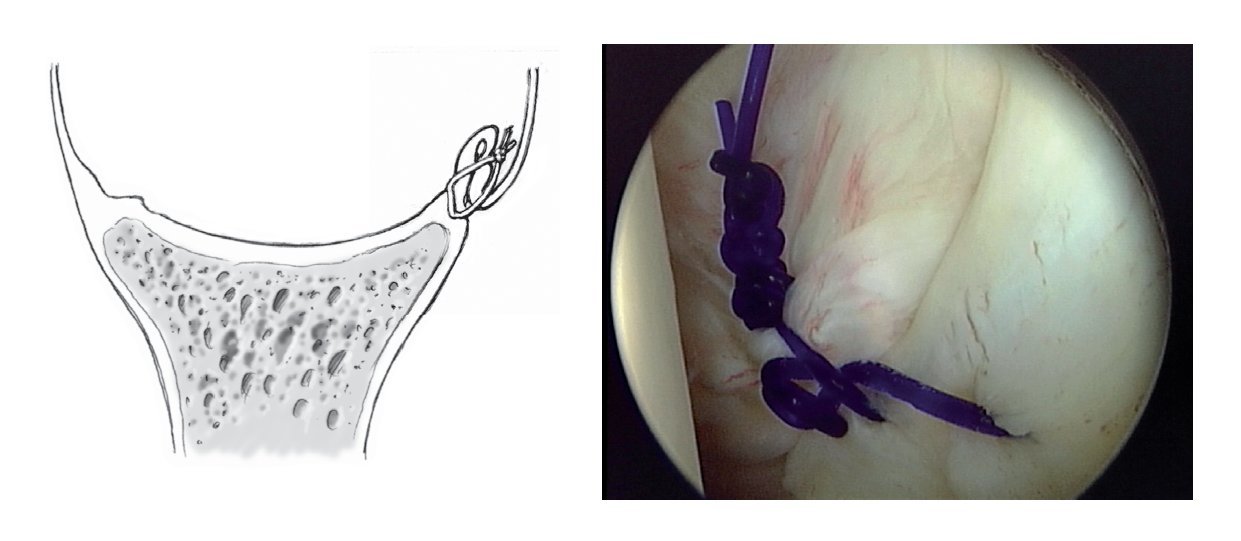
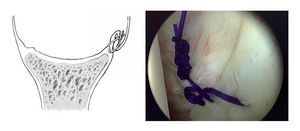
Figura 12. El volumen capsular excesivo se puede reducir colocando suturas de plicatura reabsorbibles de PDS 2-0 (para determinar la magnitud de la plicatura ver la leyenda de las figuras 7a y 7b). Previamente, la zona implicada de la cápsula se refresca con un "shaver" para favorecer el proceso de cicatrización. Se puede realizar una plicatura capsular a través de los anclajes antero-superior o antero-inferior según se prefiera. La cápsula se perfora con el instrumento apropiado cargado con una sutura de PDS lejos de la glenoides y se capturan 1-2 cm de cápsula (dependiendo de la magnitud de la cápsula redundante). Se avanza el instrumento hasta sacarlo cerca de la glenoides y se anudan los cabos artroscópicamente. El dibujo muestra este método de plicatura capsular. En la mayoría de los casos, son suficientes dos o tres suturas de plicatura para tratar una inestabilidad unidireccional. La plicatura capsular electrotérmica no ha sido aún aceptada de manera general, uno de los motivos es que los resultados a largo plazo han sido poco satisfactorios9.
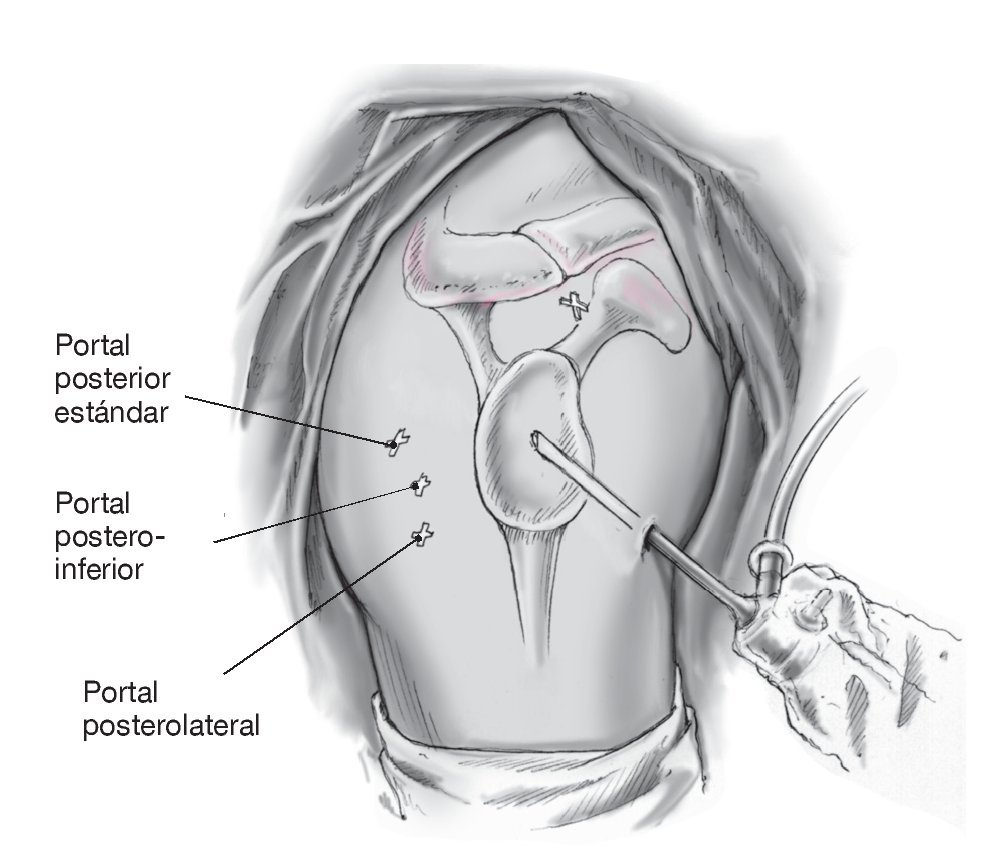
Figura 13. El proceso para la estabilización posterior es básicamente el mismo que para la estabilización anterior. Otros portales optativos son el postero-lateral y el postero-inferior. La cámara se introduce a través del portal antero-superior o, tal como se muestra aquí, en el portal antero-inferior. En el portal posterior debe colocarse una cánula transparente para manejar las suturas. Se introducen los anclajes de sutura a través de un portal adicional postero-inferior (cross) o postero-lateral (lower cross) (tras comprobar la alineación artroscópicamente con una aguja espinal). En lugar de utilizar un portal postero-lateral adicional, se puede situar desde el principio el portal estándar posterior ligeramente más lateral. Así mismo, la estabilización con anclajes de sutura se realiza igual que en la estabilización posterior. En general, dos anclajes, uno en posición horaria de las 7:00 h y otro a las 9:00 h, son suficientes para la estabilización posterior.
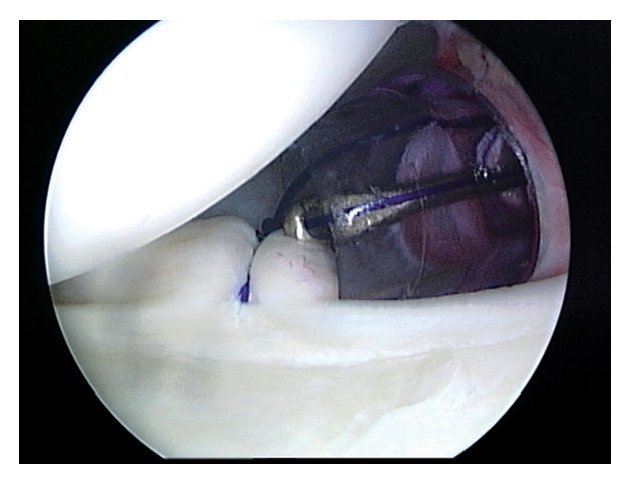
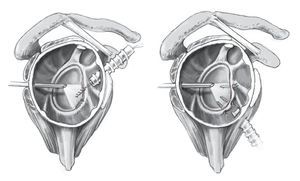
Figuras 14a y 14b. Si el signo del surco es positivo (y persiste en rotación externa), se procede al cierre del intervalo de los rotadores (espacio triangular situado entre el borde superior del músculo subescapular y el margen inferior del supraespinoso). En la mayoría de los casos, se pasan dos suturas de PDS en la cápsula en el margen superior del subescapular a través del portal antero-superior y se anudan después de retirar la cánula de artroscopia. Esto reduce el intervalo de los rotadores y cierra simultáneamente el portal anterosuperior. Intervalo de los rotadores antes (a) y después (b) del cierre.
Figura 15. En el manejo de la inestabilidad multidireccional, se combinan los procedimientos descritos previamente de manera que se produce una reducción obvia en la translación glenohumeral postoperatoriamente. Las inestabilidades multidireccionales con frecuencia son atraumáticas y, en muchos casos, la plicatura capsular de las regiones anterior y posterior y del intervalo de los rotadores es suficiente (tras avivar previamente la cápsula con un terminal de motor). Aquí se muestra el procedimiento para la plicatura capsular posterior en decúbito lateral vía el portal postero-lateral tras anudar la sutura de PDS. Se ve claramente cómo se forma una elevación del labrum en el reborde glenoideo.
Manejo postoperatorio
Tras la estabilización anterior del hombro
Brazo en cabestrillo durante 24 h, posteriormente en especial por la noche durante 4 semanas.
Retirada de los puntos a los 14 días de la cirugía.
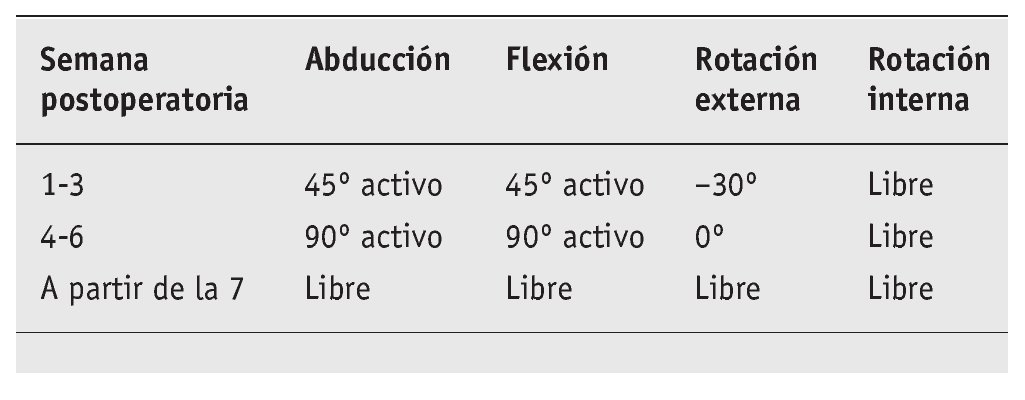
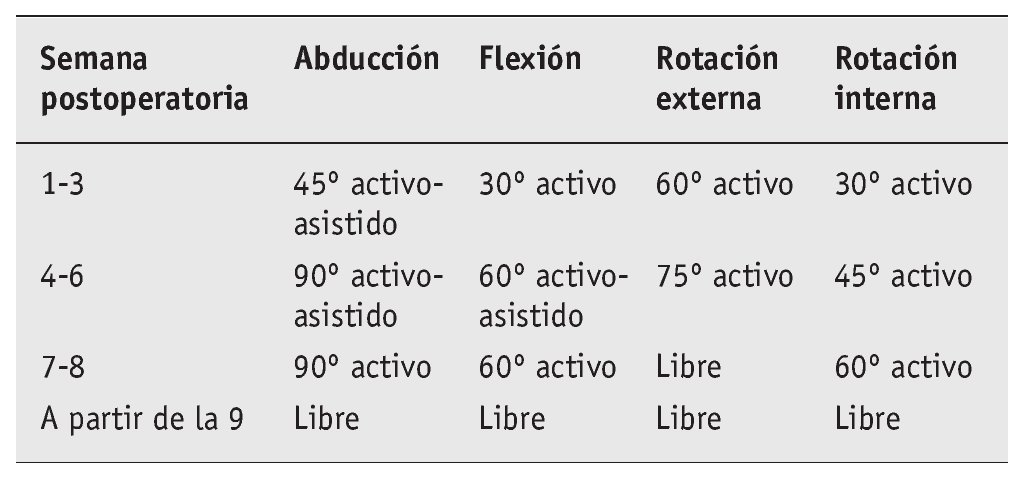
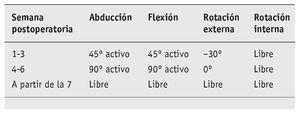
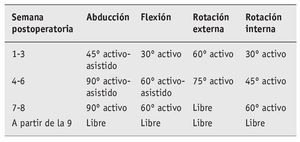
Se autoriza la movilidad como sigue:
A partir de la 7.ª semana, balance articular libre, función de centralización, estabilización y soporte; posteriormente entrenamiento para deportes específicos; deportes por encima de la horizontal permitidos sólo a partir de los 6 meses.
Tras una reparación adicional de un SLAP no hay entrenamiento activo de bíceps en las primeras 6 semanas.
Tras estabilización posterior de hombro
El vendaje del hombro debe mantener la extremidad en 0º de abducción y 0º de rotación externa durante 6 semanas (p. ej., medi-SLK, medi, Bayreuth, Alemania).
Retirada de los puntos a los 14 días de la cirugía.
Se autoriza la movilidad como sigue:
Se evita la adducción horizontal durante 8 semanas.
Inicio gradual de rotación interna activa por detrás del cuerpo y la rotación interna alta a partir de la 7.ª semana.
Ejercicios de potenciación progresiva sólo a partir de la 9.ª semana.
Deportes por encima de la horizontal sólo a partir del 6.º mes.
Tras estabilización multidireccional del hombro
El manejo postoperatorio es el mismo que en la estabilización posterior del hombro pero con limitación de rotación externa de 30º durante 3 semanas, de 45º durante 3 semanas, y de 60º durante 2 semanas, y a continuación se autoriza la movilidad libre.
Errores, riesgos, complicaciones
Resulta primordial asegurar la colocación cuidadosa del paciente. La posición de la cabeza es especialmente importante, porque una excesiva flexión puede causar isquemia cerebral. Se puede dar lesión neurológica del plexo braquial y/o del nervio musculocutáneo, si el brazo se coloca mal.
Colocación cuidadosa de los portales. La mala colocación del portal anterosuperior es un impedimento para la preparación correcta del reborde glenoideo. La colocación del portal antero-inferior demasiado cerca de la glena impide una buena plicatura capsular. La colocación de los portales anterior- o postero-inferior, demasiado lejos en sentido caudal, puede lesionar el nervio axilar.
La plicatura capsular insuficiente lleva a la luxación recidivante, de la misma manera que las lesiones óseas y las displasias glenoides, si son subestimadas.
La protusión de los anclajes puede producir daño severo del cartílago; una colocación demasiado profunda de los anclajes puede producir rozamiento y ruptura del hilo en el reborde glenoideo. Los anclajes colocados con angulación plana quedan entre el hueso y el cartílago y no tienen una presa firme; si este ángulo es excesivo, se pueden arrancar de la glena lateralmente.
Migración de los anclajes.
Anclaje arrancado por mala calidad del hueso o lesión de Bankart ósea. En los casos aislados de defectos más grandes, puede ser necesario colocar un anclaje de diámetro mayor (p. ej., Biocorkscrew 5/0), si los anclajes más pequeños no cogen.
Errores en la realización de la sutura, sutura desenhebrada del ojal, anudado incorrecto, y suturas enredadas. Puede ser necesario volver a colocar anclaje. El anclaje debe retirarse con el instrumento de inserción.
Anudado artroscópico de seguridad para prevenir el aflojamiento.
Resultados
En nuestro hospital se han realizado 600 procedimientos de estabilización de hombro para tratar inestabilidad antero-inferior de hombro mediante técnica artroscópica a través de un portal antero-inferior. No hubo casos de parálisis del nervio axilar. En la serie inicial, los primeros 147 pacientes que recibieron tratamiento del hombro mediante inserción artroscópica anterior-inferior de un anclaje FASTak/Bio-FASTak tenían seguimiento24. La tasa de reluxación (incluyendo subluxaciones) para este grupo (media de seguimiento de 3 años [mínimo 14,1, máximo 72,8 meses], colocación de anclajes FASTak) tratado mediante la técnica aquí descrita fue de 6,1%. Para unos resultados más detallados, como el número de lesiones SLAP concomitantes, consultar la publicación de este estudio. En particular, la lesión más frecuente fue la de tipo V de Maffet con fisura del labrum del anclaje superior del bíceps extendiéndose en dirección antero-inferior. La presencia de la lesión SLAP tipo V no tuvo ningún efecto significativo sobre la tasa de reluxación postoperatoria tras la estabilización. La limitación de rotación externa media fue aproximadamente de 5º en el momento del último control de seguimiento.
Hay otro estudio publicado que muestra el resultado del seguimiento de un grupo sometido a re-estabilización artroscópica para tratar inestabilidad anteroinferior de hombro2. Estos resultados no se incluyen en el grupo previamente mencionado. En este último grupo, se realizaron 43 estabilizaciones mediante técnica artroscópica (algunos pacientes fueron intervenidos en nuestro hospital, otros fueron operados en otros hospitales; dos tercios tras una primera estabilización artroscópica, un tercio con estabilización artroscópica primaria abierta; período de seguimiento 2,5 años) en los que se reprodujo la inestabilidad en el 14%, p. ej., los procedimientos de revisión pueden también realizarse con éxito mediante técnica artroscópica con tan sólo una tasa ligeramente superior de recidiva comparada con las estabilizaciones primarias.
Correspondencia
Prof. Dr. Andreas B. Imhoff
Abteilung und Poliklinik für Sportorthopädie Technische Universität München Connollystrasse 32
D-80809 Múnich (Alemania)
Tel.: (+49/89) 289-24462; Fax: -24484.
Correo electrónico: A.Imhoff@lrz.tu-muenchen.de