Notas preliminares
La incidencia publicada para la inestabilidad posterior de hombro alcanza el 2% del total de las luxaciones de hombro. La incidencia real es difícil de determinar porque la inestabilidad posterior suele ser difícil de diagnosticar. La inestabilidad posterior aislada de hombro sólo se puede confirmar tras excluir la inestabilidad multidireccional5,11,12.
A diferencia de la luxación posterior traumática, el tipo atraumático habitualmente no conlleva despegamiento del labrum o defectos óseos de la glenoides, sin embargo en la mayoría de los casos existe un volumen excesivo de la cápsula posterior, que se combina en ocasiones con la displasia/hipoplasia de la glenoides1,2,4,5,12.
Es recomendable llevar a cabo un diagnóstico muy estricto teniendo en cuenta la elevada tasa de recidiva postoperatoria que ha sido publicada para la inestabilidad posterior atraumática de hombro de hasta el 50%. Sólo se deberá plantear el tratamiento quirúrgico si un tratamiento conservador durante un período de 6-12 meses dirigido a estabilizar la musculatura mediante el entrenamiento de los rotadores externos ha fracasado y el paciente sigue sufriendo sintomatología significativa con limitación de su capacidad para trabajar, para los deportes, y en las actividades de la vida diaria5,7,8,13. Es más, la plicatura capsular posterior habitualmente sólo proporciona resultados postoperatorios estables en los casos de inestabilidad posterior aislada sin componente multidireccional. En la inestabilidad multidireccional, la plicatura capsular posterior agravará los componentes anterior e inferior de la inestabilidad, y conduce a intentos quirúrgicos repetidos de estabilización, que culminan, no sin frecuencia, en una artrodesis de la articulación12. En la retroversión glenoidea > 15º y en la hipoplasia de la glenoides, la plicatura capsular aislada no proporcionará estabilidad articular. En estos casos, está indicado asociar una osteotomía glenoidea posterior con injerto óseo compactado9,11-13.
La luxación posterior recidivante pura voluntaria, que tiene frecuentemente una etiología psicógena con provocación obsesiva de la maniobra de luxación, no debería tratarse quirúrgicamente.
Principios quirúrgicos y objetivos
Estabilización posterior de hombro en pacientes con inestabilidad posterior aislada atraumática sin displasia glenoidea. Plicatura capsular posterior con base medial en el reborde de la glenoides a través de un abordaje posterior de Rockwood e inmovilización ulterior durante 6 semanas en una ortesis antirrotatoria.
Ventajas
Estabilización del hombro sin implantes.
Recuperación del volumen capsular posterior fisiológico.
Inconvenientes
Abordaje difícil y estrecho, con riesgo de lesión de los nervios supraescapular y axilar.
Inmovilización postoperatoria durante 6 semanas con yeso o con una ortesis sintética.
Tasa de recidiva elevada de hasta el 50%, si la selección de los pacientes no es adecuada.
Indicaciones
Luxación posterior recidivante aislada atraumática.
Subluxaciones posterior atraumáticas.
Inestabilidad posterior traumática con o sin despegamiento labral o fractura glenoidea luxada.
Contraindicaciones
Inestabilidad posterior voluntaria (psicógena).
Inestabilidad multidireccional atraumática.
Plicatura capsular aislada para displasia glenoidea y/o retroversión glenoidea > 15º. En estos casos, es necesario realizar una ostetotomía glenoidea posterior con injerto óseo con una plicatura capsular adicional.
Falta de colaboración o de capacidad de comprensión por parte del paciente.
Ausencia de tratamiento conservador previo.
Información para el paciente
Riesgos quirúrgicos generales.
Lesión del nervio supraescapular.
Lesión del nervio axilar.
Limitaciones funcionales residuales.
Inmovilización postoperatoria de 6 semanas.
El manejo postoperatorio incluye el entrenamiento de los rotadores externos y movilización articular.
Inestabilidad recidivante de al menos el 10%.
Planificación preoperatoria
Historia clínica detallada (¿traumatismo?; ¿cuándo/ con qué frecuencia se produce la luxación?; ¿síntomas subjetivos/efectos negativos? ¿tratamiento conservador previo?).
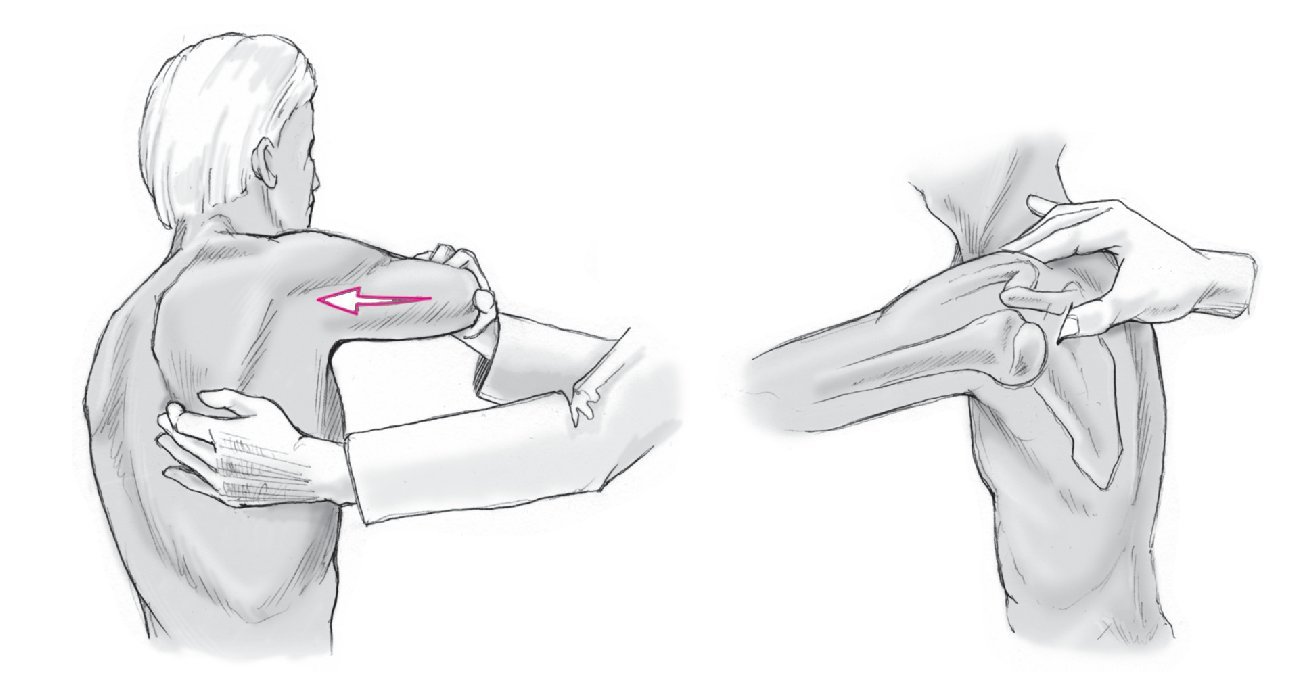
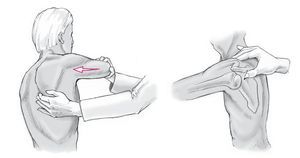
Exploración física exhaustiva de ambos hombros para establecer la dirección exacta de la inestabilidad y para descartar una inestabilidad multidireccional (signo de surco, translación antero-posterior [AP], test de aprehensión). La prueba de la sacudida ("Jerk test") es muy sensible para valorar la inestabilidad posterior de hombro (fig. 1). En algunos pacientes, puede haber subluxación o luxación voluntaria o involuntaria del hombro, si la articulación se desplaza en flexión, aducción o rotación interna.
Figura 1. Provocación de una luxación o subluxación posterior del hombro mediante aducción, flexión y rotación interna de la articulación del hombro mediante presión manual anterior del codo (prueba de la sacudida o "Jerk test").
Estudio neurológico de la extremidad superior.
Estudio ecográfico para excluir lesiones del manguito de los rotadores.
Radiografías simples del hombro en proyecciones AP verdadera y axial.
TC o RNM para excluir displasia glenoidea y valorar la retroversión de la glena. En caso de ser necesario, RNM con contraste para visualizar el volumen capsular y el labrum posterior.
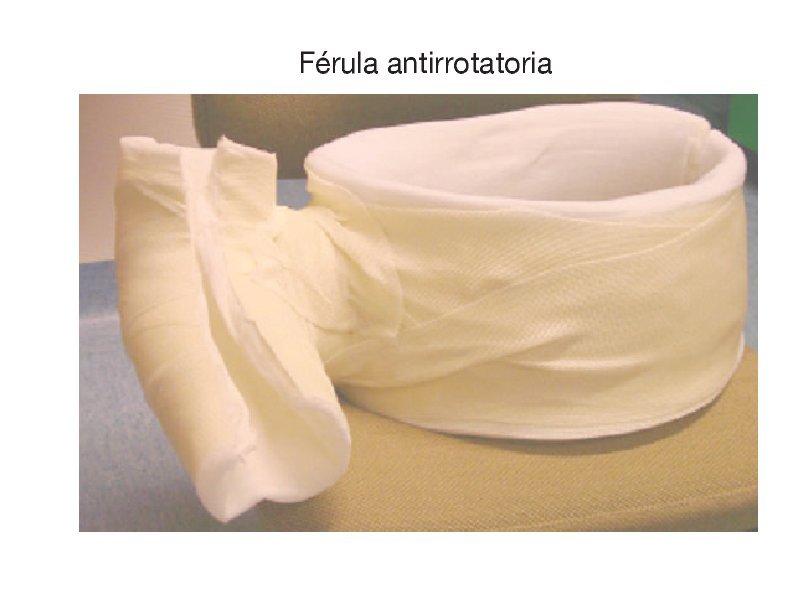
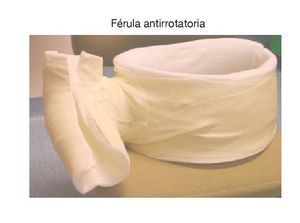
La noche previa a la cirugía, se coloca un yeso antirrotatorio con la articulación del hombro aproximadamente en 15º de abdución y 10º de rotación externa. El yeso se recorta longitudinalmente y a posteriori se fijará provisionalmente con venda elástica al terminar la cirugía (fig. 2).
Figura 2. Se moldea un yeso antirrotatorio antes de la cirugía y se corta longitudinalmente de manera que pueda colocarse inmediatamente tras la cirugía y pueda ser fijado con venda elástica en el quirófano.
Instrumental quirúrgico e implantes
Instrumental estándar para cirugía abierta del hombro, especialmente tres separadores de Hohmann anchos y uno o dos separadores de Langenbeck anchos.
Lápiz dermográfico para dibujar el abordaje.
Anclajes de sutura en caso de lesión posterior del labrum glenoideo.
Sutura de Vicryl N.º 1 para la plicatura capsular.
Anestesia y colocación
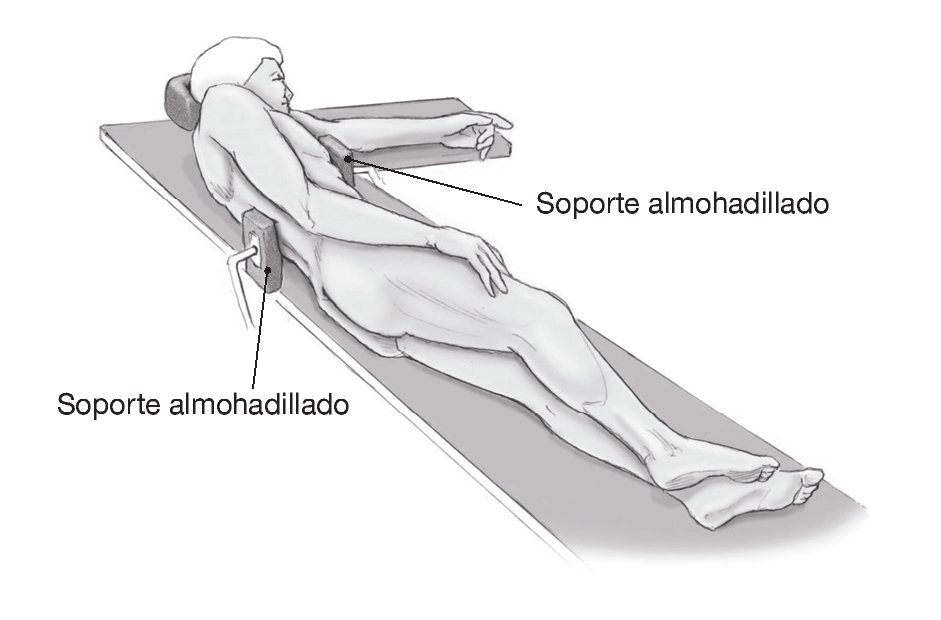
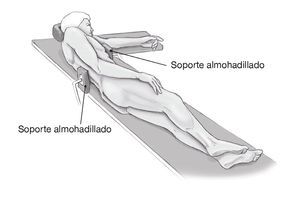
Posición de decúbito lateral con una inclinación posterior del tronco de aproximadamente 30º. Se colocan unos soportes firmes anterior en el tronco a nivel del esternón y posterior en el área de la columna torácica media caudal a la escápula. Se coloca la cabeza en un soporte almohadillado. El brazo se talla estéril, dejándolo libre para tener movilidad intraoperatoria y se deja sobre el tronco o se coloca en un soporte de antebrazo con tracción longitudinal de 2 kg y rotación externa a demanda (fig. 3).
Figura 3. Paciente en posición de decúbito lateral inclinado 30º en sentido posterior. Soporte anterior en el esternón y posterior en la columna torácica por debajo de la escápula y en el sacro.
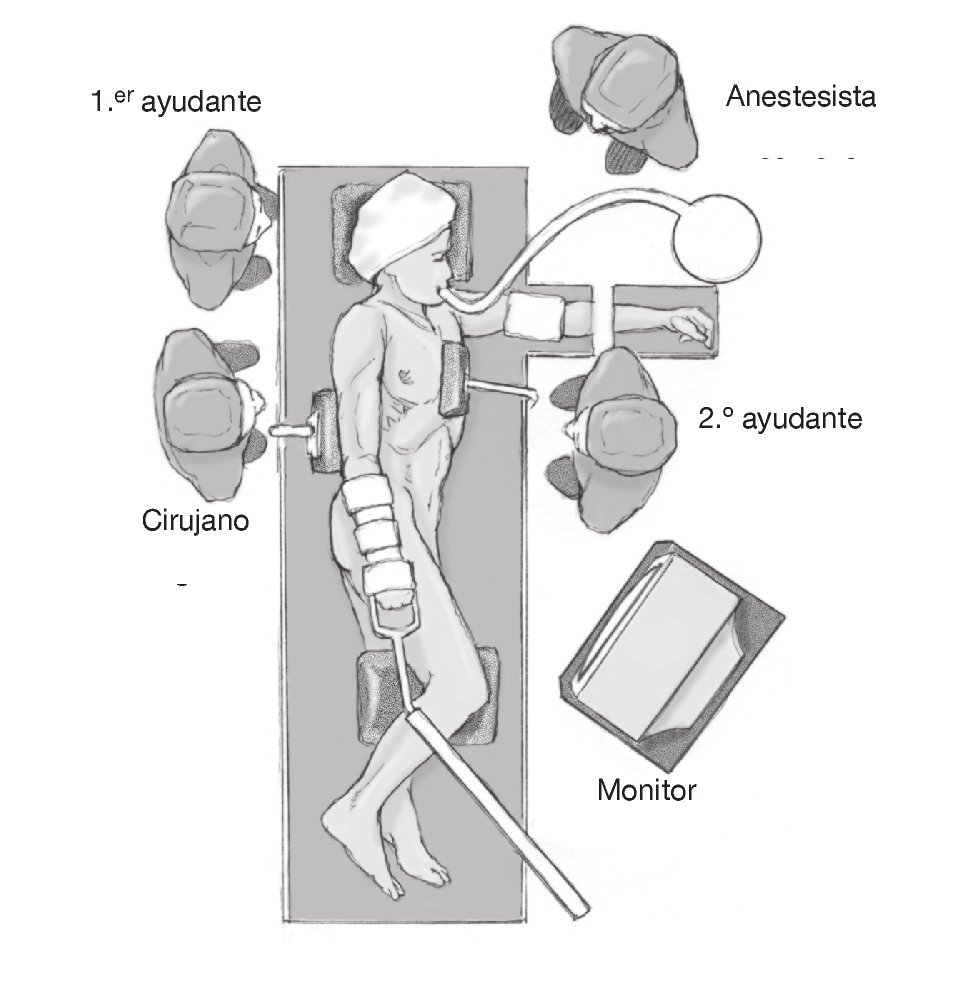
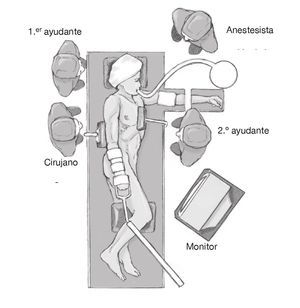
Figura 4. Colocación del cirujano, ayudantes, anestesistas, y monitor en caso de artroscopia antes de la artrotomía del hombro.
Anestesia general. El anestesista debe colocarse a la cabeza el paciente o en los pies (fig. 4).
El cirujano y el primer ayudante se colocan detrás del paciente (el cirujano a los pies, el primer ayudante a la cabeza). El segundo ayudante se coloca delante de paciente (fig. 4).
Técnica quirúrgica
Figuras 5 a 16
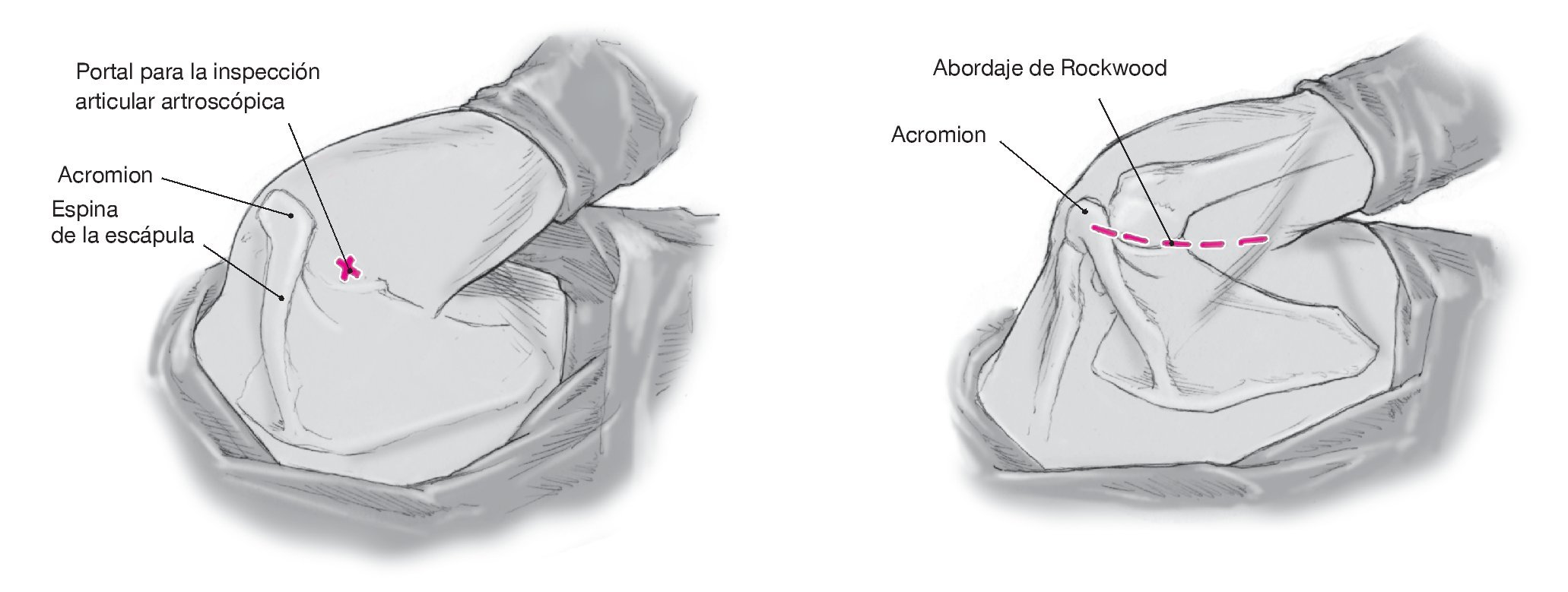
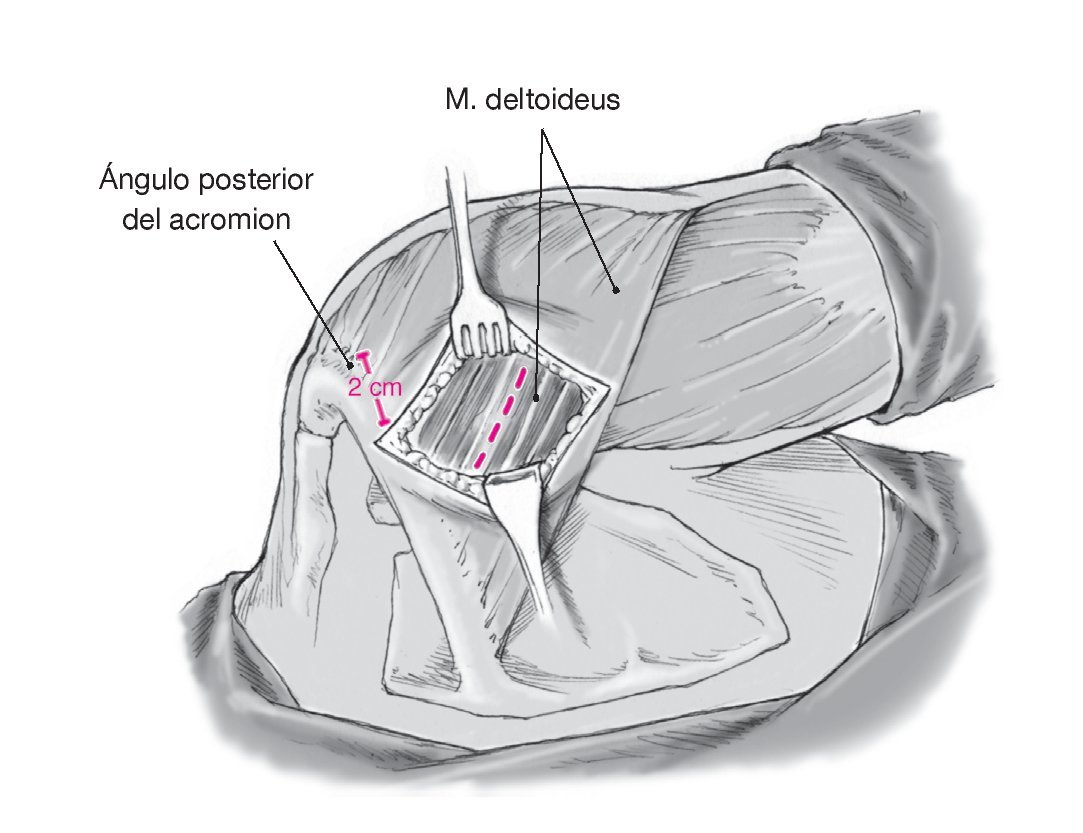
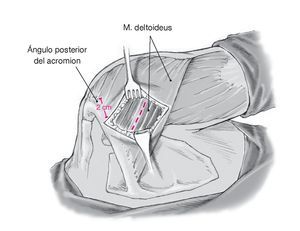
Figura 5. Dibujar sobre la piel las referencias anatómicas: la espina de la escápula, el acromion, y la línea de la incisión que se va a realizar para el abordaje posterior de Rockwood. La incisión vertical recta empieza a unos 2 cm medial al ángulo posterior del acromion justo caudal a la espina de la escápula y se extiende a lo largo de 6-7 cm hacia el pliegue axilar posterior acabando a 0,5-1 cm lateral a la cavidad articular palpable. Este abordaje facilitará el acceso a la cápsula posterior. En los casos en que esté indicada una exploración artroscópica de la articulación para excluir lesiones intraarticulares concomitantes (cuerpos libres, lesión del tendón del bíceps, despegamiento labral), se puede realizar sin dificultad a través de una incisión en el margen superior del abordaje previsto. Se puede sujetar el brazo en aducción manualmente, ejerciendo una ligera tracción según se necesite.
Figura 6. Movilización del tejido celular subcutáneo y exposición de la capa de la fascia sobre la porción espinal del músculo deltoides. Se colocan garfios afilados. Palpación de la cavidad articular. Incisión vertical de la fascia y división de las fibras oblicuas del músculo deltoides de craneal-medial a caudal-lateral sobre la cavidad a lo largo de unos 6-7 cm. Colocación de separadores de Langenbeck.
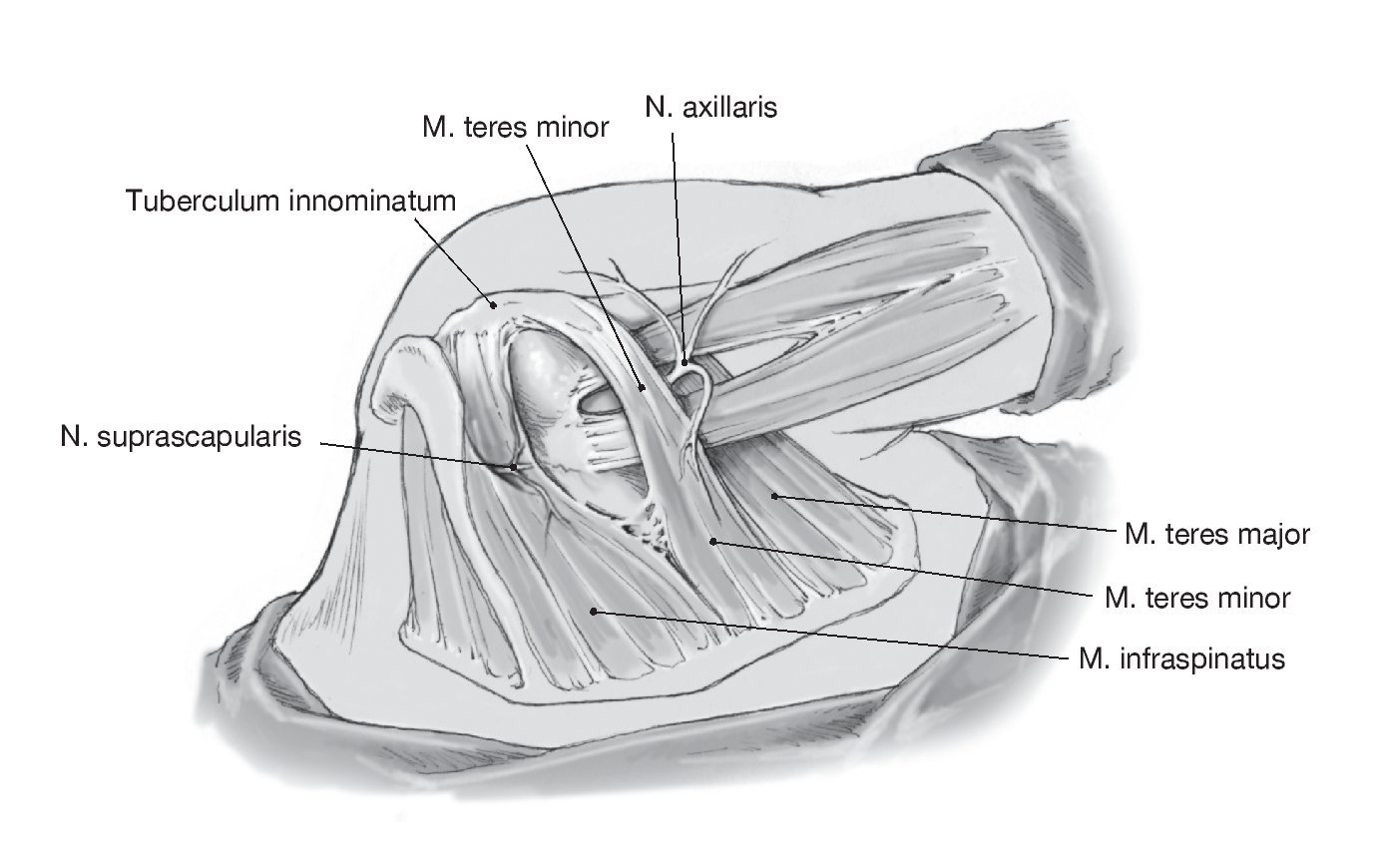
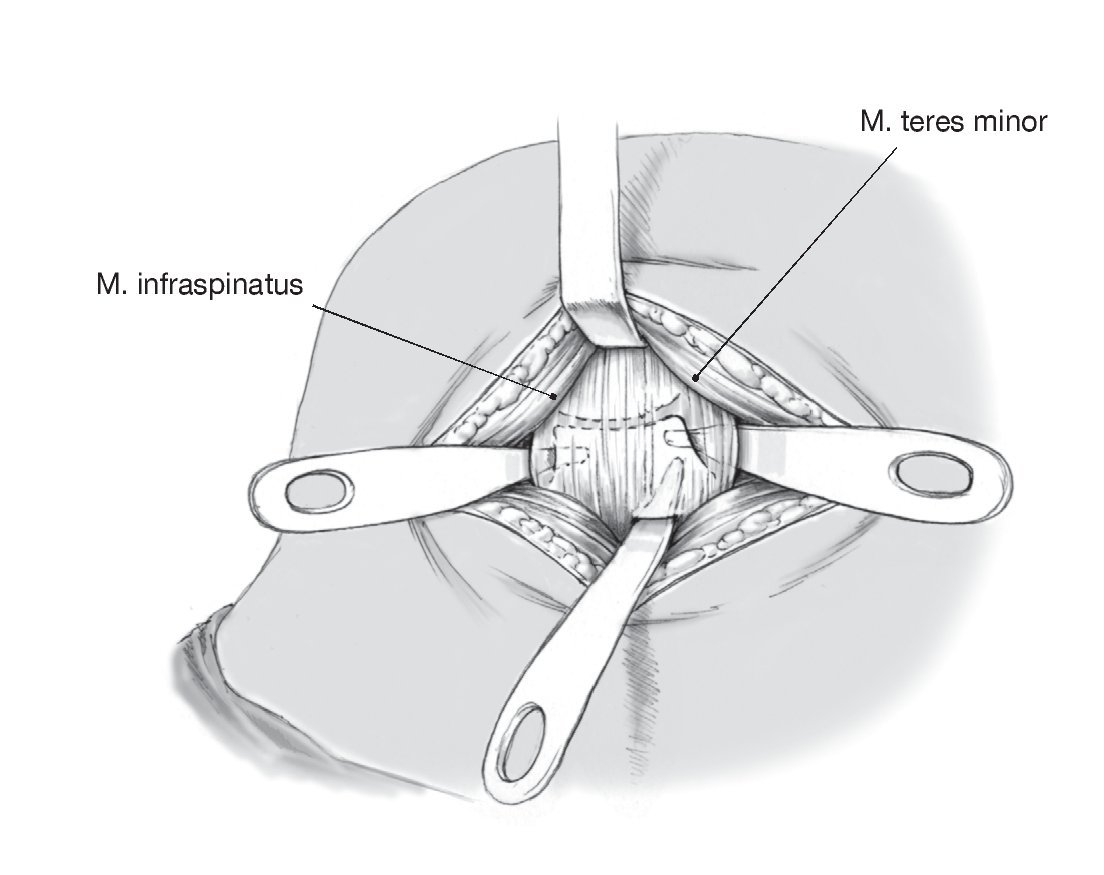
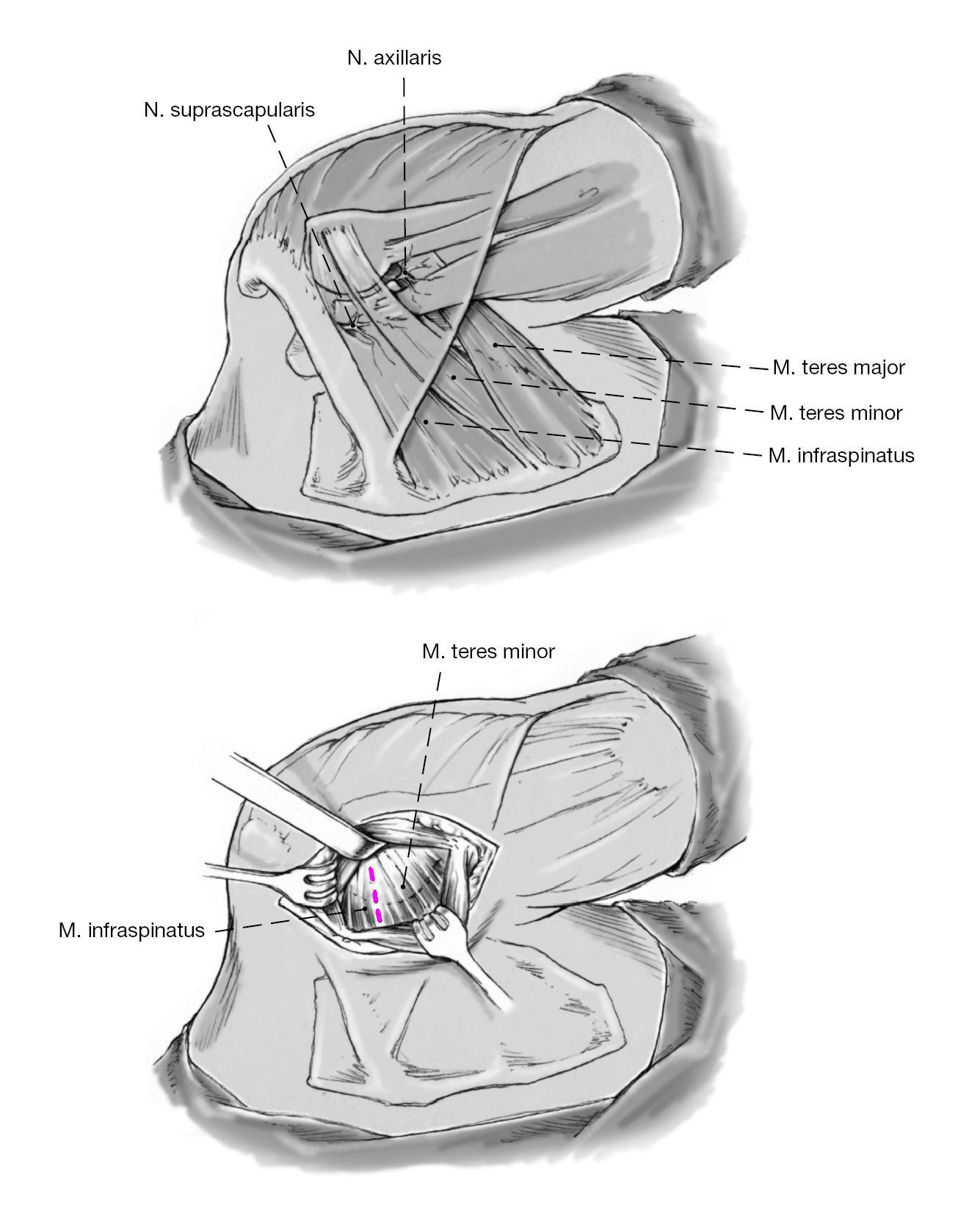
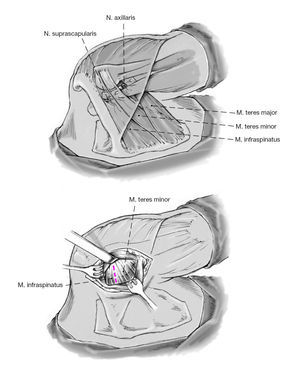
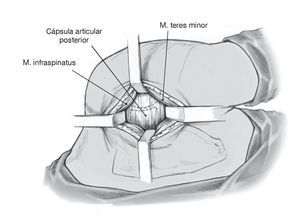
Figura 7. Exposición y disección de los rotadores externos: cranealmente el infraespinoso, caudalmente el redondo menor. Más caudal al redondo menor se sitúa el trayecto del nervio axilar y de los vasos circunflejos humerales posteriores (arteria y vena). Estas estructuras quedan disecadas hasta su punto de entrada en el espacio cuadrilátero para protegerlas de lesión iatrogénica.
Figura 8. Disección entre el infraespinoso y el redondo menor para alcanzar la cápsula articular. Despegamiento romo del margen inferior del infraespinoso del margen craneal del redondo menor. Colocación de separadores de Langenbeck. El límite entre los dos músculos suele ser difícil de identificar. Una referencia palpable es la tuberosidad innominada en la inserción humeral.
Figura 9. Exposición de la cápsula articular posterior entre el redondo menor y el infraespinoso, que se retraen en sentido craneal y caudal con separadores de Langenbeck. Despegamiento romo del complejo musculotendinoso de la cápsula. Para mejorar la visión de la cápsula, se puede desinsertar los tendones del infraespinoso y redondo menor cerca de 1 cm medial a la inserción humeral en la tuberosidad mayor.
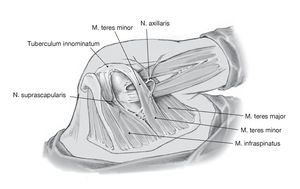
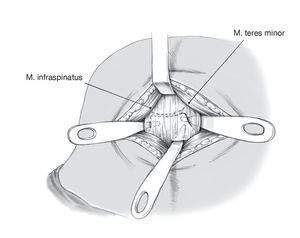
Figura 10. Palpación del reborde glenoideo posterior. Colocación de separadores de Hohmann alrededor del reborde glenoideo superior e inferior a 1,5 cm mediales a la superficie glenoidea en el centro del cuello de la escápula en contacto directo al hueso. Colocación de separador de Lanbenbeck lateral. Deberán colocarse los separadores de Hohmann mediales al reborde glenoideo a 1 cm del mismo. El margen superior de la glenoides es zona de peligro para el nervio suprascapular ya que discurre a 2 cm en dirección medial al reborde glenoideo; en el margen inferior, está en peligro el paquete vásculo-nervioso con el nervio axilar ya disecados.
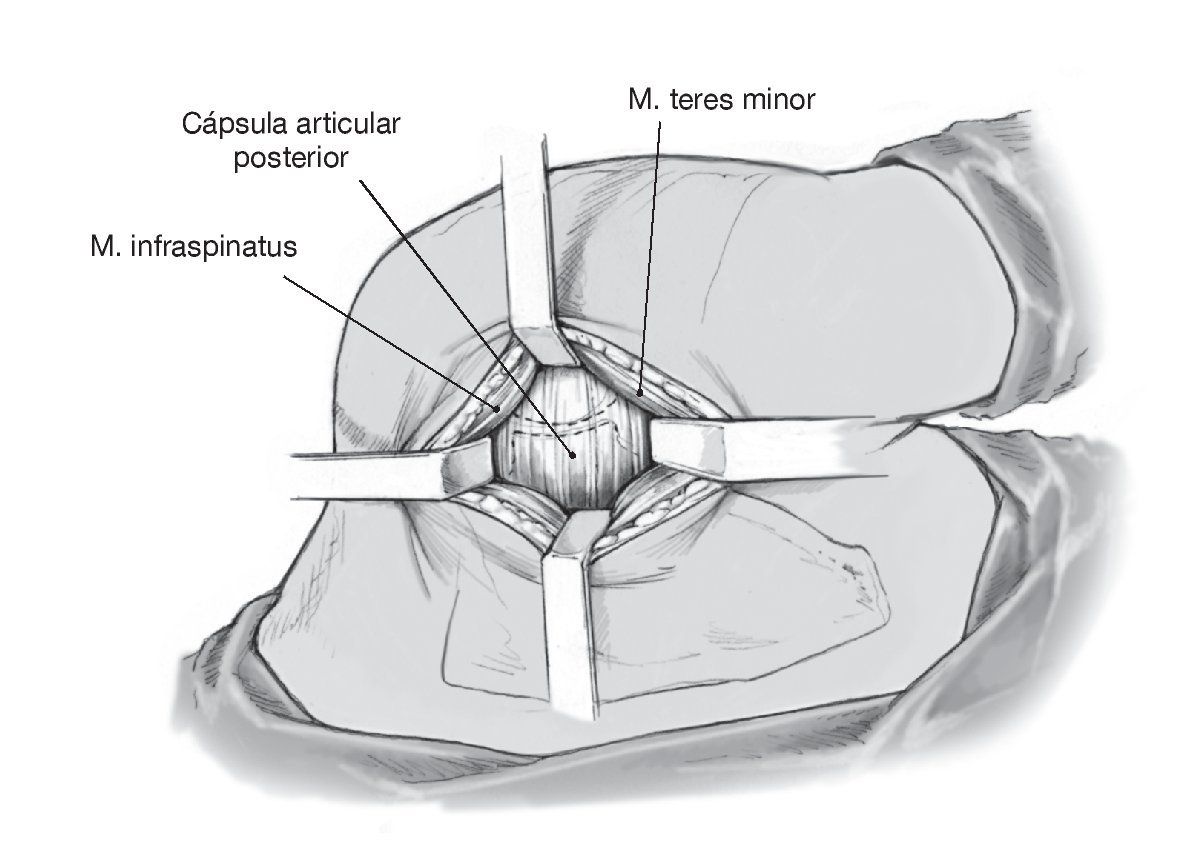
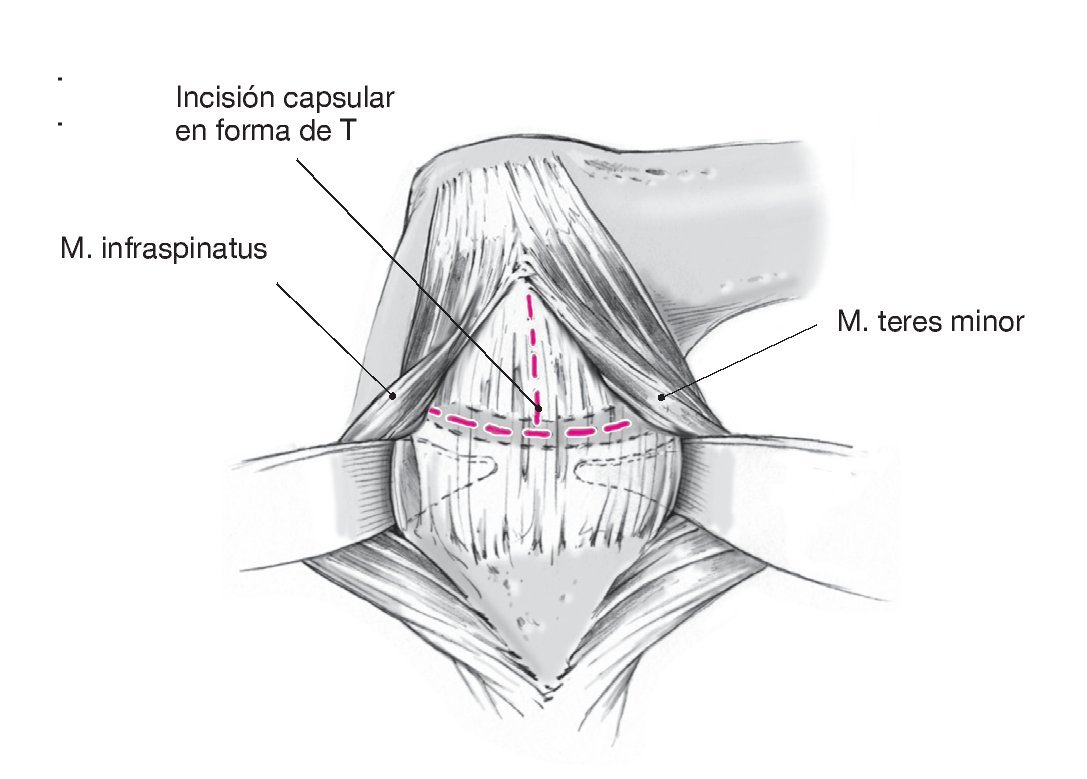
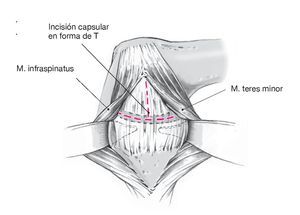
Figura 11. Las fibras musculares remanentes se despegan de la cápsula articular. En caso de ser necesario, se realizará una comprobación de seguridad de la cavidad articular mediante rotación suave del brazo. Incisión capsular con forma de T. Primero, se realiza la incisión longitudinal de la cápsula articular desde el margen craneal al caudal de la cabeza humeral paralelamente al borde posterior de la glenoides a unos 0,5 cm lateral al reborde palpable de la misma. A continuación, se practica la incisión transversa de la cápsula empezando en la incisión longitudinal y extendiéndola lateralmente en la cabeza humeral.
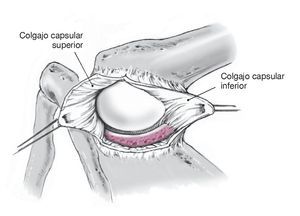
Figura 12. La incisión capsular en T con base medial crea dos colgajos capsulares triangulares craneal y caudal, que se sujetan colocando puntos provisionales de tracción de Vicryl en la punta. Movilización manual roma de los colgajos capsulares craneal y caudal. Como alternativa se puede realizar una incisión en T con base lateral en la cápsula con base medial3,6. Esto tiene el inconveniente de que precisa despegar casi completamente los rotadores externos, la exposición es difícil debido a una anatomía compacta sobre todo lateralmente, y el labrum posterior es más difícil de acceder. Por estas razones, los autores no recomiendan esta técnica.
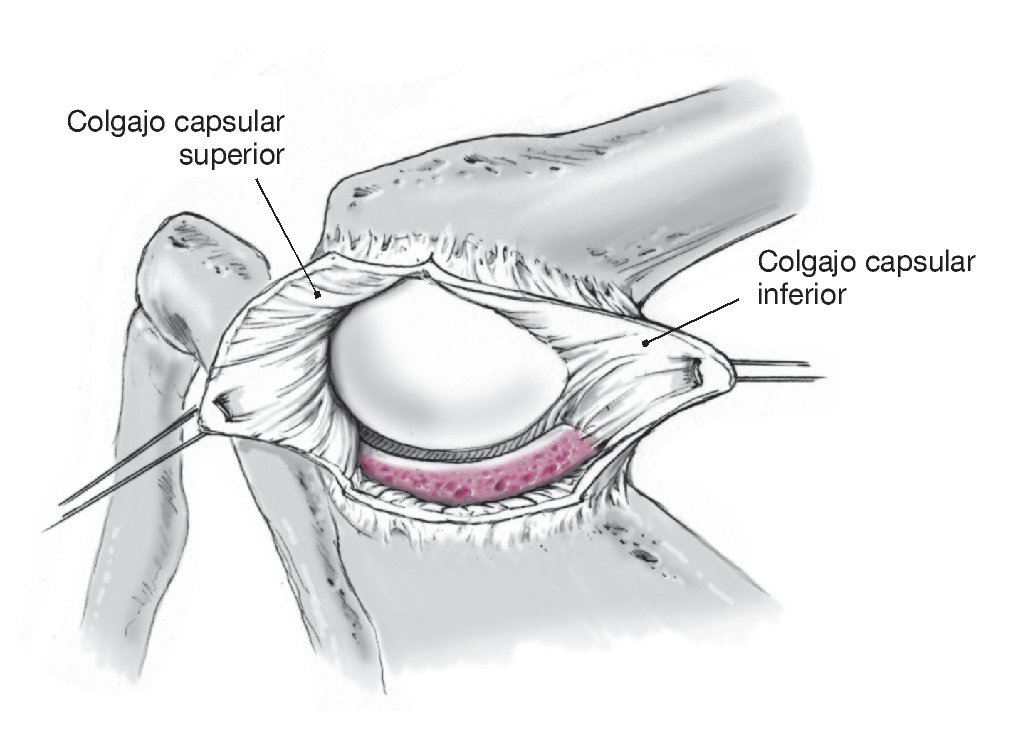
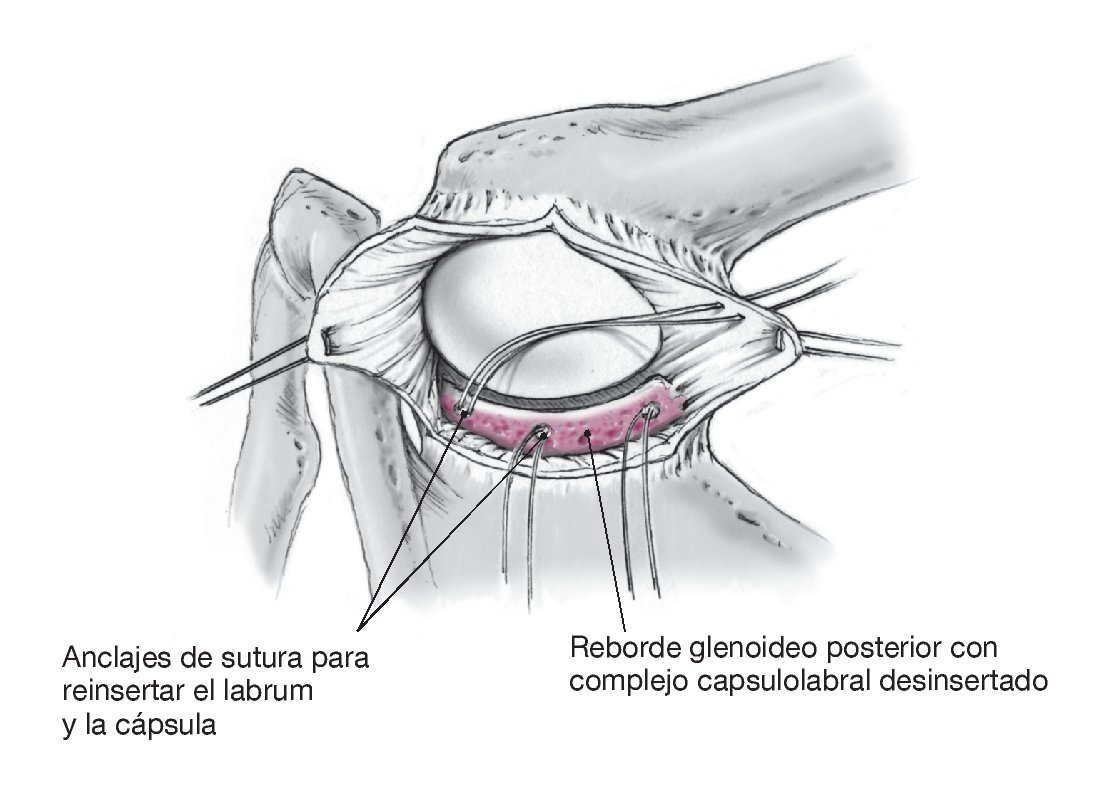
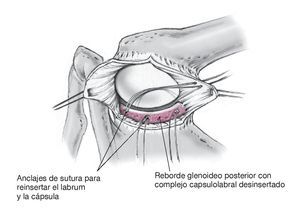
Figura 13. Inspección del labrum posterior y del reborde glenoideo posterior. En caso de avulsión labral del reborde glenoideo posterior, la cual no es muy frecuente en inestabilidad atraumática posterior, se procede a la reinserción del labrum con anclajes de sutura. Es importante dirigir los anclajes con una angulación al menos de 45º al plano horizontal de manera que no interfieran en la superficie articular de la glenoides, la cual no es visible.
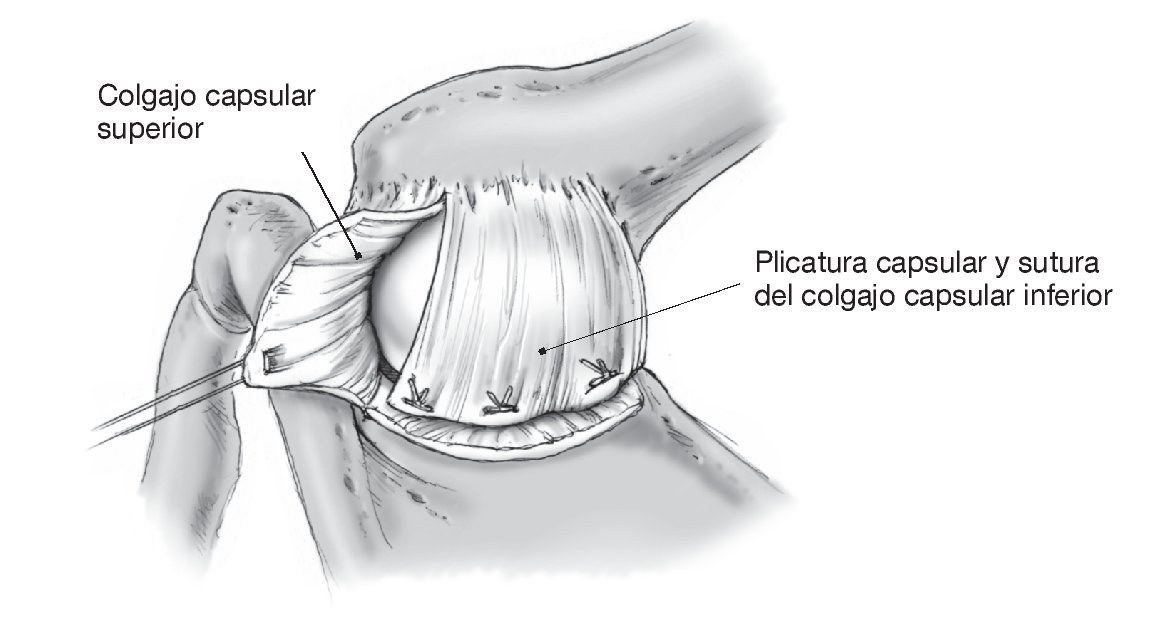
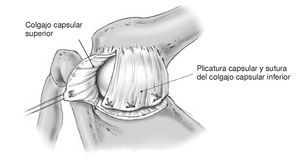
Figura 14. Se realiza la plicatura capsular posterior. El colgajo capsular inferior se tracciona en sentido medial con el brazo en posición de aducción y a 20º de rotación externa, y se fija con puntos de sutura de Vicryl del 1 reabsorbible al complejo capsulolabral medial en el reborde glenoideo.
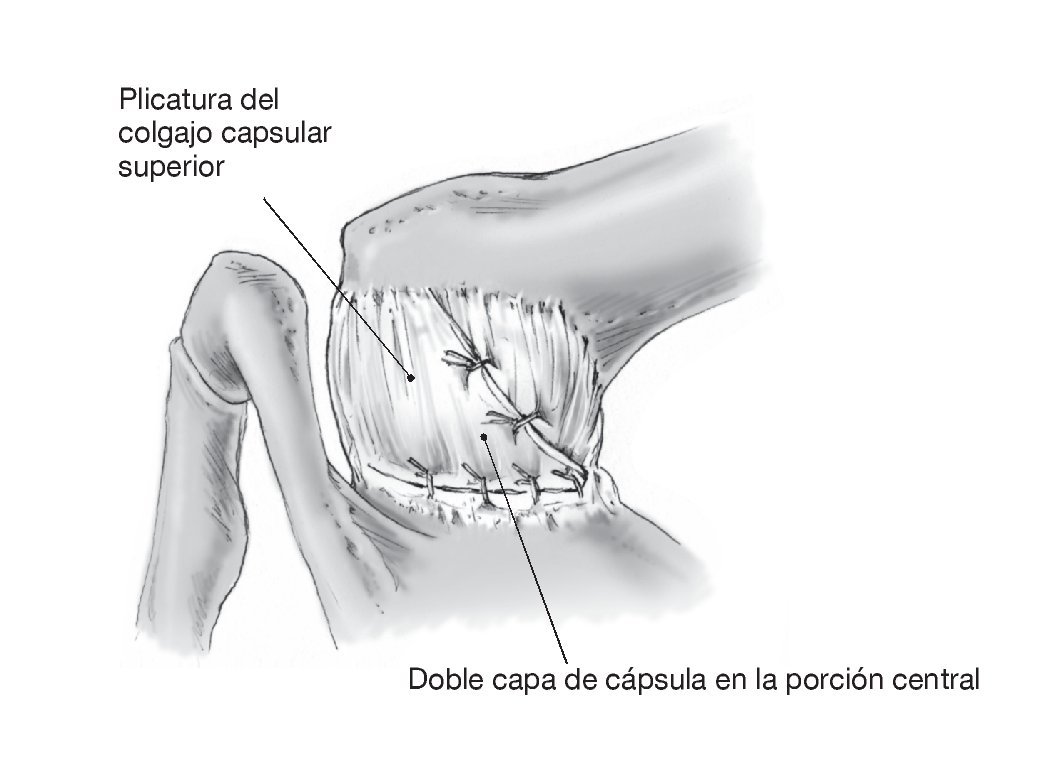
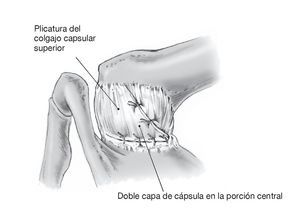
Figura 15. Plicatura capsular completa. El colgajo capsular craneal se tracciona a caudal y medial sin cambiar la posición del brazo y se fija con puntos de sutura de Vicryl del 1 al colgajo caudal y al complejo capsulolabral medial. El resultado es una reducción tridimensional del volumen capsular con doble capa de cápsula articular en la zona central. El segundo ayudante sujeta el brazo en aducción y como mínimo a 20º de rotación externa hasta acabar la cirugía. Irrigación y hemostasia. Se coloca un drenaje de calibre 12 que se saca percutáneamente en el extremo craneal de la herida dejando la punta del drenaje en el plano capsular.
Figura 16. Tras retirar los separadores, la incisión se cierra espontáneamente. No es necesario realizar puntos de aproximación. El drenaje por succión no es imprescindible, si se controla el sangrado de la manera adecuada. Cierre por planos de la herida acabando con una sutura intradérmica. Apósito estéril. Con el paciente todavía colocado en decúbito lateral, se coloca la ortesis antirrotatoria preparada antes de la cirugía para inmovilizar el hombro, y se fija mediante vendas elásticas.
Manejo postoperatorio
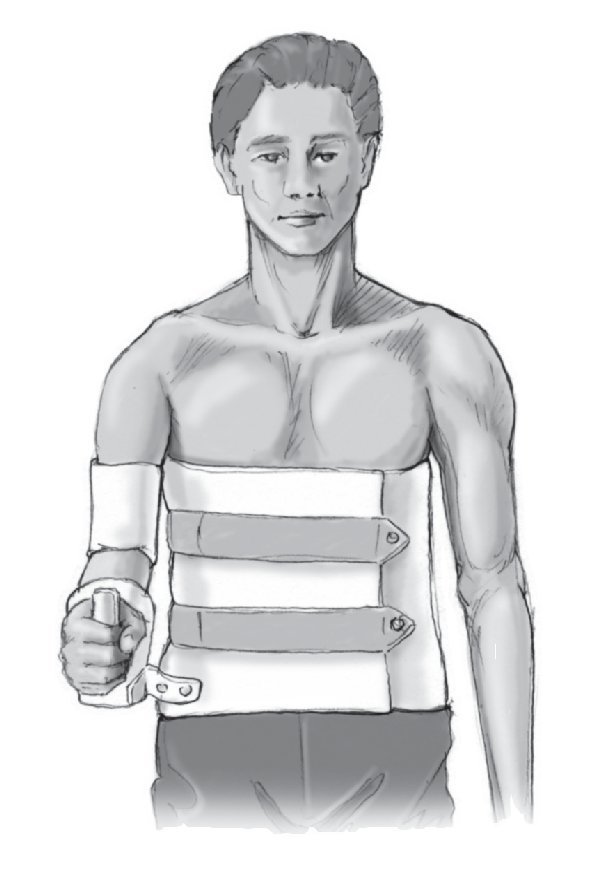
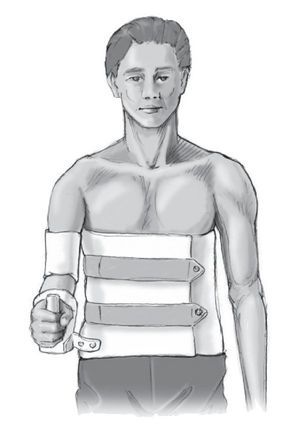
El día 1 tras la cirugía se explora para descartar síntomas de hiperpresión, después la ortesis sintética puede fijarse definitivamente pasando alrededor vendas de yeso. Se mantiene la ortesis durante 6 semanas (fig. 17). Como alternativa a la ortesis antirrotatoria, cuando el grado de colaboración del paciente es suficiente, se puede colocar una ortesis ortopédica con Velcros en rotación externa de 0º y 20º de abducción (fig. 18). Posteriormente rehabilitación de los rotadores externos y movilización en aducción bajo supervisión de fisioterapeuta. No se forzarán movimientos de flexión/rotación interna/aducción antes de la semana 12 del postoperatorio.
Figura 17. Paciente con yeso antirrotatorio el día 2 postoperatorio.
Figura 18. Como alternativa al vendaje de yeso, se puede mantener el brazo mediante una ortesis especial del hombro sujeta con Velcro que mantiene el brazo en unos 15º de aducción y 0-10º de rotación externa aproximadamente.
Errores, riesgos, complicaciones
En los casos de hipoplasia de la glenoides y retroversión glenoidea > 15º, la plicatura capsular aislada es insuficiente para estabilizar la articulación. En estos casos, cuando es necesario, se combina la osteotomía de la glenoides con el injerto óseo compactado5,9,12,13.
Las inestabilidades posteriores completamente inducidas por parte del paciente de forma voluntaria son con frecuencia un signo de problemas psicológicos. El resultado quirúrgico es con frecuencia poco satisfactorio, las tasas de recidiva elevadas. En estos pacientes, no debe considerarse la plicatura capsular posterior.
La plicatura capsular posterior en inestabilidad multi-direccional atraumática lleva al incremento de la inestabilidad anterior-inferior12. Estos pacientes con frecuencia son sometidos a intentos quirúrgicos repetidos para estabilización mediante técnicas anteriores y posteriores. Esto puede acabar en una movilidad de hombro muy limitada y dolorosa que en ocasiones sólo se puede resolver mediante una artrodesis.
La inmovilización en un yeso y el manejo postoperatorio necesario deberán discutirse detalladamente con el paciente antes de la cirugía. Si se ignoran los conceptos postoperatorios, el riesgo de recidiva es mucho mayor.
Diagnóstico preoperatorio exhaustivo (TC/RNM) para excluir alteraciones óseas como causas de una inestabilidad posterior que no se puede tratar mediante una plicatura capsular aislada.
Lesión al nervio axilar: se puede evitar mediante un abordaje y un manejo cuidadosos.
Lesión del nervio supraescapular: se puede evitar con la colocación correcta de los separadores de Hohmann.
Si se tiene que reinsertar el labrum, existe riesgo de colocar los anclajes de sutura en la articulación ya que la cavidad articular no se ve directamente: en estos casos, es necesario realizar una revisión lo antes posible para sacar estos anclajes.
Plicatura capsular insuficiente debido a un abordaje corto de la cápsula posterior, provocando la inestabilidad recidivante en el postoperatorio: disección y técnica quirúrgicas cuidadosas.
Limitaciones residuales de la articulación del hombro.
Resultados
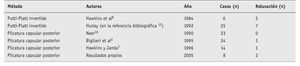
Estudios más recientes han mostrado tasas claramente inferiores de luxación recidivante tras tratamiento quirúrgico de inestabilidad posterior atraumática del hombro con plicatura capsular postero-inferior comparados con las técnicas de Putti-Platt invertido que antes se aceptaban de manera generalizada, con refuerzo en doble capa y lateralización del tendón del infraespinoso1,2,4,7,8,10-12 (tabla 1).
Entre octubre de 2002 y septiembre de 2004, tratamos en nuestro hospital ocho pacientes por inestabilidad posterior atraumática aislada del hombro, siguiendo la técnica descrita previamente. Ningún paciente presentó inestabilidad secundaria a alteración esquelética que requiera tratamiento. Estabilizamos todos los hombros mediante plicatura capsular posterior siguiendo los conceptos de técnica quirúrgica y manejo postoperatorio aquí descritos. Todos los pacientes acudieron a la visita de seguimiento a las 6 y 12 semanas, y a los 6 y 12 meses postoperatorios. No hubo complicaciones peroperatorias. No había evidencia de déficit neurológico debido a lesión yatrogénica de los nervios en peligro, supraescapular y axilar. Todos los pacientes quedaron con una función libre del hombro durante el primer año postoperatorio. En dos casos, se produjeron dos episodios de luxación posterior espontánea recidivada a los 7 y 23 meses respectivamente. Seis pacientes tenían una función del hombro libre y estable y no presentaron síntomas añadidos.
Correspondencia
Dr. Thomas Ambacher
Arcus Sportklinik Pforzheim
Rastatter Strasse 17-19
D-75179 Pforzheim (Alemania)
Tel.: (+49/7231) 60556-3080; Fax: -3002 Correo electrónico: ambacher@sportklinik.de