Notas preliminares
Las lesiones de la articulación sacroilíaca (SI) son, además de las fracturas del sacro, las lesiones más frecuentes del anillo pélvico posterior. Las del tipo C se definen como inestables en el plano rotacional y vertical17. Se las divide en luxaciones sacroilíacas verdaderas (alrededor del 60%), fracturas-luxaciones transilíacas (también llamadas fracturas en media luna), alrededor del 30% y fracturas-luxaciones transacras (alrededor del 10%)18.
Se han descrito un gran número de técnicas de fijación. Nosotros las diferenciamos en 4 tipos: fijación transiliosacra con tornillos por un abordaje ilioinguinal23, osteosíntesis con tornillo a compresión transiliosacro bajo control con intensificador de imágenes2,11,21,22,27 o con tomografía computada5,6, y procedimientos que pueden ser realizados en posición decúbito supino por una vía anterolateral13,19,25 o, menos frecuente, por un abordaje transperitoneal, después de una laparotomía.
Los diferentes implantes son usados para una osteosíntesis anterior con placa son: placas paralelas DCP de 3.5 mm28, placas de reconstrucción pequeñas o grandes8,12,15,19,24, o la placa cuadrangular modificada (placa para articulación SI)13,14.
Nosotros nos inclinamos por el uso de placas estrechas DCP de 3 orificios, ya que estos implantes demuestran una alta rigidez, en comparación a otros tipos de placas, y permiten un buen agarre en el hueso esponjoso del sacro con tornillos de esponjosa de 6.5. Según los estudios biomecánicos, la ubicación de la placa es de poca importancia: tanto paralelas como en ángulo, el limite de carga fue de alrededor del 100% del peso del cuerpo9.
Principios quirúrgicos y objetivos
Reducción abierta y fijación interna con placa DCP de 2-3 orificios de la lesión completa de la articulación SI a través de un abordaje anterolateral con el paciente en posición supino. El objetivo es obtener una reconstrucción del anillo pélvico posterior que permita la carga completa.
Ventajas
* Abordaje anatómico y sin lesión grave de las partes blandas.
* Buen acceso.
* Reducción anatómica bajo visión directa.
* Es posible la movilización precoz del paciente con carga parcial.
Inconvenientes
* Se requiere estar familiarizado con la anatomía local.
Indicaciones
* Disrupción completa de la articulación SI (lesiones del anillo pélvico tipo C).
* Fractura-luxación transilíaca de la articulación SI con un fragmento pequeño e insignificante.
* Fractura-luxación transacra de la articulación SI con un fragmento pequeño e insignificante.
* Fijación urgente de la articulación SI después de una laparotomía.
Contraindicaciones
* Mal estado general.
* Lesión local de tejidos blandos.
* Lesiones inestables rotacionales de la pelvis tipo B.
Información para el paciente
* Riesgos generales de la cirugía.
* Complicaciones tromboembólicas.
* Infección de la herida.
* Lesión del tronco nervioso lumbosacro debido a una disección medial excesiva del sacro.
* Lesión del nervio femorocutáneo lateral debido a una disección anterior excesiva de la cresta ilíaca.
* Lesión del nervio obturador por una disección intramuscular incorrecta.
* Sangrado del plexo venoso presacro.
* Lesión de las raíces nerviosas presacras causada por una colocación excesivamente medial de los tornillos en el sacro.
* Migración del implante con pérdida de reducción ocasionada por una mala posición de los tornillos.
* Hernias de la pared abdominal.
* Recomendación de retirada del implante, después de 6 meses aproximadamente, para evitar la fusión espontánea de la articulación.
Planificación preoperatoria
* Radiografías de pelvis y tomografía computada (CT), proyecciones radiológicas oblicuas (inlet y outlet) y alar y obturatriz.
* 3 x 500 ml unidades de sangre.
* Profilaxis tromboembólica siguiendo un protocolo de alto riesgo, basado en recomendaciones de la Asociación Alemana de Cirujanos4 (p. ej., enoxaparina) (Clexane multidosis) dos veces al día ajustada al peso.
* Disponibilidad de un intensificador de imágenes.
* Sondaje vesical.
* Profilaxis antibiótica perioperatoria (p. ej., cefazolina 1 x 2 g intravenosa, 1 h antes de la intervención).
* Disponibilidad de una unidad de cuidados intensivos.
Instrumental quirúrgico e implantes
* Set completo de instrumentación de pelvis.
* Set de placas y tornillos AO (set de grandes fragmentos).
* Pinzas de reducción de pelvis.
* Motor para brocas.
Anestesia y colocación
* Anestesia general.
* Posición decúbito supino.
* Incluir en el campo quirúrgico la extremidad inferior del lado de la pelvis lesionada.
* Posición que permita la utilización intraoperatoria del intensificador de imágenes:
Visión completa de la pelvis.
Proyección oblicua que permita una rotación de 40º en el plano transverso: inlet y outlet.
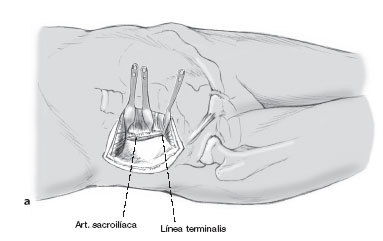
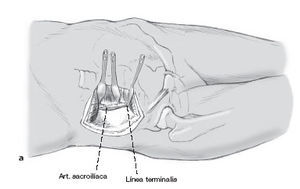
Consideraciones anatómicas (figs. 1-3)
Figura 1
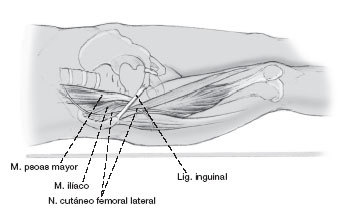
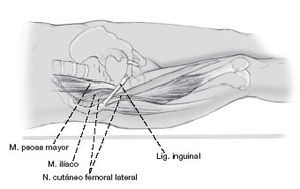
Al realizar la incisión, se debe tener en cuenta la ubicación del nervio femorocutáneo lateral. Este nervio usualmente sale de la pelvis por debajo del ligamento inguinal, aproximadamente 15-20 mm medial a la espina ilíaca antero superior y entonces se divide en varias ramas (3, 10, 26).
Ocasionalmente, sin embargo, (4-13%) el nervio continua más del 5 cm lateral a la espina ilíaca antero superior. Si la incisión se amplía demasiado anterior, el nervio puede ser lesionado (1, 16, 20).
Figura 2
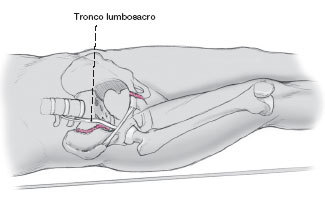
Durante la disección de la articulación SI y, en particular, durante la exposición de la parte lateral del promontorio sacro, el tronco lumbosacro está en riesgo.
La distancia entre el tronco lumbosacro y la articulación SI disminuye de anterior a posterior. En el área terminal, la distancia es de 10 mm, en cambio a 4 cm posterior a la línea terminalis la distancia promedio es de 23 mm7. Esto debe ser tomado en cuenta cuando se pone un separador de Hohmann (fig. 9).
Figura 3
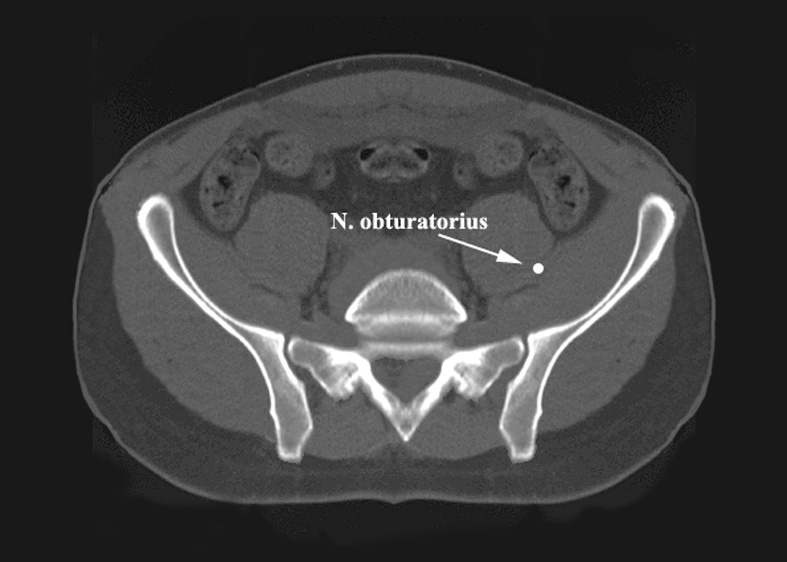
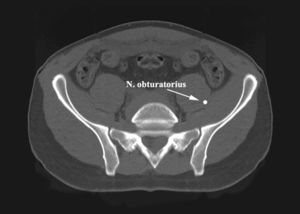
En la articulación SI, el nervio obturador se encuentra en el interior de la masa del músculo ilíaco y del psoas mayor y por lo general no está en riesgo si la fosa ilíaca es disecada de una manera subperióstica estricta.
Técnica quirúrgica
Figuras 4 a 15
Figura 4
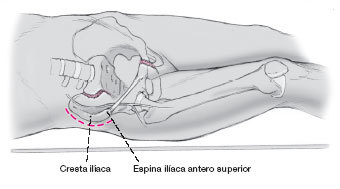
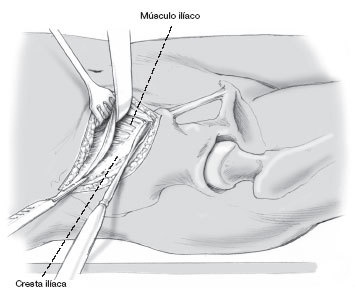
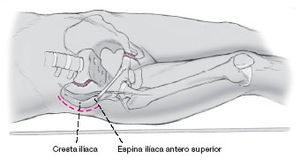
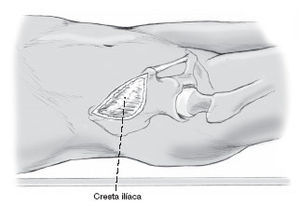
Primero se localiza la espina ilíaca antero-superior y todo el trayecto de la cresta ilíaca.
La incisión comienza aproximadamente 5 cm posterior a la espina ilíaca antero superior y se dirige 1-2 cm lateral a la cresta ilíaca, hacia posterior sobres borde. Es importante tener cuidado con el trayecto del nervio femorocutáneo lateral, ya que éste puede ser encontrado hasta 4 cm lateral a la espina ilíaca antero-superior.
Figura 5
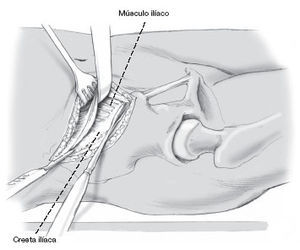
Después de disecar el tejido subcutáneo se expone el origen tendinoso del músculo oblicuo externo. Por lo general, el vientre muscular se extiende discretamente en dirección lateral más allá de la cresta ilíaca. Es por ello que la disección debe ser comenzada en el lado lateral y distal con el objetivo de disecar el origen tendinoso de la cresta ilíaca, para evitar así una disección transmuscular. La inserción muscular debe permanecer unida al periostio tanto como sea posible para después poder realizar una reinserción segura.
Figura 6
Tan pronto como se llega al borde proximal de la fosa ilíaca, se procede a despegar, usando un separador, el músculo ilíaco con el periostio del hueso ilíaco. Usualmente, después de una pequeña disección se encuentra el hematoma causado por la lesión. Con el objetivo de ganar mayor acceso, la incisión de la cresta ilíaca puede ser prolongada siguiendo una nueva orientación. Por lo general, la ampliación en dirección posterior es suficiente. En pocos casos se debe de realizar una nueva incisión en dirección anterior.
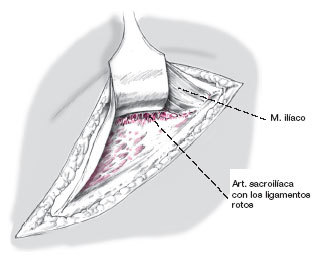
Figura 7
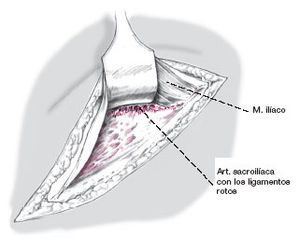
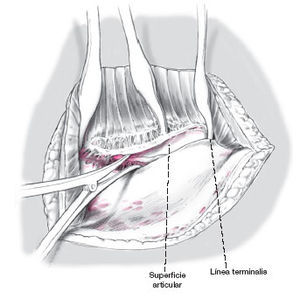
Después de evacuar el hematoma se encuentra la articulación SI lesionada. Usando un separador grande de Langenbeck se procede a separar hacia medial el músculo ilíaco, el músculo psoas y los órganos abdominales, de esta manera se puede palpar el hueso sacro con los dedos. En las luxaciones simples
se observa el muñón de los ligamentos SI insertados en el borde anterior.
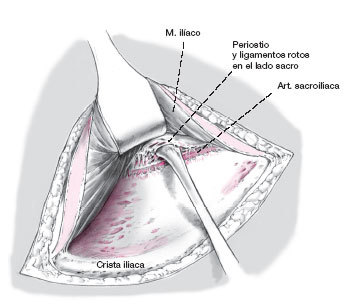
Figura 8
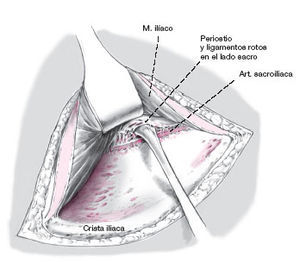
Se separa cuidadosamente el periostio de la parte lateral del sacro usando un periostótomo. Durante esta disección laboriosa, se debe evitar cualquier deslizamiento medial.
Figuras 9a y b
Se colocan separadores de Hohmann lo más posterior posible para observar la cara lateral del promontorio sacro. En este punto, la distancia entre la articulación sacroilíaca y el tronco lumbosacro es de 23 mm. Para evitar lesionar el tronco lumbosacro (a), se coloca un segundo separador de Hohmann sobre el hueso que ha sido desperiostizado completamente. Otra posibilidad es introducir una aguja de Kirschner en la parte lateral del sacro.
Si ponemos un separador de Hohmann curvo detrás de la línea terminalis se podrá obtener un mejor campo visual (b). Éste se coloca en un ángulo aproximado de 60-80º respecto al plano de la articulación SI. Así se podrá inspeccionar completamente dicha articulación.
Figura 10
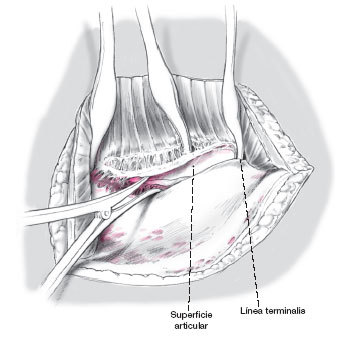
Después se procede a desplazar más la articulación SI usando un distractor de artrodesis. Se inspecciona toda la articulación y bajo visión directa se debrida completamente. Los fragmentos de cartílago o de hueso que obstaculizan la reducción son extraídos.
En circunstancias en que el daño del cartílago articular sea extenso, se procede a preparar la articulación para la artrodesis.
Figura 11
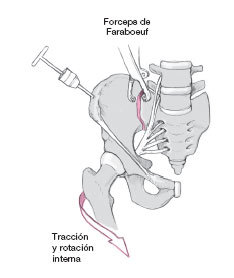
La reducción de la articulación se la consigue sobre todo por tracción de la extremidad, combinada con rotación interna y, adicionalmente, compresión manual lateral directa de la pelvis.
Si la reducción es difícil ya sea por otras lesiones o por malrotación, se puede introducir un clavo de Schanz en la cresta ilíaca para usarlo como palanca y facilitar así la reducción. En raras ocasiones se necesita una pinza de Faraboeuf para cerrar la articulación SI. Para ello se coloca un tornillo de 3.5 mm en el sacro y el correspondiente en el hueso ilíaco. Los tornillos son agarrados con la pinza de Faraboeuf, obteniéndose así la reducción.
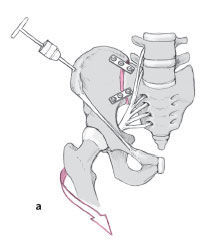
Figuras 12a-c
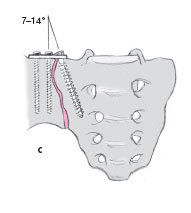
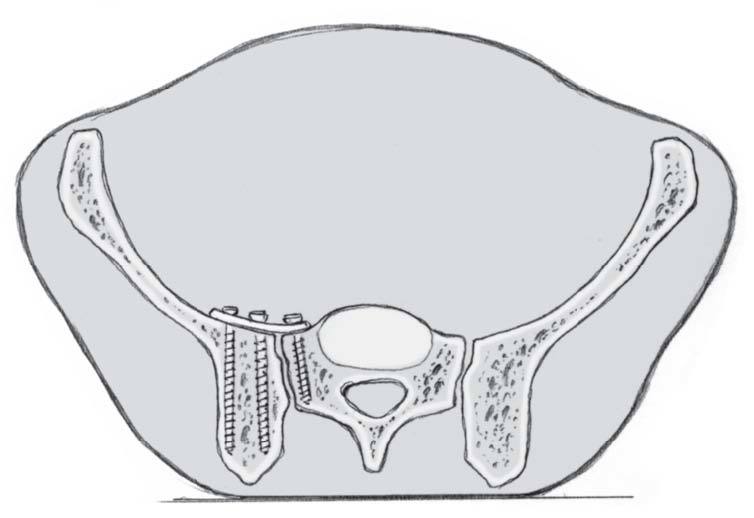
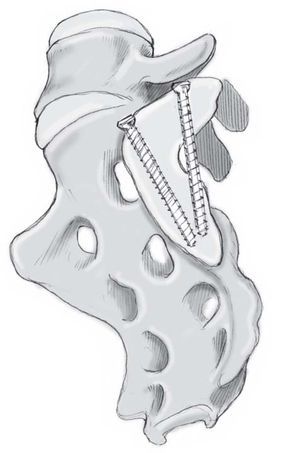
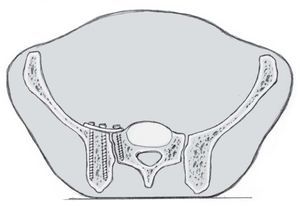
El acceso quirúrgico debe ser amplio, de tal manera que se puedan poner 2 placas DCP de 4.5 mm en un ángulo de 70-90º una respecto de la otra (a).
Antes de la reducción final, los agujeros para los tornillos de fijación en el sacro, deben ser brocados bajo visión directa de la articulación. Si la visión es deficiente, se introduce una aguja de Kirschner en la articulación SI para facilitar la orientación (b).
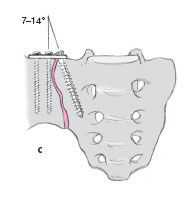
El punto de entrada de los tornillos en la parte lateral del sacro debe ser seleccionado, de tal manera que sean colocados justo medial a la articulación SI. De esta manera, éstos quedan sujetos en hueso duro y así también se evita lesionar el tronco lumbosacro (c).
Figura 13
Durante el brocado posterior, ambas corticales de la parte lateral del sacro deben ser perforadas. Después de cruzar la inserción de los ligamentos sacro ilíacos posteriores, la punta de la broca nuevamente entra en el hueso esponjoso de la parte lateral del sacro.
Para el sacro se usan tornillos de esponjosa de 6,5 mm de rosca continua. Si es necesario se aterraja sólo unas vueltas. Por lo general se usan tornillos de 50-65 mm de longitud.
Figura 14
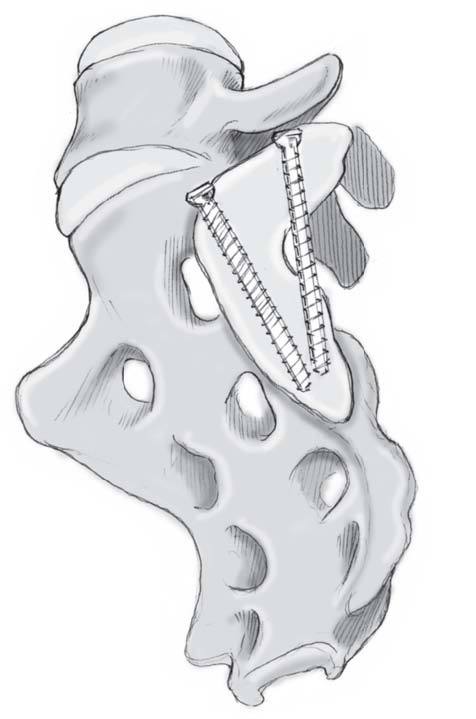
Finalmente, se introducen los tornillos en cada uno de los dos agujeros del lado ilíaco de la placa. La longitud de los tornillos anteriores es de aproximadamente 50 mm.
Para los tornillos ilíacos posteriores, el brocado debe ser realizado en dirección dorsomedial, siguiendo la dirección del ala posterior del ilíaco, con el objetivo de anclar tanto como sea posible el tornillo dentro del hueso. De esta manera, también es posible poner tornillos de longitud mayor a 50 mm.
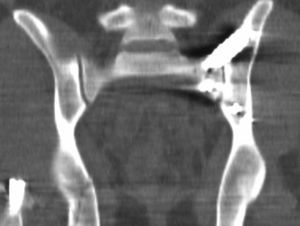
Figuras 15a-f
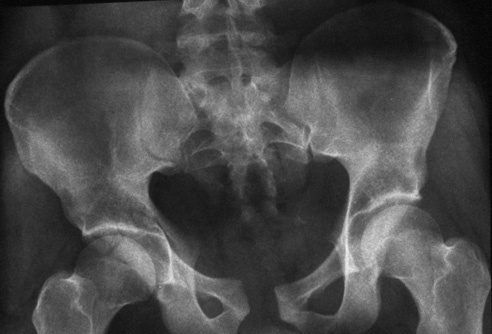
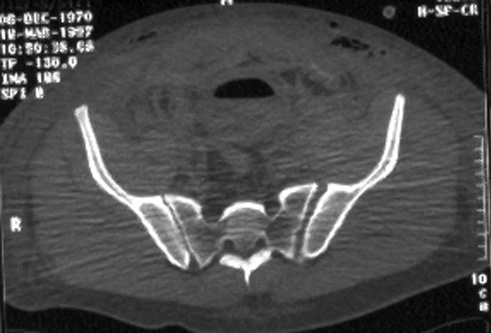
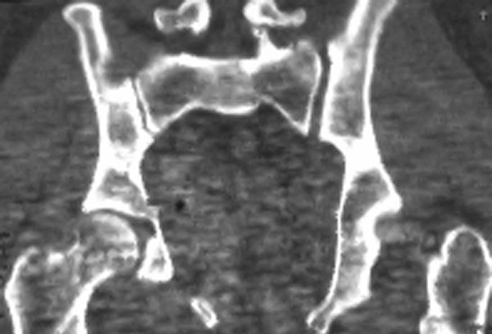
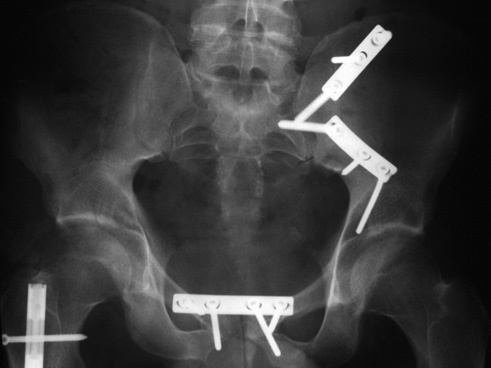
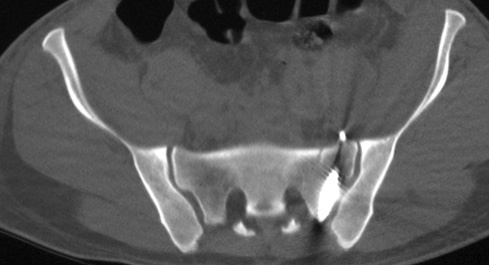
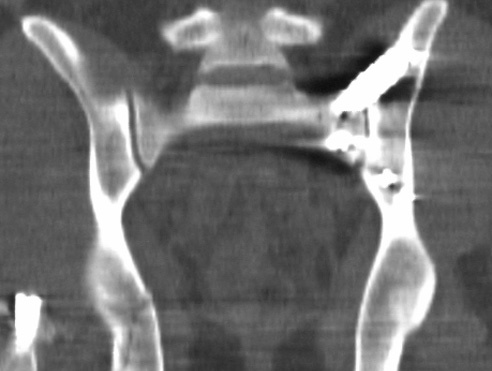
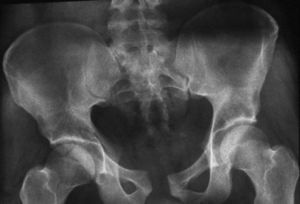
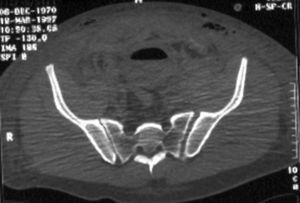
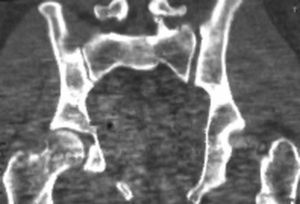
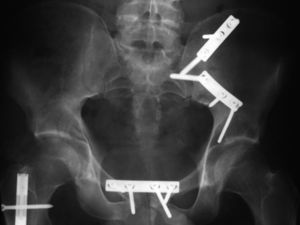
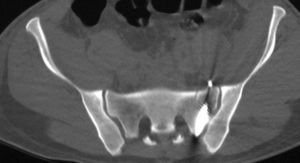
Típica lesión de pelvis tipo C1, con luxación sacroilíaca izquierda y diastasis de la sínfisis púbica (a). La TC preoperatorio (b, c) revela el desplazamiento paralelo de la articulación SI. Las radiografías postoperatorias demuestran la osteosíntesis combinada de la sínfisis y de la articulación SI con reconstrucción anatómica del anillo pélvico (d). En la TC postoperatoria se pueden observar una buena posición de las placas sacroilíacas, así como también la de los tornillos situados en el sacro (e, f).
Cierre de la herida
El cierre de la herida es fácil porque las partes blandas caen espontáneamente en su posición original. Se deja un redón profundo en la fosa ilíaca. Los músculos abdominales desinsertados deben ser suturados cuidadosamente. Los puntos tienen buen agarre en el tejido tendinoperióstico desinsertado. Se utilizan puntos de sutura en U, cercanos al hueso en dirección distal hacia el origen de los abductores. Es posible usar puntos continuos (p. ej., PDS® 1) y sutura simple (p. ej., Dexon® 1). Si la fijación es insuficiente, se debe realizar una sutura transósea de los músculos abdominales.
Tratamiento postoperatorio
* Después del segundo día de la operación se puede iniciar carga parcial con muletas a 15 kg por 8-12 semanas. Posteriormente iniciar carga total.
* Tromboprofilaxis siguiendo un protocolo de alto riesgo, basado en las recomendaciones de la Asociación Alemana de Cirujanos4 (p. ej., enoxaparina) (Clexane® multidosis) 2 veces al día, ajustada al peso corporal, y mantenida hasta la movilización completa, por al menos 6 semanas.
* Retirada de los puntos entre el 10º y 14º día.
* Radiografías (pelvis completa) antes del alta (después del inicio de la carga parcial).
* Radiografías (pelvis completa) después de 3 y 6 meses.
Retirada del implante
* Generalmente se recomienda la retirada de los implantes a los 6-12 meses de la cirugía, especialmente en gente joven, ya que la articulación SI tiene movilidad. Si se ha producido una anquilosis, las placas ya no se retiran, ya que no originarán clínica.
Errores, riesgos y complicaciones
* Lesión del tronco lumbosacro dada su proximidad a la articulación SI: si es producida por tensión o compresión, es posible esperar y observar; si el nervio ha sido seccionado, es necesario realizar un sutura primaria.
* Lesión del nervio obturador: ocurre en raras ocasiones durante la disección subperióstica en la fosa ilíaca dada su posición profunda intramuscular entre el músculo ilíaco y el psoas mayor. Si es causada, por compresión o tensión, es posible esperar y observar; por lo general la función nerviosa se recupera.
* Lesión del nervio femorocutáneo lateral causada por una disección excesivamente anterior en la creta ilíaca: si es causado por tensión o compresión, es posible esperar y observar; si el nervio ha sido seccionado, sus extremos deben ser coagulados.
* Sangrado del plexo venoso presacro: dependiendo de la gravedad de la hemorragia se realiza hemostasia selectiva o un taponamiento temporal con cambio del mismo después de 24-48 h.
* Lesión de las raíces nerviosas sacras debido a colocación incorrecta (demasiado medial) del tornillo en el sacro: corrección de la posición del tornillo.
* Artrodesis de la articulación SI: con el objetivo de evitar artrodesis no planeada de la articulación SI, esta debe ser debridada de una manera amplia.
* Hernia abdominal por una dehiscencia de los músculos abdominales: nueva fijación de los músculos abdominales, posiblemente con suturas transóseas.
Resultados
Entre 1981 y 1996 se realizó una osteosíntesis con placa anterior en 27 pacientes con disrupción de la articulación SI que correspondían a lesiones tipo C.
20 pacientes fueron varones y 7 fueron mujeres. El más joven tenía 15 años y el mayor 54 años, con un promedio de edad de 29 años. A excepción de un paciente, la causa del accidente fue un traumatismo de alta energía (accidente de tráfico, caída de gran altura). Un paciente fue lesionado por un bloque de cemento. Tres paciente presentaron lesiones aisladas de la pelvis, los otros sufrieron politraumatismos. El promedio del ISS (Injury Severity Score) fue de 23 puntos (9-50 puntos).
Cinco pacientes presentaron una lesión neurológica primaria del plexo lumbosacro, uno sufrió una sección completa medular dorsal y otro una lesión del nervio ciático acompañada de fractura de acetábulo ipsilateral. En 7 pacientes no se pudo realizar la exploración neurológica inicial dada la gravedad de sus lesiones. En este grupo, 3 pacientes murieron; otro, con una lesión completa del plexo lumbosacro fue diagnosticado tardíamente y tres pacientes presentaron un estado neurológico normal en el seguimiento. 13 pacientes no sufrieron lesión neurológica inicial.
El porcentaje de desplazamiento de la articulación SI afecta (mala reducción craneocaudal y anteroposterior en las radiografías o en la TC preoperatoria) fue de 16 mm (8-30 mm); en promedio la estabilización de la hizo a los 5 días (1-18 días). En un paciente se presentaron complicaciones relacionadas con la osteosíntesis. Ésta consistió en un infección profunda después de la osteosíntesis de acetábulo, que se extendió a la articulación sacroilíaca.
Tres pacientes presentaron trombosis venosa profunda, en uno con embolismo pulmonar concomitante. En 2 casos se presentó una lesión neurológica yatrogénica, ambos con lesión del nervio femorocutáneo lateral. No se observó ninguna lesión del tronco lumbosacro.
Tres pacientes murieron por las lesiones que presentaron, el promedio del ISS en estos casos fue de 39 puntos.
16 pacientes fueron seguidos radiológicamente durante un promedio de 63,2 meses después del accidente (1-14 años).
A excepción de 3 pacientes, todas las articulaciones SI se mantuvieron reducidas anatómicamente. En 3 casos se observó mala reducción de 2-4 mm. No se presentó ningún caso de fallo secundario del implante (aflojamiento, desplazamiento secundario).
En 10 pacientes se pudo realizar una TC de control. En un caso se observó una articulación SI normal. Todos los otros pacientes presentaron cambios en dichas articulaciones. En 8 casos se observaron osteofitos periarticulares, en 4 artrosis de la sacroilíaca y en uno una anquilosis. La articulación SI contralateral fue "normal" en 7 pacientes. Un paciente de 61 años de edad, con anquilosis, presentó puentes óseos en la articulación SI contralateral.